Edward Hardison, Zachary L.Cox,
Katherine Heckman, Pactricia A. Kelly, và JoAnn Lindenfeld
Người dịch: BS. CKII. HỒ THỊ NGỌC DUYÊN
Khoa Nội Tim Mạch, BV Chợ Rẫy
Hiệu đính: TS.BS. TRƯƠNG PHI HÙNG
Phó Trưởng khoa Nội Tim mạch, Bệnh viện Chợ Rẫy
Bộ môn Nội – Đại học Y Dược TP HCM
Tổng quan: Việc kiểm soát tần số tim bằng thuốc ở bệnh nhân rung nhĩ (AF) đáp ứng thất nhanh có thể nguy hiểm ở bệnh nhân có suy giảm chức năng tim. Sau đây chúng tôi xin trình bày một trường hợp về hiệu quả sử dụng Ivabradine trên bệnh cảnh lâm sàng này.
Tóm tắt ca bệnh: Bệnh nhân nữ, 95 tuổi, tiền căn suy tim tâm thu, nhập viện vì đợt cấp mất bù suy tim kèm rung nhĩ đáp ứng thất nhanh. Bệnh nhân có chống chỉ định sử dụng ức chế beta, ức chế kênh Calci và kém đáp ứng với thuốc lợi tiểu liều cao. Đáp ứng thất chậm lại khi sử dụng Ivabradine làm giảm sung huyết rõ rệt và xuất viện an toàn.
Bàn luận: Ivabradine tác dụng trên kênh If của tế bào tạo nhịp của cơ tim làm chậm nhịp tim. Hiện tại, sử dụng Ivabradine là khuyến cáo mức độ IIA để làm giảm nguy cơ nhập viện của suy tim và tử vong tim mạch ở những bệnh nhân có phân suất tống máu thất trái (LVEF) ≤ 35% và nhịp tim ≥ 70 lần/phút. Mặc dù các khuyến cáo hiện tại ở những bệnh nhân nhịp xoang nhưng về cơ chế tác dụng thì ivabradine vẫn có lợi về mặt lý thuyết ở những bệnh nhân rung nhĩ. Do thuốc không có tác động ảnh hưởng bất lợi đến sức co bóp cơ tim hay huyết áp, Ivabradine được sử dụng ở bệnh nhân của chúng tôi có kết cục lâm sàng tốt. Trường hợp lâm sàng của chúng tôi cung cấp thông tin về lợi ích sử dụng Ivabradine ở những bệnh nhân suy tim phân suất tống máu giảm kèm rung nhĩ đáp ứng thất nhanh.
Từ khoá: Rung nhĩ, Suy tim cấp, Suy tim tâm thu, Trường hợp lâm sàng, Ivabradine
| Điểm chú ý
· Hiện nay, Ivabradine được chỉ định trên bệnh nhân có suy tim tâm thu với nhịp nhanh xoang nhưng cơ chế của thuốc cho thấy có thể có lợi ở bệnh nhân rung nhĩ. · Ivabradine có thể được sử dụng ở bệnh nhân rung nhĩ không dung nạp với những thuốc kiểm soát tần số khác mà không ảnh hưởng đến chức năng co bóp cơ tim. |
Giới thiệu
Ở những bệnh nhân nhập viện vì đợt cấp mất bù của suy tim (ADHF) kèm rung nhĩ (AF) đáp ứng thất nhanh (RVR), việc dùng ức chế beta hay diltiazem để kiểm soát nhịp thường gây ra mối lo ngại về nguy cơ làm nặng tình trạng suy tim. Amiodarone có thể phải tránh dùng vì lo ngại chuyển về nhịp xoang trước khi loại trừ được tình trạng huyết khối nhĩ trái. Thuốc Digoxin có thể không làm giảm đủ tần số đáp ứng thất ở những bệnh nhân có tình trạng tăng hoạt tính hệ giao cảm hoặc không thích hợp cho tất cả trường hợp. Dựa trên tác động chủ yếu của Ivabradine trên nút xoang, những dữ liệu cho thấy Ivabradine có thể giảm hiệu quả dẫn truyền nhĩ thất ở bệnh nhân rung nhĩ1. Chúng tôi xin báo cáo một ca về hiệu quả làm giảm tần số đáp ứng thất của Ivabradine ở bệnh nhân nhập viện do đợt cấp mất bù của suy tim mạn kèm rung nhĩ đáp ứng thất nhanh.
Diễn tiến
| Thời gian | Diễn tiến bệnh |
| Ngày đến khám | Bệnh nhân đến khám tại phòng khám tim mạch vì khó thở, phù ngoại biên. Bệnh nhân được điều trị furosemide 20mg hằng ngày. |
| 2 ngày sau khi đến khám | Bệnh nhân nhập viện vì đợt cấp mất bù của suy tim kèm rung nhĩ đáp ứng thất nhanh. Được sử dụng furosemide 200mg mỗi 8 giờ. |
| 4 ngày sau khi đến khám | Đáp ứng kém lợi tiểu, bệnh nhân có rung nhĩ đáp ứng thất nhanh (110-120 lần/phút). Bắt đầu điều trị bằng Digoxin và chụp CT scan sọ não cho thấy tình trạng máu tụ ngoài màng cứng đã ổn. |
| 5 ngày sau khi đến khám | Bệnh nhân vẫn rung nhĩ đáp ứng thất nhanh (120-130 lần/phút). Bắt đầu khởi trị Ivabradine và Apixaban. |
| 6 ngày sau khi đến khám | Tần số tim có cải thiện (100 lần/phút), tiểu nhiều trong 24 giờ qua. Triệu chứng cải thiện. |
| 8 ngày sau khi đến khám | Ivabradine được ngưng và bắt đầu sử dụng Metoprolol. Đã ngưng Digoxin. Chuyển sang dùng furosemide uống 20mg/ngày. |
| 10 ngày sau khi đến khám | Bệnh nhân được xuất viện. |
| 13 ngày sau khi đến khám | Bệnh nhân tái khám nhịp tim 74 lần/phút, không có dấu hiệu suy tim nặng hơn. |
Ca lâm sàng
Một bệnh nhân nữ, da trắng, tiền căn suy tim phân suất tống máu giảm do bệnh cơ tim thiếu máu cục bộ, hẹp van động mạch chủ đã thay van động mạch chủ can thiệp qua ống thông, rung nhĩ kịch phát, hở van hai lá, tăng huyết áp, bệnh thận mạn. Bệnh nhân đến khám vì tình trạng khó thở tăng nặng hơn khi gắng sức, phù chân, khó thở khi nằm đầu thấp và tăng cân. Bốn tháng trước, bệnh nhân có máu tụ ngoài màng cứng, được ngưng tất cả các thuốc điều trị suy tim và chống đông do tiên lượng kém. Hai ngày trước nhập viện, bệnh nhân tái khám tim mạch và than phiền khó thở tăng dần. Mặc dù đã dừng điều trị các thuốc suy tim trước đó, bệnh nhân được nhập viện để điều trị khó thở. Furosemide được khởi trị và siêu âm tim qua thành ngực cho thấy LVEF 20% (không thay đổi) và chức năng van nhân tạo bình thường. Điện tim ghi nhận nhịp xoang và block nhánh trái không đổi (Hình 1). Lúc nhập viện, bệnh nhân khó thở nặng hơn. Huyết áp 123/87 mmHg, nhịp thở 21 lần/phút, Sp02 96% khí trời, tần số tim thay đổi từ 130-160 lần/phút, không sốt. Khám lâm sàng ghi nhận: ran phổi hai phế trường, tĩnh mạch cổ nổi, nhịp tim nhanh với nhịp không đều, mạch ngoại biên mạnh, phù ngoại biên và phù chi dưới tới vùng đùi hai bên, chi lạnh. Điện tim cho thấy rung nhĩ đáp ứng thất nhanh (Hình 2). Xét nghiệm lúc nhập viện có thiếu máu đẳng sắc đẳng bào (Hgb 9,6g/dL) do bệnh thận mạn, chức năng tuyến giáp bình thường, Creatinine máu 1,73 mg/dL (độ lọc cầu thận là 16 mL/phút).
Chẩn đoán phân biệt có thể do có tăng thể tích tuần hoàn và rung nhĩ mới xuất hiện ở bệnh nhân suy tim mất bù bao gồm: không duy trì điều trị thuốc suy tim, không tuân thủ chế độ ăn, loạn nhịp, nhiễm trùng và thiếu máu cục bộ. Nguyên nhân rung nhĩ mới bao gồm đợt cấp suy tim, cường giáp và thuyên tắc phổi.
Bệnh nhân có suy tim mất bù kèm rung nhĩ đáp ứng thất nhanh, khám ghi nhận chi lạnh nghi ngờ choáng tim. Bệnh nhân có sung huyết phổi nặng kèm với tiền căn suy tim phân suất tống máu giảm, chúng tôi tránh sử dụng ức chế beta và ức chế kênh calci do có khả năng làm nặng hơn tình trạng choáng tim. Amiodaron và sốc chuyển nhịp không sử dụng cho tới khi kết quả CT scan sọ não xác định an toàn khi tái điều trị chống đông do bệnh nhân có tiền căn máu tụ ngoài màng cứng. Thuốc lợi tiểu được bắt đầu bằng Furosemide 200mg truyền tĩnh mạch mỗi 8 giờ (Furosemide điều trị tại nhà 20mg/ngày).
Bệnh nhân có tình trạng kém đáp ứng với điều trị Furosemide truyền tĩnh mạch liều cao. Bắt đầu điều trị Digoxin cho thấy đáp ứng thất giảm nhẹ (với liều tải 0,25mg, hiệu chỉnh cân nặng 51kg và 0,0625 mg mỗi 48 giờ cho CrCl 16 mL/phút), rung nhĩ đáp ứng thất nhanh kéo dài kèm với kém đáp ứng với lợi tiểu, bệnh nhân vẫn khó thở lúc nghỉ. Ivabradine 2,5mg hai lần/ngày được khởi trị để kiểm soát tần số thất, sau đó thấy có giảm tần số tim xuống 90 lần/phút và đáp ứng tốt với lợi tiểu. Liều thấp được lựa chọn dựa trên cân nặng và chức năng thận của bệnh nhân. Hình 3 cho thấy quá trình điều trị của bệnh nhân. Sau khi bệnh nhân giảm sung huyết, Ivabradine được thay đổi sang Metoprolol để tối ưu hoá điều trị theo khuyến cáo và chuyển sang dùng Furosemide 20mg uống hàng ngày. CT scan sọ não thấy tình trạng của máu tụ ngoài màng cứng không tiến triển, bệnh nhân bắt đầu được sử dụng Apixaban để phòng ngừa thuyên tắc. Bệnh nhân không có tĩnh mạch cổ nổi, phù ngoại biên, phổi không ran với rung nhĩ đáp ứng thất 90 lần/phút và được xuất viện.
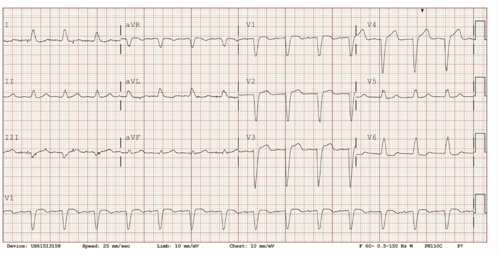
Hình 1: Điện tim trước khi nhập viện cho thấy nhịp xoang bình thường
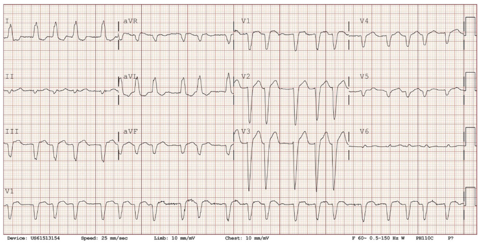
Hình 2: Điện tim lúc nhập viện cho thấy rung nhĩ đáp ứng thất nhanh
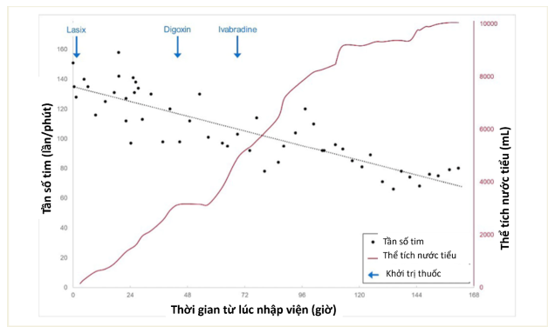
Hình 3: Diễn tiến lâm sàng bao gồm khởi trị các thuốc, tình trạng nhịp tim và lượng nước tiểu tích luỹ
Bàn luận
Dựa trên những hướng dẫn điều trị mới nhất về suy tim của Hiệp hội Tim Châu Âu và Hoa Kỳ, khuyến cáo mức độ IIA về Ivabradine được cân nhắc sử dụng để làm giảm nguy cơ nhập viện do suy tim và tử vong tim mạch ở những bệnh nhân không dung nạp thuốc hoặc đã điều trị tối đa với thuốc uống mà vẫn còn triệu chứng, với LVEF ≤ 35%, nhịp xoang với nhịp tim lúc nghỉ ≥ 70 lần/phút2,3. Những thử nghiệm lâm sàng khảo sát tác dụng của Ivabradine ở suy tim đã loại những bệnh nhân có rung nhĩ dai dẳng4,5.
Mặc dù hiện nay chưa có hướng dẫn về sử dụng Ivaradine ở những bệnh nhân rung nhĩ nhưng những dữ liệu gần đây cho thấy có thể có lợi ích. Ivabradine ức chế chọn lọc kênh Hyperpolarization-activated cyclic nucleotide (HCN) chịu trách nhiệm tạo ra dòng If của tế bào tạo nhịp của tim. Thông qua những kích thích giao cảm và phó giao cảm nhưng dòng If quyết định nhịp tim1. Bằng cách ức chế kênh HCN, Ivabradine làm giảm nhịp xoang. Lúc đầu, những kênh HCN được nghĩ rằng chỉ có trên nút xoang nhưng dữ liệu gần đây cho thấy những vị trí có biểu hiện kênh HCN có đi kèm với rung nhĩ. Trên thử nghiệm ở động vật, Ivabradine cho thấy làm chậm dẫn truyền nút nhĩ thất ở rung nhĩ6. Ivabradine đường uống có tác dụng nhanh, đạt nồng độ đỉnh trong một giờ, với thời gian bán huỷ là 11 giờ1. Ivabradine không có tác dụng có hại tới co bóp cơ tim và không làm giảm huyết áp, thích hợp ở những bệnh nhân suy tim nặng7.
Cơ chế hoạt động của Ivabradine cho thấy lợi ích về mặt lý thuyết ở những bệnh nhân rung nhĩ. Tuy nhiên, dữ liệu củng cố cho việc sử dụng còn hạn chế. Báo cáo một trường hợp cho thấy việc sử dụng Ivabradine để làm chậm nhịp tim ở bệnh nhân suy tim phân suất tống máu giảm kèm rung nhĩ đáp ứng thất nhanh8. Một nghiên cứu cho thấy Ivabradine làm giảm đáng kể tần số thất trung bình trong 24 giờ ở rung nhĩ, trung bình khoảng 7,7 lần/phút sau một tháng1. Một nghiên cứu khác cũng cho thấy hiệu quả làm giảm nhịp tim của Ivabradine ở bệnh nhân rung nhĩ vĩnh viễn9. Đáng chú ý là rung nhĩ được báo cáo là tác dụng phụ của Ivabradine. Tuy nhiên dựa trên các nghiên cứu ở trên, thuốc có thể có lợi để kiểm soát tần số ở bệnh nhân rung nhĩ. Bên cạnh đó vẫn cần các nghiên cứu khác để hiểu rõ hơn về cơ chế tác dụng cũng như hiệu quả lâm sàng5,6.
Ở bệnh nhân của chúng tôi, việc lựa chọn thuốc để kiểm soát nhịp bị hạn chế, Ivabradine đã cho thấy lợi ích làm chậm nhịp tim nhưng không làm suy giảm chức năng co bóp, làm tăng đáp ứng lợi tiểu, giảm sung huyết và có kết cục lâm sàng tốt.
Theo dõi
Hai tháng sau xuất viện, bệnh nhân của chúng tôi có cân nặng ổn định, rung nhĩ với tần số tim 68 lần/phút khi đang điều trị bằng Metoprolol.
Kết luận
Lúc đầu, lợi ích của Ivabradine chỉ được dùng để kiểm soát nhịp nhanh xoang, tuy nhiên thuốc cho thấy hiệu quả tiềm năng trên bệnh nhân rung nhĩ. Thuốc có khởi phát nhanh khi dùng đường uống, không có tác động trên co bóp nên có lợi ở bệnh nhân có suy giảm chức năng co bóp. Trường hợp của chúng tôi đóng góp thêm vào y văn. Những thử nghiệm lâm sàng lớn như thử nghiệm BRAKE-AF có thể cân nhắc vai trò kiểm soát tần số ở bệnh nhân rung nhĩ của Ivabradine10.
TÀI LIỆU THAM KHẢO
- Wongcharoen W, Ruttanaphol A, Gunaparn S, Phrommintikul A. Ivabradine reduced ventricular rate in patients with non-paroxysmal atrial fibrillation. Int J Cardiol 2016;224:252-255.
- Ponikowski P, Voors AA, Anker SD, Bueno H, Cleland JG, Coats AJ et al.; ESC Scientific Document Group. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: the Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC) Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016;37:2129–2200.
- Yancy CW, Jessup M, Bozkurt B, Butler J, Casey DE, Colvin MM et al. ACC/AHA/HFSA focused update of the 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Failure Society of America. J Am Coll Cardiol 2017;70:776–803.
- Hidalgo FJ, Anguita M, Castillo JC, Rodr_ıguez S, Pardo L, Dura´n E et al. Effect of early treatment with ivabradine combined with beta-blockers versus betablockers alone in patients hospitalised with heart failure and reduced left ventricular ejection fraction (ETHIC-AHF): a randomised study. Int J Cardiol 2016; 217:7–11.
- Swedberg K, Komajda M, Bo¨hm M, Borer JS, Ford I, Dubost-Brama A et al. Ivabradine and outcomes in chronic heart failure (SHIFT): a randomised placebocontrolled study. Lancet 2010;376:875–885.
- Verrier RL, Bonatti R, Silva AF, Batatinha JA, Nearing BD, Liu G et al. If inhibition in the atrioventricular node by ivabradine causes rate-dependent slowing of conduction and reduces ventricular rate during atrial fibrillation. Heart Rhythm 2014;11:2288–2296.
- Manz M, Reuter M, Lauck G, Omran H, Jung W. A single intravenous dose of ivabradine, a novel If inhibitor, lowers heart rate but does not depress left ventricular function in patients with left ventricular dysfunction. Cardiology 2003;100:149–155.
- Kosiuk J, Oebel S, John S, Hilbert S, Hindricks G, Bollmann A. Ivabradine for rate control in atrial fibrillation. Int J Cardiol 2015;179:27–28.
- Caminiti G, Fossati C, Rosano G, Volterrani M. Addition of ivabradine to betablockers in patients with atrial fibrillation: effects on heart rate and exercise tolerance. Int J Cardiol 2016;202:73–74.
- Fontenla A, Lo´ pez-Gil M, Tamargo-Men_endez J, Mat_ıa-Franc_es R, Salgado-Aranda R, Rey-Blas JR et al.; BRAKE-AF investigators. Ivabradine for chronic heart rate control in persistent atrial fibrillation. Design of the BRAKE-AF project. Rev Esp Cardiol (Engl Ed) 2020;73:368–375.







