NGUYỄN ANH THƯ
PHẠM HỮU VĂN
Abtracts
Background: The electrocardiogram (ECG) in pulmonary embolism has not been studied in Vietnam. This study aims to investigate the relationship between abnormal electrocardiographic features and CT scan features of pulmonary vasculature in pulmonary embolism.
Methods: This study is retrospective (for hospital discharges) and prospective (for hospitalized cases) at 4 cardiology departments including Interventional Cardiology, General Cardiology, Cardiology. Study, Cardiovascular Resuscitation at 115 People’s Hospital. Selected patients had ECG measured 24 – 48 hours before or after being diagnosed with pulmonary embolism by CT scan of pulmonary vasculature and without a pacemaker. Research data were processed using SPSS 20.0 software. Using Logistic regression in univariate and multivariate analysis to calculate the odds ratio OR and to determine the variable that is independently associated with the characteristics of thrombosis location, the number of pulmonary vascular branches with thrombosis
Results: Through the survey of 155 cases of pulmonary embolism within 6 years from January 1, 2016 to August 31, 2022, the following characteristics were recorded: 1) Abnormal ECG features: sinus tachycardia is an arrhythmia. dominated (52.26%), right bundle branch block accounted for the majority (30.32%) in cardiac chamber load changes, ST changes and the most common pathological T wave was ST elevation in aVR (59, 35%), Qr in V1 (38.06%), precordial lead abnormalities are most commonly presents that are T negative in V1 (85.16%), lower wall negative T (77.42%), negative T in D3 (86.45%). 2) Regarding the abnormal characteristics of scan CT of pulmonary vessels: thrombosis at the location of the pulmonary artery trunk, the main pulmonary artery branch is dominant (69.03%), thrombus with ≥ 16 branches of the pulmonary artery accounts for rate 79.35%. Abnormal ECG 2 features including S1Q3T3, Qr in V1 are independent of thrombus location. Three abnormal ECG features including increased right ventricular load, negative T in V1, negative T in D3 were independently related to the number of pulmonary artery branches.
Conclusion: In clinical practice, attentioning and careful analysis of ECG features S1Q3T3, Qr in V1, right ventricular overload, negative T in V1, negative T in D3, these features contribute to for valuable diagnostics and reduced diagnostic costs.
Đặt vấn đề: Điện tâm đồ (ECG) ở bệnh thuyên tắc phổi còn ít nghiên cứu ở Việt Nam. Nghiên cứu này nhằm khảo sát mối liên quan các đặc điểm điện tâm đồ bất thường so sánh với các đặc điểm hình ảnh CT scan mạch máu phổi trong thuyên tắc phổi.
Phương pháp: Nghiên cứu hổi cứu hồ sơ (đối với các trường hợp xuất viện) và tiến cứu (đối với trường hợp đang nằm viện) tại 4 khoa tim mạch gồm khoa Tim Mạch Can Thiệp, Tim Mạch Tổng Quát, Nhịp tim Học và Hồi sức Tim Mạch tại Bệnh viện Nhân Dân 115. Các bệnh nhân được chọn có ECG đo trong 24h – 48h trong gia đoạn cấp tính có thể trước hoặc sau khi được chẩn đoán thuyên tắc phổi bằng CT scan mạch máu phổi và không có mang máy tạo nhịp. Số liệu nghiên cứu được xử lý bằng phần mềm SPSS 20.0. Dùng hồi quy Logistic trong phân tích đơn biến và đa biến để tính tỉ số chênh OR và để xác định biến có liên quan độc lập với đặc điểm vị trí huyết khối, số phân nhánh mạch máu phổi có huyết khối
Kết quả: Qua khảo sát 155 trường hợp thuyên tắc phổi trong vòng 6 năm từ 1/1/2016 đến 31/8/2022 ghi nhận các đặc điểm: 1) Về đặc điểm ECG bất thường: nhịp xoang nhanh là rối loạn nhịp gặp nhiều hơn (52,26%), block nhánh phải gặp ở 30,32%, biến đổi ST và sóng T bệnh lý thường gặp nhất là ST chênh lên ở aVR (59,35%), Qr ở V1 (38,06%), bất thường chuyển đạo trước tim thường xuất hiện là T âm ở V1 (85,16%), T âm thành dưới (77,42%), T âm ở D3 (86,45%). 2) Về đặc điểm bất thường hình ảnh CT scan mạch máu phổi: huyết khối vị trí thân động mạch phổi, nhánh động mạch phổi chính là ưu thế (69,03%), huyết khối có ≥ 16 phân nhánh động mạch phổi chiếm tỉ lệ 79,35%. 2 đặc điểm điện tâm đồ bất thường gồm S1Q3T3, Qr ở V1 độc lập liên quan vị trí huyết khối. 3 đặc điểm điện tâm đồ bất thường gồm tăng gánh thất phải, T âm ở V1, T âm ở D3 độc lập liên quan số phân nhánh động mạch phổi.
Kết luận: Trên thực hành lâm sàng, chú ý và phân tích kỹ các đặc điểm điện tâm đồ S1Q3T3, Qr ở V1, tăng gánh thất phải, T ăm ở V1, T âm ở D3, các đặc điểm này góp phần vào làm cho chẩn đoán có giá trị và giảm hiệu quả chi phí.
1. ĐẶT VẤN ĐỀ
Chẩn đoán thuyên tắc phổi là một chẩn đoán khó do triệu chứng lâm sàng không đặc hiệu, đo đó thường bị bỏ sót hoặc chẩn đoán trễ ở các nước châu Âu, châu Á nói chung và Việt Nam nói riêng. Do đó chẩn đoán sớm là việc làm cần thiết vì điều trị sớm sẽ cho hiệu quả cao. Trong nhiều nghiên cứu từ Tây Âu, Bắc Mỹ, Úc, Nam Mỹ cho kết quả nhất quán với tỉ lệ mắc bệnh thuyên tắc phổi hằng năm từ 0,75 đến 2,69 trên 1.000 người trong dân số. Tỉ lệ mắc đang gia tăng từ 85,3 trên 100.000 người trong năm 2005 lên đến 108,7 trên 100.000 người trong năm 2015 (ß 0,32, 95% KTC 0,26-0,38, p < 0,001). Tỉ lệ mắc thuyên tắc phổi tăng lên rõ rệt từ 2 đến 7 trên 1.000 người ≥ 70 tuổi. Các nước châu Á như Trung Quốc, Hàn Quốc tỉ lệ mắc bệnh thấp hơn. Nhìn chung tỉ lệ mắc bệnh thuyên tắc phổi ngày càng gia tăng do xu hướng già hóa dân số ở hầu hết các quốc gia trong đó có Việt Nam và tỉ lệ mắc bệnh đi kèm liên quan đến thuyên tắc huyết khối tĩnh mạch cao hơn. Tỉ lệ tử vong nội viện do thuyên tắc phổi còn cao khoảng 16,6% và có đến 59% tử vong được xác định nguyên nhân thuyên tắc phổi sau tử thiết.
Tại Việt Nam, tỉ lệ huyết khối tĩnh mạch được tầm soát trên bệnh nhân nội khoa có yếu tố nguy cơ là tương tự với số liệu các quốc gia trên thế giới. Từ những điều trên có thể nghĩ đến khả năng tỉ lệ thuyên tắc phổi ở Việt Nam không phải là ít, có thể là do bỏ sót chẩn đoán.
Tuy chụp mạch máu phổi là tiêu chuẩn vàng để chẩn đoán xác định thuyên tắc phổi nhưng kỹ thuật này không thường có sẵn ở các y tế tuyến cơ sở tại Việt Nam. Tuy trước đây điện tâm đồ được cho là có độ nhạy kém nhưng ngày nay cùng với lâm sàng, điện tâm đồ có tiềm năng giúp hướng tới chẩn đoán và tiên lượng thuyên tắc phổi. Khoảng thời gian gần đây, vai trò của điện tâm đồ trong gợi ý chẩn đoán và tiên lượng thuyên tắc phổi ngày càng được công nhận. Thêm vào đó, điện tâm đồ là một phương tiện không xâm lấn, đôn giản, giá thành thấp, có thể diễn giải nhanh chóng. Kỹ thuật này cơ ở hầu hết các y tế cơ sở. Nghiên cứu vai trò điện tâm đồ trong chẩn đoán thuyên tắc phổi ở Việt Nam còn ít, nghiên cứu chủ yếu là báo cáo một hoặc vài trường hợp bệnh. Các biến đổi điện tâm đồ trong thuyên tắc phổi đã được nhiều tác giả ghi nhận với nhiều đặc điểm: trục lệch phải, blốc nhánh phải, ST chênh lên chuyển đạo trước ngực, ST chênh lên aVR, ST chênh xuống thành dưới, S1Q3T3, sóng T âm V1àV4 giúp trong chẩn đoán, gợi ý tình trạng lâm sàng nặng và trong chẩn đoán hình ảnh học. Do đó việc chú trọng kiến thức về các đặc điểm lâm sàng, cận lâm sàng nói chung và điện tâm đồ nói riêng cho phép bác sĩ có nhiều điều kiện thuận lợi hơn trong việc tiếp cận, chẩn đoán, tiên lượng và điều trị bệnh thuyên tắc phổi, góp phần giảm biến chứng tử vong.
Tại Bệnh viện Nhân Dân 115, chúng tôi nhận thấy số lượng bệnh nhân nhập viện vì thuyên tắc phổi ngày càng tăng, diễn biến nặng.
Với tất cả những vấn đề nêu trên, nhiều điều cần được tổng kết để có nhiều kinh nghiệm hơn trong chẩn đoán và điều trị bệnh lý thuyên tắc phổi. Vấn để đặt ra: đặc điểm lâm sàng bệnh nhân thuyên tắc phổi cấp tại Bệnh viện Nhân Dân 115 như thế nào? Điện tâm đồ có biến đổi bất thường ở bệnh nhân thuyên tắc phổi cấp điều trị tại bệnh viện chúng tôi ra sao? Hình ảnh chụp cắt lớp vi tính đa đầu dò động mạch phổi ở những bệnh nhân này như thế nào? Liệu đặc điểm bất thường điện tâm đồ có liên quan với vị trí huyết khối, số phân nhánh động mạch phổi có huyết khối, mức độ hẹp động mạch phổi trên hình ảnh chụp cắt lớp vi tính đa đầu dò động mạch phổi? Xuất phát từ nhu cầu cấp thiết trên, nghiên cứu này được tiến hành với 3 mục tiêu sau:
- Mô tả các đặc điểm lâm sàng, cận lâm sàng, các yếu tố nguy cơ của bệnh nhân thuyên tắc phổi cấp tại Bệnh viện Nhân Dân 115.
- Xác định tỉ lệ điện tâm đồ bất thường và mô tả hình ảnh MDCT động mạch phổi ở bệnh nhân thuyên tắc phổi cấp tại Bệnh viện Nhân Dân 115.
- Khảo sát mối liên quan giữa tỉ lệ điện tâm đồ bất thường với đặc điểm bất thường hình ảnh học MDCT động mạch phổi ở bệnh nhân thuyên tắc phổi cấp tại Bệnh viện Nhân Dân 115
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng nghiên cứu
2.1.1. Dân số đích
Tất cả bệnh nhân thuyên tắc phổi cấp điều trị nội trú tại các bệnh viện.
2.1.2. Dân số chọn mẫu
Tất cả bệnh nhân chẩn đoán thuyên tắc phổi cấp tại Bệnh viện Nhân Dân 115 từ năm 1/1/2016 đến 31/8/2022
2.1.3. Tiêu chuẩn chọn bệnh
Bệnh nhân được chẩn đoán thuyên tắc phổi bằng MDCT động mạch phổi, có đầy đủ điện tâm đồ đo trong 24 giờ trước hoặc sau chẩn đoán thuyên tắc phổi. Bệnh nhân có đủ các dấu hiệu lâm sàng, các thông số đáp ứng các biến số nghiên cứu.
2.1.4. Tiêu chuẩn loại trừ
Bệnh nhân không có kết qảu chụp mạch máu phổi bằng MDCT chẩn đoán thuyến tắc phổi. Không có thông tin đầy đủ về ECG và trên bệnh nhân được mang máy tạo nhịp và tim phụ thuộc hoàn toàn vào máy tạo nhịp.
Bệnh nhân không có đủ các thông số đáp ứng các biến số nghiên cứu.
2.2. Phương pháp nghiên cứu
2.2.1. Thiết kế nghiên cứu: Nghiên cứu hồi cứu kết hợp với tiến cứu mô tả cắt ngang.
2.2.2. Phương tiện nghiên cứu
Hồ sơ bệnh án
2.2.4. Cách chọn mẫu: chọn mẫu liên tiếp
Chọn toàn bộ các trường hợp bệnh tại 4 khoa tim mạch bao gồm Tim mạch can thiệp, Tim mạch tổng quát, Nhịp tim học và Hồi sức tim mạch được chẩn đoán xác định thuyên tắc phổi cấp thỏa tiêu chuẩn nhận vào mẫu nghiên cứu trong khoảng thời gian từ 1/1/2016 à 31/8/2022. Sàng lọc trên Medisoft tìm danh sách bệnh nhân trong 4 khoa tim mạch nêu trên có ICD 26 của chẩn đoán thuyên tắc phổi. Các ca này được chẩn đoán xác định thuyên tắc phổi cấp bằng MDCT cản quang động mạch phổi theo đúng phác đồ bệnh viện và các khuyến cáo hiện hành. Sau khi xét tiếp tiêu chuẩn loại trừ, chúng tôi báo cáo tất cả các trường hợp thoả tiêu chuẩn chọn vào mẫu nghiên cứu và không có bất kỳ tiêu chuẩn loại trừ nào. Thu thập 155 trường hợp thỏa tiêu chuẩn chọn bệnh và không có bất kỳ tiêu chuẩn loại trừ nào trong thời gian 1/1/2016 à 31/8/2022.

Hình 1: Lưu đồ thu thập số liệu
2.2.5. Định nghĩa một số biến chính
- Nhịp xoang nhanh: thỏa tiêu chuẩn nhịp xoang có tần số ≥ 100 lần/ phút. Rung nhĩ: Không thấy sóng P, thấy các sóng f không đều tần số > 350 c/p, đáp ứng thất không đều tần số 110 – 140 lần/phút, đôi khi trường hợp hiếm > 160 -170 lần/phút.
- P phế: Sóng P > 0.25 mV (2.5mm) chuyển đạo ngoại biên hoặc > 0.15 mV (1,5 mm) ở V1.
- Bloc nhánh phải: Bao gồm: Bloc nhánh phải hoàn toàn: thời gian QRS ≥ 0,12 giây, có sóng R’ cao rộng và có móc ở V1 (gồm R, rR, rsR’, rSR’, qR), sóng S rộng và sâu ở D1, aVL, V5-V6, ST chênh xuống V1 →Bloc nhánh phải không hoàn toàn: giống tiêu chuẩn bloc nhánh phải hoàn toàn, thời gian QRS 0,10 – 0,11 giây.
- Trục lệch phải: Trục trung bình QRS trong mặt phẳng trán > + 90 độ (loại trừ bệnh nhân có bloc nhánh trái sau có từ trước).
- Trục lệch trái: Trục trung bình QRS trong mặt phẳng trán lệch trái từ – 30 độ à – 90 độ (không phân biệt bệnh nhân có bloc phân nhánh trái trước).
- Tăng gánh thất phải: R ở V1 ≥ 0,7 mV (7 mm) hoặc tỷ số R/S ở V1 > 1 với R > 5 mm hoặc R ở V1 + S ở V5-V6 ≥ 11 mm hoặc tỷ số R/S ở V5 hay ở V6 < 1, thời gian nhánh nội điện > 0,03s, sóng dương kết thúc QRS ở aVR > 5 mm, sóng T và ST ngược hướng với QRS, vùng chuyển tiếp dịch sang trái, S1Q3 hoặc S1S2S3.
- T âm V1: Sóng T âm chuyển đạo V1 và không kèm bloc nhánh phải.
- T âm V2: Sóng T âm chuyển đạo V2 và không kèm bloc nhánh phải.
- T âm V3: Sóng T âm chuyển đạo V3 và không kèm bloc nhánh phải.
- T âm V4: Sóng T âm chuyển đạo V4 và không kèm bloc nhánh trái hoặc dày thất trái.
- T âm V5: Sóng T âm chuyển đạo V5 và không kèm bloc nhánh trái hoặc dày thất trái.
- T âm V6: Sóng T âm chuyển đạo V6 và không kèm bloc nhánh trái hoặc dày thất trái.
- T âm V1 → V3: Sóng T âm từ chuyển đạo V1 đến chuyển đạo V3 và không có bloc nhánh phải hoàn toàn.
- T âm V1 →V4: Sóng T âm từ chuyển đạo V1 đến chuyển đạo V4 và không có blốc nhánh phải hoàn toàn.
- T âm thành dưới: Sóng T âm ở chuyển đạo D2, D3, aVF.
- T âm thành dưới và V1 →V6: Sóng T âm ở chuyển đạo D2, D3, aVF, và từ V1 đến V6 và không có bloc nhánh trái hoàn toàn hoặc dầy thất trái .
- S1: Hiện diện sóng S ở chuyển đạo D1, biên độ > 0,15mV (1,5 mm).
- Q3: Hiện diện sóng Q ở chuyển đạo D3, biên độ > 0,15mV (1,5 mm).
- T3: Hiện diện sóng T âm ở chuyển đạo D3.
- S1Q3T3: Hiện diện sóng S ở chuyển đạo D1, sóng Q ở chuyển đạo D3, mỗi sóng > 0,15mV (1,5 mm), sóng T âm ở chuyển đạo D3.
- ST chênh lên ở D3: ST chênh lên ở D3 ít nhất 0,1 mV (1 mm).
- ST chênh lên ở aVR: ST chênh lên ở aVR ít nhất 0,1 mV (1 mm).
- ST chênh lên V1 →V3: ST chênh lên từ chuyển đạo V1 đến chuyển đạo V3 ít nhất 0,1 mV (1 mm).
- ST chênh xuống thành dưới: Đoạn ST chênh xuống ít nhất 0,05 mV (0,5 mm) ở chuyển đạo D2, D3, aVF. Không cần thiết phân biệt ST chênh xuống do thiếu máu cục bộ hoặc ST chênh xuống tại điểm J.
- ST chênh xuống V4 à V6: Đoạn ST chênh xuống ít nhất 0,05 mV (0,5 mm) từ chuyển đạo từ V4 đến V6 và không có bloc nhánh trái hoàn toàn hoặc dầy thất trái. Không cần thiết phân biệt ST chênh xuống do thiếu máu cục bộ hoặc ST chênh xuống tại điểm J.
- Qr ở V1: Sóng Q có thời gian > 0,04s, biên độ > 25% chiều cao sóng R, sóng r < 5 mm ở chuyển đạo V1.
- Ngoại tâm thu nhĩ: P’ sớm, thường đảo. QRST bình thường, nghỉ bù không hoàn toàn.
- Ngoại tâm thu thất: Không sóng P, QRS dị dạng (QRS > 0,11”), có nghỉ bù hoàn toàn.
- Điện thế ngoại biên thấp: Biên độ QRS < 5 mm.
- Vị trí huyết khối động mạch phổi:
- Thân ĐMP hoặc ĐMP chính phải, trái: có huyết khối ở vị trí thân ĐMP và/ hoặc ĐMP chính bên phải và/ hoặc ĐMP chính bên trái và/hoặc ngã 3 nơi phân chia ra 2 động mạch phổi chính.
- ĐMP thùy hoặc nhánh xa: có huyết khối ĐM thùy/phân thùy của phổi phải và/ hoặc ĐM thùy/phân thùy của phổi trái và/hoặc nhánh ĐMP xa.
- Trường hợp có huyết khối ở vị trí thân ĐMP và/ hoặc ĐMP chính bên phải và/ hoặc ĐMP chính bên trái và/hoặc ngã 3 nơi phân chia ra 2 động mạch phổi chính và có cả ở ĐMP thùy, hoặc nhánh xa thì phân loại theo Thân ĐMP hoặc ĐMP chính phải, trái.
- 2 giá trị: “Thân ĐMP hoặc ĐMP chính phải, trái” và “ĐMP thùy hoặc nhánh xa”.
- Số phân nhánh động mạch phổi có huyết khối:
- Cách tính số “phân nhánh động mạch phổi” có huyết khối:
- 10 “phân nhánh động mạch” ở mỗi phổi: 3 phân nhánh chi phối thùy trên, 2 phân nhánh chi phối thùy giữa và thùy lưỡi, 5 phân nhánh chi phối cho mỗi thùy dưới. Huyết khối hiện diện trong mỗi “phân nhánh động mạch phổi” được tính = 1.
- Huyết khối hiện diện trong “động mạch phổi đoạn gần”: số “phân nhánh động mạch phổi” được tính = tổng số “phân nhánh động mạch” mà “động mạch phổi đoạn gần” phân chia nuôi dưỡng.
- Huyết khối hiện diện trong “dưới phân nhánh động mạch phổi”: số “phân nhánh động mạch phổi” được tính =1 .
- Định nghĩa biến:
- ≥ 16 phân nhánh ĐMP: tổng điểm số “phân nhánh động mạch phổi” ≥ 16.
- < 16 phân nhánh: tổng điểm số “phân nhánh động mạch phổi” < 16.
- Có 2 giá trị: “≥ 16 phân nhánh ĐMP” và “< 16 phân nhánh”
- Mức độ hẹp động mạch phổi có huyết khối:
- Tắc hoàn toàn: huyết khối lấp đầy hoàn toàn lòng mạch, không tưới máu mạch đoạn xa hoặc giảm các nhánh phân thùy và nhánh xa trong vùng chi phối của mạch bị tắc, hậu quả vùng phổi sáng.
- Tắc không hoàn toàn: chất cản quang trong lòng mạch liên tục với đoạn lòng mạch có khuyết hình quả trám.
- Có 2 giá trị:” Tắc hoàn toàn” và “Tắc không hoàn toàn”
2.2.6. Phương pháp số liệu
Mỗi bệnh nhân có một phiếu thu thập số liệu riêng. Nhập số liệu bằng phần mềm SPSS 20.0. Số liệu được thống kê, xử lý và phân tích bằng phần mềm SPSS 20.0. Kết quả được trình bày dưới dạng bảng, biểu bằng phần mềm Microsoft Word 2013.
Các biến số định lượng được trình bày dưới dạng trị số đo đạc được cùng với đơn vị tương ứng. Giá trị đặc trưng của biến định lượng có phân phối bình thường trình bày dưới dạng số trung bình ± độ lệch chuẩn (x ± SD). Giá trị đặc trưng của biến định lượng không có phân phối bình thường được mô tả bằng trung vị, khoảng tứ phân vị 25% – 75%.
Các biến số định danh được mô tả dưới dạng tần số, tỉ lệ và được so sánh bằng phép kiểm Chi bình phương (Chi-square test), hay kiểm định Fisher chính xác (Fisher’s exact test) khi trong bảng có chứa tần số mong đợi nhỏ hơn 5.
Mối liên quan giữa các biến số định tính được kiểm định bằng hồi quy logistic.
Các kiểm định được xem là có ý nghĩa khi p < 0,05 với độ tin cậy 95%.
3. KẾT QUẢ – BÀN LUẬN
Chúng tôi tìm thấy 155 trường hợp nằm viện vì thuyên tắc phổi cấp tại 4 khoa tim mạch bao gồm Tim mạch can thiệp, Tim mạch tổng quát, Nhịp tim học, Hồi sức tim mạch trong thời gian từ 1/1/2016 đến 31/8/2022 thỏa tiêu chuẩn chọn vào mẫu nghiên cứu và không có bất kỳ tiêu chuẩn loại trừ nào. Do đó chúng tôi báo cáo 155 trường hợp.
3.1 Đặc điểm dân số của mẫu nghiên cứu
3.1.1. Đặc điểm nhân trắc học bệnh nhân thuyên tắc phổi cấp (n= 155)
Biểu đồ 1. Phân bố giới tính trong nghiên cứu
Biểu đồ 2. Phân bố tuổi trong nghiên cứu
3.1.2. Đặc điểm sinh hiệu và một số chỉ số của bệnh nhân thuyên tắc phổi cấp
Bảng 1. Đặc điểm sinh hiệu bệnh nhân thuyên tắc phổi cấp (n=155)
| Đặc điểm sinh hiệu | Trung bình
± độ lệch chuẩn |
Số trường hợp | Tỉ lệ (%) |
| Nhiệt độ (độ C) | 37,09 ± 0,36 | 155 | |
| Tăng thân nhiệt | |||
| ≤ 37,8 độ C | 143 | 92,26 | |
| > 37,8 độ C | 12 | 7,74 | |
| Nhịp tim | 101,88 ± 17,04 | 155 | |
| < 60 lần/phút | 1 | 0,64 | |
| 60 – 100 lần/phút | 58 | 37,42 | |
| > 100 lần/phút | 96 | 61,94 | |
| Huyết áp tâm thu | 108,16 ± 28,72 | 155 | |
| < 90 mmHg | 32 | 20,65 | |
| 90 mmHg – 139 mmHg | 98 | 63,23 | |
| ≥ 140/90 mmHg | 25 | 16,12 | |
| Huyết áp tâm trương | 65,55 ± 18,02 | 155 | |
| Tần số thở (lần/phút) | 21,97 ± 3,16 | 155 | |
| SpO2 | 155 | ||
| SpO2 < 90% | 52 | 33,55 | |
| SpO2 > 90% | 103 | 66,45 |
Bảng 2. Biến chứng của bệnh nhân thuyên tắc phổi cấp (n = 155)
| Biến chứng | Tổng số
trường hợp |
Số trường hợp | Tỉ lệ (%) |
| Huyết áp tâm thu < 90 mmHg | 155 | 32 | 20,65 |
| Ngất | 155 | 6 | 3,87 |
| Tử vong | 155 | 16 | 10,32 |
3.1.3. Tiền căn bệnh lý và các yếu tố thuận lợi
Bảng 3. Bệnh lý đi kèm ở bệnh nhân thuyên tắc phổi cấp
| Bệnh lý đi kèm | Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| Tăng huyết áp | 155 | 91 | 58,71 |
| Đái tháo đường type 2 | 155 | 30 | 19,35 |
| Suy tim mạn | 155 | 26 | 16,77 |
| Bệnh lý xương khớp | 155 | 26 | 16,77 |
| Huyết khối tĩnh mạch sâu | 155 | 24 | 15,48 |
| Bệnh van tim | 155 | 18 | 11,61 |
| Hội chứng Cushing | 155 | 17 | 10,97 |
| Ung thư | 155 | 15 | 9,68 |
| Bệnh động mạch vành mạn | 155 | 15 | 9,68 |
| Thuyên tắc phổi | 155 | 14 | 9,03 |
| Rối loạn lipid máu | 155 | 10 | 6,45 |
| Bệnh lý hô hấp mạn | 155 | 10 | 6,45 |
| Bệnh thận mạn | 155 | 8 | 5,16 |
| Bệnh lý tăng đông | 155 | 3 | 1,93 |
Bảng 4. Các yếu tố thuận lợi ở bệnh nhân thuyên tắc phổi cấp
| Yếu tố thuận lợi | Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| Nằm liên tục > 3 ngày | 155 | 45 | 29,03 |
| Uống thuốc ngừa thai | 155 | 14 | 9,03 |
| Gãy xương chi dưới | 155 | 13 | 8,39 |
| Ngồi xe hơi hoặc đi máy bay kéo dài | 155 | 11 | 7,10 |
| Chấn thương lớn | 155 | 8 | 5,16 |
| Truyền máu | 155 | 4 | 2,58 |
| Phẫu thuật trước đây | 155 | 3 | 1,94 |
| Đang mang thai | 155 | 1 | 0,65 |
3.1.4. Triệu chứng lâm sàng và dấu hiệu của bệnh nhân thuyên tắc phổi cấp
Bảng 5. Triệu chứng lâm sàng và dấu hiệu của bệnh nhân thuyên tắc phổi cấp
| Đặc điểm lâm sàng
và dấu hiệu |
Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| Khó thở | 155 | 142 | 91,61 |
| Nhịp tim nhanh | 155 | 96 | 61,94 |
| Đau ngực | 155 | 95 | 61,29 |
| Ran phổi | 155 | 59 | 38,06 |
| Tĩnh mạch cổ nổi | 155 | 33 | 21,29 |
| Vã mồ hôi, chi lạnh | 155 | 17 | 10,97 |
| Phù 1 chân | 155 | 16 | 10,32 |
| Ho máu | 155 | 12 | 7,74 |
3.1.5. Bệnh nội khoa cấp tính kết hợp trong thời gian nằm viện
Bảng 6. Bệnh nội khoa cấp tính kết hợp trong thời gian nằm viện
| Bệnh nội khoa kết hợp | Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| Viêm phổi | 155 | 31 | 20,00 |
| Nhồi máu cơ tim | 155 | 14 | 9,03 |
| Suy tim mất bù cấp | 155 | 6 | 3,87 |
3.1.6. Đặc điểm điện tâm đồ bệnh nhân thuyên tắc phổi cấp
Bảng 7. Kết quả rối loạn nhịp ở bệnh nhân thuyên tắc phổi cấp
| Kết quả rối loạn nhịp | Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| Nhịp xoang nhanh | 155 | 81 | 52,26 |
| Rung nhĩ | 155 | 6 | 3,87 |
| Ngoại tâm thu nhĩ | 155 | 3 | 1,94 |
| Ngoại tâm thu thất | 155 | 11 | 7,09 |
Bảng 8. Các kết quả tăng gánh buồng tim, trục QRS, điện thế ở bệnh nhân thuyên tắc phổi cấp
| Đặc điểm tăng gánh buồng tim | Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| P phế | 155 | 16 | 10,32 |
| Tăng gánh thất phải | 155 | 32 | 20,65 |
| Bloc nhánh phải | 155 | 47 | 30,32 |
| Trục lệch phải | 155 | 31 | 20,00 |
| Trục lệch trái | 155 | 20 | 12,90 |
| Điện thế ngoại biên thấp | 155 | 20 | 12,90 |
Bảng 9. Biến đổi ST và sóng Q bệnh lý ở bệnh nhân thuyên tắc phổi cấp
| Biến đổi ST và sóng Q bệnh lý | Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| ST chênh lên D3 | 155 | 8 | 5,16 |
| ST chênh lên aVR | 155 | 92 | 59,35 |
| ST chênh lên V1àV3 | 155 | 46 | 29,68 |
| ST chênh xuống thành dưới | 155 | 29 | 18,71 |
| ST chênh xuống V4 à V6 | 155 | 15 | 9,68 |
| Qr ở V1 | 155 | 59 | 38,06 |
Bảng 10. Các bất thường điện tâm đồ ở chuyển đạo trước tim ở bệnh nhân thuyên tắc phổi cấp
| Bất thường điện tâm đồ ở chuyển đạo trước tim | Tổng số trường hợp | Số trường hợp | Tỉ lệ (%) |
| S1 | 155 | 125 | 80,65 |
| Q3 | 155 | 128 | 82,58 |
| T3 | 155 | 134 | 86,45 |
| S1Q3T3 | 155 | 119 | 76,77 |
| T âm V1 | 155 | 132 | 85,16 |
| T âm V2 | 155 | 103 | 66,45 |
| T âm V3 | 155 | 85 | 54,84 |
| T âm V4 | 155 | 77 | 49,68 |
| T âm V5 | 155 | 64 | 41,29 |
| T âm V6 | 155 | 48 | 30,97 |
| T âm V1 →V3 | 155 | 77 | 49,68 |
| T âm V1àV4 | 155 | 76 | 49,03 |
| T âm thành dưới | 155 | 120 | 77,42 |
| T âm thành dưới & V1 →V6 | 155 | 82 | 52,90 |
3.1.7. Đặc điểm siêu âm mạch máu chi dưới bệnh nhân thuyên tắc phổi cấp
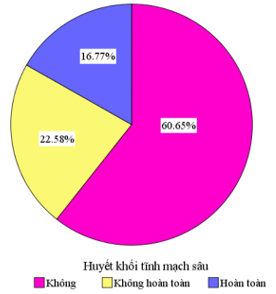
Biểu đồ 3. Tỉ lệ bệnh nhân có thuyên tắc huyết khối tĩnh mạch sâu
3.1.8. Đặc điểm MDCT động mạch phổi có huyết khối ở bệnh nhân thuyên tắc phổi cấp
3.1.8.1. Đặc điểm MDCT động mạch phổi về vị trí huyết khối động mạch phổi
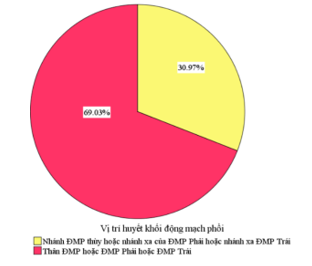
Biểu đồ 4. Vị trí huyết khối động mạch phổi
3.1.8.2. Đặc điểm MDCT động mạch phổi về số phân nhánh động mạch phổi có huyết khối
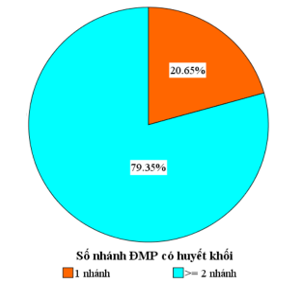
Biểu đồ 5. Số phân nhánh động mạch phổi có huyết khối
3.1.8.3. Đặc điểm MDCT động mạch phổi về mức độ hẹp động mạch phổi có huyết khối
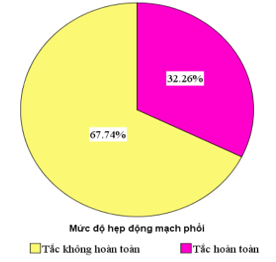
Biểu đồ 6. Mức độ hẹp ĐMP có huyết khối
3.3. Mối liên quan giữa điện tâm đồ bất thường với đặc điểm MDCT huyết khối động mạch phổi
3.3.1. Mối liên quan giữa điện tâm đồ bất thường với vị trí huyết khối động mạch phổi
Bảng 11. Phân tích đa biến giữa điện tâm đồ bất thường với vị trí huyết khối động mạch phổi
| Đặc điểm ECG bất thường | Vị trí huyết khối
thân ĐMP hoặc ĐMP chính phải, trái; hoặc ĐM phổi thùy hoặc nhánh xa |
||
| OR | KTC | p* | |
| Bloc nhánh phải | 0,52 | 0,21 – 1,32 | 0,171 |
| Trục lệch phải | 2,61 | 0,79 – 8,68 | 0,118 |
| Tăng gánh thất phải | 2,87 | 0,93 – 8,85 | 0,067 |
| T âm V1 →V3 | 1,42 | 0,64 – 3,13 | 0,389 |
| S1Q3T3 | 2,83 | 1,16 – 6,95 | 0,023 |
| ST chênh lên aVR | 1,24 | 0,54 – 2,81 | 0,613 |
| Qr ở V1 | 3,07 | 1,27 – 7,43 | 0,013 |
# Pearson Chi-square test. * Fisher’s exact test
Sau khi phân tích đa biến, các đặc điểm điện tâm đồ bất thường được tìm thấy có độc lập liên quan với vị trí huyết khối động mạch phổi bao gồm:
- S1Q3T3 (OR = 2,83, KTC 95% 1,16 – 6,95, p = 0,023)
- Qr ở V1 (OR = 3,07, KTC 95% 1,27 – 7,43, p = 0,013)
Trong nghiên cứu của tác giả Xiao-Feng Su và cs (2022), tác giả chỉ phân tích đa biến tìm đặc điểm điện tâm đồ bất thường độc lập liên quan với bệnh thuyên tắc phổi cấp. Tác giả tìm thấy S1Q3T3 (OR = 1,3944, 95% KTC 1,2044-1,6143, p < 0,0001) là đặc điểm điện tâm đồ bất thường độc lập liên quan với bệnh thuyên tắc phổi cấp 12 nhưng tác giả Xiao-Feng Su chưa phân tích đa biến đi tìm đặc điểm điện tâm đồ bất thường với vị trí huyết khối động mạch phổi để xem liệu rằng S1Q3T3 có độc lập liên quan với vị trí huyết khối động mạch phổi hay không.
3.3.2. Mối liên quan giữa điện tâm đồ bất thường với số phân nhánh động mạch phổi có huyết khối
Bảng 12. Phân tích đa biến giữa điện tâm đồ bất thường với số phân nhánh động mạch phổi có huyết khối
| Đặc điểm ECG bất thường | Số phân nhánh động mạch phổi có huyết khối
(≥ 16 phân nhánh ĐMP, < 16 phân nhánh ĐMP) |
||
| OR | KTC | p* | |
| Tăng gánh thất phải | 14,59 | 1,56 – 136,63 | 0,019 |
| T âm V1 | 5,26 | 1,20 – 23,15 | 0,028 |
| T âm V2 | 0,89 | 0,25 – 3,14 | 0,865 |
| T âm V3 | 2,72 | 0,70 – 10,52 | 0,147 |
| T âm V4 | 1,26 | 0,24 – 6,74 | 0,786 |
| T âm V1 →V3 | 0,23 | 0,03 – 1,67 | 0,148 |
| T âm V1 →V4 | 2,05 | 0,25 – 16,84 | 0,504 |
| T âm thành dưới | 1,09 | 0,27 – 4,30 | 0,905 |
| T âm thành dưới & V1 →V6 | 1,55 | 0,39 – 6,14 | 0,535 |
| S1 | 2,46 | 0,34 – 17,84 | 0,373 |
| Q3 | 0,56 | 0,07 – 4,71 | 0,598 |
| T3 | 15,81 | 2,57 – 97,17 | 0,003 |
| S1Q3T3 | 0,51 | 0,04 – 6,09 | 0,595 |
| ST chênh lên aVR | 1,30 | 0,44 – 3,82 | 0,636 |
| Qr ở V1 | 2,44 | 0,78 – 7,62 | 0,125 |
# Pearson Chi-square test. * Fisher’s exact test
Từ kết quả phân tích đơn biến, chúng tôi tiếp tục phân tích đa biến, chúng tôi tìm thấy đặc điểm điện tâm đồ bất thường độc lập liên quan với số phân nhánh động mạch phổi có huyết khối bao gồm:
– Tăng gánh thất phải (OR = 14,59, KTC 95% 1,56 – 136,63, p = 0,019)
– T âm ở V1: OR = 5,264; KTC 95% (1,20 – 23,15); p = 0,028
– T âm ở D3: OR = 15,81; KTC 95% (2,57 – 97,17); p = 0,003
Qr ở V1 là dấu hiệu điện tâm đồ bất thường xu hướng có ý nghĩa trong phân tích đa biến, đồng nghĩa là Qr ở V1 có xu hướng độc lập liên quan với số phân nhánh động mạch phổi có huyết khối (p = 0,125).
3.3.3. Mối liên quan giữa điện tâm đồ bất thường với mức độ hẹp động mạch phổi có huyết khối
Bảng 13. Phân tích đa biến giữa ECG bất thường với mức độ hẹp động mạch phổi có huyết khối
| Đặc điểm ECG bất thường | Mức độ hẹp động mạch phổi có huyết khối
(tắc hoàn toàn, tắc không hoàn toàn) |
||
| OR | KTC | p* | |
| Bloc nhánh phải | 0,67 | 0,31 – 1,47 | 0,321 |
| T âm V1 | 3,70 | 0,76 – 18,06 | 0,105 |
| T âm V2 | 1,72 | 0,72 – 4,08 | 0,222 |
| ST chênh lên aVR | 2,13 | 0,98 – 4,60 | 0,055 |
# Pearson Chi-square test. * Fisher’s exact test
Sau khi đưa các yếu tố liên quan tìm thấy từ phân tích đơn biến để tiếp tục phân tích đa biến, chúng tôi tìm thấy không có đặc điểm điện tâm đồ bất thường nào độc lập liên quan với mức độ hẹp của động mạch phổi có huyết khối.
KẾT LUẬN
Kết quả phân tích hồi quy đa biến tìm thấy các đặc điểm điện tâm đồ bất thường độc lập liên quan với vị trí huyết khối động mạch phổi bao gồm S1Q3T3 (OR = 2,83), Qr ở V1 (OR = 3,07). Đặc điểm điện tâm đồ bất thường được tìm thấy độc lập liên quan với số phân nhánh động mạch phổi có huyết khối bao gồm tăng gánh thất phải (OR = 14,59), T âm ở V1 (OR = 5,264), T âm ở D3 (OR = 15,81). Không có đặc điểm điện tâm đồ bất thường độc lập liên quan với mức độ hẹp của động mạch phổi có huyết khối.
TÀI LIỆU THAM KHẢO CHÍNH
- Lê Thượng Vũ. Giá trị của ECG trong thuyên tắc phổi. Nghiên cứu Y học. Trường Đai Học Y Dược; 2011.
- Novicic N, Dzudovic B, Subotic B, Shalinger-Martinovic S, Obradovic S. Electrocardiography changes and their significance during treatment of patients with intermediate-high and high-risk pulmonary embolism. Eur Heart J Acute Cardiovasc Care. Jun 2020;9(4):271-278. doi:10.1177/2048872618823441
- Casazza F, Pacchetti I, Rulli E, et al. Prognostic significance of electrocardiogram at presentation in patients with pulmonary embolism of different severity. Thromb Res. Mar 2018;163:123-127. doi:10.1016/j.thromres.2018.01.025
- Qaddoura A, Digby GC, Kabali C, Kukla P, Zhan ZQ, Baranchuk AM. The value of electrocardiography in prognosticating clinical deterioration and mortality in acute pulmonary embolism: A systematic review and meta-analysis. Clin Cardiol. Oct 2017;40(10):814-824. doi:10.1002/clc.22742
- Su XF, Fan N, Yang XM, Song JM, Peng QH, Liu X. A Novel Electrocardiography Model for the Diagnosis of Acute Pulmonary Embolism. Front Cardiovasc Med. 2022;9:825561. doi:10.3389/fcvm.2022.825561
- Pourafkari L, Ghaffari S, Tajlil A, Akbarzadeh F, Jamali F, Nader ND. Clinical Significance of ST Elevation in Lead aVR in Acute Pulmonary Embolism. Annals of Noninvasive Electrocardiology. 2017;22(2):e12368. doi:https://doi.org/10.1111/anec.12368
- Shopp JD, Stewart LK, Emmett TW, Kline JA. Findings From 12-lead Electrocardiography That Predict Circulatory Shock From Pulmonary Embolism: Systematic Review and Meta-analysis. Acad Emerg Med. Oct 2015;22(10):1127-37. doi:10.1111/acem.12769
- Vereckei A, Simon A, Szenasi G, et al. Usefulness of a Novel Electrocardiographic Score to Estimate the Pre-Test Probability of Acute Pulmonary Embolism. The American journal of cardiology. Sep 1 2020;130:143-151. doi:10.1016/j.amjcard.2020.05.042
- Zhang J, Liu G, Wang S, et al. The electrocardiographic characteristics of an acute embolism in the pulmonary trunk and the main pulmonary arteries. Am J Emerg Med. Feb 2016;34(2):212-7. doi:10.1016/j.ajem.2015.10.028
- Co I, Eilbert W, Chiganos T. New Electrocardiographic Changes in Patients Diagnosed with Pulmonary Embolism. The Journal of Emergency Medicine. 2017/03/01/ 2017;52(3):280-285. doi:https://doi.org/10.1016/j.jemermed.2016.09.009
- Stein PD, Beemath A, Olson RE. Obesity as a risk factor in venous thromboembolism. Am J Med. Sep 2005;118(9):978-80. doi:10.1016/j.amjmed.2005.03.012
- Wells PS, Anderson DR, Rodger M, et al. Derivation of a simple clinical model to categorize patients probability of pulmonary embolism: increasing the models utility with the SimpliRED D-dimer. Thrombosis and haemostasis. Mar 2000;83(3):416-20.
- Ouellette DR. Pulmonary Embolism. Pulmonary embolism Overview. 2020.
- Qanadli SD, El Hajjam M, Vieillard-Baron A, et al. New CT index to quantify arterial obstruction in pulmonary embolism: comparison with angiographic index and echocardiography. American Journal of Roentgenology. 2001;176(6):1415-1420.
- van der Meer RW, Pattynama PM, van Strijen MJ, et al. Right ventricular dysfunction and pulmonary obstruction index at helical CT: prediction of clinical outcome during 3-month follow-up in patients with acute pulmonary embolism. Radiology. Jun 2005;235(3):798-803. doi:10.1148/radiol.2353040593
- Torbicki A, Perrier A, Konstantinides S, et al. Guidelines on the diagnosis and management of acute pulmonary embolism: the Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC). Eur Heart J. Sep 2008;29(18):2276-315. doi:10.1093/eurheartj/ehn310
- Bolt L, Lauber S, Limacher A, et al. Prognostic Value of Electrocardiography in Elderly Patients with Acute Pulmonary Embolism. Am J Med. Dec 2019;132(12):e835-e843. doi:10.1016/j.amjmed.2019.05.041
- Hùng PTBPM. Rối loạn nhịp tim thường gặp. In: Khải GTPG, ed. Lâm sàng Tim Mạch Học. 2019:813:chap XVIII.
- Kosuge M, Kimura K, Ishikawa T, et al. Electrocardiographic differentiation between acute pulmonary embolism and acute coronary syndromes on the basis of negative T waves. The American journal of cardiology. Mar 15 2007;99(6):817-21. doi:10.1016/j.amjcard.2006.10.043
- Konstantinides SV, Torbicki A, Agnelli G, et al. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism. Eur Heart J. Nov 14 2014;35(43):3033-69, 3069a-3069k. doi:10.1093/eurheartj/ehu283
- Petrov DB. Appearance of right bundle branch block in electrocardiograms of patients with pulmonary embolism as a marker for obstruction of the main pulmonary trunk. Journal of electrocardiology. Jul 2001;34(3):185-8. doi:10.1054/jelc.2001.25132







