((Isolated) Systolic Hypertension with Diastolic Blood Pressure below the Safety Margin: Unsolved Problem)
BS. NGUYỄN THANH HIỀN
BS. TRẦN DUY BÁCH*
*Khoa tim mạch tổng quát, BV Nhân dân 115
I. MỞ ĐẦU
Một vấn đề khó khăn trong thực hành là một bệnh nhân (BN) vừa có chỉ định điều trị và vừa có chống chỉ định tương đối. Ví dụ như một trường hợp trong điều trị tăng huyết áp (THA), cần lưu ý khi điều trị các BN có huyết áptâm thu (HATTh) cao kèm với huyết áp tâm trương (HATTr) thấp bởi vì HATTh liên quan trực tiếp và lâu dài đến tiêu chí chính (tử vong do mọi nguyên nhân), ngược lại HATTr lại làm giảm tiêu chí này sau tuổi 50-60. Trong khuyến cáo điều trị THA năm 2018 của hội tim mạch Châu Âu và hội THA Châu Âu có đề cập đến ngưỡng an toàn dưới trong điều trịHATTr (1).
THA tâm thu đơn độc được cho là hệ quả của xơ cứng các động mạch lớn, còn THA thông thường (essential -THA) ảnh hưởng bởi các động mạch nhỏ (làm dày thành động mạch từ 100-350 μm) và các tiểu động mạch. THA tâm thu (đơn độc) chiếm tỷ lệ lớn trong bệnh lý THA sau tuổi 50. Ở BN ≥70 tuổi, 75% là tăng HATTh (đơn độc). Trong khảo US National Health Nutrition Examination Survey 1999–2006, với cỡ mẫu 199.3 triệu người trưởng thành, 59% các BN THA không điều trị là tăng THA tâm thu (đơn độc) (với mức HA trung bình là 154.3/73.8 mmHg). Đối với các BN> 50t, mức 73.8 mmHg của HATTr là quá gần ngưỡng an toàn thấp (theo khuyến cáo THA của ESC/ESH 2018) (1).
Tuy nhiên tỉ lệ THA tâm thu (đơn độc) trong dân số khác nhau dựa trên định nghĩa khác nhau. Ví dụ như trong nghiên cứu ARIC, tỉ lê này là 2% theo JNC7 nhưng lại tăng lên đến 10.7% nếu áp theo định nghĩa AHA/ACC 2017. Tương tự, tỉ lệ THA tâm thu (đơn độc) trong nghiên cứu NHANES (2013-2016) theo định nghĩa JNC7 và AHA/ACC 2017 lần lượt là 1.3% và 5.7%. THA tâm thu (đơn độc) kèm HATTr<70 mmHg chiếm 1/3 trong nhóm tăng THA tâm thu (đơn độc) (chiếm 30% BN chưa điều trị và 35% BN đã điều trị). Gần 4 triệu người Mỹ được chẩn đoán ISH có mức HATTr<60 mmHg, mức HATTr thấp này liên quan tới các đặc điểm nguy cơ cao; người ta ước tính nếu chia nhóm dân số tăng HATTh đơn độc kèm HATTr thấp thành 3 nhóm nhỏ dựa trên mức HATTr thì nhóm có mức HATTr thấp nhất có nguy cơ mắc bệnh lý tim mạch cao gấp 3 lần nhóm có HATTr cao nhất. Phân tích hồi cứu cho thấy tuổi cao, giới nữ và đái tháo đường type 2 là các biến số quan trọng dự đoán HATTr thấp trong THA tâm thu (đơn độc).
Câu hỏi là có nên điều trị hay không đối với các BN này, vì thực tế cho thấy khoảng 45% không được điều trị. Tỷ lệ này không quá ngạc nhiên vì chúng ta nhớ lại là ngưỡng an toàn dưới (ví dụ 70 mmHg theo ESC/ESH 2018) tương ứng với ngưỡng ngưng sử dụng hạ áp trong một nghiên cứu năm 2019. Trong 10 năm theo dõi gần 500 BN nam lớn tuổi, người ta nhận thấy tần suất biến cố bệnh tim do thiếu máu cục bộ tăng gấp 2 lần ở các BN dùng thuốc hạ áp so với những người không dùng(1).
Vậy ngưỡng HATTh và HATTr như thế nào là phù hợp và ta phải điều trị ra sao đối với những BN thuộc tình huống hóc búa như trên?
II. SINH LÝ BỆNH
Từ lâu, chúng ta đã biết tăng HATTh (đơn độc) là một dạng riêng của THA, được phân thành 2 loại, tùy thuộc vào trị số HA tâm thu và tâm trương. Nếu một BN THA như thông thường ((essential –THA: cả 2 trị số HA tâm thu và tâm trương đều cao) và sau đó HATTr giảm trong quá trình lão hóa, nó được coi là tuýp ” kiệt sức -burned-out type.” Mặt khác, nếu không có THA như thông thường trước đó và HATTh tăng lên trong khi HATTr giảm do lão hóa gây ra xơ cứng các động mạch lớn, nó được gọi là tuýp “tăng huyết áp tâm thu đơn độc mới”(“de novo” ISH) (1). ISH đặc trưng bởi gia tăng HATTh chủ yếu là do xơ cứng các động mạch lớn, xảy ra do sự lão hóa. Độ cứng mạch liên quan tuyến tính với tuổi ở cả đối tượng huyết áp (HA) bình thường và THA nặng (Hình 1). Điều thú vị là độ dốc của các mối quan hệ tuyến tính này không khác nhau; độ cứng động mạch tăng lên ở những người không có THA cũng giống như ở những người THA (1)
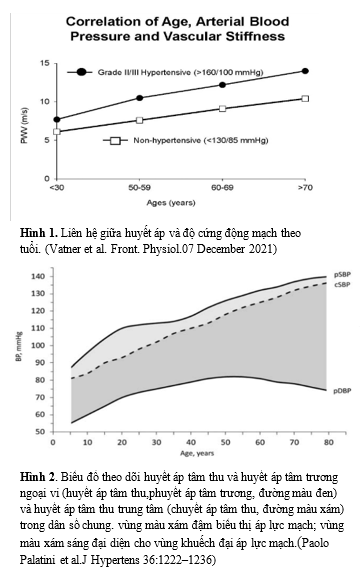
Từ tuổi dậy thì đến tuổi trung niên, HA cánh tay thay đổi theo sự gia tăng phi tuyến tính và phân kỳ giữa HATThvà HATTr: trong khi HATTr thay đổi theo quỹ đạo hình khối như hình bình nguyên, còn HATTh thay đổi theo tuổi đặc trưng bởi hình dốc bắt đầu từ lúc nhỏ, giai đoạn bình nguyên giữa năm 20t và 40t, sau đó dốc lên (Hình 2). Do đó, giá trị áp lực mạch (PP) giảm trong độ tuổi từ 20 đến 40 tuổi (áp lực mạch là hiệu số của HATTh và HATTr, bình thường từ 40-60 mmHg). Sau 50 tuổi, áp lực mạch tăng lên khi HATTh tiếp tục tăng tuyến tính và HATTr bình nguyên giai đoạn khoảng năm 60t, sau đó giảm (16).
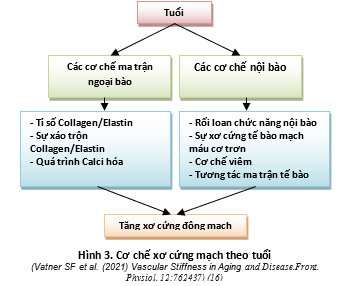
Trái ngược với THA thông thường, tiền đề cho ISH là tổng kháng lực ngoại vi không tăng và HA trung bình cũng không tăng. Sự lão hóa dẫn đến sự gia tăng liên tục HATTh trong khi HATTr không đổi và đạt đỉnh ở độ tuổi 50-60, sau đó giảm. Ở tuổi này, những thay đổi mô học và huyết động quan trọng xảy ra trong các động mạch lớn, chẳng hạn như như viêm, đứt gãy elastin, lắng đọng và canxi hóa collagen, rối loạn chuyển hóa, v.v (Hình 3). Ngoài quá trình lão hóa, sự giảm đàn hồi của các động mạch lớn cũng góp phần làm THA và xơ vữa động mạch. Do đó, có một mối quan hệ hai chiều là huyết áp tâm thu làm tăng độ cứng của động mạch chủ và ngược lại (16). Tuổi càng cao thường đi kèm với xơ cứng động mạch chủ và tăng vận tốc sóng mạch. Hậu quả là, sóng phản hồi (chủ yếu từ phân nhánh) xảy ra sớm hơn, trong thời kỳ tâm thu muộn (thay vì tâm trương). Một sóng phản hồi kết hợp với một sóng thuận chiều trong thời kỳ tâm thu dẫn đến tăng HATTh và không có sóng phản hồi trong thời kỳ tâm trương, làm giảm HATTr (1).
Mặc dù áp lực mạch không được đề cập trong các hướng dẫn như một mục tiêu cần đạt, nhưng nó được biết là có liên quan đến kết cục ở dân số nói chung, nó phản ánh độ cứng mạch máu liên quan đến tuổi và đại diện cho sự tương tác của HATTh, HATTr, sóng phản hồi, giảm dự trữ mạch máu tâm thu và thể tích tống máu. Áp lực mạch có liên quan đến mức độ xơ vữa động mạch. Do đó, áp lực mạch cao (bên cạnh HATTr thấp) cũng có thể dùng để dự đoán nguy cơ, thậm chí vượt xa HATTrthấp. Trong một phân tích tổng hợp, nguy cơ biến cố tăng lên khi áp lực mạch là 60mmHg ở mức HATTh là 162 mmHg. Có vẻ như nguy cơ càng tăng khiáp lực mạchvà HATThcao hơn. Các nghiên cứu chỉ ra rằng ở HATTh từ 120 đến <140 mmHg, nguy cơ liên quan đến HATTr và áp lực mạchlà tương tự nhau(12).
Tuần hoàn tim rất chuyên biệt, trong thời kỳ tâm thu thất trái nhận rất ít máu (~15%), do cơ thất trái co bóp mạnh ép các mạch máu nội cơ và tiểu động mạch đến mức gần như máu đi ngược dòng trong động mạch vành (tại đỉnh tâm thu). Hậu quả là tưới máu thất trái hầu như xảy ra trong thì tâm trương, do đó tưới máu mạch vành chủ yếu dựa vào áp suất chênh lệch (giữa động mạch chủ và thất trái) và trong thời kỳ tâm trương. Cơ chế tự điều hòa đảm bảo hệ số tưới máu cơ tim tương đối ổn định qua các chu chuyển tim, mặc dù áp lực tưới máu có thể rất cao (45–125 mmHg). Khi dòng máu đến thất trái giảm thì áp lực tưới máu cũng thấp đi (<40–50 mmHg). THA gây tái cấu trúc thành động mạch vành theo kiểu phì đại (tăng độ dày lớp áo giữa) và hậu quả là giảm lưu lượng máu. Hơn nữa, THA còn kích thích co tiểu động mạch vành gây thiếu máu cơ tim (1).
Ngoài THA, một nguyên nhân quan trọng khác gây giảm tưới máu cơ tim là bệnh động mạch vành. Nhờ có cơ chế tự điều hòa bù trừ, mặc dù trên mặt cắt ngang động mạch vành có thể hẹp tới 70%, tưới máu cơ tim thất trái vẫn được đảm bảo. Khi hẹp nặng hơn, quá trình điều hòa tưới máu cơ tim ban đầu diễn ra trong giai đoạn gắng sức và diễn tiến dần đến giai đoạn hoạt động nhẹ hay cả khi nghỉ. Hậu quả là nhiều biến chứng liên quan đến thiếu máu cơ tim xảy ra như: nhồi máu cơ tim, rối loạn nhịp nguy hiểm, đặc biệt ở những bệnh nhân có HATTr quá thấp. Trong bệnh tim thiếu máu cục bộ, HATTr thấp làm giảm áp lực tưới máu cơ tim, khi đó cơ chế tự điều hòa được kích hoạt gây ra dãn vi mạch vành. Khi dãn đến mức tối đa mà vẫn không bù trừ được thì khi HATTr giảm thêm,tưới máu cơ tim sẽ giảm thêm nữ và gây thiếu máu cơ tim. Do đó, có lý do để ta tin rằng làm giảm HATTr có thể gây ra bệnh cơ tim thất trái do hậu quả giảm tưới máu và thiếu máu cục bộ. Thành quả của việc giảm HATTh có thể bị hủy nếu ta giảm đồng thời HATTr quá mức (1).
Một số nghiên cứu đã khám phá ý nghĩa lâm sàng và tiên lượng của các đường biểu diễn HA khác nhau cả ở trước tuổi trưởng thành và ở người già. Trong một nhóm 1,169 người trưởng thành 30t, đường biểu diễn áp lực mạch trước năm 14t dốc hơn dự đoán bệnh thận mạn nhẹ. Trong một nghiên cứu khác, ở những người trưởng thành tuổi từ18–30, đường biểu diễn huyết ápdốc lên liên quan đến tăng nguy cơ phát triển vôi hóa động mạch vành sau năm 25t. So với những người có HA ổn định, các cá thểcó cả HATTh và HATr tăng liên quan đến gấp đôi nguy cơ xơ vữa mạch vành. Ở tuổi trung niên, HATTh và áp lực mạch tăng dốc hơn có liên quan đến tăng nguy cơ đau thắt ngực. Gần đây, Tielemans và cộng sự đã khám phá trên những BN 50t ở lần đánh giá đầu tiên, mức HA tăng dốc hơn làm tăng nguy cơ về tim mạch và tử vong do mọi nguyên nhân ở 10 năm tiếp theo gấp hai đến bốn lần và điều này độc lập với mức HA nền (19).
III. BẰNG CHỨNG:
1. HUYẾT ÁP TÂM THU VÀ HUYẾT ÁP TÂM TRƯƠNG
a. SPRINT
Thử nghiệm can thiệp HATTh SPRINT là một thử nghiệm ngẫu nhiên có đối chứng (RCT) được thiết kế để so sánh các kết cục tim mạch của việc kiểm soát HATTh nghiêm ngặt (mục tiêu điều trị <120 mmHg) với kiểm soát HATTh chuẩn (mục tiêu điều trị <140 mmHg). Theo dõi trung bình 3,3 năm đối với 9,361 người lớn tuổi có mức HA(tương đối) cao (139,7 ± 15,6 / 78,1 ± 11,9 mmHg) và có một yếu tố nguy cơ tim mạch. Beddhu và cộng sự đã chứng minh rằng BN ở nhóm có HATTr thấp nhất trước điều trị có nguy cơ cao hơn đối với kết cục chính (kết cục tim mạch tổng hợp) ở cả hai nhóm. Do đó, đường cong U được tìm thấy cho HATTr trước điều trị và kết cục tim mạch chính ở cả nhóm điều trị tích cực và tiêu chuẩn. Quan trọng hơn, lợi ích của việc điều trị HATTh tích cực (liên quan đến kết cục chính) không mất đi bởi mức HATTr trước điều trị (với p = 0,83). Do đó, điều trị tích cực HATTh (mà cũng giảm huyết áp tâm trương) có lợi ở tất cả các phân nhóm. Điều này đúng ngay cả đối với những BN có mức HATTrtrước điều trị thấp nhất (<68 mmHg), mặc dù HATTr trung bình (đạt được trong quá trình theo dõi) trong nhóm điều trị tích cực đã giảm xuống <60 mmHg (11,18).
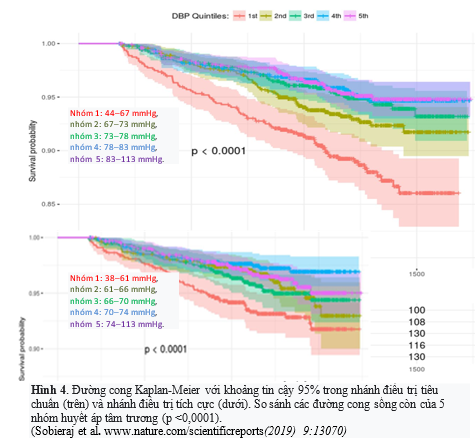
Mặt khác, trong dữ liệu SPRINT, Khan và cộng sự tìm thấy đường cong J cho HATTr bất kể nhánh điều trị ở 1,519 BN có và 7,574 BN không có bệnh tim mạch trước đó (p ≤0,002), với các mẫu đã được điều chỉnh theo đa biến. Ví dụ, nếu HATTrtrong điều trị giảm xuống <55 mmHg thì nguy cơ cao hơn 68% so với HATTrlà 55–90 mmHg bất kể bệnh tim mạch trước đó (p=0,006) (7). Sobieraj và cộng sự công bố phân tích 8,890 BN từ cơ sở dữ liệu thử nghiệm SPRINT. Họ đã báo cáo đường cong J liên quan đến HATTrtrong điều trị ở BN THA có bệnh tim mạch trước đó. Kết cục chính thường xảy ra hơn ở những BN có HATTrthấp, ở cả nhóm điều trị tích cực (với HATTrở nhóm thấp nhất là 38–61 mmHg) và nhóm điều trị tiêu chuẩn (với HATTrtương ứng là 44–67 mmHg) (Hình 4). Trong phân tích đa biến, HATTr thấp không làm tăng nguy cơ tim mạch. Giải thích cho điều này, các tác giả cho là nguy cơ cao liên quan đến HATTr thấp trong lúc điều trị bắt nguồn từ chủ yếu từ độ tuổi cao hơn, bệnh tim mạch nền, bệnh thận mạn tính và thói quen hút thuốc lá thường xuyên. Họ khuyên rằng không nên bỏ qua việc điều trị đạt mục tiêu HATTh tối ưu ở nhóm có HATTr thấp. Tuy nhiên, họ chưa đưa ra được kết luận cuối cùng dựa trên các bằng chứng y khoa sẵn có về mối liên hệ đường cong J giữa HATTrvà nguy cơ tim mạch (20).
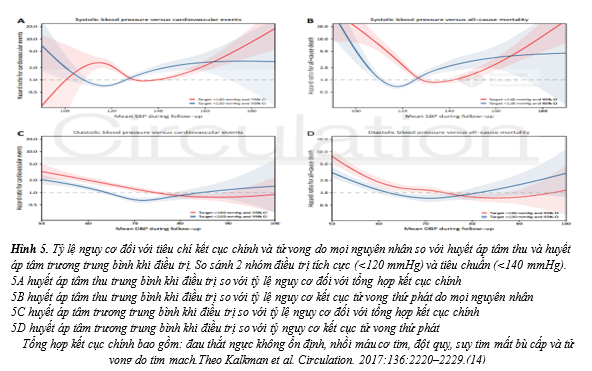
Trong nghiên cứu đoàn hệ khác dựa trên 2 nghiên cứu SPRINT và ACCORD-BP với cỡ mẫu 7,515, nguy cơ tim mạch tăng ở những BN HATTr <60mmHg với HATTh đạt mục tiêu sau can thiệp <130 mmHg và nguy cơ tim mạch giảm ở BN cóHATTrtừ 70-80 mmHg. Nguy cơ kết cục chính, kết cục tim mạch tổng hợp, nhồi máu cơ tim không tử vong và tử vong do tim mạch thấp nhất ởHATTr từ 70-80 mmHg. HATTr trung bình <60 mmHg có liên quan đến việc tăng đáng kể nguy cơ của kết cục chính (HR 1,46; 95%, Cl từ 1,13-1,90; P=0,004), kết cục tim mạch tổng hợp (HR 1,74; Cl 95% từ 1,26-2,41; P=0,001), nhồi máu cơ tim không tử vong (HR 1,73; Cl 95% từ 1,15-2,59; P=0,008), và đột quỵ không tử vong (HR 2,67; Cl95% từ 1,26-5,63; P=0,01) (hình 5). Từ đó cho thấy huyết áp tâm trương dưới 60 mmHg có thể là có hại và HATTr từ 70 đến 80 mmHg có thể là mục tiêu tối ưu cho bệnh nhân với HATTh sau điều trị <130 mmHg (14).
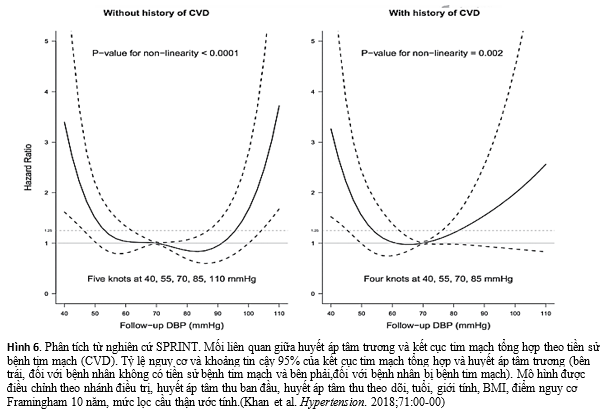
Kết luận từ phân tích từ nghiên cứu SPRINT, hạ HA tích cực ở BN THA không kèm đái tháo đường, đột quỵ, hoặc suy tim có thể làm tăng nguy cơ tim mạch nếu HATTr ≤55 mmHg. Họ khuyên các bác sĩ nên thận trọng khi cố gắng đạt được mục tiêu hạ HA tích cực theo nghiên cứu SPRINT, đặc biệt ở những người có nguy cơ như nam giới, lớn tuổi, có bệnh tim mạch, những người có HATTr ban đầu thấp và những người có creatinine cao (hình 6). Những dữ liệu này cũng gợi ý rằng có một nhóm BN bệnh tim mạch, có lẽ đó là nhóm người được tái tưới máu cơ tim hiệu quả, thì HATTrgiảm không tăng nguy cơ so với những người không có bệnh tim mạch vớiHATTr <60 mmHg (7).
b. ONTARGET và TRANSCEND
Böhm và cộng sự đã hợp nhất dữ liệu từ thử nghiệm ONTARGET và TRANSCEND trong 16,099/ 31,546 BN có HATTh trung bình là 120 đến <140 mmHg. Nguy cơ thấp nhất cho tất cả các kết cục được quan sát thấy ở HATTrtừ 70 đến <80 mmHg. HATTrcao hơn liên quan đến tăng nguy cơ kết cục của đột quỵ và nhập viện vì suy tim (≥80 mmHg) và nhồi máu cơ tim (≥90 mmHg). HATTrđạt được thấp hơn (<70 mmHg) có liên quan tăng nguy cơ kết cục chính [ HR 1,29, CI95% 1,15–1,45; P <0,0001], nhồi máu cơ tim HR 1,54 (CI95% 1,26–1,88, P <0,0001), nhập viện vì suy tim HR 1,81 (CI 95% 1,47–2,24, P <0,0001) và tử vong do mọi nguyên nhân (HR 1,19, CI 95 % 1,04–1,35; P <0,0001) trong khi không có khác biệt trong đột quỵ và tử vong do tim mạch so với HATTr từ 70 đến <80 mmHg. Khi HATTrnền >80mmHg, giảm HATTr đi kèm với giảm nguy cơ (5).
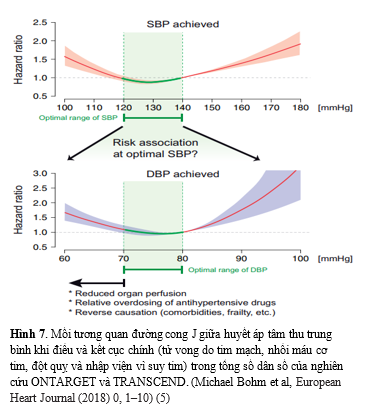
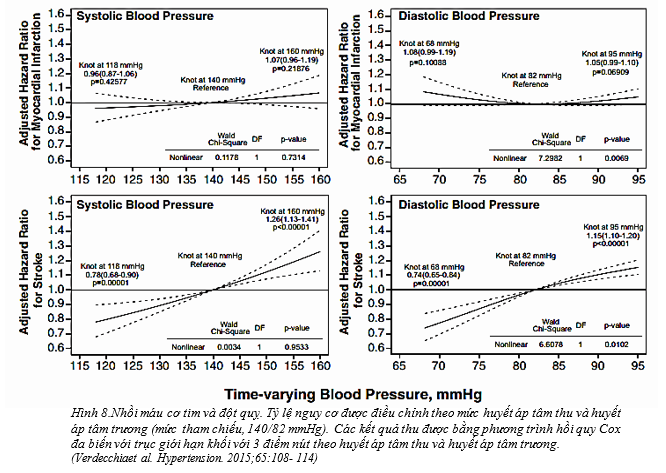
Một phân tích gần đây của các thử nghiệm ONTARGET và TRANSCEND, không bao gồm những BN có triệu chứng suy tim lúc mới nhập viện, có tiền sử bệnh tim mạch hoặc đái tháo đường có biến chứng tổn thương cơ quan, cho thấy rằng những người tham gia có HATTh nền ban đầu <120 mmHg không có tăng bất kỳ nguy cơ kết cục bất lợi nào so với những người có HATTh ban đầu 120-140 mmHg. Chỉ có mức HATTh bình <120 mmHg mới tăng nguy cơ biến cố nặng, ngoại trừ nhồi máu cơ tim và đột quỵ. Ngược lại, giá trị HATTr thấp hơn <70 mmHg có liên quan đến tăng nguy cơ kết cục tim mạch cả lúc ban đầu và trong quá trình thử nghiệm với một hình dạng tương tự của đường cong cho mối liên hệ giữa HATTr và các biến cố nặng (Hình 7). Các tác giả kết luận rằng hạ huyết áp xuống giá trị <130 mmHg của HATTh hoặc <75 mmHg của HATTr có thể làm tăng nguy cơ biến cố tim mạch, ngoại trừ đột quỵ và không nên hạ HATTh xuống giá trị <120 mmHg (hình 8).
c. INVEST
Nghiên cứu INVEST là một thử nghiệm ngẫu nhiên, nhãn mở với kết cục được làm mù (PROBE). Nghiên cứu thu nhận 22,576 BN> 50 tuổi. Nghiên cứu này được tối ưu hóa để kiểm tra mối quan hệ giữa HATTr thấp và nguy cơ tử vong vì tất cả BN đều có THA và bệnh mạch vành mạn ổn định (7).
Tương quan đường cong J được tìm thấy giữa huyết HATTr và kết cục chính; BN với HATTr<75 mmHg có nguy cơ nhồi máu cơ tim cấp và tử vong cao. Kết cục chính tăng gấp đôi với HATTr<70 mmHg và gấp 4 lần với HATTr<60 mmHg. Nguy cơ nhồi máu cơ timvới HATTr <60 mmHg là 14%, cao hơn 13% so với HATTr rất cao (≥110 mmHg) với đáy của đường cong J là 119/84 mmHg. Quan trọng hơn là tương quan đường cong J giữa HATTr và kết cục chính vẫn hằng định sau khi điều chỉnh. Nguy cơ tử vong do mọi nguyên nhân, nhồi máu cơ tim và kết cục chính tăng dần khi HATTr thấp đi. Cũng như trong tất cả các nghiên cứu khác, điều này không được ghi nhận cho đột quy (7).
d. BOSS
HA và kết cục lâm sàng ở BN sống sót sau đột quỵ (The Blood Pressure and Clinical Outcome in Stroke Survivors-BOSS) là một nghiên cứu thuần tập dọc toàn quốc tại 61 bệnh viện ở Trung Quốc. Nghiên cứu gồm 2,608 BN (18 tuổi trở lên) với biến cố đột quỵ thiếu máu hoặc cơn thoáng thiếu máu não (TIA) và theo dõi trong 1 năm.
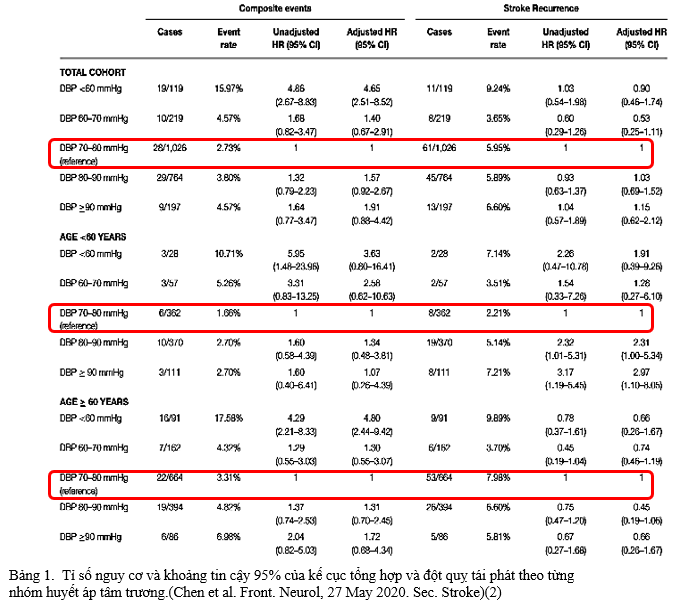
Ở người cao tuổi, là đối tượng chính bị ảnh hưởng bởi đột quỵ, tăng ISC là dạng huyết động phổ biến nhất trong nhóm THA. Trong nghiên cứu của BOSS, BN tuổi ≥60 tuổi được quan sát là nhóm chính chịu tác hại của HATTr thấp. Ngoài ra, các tác giả cũng nhận thấy gia tăng nguy cơ đột quỵ tái phát ở BN<60 tuổi có mức HATTr cao hơn (80–90 hoặc ≥90 mmHg), nhưng cũng có khả năng do HATTr cao thường phản ánh xu hướng HATTh cao, một yếu tố nguy cơ quan trọng của tái phát đột quỵ. Các kết quả cho thấy rằng liệu pháp hạ áp nên được áp dụng cẩn thận ở BN cao tuổi bị đột quỵ thiếu máu hoặc TIA; tuy nhiên, đối với những BN trẻ tuổi, liệu pháp tích cực dường như có thể giảm nguy cơ tái phát đột quỵ nếu không kèm theo các nguy cơ khác. Nói cách khác, tuổi tác có thể là yếu tố quan trọng liên kết mức HATTr với nguy cơ tim mạch.Trong kết quả của nghiên cứu BOSS (bảng 1) nếu lấy mức HATTr 70-80 mmHg là mức tham chiếu thì cả ở 2 nhóm >60t và <60t, các mức HATTr thấp hơn (<70mmHg) hay cao hơn (>80mmHg) đều gia tăng tỉ lệ xảy ra biến cố và cao nhất ở nhóm HATTr<60mmHg (2).
2. ÁP LỰC MẠCH (PULSE PRESSURE)
Nghiên cứu quốc tế REACH đánh giá các đối tượng mắc bệnh xơ vữa hoặc các yếu tố nguy cơ xơ vữa, theo dõi 4 năm với n=45,087. Phân tích hồi quy đơn biến và đa biến được thực hiện để xác định mối liên quan giữa áp lục mạch và các kết cục tim mạch, bao gồm tử vong do tim mạch, nhồi máu cơ tim không tử vong, đột quỵ không tử vong, tất cả các trường hợp nhồi máu cơ tim, tất cả các trường hợp đột quỵ, nhập viện do nguyên nhân tim mạch, và kết cục tổng hợp. Kết quả, áp lực mạch, một thông số huyết động sẵn có, có liên quan đến nhiều kết cục bất lợi về tim mạch và là một công cụ tiên lượng hiệu quả hơn cả huyết áp động mạch trung bình (hình 9) (34).
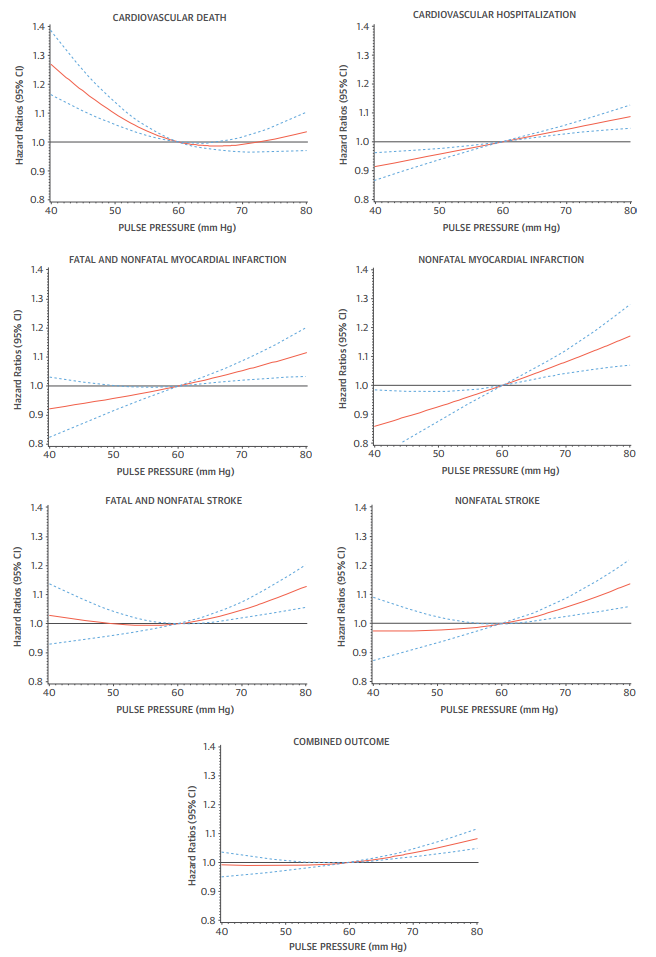
Hình 9 .Tương quan giữa áp lực mạch và các kết cục tim mạch (Selvaraj et al. Journal of the American College of Cardiology 02/2016)(34)
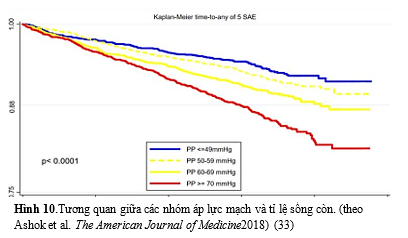
Tương tự, theo Ashok và cộng sự phân tích dựa trên nghiên cứu SPRINT, mỗi 10 mmHg áp lực mạch tăng có liên quan đáng kể với kết cục tổng hợp nặng (HR 1,23, KTC 95%: 1,18-1,28). Mối tương quan này thấy ở cả nhánh can thiệp (HR 1,21, KTC 95%: 1,14-1,29) và nhóm chứng (HR 1,25, 95% CI: 1,18-1,34).Tỷ lệ biến cố trên 1000 người-năm tăng theo từng nhómáp lực mạch (≤ 49: 20,4 (17,2-24,1), 50-59: 24,5 (21,3-28,2), 60-69: 31,7 (27,7-36,2), ≥ 70: 44,6 (39,8-49,9) trong toàn bộ nhóm, Ptrend<0,0001. Một mẫu hình tương tựđược ghi nhận ở nhóm can thiệp (≤ 49: 22,2 (17,7-27,8), 50-59: 28,5 (23,6-34,4), 60-69: 40,5 (34,2- 47,9), ≥ 70: 46,4 (39,7- 54,2) và cà nhóm chứng (≤ 49: 18,5 (14,4-23,7), 50-59: 20,7 (16,7-25,6), 60-69: 23,0 (18,4-28,7), ≥ 70: 42,8 (36,3-50,4), Ptrend<0,0001 cho cả hai nhóm. Đường Kaplan-Meier biểu thị tỷ lệ các kết cục bất lợi tăng với áp lực mạch tăng trong toàn bộ dân số mẫu (p<0,0001, hình10) (33).
IV. ĐIỀU TRỊ
Hầu hết các hướng dẫn đã khuyến nghị mục tiêu <140 mmHg ở người lớn dưới 75 tuổi. Bogaerts và cộng sự đã tìm ra 34 hướng dẫn uy tín đưa ra các khuyến nghị liên quan đến điều trị bằng thuốc hạ huyết áp ở người lớn tuổi. Trong đó, hai mươi hướng dẫn đã đưa ra mục tiêu HATTh cho những người >80t cao hơn so với dân số chung và bahướng dẫnđưa ra mục tiêu thấp hơn. Hơn một nửa số hướng dẫn (n = 18) được khuyến nghị nhắm mục tiêu HATTh<150 mmHg ở người rất già (very old), trong khi bốn hướng dẫn đưa ra mức HATTh mục tiêu < 130 hoặc 120 mmHg (17).
Đánh giá có hệ thống năm 2019 và phân tích tổng hợp các thử nghiệm điều trị hạ áp ở BN cao tuổi, hầu hết mắc tăng huyết áp tâm thu (đơn độc), cho thấy kết quả rất tốt với giảm HATTh xuống <140 mmHg. Tỷ lệ tử vong do mọi nguyên nhân giảm 24% và tỷ lệ tử vong do tim mạch giảm 39%. Đây là một động lực rất lớn để tiến hành điều trị tích cực hơn, nhưng hãy thận trọng, bởi vì dân số trong các thử nghiệm lâm sàng khác so với thực tế (thực tế BN thể trạng yếu hơn). Vì vậy, bác sĩ phải cá thể hóa điều trị theo từng BN, dựa trên khả năng nhận thức, sự tự chủ và thể trạng, trước khi xác định mục tiêu và phương thức điều trị (1).
Các tác giả của hướng dẫn điều trị tăng huyết áp ESC/ESH 2018 thừa nhận rằng một số BN THA tâm thu (đơn độc) đã có HATTr trước điều trị <80mmHg (mục tiêu điều trị). Tuy nhiên, những BN THA tâm thu (đơn độc) như vậy có nguy cơ bệnh tim mạch cao và do đó không nên dựa vào HATTr thấp mà bỏ qua việc điều trị để đạt được huyết áp mục tiêu (trong trường hợp này, HATTh là 130–139 mmHg), nhưng chỉ điều trị nếu dung nạp tốt. Các tác giả của Hướng dẫn năm 2018 về THA của Canada khuyến cáo nên thận trọng nếu HATTr<60 mmHg, để tránh bệnh cơ tim thiếu máu cục bộ (1).
Do tuổi tác động lên mảng xơ vữa trong các mạch máu lớn, THA ở người lớn tuổi có nhiều khả năng là THA tâm thu (đơn độc) . Một nghiên cứu lâm sàng cho thấyHATTh 165 mm Hg và HATTr 85 mm Hg có liên quan đến tỷ lệ tử vong thấp nhất ở BN > 75 tuổi (15). Từ những nghiên cứu đã được thực hiện ta thấy mức khi đạt mục tiêu HATTh thì các biến cố tim mạch ở mức HATTrtừ 70-80 mmHg là thấp nhất trên dân số chung.
Trên thực tế, quyết định có bắt đầu điều trị hạ huyết áp hay không phụ thuộc vào BN, sự tồn tại của bệnh mạch vành, sự tồn tại / tần suất hạ huyết áp, hạ huyết áptư thế trước đó, kết quả huyết áp lưu động (ABPM), mong muốn bệnh nhân, v.v. Ở phần lớn bệnh nhân THA tâm thu (đơn độc) , vấn đề nằm ở chỗ HATTr có khả năng giảm đi quá mức trong khi điều trị hạ áp, hay gặp ở những BN THA tâm thu (đơn độc) và kèmHATTr quá thấp, tức là <70 mmHg. Điều này thường gặp do THA tâm thu (đơn độc) rất phổ biến, đặc biệt là ở những BN lớn tuổi, những người dễ bị điều trị hạ áp quá mức do nhiều bệnh đi kèm (1).
1. Thuốc
Các khuyến cáo chung cho điều trị tăng huyết áp tâm thu (đơn độc) hầu như giống nhau trong các hướng dẫn của quốc tế và từng quốc gia. Chúng khác nhau về mức đề nghị (class) và mức độ chứng cứ, nhưng hầu hết các hướng dẫn đều khuyến cáo sử dụng thuốc lợi tiểu thiazide-like và thuốc chẹn kênh canxi dihydropyridine (CCB). Hiệp hội Hàn Quốc cũng khuyến cáo thuốc ức chế men chuyển hoặc thuốc chẹn thụ thể angiotensin làm thuốc đầu tay cho ISH. Các chuyên gia ở Canada không khuyến nghị thuốc chẹn α/β là lựa chọn đầu tiên của thuốc hạ huyết áp cho tăng huyết áp tâm thu (đơn độc) trừ khi có chỉ định bắt buộc. Các các tác giả của hướng dẫn The National Institute for Health and Care Excellence (NICE) từ Vương quốc Anh khuyến nghị liệu pháp tương tự như đối với các BN THA khác (1).
Messerli và Panjrath quan sát thấy hiện vẫn còn thiếu RCT so sánh trực tiếp tác dụng của thuốc hạ huyết áp trên “tình trạng huyết động mạch vành” ở BN THA, ví dụ như thuốc chẹn hệ thống renin-angiotensin (RAS), CCB và thuốc lợi tiểu làm giảm áp lực mạch, trong khi thuốc chẹn β ít ảnh hưởng hơn. Hơn nữa, thuốc chẹn βlàm hạ áp kèm giảm nhịp tim, kéo dài thời gian tâm trương và do đó cải thiện tưới máu cơ tim. Nếu một BN tăng huyết áp tâm thu (đơn độc)có phì đại thất trái, thì các loại thuốc hạ huyết áp có tác dụng đảo ngược tái cấu trúc thất trái (ví dụ: chẹn RAS và CCB) có lợi thế hơn (1).
2. Chiến lược điều trị khác
Mối liên quan của HATTr đạt được với tử vong do tim mạch hoặc nhập viện do tim mạch, tử vong do tim mạch, và tử vong do mọi nguyên nhân đã được nghiên cứu ở 5929 BN sau nhồi máu cơ tim cấp với suy chức năng thất trái, các dấu hiệu và triệu chứng của suy tim, hoặc bệnh tiểu đường trong thử nghiệm EPHESUS theo tình trạng tái tưới máu. Mô hình hồi quy Cox được sử dụng để đánh giá tác động của tình trạng tái tưới máu đối với sự liên kết của huyết áp tâm trương và huyết áp tâm thu với kết quả theo kiểu điều chỉnh (12).
Ở những BN không tái tưới máu, HATT thấp hơn <70 mmHg có liên quan đến tăng nguy cơ tử vong do mọi nguyên nhân [tỷ số nguy cơ điều chỉnh (HRs) 1,80, Khoảng tin cậy (CI) 95% 1,41–2,30; P <0,001], tử vong do tim mạch (nhịp tim 1,70, KTC 95% 1,3–3,22; P <0,001), tử vong do tim mạch hoặc nhập viện do tim mạch (HRs 1,54, CI 95% 1,26–1,87; P <0,001). Ở những BN với tái tưới máu, không quan sát thấy sự gia tăng nguy cơ khi HATT thấp. Ở BN HATTh thấp, nguy cơ gia tăng độc lập với tái tưới máu. Một phân tích độ nhạy trong phân nhóm BN có HATTh tối ưu 120–130 mmHg lần nữa cho thấy tái tưới máu làm giảm nguy cơ ở BN có HATTr thấp. Thêm vào đó, việc điều trị với eplerenone hoặc giả dược không ảnh hưởng đến kết quả (hình 11). Như vậy, HATTr <70 mmHg làm tăng nguy cơ biến cố tim mạch và liệu pháp tái tưới máu giúp cải thiện tiên lượngở các BN sau nhồi máu cơ tim cấp với các dấu hiệu và triệu chứng của suy tim (12).
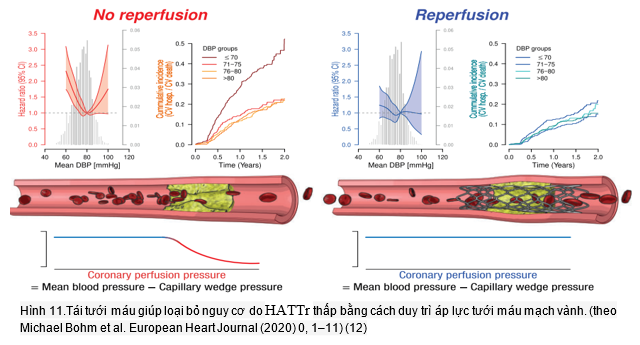
Như vậy, trong thực hành, ở BN THA kèm HA tâm trương thấp, ghi đồng thời HA/ 24h và ECG/24 cho BN, giúp chúng ta ghi nhận chính xác hơn cơ chế trực tiếp liên quan đến tổn thương. Nó hữu ích giúp nhận diện ảnh hưởng của HA đường cong J HATTr lên bệnh mạch vành và hướng điều trị tiếp theo (xem xét có cần chụp mạch vành hay không va chỉ định can thiệp nếu có chỉ định)
V. KẾT LUẬN
Chúng ta cần nâng cao nhận thức về vấn đề điều trị BN THA kèm HATTr thấp. Ở những BN như vậy, việc đạt mục tiêu HATTh bị hạn chế vì song song với đó là HATTr có thể bị hạ thấp quá mức. Những trường hợp như vậy hiện rất phổ biến và sẽ ngày càng gia tăng do tuổi thọ càng cao. Chúng ta phải xác định một vấn đề quan trọng vốn có đối với BN THA kèm HA HATTr thấp, đó là không thể hoàn toàn tuân thủ các khuyến cáo nếu HATTr quá thấp
Đây là một vấn đề quan trọng vì ít nhất 3 lý do: (1) đây là những tình huống phổ biến, (2) kê đơn điều trị THA có nghĩa là bỏ qua khuyến cáo không làm giảm HATr xuống dưới ngưỡng an toàn và điều đó có thể gây hại (mà quy tắc của chúng ta là “trước hết không có hại: first do no harm”) và (3) bỏ qua các khuyến cáo không điều trị thì có thể gây hậu quả tim mạch.
Trước BN THA tâm thu kèm HATTr thấp cần đánh giá yếu tố nguy cơ bệnh mạch vành, lựa chọn thuốc hạ áp thận trọng, theo dõi kỹ, ghi đồng thời 24h HA và ECG giúp xác định ảnh hưởng của HATTr thấp lên mạch vành hay không. BN nguy cơ cao, có thể nên thực hiện chụp mạch vành vàtái thông mạch vành nếu có chỉ định.
Do sơ suất, đã ghi sai tên tác giả của bài viết “Điều trị tăng huyết áp tâm thu (đơn độc) kèm huyết áp tâm trương dưới ngưỡng an toàn: Vấn đề chưa được giải quyết!” tại trang 35 Chuyên đề Tim Mạch học kỳ Tháng 10 – 2022. Nay xin đính chính tên tác giả là: BS. TRẦN DUY BÁCH. Xin cáo lỗi cùng tác giả và bạn đọc.
TÀI LIỆU THAM KHẢO
- G et al. Unsolved Problem: (Isolated) Systolic Hypertension with Diastolic Blood Pressure below the Safety Margin. Published online: May 7, 2020 Med Princ Pract 2020;29:301–309. DOI: 10.1159/000508462.
- Chen.Z et al. Effect of Low Diastolic Blood Pressure to Cardiovascular Risk in Patients With Ischemic Stroke or Transient Ischemic Attacks Under Different Systolic Blood Pressure Levels. Published: 27 May 2020 Frontiers in Neurology. doi:10.3389/fneur.2020.00356
- McEvoy. JW et al. Association of Isolated Diastolic Hypertension as Defined by the 2017 ACC/AHA Blood Pressure Guideline With Incident Cardiovascular Outcomes. January 28, 2020 JAMA. 2020;323(4):329-338. doi:10.1001/jama.2019.21402
- Böhm.M et al. Achieved blood pressure and cardiovascular outcomes in high-risk patients: results from ONTARGET and TRANSCEND trials. Published Online April 5, 2017. http://dx.doi.org/10.1016/S0140-6736(17)30754-7
- .M et al. Achieved diastolic blood pressure and pulse pressure at target systolic blood pressure (120–140 mmHg) and cardiovascular outcomes in high-risk patients: results from ONTARGET and TRANSCEND trials. European Heart Journal, Volume 39, Issue 33, 01 September 2018, Pages 3105–3114, Published: 04 June 2018.https://doi.org/10.1093/eurheartj/ehy287
- Lip. S et al. Diastolic Blood Pressure J-Curve Phenomenon in a Tertiary-Care Hypertension Clinic, Originally published19 Aug 2019 Hypertension. 2019;74:767–775 . https://doi.org/10.1161/HYPERTENSIONAHA.119.12787
- Khan. NA et al. Effect of Lowering Diastolic Pressure in Patients With and Without Cardiovascular Disease Analysis of the SPRINT (Systolic Blood Pressure Intervention Trial).Originally published 26 Mar 2018 Hypertension. 2018;71:840–847. https://doi.org/10.1161/HYPERTENSIONAHA.117.10177
- Flint. AC et al. Effect of Systolic and Diastolic Blood Pressure on Cardiovascular Outcomes.July 18, 2019 N Engl J Med 2019; 381:243-251. DOI: 10.1056/NEJMoa1803180
- Li. L et al. Evaluation of Optimal Diastolic Blood Pressure Range Among Adults With Treated Systolic Blood Pressure Less Than 130 mm Hg. February 17, 2021 JAMA Network Open. 2021;4(2):e2037554. doi:10.1001/jamanetworkopen.2020.37554
- Beddhu. S et al.Influence of Baseline Diastolic Blood Pressure on Effects of In Compared to Standard Blood Pressure Control. Originally published11 Oct 2017 Circulation. 2018;137:134–143. https://doi.org/10.1161/CIRCULATIONAHA.117.030848
- O’Conor. EC et al. Lowering systolic blood pressure does not increase stroke risk: an analysis of the SPRINT and ACCORD trial data. First published: 28 November 2018.https://doi.org/10.1002/acn3.693
- Böhm.M et al. Myocardial reperfusion reverses the J-curve association of cardiovascular risk and diastolic blood pressure in patients with left ventricular dysfunction and heart failure after myocardial infarction: insights from the EPHESUS trial. European Heart Journal, Volume 41, Issue 17, 1 May 2020, Pages 1673–1683, https://doi.org/10.1093/eurheartj/ehaa132
- Verdecchia. P et al.Systolic and Diastolic Blood Pressure Changes in Relation With Myocardial Infarction and Stroke in Patients With Coronary Artery Disease. Originally published 20 Oct 2014 Hypertension. 2015;65:108–114. https://doi.org/10.1161/HYPERTENSIONAHA.114.04310
- DN et al. J Curve in Patients Randomly Assigned to Different Systolic Blood Pressure TargetsAn Experimental Approach to an Observational Paradigm.Originally published22 Sep 2017Circulation. 2017;136:2220–2229. https://doi.org/10.1161/CIRCULATIONAHA.117.030342
- Shu Wang et al. Assessment of isolated systolic hypertension with lower diastolic and the risk of cardiovascular disease in older adults. Letter to the editorseptember 01, 2017 international journal of cardiologyvolume 242, p20, . DOI:https://doi.org/10.1016/j.ijcard.2017.03.143
- SF et al.Cardiovascular Remodeling in Aging and DiseaseVascular Stiffness in Aging and Disease. Front. Physiol., 07 December 2021Sec.Vascular Physiology. https://doi.org/10.3389/fphys.2021.762437
- JMK et al. Do we AGREE on the targets of antihypertensive drug treatment in older adults: a systematic review of guidelines on primary prevention of cardiovascular diseases .Published: 26 October 2021Age and Ageing, Volume 51, Issue 1,January 2022, afab192, https://doi.org/10.1093/ageing/afab192
- Williamson. JD et al.(SPRINT Research Group). Intensive vs Standard Blood Pressure Control and Cardiovascular Disease Outcomes in Adults Aged ≥75 Years: A Randomized Clinical Trial. 2016 Jun 28;315(24):2673-82.DOI: 10.1001/jama.2016.7050
- P et al. Isolated systolic hypertension in the younga position paper endorsed by the European Society of Hypertension. Journal of Hypertension: June 2018 – Volume 36 -Issue 6-p1222-1236.doi:10.1097/HJH.0000000000001726
- P et al, Lewandowski. J, Siński. M.Low on-treatment diastolic blood pressure and cardiovascular outcome: A post-hoc analysis using NHLBI SPRINT Research Materials. Published: 10 September 2019 , Scientific Reports volume 9, Article number: 13070 (2019) https://doi.org/10.1038/s41598-019-49557-4
- Siński. M, Sobieraj. P, Lewandowski. J. Not afraid of low diastolic blood pressure anymore? Aging (Albany NY). 2019 Nov 15; 11(21): 9229–9230. Published online 2019 Nov 7. doi:10.18632/aging.102445
- Staessen. JA et al. Risks of untreated and treated isolated systolic hypertension in the elderly: meta-analysis of outcome trials. March 11, 2000, The Lancet, Volume 355, Issue 9207, P865-872, DOI:https://doi.org/10.1016/S0140-6736(99)07330-4
- Wei. FF et al. Associations of Left Ventricular Structure and Function With Blood Pressure in Heart Failure With Preserved Ejection Fraction: Analysis of the TOPCAT Trial. Originally published 28 Jul 2020 Journal of the American Heart Association Vol.9, No.15. https://doi.org/10.1161/JAHA.119.016009
- Cruickshank. J, Thorp. J, Zacharias. J. BENEFITS AND POTENTIAL HARM OF LOWERING HIGH BLOOD PRESSURE. MARCH 14, 1987 The Lancet, Volume 329, Issue 8533, P581-584. DOI:https://doi.org/10.1016/S0140-6736(87)90231-5
- Vidal-Petiot. E et al. Cardiovascular event rates and mortality according to achieved systolic and diastolic blood pressure in patients with stable coronary artery disease: an international cohort study. PublishedAugust 30, 2016. DOI:https://doi.org/10.1016/S0140-6736(16)31326-5
- McEvoy. JW et al. Diastolic Blood Pressure, Subclinical Myocardial Damage, and Cardiac Events: Implications for Blood Pressure Control. J Am Coll Cardiol. 2016 October 18; 68(16): 1713–1722. doi:10.1016/j.jacc.2016.07.754.
- Vasan. RS et al. Interrelations Between Arterial Stiffness, Target Organ Damage, and Cardiovascular Disease Outcomes. Originally published13 Jul 2019 Journal of the American Heart Association. https://doi.org/10.1161/JAHA.119.012141.
- McGrath. BP et al.Isolated Diastolic Hypertension in the UK Biobank Comparison of ACC/AHA and ESC/NICE Guideline Definitions. Originally published27 Jul 2020 Hypertension. https://doi.org/10.1161/HYPERTENSIONAHA.120.15286
- Sobieraj. P et al. Low Diastolic Blood Pressure is Not Related to Risk of First Episode of Stroke in a High‐Risk Population: A Secondary Analysis of SPRINT. Originally published12 Feb 2019 Journal of the American Heart Association. https://doi.org/10.1161/JAHA.118.010811
- Choi. YJ et al. Reconsidering the cut-off diastolic blood pressure for predicting cardiovascular events: a nationwide population-based study from Korea. Published: 06 December 2018, European Heart Journal, Volume 40, Issue 9, 01 March 2019, Pages 724–731.https://doi.org/10.1093/eurheartj/ehy801
- Vidal-Petiot. E et al. Relationships Between Components of Blood Pressure and Cardiovascular Events in Patients with Stable Coronary Artery Disease and Hypertension. Originally published 30 Oct 2017 Hypertension https://doi.org/10.1161/HYPERTENSIONAHA.117.10204.
- Ilkun. OL et al. The Influence of Baseline Diastolic Blood Pressure on the Effects of Intensive Blood Pressure Lowering on Cardiovascular Outcomes and All-Cause Mortality in Type 2 Diabetes. MAY 04 2020, Diabetes Care. https://doi.org/10.2337/dc19-2047
- A et al . Individual and Joint Effects of Pulse Pressure and Blood Pressure Treatment Intensity on Serious Adverse Events in the SPRINT Trial. Published:June 22, 2018The American Journal of Medicine, volume 131, issue 10, p1220-1227.e1. DOI:https://doi.org/10.1016/j.amjmed.2018.05.027
- Selvaraj. S et al.Pulse Pressure and Risk for Cardiovascular Events in Patients With Atherothrombosis: From the REACH Registry. Journal of the American College of CardiologyVolume 67, Issue 4, 2 February 2016, Pages 392-403. https://doi.org/10.1016/j.jacc.2015.10.084







