1. ĐẠi cương
Thuyên tắc phổi (TTP) là bệnh thường gặp và gây tử vong với tỉ lệ tử vong khoảng 30% nếu không điều trị. Tử suất có thể giảm đáng kể nhờ chẩn đoán và điều trị sớm.
BS. Nguyễn Thanh Hiền
BS. Trần Dũ Đại
Chẩn đoán thường khó khăn do các triệu chứng lâm sàng không đặc hiệu. Điều trị thuyên tắc phổi hiệu quả cao qua việc sử dụng kháng đông trong hầu hết các trường hợp và dùng tiêu sợi huyết khi có thuyên tắc phổi nặng. Trong thời gian gần đây, đã có những thay đổi trong chẩn đoán và điều trị TTP với sự ra đời của các phương tiện chẩn đoán mới và các thuốc cũng như biện pháp điều trị mới, đặc biệt là sử dụng thuốc chống huyết khối. Bài viết này cập nhật chiến lược chẩn đoán và điều trị TTP cấp hiện nay.
1.1. Định nghĩa
TTP là tình trạng tắc động mạch phổi thường do huyết khối từ hệ tĩnh mạch (TM) sâu chi dưới.
1.2. Những điểm sinh lý bệnh chính (hình 1):
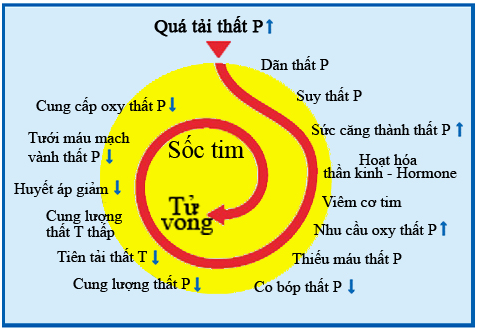
Hình 1.Tóm tắt điểm chính sinh lý bệnh TTP.
TTP có thể gây ra những tác động sinh bệnh học như sau:
– Kháng lực mạch máu phổi tăng do bởi:
♦ Tắc mạch máu phổi.
♦ Yếu tố thần kinh thể dịch.
♦ Áp cảm thụ quan tại động mạch phổi.
– Sự trao đổi khí giảm do:
♦ Khoảng chết phế nang tăng vì tắc mạch và giảm oxy máu do giảm thông khí phế nang.
♦ Số đơn vị thông khí – tưới máu giảm.
♦ Shunt P => T cũng như giảm trao đổi khí CO do giảm diện tích trao đổi khí.
– Tăng thông khí phế nang do sự kích thích các thụ cảm thể tăng thông khí.
– Kháng lực đường thở tăng do co thắt phế quản.
– Sự đàn hồi của phổi giảm do phù phổi , xuất huyết và mất chất surfactant.
1.3. Nguyên nhân
TTP chủ yếu xuất phát từ huyết khối TM chi dưới. Ngoài ra, có thể xuất phát từ các tĩnh mạch chậu, thận, chi trên hoặc từ tim phải. Hầu hết huyết khối thành lập tại chỗ máu chảy chậm như các van tĩnh mạch hoặc nơi hợp lưu tĩnh mạch.
Một số ít trường hợp TTP không phải do huyết khối mà do thuyên tắc mỡ (Fat embolism), do dị vật (Foreign-material pulmonary embolism: thường trong thủ thuật can thiệp gây gãy catheters, gãy guide wires-dây dẫn, tụt coil…), ung thư (Tumour embolism), khí (Air embolism), dịch ối (Amniotic fluid embolism), nhiễm trùng huyết (Septic embolism)…
1.4. Yếu tố nguy cơ
Bảng 1. Các yếu tố nguy cơ của TTP
|
MẮC PHẢI |
DI TRUYỀN |
|
Tuổi > 40 |
Thiếu antithrombin III |
|
Tiền căn thuyên tắc huyết khối tĩnh mạch |
Yếu tố V Leiden ( kháng protein C hoạt hóa ) |
|
Tiền căn phẫu thuật lớn |
Khiếm khuyết gen prothrombin |
|
Chấn thương |
Thiếu protein C |
|
Gãy khớp háng |
Thiếu protein S |
|
Bất động, liệt |
Rối loạn fibrinogen máu |
|
Suy tĩnh mạch |
Rối loạn plasminogen |
|
Dãn tĩnh mạch chi dưới |
Tăng homocystein máu |
|
Suy tim sung huyết |
|
|
Nhồi máu cơ tim |
|
|
Béo phì |
|
|
Thai kỳ, chu sinh |
|
|
Thuốc ngừa thai |
|
|
Chấn thương sọ não |
|
|
Bệnh ác tính |
|
|
Bệnh tăng tiểu cầu nặng |
|
|
Tiểu hemoglobin kịch phát về đêm |
|
|
Hội chứng kháng thể kháng phospholipid ( bao gồm cả bệnh lupus ) |
|
2. ChẨn đoán
2.1. Chẩn đoán xác định
2.1.1. Lâm sàng:
Cần nghĩ đến TTP khi có:
– Các triệu chứng lâm sàng hô hấp khởi phát đột ngột (khó thở, thở nhanh, đau ngực, ho máu, khò khè…) kèm:
– Triệu chứng tuần hoàn (tim nhanh, TM cổ nổi, tụt HA, sốc…).
– Các yếu tố nguy cơ (bệnh nội khoa nhập viện hoặc hạn chế đi lại, phẫu thuật bụng chậu chỉnh hình, thai kỳ…).
– Điểm số thang điểm Wells cao (bảng 2).
Bảng 2.Tính điểm và lượng giá nguy cơ lâm sàng theo điểm Wells hiệu chỉnh
|
Biến số |
Điểm |
|
Những yếu tố tiên đoán § Tiền căn huyết khối tĩnh mạch sâu* hay thuyên tắc phổi § Phẫu thuật hay bất động trong 4 tuần § Ung thư |
1,5 1,5 1 |
|
Triệu chứng § Ho máu |
1 |
|
Dấu hiệu lâm sàng § Nhịp tim > 100 § Triệu chứng lâm sàng huyết khối tĩnh mạch sâu |
1,5 3 |
|
Chẩn đoán phân biệt § Ít khả năng bệnh lý khác |
3 |
Nguy cơ lâm sàng:
♦ Ít nguy cơ TTP £4 điểm.
♦ Nhiều nguy cơ TTP > 4 điểm.
*Triệu chứng lâm sàng của huyết khối tĩnh mạch sâu: phù bất đối xứng, đau bắp chân tự nhiên, đau bắp chân khi gập lưng đột ngột bàn chân, kém dung nạp áp lực băng đo huyết áp bắp chân so với bên đối diện, chi mát, giảm độ đàn hồi, kèm viêm tắc tĩnh mạch nông …
2.1.2. Cận lâm sàng (bảng 3):
Các xét nghiệm thường quy: giúp đánh giá toàn diện bệnh nhân.
– BNP, Troponin để tiên lượng bệnh.
– Khí máu động mạch: giảm oxy máu và/hoặc tăng (A-a)DO2.
– X quang phổi:
♦ Bóng mờ tựa đáy vào màng phổi.
♦ Xẹp dạng đĩa.
♦ Vòm hoành lên cao.
♦ Tràn dịch màng phổi.
♦ Giảm giường mạch phổi.
♦ Cắt cụt động mạch phổi.
– Điện tâm đồ:
♦ Nhịp nhanh xoang.
♦ S1Q3: S ở DI và aVL > 1,5 mm. Qs ở DIII và aVF, nhưng không có ở DII.
♦ Block nhánh P hoàn toàn hay không hoàn toàn.
♦ Vùng chuyển tiếp lệch về V5.
♦ Trục QRS > 900 hay không xác định.
♦ § Điện thế thấp ở các chuyển đạo chi.
♦ Sóng T đảo ở DIII và aVF hoặc ở V1-V4.
– D-dimer là một sản phẩm thoái giáng fibrine. D-dimer càng cao càng đặc hiệu cho chẩn đoán thuyên tắc phổi. D-dimer (-) giúp loại trừ TTP ở bệnh nhân có nguy cơ lâm sàng thấp (điểm Wells < 4 điểm).
– Siêu âm tim:
♦ Lớn thất P.
♦ Giảm động thất P, dấu McConnell: Giảm động thành tự do thất P trừ vùng mỏm
♦ Thất T dạng chữ D ở mặt cắt cạnh ức trục ngang.
♦ Hở 3 lá.
♦ Tăng áp phổi kèm vận tốc dòng hở 3 lá >2,6 mm.
♦ Mất dao động thay đổi theo hô hấp của dòng tĩnh mạch chủ dưới.
♦ Dãn tĩnh mạch chủ dưới và không thay đổi theo hô hấp.
♦ Huyết khối buồng tim, động mạch phổi.
– Siêu âm tĩnh mạch chi dưới: 50% thuyên tắc phổi có huyết khối tĩnh mạch chi dưới qua siêu âm. Chẩn đoán chủ yếu dựa vào siêu âm đè ép.
– CT scanner đa lát cắt:
♦ Kết quả:
· Huyết khối: kích cỡ, vị trí, số lượng , mật độ (cấp, bán cấp, mãn).
· Bệnh lý kèm theo.
· Dãn động mạch phổi.
· Lớn thất phải.
· Hình dạng vách liên thất.
– Xạ hình thông khí tưới máu: phát hiện bất tương hợp thông khí tưới máu. Xạ hình bình thường giúp loại trừ chẩn đoán.
– Chụp cản quang hệ mạch máu phổi: hình khuyết thuốc của cục máu đông. Là xét nghiệm xâm lấn, và là tiêu chuẩn vàng để chẩn đoán TTP.
Bảng 3.Tiêu chuẩn cận lâm sàng ( không xâm nhập ) chẩn đoán TTP theo lượng giá nguy cơ lâm sàng ở BN không shock hoặc tụt huyết áp.
|
Tiêu chuẩn chẩn đoán |
Lượng giá nguy cơ lâm sàng TTP |
||||
|
|
Thấp |
TB |
Cao |
Ít khả năng |
Nhiều khả năng |
|
Loại trừ TTP |
|||||
|
D-dimer |
|||||
|
Xét nghiệm độ nhạy cao, có kết quả (-) |
+ |
+ |
– |
+ |
– |
|
Xét nghiệm độ nhạy thấp, có kết quả (-) |
+ |
+ |
– |
+ |
– |
|
Chụp CT scan mạch máu phổi |
|||||
|
Kết quả bình thường |
+ |
+ |
+ |
+ |
+ |
|
Chụp CT scan thông khí / tưới máu phổi ( V/Q scan ) |
|||||
|
Tưới máu phổi bình thường. |
+ |
+ |
+ |
+ |
+ |
|
CT scan không chẩn đoán và CUS (-) |
+ |
+ |
– |
+ |
– |
|
Chẩn đoán xác định TTP |
|||||
|
CT scan ngực cho thấy ít nhất 1 đoạn TTP |
+ |
+ |
+ |
+ |
+ |
|
V/Q scan: có nhiều khả năng TTP |
+ |
+ |
+ |
+ |
+ |
|
CUS cho thấy thuyên tắc tĩnh mạch sâu. |
+ |
+ |
+ |
+ |
+ |
( CUS: compress ultrasound – siêu âm đè ép )
2.1.3. Chẩn đoán thểlâm sàng:
Có hai cách phân loại thể lâm sàng: theo mức độ tổn thương ( bảng 4) và mức độ rối loạn huyết động ( nguy cơ, hình 2).
Bảng 4. Phân loại theo mức độ tổn thương:
|
Mức độ TTP |
Lâm sàng |
Điều trị |
|
Rất lớn (massive PE) |
HA tâm thu < 90 mmHg hoặc giảm tưới máu mô hoặc suy đa cơ quan kèm huyết khối động mạch phổi chính trái hay phải hoặc mức độ nghẽn nặng. |
Tiêu sợi huyết hoặc phẫu thuật lấy huyết khối hoặc đặt lưới lọc TM chủ dưới cộng với thuốc kháng đông. |
|
Lớn (Submassive PE) |
Huyết động ổn định nhưng thất phải dãn hay suy chức năng từ trung bình đến nặng. |
Bổ sung tiêu sợi huyết, phẫu thuật lấy huyết khối, hay đặt lưới lọc (còn chưa thống nhất). |
|
Nhỏ đến vừa (small to moderate PE) |
Huyết động ổn định, thất phải kích thước và chức năng bình thường. |
Thuốc kháng đông |
Theo mức độ rối loạn huyết động:
TTP nguy cơ cao: là tình trạng thuyên tắc phổi có kèm sốc hoặc tụt HA. (Sốc hoặc tụt HA được định nghĩa là khi HA tâm thu < 90 mmHg, hoặc khi độ giảm HA tâm thu ≥ 40 mmHg kéo dài > 15 phút mà không phải gây ra bởi các nguyên nhân loạn nhịp mới khởi phát, giảm thể tích hay sốc nhiễm trùng ) (hình 2).
TTP nguy cơ không cao: không có các dấu hiệu trên.
Hình 2. Phân loại theo độ nặng (nguy cơ) của TTP.
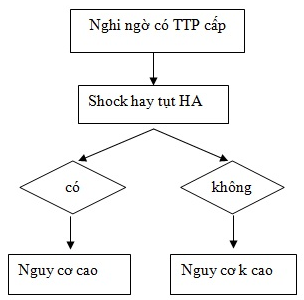
2.1.4. Quy trình chẩn đoán xác định TTP:
Thực hiện theo sơ đồ chẩn đoán 1 và 2:
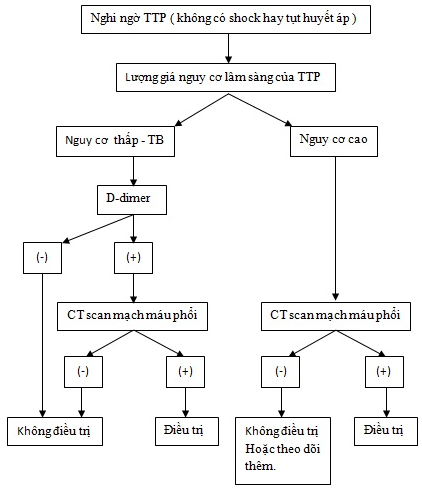
Sơ đồ 1:Tiếp cận chẩn đoán TTP với huyết động ổn định
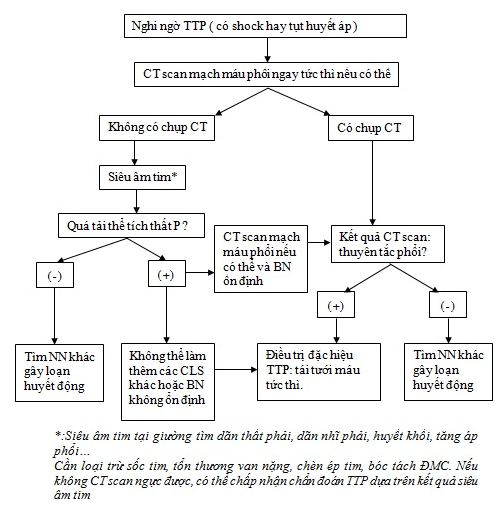
Sơ đồ 2:Tiếp cận chẩn đoán TTP với huyết động không ổn định
2.2. Chẩn đoán phân biệt:
TTP có bệnh cảnh lâm sàng giống nhiều bệnh khác như là: bệnh phổi mạn tính, hen suyễn, suy tim sung huyết, viêm phổi, NMCT cấp, phình bóc tách động mạch chủ, tăng áp phổi nguyên phát, thuyên tắc phổi mạn, viêm màng ngoài tim, ung thư, tràn khí màng phổi, viêm sụn sườn…
2.3. Chẩn đoán độ nặng (đánh giá tiên lượng):
Dựa vào tình trạng huyết động, chức năng thất phải, men tim, thang điểm PESI để đánh giá độ nặng của bệnh.
Bảng 5 giới thiệu cách đánh giá chỉ số độ nặng TTP – thang điểm sPESI: (simplified pulmonary embolism severity index –sPESI), và bảng 6 giới thiệu cách lượng giá bệnh nhân thuyên tắc phổi cấp dựa trên nguy cơ tử vong sớm.
Bảng 5.Thang điểm sPESI: (simplified pulmonary embolism severity index –sPESI).
|
Bệnh cảnh lâm sàng |
Điểm |
|
> 80 tuổi |
1 |
|
Ung thư |
1 |
|
Bệnh tim phổi mãn |
1 |
|
Nhịp tim >100l/p |
1 |
|
HA tâm thu < 100 mmHg |
1 |
|
SpO2 < 90% |
1 |
|
Nguy cơ thấp |
0 |
|
Nguy cơ cao |
>1 |
Bảng 6. Lượng giá bệnh nhân thuyên tắc phổi cấp dựa trên nguy cơ tử vong sớm
|
Nguy cơ tử vong sớm |
Lâm sàng và cận lâm sàng |
||||
|
Shock hoặc tụt HA |
PESI III – IV, Hoặc sPESI >1 |
Loạn chức năng thất P |
Men tim |
||
|
cao |
+ |
+ |
+ |
+ |
|
|
TB |
TB – cao |
– |
+ |
Cả 2 đều dương |
|
|
TB – thấp |
– |
+ |
Cả 2 âm hoặc chỉ 1 dương |
||
|
Thấp |
– |
– |
Nếu có lượng giá, cả 2 (-) |
||
2.4. Biến chứng
Biến chứng cấp bao gồm: Suy hô hấp cấp, suy tim P cấp – Tâm phế cấp, ho ra máu (hiếm khi lượng nhiều) và hội chứng nhồi máu phổi (đau ngực kiểu màng phổi, thường không đáp ứng với thuốc giảm đau, sốt nhẹ, tiếng cọ màng phổi, ho máu, tăng bạch máu máu, choáng và có thể gây tử vong).
Biến chứng mạn bao gồm: tăng áp phổi, suy hô hấp mãn, tâm phế mãn.
3. ĐiỀu trỊ
3.1. TTP nguy cơ cao:
3.1.1. Hỗ trợ tuần hoàn và hô hấp:
Suy tim phải cấp dẫn tới tưới máu toàn thân thấp là nguyên nhân tử vong hàng đầu ở BN TTP nguy cơ cao. Vì thế điều trị hỗ trợ là bắt buộc. Tuy nhiên, truyền dịch quá mức cũng không có lợi và có thể làm xấu thêm tình trạng suy tim phải ( làm căng thành thất phải quá mức và các cơ chế phản xạ ức chế co bóp, di chuyển quá mức vách liên thất sang trái). Lượng dịch tối đa có thể truyền là 500ml ở BN có huyết áp bình thường và lưu lượng tim thấp.
Sử dụng vận mạch thường là cần thiết cùng với (hoặc trong lúc chờ) điều trị tái thông mạch bằng thuốc hay thủ thuật:
– Norepinephrine cải thiện được chức năng thất phải thông qua tác dụng tăng co bóp trực tiếp và cải thiện tưới máu ĐM vành P thông qua kích thích thụ thể alpha mạch máu ngoại biên và tăng huyết áp hệ thống. Thuốc chỉ nên sử dụng ở BN tụt huyết áp.
– Dopamine và hoặc dobutamine có thể được xem xét dùng ở BN TTP có huyết áp bình thường và lưu lượng tim thấp. Tuy nhiên việc tăng lưu lượng tim quá mức cũng làm bất tương hợp thông khí – tưới máu.
– Epinephrine: bao gồm đặc tính có lợi của cả dobutamine và norepinephrine và không có tác dung dãn mạch hệ thống. Vì vậy nó có thể dùng trong trường hợp TTP kèm shock.
– Thuốc dãn mạch phổi: làm giảm áp lực động mạch phổi và kháng lực mạch máu phổi. nhưng khó khăn là không có thuốc đặc hiệu nào sử dụng bằng đường truyền tĩnh mạch. Một số nghiên cứu lâm sàng nhỏ cho thấy rằng nitric oxide dạng hít cải thiện tình trạng huyết động và sự trao đổi khí ở BN thuyên tắc phổi. Có tài liệu cho rằng levosimendan có tác dụng dãn mạch phổi và tăng co bóp thất phải.
– Giảm oxy máu và giảm CO2 máu thường gặp ở BN TTP và có chỉ định thở oxy.
Thở máy nên chỉ định thận trọng vì nó ảnh hưởng lên huyết động. Đặc biệt thở máy áp lực dương có thể làm giảm lượng máu trở về thất phải và làm suy tim phải nặng hơn ở BN thuyên tắc phổi rất lớn ( massive ). Vì vậy thở áp lực dương cuối thì thở ra nên thận trọng. Thể tích khí lưu thông thấp ( khoảng 6 ml/kg ) nên được chỉ định để giữ cho áp lực bình nguyên cuối thì hít vào < 30 cmH2O.
Biện pháp hỗ trợ tim phổi ngoài có thể là hiệu quả ở BN thuyến tắc phổi rất lớn ( massive ).
3.1.2. Thuốc kháng đông:
Heparin không phân đoạn tiêm TM cần được bắt đầu không trì hoãn ở bệnh nhân có PE nguy cơ cao (I-C). Cố gắng đạt aPTT tối thiểu 80s (bảng 7).
Bảng 7.Heparin không phân đoạn – biểu đồ Raschke
|
|
Liều dùng |
|---|---|
|
bolus heparin |
80 UI/kg bolus, sau đó 18 UI/kg/giờ |
|
aPTT <35 s (<1,2 lần chứng) |
80 UI/kg bolus, sau đó tăng 4 UI/kg/giờ |
|
aPTT 35 – 45 s (1,2 – 1,5 lần chứng) |
40 UI/kg bolus, sau đó tăng 2 UI/kg/giờ |
|
aPTT 46 – 70 s (1,5 – 2,3 lần chứng) |
Không thay đổi |
|
aPTT 71 – 90 s (2,3 – 3 lần chứng) |
Giảm 2 UI/kg/giờ |
|
aPTT >90 s (>3 lần chứng) |
Giữ truyền trong 1 giờ, sau đó giảm 3 UI/kg/giờ |
Thử aPTT: Trong 4-6 giờ sau liều bolus, sau 3 giờ mỗi khi điều chỉnh liều và một lần một ngày khi đạt liều đích.
3.1.3. Điều trị thuốc tiêu sợ huyết :
Thuốc tiêu sợi huyết được chỉ định ở những BN TTP nguy cơ cao hoặc là có kèm huyết khối trong thất phải.
Điều trị TTP cấp với tiêu sợi huyết hồi phục nhanh lưu thông động mạch phổi hơn dùng heparin không phân đoạn đơn thuần. Việc giải quyết sớm tắc nghẽn động mạch phổi sẽ làm giảm nhanh áp lực và kháng lực mạch máu phổi và cũng cải thiện luôn chức năng thất phải. Thuốc thường được dùng đường tĩnh mạch. Bơm thuốc trực tiếp qua catheter động mạch phổi hiện nay ít sử dụng. Lợi ít về huyết động sẽ thấy trong vài ngày đầu điều trị tiêu sợi huyết. Các thuốc thường dùng là :
– StreptoKinase 250,000 U bolus trong 30 phút theo sau bởi 100,000 U/giờ qua bơm tiêm tự động trong 24giờ.
– Urokinase liều tải 4400 UI/kg trong 10 phút, sau đó 4400 UI/kg trong 12-24 giờ.
– rtPA (Alteplase) truyền tĩnh mạch liên tục 100 mg trong 2 giờ hay 0,6 mg/kg trong 15 phút (tối đa 50 mg).
Trong các thuốc trên alteplase là thuốc dùng phổ biến hiện nay vì hiệu quả cao, cách dùng đơn giản, không gây phản ứng miễn dịch và ít tác dụng phụ nhất.
Lưu ý các chống chỉ định của thuốc (bảng 8).
Thuốc có hiệu quả trong 14 ngày đầu của TTP.
Bảng 8. Chống chỉ định tiêu sợi huyết:
|
Tuyệt đối |
Tương đối |
|
Xuất huyết não hay đột quỵ không biết nguyên nhân |
Cơn thiếu máu não thoáng qua trong 6 tháng
|
|
Nhồi máu não trong 6 tháng |
Đang dùng thuốc chống đông uống |
|
Tổn thương hay u hệ thần kinh trung ương |
Có thai hay hậu sản 1 tuần |
|
Chấn thương đầu hay có phẫu thuật, chấn thương nặng trong 3 tuần |
Vị trí chọc dò không thể đè ép
|
|
Xuất huyết tiêu hoá nặng trong 1 tháng |
Chấn thương sau thủ thuật hồi sinh tim phổi |
|
Đang chảy máu |
Tăng huyết áp kháng trị (huyết áp tâm thu trên 180 mmHg) |
|
|
Bệnh gan nặng |
|
|
Viêm nội tâm mạc nhiễm trùng |
|
|
Loét dạ dày tiến triển |
3.1.4. Cách dùng heparin trong và sau tiêu sợi huyết
Ngừng heparin không phân đoạn ngay khi cho tiêu sợi huyết.
Ngay sau ngừng truyền tiêu sợi huyết, thử aPTT.
– Nếu aPTT £80s, cho lại heparin truyền liên tục, không bolus.
– Nếu aPTT > 80s, chờ 4 giờ sau thử lại aPTT:
Heparin không phân đoạn có thể dùng cùng lúc với rtPA nhưng không nên dùng cùng lúc với streptokinase và urokinase.Ởnhững BN trước đó có dùng heparin trọng lượng phân tử thấp hoặc fondaparinux, ở thời điểm thuốc tiêu sợi huyếtbắt đầu sử dụng, hepain không phân đoạn nên trì hoãn sau 12 giờ dùng heparin trọng lượng phân tử thấp cuối cùng ( liều 2 lần / ngày ) hoặc 24 giờ sau heparin trọng lượng phân tử thấp hay fondaparinux cuối cùng ( đối với liều 1lần / ngày ). Xét giữa nguy cơ xuất huyết và lợi ích của thuốc tiêu sợi huyết khi dùng chung với heparin thì nên dùng tiếp heparin không phân đoạn vài giờ sau khi ngưng thuốc tiêu sợi huyết và trước khi dùng heparin trọng lượng phân tử thấp hoặc fondaparinux.
3.1.5. Thủ thuật – phẫu thuật [3,4]
Nên xem xét các thủ thuật – phẫu thuật khi có chống chỉ định tiêu sợi huyết, chống chỉ định chống đông hoặc điều trị nội không hiệu quả.
Lựa chọn loại thủ thuật hay phẫu thuật tùy theo kinh nghiệm và nguồn lực sẵn có.
Thủ thuật lấy huyết khối bằng catheter kết hợp liều thấp tiêu sợi huyết tại chỗ:
– Mục đích là tiêu cục huyết khối gây tắc nghẽn khỏi các động mạch phổi chính để hồi phục thất phải và cải thiện triệu chứng cũng như tử vong. Thủ thuật này có thể làm vỡ, hút, khoan huyết khối đơn độc hay kết hợp với thuốc tiêu sợi huyết. Liều thuốc tương đối khác nhau tùy theo tình trạng BN. Liều thường dùng là: rtPA (Alteplase)tiêm trực tiếp qua catheter 2-5mg, sau đó truyền liên tục 0,5-2 mg/giờ trong khoảng 15 giờ (bảng 9).
Bảng 9. Tóm tắt kỹ thuật và dụng cụ điều trị TTP trực tiếp qua catheter.
|
Can thiệp qua ống thôngkhông thuốc TSH |
Can thiệp qua ống thôngcó thuốc TSH |
||
|
Kỹ thuật |
Dụng cụ |
Kỹ thuật |
Dụng cụ |
|
Làm vỡhuyết khối (thrombus fragmentation ). |
Phá bằng ống thông pigtail. Nếu can thiệp bằng bóng thì dùng bóng can thiệp ngoại biên. |
Bơm trực tiếp thuốc TSH vào huyết khối qua ống thông ( truyền liên tục có hoặc không có bolus TM). |
– UniFuse AngioDynamics, Latham, NY, US). – Cragg-McNamara (ev3 Endovascular, Plymouth, MN, USA). |
|
Phá và hút huyết khối (Rheolytic thrombectomy ). |
Ống thông Angiojet 6FPE (Bayer, Germany). |
Bơm trực tiếp thuốc TSH vào huyết khối qua ống thông với sóng siêu âm hỗ trợ tại chỗ ( truyền liên tục có hoặc không có bolus TM). |
EkoSonic (EKOS, Bothell, WA, USA). |
|
Hút sạch huyết khối (suction embolectomy ). |
Hút bằng tay qua ống thông có van (Argon Medical Devices, Athens, TX, USA). |
Tiêu sợi huyết với phương pháp dược cơ học (pharmacomechanical thrombolysis). |
Dùng ống thông Angiojet 6FPE Power Pulse vừa truyền thuốc vừa hút (Bayer, Germany). |
|
Khoan phá huyết khối( rotational thrombectomy ). |
Ống thông Aspirex. (Straub Medical, Switzerland) |
|
|
|
Kỹ thuật kết hợp (combined techniques). |
Phá bằng ống thông pigtail 5F và hút bằng ống thông Angiojet 6F PE (Bayer, Germany). |
Kỹ thuật kết hợp (combined techniques ). |
Dùng ống thông pigtail 5F phá huyết khối và ống thông Angiojet 6F Power Pulse vừa truyền thuốc vừa hút (Bayer, Germany).. |
Phẫu thuật lấy huyết khối: nên lựa chọn khi:
– Kỹ thuật qua catheter thất bại .
– Có bằng chứng huyết khối ở lỗ bầu dục, hay nhĩ phải, hay thất phải.
– Cục huyết khối đang di chuyển.
– TTP nghịch thường.
Phẫu thuật cần có siêu âm tim qua thực quản để đánh giá đầy đủ tình trạng huyết khối ngoài phổi.
3.1.6. Đặt lưới lọc tĩnh mạch chủ dưới:(không làm cùng lúc với tiêu sợi huyết)
Lọc và ngăn các huyết khối từ vùng chậu và hệ tĩnh mạch chi dưới đến phổi.
Nên làm khi tình trạng suy tuần hoàn hay suy hô hấp nặng đến mức nếu thêm một huyết khối TTP nữa có thể gây tử vong
3.2. TTP nguy cơ trung bình/ thấp:
Ở nhóm bệnh nhân TTP nguy cơ tử vong trung bình, đặc biệt là các bệnh nhân có dự trữ tim phổi kém (bệnh tim/phổi nền nặng, lớn tuổi), chỉ định dùng tiêu sợi huyết hay không còn bàn cãi. Nhóm này chủ yếu dùng kháng đông với 2 chiến lược là: kháng đông kinh điển (heparin kèm với kháng vitamin K) hoặc dùng kháng đông đường uống mới. Thuốc tiêu sợi huyết chỉ cân nhắc sử dụng dựa trên lợi ích nguy cơ từng ca cho các trường hợp: suy chức năng thất phải, cục máu đông lớn, huyết khối di động trong nhĩ và thất phải, thiếu oxy máu nặng, còn lỗ bầu dục (PFO).
3.2.1. Kháng đông kinh điển
Heparin trọng lượng phân tử thấp: Enoxaparine điều trị: 0,1ml/10kg cân nặng X 2 lần/ngày x ít nhất 5 ngày và/hoặc khi kháng vitamin K đã có hiệu quả.
Heparin không phân đoạn: khi không đáp ứng điều trị với heparin trọng lượng phân tử thấp, hoặc khi có suy thận (xem liều trên).
Có thể dùng fondaparinux thay heparin, đặc biệt cho bệnh nhân giảm tiểu cầu do heparin
|
Cân nặng |
<50 kg |
50-100 kg |
>100 kg |
|
Liều hàng ngày fondaparinux |
5 mg |
7,5 mg |
10 mg |
Thuốc kháng vitamin K, dùng chung ngay từ ngày đầu với heparin hay fondaparinus ít nhất 5 ngày. Giữ INR trong khoảng 2-3.
3.2.2. Thuốc kháng đông đường uống mới(NOAC: new oral anticoagulation):
Các thuốc này (bao gồm dabigatran, rivaroxaban, apixaban, endoxaban) là một tiến bộ trong y học vì cách dùng đơn giản và hiệu quả trên lâm sàng. Hướng dẫn sử dụng các thuốc này như sau:
Kháng đông rivaroxaban (15mg X 2 lần/ngày trong 3 tuần, sau đó là 20mg X 1 lần/ngày) được khuyến cáo như một biện pháp thay thế cho điều trị kết hợp kháng đông đường tiêm với VKA (I-B).
Kháng đông apixaban (10mg X 2 lần/ngày trong 7 ngày, sau đó là 5mg X 2 lần/ngày) được khuyến cáo như một thay thế cho điều trị kết hợp kháng đông đường tiêm với VKA (I-B).
Sau khi điều trị kháng đông đường tiêm cho giai đoạn cấp, dabigatran (150mg X 2 lần/ngày hoặc 110 mg X 2 lần/ngày cho bệnh nhân ≥ 80 tuổi hoặc có điều trị verapamil đồng thời) được khuyến cáo như là điều trị thay thế VKA (I-B).
Kháng đông mới đường uống không được khuyến cáo ở bệnh nhân có suy thận nặng (Clcr < 30 ml/p cho rivaroxaban, dabigatran và edoxaban; < 25 ml/p cho apixaban). (III-A).
Như vậy, NOAC có thể dùng thay cho kháng vitamin K trong giai đoạn duy trì. Đăc biệt, rivaroxaban và apixaban có thể dùng ngay giai đoạn cấp như là một biện pháp thay thế cho điều trị kết hợp kháng đông đường tiêm với VKA.
3.3.Dự phòng tái phát:
Mục tiêu của điều trị kháng đông ở BN TTP là ngăn ngừa DVT tái phát. Chủ yếu là dùng kháng đông đường uống (kháng vitamin K hoặc NOAC), heparin trọng lượng phân tử thấp nên dùng cho BN DVT và ung thư (thường dùng ít nhất 3-6 tháng, sau đó mới chuyển sang kháng đông đường uống). Trong trường hợp không dung nạp hay chống chỉ định với kháng đông, có thể dùng aspirin thay thế. Trước khi quyết định điều trị, nên đánh giá nguy cơ tái phát huyết khối (bảng 9). Thời gian sử dụng kháng đông để dự phòng tái phát nêu ở bảng 10.
|
Bảng 9. YẾU TỐ NGUY CƠ TÁI PHÁT HUYẾT KHỐI TĨNH MẠCH SÂU |
|
|
Đang điều trị kháng đông |
Sau điều trị kháng đông |
|
Tuổi càng cao |
Giới tính: nam |
|
Bất động |
Béo phì |
|
Ung thư |
Có triệu chứng của thuyên tắc phổi nhiều hơn huyết khối tĩnh mạch sâu |
|
COPD |
Giá trị HDL- cholesterol thấp |
|
Lớn thất P, loạn động thất P |
Trên siêu âm mạch máu chi không thấy sự tái lưu thông mạch máu bị thuyên tắc. |
|
Bảng 10. THỜI GIAN ĐIỀU TRỊ KHÁNG ĐÔNG |
||||
|
Lâm sàng |
Thời gian |
|||
|
TTP lần đầu có yếu tố khởi phát hoặc có thuyên tắc huyết khối tĩnh mạch sâu đoạn gần chi dưới |
3- 6 tháng |
|||
|
Thuyên tắc tĩnh mạch sâu chi trên hoặc đoạn xa chi dướilần đầu có yếu tố khởi phát. |
3 tháng |
|||
|
Thuyên tắc huyết khối tĩnh mạch sâu đoạn gần chi dưới lần 2có yếu tố khởi phát. |
Thời gian không hằng định ( có thề 3 – 6 tháng hoặc vô thời hạn ) |
|||
|
Thuyên tắc huyết khối tĩnh mạch sâu đoạn gần chi dưới lần 3 |
Vô thời hạn |
|||
|
Ung thư và thuyên tắc huyết khối tĩnh mạch sâu đoạn gần chi dưới. |
Xem xét vô thời hạn hoặc cho đến khi điều trị xong ung thư |
|||
|
Thuyên tắc huyết khối tĩnh mạch sâu đoạn gần chi dưới hoặcTTPkhông có yếu tố khởi phát |
Xem xétthời gian vô thờihạn. |
|||
|
Thuyên tắc huyết khối tĩnh mạch sâu đoạn xa chi dưới lần 1không có yếu tốkhởi phát. |
3 tháng |
|||
|
Thuyên tắc huyết khối tĩnh mạch sâu đoạn xa chi dưới lần 2 không có yếu tốkhởi phát. |
Thời gian không hàng định ( có thề 3 – 6 tháng hoặc vô thời hạn ) |
|||
4. KẾT LUẬN
TTP là một cấp cứu nội khoa nặng, tỷ lệ tử vong cao. Bệnh không hiếm gặp nhưng khó chẩn đoán do không có triệu chứng đặc hiệu. Cần nghĩ đến TTP khi bệnh nhân có cùng lúc các triệu chứng về hô hấp và tim mạch khởi phát đột ngột và kèm những yếu tố nguy cơ. Hai xét nghiệm quan trọng là D-dimer và CT đa lát cắt. Quy trình chẩn đoán sẽ giúp không bỏ sót và bớt lãng phí các xét nghiệm. Việc chẩn đoán chính xác và điều trị kịp thời giúp làm giảm tỷ lệ tử vong.
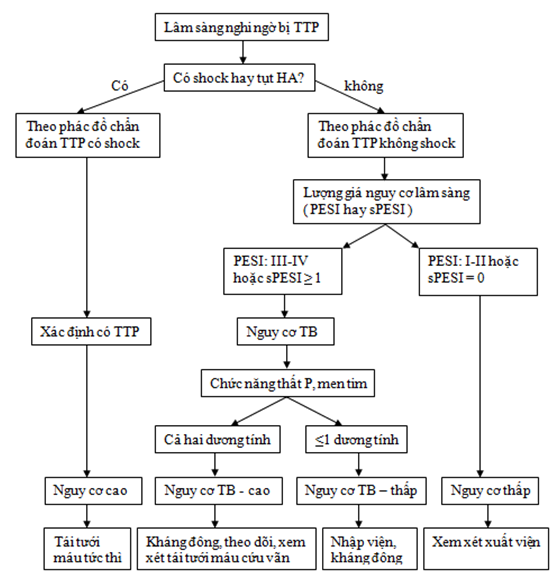
Hình 3 tóm tắt các bước chẩn đoán và xử trí TTP.
Tài liệu tham khảo
1. 2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolism
2. Goldhaber. SZ: Pulmonary Embolism. In Robert O. Bonow: Braunwald’s heart disease: a textbook of cardiovascular medicine 9th.W.B Saunders Company, 2015: 1680-1693
3. Tapson.VF: Treatment of acute pulmonary embolism. Uptodate 9-2014.
4. Samuel Z.Goldhaber & Gregory Piazza: Pulmonary Embolism and deep vein thrombosis. In Antman. EM & Sabatine.MS: Cardiovascular Therapeutics: A Companion to Braunwald’s Heart Disease 4th. W.B Saunders Company, 2013.
5. Management of Massive and Submassive Pulmonary Embolism, Iliofemoral Deep Vein Thrombosis, and Chronic Thromboembolic Pulmonary Hypertension: A Scientific Statement From the American Heart Association, Circulation. 2011: 123,00-00
6. Tapson. VF: Fibrinolytic (thrombolytic) therapy in acute pulmonary embolism and lower extremity deep vein thrombosis. Uptodate 9-2014.
7. Valentine .KA & Hull.RD: Anticoagulation in acute pulmonary embolism. Uptodate 9-2014.
8. Antithrombotic Therapy for VTE Disease :Practice Guidelines Chest Physicians Evidence-Based Clinical Thrombosis, 9th ed: American College of Antithrombotic Therapy and Prevention of thrombosis. Chest: 2012;141;e419S-e494S
9.William T. K: Catheter-directed Therapy for treatment of Massive Pulmonary Embolism: Systematic Review and Meta-analysis of modern Techniques. J Vas Interv Radiol 2009; 20: 1431-1440
10. Konstantinide.SV: Management of acute Pulmonary Embolism. New Jersey. 2007: 111-186.
11. Huyen Tran, McRae.S, Ginsberg. J: Anticoagulant Treatment of Deep Vein Thrombosis and Pulmonary Embolism. Cardiol Clin 26 (2008): 235–250.
12. Meyer.G: Massive Acute Pulmonary Embolism. In Brown. DL & Jerremia.A : Cardiac
Intensive Care. 2th 2010: 414-419.
13. Engelberger. RP & Kucher. N: Catheter-Based Reperfusion Treatment of
Pulmonary Embolism. Circulation. 2011;124:2139-2144.







