Catecholamine là những chất thần kinh thể dịch làm trung gian cho nhiều hoạt động sinh lý và chuyển hóa. Các tác dụng của catecholamine thì khác nhau, cả ở dạng tự nhiên và dạng tổng hợp, cuối cùng phụ thuộc vào sự tương tác hóa học của chúng với
ThS. BS. Nguyễn Văn Tân
Bộ môn Lão khoa- Đại Học Y dược TP. Hồ Chí Minh
Catecholamine là những chất thần kinh thể dịch làm trung gian cho nhiều hoạt động sinh lý và chuyển hóa. Các tác dụng của catecholamine thì khác nhau, cả ở dạng tự nhiên và dạng tổng hợp, cuối cùng phụ thuộc vào sự tương tác hóa học của chúng với các thụ thể adrenergic có cấu trúc phân tử riêng biệt nằm trên màng tế bào.1 Năm 1948, Ahlquist tiến hành một loạt các nghiên cứu dược lý cổ điển và kết luận từ những phát hiện của mình rằng đã có 2 đáp ứng cơ quan riêng biệt đối với catecholamine, mà ông gọi là “qua trung gianthụ thể αvà β”.2
Thụ thể β-Adrenergic
Khái niệm về sự kích thích thụ thể adrenergic làm trung gian cho các tác động của catecholamine đã được công nhận trong suốt thế kỷ 20,3 và trong suốt 35 năm qua, các nhà khoa học đã bắt đầu nghiên cứu các mức phân tử nằm giữa các thụ thể và các chất chủ vận và các yếu tố phản ứng giả định trong tế bào.4 Có thể thấy rằng các thụ thể adrenergic, khi bị kích thích, có thể kích hoạt việc sản xuất các chất truyền tin thứ hai (ví dụ, adenyl cyclase) thông qua sự tương tác với các protein bắt cặp được gắn với thụ thể β. Các thụ thể α và β là một phần của nhóm lớn các thụ thể được bắt cặp với protein G hoặc 7 thụ thể qua màng- các mục tiêu quan trọng nhất của các thuốc được sử dụng trong lâm sàng – cũng không ở trên thụ thể serotonin, thụ thể histamin và thụ thể angiotensin II (hình 1).4,5
Sử dụng kỹ thuật dán nhãn bằng chất gắn kết phóng xạ (radioligand labeling techniques)và các phương pháp làm sạch, Lefkowitz và cộng sự 6 giúp xác định các cấu trúc của các thụ thể adrenergic cũng như các chuỗi polypeptide gắn kết qua màng với trọng lượng phân tử khoảng 67000 Da. Các thụ thể βgồm 7 vòng xoắn αqua màng của 20-28 axit amin được gắn kết nhau bằng cách xen kẽ các vòng tế bào chất và ngoại bào (hình 2).4,7 Lefkowitz và cộng sự 4 đã thành công trong việc tái lập các thụ thể β và chứng minhrằng các thụ thể này có thể chuyển tải đáp ứng catecholamine khi được cấy vào các hệ thống hữu cơ trước đây không đáp ứng. Sau đó, các gen thụ thể và DNAs bổ sung cho các thụ thể β được nhân bản vô tính trong năm 1986,8 và cấu trúc tinh thể 3 chiều của thụ thể β2 gần đây đã được mô tả vào năm 2007.9
Ghi nhận những công trình tiên phong của ông trong việc giúp hiểu được cấu trúc và chức năng thụ thể β, trong đó có giải mẫn cảm thụ thể, Lefkowitz và một cựu sinh viên của mình, Brian Kobilka, đã đoạt giải Nobel Hóa học 2012.10
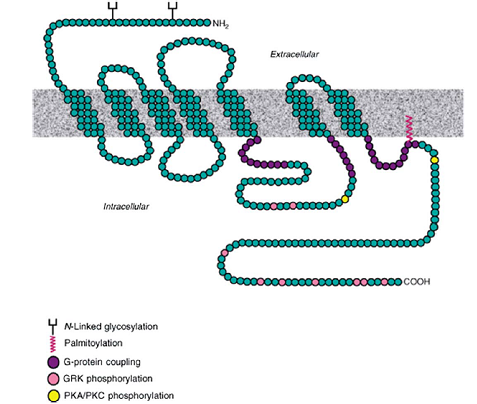

Hình 1. Bảy thụ thể qua màng (theo Lefkowitz RJ).
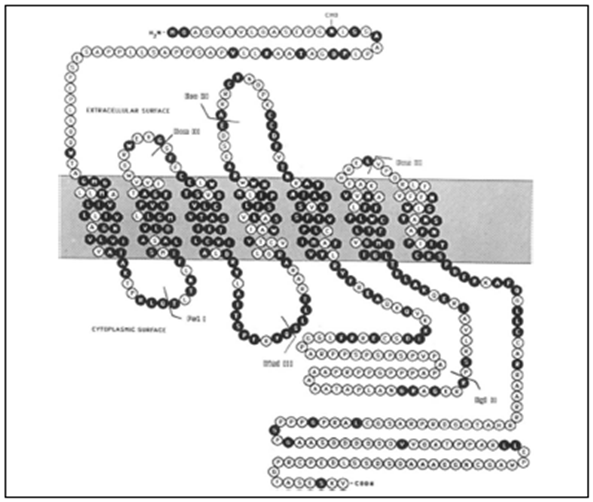

Hình 2. Mô hình được đề nghị hình ảnh bề mặt màng của thụ thể
β1-adrenergic
Sự phát triển của β-Blockers
Trong đầu những năm 1960, James Black (người đã đoạt giải Nobel Y học và Sinh lý học năm 1988) và các cộng sự ở Imperial Chemical Industries tại Anh thực hiện nghiên cứu trên một loạt các hợp chất ức chế β -adrenergic, pronethanol và propranolol, đưa ra giả thuyết rằng chúng sẽ làm giảm mức tiêu thụ oxy của cơ tim bằng cách ngăn cản các tác dụng của catecholamine và do đó sẽ có ích cho việc điều trị đau thắt ngực, tăng huyết áp và loạn nhịp tim.11 Mặc dù pronethanol có hiệu quả ở bệnh nhân đau thắt ngực, nhưng propranolol trở thành prototype ức chế β đã được chứng minh hiệu quả ở cả dạng tiêm tĩnh mạch và đường uống để điều trị bệnh tim mạch. Năm 1964, propranolol đã trở thành một bước tiến lớn đầu tiên trong điều trị cơn đau thắt ngực kể từ khi giới thiệu nitroglycerin gần 100 năm trước đó. Ngoài ra, nó nhanh chóng trở thành một thuốc được chấp nhận cho điều trị rối loạn nhịp tim, tăng huyết áp và bệnh cơ tim phì đại.
Các tác dụng phụ tiềm ẩn liên quan đến các tác dụng anticatecholamine của propranolol trên nhịp tim, co bóp cơ tim và trương lực phế quản đã dẫn đến cải tiến liên tục về dược lý học của ức chế β (hình 3) và những tiến bộ tiếp theo trong phân bố thuốc.12 Quá trình phát triển thuốc (bảng 1) đã dẫn đến sự ra đời của các loại thuốc có tính chọn lọc tương đối cho thụ thể β1 của tim (metoprolol, atenolol), có hoạt tính chủ vận adrenergic một phần (pindolol), hoạt tính ức chế α-adrenergic đồng thời (labetalol, carvedilol) và hoạt tính giãn mạch trực tiếp (nebivolol)13. Ngoài ra, công thức dạng tác dụng kéo dài và ngắn của ức chế β đã được phát triển.
Bảng 1. Đặc điểm dược lực học của thuốc ức chế β-adrenergic a
|
|
Tỷ lệ hiệu quả trên ức chế β1 (propranolol = 1) |
Chọn lọc β1 tương đối |
Hoạt tính giống giao cảm nội tại |
|
Acebutolol |
0,3 |
+ |
+ |
|
Atenolol |
1,0 |
++ |
0 |
|
Betaxolol |
1,0 |
++ |
0 |
|
Bisoprolol b |
10 |
++ |
0 |
|
Carteolol |
10 |
0 |
+ |
|
Carvedilol c |
10 |
0 |
0 |
|
Esmolol |
0,02 |
++ |
0 |
|
Labetalol d |
0,3 |
0 |
+ |
|
Metoprolol |
1,0 |
++ |
0 |
|
Nadolol |
1,0 |
0 |
0 |
|
Nebivolol e |
10 |
++ |
0 |
|
Penbutolol |
1,0 |
0 |
+ |
|
Pindolol |
6,0 |
0 |
++ |
|
Propranolol |
1,0 |
0 |
0 |
|
Sotalol f |
0,3 |
0 |
0 |
|
Timolol |
6,0 |
0 |
0 |
|
Isomer-D-propranolol |
– |
– |
– |
Chú thích: a ++ = tác dụng mạnh; + = tác dụng vừa phải; 0= không có tác dụng.
b Bisoprolol cũng đã được đồng thuận như là một thuốc điều trị tăng huyết áp đầu tiên khi kết hợp với thuốc lợi tiểu liều rất thấp.
c Carvedilol có tác dụng giãn mạch ngoại biên và hoạt tính ức chế α1-adrenergic.
d Labetalol có thêm tác dụng ức chế α1 -adrenergic và hoạt tính giãn mạch trực tiếp.
e Nebivolol có tác dụng giãn mạch trực tiếp liên quan đến tiềm năng của nitric oxide.
f Sotalol có thêm hoạt tính chống loạn nhịp.
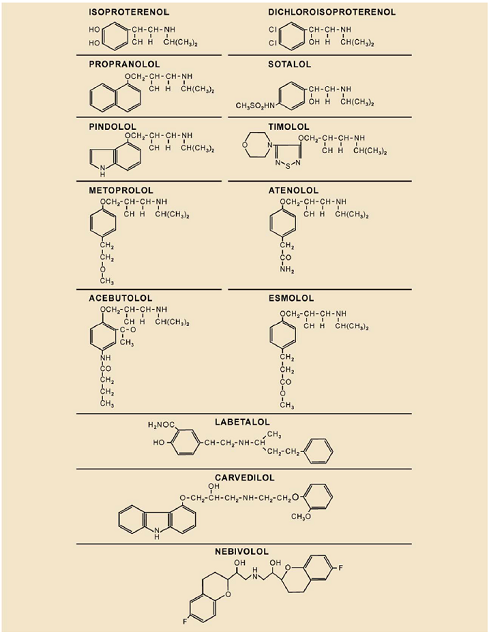

Hình 3. Cấu trúc phân tử của thuốc đồng vận β-adrenergic isoproterenolol và một số thuốc ức chế β-adrenergic.
Dược lực học của ức chế β
Chọn lọc β1
Ngày nay ức chế β -adrenergic được phân loại như chọn lọc hoặc không chọn lọc β1, tùy theo khả năng tương đối của chúng để đối kháng các tác dụng của các amin giống giao cảm ở liều thấp hơn trong một số mô so với liều cần thiết cho các mô khác. Khi được sử dụng ở liều thấp, các thuốc ức chế chọn lọc β1 ức chế thụ thể β1 của tim nhưng có ít ảnh hưởng hơn trên thụ thể β2 trong phế quản và mạch máu14, tuy nhiên, ở liều cao hơn các thuốc chọn lọc β1 cũng ức chế thụ thể β2. Theo đó, các thuốc chọn lọc β1, có thể an toàn hơn so với những thuốc không chọn lọc ở những bệnh nhân có bệnh co thắt phế quản do các thụ thể β2 vẫn có thể được kích thích. Tuy nhiên, ngay cả các ức chế β có tính chọn lọc cũng cần phải được sử dụng một cách thận trọng ở những bệnh nhân có tình trạng co thắt phế quản.14
Một lợi thế thứ hai theo lý thuyết là không giống như các ức chế β không chọn lọc, thuốc ức chế β1 chọn lọc với liều lượng thấp có thể không ức chế thụ thể β2 mà nó làm trung gian giãn tiểu động mạch.1 Trong quá trình truyền epinephrine, các thuốc ức chế không chọn lọc có thể gây ra một phản ứng tăng huyết áp bởi ức chế sự giãn mạch qua trung gian thụ thể β2, do các đáp ứng co mạch qua α-adrenergic vẫn còn hoạt động. Các thuốc đối kháng β1 chọn lọc có thể không gây ra tác dụng tăng huyết áp khi có sự hiện diện của epinephrine và có thể làm giảm nguy cơ giảm lưu lượng máu ngoại biên. Cơ chế này có thể do thụ thể β2 không bị ức chế (và đáp ứng với epinephrine), điều này rất quan trọng về mặt chức năng trên một số bệnh nhân bị hen phế quản, hạ đường huyết do thuốc, và/hoặc bệnh mạch máu ngoại biên là những người cần được điều trị với các thuốc ức chế β.1
Hoạt tính giống giao cảm nội tại (hoạt tính chủ vận một phần)
Hai loại thuốc ức chế β sớm nhất đã được tổng hợp, dichloroisoproterenol và pronethalol, đã cho thấy ức chế những tác dụng của catecholamine trong khi cùng lúc kích thích các thụ thể adrenergic, mặc dù có độ mạnh ít hơn (hoạt tính chủ vận một phần). Khái niệm này đã không được chú ý và nó nhanh chóng bị lãng quên cũng như các thuốc trên lâm sàng. Sau đó, các thuốc khác có hoạt tính giống giao cảm nội tại (ISA- intrinsic sympathomimetic activity; pindolol, carteolol, và penbutolol) ít hơn nhiều đã được tổng hợp và được chấp thuận cho sử dụng trên lâm sàng. Mức độ ISA với những thuốc ức chế β đặc biệt này gây ra kích thích nhẹ trên thụ thể (trong trường hợp không có catecholamine), đặc tính này có thể bị ức chế bởi propranolol. Trong sự hiện diện của catecholamine, các thuốc ức chế β với ISA vẫn còn là thuốc hạ áp có hiệu quả, tuy nhiên, vẫn còn tranh luận về việc một ức chế β có ISA tiềm ẩn có tạo nên một lợi thế hay bất lợi tổng thể trong điều trị bệnh tim hay không.15,16 Các thuốc có ISA ít gây chậm nhịp tim lúc nghỉ hơn so với propranolol và metoprolol, mặc dù tăng nhịp tim khi gắng sức là tương tự nhau.16
Các thuốc ức chế β làm giảm sức đề kháng mạch máu ngoại biên một cách trực tiếp và cũng có thể gây ra ức chế dẫn truyền nhĩ thất ít hơn so với các loại thuốc không có tác động này.16,17 Một số nhà nghiên cứu đã khẳng định rằng ISA trong thuốc ức chế β bảo vệ chống lại ức chế cơ tim, các thay đổi bất lợi về lipid máu, hen phế quản và các biến chứng mạch máu ngoại biên gặp trong một số bệnh nhân đang dùng thuốc không có ISA, ví dụ như propranolol.16 Tuy nhiên, các chứng cứ ủng hộ cho nhận định này vẫn chưa được thuyết phục.
Hoạt tính α-Adrenergic
Labetalol và carvedilol là 2 thuôc ức chế β có tác dụng đối kháng tại cả thụ thể αvà β adrenergic và cả hai có tác dụng giãn mạch trực tiếp.1 Labetalol đã được chứng minh yếu hơn 6-10 lần so với phentolamine trên các thụ thể α–adrenergic và yếu hơn 1,5-4 lần so với propranolol tại thụ thể β- adrenergic.1,18 Labetalol bản thân tác dụng trên thụ thể αít hơn so với thụ thể β. Tuy nhiên, thêm đặc tính ức chế αlàm cho giảm sự đề kháng ở mạch máu ngoại biên và cung lượng tim được bảo tồn tốt hơn so với những gì được thấy ở propranolol. Thuốc này rất hữu ích, vừa là một thuốc dạng tiêm để điều trị tăng huyết áp khẩn trương hoặc cấp cứu và vừa là một loại thuốc uống để điều trị tăng huyết áp mạn tính ở những bệnh nhân dùng nhiều loại thuốc hạ huyết áp.19
Mặc dù carvedilol có tác dụng ức chế α–adrenergic ít hơn labetalol (tỷ lệ ức chế α1: β- adrenergic cho carvedilol là 1:10, so với 1:4 của labetalol), nhưng nó rất hữu ích trong điều trị tăng huyết áp hệ thống và cho bệnh nhân suy tim sung huyết có triệu chứng liên quan đến các nguyên nhân thiếu máu cục bộ và không thiếu máu cục bộ.20 Không giống như labetalol, carvedilol cũng đã được chứng minh là có các đặc tính chống oxy hóa và chống tăng sinh.20
Hoạt tính giãn mạch trực tiếp
Nebivolol là thuốc đối kháng với thụ thể β1-adrenergic chọn lọc có tác dụng giãn mạch qua trung gian nitric oxide trên động mạch và tĩnh mạch. Ngoài ra, thuốc còn có tác dụng chống oxy hóa tương tự như đối với carvedilol. Nebivolol gần đây được chấp thuận sử dụng trên lâm sàng cho bệnh nhân tăng huyết áp 21 và đã được nghiên cứu ở những bệnh nhân suy tim sung huyết.
Dược động học của β-Blockers
Mặc dù thuốc ức β- adrenergic được xem như nhóm thuốc có tác dụng điều trị hoặc dược lực học tương tự cho những bệnh nhân tăng huyết áp, đau thắt ngực, và rối loạn nhịp tim, nhưng những thuốc này có các tính chất dược động học khá đa dạng và nhiều hệ thống phân phối khác nhau (different delivery systems)để tạo điều kiện thuận lợi cho việc sử dụng chúng.14,22 Ví dụ, propranolol là hợp chất đầu tiên được giới thiệu dưới dạng tiêm tĩnh mạch để điều trị đau thắt ngực. Ở dạng tiêm tĩnh mạch, nó có khả dụng sinh học đẩy đủ. Mặt khác, khi dùng đường uống thì hiệu quả rõ ràng ảnh hưởng đến sinh khả dụng sinh học tuyệt đối của nó. Thời gian bán hủy về mặt dược lý học của nó khoảng 3-4 giờ, nên thuốc cần phải được chia làm 4 lần để điều trị đau thắt ngực.17,23 Thuốc này cũng rất ưa mỡ và như vậy dễ dàng qua hàng rào máu-não.15,20 Sau đó, hai công thức phóng thích chậm của propranolol, bao gồm một với tác dụng phóng thích kéo dài, được phát triển để kéo dài khoảng thời gian giữa các lần dùng thuốc và cho phép sử dụng một lần mỗi ngày.1 Một hình thức phóng thích kéo dài của metoprolol hiện nay cũng đã có và một hình thức dùng một lần mỗi ngày của carvedilol đã được giới thiệu để sử dụng cho những bệnh nhân tăng huyết áp và suy tim sung huyết.24,25
Ức chế βkhông chọn lọc nadolol và ức chế β1chọn lọc atenolol cũng là các thuốc tác dụng kéo dài và là loại thuốc bài tiết không thay đổi qua thận.26,27 Ngoài ra, chúng ít hòa tan trong lipid và sẽ tập trung ở mức độ thấp hơn trong não.26,27 Propranolol tiêm tĩnh mạch đã được giới thiệu để điều trị rối loạn nhịp tim. Dạng tiêm tĩnh mạch của atenolol và metoprolol hiện có để sử dụng trong các giai đoạn tối cấp (hyperacute) của nhồi máu cơ tim,28 và labetalol tiêm tĩnh mạch đã được chấp thuận sử dụng trong trường hợp tăng huyết áp cấp cứu. Esmolol, thuốc ức chế β1 chọn lọc có tác dụng rất ngắn với con đường chuyển hóa duy nhất liên quan đến men esteraza của gan và máu, đã có sẵn để điều trị rối loạn nhịp tim.29,30 Các nghiên cứu cho thấy đa dạng về di truyền (genetic polymorphisms) có thể ảnh hưởng đến sự trao đổi chất ở gan của nhiều thuốc ức chế βkhác nhau bao gồm propranolol, metoprolol, timolol, và carvedilol.20,24,31,32
Các ứng dụng trong bệnh lý tim mạch
Sự hiệu quả và an toàn trong điều trị của thuốc ức chế β- adrenergic cũng đã được chứng minh sau 50 năm sử dụng lâm sàng trên người. Tính hữu ích về lâm sàng của thuốc đã được ghi nhận ở những bệnh nhân đau thắt ngực, rối loạn nhịp tim, bệnh suy tim sung huyết, tăng huyết áp và làm giảm nguy cơ tử vong, tái nhồi máu không tử vong trên những bệnh nhân sống sót sau nhồi máu cơ tim cấp. Tất nhiên, không phải tất cả các thuốc trong nhóm ức chế β đều cho thấy có lợi ích trong mỗi ứng dụng lâm sàng được liệt kê ở trên. Những thuốc này có thể hữu ích trong việc làm giảm tử suất và bệnh suất do tim mạch ở bệnh nhân tăng huyết áp. Các thuốc này cũng được sử dụng trong điều trị một số dạng rối loạn tim mạch khác (bảng 2).
Bảng 2. Các chỉ định tim mạch đã được ghi nhận đối với các thuốc ức chế
β –Adrenoceptor. a
|
Tăng huyết áp b (tâm thu và tâm trương) Tăng huyết áp tâm thu đơn độc ở những người cao tuổi Đau thắt ngực b Thiếu máu cơ tim “yên lặng” Rối loạn nhịp trên thất b Rối loạn nhịp thất b Làm giảm nguy cơ tử suất và tái nhồi máu ở những người còn sống sau nhồi máu cơ tim cấp b Làm giảm nguy cơ tử suất sau tái thông mạch vành qua da b Pha tối cấp của nhồi máu cơ tim b Bóc tách động mạch chủ Ngừa bóc tách trong hội chứng Marfan và hội chứng Ehlers-Danlos Bệnh cơ tim phì đại b Phục hồi phì đại thất trái Ngộ độc digitalis (rối loạn nhịp nhanh) b Sa van hai lá Hội chứng QT dài Tứ chứng Fallot Hẹp van hai lá Bệnh tim sung huyết b Nhịp tim nhanh gây tử vong Hội chứng nhịp nhanh do tư thế (POTS- Postural tachycardia syndrome) Suy nhược tuần hoàn thần kinh (Neurocirculatory asthenia) |
|
atừ tài liệu tham khảo số 1. bcác chỉ định được công nhận chính thức bởi USFDA cho một số thuốc |
Đau thắt ngực
Ức chế β được xem như là thuốc đầu tiên trong điều trị cho bệnh nhân bị đau thắt ngực và propranolol dạng uống đã được đồng thuận cho sử dụng gần 45 năm trước đây.33 Bằng cách làm giảm sự gia tăng nhịp tim do catecholamine, huyết áp và co bóp cơ tim, tiêu thụ oxy của cơ tim được giảm, cho phép bệnh nhân tăng khả năng gắng sức trước khi có triệu chứng đau thắt ngực và thiếu máu cơ tim xảy ra.34 Thuốc này cũng có thể sử dụng kết hợp với nitrat và thuốc ức chế kênh canxi để tăng hiệu quả chống đau thắt ngực nhiều hơn những gì được thấy với từng thuốc riêng lẻ. Ngoài ra, ức chế β và nitrat đã được chứng minh là phương pháp điều trị đầu tay cho bệnh nhân đau thắt ngực không ổn định.1
Hầu như tất cả các ức chế β có sẵn, dù có hoặc không có ISA, tác dụng α-adrenergic, và các đặc tính ức chế β1 chọn lọc hoặc không chọn lọc, đều làm tăng khả năng gắng sức mà không đau ở bệnh nhân có cơn đau thắt ngực.1,35Các thuốc ức chế β đường uống đã được đồng thuận sử dụng trong điều trị đau thắt ngực bao gồm propranolol, metoprolol, atenolol, và nadolol.24,36-38
Rối loạn nhịp tim
Propranolol tiêm tĩnh mạch đã được chấp nhận hơn 40 năm qua cho điều trị rối loạn nhịp tim và có sẵn dạng uống cho chỉ định tương tự.1 Hiệu quả chống loạn nhịp của propranolol có lẽ xuất phát từ những tác dụng điện sinh lý chống catecholamine của nó và không phải từ tác dụng yếu “giống quinidine” (quinidine-like) mà propranolol biểu hiện ở liều rất cao.1,39 Mặc dù ức chế βđược cho là có hiệu quả lớn nhất về phòng ngừa và điều trị các rối loạn nhịp trên thất,40,41 nhưng chúng cũng nhanh chóng trở nên an toàn và hiệu quả để phòng ngừa và điều trị loạn nhịp thất.1
Sau đó, acebutolol uống, một loại thuốc với cả chọn lọc β1và ISA, đã được đồng thuận để điều trị cho những bệnh nhân có rối loạn nhịp thất,1 và esmolol tiêm tĩnh mạch, một thuốc ức chế β1-adrenergic, đã được chấp nhận để sử dụng tiêm tĩnh mạch điều trị loạn nhịp trên thất.29,42 Cuối cùng, sotalol uống, một ức chế β không chọn lọc với thuộc tính chống loạn nhịp nhóm III, được chấp thuận trong điều trị rối loạn nhịp cả trên thất và thất.1,43,44
Trong các nhóm thuốc chống loạn nhịp, không có nhóm thuốc nào cho thấy độ an toàn lâu dài tốt như các thuốc ức chế β.
Tăng huyết áp
Prichard và Gillam45chứng minh rằng propranolol có tác dụng điều trị tăng huyết áp và sau những tranh luận của một số nhà nghiên cứu, loại thuốc này đã được chấp thuận cho sử dụng trên lâm sàng như một thuốc hạ huyết áp đường uống. Propranolol cũng được sử dụng như một thuốc phối hợp với phentolamine trong điều trị u tủy thượng thận (pheochromocytoma).36 Sau đó, labetalol ở dạng tiêm tĩnh mạch cũng được xác định có hiệu quả trong điều trị tăng huyết áp cấp cứu và dạng uống cho tăng huyết áp khẩn trương.19
Mười bốn thuốc ức chế β đã được chấp thuận cho sử dụng đường uống ở bệnh nhân tăng huyết áp hệ thống: các ức chế β không chọn lọc không có ISA (propranolol, nadolol, và timolol); các thuốc ức chế β1chọn lọc (metoprolol, atenolol, betaxolol, acebutolol, và bisoprolol); ức chế β với ISA (pindolol, carteolol, và penbutolol), các ức chế α/β (labetalol và carvedilol) và ức chế β với hoạt tính giãn mạch trực tiếp (nebivolol). Các công thức phóng thích kéo dài của metoprolol, propranolol, và carvedilol đã cho phép thuốc ức chế βtác dụng ngắn được sử dụng một lần mỗi ngày trong điều trị tăng huyết áp.
Ủy ban Quốc gia về Dự phòng, phát hiện, đánh giá và điều trị tăng huyết áp (Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure) đã xem ức chế β là thuốc điều trị thay thế đầu tay cho tăng huyết áp.46 Tuy nhiên, gần đây các phân tích tổng hợp với atenolol đã cho thấy thuốc này ít hiệu quả hơn so với các thuốc hạ huyết áp khác47-49. Atenolol có thể không phải là thuốc hiệu quả khi được sử dụng một lần mỗi ngày và liều uống thường xuyên hơn có thể là cần thiết để đạt được kiểm soát huyết áp ở mức độ như với các ức chế βkhác và các nhóm thuốc hạ huyết áp khác.50 Ở những bệnh nhân đau thắt ngực và tăng huyết áp hoặc suy tim sung huyết và tăng huyết áp và ở những bệnh nhân có nhồi máu cơ tim với tăng huyết áp, ức chế βvẫn là phương pháp điều trị đầu tay quan trọng.48,49,51-53 Tuy nhiên, khi so sánh với thuốc hạ áp khác để phòng ngừa nguyên phát, chúng có thể ít hiệu quả trong việc ngăn ngừa đột quỵ.48
Các tác dụng trên đường huyết trong bệnh đái tháo đường: thử nghiệm CarvedilolMetoprolol Comparison in Hypertensives (GEMINI) 54 so sánh hiệu quả của các ức chế βvới các thông tin dược học khác nhau trong việc kiểm soát chuyển hóa và đường huyết trên những người tham gia bị tăng huyết áp và bệnh đái tháo đường đã dùng ức chế hệ thống renin-angiotensin, trong bối cảnh các yếu tố nguy cơ của tim mạch. Thử nghiệm này so sánh hiệu quả của carvedilol và metoprolol tartrate trên kiểm soát đường huyết sau khi mức huyết áp hạ tương đương nhau; mức hemoglobinglycosyl hóa trung bình tăng đáng kể với metoprolol nhưng không tăng với carvedilol. Độ nhạy insulin được cải thiện đáng kể với carvedilol nhưng không với metoprolol. Tiến triển đến đạm nhiệu vi lượng (microalbuminuria) ít gặp hơn với carvedilol so với metoprolol. Trên cơ sở này và các nghiên cứu khác cho thấy sự khác biệt dược học giữa các ức chế βcó thể ảnh hưởng đến việc sử dụng các thuốc này cho những bệnh nhân tăng huyết áp có bệnh đái tháo đường và những người có hội chứng chuyển hóa.55,56
Những bệnh nhân còn sống sau nhồi máu cấp
Các ức chế β là nhóm thuốc đầu tiên cho thấy giảm được tỷ lệ tử vong và tái nhồi máu một cách rõ ràng nhất ở những người còn sống sót sau nhồi máu cơ tim cấp. Trong đầu những năm 1980, một loạt các thử nghiệm sử dụng ức chế β không chọn lọc timolol và propranolol cho thấy lợi ích sống còn thể hiện ở những người sống sót sau nhồi máu.28 Mặc dù là các thuốc ức chế β1 chọn lọc, nhưng atenolol và metoprolol cũng cho thấy lợi ích sống còn thể hiện ở những người sống sót sau nhồi máu và có nhiều chứng cứ khác nhau liên quan đến thời gian tác dụng.28,57-59Cả propranolol và timolol đường uống được chấp thuận như điều trị lâu dài sau nhồi máu, và sau đó các thuốc ức chế β1 chọn lọc atenolol và metoprolol được chấp thuận cho sử dụng sớm qua đường tĩnh mạch sớm và lâu dài qua đường uống. Carvedilol đường uống dùng hai lần mỗi ngày đã được chấp nhận sử dụng cho những bệnh nhân sống sót sau nhồi máu cơ tim cấp với các triệu chứng lâm sàng của rối loạn chức năng thất trái có hoặc không có triệu chứng của suy tim đang được điều trị chuẩn và cũng đang dùng thuốc ức chế men chuyển angiotensin và các phương pháp điều trị sau nhồi máu cơ tim hiện đại khác.60 Carvedilol hiện nay có sẵn dưới dạng phóng thích kéo dài một lần mỗi ngày.25
Bệnh suy tim sung huyết
Trong 25 năm, ức chế β được xem là chống chỉ định ở bệnh nhân suy tim cấp hoặc mạn tính vì lo ngại tác dụng co bóp âm tính do ức chế adrenergic sẽ tiếp tục làm giảm chức năng cơ tim. Nghiên cứu ban đầu của các nhà điều tra Thụy Điển trong những năm 1980 đã chứng minh lợi ích và khả năng dung nạp của các ức chế β trên bệnh nhân suy tim.61 Nghiên cứu đối chứng giả dược tiếp theo với các thuốc ức chế β1 chọn lọc bisoprolol và metoprolol và ức chế α/β không chọn lọc carvedilol đã chứng minh hiệu quả và an toàn của việc sử dụng các ức chế β làm giảm nguy cơ tử vong trong bệnh nhân suy tim có triệu chứng đang dùng thuốc lợi tiểu và thuốc ức chế men men chuyển angiotensin. 62,63 Dạng phóng thích kéo dài metoprolol được chấp nhận cho sử dụng trên lâm sàng ở những bệnh nhân suy tim với NYHA II và III và carvedilol, trong cả hai dạng phóng thích kéo dài một lần mỗi ngày và hai lần mỗi ngày, được phép sử dụng cho những bệnh nhân suy tim mức độ nhẹ đến nặng. Carvedilol cũng đã được chấp nhận trong điều trị để làm giảm tỷ lệ tử vong cho những bệnh nhân sống sót sau nhồi máu cơ tim có rối loạn chức năng thất trái. Nebivolol cũng đã được chứng minh là có hiệu quả trong việc giảm tử vong do mọi nguyên nhân và nhập viện ở bệnh nhân cao tuổi bị suy tim sung huyết nhưng hiện tại không được chấp thuận cho các chỉ định này.21,64 Không phải tất cả các ức chế β được thử nghiệm đều chứng minh là làm giảm đáng kể tỷ lệ tử vong ở bệnh nhân suy tim (ví dụ, bucindolol).65 Có ý kiến cho rằng ức chế β có thể làm giảm chết tế bào cơ tim theo chương trình được thấy ở những bệnh nhân bệnh cơ tim dãn nở và có nồng độ catecholamine trong huyết tương cao.1
Các ứng dụng khác trong tim mạch
Một vài thuốc ức chế β cũng được chấp thuận cho điều trị bệnh cơ tim phì đại để giảm các triệu chứng khó thở, đau thắt ngực và ngất.1,66 Từ lúc bắt đầu dùng propranolol trong những năm 1960, các ức chế β đã được chứng minh là hữu ích trong điều trị bệnh nhân bị sa van hai lá,67 hội chứng QT dài di truyền68và trẻ em bị tứ chứng Fallot.69
Trong điều trị bóc tách động mạch chủ cấp tính, ức chế β thường kết hợp với ức chế α để giảm mức độ lan rộng của tổn thương.70 Thuốc ức chế α/β labetalol đã được sử dụng như một đơn trị liệu trong bóc tách động mạch chủ cấp tính.70 Ngoài ra, ức chế β có và không có kèm ức chế men chuyển angiotensin thì có lợi trong phòng ngừa bóc tách lần đầu ở những bệnh nhân bị hội chứng Marfan có nguy cơ cao,71 để phòng ngừa bóc tách tái phát trên những người sống sót sau lần bóc tách đầu tiên70 và hội chứng Ehlers Danlos.72 Các ức chế β thường được sử dụng để làm giảm nhịp tim nhanh và tăng huyết áp ở những bệnh nhân với mức độ lo lắng cao và đau ngực không điển hình.73,74 Uống liều thấp propranolol đã được chứng minh là làm giảm đáng kể nhịp tim nhanh và cải thiện các triệu chứng trong hội chứng nhịp tim nhanh do tư thế.75
Các ức chế β- adrenergic làm giảm thiếu máu cục bộ trong giai đoạn chu phẫu, và các nghiên cứu xuất bản trong những năm 1990 cho thấy dùng ức chế β thường qui trước khi phẫu thuật sẽ làm giảm các biến chứng tim mạch chu phẫu.76-78 Dựa trên những nghiên cứu ban đầu này, một số cơ quan y tế cấp quốc gia ủng hộ việc sử dụng ức chế β chu phẫu như một thực hành tốt nhất trên một số bệnh nhân.79,80Tuy nhiên, chứng cứ gần đây hơn cho thấy sử dụng thường qui ức chế β có thể không có lợi trên nhiều bệnh nhân như đã từng hy vọng và thực sự có thể gây hại trong một số trường hợp.76,81-83 Lợi ích của ức chế β có thể chỉ ở những bệnh nhân trải qua phẫu thuật có nguy cơ cao. Hiện nay, chứng cứ tốt nhất hỗ trợ việc sử dụng ức chế β trong 2 nhóm bệnh nhân: bệnh nhân trải qua phẫu thuật mạch máu đã được biết có bệnh tim thiếu máu cục bộ hoặc có nhiều yếu tố nguy cơ cho thiếu máu cục bộ và cho những bệnh nhân đã dùng các ức chế β cho bệnh tim mạch.76,84
Các kết quả của thử nghiệm Perioperative Ischemic Evaluation (POISE) cho thấy ức chế β chỉ nên được dùng hết sức thận trọng trong giai đoạn tiền phẫu, sau khi đảm bảo rằng bệnh nhân ổn định về mặt lâm sàng và không có chứng cứ của nhiễm trùng, giảm thể tích tuần hoàn, thiếu máu hoặc các bệnh lý khác làm tăng nhịp tim hoặc sử dụng các loại thuốc có hại. Khi có thể, các ức chế β nên được bắt đầu một tháng trước khi phẫu thuật, tăng dần để đạt nhịp tim 60 lần/phút, và được tiếp tục trong 1 tháng. Nếu thuốc sau đó được ngưng thì nên giảm liều từ từ.76,85
Các tác dụng phụ
Sau 50 năm sử dụng trên lâm sàng, ức chế β vẫn là thuốc khá an toàn khi sử dụng liều thích hợp và trong các nhóm bệnh nhân thích hợp. Chống chỉ định sử dụng tuyệt đối với ức chế β bao gồm co thắt phế quản đang hoạt động, hiện tượng Raynaud và phù phổi cấp.1 Bệnh nhân bị rối loạn nhịp tim chậm và block tim có thể được điều trị bằng các thuốc này nếu có sử dụng đồng thời máy tạo nhịp tim. Suy tim mạn tính không còn là chống chỉ định với carvedilol và metoprolol succinate (các thuốc khác vẫn còn chống chỉ định trong thông tin kê đơn đối với bệnh nhân suy tim rõ) và bệnh nhân bị đau cách hồi có thể dùng các loại thuốc này nhưng cần phải thận trọng.
Các ức chế β có thể gây gia tăng nhẹ trọng lượng cơ thể và có thể làm trầm trọng thêm hạ đường huyết nhẹ, tăng đường huyết và lipid máu.86,87 Ức chế α/β carvedilol đã được chứng minh gây ra vấn đề chuyển hóa ít hơn khi so sánh với metoprolol.54Trong nhiều năm qua, đã có nỗi sợ hãi rằng việc sử dụng tiếp tục ức chế β ngay trước khi phẫu thuật bắc cầu động mạch vành sẽ làm bệnh nhân có nguy cơ bị ức chế cơ tim khi trải qua gây mê toàn thân. Tuy nhiên, các nghiên cứu tiếp tục sử dụng ức chế β tiền phẫu cho thấy xảy ra điều ngược lại, có nghĩa là, kết quả điều trị tốt hơn và ít bị rối loạn nhịp tim sau phẫu thuật.88Thật vậy, ngưng đột ngột ức chế β ở những bệnh nhân bị bệnh tim thiếu máu cục bộ và/ hoặc suy tim có thể liên quan đến hiệu ứng dội ngược bất lợi và tăng tỷ lệ tử vong và nên tránh điều này bất cứ khi nào có thể.89,90
Kết luận
Dựa trên khái niệm của một thụ thể adrenergic chức năng mà có thể làm trung gian cho những tác động của catecholamine, việc giới thiệu các ức chế β đã gây ra một cuộc cách mạng trong điều trị bằng thuốc ở người. Việc sử dụng các loại thuốc này cũng đã làm rõ tầm quan trọng của hệ thống thần kinh giao cảm trong sinh lý bệnh của những bệnh lý liên quan này. Ngoài ra, sử dụng ức chế β đã mở ra cánh cửa cho những khám phá cơ bản trong sinh học phân tử của chức năng thụ thể. Các ức chế β không luôn luôn có thể hoán đổi cho nhau trong cùng một nhóm. Sự khác biệt dược học giữa chúng có thể có tầm quan trọng về mặt lâm sàng.
Tài liệu tham khảo
1. Frishman WH. Alpha- and beta-adrenergic blocking drugs. In: Frishman WH, Sica DA, eds. Cardiovascular Pharmacotherapeutics. 3rd ed. Minneapolis, MN: Cardiotext; 2011:57-85.
2. Ahlquist RP. A study of the adrenotropic receptors. Am J Physiol. 1948:153(3):586-599.
3. Frishman WH. b-Adrenergic blockers: a 50 year historical perspective. Am J Therap. 2008;15(6):565-576.
4. Lefkowitz RJ. Seven transmembrane receptors: something old, something new. Acta Physiol. 2007;190(1):9-19.
5. Lefkowitz RJ: The superfamily of heptahelical receptors. Nat Cell Biol. 2000;2:E133-E136.
6. Lefkowitz RJ. A magnificent time with the magnificent seven transmembrane spanning receptors. Circ Res. 2003;92(4):342-344.
7. Frielle T, Daniel KW, Caron MG, Lefkowitz RJ. Structural basis of b-adrenergic receptor subtype specificity studied with chimeric b1/b2-adrenergic receptors. Proc Natl Acad Sci U S A. 1988; 85(24):9494-9498.
8. Dixon RA, Kobilka BK, Strader DJ, et al. Cloning of the gene and cDNA for mammalian b-adrenergic receptor and homology with rhodopsin. Nature. 1986;321(6065):75-79.
9. Rasmussen SGF, Choi H-J, Rosenbaum DM, et al. Crystal structure of the human b2 adrenergic G-protein-coupled receptor. Nature. 2007;450(7168):383-388.
10. Service RF. Receptor scientists to receive chemistry Nobel. Science. 2012;338(6105):313-314.
11. Black JW, Crowther AF, Shanks RG, Smith LH, Dornhorst AC. A new adrenergic beta receptor antagonist. Lancet. 1964;1(7342):1080-1081.
12. Frishman WH. ß-Adrenoceptor antagonists: new drugs and new indications. N Engl J Med. 1981;305(9):505-506.
13. Frishman WH. Clinical pharmacology of the Beta-Adrenoceptor blocking drugs. 2nd ed. Norwalk: Appleton-Century-Crofts; 1984.
14. Koch-Weser J. Drug therapy: metoprolol. N Engl J Med. 1979; 301(13):698-703.
15. Frishman WH. a- and b-adrenergic blocking drugs. In: Frishman WH, Sonnenblick EH, Sica DA, eds. Cardiovascular Pharmacotherapeutics Manual. 2nd ed. New York, NY: McGraw Hill; 2005:19-57.
16. Frishman WH. Drug therapy. Pindolol: a new b adrenoceptor antagonist with partial agonist activity. N Engl J Med. 1983; 308(16):940-944.
17. Frishman WH. Clinical differences between beta-adrenergic blocking agents: implications for therapeutic substitution. Am Heart J. 1987;113(5):1190-1198.
18. Frishman W, Halprin S. Clinical pharmacology of the new betaadrenergic blocking drugs. Part VII: new horizons in betaadrenoceptor blocking therapy: labetalol. Am Heart J. 1979; 98(5):660-665.
19. FrishmanWH, Sica DA. b-Adrenergic blockers In: Izzo JL, Jr, Sica D, Black HR, eds. Hypertension Primer: The Essentials of High Blood Pressure. 4th ed. Philadelphia, PA: Wolters Kluwer/Lippincott Williams & Wilkins; 2008:446-450.
20. FrishmanWH. Carvedilol.NEngl JMed. 1998;339(24):1759-1765.
21. Sule SS, Frishman W. Nebivolol. New therapy update. Cardiol Rev. 2006;14(5):259-264.
22. Frishman WH, Lazar EJ, Gorodokin G. Pharmacokinetic optimization of therapy with beta-adrenergic blocking agents. Clin Pharmacokinet. 1991;20(4):311-318.
23. Frishman WH. Clinical pharmacology of the new beta-adrenergic blocking drugs. Part 1: Pharmacokinetic and pharmacodynamic properties. Am Heart J. 1979;97(5):663-670.
24. Toprol XL [package insert]. Wilmington, DE: Astra Zeneca; 2006.
25. Coreg CR (carvedilol phosphate) extended release capsules [package insert]. Research Triangle Park, NC: GlaxoSmithKlein; 2007.
26. Frishman WH. Atenolol and timolol, two new systemic adrenoceptor antagonists. N Engl J Med. 1982;306(24):1456-1462.
27. Frishman WH. Nadolol: a new b-adrenoceptor antagonist. N Engl J Med. 1981;305(12):678-684.
28. Frishman WH, Furberg CD, Friedewald WT. b-Adrenergic blockade for survivors of acute myocardial infarction. N Engl J Med. 1984;310(13):830-837.
29. Murthy VS, FrishmanWH. Controlled beta receptor blockade with esmolol and flestolol. Pharmacotherapy. 1988;8(3):168-182.
30. Garnock-Jones KP. Esmolol. A review of its use in the short-term treatment of tachy-arrhythmias and the short-term control of tachycardia and hypertension. Drugs. 2012;72(1):109-132.
31. Ward SA, Walle T, Walle UK, et al. Propranolols metabolism is determined by both mephenytoin and debrisoquin hydroxylase activities. Clin Pharmacol Ther. 1989;45(1):72-79.
32. COSOPT (dorzolamide/timolol) [package insert]. Whitehouse Station, NJ: Merck & Co.; 2003.
33. Hamer J, Grandjean T, Melendez L, et al. Effect of propranolol (Inderal) in angina pectoris: preliminary report. Br Med J. 1964; 2(5411):720-723.
34. Frishman WH. Multifactorial actions of beta-adrenergic blocking drugs in ischemic heart disease. Circulation. 1983;67(suppl l):Ill-Il8.
35. Schroeder JS, Frishman WH, Parker JD, Angiolillo DJ, Woods C. Pharmacologic options for treatment of ischemic disease. In: Antman EM, Sabatine MS, eds. Cardiovascular Therapeutics: A Companion to Braunwalds Heart Disease. Philadelphia, PA: Elsevier; 2013:83-130.
36. Inderide (propranolol hydrochloride and hydrochlorothiazide) tablet. [package insert].Madison, NJ:Wyeth Pharmaceuticals; 2006.
37. Atenolol [package insert]. Corona, CA: Watson Pharmaceuticals; 2006.
38. Corzide (nadolol and bendroflumethiazide) tablet [package insert]. Bristol, TN: Monarch Pharmaceuticals; 2006.
39. Frishman WH, Cavusoglu E. b-Adrenergic blockers and their role in the therapy of arrhythmias. In: Podrid PJ, Kowey PR, eds. Cardiac Arrhythmias: Mechanisms, Diagnosis and Management. Baltimore, MD: Williams & Wilkins; 1995:421-433.
40. Halonen J, Loponen P, Jarvinen O, et al. Metoprolol versus amiodarone in the prevention of atrial fibrillation after cardiac surgery. A randomized trial. Ann Intern Med. 2010;153(11):703-709.
41. Parvez B, Chopra N, Rowan S, et al. A common b1-adrenergic receptor polymorphism predicts favorable response to rate-control therapy in atrial fibrillation. J AmColl Cardiol. 2012;59(1):49-56.
42. Esmolol [package insert]. Bedford, OH: Ben Venue Labs; 2004.
43. Sotalol [package insert]. Montville, NJ: Berlex Labs; 2004.
44. CavusogluE, FrishmanWH. Sotalol: a newb-adrenergic blocker for ventricular arrhythmias. Prog Cardiovasc Dis. 1995;37(6):423-440.
45. Prichard BNC, Gillam PMS. Use of propranolol (Inderal) in the treatment of hypertension. Br Med J. 1964;2(5411):725-727.
46. Chobanian AV, Bakris GL, Black HR, et al; The National High Blood Pressure Education Program Coordinating Committee. The seventh report of the Joint National Committee on prevention, detection, evaluation and treatment of high blood pressure: the JNC 7 report. JAMA. 2003;289(19):2560-2572.
47. Carlberg B, Samuelsson O, Lindholm LH. Atenolol in hypertension: is it a wise choice? Lancet. 2004;364(9446):1684-1689.
48. Cutler JA, Davis BR. Should b blockers and diuretics remain as first-line therapy for hypertension? Circulation. 2008;117(20): 2691-2705.
49. Frishman WH, Saunders E. b-Adrenergic blockers. J Clin Hypertens (Greenwich). 2011;13(9):649-653.
50. Sarafidis P, Bogojevic Z, Basta E, et al. Comparative efficacy of two different b blockers on 24-hour blood pressure control. J Clin Hypertens (Greenwich). 2008;10(2):112-118.
51. Ram CVS. b blockers in hypertension: truths and half-truths (editorial). J Clin Hypertens (Greenwich). 2008;10(7):516-519.
52. Weber MA, Bakris GL, Giles TD, Messerli FH. b blockers in the treatment of hypertension: new data, new directions. J Clin Hypertens (Greenwich). 2008;10(3):234-238.
53. Chrysant SG, Chrysant GS, Dimas B. Current and future status of beta blockers in the treatment of hypertension. Clin Cardiol. 2008;31(6):249-252.
54. Bakris GL, Fonseca V, Katholi RE, et al;GEMINI Investigators. Metabolic effects of carvedilol vs metoprolol in patients with type 2 diabetes mellitus and hypertension: a randomized controlled trial. JAMA. 2004;292(18):2227-2236.
55. Ayers K, Byrne LM, DeMatteo A, Brown NJ. Differential effects of nebivolol and metoprolol on insulin sensitivity and plasminogen activator inhibitor in the metabolic syndrome. Hypertension. 2012; 59(4):893-898.
56. Ram CVS. Beta-blockers in hypertension. Am J Cardiol. 2010; 106(12):1819-1825.
57. Braunwald E. Treatment of the patient after myocardial infarction. N Engl J Med. 1980;302(5):290-293.
58. MIAMI Trial Research Group. Metoprolol in acute myocardial infarction (MIAMI). A randomized placebo-controlled international trial. Eur Heart J. 1985;6(3):199-226.
59. Lopressor Intervetnion Trial Research Group. The Lopressor Intervention Trial: multicenter study of metoprolol in survivors of acute myocardial infarction. Eur Heart J. 1987;8(10):1056-1064.
60. Dargie HJ. Effect of carvedilol on outcome after myocardial infarction in patients with left ventricular dysfunction: the CAPRICORN randomized trial. Lancet. 2001;357(9266):1385-1390.
61. Engelmeier RS, OConnell JB, Walsh R, Rad N, Scanlon PJ, Gunnar RM. Improvement in symptoms and exercise tolerance by metoprolol in patients with dilated cardiomyopathy: a doubleblind, randomized, placebo-controlled trial. Circulation. 1985; 72(3):536-546.
62. LeJemtel TH, Sonnenblick EH, FrishmanWH. Diagnosis and management of heart failure. In: Fuster V, Alexander RW, ORourke RA, Roberts R, King SB, Prystowsky E, Nash IS, eds. Hursts The Heart. 11th ed. New York, NY: McGraw Hill; 2004:723-762.
63. Badve SV, Roberts MA, Hawley CM, et al. Effects of betaadrenergic antagonists in patients with chronic kidney disease. J Am Coll Cardiol. 2011;58(11):1152-1161.
64. FlatherMD, ShibataMC, Coats AJ, et al. Randomized trial to determine the effect of nebivolol onmortality and cardiovascular hospital admission in elderly patients with heart failure (SENIORS). Eur Heart J. 2005; 26(3):215-225.
65. Beta Blocker Evaluation of Survival Trial Investigators. A trial of the beta blocker bucindolol in patients with advanced chronic heart ailure. N Engl J Med. 2001;344(22):1659-1667.
66. Cohen LS, Braunwald E. Amelioration of angina pectoris in idiopathic hypertrophic subaortic stenosis with beta-adrenergic blockade. Circulation. 1967; 35(5):847-851.
67. Winkle RA, Lopes MG, Goodman DS, Fitzgerald JW, Schroeder JS, Harrison DC. Propranolol for patients with mitral valve prolapse. Am Heart J. 1970; 93(4):422-427.
68. Dorostkar PC, Eldar M, Belhassen B, Scheinman MM. Long-term follow up of patients with long QT syndrome treated with b blockers and continuous pacing. Circulation. 1999;100(24):2431-2436.
69. Kornbluth A, Frishman WH, Ackerman B. Beta-adrenergic blockade in children. Cardiol Clin. 1987;5(4):629-649.
70. Slater EE, DeSanctis RW. Dissection of the aorta. Med Clin North Am. 1979;63(1):141-154.
71. Rios AS, Silber EN, Bavishi N, et al. Effect of long-term b blockade on aortic root compliance in patients with Marfan syndrome. Am Heart J. 1999;137(6):1057-1061.
72. Beridze N, Frishman WH. Vascular Ehlers-Danlos syndrome: pathophysiology, diagnosis and prevention, and treatment of its complications. Cardiol Rev. 2012;20(1):4-7.
73. Frishman WH, Razin A, Swencionis C, et al. Beta-adrenoceptor blockade in anxiety states: a new approach to therapy. Cardiovasc Rev Rep (Classics of the Decade Series). 1992;13:8-13.
74. Kvetnansky R, Sabban EL, Palkovits M. Catecholaminergic systems in stress: structural and molecular genetic approaches. Physiol Rev. 2009;89(2):535-606.
75. Raj SR, Black BK, Biaggioni I, et al. Propranolol decreases tachycardia and improves symptoms in the postural tachycardia syndrome. Less is more. Circulation. 2009;120(9):725-734.
76. Harte B, Jaffer AK. Perioperative beta-blockers in noncardiac surgery: evolution of the evidence. Cleveland Clinic J Med. 2008;75(7):513-519.
77. Mangano DT, Layug EL, Wallace A, Tateo I. Effect of atenolol on mortality and cardiovascular morbidity after noncardiac surgery. Multicenter study of perioprative ischemia research group. N Engl J Med. 1996;335(23):1713-1720.
78. Poldermans D, Boersma E, Bax JJ, et al. The effect of bisoprolol on perioperative mortality and myocardial infarction in high-risk patients undergoing vascular surgery. Dutch Echocardiographic Cardiac Risk Evaluation Applying Stress Echocardiography Study Group. N Engl J Med. 1999;341(24):1789-1794.
79. Shojania KG, Duncan BW, McDonald KM, Wachter RM, MarkowitzAJ. Making health care safer:Acritical analysis of patient safety practices. Evid Rep Technol Assess (Summ). 2003;43;i-x, 1-668.
80. National Quality Forum. Safe Practices for Better Healthcare— 2006 Update. Washington, DC: National quality Forum; 2006.
81. POISE Study Group. Effects of extended-release metoprolol succinate in patients undergoing non-cardiac surgery (POISE Trial): a randomized controlled trial. Lancet. 2008;371(9627):1839-1847.
82. Fleisher LA, Poldermans D. Perioperative beta blockade: where do we go from here? (comment). Lancet. 2008;371(9627):1813-1814.
83. Fleisher LA, Beckman JA, Brown KA, et al. ACC/AHA 2007 guidelines on perioperative cardiovascular evaluation and care fornoncardiac surgery. Executive Summary: A report of the ACC/AHA Task Force on Practice Guidelines. Circulation. 2007; 116(17):1971-1996.
84. FluW-J, van Kujik J-P, ChoncholM, et al. Timing of pre-operative beta-blocker treatment in vascular surgery patients. J Am Coll Cardiol. 2010;56(23):1922-1929.
85. van Lier F, Schouten O, Hoeks SE, et al. Impact of prophylactic b-blocker therapy to prevent stroke after noncardiac surgery. Am J Cardiol. 2010;105(1):43-47.
86. Frishman WH, Clark A, Johnson B. Effects of cardiovascular drugs on plasma lipids and lipoproteins. In: Frishman WH, Sonnenblick EH, eds. Cardiovascular Pharmacotherapeutics.
New York, NY: McGraw Hill; 1997:1515-1559.
87. Elliott WJ, Meyer PM. Incident diabetes in clinical trials of antihypertensive drugs: a network meta-analysis. Lancet. 2007; 369(9557):201-207.
88. Oka Y, FrishmanW, BeckerRM, et al. Clinical pharmacology of the new beta-adrenergic blocking drugs. Part 10. Beta-adrenoceptor blockade and coronary artery surgery. Am Heart J. 1980;99(2):255-269.
89. Frishman WH. Beta-adrenergic blocker withdrawal. Am J Cardiol. 1987;59(13):26F-32F.
90. Fonarow GC, Abraham WT, Albert NM, et al; OPTIMIZE-HF Investigators and Coordinators. Influence of beta-blocker continuation or withdrawal on outcomes in patients hospitalized with heart failure. J Am Coll Cardiol. 2008;52(3):190-199.







