Tóm tắt
Kết luận không chính xác điện tâm đồ trong tình huống cấp cứu ở bệnh nhân nghi ngờ hội chứng mạch vành cấp (HCMVC) có thể làm chậm điều trị hoặc chụp mạch vành không cần thiết. Bloc nhánh trái (LBBB) là yếu tố thường gây
Hồ Minh Tuấn
Bác Sĩ khoa tim mạch can thiệp BV Tim Tâm Đức
Phạm Nguyễn Vinh
PGS.TS, Giám Đốc Y khoa BV Tim Tâm Đức
Tóm tắt
Kết luận không chính xác điện tâm đồ trong tình huống cấp cứu ở bệnh nhân nghi ngờ hội chứng mạch vành cấp (HCMVC) có thể làm chậm điều trị hoặc chụp mạch vành không cần thiết. Bloc nhánh trái (LBBB) là yếu tố thường gây lẫn lộn trong chẩn đoán NMCT ST chênh lên. Nó có thể là nguyên nhân gây dương tính giả hoặc âm tính giả NMCT ST chênh lên làm chụp mạch vành không cần thiết hoặc trì hoãn điều trị. Chẩn đoán NMCT ST chênh lên ở bệnh nhân có LBBB là thách thức lớn của bác sĩ tim mạch và bác sĩ khoa cấp cứu.
Trong bài báo này, chúng tôi mô tả tần suất LBBB trong HCMVC và những vấn đề tranh cãi trong thực hành lâm sàng bệnh nhân nghi ngờ NMCT có LBBB.
Bằng phương pháp chọn lọc tài liệu từ các nghiên cứu và các bài báo trong nước và trên thế giới, chúng tôi muốn nêu bật kết luận: Bệnh nhân nghi ngờ NMCT có LBBB là thách thức trong chẩn đoán và điều trị đối với các nhà lâm sàng. Mặc dù Guideline hiện tại khuyến cáo rằng bệnh nhân NMCT có LBBB cần tái tưới máu sớm, nhưng các nghiên cứu lâm sàng cho thấy chỉ có tỉ lệ thấp (khoảng 42%) bệnh nhân LBBB có NMCT thực sự và có khoảng 60% bệnh nhân không có tắc mạch vành khi thông tim. Do đó, chiến lược điều trị bệnh nhân NMCT ST chênh lên cần chọn lọc bệnh nhân thích hợp để điều trị tái tưới máu trong trường hợp bệnh nhân nghi ngờ NMCT có LBBB. Sử dụng men tim Troponin và siêu âm tim tại giường giúp cải thiện chẩn đoán chính xác hơn; Can thiệp mạch vành qua da là chiến lược ưu tiên hơn ở nhóm bệnh nhân này.
Abstract
Misinterpretation of admission electrocardiograms (ECG) in the emergency department for patients with suspected acute coronary syndrome (ACS) can lead to delays in treatment [1] or unnecessary coronary catheterization lab activation [2,3]. Left bundle branch block (LBBB) is a major ECG confounder for ST Elevation Myocardial Infarction (STEMI) diagnosis using ECG.
It has potential to cause both types of ECG interpretation errors, false positive driving false positive STEMI diagnosis leading to unnecessary catheterization lab activation or false negative STEMI diagnosis which causes delay in patient intervention. Diagnosing STEMI in the presence of LBBB has been a major challenge to cardiologists and emergency physicians.
In this article, we describe the evolving epidemiology of LBBB in acute coronary syndromes and discuss controversies related to current clinical practice.
Data Source: Manual review of bibliographies from selected articles and monographs.
Conclusion:Patients with a suspected acute coronary syndrome and left bundle branch block (LBBB) present a diagnostic and therapeutic challenge to the clinician. Although current guidelines recommend that patients with new or presumed new LBBB undergo early reperfusion therapy, data suggest that only a minority (42%) of patients with LBBB are ultimately diagnosed with acute myocardial infarction and that a significant proportion of patients (60%) will not have an occluded culprit artery at cardiac catheterization. Therefore, the strategies to those for patients with ST-segment elevation myocardial infarction are needed to guide selection of appropriate patients with a suspected acute coronary syndrome and LBBB for urgent reperfusion therapy. Using cardiac Troponin and bedside echocardiography to improve diagnosic accuracy, PCI should be preferred strategy.
1. Sinh lý bệnh của LBBB trong NMCT cấp
Hệ thống dẫn truyền trong thất trái: bó His, nhánh trái, phân nhánh trái trước, phân nhánh trái sau, phân nhánh xa hệ thống dẫn truyền thất trái (Hình 1). Nhánh trái có cấu trúc rộng và lan tỏa vì vậy NMCT gây LBBB mới cần có vùng tổn thương cấp lan rộng [6]. Khi LBBB mới là nguyên nhân của NMCT cấp thì vị trí nhồi máu thường là thành trước hoặc trước vách [7].
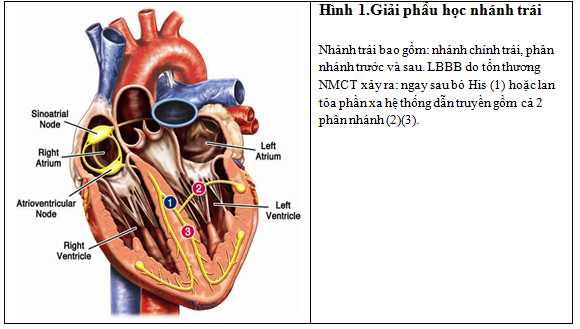
LBBB có thể có trước do bệnh cấu trúc tim: xơ hóa, thoái hóa hệ thống dẫn truyền, thiếu máu cơ tim mạn, phì đại thất trái (thường do cao huyết áp), tái cấu trúc thất trái do suy tim hoặc bệnh van tim. Thời điểm bắt đầu xuất hiện LBBB trong những trường hợp này thường không triệu chứng vì vậy rất khó xác định.
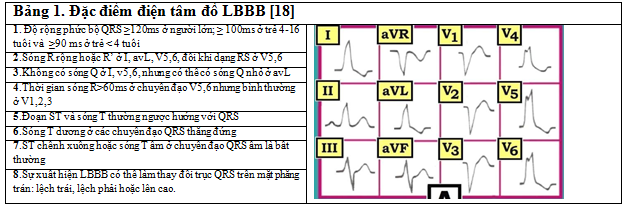
Độ rộng phức bộ QRS thay đổi theo tuổi: < 4 tuổi tối đa 90ms; 4-16 tuổi tối đa 100 ms [16]. Nghiên cứu trên 715 người nam bình thường >18 tuổi cho thấy độ rộng của phức bộ QRS: 74-114ms, trung bình 95ms [17].
2. Tần xuất và các nghiên cứu lâm sàng NMCT có LBBB
Từ các nghiên cứu lâm sàng và sổ bộ cho thấy trong số những bệnh nhân nghi ngờ HCMVC có khoảng 2% có LBBB (Bảng 2) và thường gặp hơn ở bệnh nhân: lớn tuổi, phụ nữ, có tiền căn bệnh tim mạch, tăng huyết áp, suy tim [8],[9]. Bệnh nhân có LBBB có tỉ lệ cao hơn về: biến cố tim mạch chính, tái tưới máu mạch vành qua theo dõi thời gian dài [8].
|
Bảng 2.Tần xuất NMCT ở bệnh nhân có nghi ngờ HCMVC có LBBB |
||||
|
Tác giả |
Năm |
Số bệnh nhân |
Số bệnh nhân có LBBB (%) |
Số bệnh nhân LBBB bị NMCT (%) |
|
Các nghiên cứu lâm sàng ngẫu nhiên và sổ bộ |
||||
|
Sgarbossa |
1996 |
26003 |
145( 0.6) |
131(90) |
|
Cannon |
1997 |
1416 |
127(9) |
40(31) |
|
Wong |
2005 |
17073 |
300(1.8) |
242(81) |
|
AL-Faleh |
2006 |
22839 |
267(1.2) |
158(63) |
|
Lopes |
2011 |
5742 |
98(1.7) |
85(87) |
|
Jain |
2011 |
892 |
36(4) |
12(33) |
|
Kết hợp 6 nghiên cứu |
|
73965 |
973(1.3) |
668(67) |
|
Nghiên cứu lâm sàng bệnh nhân nhập khoa cấp cứu |
||||
|
Rude |
1983 |
3697 |
178(4.8) |
82(46) |
|
Fesmire |
1989 |
440 |
24(5.5) |
3(13) |
|
Otto và Auderheide |
1994 |
428 |
18(4.2) |
5(28) |
|
Kudenchuk
|
1998 |
3027 |
57(1.9) |
20 (35)
|
|
Edhouse
|
1999 |
797 |
50(6) |
26 (52)
|
|
Shlipak
|
1999 |
Không ghi nhận |
83(100) |
26 (31)
|
|
Li
|
2000 |
Không ghi nhận |
190(100) |
25 (13)
|
|
Kontos
|
2001 |
7725 |
182(2.4) |
24 (13)
|
|
Gunnarsson
|
2001 |
Không ghi nhận |
158(100) |
76 (48)
|
|
Maynard
|
2003 |
Không ghi nhận |
56(100) |
18 (32)
|
|
Chang |
2009 |
7937 |
191(2.4) |
11 (6)
|
|
Bansilal |
2011 |
2271 |
102(4.5) |
5 (5)
|
|
Kontos |
2011 |
Không ghi nhận |
401(100) |
116 (29)
|
|
Kết hợp 13 nghiên cứu |
|
26332 |
802(3) |
437 (26)
|
|
Kết hợp 19 nghiên cứu |
|
100287 |
1775(1.8) |
1,105 (42) |
3. Những vấn đề thực hành lâm sàng ở bệnh nhân LBBB nghi ngờ NMCT
Theo khuyến cáo của hiệp hội tim mạch Hoa Kỳ và Châu Âu: LBBB mới là dấu hiệu tương đương NMCT ST chênh lên [4][5]. Tuy nhiên, những nghiên cứu gần đây thực hiện chụp mạch vành ở bệnh nhân có bloc nhánh trái nghi ngờ NMCT cấp thì chỉ có 42% bệnh nhân thật sự NMCT (Bảng 2) và tắc hoàn toàn mạch đích trên hình ảnh chụp mạch vành cũng chỉ 40% (Bảng 3). Vì vậy, chỉ định thường quy tái tưới máu (tiêu sợi huyết hoặc can thiệp mạch vành qua da) không hoàn toàn có lợi trên nhóm bệnh nhân nghi ngờ NMCT có LBBB mới.
|
Bảng 3. Tần xuất tắc hoàn toàn mạch vành ở bệnh nhân nghi ngờ NMCT có LBBB |
|||
|
Tác giả |
Năm |
Bloc nhánh trái mới (%) |
Bloc nhánh trái cũ (%) |
|
Larson |
2007 |
20/36(56) |
|
|
Chang |
2009 |
4/55(7) |
7/136(5) |
|
Lopes |
2011 |
60/98(61) |
|
|
Jain |
2011 |
5/36(14) |
|
|
Kết hợp 4 nghiên cứu |
|
89/225(40) |
7/136(5) |
4. Tiêu chuẩn Sgarbossa chẩn đoán NMCT ở bệnh nhân có LBBB
Tiêu chuẩn Sgarbossa [10] được đề nghị vào năm 1996, tiêu chuẩn này phân tích điện tâm đồ của 131 bệnh nhân NMCT có LBBB từ nghiên cứu GUSTO-I. Có 3 biến số dựa trên thay đổi điện tâm đồ: 1) ST chênh lên ≥1mm và cùng hướng với QRS: 5 điểm; 2) ST chênh xuống ≥1mm ở V1, V2 hoặc V3: 3 điểm; 3) ST chênh lên ≥5mm và ngược hướng với QRS: 2 điểm. Độ đặc hiệu chẩn đoán NMCT qua phân tích này rất cao khi tổng điểm ≥3 (Bảng 4). Tác giả cũng khuyên rằng ST ngược hướng với phức bộ QRS có độ đặc hiệu thấp trong chẩn đoán NMCT ở bệnh nhân có LBBB.
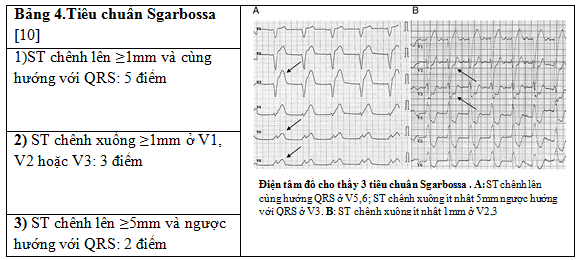
Nhiều nghiên cứu và phân tích gộp mới đây về sử dụng tiêu chuẩn Sgarbossa trong chẩn đoán NMCT ở bệnh nhân có LBBB cho thấy: độ đặc hiệu hơn 95% khi tổng điểm ≥3 [11][12][13] và có liên quan đến tử vong 30 ngày. Tuy nhiên, nhược điểm của tiêu chuẩn này là độ nhạy thấp với mức điểm ≥3: chỉ 20% [11][14].
5. Chiến lược điều trị NMCT có LBBB
Đối với NMCT ST chênh lên, tiêu sợi huyết có thể sử dụng nếu thời gian chuyển đến bệnh viện có can thiệp mạch vành qua da là >120 phút [5]. Tuy nhiên, đối với bệnh nhân nghi ngờ NMCT có LBBB: tỉ lệ tắc hoàn toàn nhánh mạch vành chỉ khoảng 40% và nguy cơ chảy máu cao, nên chiến lược tái tưới máu mạch vành bằng can thiệp mạch vành qua da ưu tiên hơn (có thể xác định tổn thương mạch vành trước khi tái tưới máu).
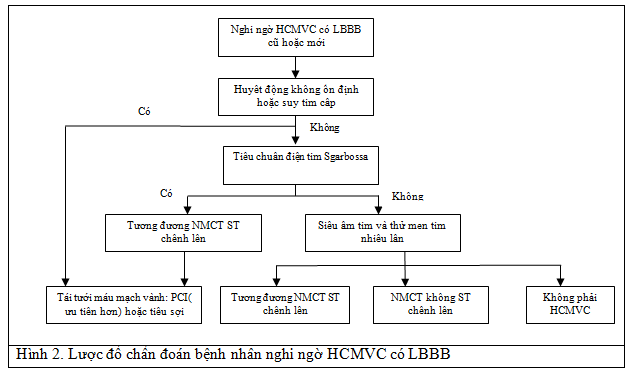
Ngày nay vai trò của men tim và siêu âm tại giường cũng khá quan trọng trong chẩn đoán và điều trị NMCT. Siêu âm tim tại giường cho thấy đặc điểm của NMCT cấp thành trước như: giảm động hoặc vô động thành trước mà không có thành tim mỏng, không dãn buồng tim nhiều. Men tim đặc biệt Troponin và Troponin siêu nhạy tăng sau 2-3 giờ bắt đầu triệu chứng đau ngực, nên góp phần quan trọng trong chẩn đoán khi xét nghiệm nhiều lần cách nhau 3 giờ [15]. Phát đồ đề xuất từ Đại học Texas và Virginia[19](Hình 2).
Kết luận: Bệnh nhân nghi ngờ NMCT có LBBB là thách thức trong chẩn đoán và điều trị đối với các nhà lâm sàng. Mặc dù Guideline hiện tại khuyến cáo rằng bệnh nhân NMCT có LBBB cần tái tưới máu sớm, nhưng các nghiên cứu lâm sàng cho thấy chỉ có tỉ lệ thấp (khoảng 42%) bệnh nhân LBBB có NMCT thực sự và có khoảng 60% bệnh nhân không có tắc mạch vành khi thông tim. Do đó, chiến lược điều trị bệnh nhân NMCT ST chênh lên cần chọn lọc bệnh nhân thích hợp để điều trị tái tưới máu đối với bệnh nhân nghi ngờ NMCT có LBBB. Sử dụng men tim Troponin và siêu âm tim tại giường giúp cải thiện chẩn đoán chính xác hơn; Can thiệp mạch vành qua da là chiến lược ưu tiên hơn ở nhóm bệnh nhân này.
Tài liệu tham khảo
1. Masoudi FA, Magid, DJ, Vinson DR, Tricomi AJ, Lyons EE, Crounse L, Ho PM, Peterson PN, Rumsfeld JS. Implications of the Failure to Identify High-Risk Electrocardiogram Findings for the Quality of Care of Patients With Acute Myocardial Infarction Results of the Emergency Department Quality in Myocardial Infarction (EDQMI) Study. Circulation. 2006;114:1565-1571.
2. Pope JH, Ruthazer R, Kontos MC, Beshansky JR, Griffith JL, Selker HP. The Impact of Electrocardiographic Left Ventricular Hypertrophy and Bundle Branch Block on the Triage and Outcome of ED Patients With a Suspected Acute Coronary Syndrome: A Multicenter Study. Am J Emerg Med 2004;22:156-163.
3. Prasad SB, Richards DAB, Sadick N, Ong ATL, Kovoor P. Electrocardiographic diagnosis of evolving acute myocardial infarction in the presence of left bundle branch block. Am J Cardiol 2008;102:155–159.
4. Ph. Gabriel Steget al. 2012 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. www.escardio.org/guidelines
5. Patrick T. OGara et al. 2013 ACCF/AHA Guideline for the Management of ST-Elevation Myocardial Infarction. Journal of the American College of Cardiology Vol. 61, No. 4, 2013
6. Godman MJ, Lassers BW, Julian DG. Complete bundle-branch block complicating acute myocardial infarction. N Engl J Med 1970;282: 237–40.
7. Hindman MC, Wagner GS, JaRo M, et al. The clinical significance of bundle branch block complicating acute myocardial infarction: Clinical characteristics, hospital mortality, and one-year follow-up. Circulation 1978;58:679–88.
8. Bansilal S, Aneja A, Mathew V, et al. Long-term cardiovascular outcomes in patients with angina pectoris presenting with bundle branch block. Am J Cardiol 2011;107:1565–70.
9. Stenestrand U, Tabrizi F, Lindback J, Englund A, Rosenqvist M, Wallentin L. Comorbidity and myocardial dysfunction are the main explanations for the higher 1-year mortality in acute myocardial infarction with left bundle-branch block. Circulation 2004;110:1896–902.
10. Sgarbossa EB, Pinski SL, Barbagelata A, et al. Electrocardiographic diagnosis of evolving acute myocardial infarction in the presence of left bundle-branch block. GUSTO-1 (Global Utilization of Streptokinase and Tissue Plasminogen Activator for Occluded Coronary Arteries) Investigators. N Engl J Med 1996;334:481–7.
11. Tabas JA, Rodriguez RM, Seligman HK, Goldschlager NF. Electrocardiographic criteria for detecting acute myocardial infarction in patients with left bundle branch block: a meta-analysis. Ann Emerg Med 2008;52:329 –36e1
12. Wong CK, French JK, Aylward PE, et al. Patients with prolonged ischemic chest pain and presumed-new left bundle branch block have heterogeneous outcomes depending on the presence of ST-segment changes. J Am Coll Cardiol 2005;46:29 –38.
13. Al-Faleh H, Fu Y, Wagner G, et al. Unraveling the spectrum of left bundle branch block in acute myocardial infarction: insights from the Assessment of the Safety and Efficacy of a New Thrombolytic (ASSENT 2 and 3) trials. Am Heart J 2006;151:10 –5.
14. Li SF, Walden PL, Marcilla O, Gallagher EJ. Electrocardiographic diagnosis of myocardial infarction in patients with left bundle branch block. Ann Emerg Med 2000;36:561–5.
15. Kristian Thygesen et al; How to use high-sensitivity cardiac troponins in acute cardiac care; European Heart Journal; June 21, 2012
16. Davignon A, Rautaharju P, Boisselle E, et al. Normal ECG standards for infants and children. Pediatr Cardiol. 1980;1:123–31
17. MacFarlane PW, Lawrie TDV. The normal electrocardiogram and vector cardiogram. In: Macfarlane PW, Lawrie TDV, editors. Comprehensive Electrocardiology: Theory and Practice in Health Disease. New York, NY: Pergamon Press, 1989:424 –49.
18. Borys Surawicz, MD et al; AHA/ACCF/HRS Recommendations for the Standardization and Interpretation of the Electrocardiogram; JACC Vol. 53, No. 11, 2009:976–81
19. Ian J. Neeland, MD, Michael C. Kontos, MD, James A. de Lemos, MD*† Evolving Considerations in the Management of Patients With Left Bundle Branch Block and Suspected Myocardial InfarctionJACC Vol. 60, No. 2, 2012







