BS. Nguyễn Thanh Hiền
BS. Nguyễn Trần Thu Thủy
BS. Trần Dũ Đại
Từ viết tắt:
| BN= bệnh nhân
BMV = bệnh mạch vành MV = mạch vành BTM =bệnh thận mãn BMMMNV = bệnh mạch máu ngoại vi CĐTN: cơn đau thắt ngực ĐTĐ = đái tháo đường; ĐT: điều trị ĐT: điều trị HHF = nhập viện vì suy tim; HC MVC: hội chứng mạch vành cấp NSTE-ACS: hội chứng mạch vành cấp không ST chênh lên |
NC=nghiên cứu
NMCT = nhồi máu cơ tim PSTM = phân suất tống máu RLCNTThTTr=rối loạn chức năng tâm thu thất trái RLCNThTr: rối loạn chức năng thất trái RN = rung nhĩ ST = suy tim STC – MVC=suy tim mất bù cấp tính trong bối cảnh hội chứng mạch vành cấp STEMI: NMCT với đoạn ST chênh lên TMCB= thiếu máu cục bộ |
I. MỞ ĐẦU
Trong số ước tính 915.000 BN HC MVC mỗi năm ở Hoa Kỳ, có tới 38%, hoặc khoảng 350.000 BN trong số này có thể bị STC do HC MVC gây ra. STC – MVC có liên quan mạnh mẽ đến kết quả xấu ngắn hạn và dài hạn nhiều hơn so với cả phần dân số có HC MVC còn lại, và cả khi so với các nguyên nhân khác của STC (1-4).
Do đó, các chiến lược để cải thiện việc dựa trên các liệu pháp ĐT có lợi đã biết, bao gồm sử dụng thuốc và tái tưới máu kịp thời cũng như nghiên cứu đánh giá các chiến lược mới để ngăn ngừa và quản lý ST trong nhóm dân số có nguy cơ cao này đều rất cần thiết. Mục tiêu của bài viết này là nhắc lại sinh lý bệnh, dịch tễ học, các yếu tố rủi ro và kết cục đối với BN mắc STC-MVC, mô tả cách quản lý ĐT hiện tại đối với nhóm BN đầy thách thức này và xác định các lĩnh vực chăm sóc khác cần được nghiên cứu thêm.
II. TỶ LỆ SUY TIM TRONG HỘI CHỨNG MẠCH VÀNH CẤP
Sau HC MVC hoặc NMCT, tỷ lệ mắc STC – MVC trong các thử nghiệm vào khoảng từ 7 – 38% (Bảng 1), tùy thuộc vào cách xác định HC MVC và STC. Hầu hết các NC này không báo cáo chỉ số PSTM khi nhập viện, hoặc có hay không tiền sử ST trước đó của BN. Trong các NC này, STC – MVC được định nghĩa là một tình trạng không đồng nhất được đặc trưng bởi sự kết hợp giữa ST mới và STC trên nền ST mạn tính, bao gồm cả PSTM giảm hoặc bảo tồn. Tỷ lệ mắc STC – MVC cao hơn ở những BN có tiền sử ST (28,7% so với 6,6 %) với xu hướng giống nhau ở mọi nơi. Các NC mà chỉ bao gồm những BN mới mắc ST thường báo cáo tỷ lệ mắc STC-MVC là từ 11 – 13% (1-4).
Các NC đã chỉ ra rằng trong khoảng thời gian từ năm 1996 đến 2008, khi mà có nhiều phương pháp ĐT mới cho cả HC MVC và STC-MVC đã xuất hiện, tỷ lệ mắc STC-MVC đã giảm. Tuy nhiên, việc không có phương pháp ĐT mới STC-MVC trong 15 năm qua (Hình 1) khiến cho trong khoảng thời gian từ 2008 đến nay tỷ lệ này ít có khả năng thay đổi đáng kể (5).
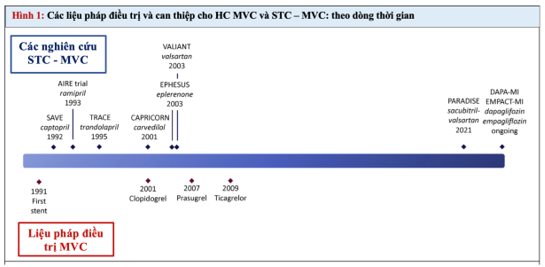
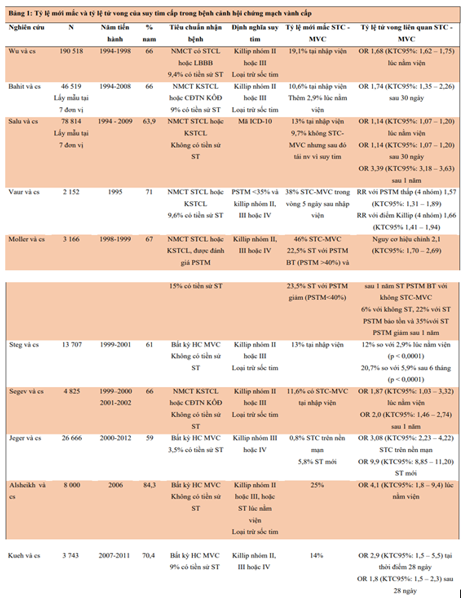
Phần lớn các nghiên cứu STC-MVC đánh giá tỷ lệ mới mắc và tỷ lệ tử vong. Kết quả nghiên cứu được chia nhỏ khi cần thiết. Cs = cộng sự, CĐTN KÔĐ = cơn đau thắt ngực không ổn định, LBBB = block nhánh trái hoàn toàn, NMCT = nhồi máu cơ tim, KSTCL = không ST chênh lên, STCL = ST chênh lên, ST = suy tim, STC – MVC = suy tim cấp trong bệnh cảnh hội chứng mạch vành cấp, PSTM BT = phân suất tống máu bảo tồn
III. SINH LÝ BỆNH CỦA STC-MVC
Các nguyên nhân cơ bản của STC-MVC là do tác động của nhiều yếu tố và vẫn chưa được hiểu biết đầy đủ. Trong nhiều trường hợp có sự hiện diện của ST hoặc RLCNTThTTr từ trước, BN có thể dễ dàng bị STC dù do TMCB cấp tính tương đối nhỏ. Trường hợp BN không có tiền sử RLCN tim, một biến cố TMCB lớn có thể dẫn đến RLCN tim nghiêm trọng, tình trạng này có thể chỉ thoáng qua (thường được mô tả là cơ tim “choáng váng-stunning”); hoặc vĩnh viễn, với những thay đổi dài hạn về PSTM hoặc bất thường vận động thành cơ tim mới và các vấn đề ST về sau. Dòng thác bệnh lý này được bắt đầu bởi stress của tế bào cơ tim dẫn đến những thay đổi trong chức năng co bóp. Một loạt các phản ứng viêm và miễn dịch có thể âm thầm làm giảm thêm chức năng cơ tim cấp tính hoặc lâu dài. Trong nhiều trường hợp, BN có khả năng mắc các bất thường về tim tiềm ẩn dưới lâm sàng, thường liên quan đến các bệnh đi kèm, đặc biệt là RN, ĐTĐ 2 hoặc BTM, khiến họ dễ bị tổn thương thêm trên cơ tim do biến cố TMCB (5-8).
IV. DẤU HIỆU SINH HỌC LIÊN KẾT VỚI STC-MVC
Mức độ tổn thương tế bào cơ tim cao, được phản ánh bởi mức độ tăng troponin có độ nhạy cao, có liên quan đến STC-MVC, sốc tim và gia tăng tỷ lệ tử vong ngắn hạn và dài hạn. Các dấu ấn viêm, như CRP có độ nhạy cao và số lượng bạch cầu tăng cao, đã được phát hiện có liên quan đến gia tăng tỷ lệ STC-MVC và giảm PSTM sau NMCT với tỷ lệ tử vong và nhập viện sau đó. Căng thành cơ tim, được định lượng bằng BNP hoặc Npro-BNP, dường như là tiên lượng tổng thể tốt nhất, dự đoán nguy cơ tử vong, ST và ST tái phát (9-11).
V. STC – MVC VỚI PSTM>40%
Mặc dù giảm PSTM là một yếu tố rủi ro đối với BN STC- MVC, một phần khá lớn dân số người bệnh STC – MVC có PSTM bảo tồn. Trong nghiên cứu BEAT (đánh giá Bucindolol trong NC NMCT cấp), khoảng một nửa số BN mắc STC – MVC bị ST với PSTM >40%. Tương tự, PSTM trung bình được báo cáo bởi tác giả Bahit và cộng sự ở BN mắc STC – MVC là 45%, gợi ý rằng nhiều BN trong các NC này có PSTM bảo tồn (12,13).
VI. CÁC YẾU TỐ NGUY CƠ CỦA STC – MVC
Nhiều nghiên cứu đã báo cáo cho thấy những người có nguy cơ cao mắc STC – MVC là nữ giới (>10% so với nam), lớn tuổi (với tỉ số chênh là 1,3 cho mỗi 5 – 10 năm tuổi tăng thêm) (Hình 2 cuối bài). Nguy cơ STC – MVC tăng liên tục theo tuổi, với OR là 1,3.
Nguy cơ mắc STC – MVC cũng có liên quan một cách nhất quán với các bệnh đồng mắc như tiền sử rung nhĩ, tăng huyết áp và BTM. Một trong những yếu tố nguy cơ quan trọng nhất đối với STC – MVC là ĐTĐ2, các NC đã báo cáo tỷ số chênh (OR) cho STC – MVC trong khoảng từ 1,23 (KTC 95%: 1,08-1,39) đến 2,3 (KTC 95%: 1,6-3,1) ở những BN mắc ĐTĐ2.
Tiền sử ST mạn tính, đặc biệt với RLCNTThTTr, là một yếu tố nguy cơ đáng kể đối với STC – MVC. Những người mắc ST từ trước có nguy cơ bị STC cao gấp 4 lần sau biến cố NMCT hoặc HC MVC, và trong một phân tích cho thấy khoảng 40% BN tiền sử ST xuất hiện STC – MVC sau NMCT không ST chênh lên hoặc CĐTN không ổn định.
Nguy cơ mắc STC – MVC tăng lên ở những người có tiền sử bệnh tim mạch trước đó, bao gồm cả bệnh động mạch vành hoặc NMCT trước đó. Nguy cơ tương đối mắc STC – MVC cao hơn ở BN NMCT (cả ST chênh lên và không chênh lên ) so với BN CĐTN không ổn định. Bệnh nhiều nhánh mạch vành và bệnh thân chung có liên quan với nguy cơ mắc STC – MVC cao (14).
VII. HẬU QUẢ LIÊN QUAN ĐẾN SUY TIM CẤP TRONG HỘI CHỨNG MẠCH VÀNH CẤP
VII.1. Tử vong
Sự hiện diện của các triệu chứng ST sau NMCT là yếu tố dự đoán quan trọng nhất về kết cục xấu. BN mắc STC – MVC thường có tỷ lệ tử vong cao hơn nhiều lần so với BN không mắc STC – MVC. Trong các phân tích đa biến, các triệu chứng ST, Killip độ III và IV sau NMCT được xác định là chỉ số mạnh nhất về tử vong sau 30 ngày và 6 tháng (HR: 2,35; P < 0,002; và HR: 2,12; P < 0,001, tương ứng). Nhiều yếu tố rủi ro liên quan đến sự phát triển của STC – MVC cũng có liên quan đến việc tăng nguy cơ tử vong, bao gồm ĐTĐ 2, RLCNTThTTr và giới tính nữ (3,4,15,16).
VII.2. Đột quỵ và NMCT tái phát.
NMCT tái phát và đột quỵ trong STC – MVC hiếm khi được báo cáo trong y văn và các dữ liệu có sẵn mâu thuẫn nhau. Tuy nhiên, hầu hết các NC đều cho rằng BN mắc STC – MVC có nguy cơ cao mắc cả NMCT tái phát và đột quỵ (1,3).
VII.3. HHF
Sau STC – MVC, nguy cơ lâu dài phát triển bệnh ST mạn tính và phải nhập viện tái phát vì ST là rất cao. Một phân tích thứ cấp của NC VALIANT (Valsartan trong bệnh NMCT cấp tính), bao gồm những BN bị NMCT và có RLCNTThTTr gần đây và/hoặc có dấu hiệu hoặc triệu chứng của STsung huyết, cho thấy trong số 12.529 người tham gia không có tiền sử ST, có khoảng 11,8% đã chết hoặc trải qua một biến cố tim mạch không gây tử vong trong vòng 45 ngày kể từ ngày nhập viện. Trong số 11.040 BN còn lại không có biến cố như vậy, 10,3% tiếp tục phải nhập viện do ST trong thời gian theo dõi trung bình là 25,9 tháng, với nguy cơ tăng lên theo mỗi năm tiếp theo. Các yếu tố dự đoán bao gồm tuổi (HR: 1,03; KTC 95%: 1,02-1,04 cho mỗi năm tiếp theo), ĐTĐ 2 (HR: 1,67; KTC 95%: 1,47-1,89) và BTM (HR: 1,10; KTC 95%: 1,06-1,14 cho mỗi 10 mL/phút/1,73 m2). Tỷ lệ tương tự được ghi nhận cho tình trạng HHF chiếm 12 – 15% dựa trên các NC EPHESEUS (Nghiên cứu hiệu quả và khả năng sống sót sau suy tim sau NMCT cấp của Eplerenone), CAPRICORN (Đánh giá kiểm soát kiểm soát tỷ lệ sống sót sau nhồi máu của Carvedilol) và SAVE (nghiên cứu về tỷ lệ sống sót và dãn rộng tâm thất) (17-19).
VIII. ĐIỀU TRỊ HIỆN TẠI ĐỐI VỚI SUY TIM CẤP TRONG HỘI CHỨNG MẠCH VÀNH CẤP
BN với tình trạng suy tim mất bù cấp trong HC MVC cần được ĐT STC theo hướng dẫn về ĐT STC của hội tim mach châu Âu 2021 và trường môn tim mạch Hoa kỳ 2022, cũng như hướng dẫn ĐT biến chứng STC trong HCMVC của hai hiệp hội này.
Các điều trị theo hướng dẫn cho ST hoặc RLCNThTr sau HC MVC bao gồm sử dụng thuốc chẹn beta, thuốc ức chế men chuyển (ACEi) hoặc thuốc chẹn thụ thể angiotensin và chất đối kháng thụ thể mineralocorticoid (MRA), miễn là không có chống chỉ định (Bảng 2). Cho đến nay, các thuốc này luôn luôn là đề nghị IA để ĐT RLCNThTr sau HC MVC (6,20). Tuy nhiên, các liệu pháp có lợi ích đã được chứng minh trong STC – MVC hoặc RLCNThTr thường không được thực hiện ở những BN mắc STC – MVC nặng (frank ACS-HF ) (Bảng 3). Điều này có thể là do các bác sĩ lâm sàng do dự trong việc cung cấp các loại thuốc có khả năng gây tụt huyết áp hoặc tổn thương thận, đặc biệt là trước đó đã có bằng chứng về tác hại trong một số NC với việc sử dụng các thuốc ĐT theo hướng dẫn qua đường tĩnh mạch rất sớm (21,22). Các hướng dẫn của Hiệp hội Tim mạch Châu Âu thừa nhận rõ ràng rằng mối quan tâm về suy gan và suy thận ở STC – MVC có thể làm phức tạp các liệu pháp ĐT y tế và lưu ý thêm rằng “các NC được thực hiện cụ thể ở những BN có sự kết hợp của HC MVC và STC là cần thiết để xác định rõ hơn việc quản lý ĐT trên những BN này.” (6)
Dữ liệu rõ ràng về lợi ích của các ĐT theo hướng dẫn đòi hỏi phải cải thiện việc sử dụng các liệu pháp này trong nhóm dân số có nguy cơ cao và cần phải nỗ lực để khuyến khích bắt đầu sớm các liệu pháp này trừ khi có chống chỉ định rõ ràng. Mặc dù tỷ lệ mắc mới và tỷ lệ bệnh và tử vong cao liên quan đến STC – MVC, không có bất kỳ thay đổi nào đối với các ĐT theo hướng dẫn hiện có đối với STC – MVC kể từ năm 2003.

VIII.1. Bằng chứng về thuốc ức chế men chuyển (ACEi), thuốc chẹn thụ thể angiotensin, và thuốc ức chế angiotensin-neprilysin.
Việc sử dụng ACEi trong các nhóm BN có nguy cơ cao sau NMCT đã có dữ liệu mạnh mẽ để hỗ trợ việc sử dụng thuốc này trong gần 3 thập kỷ qua, bao gồm bằng chứng về việc giảm đáng kể tỷ lệ tử vong do mọi nguyên nhân và giảm tình trạng tái HHF (14). Đáng chú ý là NC CONSENSUS II, nghiên cứu việc bắt đầu dùng ACEi sớm bằng enalapril tiêm tĩnh mạch trong vòng 24 giờ sau khi nhập viện. NC này đã phải dừng sớm do lo ngại về tỷ lệ hạ huyết áp gia tăng (12% so với 3%; P <0,001). Kết quả của NC này khác biệt rõ rệt so với các NC khác về ACEi sau hội chứng MVC, có thể là do việc bắt đầu ĐT bằng đường tĩnh mạch sớm và tích cực (22).
NC PARADISE-MI (Thử nghiệm ARNI so với ACEi để xác định ưu thế trong việc giảm các biến cố ST sau NMCT), một thử nghiệm đánh giá việc sử dụng sacubitril-valsartan ở những BN mới bị NMCT (trong vòng 7 ngày) và PSTM mới bị suy giảm <40% và/hoặc dấu hiệu của STC – MVC gần đây đã cho thấy rằng sacubitril-valsartan khi so sánh với ramipril, không làm giảm đáng kể kết cục chính là tử vong do tim mạch, tái HHF hoặc ST ngoại trú (HR: 0,90; KTC 95% 0,78-1,04; P = 0,17).Tiêu chí phụ của tử vong tim mạch và tổng số lần nhập viện vì ST, NMCT hoặc đột quỵ cũng giảm không đáng kể (HR: 0,84; KTC 95%: 0,70-1,00; P = 0,045). Các NC trong tương lai là cần thiết phải tiến hành để hiểu rõ hơn về vai trò của chất ức chế thụ thể angiotensin-neprilysin trong STC – MVC (23).
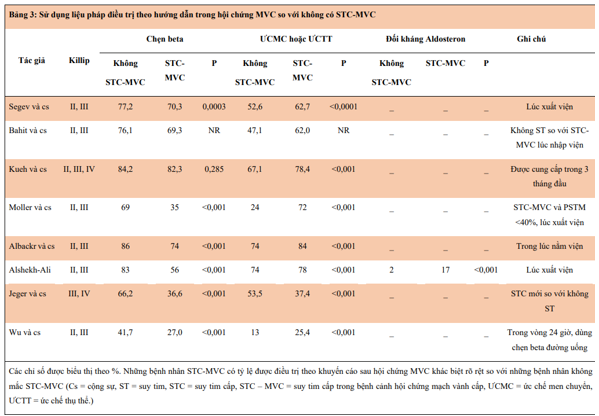
VIII.2. Bằng chứng cho MRA
Bằng chứng sử dụng MRA dựa trên NC EPHESUS (Eplerenone ở BN ST do rối loạn chức năng tâm thu sau NMCT cấp tính). NC này đánh giá việc sử dụng eplerenone sau NMCT ở BN có PSTM<40% và ĐTĐ týp 2 hoặc ST có triệu chứng. Các tác giả đã quan sát thấy tỷ lệ tử vong do mọi nguyên nhân và do tim mạch, cũng như tỷ lệ HHF do ST giảm đáng kể (19).
VIII.3. Bằng chứng cho thuốc chẹn beta.
Có nhiều dữ liệu mạnh mẽ để hỗ trợ việc bắt đầu dùng thuốc chẹn beta trong bối cảnh RLCNThTr không có ST, để giảm tỷ lệ tử vong do mọi nguyên nhân. Tuy nhiên, các nghiên cứu cũng phát hiện ra rằng việc sử dụng thuốc chẹn beta rất sớm ở những BN sau NMCT có liên quan đến nguy cơ sốc tim và tử vong cao hơn. Do đó, nên trì hoãn việc bắt đầu điều trị cho đến khi suy tim cấp đã ổn định. Bất chấp sự thận trọng ban đầu, thuốc chẹn beta nên được bắt đầu trong thời gian nhập viện một khi STC – MVC đã được cải thiện, các chuyên gia của Trường môn tim mạch Hoa Kỳ lưu ý rằng thuốc chẹn beta đặc biệt được khuyến cáo bắt đầu sử dụng trước khi xuất viện, hoặc khi STC đã ổn định (18,21).
VIII.4. Vai trò không chắc chắn của các thuốc hạ đường huyết cấp tính đối với kết cục tim mạch cấp tính.
Mặc dù có rất nhiều sự quan tâm đến việc sử dụng các thuốc hạ đường huyết mới, nhưng cho đến nay vẫn chưa có sự khác biệt đáng kể trong việc sử dụng các thuốc hạ đường huyết sau NMCT. Thử nghiệm ELIXA (Đánh giá Lixisenatide trong Hội chứng mạch vành cấp tính) đã đánh giá việc bắt đầu dùng lixisenatide tác dụng ngắn dựa trên exendin (initiation of exendin-based shortacting lixisenatide), một GLP1-RA, trong vòng 180 ngày kể từ khi xảy ra biến cố hội chứng MVC ở BN ĐTĐ 2 và không tìm thấy sự khác biệt nào trong kết cục tổng hợp của tử vong do tim mạch, NMCT, đột quỵ hoặc nhập viện vì CĐTN. Tuy nhiên, chúng ta vẫn cần đánh giá hiệu quả GLP1-RA tác dụng kéo dài ở BN sau NMCT. Một phân tích thứ cấp đối với những BN đã từng bị NMCT trong NC LEADER (Hiệu quả và hành động của Liraglutide trong bệnh tiểu đường: Đánh giá kết quả về kết quả tim mạch) cho thấy những người được chọn ngẫu nhiên vào nhóm dùng liraglutide không giảm nguy cơ tử vong do bệnh tim mạch, hoặc HHF sau NMCT so với những người dùng giả dược. Thuốc ức chế dipeptidyl peptidase 4 (DPP-4is) có vẻ trung tính đối với tử vong do tim mạch sau HC MVC, nhưng lo ngại về sự gia tăng tỷ lệ nhập viện do ST khi sử dụng saxagliptin có thể là nguyên nhân hạn chế sử dụng trong dân số BN STC – MVC (14). Công việc tiếp theo là cần thiết để hiểu sự an toàn của loại thuốc này trong ST, bao gồm cả STC – MVC, và chúng ta đang chờ đợi kết quả của các thuốc SGLT2i trong HCMVC. Chiến lược tối ưu điều trị tăng đường huyết ở BN NMCT cấp có kèm hoặc không kèm đái tháo đường còn chưa rõ.Hiện tại chỉ có các đồng thuận như sau (24):
Kiểm soát đường huyết khi nồng độ glucose huyết thanh trên 180 to 200 mg/dL (10 to 11 mmol/L), thường bằng insulin đường tĩnh mạch.
Tránh hạ đường máu < 70 mg/dL [(3.9 mmol/L]) should be avoided. Để an toàn, nên duy trì đường máu >90 to 100 mg/dL (5 to 5.6mmol/L).
BN nặng, như shock tim, xu hướng kiểm soát đường máu duy trì giữa 140 and 180 mg/dL (7.8 to 10 mmol/L) với insulin tĩnh mạch.
VIII.5. TÁI THÔNG MẠCH MÁU TRONG STC – MVC.
Nhiều NC báo cáo tỷ lệ tái thông mạch máu thấp hơn đáng kể ở những BN mắc STC – MVC so với những BN mắc hội chứng MVC khác. Trong số liệu thống kê từ đăng ký sổ bộ GRACE (Đăng ký toàn cầu về các sự kiện mạch vành cấp tính), chỉ 20% BN mắc STC – MVC đã được tái thông mạch máu, so với 35% ở những người không mắc (P <0,0001), mặc dù thực tế là tái thông mạch máu sớm vẫn là một trong những biện pháp can thiệp được chứng minh tốt nhất để cải thiện kết cục trong nhóm BN này và là biện pháp can thiệp duy nhất được biết đến làm giảm tỷ lệ tử vong trong sốc tim. BN STC được tái thông mạch máu có tỷ lệ tử vong 6 tháng thấp hơn (5.8% vs. 11.0%; p < 0.001) và có xu hướng giảm tỷ lệ tử vong nội viện (7.2% vs. 9.5%; p ¼ 0.05) so với BN STC không được tái thông mạch máu. BN được tái thông mạch máu (80% PCI, 20% CABG) có tỷ lệ tử vong 6 tháng thấp hơn đáng kể so với BN chỉ được điều trị thuốc (adjusted odds ratio [OR]: 0.58; 95% CI: 0.40 to 0.85).
THỜI ĐIỂM PCI TRÊN BN STC – MVC.
Chậm trễ trong việc tái tưới máu ở BN STEMI đồng nghĩa với tỷ lệ suy tim cao hơn. BN STEMI và STC đồng thời có tỷ lệ tái HHF trong vòng 30 ngày cao hơn nếu thời gian cửa – bóng >90 phút. Một đánh giá tổng quan cho thấy rằng mỗi 1 tiếng chậm trễ trong việc tái tưới máu ở BN STEMI bằng PCI tiên phát tương đương với 4% đến 12% tăng thêm nguy cơ khởi phát suy tim mới và 4% tăng tương đối nguy cơ biến cố suy tim trong quá trình theo dõi. Tái tưới máu sớm tương đương với PSTM thất trái cao hơn 2% đến 8% trước khi xuất viện và 3% đến 12% cao hơn khi theo dõi.
Việc can thiệp sớm (vd: chụp ĐMV 48h) ở BN nguy cơ cao với NSTE-ACS đồng nghĩa với tỷ lệ tử vong nội viện theo nguy cơ thấp hơn ở BN có hoặc không có suy tim trước đây, nhưng thường ít được áp dụng tối ưu ở nhóm BN STC. Trong NC CRUSADE (Can Rapid Risk Stratification of Unstable Angina Patients Suppress Adverse Outcomes with Early Implementation of the ACC/AHA Guidelines), có khoảng 25% BN NSTE-ACS và STC đồng thời được ĐT can thiệp sớm (28). PCI sớm ở BN NSTEMI và STC không đồng nghĩa với việc giảm khả năng kết quả lâm sàng bất lợi. Trong KAMIR-NIH (Korea Acute Myocardial Infarction Registry–National Institutes of Health), đã nghiên cứu trên 1,027 BN NSTEMI biến chứng STC trải qua PCI thành công, PCI sớm (<2 tiếng sau nhập viện) không đồng nghĩa với khác biệt có ý nghĩa nào trên tỷ lệ tử vong, NMCT không tủ vong, tái thông mạch đích, hay tái nhập viện do suy tim trong vòng 12 tháng theo dõi giữa các nhóm (2,25,26,27).
IX. CÁC THỬ NGHIỆM SẮP TỚI VÀ ĐANG DIỄN RA
Hiện tại có hai thử nghiệm đang diễn ra nhằm đánhgiá vai trò SGLT2i cho những BN có hoặc có nguy cơ cao mắc STC – MVC (Bảng 4). DAPA-MI (tác dụng của DAPAgliflozin ở BN không mắc bệnh tiểu đường với Nhồi máu cơ tim), dự kiến sẽ kết thúc vào mùa hè năm 2023, và EMPACT-MI (Thử nghiệm ưu việt kiểm soát giả dược mù đôi, đa trung tâm, ngẫu nhiên, mù đôi để đánh giá tác dụng của EMPAgliflozin đối với việc nhập viện vì ST và tử vong ở BN NMCT cấp), dự kiến kết thúc vào mùa đông năm 2022.
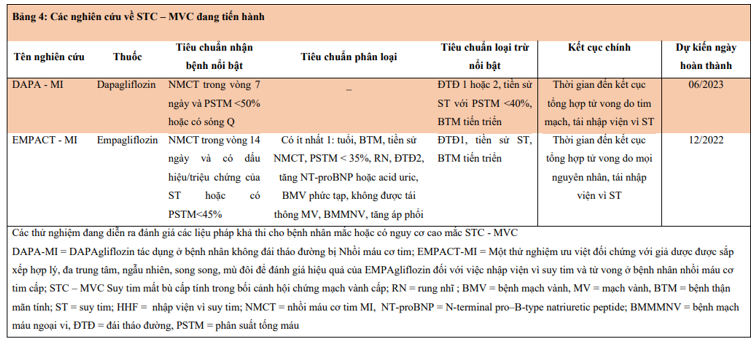
X. ĐỊNH HƯỚNG TƯƠNG LAI
Với tỷ lệ mắc bệnh cao và dự hậu kém trong STC – MVC, các nhu cầu sau là cấp bách, bao gồm: 1) tăng cường nỗ lực sử dụng các liệu pháp điều trị đã được công nhận để cải thiện kết cục, bao gồm điều trị the ohướng dẫn cho cả ST cấp tính sau HCMVC và cho chính MVC; 2) xác định các phương pháp điều trị bổ sung để giảm thiểu rủi ro liên quan đến STC – MVC, cụ thể là tử vong và ST tái phát, tái nhập viện do ST. Các đối tác về tài chính và học thuật đã hỗ trợ cho hai thử nghiệm EMPACT-MI và DAPA-MI để nghiên cứu thêm về tác dụng của thuốc SGLT2i (empagliflozin và dapagliflozin) đối với việc nhập viện và tử vong do ST ở BN mắc hoặc có nguy cơ mắc STC – MVC. Nghiên cứu này nên cố gắng bao gồm các nhóm BN thiểu số có nguy cơ cao dẫn đến kết cục xấu, bao gồm cả BN da đen và giớ inữ, những người thường ít được đại diện trong các thử nghiệm lâm sàng cho cả MVC và ST, và nên bao gồm các phân tích về tỷ lệ tử vong cũng như quan tâm đến chức năng thận xấu đi, tỷ lệ tái nhập viện vì ST và chất lượng cuộc sống. Có một nhu cầu bổ sung để nghiên cứu bệnh nhân mắc STC – MVC, bao gồm các nhóm BN có PSTM bảo tồn và BN có RLCNThTr nhưng không có dấu hiệu và triệu chứng của ST mất bù hoàn toàn, những người có nguy cơ cao phát triển ST về sau.
Hình 2 tóm tắt những đặc điểm chínhvà phương pháp điều trị của bệnh cảnh STC-MVC
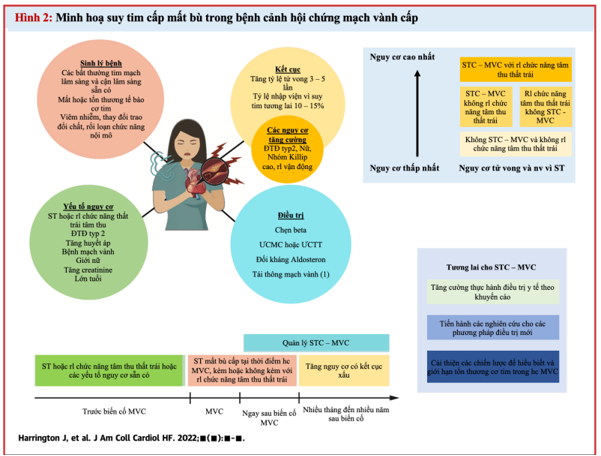
Sau một biến cố hội chứng mạch vành cấp, bệnh nhân, đặc biệt là những người có yếu tố nguy cơ chính, có thể phát triển suy tim cấp trong bệnh cảnh MVC với phân suất tống máu bảo tồn hoặc giảm, hoặc rối loạn chức năng tâm thu thất trái mà không có dấu hiệu và triệu chứng của suy tim. Tất cả những điều này đều dẫn đến kết quả tồi tệ hơn, bao gồm tỷ lệ tử vong cao hơn, tái nhập viện vì suy tim và (có thể) tăng nguy cơ đột quỵ hoặc nhồi máu cơ tim tái phát. Rủi ro này tăng lên bởi một số điều kiện khác và có thể được điều chỉnh bằng cách sử dụng các liệu pháp điều trị y tế theo khuyến cáo.
- Tái thông mạch máu sớm hơn có liên quan đến tỷ lệ STC – MVC thấp hơn, nhưng hiện không có một dữ liệu sẵn có nào.
ƯCMC = ức chế men chuyển; hc MVC = hội chứng vành cấp; STC – MVC = Suy tim mất bù cấp tính trong bệnh cảnh mạch vành cấp, ƯCTT = Thuốc chẹn thụ thể angiotensin II; BMV = bệnh mạch vành; ST = suy tim; ĐTĐ 2 = đái tháo đường type 2
Tài liệu tham khảo
- Sulo G, Sulo E, Jørgensen T, et al. Ischemic heart failure as a complication of incident acute myocardial infarction: Timing and time trends: A national analysis including 78,814 Danish patients during 2000-2009. Scand J Public Health. 2020; 48:294–302.
- Kueh SHA, Devlin G, Lee M, Doughty RN, Kerr AJ. Management and long-term outcome of acute coronary syndrome patients presenting with heart failure in a contemporary New Zealand Cohort. Heart Lung Circ. 2016; 25:837–846.
- Jeger RV, Pfister O, Radovanovic D, et al. Heart failure in patients admitted for acute coronary syndromes: a report from a large national registry. Clin Cardiol. 2017; 40:907–913
- AlFaleh H, Elasfar AA, Ullah A, et al. Acute heart failure with and without acute coronary syndrome: clinical correlates and prognostic impact. BMC Cardiovasc Disord. 2016;16:98
- Desta L, Jernberg T, Löfman I, et al. Incidence, temporal trends, and prognostic impact of heart failure complicating acute myocardial infarction: The SWEDEHEART Registry (Swedish Web-System for Enhancement and Development of EvidenceBased Care in Heart Disease Evaluated According to Recommended Therapies): a study of 199,851 patients admitted with index acute myocardial infarctions, 1996 to 2008. J Am Coll Cardiol HF. 2015; 3:234–242.
- Harjola V-P, Parissis J, Bauersachs J, et al. Acute coronary syndromes and acute heart failure: a diagnostic dilemma and high-risk combination. A statement from the Acute Heart Failure Committee of the Heart Failure Association of the European Society of Cardiology. Eur J Heart Fail. 2020; 22:1298–1314.
- Conti CR. The stunned and hibernating myocardium: a brief review. Clin Cardiol. 1991; 14: 708–712.
- Wang H, Liu Z, Shao J, et al. Immune and inflammation in acute coronary syndrome: molecular mechanisms and therapeutic implications. J Immunol Res. 2020; doi: 1155/2020/4904217
- Al Aseri ZA, Habib SS, Marzouk A. Predictive value of high sensitivity C-reactive protein on progression to heart failure occurring after the first myocardial infarction. Vasc Health Risk Manag. 2019;15:221–227
- Carvalho LSF, Bogniotti LAC, de Almeida OLR, et al. Change of BNP between admission and discharge after ST-elevation myocardial infarction (Killip I) improves risk prediction of heart failure, death, and recurrent myocardial infarction compared to single isolated measurement in addition to the GRACE score. Eur Heart J Acute Cardiovasc Care. 2019; 8:643–651.
- Wolsk E, Claggett B, Diaz R, et al. Increases in natriuretic peptides precede heart failure hospitalization in patients with a recent coronary event and type 2 diabetes mellitus. Circulation. 2017; 136:1560–1562.
- Møller JE, Brendorp B, Ottesen M, et al. Congestive heart failure with preserved left ventricular systolic function after acute myocardial infarction: clinical and prognostic implications. Eur J Heart Fail. 2003;5:811–819
- Bahit MC, Lopes RD, Clare RM, et al. Heart failure complicating non-ST-segment elevation acute coronary syndrome: timing, predictors, and clinical outcomes. J Am Coll Cardiol HF. 2013; 1: 223–229.
- J, Jones. WS et al: Acute Decompensated Heart Failure in the Setting of Acute Coronary Syndrome. J Am Coll Cardiol HF 2022. https://doi.org/10.1016/j.jchf.2022.02.008.
- Ritsinger V, Nyström T, Saleh N, Lagerqvist B, Norhammar A. Heart failure is a common complication after acute myocardial infarction in patients with diabetes: a nationwide study in the SWEDEHEART registry. Eur J Prev Cardiol. 2020; 27:1890–1901.
- Cenko E, van der Schaar M, Yoon J, et al. Sexrelated differences in heart failure after STsegment elevation myocardial infarction. J Am Coll Cardiol. 2019; 74:2379–2389.
- Lewis EF, Velazquez EJ, Solomon SD, et al. Predictors of the first heart failure hospitalization in patients who are stable survivors of myocardial infarction complicated by pulmonary congestion and/or left ventricular dysfunction: a VALIANT study. Eur Heart J. 2008; 29:748–756.
- Dargie HJ. Effect of carvedilol on outcome after myocardial infarction in patients with leftventricular dysfunction: the CAPRICORN randomised trial. Lancet. 2001;357:1385–13
- Pitt B, Remme W, Zannad F, et al. Eplerenone, a selective aldosterone blocker, in patients with left ventricular dysfunction after myocardial infarction. N Engl J Med. 2003 348:1309–1321.
- O’Gara PT, Kushner FG, Ascheim DD, et al. 2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: executive summary. Circulation. 2013; 127:529–555.
- Chen ZM, Pan HC, Chen YP, et al. Early intravenous then oral metoprolol in 45,852 patients with acute myocardial infarction: randomised placebo-controlled trial. Lancet. 2005;366: 1622–1632
- Swedberg K, Held P, Kjekshus J, Rasmussen K, Rydén L, Wedel H. Effects of the early administration of enalapril on mortality in patients with acute myocardial infarction. N Engl J Med. 1992; 327:678–684.
- Pfeffer MA, Claggett B, Lewis EF, et al. Angiotensin receptor-neprilysin inhibition in acute myocardial infarction. N Engl J Med. 2021;385: 1845–1855.
- RW, Inzucchi. SE: Glycemic control for acute myocardial infarction in patients with and without diabetes mellitus. Uptodate 2023
- Vaur L, Danchin N, Genès N, et al. Epidemiology of myocardial infarction in France: therapeutic and prognostic implications of heart failure during the acute phase. Am Heart J. 1999;137:49– 58
- Steg PG, Kerner A, Van de Werf F, et al. Impact of in-hospital revascularization on survival in patients with non-ST-elevation acute coronary syndrome and congestive heart failure. Circulation. 2008; 118:1163–1171.
- Parikh PB, Bhatt DL, Bhasin V, et al. Impact of percutaneous coronary intervention on outcomes in patients with heart failure: JACC State-of-theArt Review. J Am Coll Cardiol. 2021; 77: 2432– 2447.







