Các thuốc chẹn bêta (BB) đã được xem là một trong những thuốc nền tảng điều trị tăng huyết áp (THA) trong 4 thập kỷ qua, là một trong 5 nhóm thuốc hàng đầu của nhiều khuyến cáo quốc gia và quốc tế về điều trị THA (BB, ức chế men chuyển (UCMC)
PGS.TS.BS. Trần Văn Huy FACC FESC.
Phó Chủ Tịch Phân Hội THA Việt Nam;
Chủ Tịch Hội Tim Mạch Khánh Hòa;
Trưởng Khoa Tim Mạch BV Tỉnh Khánh Hòa.
Các thuốc chẹn bêta (BB) đã được xem là một trong những thuốc nền tảng điều trị tăng huyết áp (THA) trong 4 thập kỷ qua, là một trong 5 nhóm thuốc hàng đầu của nhiều khuyến cáo quốc gia và quốc tế về điều trị THA (BB, ức chế men chuyển (UCMC), chẹn thụ thể Angiotensin II (chẹn A II), chẹn kênh Ca và lợi tiểu)[1][18-20][23]. Tuy nhiên trong 5 năm trở lại đây, các thuốc BB đã được nghiên cứu đánh giá lại và trở thành một vấn đề bàn cãi có tính thời sự trong cộng đồng tim mạch, hiện có nhiều chuyên gia ủng hộ chẹn beta là thuốc nền tảng trong điều trị THA [1-4], một số tác giả vẫn còn nghi ngờ về vai trò của chúng trong điều trị THA chưa có biến chứng[5] [6-7] [27].
Khởi đầu của sự bàn cãi là từ kết qủa phân tích gộp của Calberg & cs với 6825 bệnh nhân THA điều trị atenolol so với giả dược đã cho thấy không có sự khác biệt giữa về tỷ lệ tử vong tim mạch và tử vong chung [6]. Đặc biệt phân tích gộp của Lindholm LH & cs 2005 phân tích 13 thử nghiêm với 105.951 bệnh nhân THA so sánh các thuốc BB với các thuốc khác và 7 thử nghiệm (n=27,433) so sánh BB với giả dược cho thấy rằng không có sự khác biệt về tỷ lệ nhối máu cơ tim (NMCT) và tử vong, có giảm nguy cơ đột quỵ 19% có ý nghĩa(bảng 1), tuy nhiên khi so sánh BB với các nhóm thuốc khác lại cho thấy BB làm tăng nguy cơ đột qụy 19% [7] . Một phân tích gộp khác năm 2006 của Elliot cho thấy atenolol so với điều trị các thuốc khác có sự gia tăng có ý nghĩa tỷ lệ tử vong chung, tử vong tim mạch và đột qụy (bảng 2) [8]. Từ những kết qủa phân tích gộp nầy cũng như các nghiên cứu đơn lớn so sánh như nghiên cứu Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ACOST) [9] và nghiên cứu Losartan Intervention For Endpoint (LIFE) [10] không cho thấy ưu thế của thuốc BB dẫn đến khuyến cáo National Institute of Clinical Excellence (NICE) của Anh Quốc cập nhật 2006 đã loại trừ BB trong thuốc hàng đầu điều trị THA mà chỉ có chỉ định ở bậc 4 trong phối hợp 4 thuốc [11].
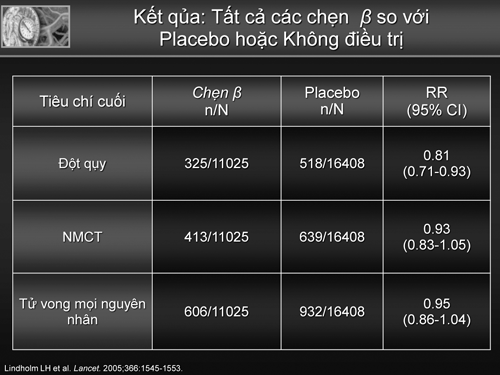
Bảng 2. So sánh hiệu qủa điều trị THA bằng atenolol so với các thuốc khác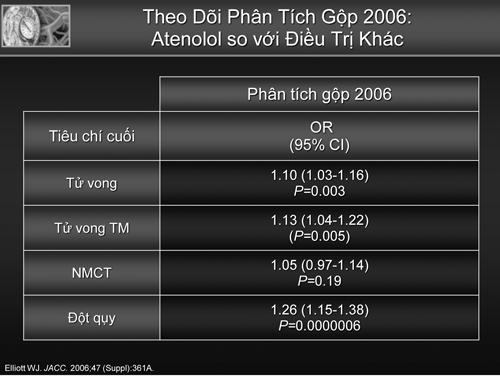
Bảng 3. Hiệu qủa điều trị THA bằng chẹn beta so với các thuốc khác theo hai nhóm tuổi >60 tuổi và < 60 tuổi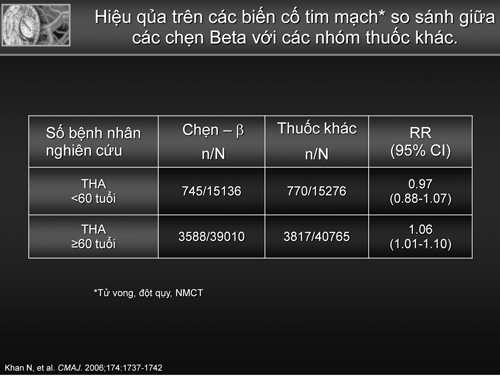
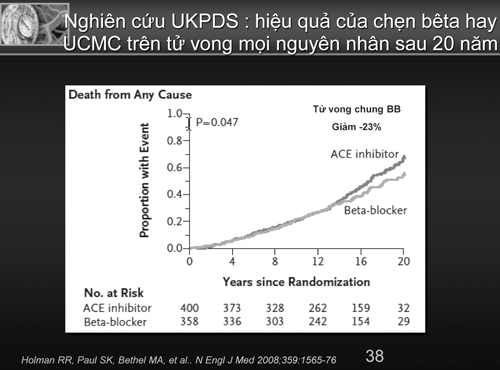
Tuy nhiên, trong năm 2006 Khan & cs đã tái khẳng định vai trò của BB qua phân tích gộp 21 thử nghiệm với 145.811 bệnh nhân THA đã cho thấy BB so với giả dược có giá trị giảm các biến cố tim mạch ở người THA < 60 tuổi có ý nghĩa RR 0,86 95% CI 0,74-0,99 và không có sự khác biệt với các nhóm thuốc khác (Bảng 3) [12]. Qua phân tích gộp nầy cùng với những chứng cứ của các nghiên cứu Heart Attack Primary Prevention in Hypertension (HAPPY ) [13], International Prospective Primary Prevention Study in Hypertension (IPPPSH) [14], Swedish Trial in Old Patients with Hypertension-2 (STOP-2) [15] và nghiên cứu International Verapamil-Trandolapril (INVEST) [16] điều trị BB hoặc các thuốc khác đều cho thấy có hiệu qủa trên các biến cố tim mạch. Nghiên cứu INVEST với 22,500 bệnh nhân THA lớn hơn ASCOT cho thấy không có sự khác biệt giữa phối hợp nhóm chẹn kênh Ca và ỨCMC so với BB và lợi tiểu trong mục tiêu hạ huyết áp cũng như các biến cố tim mạch [16]. Ngoài ra kết qủa của United Kingdom Prospective Diabetes Study (UKPDS) 39 phân tích sau 20 năm cho thấy atenolol có khuynh hướng ít biến cố tim mạch hơn catopril ở bệnh nhân THA có đái tháo đường (ĐTĐ), giảm 23% tử vong chung có ý nghĩa với p=0,047 (hình 1)[17]. Từ những cơ sở nầy, khuyến cáo điều trị THA của Hội Tim Mạch Châu Âu/Hội THA Châu Âu (ESC/ESH) năm 2007 vẫn khẳng định BB là một trong năm thuốc được chọn hàng đầu trong điều trị THA chưa có biến chứng [18].
Hình 1: Hiệu quả của chẹn bêta trên UCMC trên tử vong mọi nguyên nhân sau 20 năm ở bệnh nhân THA có đái tháo đường trong thử nghiệm UKPDS 39.
Năm 2008, một phân tích gộp các thử nghiệm điều trị làm hạ huyết áp Blood Pressure Lowering Treatment Trialists’ Collaboration (BPLTT) với 190,606 bệnh nhân THA một lần nữa cho thấy không có sự khác biệt về hiệu qủa trên các biến cố tim mạch giữa các giữa các nhóm thuốc chính (ƯCMC/chẹn thụ thể A II, chẹn Ca, BB, Lợi tiểu), và trái với nghiên cứu của Khan 2006, không cho thấy có sự khác biệt giữa các nhóm tuổi trên và dưới 65 tuổi giữa các nhóm thuốc (bảng 4) [3].
Bảng 4: Phân tích gộp Blood Pressure Lowering Treatment Trialists Collaboration (BPLTT) cho thấy không có sự khác biệt giữa chẹn beta so với ƯCMC hoặc chẹn Ca giữa 2 nhóm tuổi >65 tuổi và <65 tuổi

Hình 2: Phân tích gộp147 thử nghiệm của Law MR 2009. Hiệu qủa của BB và các thuốc khác

Năm 2009 một phân tích gộp khác của Law MR & cs 147 thử nghiệm với 464,000 bệnh nhân THA đã ghi nhận không có sự khác biệt trong việc hạ áp và giảm các biến cố tim mạch và đột qụy giữa 5 nhóm thuốc chính là ƯCMC/chẹn AII, chẹn Ca, BB, lợi tiểu, ngoại trừ BB có ưu thế nổi trội hơn khi được cho sớm sau NMCT và chẹn Ca có phần nhỏ hiệu qủa hơn trong dự phòng đột qụy (hình 2 & 3)[4]. Chính vì vậy khuyến cáo ESC/ESH cập nhật năm 2009 vẫn khẳng định BB là một trong 5 nhóm thuốc hàng đầu trong chọn lựa điều trị THA chưa có biến chứng và không phân biệt lứa tuổi[19].
Theo khuyến cáo THA của Canadian Hypertension Education Program (CHEP) 2011, mặc dầu công nhận chẹn bêta là một trong năm thứ thuốc hàng đầu trong điều trị THA chưa có biến chứng như khuyến cáo ESC/ESH nhưng chỉ chỉ định ở bệnh nhân <60 tuổi (hình 4) [20], còn khuyến cáo NICE cập nhật 2011 về hướng điều trị thì không khác biệt năm 2006 nhưng khẳng định BB có thể xem xét được chỉ định đầu tiên ở bệnh nhân trẻ < 55 tuổi khi ƯCMC / chẹn A II không dung nạp, chống chỉ định, hoặc phụ nữ có thai, hoặc có chứng cứ tăng hoạt thần kinh cảm (hình 6) [21]. THA ở người lớn tuổi có vài cơ chế sinh bệnh lý đặc biệt, bao gồm gia tăng chất trung gian thụ thể hậu sinap (postsynaptic a-adrenoceptor-mediated) và co mạch do tăng dòng calci đi vào cũng như giảm sự hoạt động renin huyết tương [22]. Trong bảng đồng thuận của của Hội Tim Mạch Hoa Kỳ và Trường Môn Tim Học Hoa Kỳ (ACCF/AHA) 2011 về chẩn đoán và điều trị THA ở người lớn tuổi (>65t), không chọn BB cho THA ở người lớn tuổi khi chưa có biến chứng, mà chọn một trong 4 thuốc ƯCMC, chẹn thụ thể A II, chẹn Ca và lợi tiểu hoặc phối hợp đối với THA độ I, còn THA độ II chưa có biến chứng thì phối hợp amlodipine với chẹn thụ thể A II hoặc ƯCMC là ưu tiên và có thể phối hợp với lợi tiểu (hình 7) [22]. Còn THA tâm thu đơn độc cũng thường gặp ở người lớn chưa có biến chứng theo CHEP thì chọn một trong ba nhóm thuốc chẹn thụ thể A II, lợi tiểu, chẹn Ca DHP kéo dài, và có thể phối hợp 2 hoặc 3 thứ trong ba thuốc nhóm nầy khi không kiểm soát huyết áp đạt mục tiêu, nếu vẫn không kiểm soát thì có thể phối hợp nhóm thuốc khác (như UCMC, chẹn alpha, tác nhân thần kinh trung ương hoạc chẹn Ca kéo dài Non DHP) (hình 5) [20].
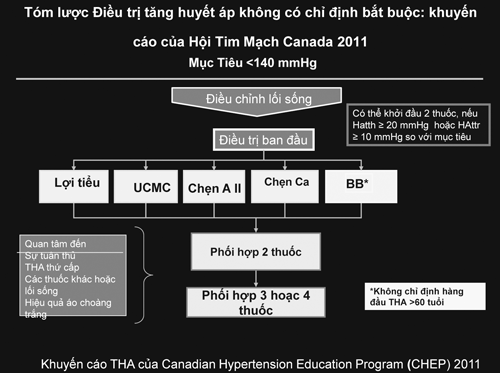
Hình 5: Tóm lược điều trị THA tâm thu đơn độc chưa có chỉ định bắt buộc theo khuyến cáo CHEP 2011.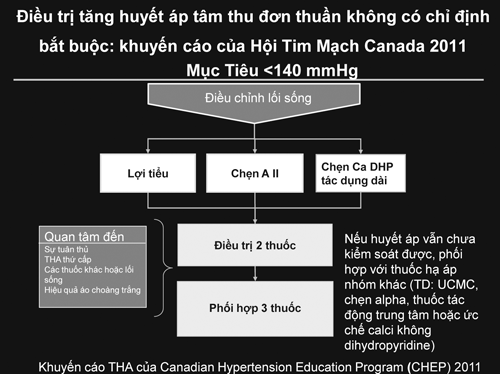
Hình 6. Tóm lược điều trị THA theo khuyến cáo NICE cập nhật 2011 .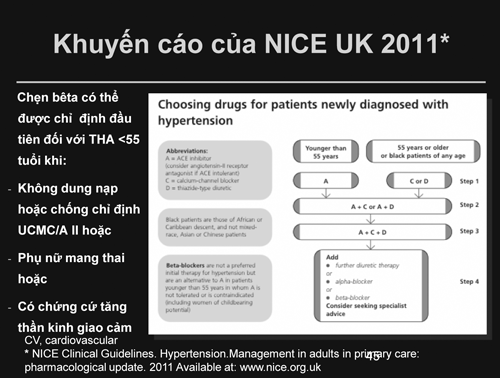
Hình 7. Đồng thuận của ACCF/AHA 2011 về điều trị THA ở người lớn tuổi.
Tuy nhiên THA ở người lớn tuổi thường có các bệnh cảnh lâm sàng tim mạch hoặc bán lâm sàng đi kèm nên khuynh hướng của các khuyến cáo hiện nay đều có sự thống nhất chung không có sự bàn cãi về các chỉ định bắt buộc trong từng bệnh cảnh cụ thể và xem xét phối hợp thuốc sớm. Trong đó BB được xem định bắt buộc trong THA có các bệnh cảnh lâm sàng đi kèm sau: bệnh mạch vành ổn định, sau nhồi máu cơ tim, suy tim, loạn nhịp tim nhanh, tăng nhãn áp, nguy cơ cao bệnh mạch vành, đái tháo đường và phình bóc tách động mạch chủ [21,22, 23]..
Hiện các khuyến cáo đều thống nhất phối hợp chẹn BB với chẹn Ca DHP tác dụng kéo dài là phối hợp được lựa chọn ưu tiên có tính bổ sung cho nhau làm tăng thêm hạ huyết áp, đặc biệt trong THA có cơn đau thắt ngực ổn định, nhưng không khuyến cáo phối hợp chẹn Ca Non DHP + BB vì nguy cơ cao làm nhịp tim chậm nặng nề [18,21, 24].
Đối với dạng phối hợp BB với lợi tiểu, mặc dầu có chứng cứ giảm các biến cố tim mạch nhưng nguy cơ cao phát triển ĐTĐ đã được ghi nhận nên khuyến cáo ESC/ESH 2009 chú ý tránh dạng phối hợp nầy ngoại trừ những trường hợp đặc biệt[19]. Tuy nhiên theo Hội THA Hoa Kỳ (ASH) 2010 và khuyến cáo của CHEP Canada vẫn chấp nhận dạng phối hợp nầy ở mức độ D và cần chú ý tăng nguy cơ không dung nạp glucose, yếu thể lực và rối loạn hoạt động tình dục [24] , hiện thị trường Hoa Kỳ có dạng viên phối hợp cố định liều (bisoprolol+hypothiazide) (bảng 5)[24]

Phối hợp BB và ƯCMC là cả hai nhóm được xem bảo vệ tim nhưng không được khuyến khích phối hợp trong mục đích làm hạ thêm huyết áp vì chưa được chứng minh có hiệu qủa hạ thêm huyết áp so với liệu pháp đơn trị [20, 24], nhưng nó được xem như phối hợp ưu tiên trong chỉ định THA có suy tim tâm thu phân suất tống máu giảm, cũng như trong THA có NMCT gần [20].
THA là một thực thể đa yếu tố, nên có sự khác biệt trong đáp ứng điều trị, không có một liệu pháp đơn nào dự đoán đáp ứng được tất cả mọi bệnh nhân, chọn lựa thuốc đầu tiên cần dựa vào tiêu chí được chứng minh giảm các tỷ lệ tử vong chung, tử vong tim mạch, ngăn ngừa tiến triển chuổi bệnh lý tim mạch, giảm các biến cố tim mạch, ít tác dụng phụ và có lợi ích giữa tính hiệu qủa và chi phí điều trị. Qua đó với những chứng cứ nêu trên, các khuyến cáo lớn hiện nay như ESC/ESH 2009, JNC VII, CHEP 2011 vẫn xem BB là một thứ thuốc điều trị THA quan trọng, một trong 5 thứ thuốc có thể chỉ định hàng đầu trong điều trị THA chưa có biến chứng, vấn đề là cần xem xét trên từng cá nhân, có thể chú ý chỉ định ở bệnh nhân THA <60 tuổi, hoặc phụ nữ có thai, hoặc có bằng chứng tăng thần kinh giao cảm và đặc biệt có thể xem xét như chỉ định bắt buộc trong THA có bệnh mạch vành ổn định, sau nhồi máu cơ tim, suy tim, loạn nhịp tim nhanh, tăng nhãn áp, nguy cơ cao bệnh mạch vành, đái tháo đường và phình bóc tách động mạch chủ. Hiện vẫn chưa đủ chứng cứ ưu tiên dùng chẹn bêta cho THA có hút thuốc[20]. Không xem xét chỉ định BB trong hen phế quản, bloc AV độ 2,3, nhịp chậm xoang nặng, cần cẩn trọng trong bệnh phổi tắc nghẽn mạn tính và có hội chứng chuyển hóa, rối loạn dung nạp đường huyết[1].
Vấn đề đặt ra hiện nay là nên chọn loại BB nào? Hầu hết các thử nghiệm về các BB thuộc thế hệ cũ (probanolol, atenolol, metoprolol) có bất lợi về tăng sinh chuyển hóa gây rối loạn lipd, tăng đề kháng insulin, đái tháo đường, có dược động học thay đổi theo từng người do chuyển hóa phần lớn (70-80%) qua men cytochrome P450 2D6. Kiểu hình di truyền của cytochrome P450 2D6 khác biệt giữa cá nhân, giữa các chủng tộc khác nhau [25] nên chọn thuốc chẹn beta tốt nhất là không thuộc chuyển hóa dưới dạng nầy. Trái lại, hiện nay một số thuốc BB mới như bisoprolol có tính chọn lọc cao vừa thải qua đường thận và gan mật, ít gây rối loạn cường dương [1,25] không chuyển hóa qua men cytochrome P450 2D6, và các thuốc BB có tính giãn mạch như carvedilol, nebivolol, cả ba loại thuốc BB mới nầy ít ảnh hưởng trên chuyển hóa, hiện chưa thấy báo cáo ghi nhận gia tăng đề kháng insulin, hoặc ĐTĐ [1]. Chính vì vậy nhiều tác giả khuyến khích ưu tiên chọn các BB nầy trong điều trị THA chưa có biến chứng hay trong chỉ định bắt buộc có các bệnh cảnh lâm sàng tim mạch đi kèm. Tuy nhiên cũng cần những nghiên cứu lớn ngẫu nhiên có đối chứng để khẳng định giá trị tính ưu thế của chúng trong điều THA.
Tài liệu tham khảo:
1. Giuseppe Mancia. Prevention of risk factors: beta-blockade and hypertension. European Heart Journal Supplements (2009) 11 (Supplement A), A3-A8 doi:10.1093/eurheartj/sup003.
2. Bielecka-Dabrowa A, Aronow WS, Rysz J, Banach M. Current place of beta-blockers in the treatment of hypertension. Curr Vasc Pharmacol 2010; 8733-41.
3. Turnbull F, Neal B, et al. Effects of different regimens to lower blood pressure on major cardiovascular events in older and younger adults: meta-analysis of randomised trials. Br Med J 2008;336:1121-1123.
4. Law MR, Morris JK, Wald NJ. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: Meta- analysis of 147 randomized trial in the context of expectations from prospective epidemiological studies. BMJ 2009; 338: 1665-1683
5. De Caterina AR, Leone AM. Why beta-blockers should not be used as first choice in uncomplicated hypertension. Am J Cardiol 2010; 105: 1433-8.
6. Carlberg B, Samuelsson O, Lindholm LH. Atenolol in hypertension: is it a wise choice? Lancet 2004;364:1684-1689.
7. Lindholm LH, Carlberg B, Samuelsson O. Should beta blockers remain first choice in the treatment of primary hypertension? A meta-analysis. Lancet 2005;366: 1545-1553.
8. Elliott WJ . Adverse Cardiovascular Outcomes With Atenolol in Clinical Trials in Hypertension: An Updated Meta-Analysis. JACC. 2006;47 (Suppl):361A.
9. Dahlof B, ert al. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomised controlled trial. Lancet 2005;366:895-906.
10. Dahlof B, et al. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002;359:995-1003
11. UK National Institute for Health and Clinical Excellence and British Hypertension Society. Hypertension: management of hypertension in adults in primary care. 2006; www.nice.org.uk/CG034.
12. Khan N, McAlister FA. Re-examining the efficacy of beta-blockers for the treatment of hypertension: a meta-analysis. CMAJ 2006;174:1737-1742.
13. Wilhelmsen L, Berglund G, Elmfeldt D, Fitzsimons T, Holzgreve H, Hosie J, Hornkvist PE, Pennert K, Tuomilehto J, Wedel H. Beta-blockers versus diureticsin hypertensive men: main results from the HAPPHY trial. J Hypertens 1987;5:561-572.
14. The IPPPSH Collaborative Group. Cardiovascular risk and risk factors in a randomized trial of treatment based on the beta-blocker oxprenolol: the International Prospective Primary Prevention Study in Hypertension (IPPPSH). J Hypertens 1985;3:379-392.
15. Hansson L et al. Randomised trial of old and new antihypertensive drugs in elderly patients: cardiovascular mortality and morbidity the Swedish Trial in Old Patients with Hypertension-2 study. Lancet 1999;354:1751-1756.
16. Pepine CJ et al. A calcium antagonist vs a non-calcium antagonist hypertension treatment strategy for patients with coronary artery disease. The International Verapamil-Trandolapril Study (INVEST): a randomized controlled trial. JAMA 2003;290:2805-2816.
17. Holman RR, Paul SK, Bethel MA, et al. Long-term follow-up after tight control of blood pressure in type 2 diabetes. N Engl J Med 2008;359:1565-76
18. Mancia G et al. Guidelines for the management of arterial hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2007;28:1462-1536.
19. Mancia G et al. Reappraisal of European guideline on hypertension management: A European Society of Hypertension Task Force document. J Hypertens 2009; 27: 2121-2125.
20. Campbell NRC et al. The 2011 Canadian Hypertension Education Program Recommendation on line: www. htn update.ca.
21. NICE Clinical Guideline. Hypertension. Management in adults in primary care: pharmacological update. 2011. Available at: www. nice. org. uk.
22. Aronow WS, Fleg JL, Pepine CJ.et al. ACCF/AHA 2011 Expert Consensus Document on Hypertension in the Elderly J. Am Coll Cardiol 2011; 57: xxx- xx on line.
23. Chobanian AV et al. Complete Report. The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure. NIH Publication No. 04-5230. August 2004.
24. Gradman AH, Basile JN, Carter BL, et al. Combination therapy in hypertension. J Am Soc Hypertens 2010; 4:42-50.
25. Zhoy SF. Polymorphism of human cytochrome P450 2D6 and its clinical significance. Part I. Clin. Pharmacokinet 2009; 48: 689-723
26. Leopold G, Pabst J, Ungethim W et al. Basis pharmacokinetics of bisoprolol, a new highly beta 1 selective adrenoreceptor antagonist. J Clin Pharmacol 1986; 26: 616-621.
27. Wiysonge CSU, Bradley HA, Mayosi BM, Maroney RT, Mbewu A, Opie L, Volmink J. Beta-blockers for hypertension. Cochrane Database of Systematic Reviews 2007, Issue 1. Art. No.: CD002003. DOI: 10.1002/14651858.CD002003.pub2.







