Jacques R. Snymana, Luiz Aparecido Bortolottob, Luca Degli Espostic, Pathiyil Balagopalan Jayagopald, Alexandra O. Konradie,
Valentina Perronec, and Claudio Borghif
Người dịch: BS. Hồ Thị Ngọc Duyên
Khoa Nội Tim Mạch, BV Chợ Rẫy
Mục tiêu: Phân tích này so sánh sự tuân thủ điều trị, tỉ lệ các biến cố tim mạch và tử vong do mọi nguyên nhân, chi phí y tế trên bệnh nhân tăng huyết áp (THA) được điều trị với perindopril (PER)/indapamide (IND)/amlodipine (AML) trong một viên phối hợp liều cố định (SPC) so với phối hợp nhiều thuốc đơn lẻ, trong bối cảnh đời thực tại Ý.
Phương pháp: Trong phân tích quan sát hồi cứu từ hệ thống dữ liệu hành chính tại Ý này, những bệnh nhân được điều trị với PER/IND/AML từ năm 2010 đến năm 2020 được chia thành 2 nhóm : sử dụng 1 viên phối hợp liều cố định và phối hợp nhiều viên thuốc. Những dữ liệu của bệnh nhân phải có sẵn trong vòng ít nhất một năm trước và sau ngày bắt đầu nghiên cứu (index date). Phương pháp ghép cặp điểm xu hướng (PSM) được áp dụng nhằm giảm tỉ lệ sai lệch chọn mẫu. Sự tuân thủ điều trị được định nghĩa là tỉ lệ số ngày bệnh nhân sử dụng thuốc: không tuân thủ, <40%; tuân thủ một phần, 40 – 79%, và tuân thủ là 80%. Tỉ lệ tử vong chung và các biến cố tim mạch được đánh giá sau năm đầu tiên theo dõi dựa trên tiêu chí kết cục đơn lẻ hoặc kết cục gộp. Phân tích về chi phí y tế được thực hiện dưới quan điểm của Cơ quan Y tế quốc gia Ý
Kết quả: Sau khi thực hiện ghép cặp so sánh thì nhóm đoàn hệ sử dụng một viên thuốc phối hợp liều cố định (SPC) bao gồm 12.150 bệnh nhân, và nhóm sử dụng nhiều viên thuốc phối hợp là 6.105 bệnh nhân. Nhóm đoàn hệ SPC có tỉ lệ bệnh nhân tuân thủ cao hơn đáng kể so với nhóm sử dụng nhiều viên thuốc (59,9% so với 26,9%, p<0,001). Sau 1 năm theo dõi thì tỉ lệ tử vong do mọi nguyên nhân, và kết cục gộp bao gồm tử vong do mọi nguyên nhân và các biến cố tim mạch thấp hơn ở nhóm SPC khi so với nhóm sử dụng nhiều viên thuốc. Chi phí y tế trực tiếp trung bình hằng năm thấp hơn ở nhóm sử dụng một viên phối hợp liều cố định (€2970) so với nhóm sử dụng nhiều viên thuốc (€3642); chi phí cho tất cả các thuốc và chi phí nằm viện do mọi nguyên nhân đều là những yếu tố góp phần chính yếu trong sự chênh lệch chi phí y tế này.
Kết luận: Sử dụng một viên thuốc phối hợp liều cố định PER/IND/AML khi so với kết hợp nhiều thuốc đơn lẻ có liên quan với tỉ lệ tuân thủ điều trị thuốc cao hơn, tỉ lệ xảy ra biến cố tim mạch và tử vong thấp hơn, và giảm chi phí y tế.
GIỚI THIỆU
Tăng huyết áp là yếu tố nguy cơ hàng đầu của tử vong ở cả nam và nữ trong năm 2019, chiếm tỉ lệ 19,2% tử vong toàn cầu [1]; tỉ lệ lưu hành của bệnh tăng huyết áp ở nam và nữ toàn cầu lần lượt là 652 triệu và 626 triệu [2]. Kết quả từ một nghiên cứu phân tích tổng hợp lớn nhất (với dân số nghiên cứu N = 42.324 người) và chi tiết nhất về vấn đề phân tầng các tác động của việc đạt được hạ huyết áp [trong đó có 12,3% bệnh nhân có ít nhất 1 biến cố tim mạch] đã chứng minh rằng cứ mỗi 5mmHg huyết áp tâm thu (HATT) giảm đi thì tỉ lệ nguy cơ tương đối mắc phải các biến cố tim mạch giảm được khoảng 10% [3]. Trong quy trình điều trị của thử nghiệm can thiệp huyết áp tâm thu (SPRINT) về việc đưa HATT <120 mmHg đã khuyến cáo sử dụng phối hợp 3 nhóm thuốc nếu như không đạt được HATT <120 mmHg khi sử dụng 2 thuốc [4].
Các khuyến cáo điều trị tăng huyết áp bao gồm can thiệp thay đổi lối sống cũng như là điều trị bằng thuốc với các thuốc ức chế hệ renin-angiotensin-aldosterone (RAAS) ức chế men chuyển (UCMC), ức chế thụ thể angiotensin (UCTT)], chẹn beta, chẹn kênh Canxi (CKCa) và, lợi tiểu thiazide/giống thiazide) [5]. Hầu hết các loại thuốc đơn trị liệu đã được chứng minh là làm giảm huyết áp tâm thu và huyết áp tâm trương lần lượt là 10 – 15 mmHg và 5 – 10 mmHg [6]. Mục tiêu điều trị tăng huyết áp được khuyến cáo ở Châu Âu là huyết áp <140/90 mmHg và nếu dung nạp được là <130/80 mmHg [5]. Các hướng dẫn của Châu Âu khuyến cáo điều trị ban đầu bằng sử dụng viên phối hợp liều cố định 2 thành phần ở hầu hết bệnh nhân, tuy nhiên nếu như không kiểm soát được huyết áp thì có thể sử dụng viên SPC 3 thành phần [5]. Phương thức điều trị tăng huyết áp được ưu tiên lựa chọn ban đầu bao gồm thuốc ức chế hệ RAAS kết hợp với thuốc chẹn kênh canxi và/hoặc thuốc lợi tiểu thiazide/giống thiazide [5]. Liệu pháp phối hợp ba thuốc giúp kiểm soát HA ở >80% bệnh nhân mà HA không được kiểm soát bằng liệu pháp hai thuốc [5]. Đối với tăng huyết áp kháng trị, có thể ưu tiên sử dụng thêm spironolactone cùng với viên SPC 3 thành phần [5] nhằm giúp giảm thêm huyết áp [7] (hoặc liệu pháp lợi tiểu khác trong trường hợp không dung nạp), tiếp theo có thể sử dụng bisoprolol hoặc doxazosin [5]. Liệu pháp kết hợp thuốc có thể làm giảm tác dụng phụ có thể xảy ra do các thuốc khác gây ra, chẳng hạn như hạ kali máu do thuốc lợi tiểu [5].
Số lượng thuốc được kê đơn là một yếu tố nguy cơ của việc không tuân thủ điều trị, với tỉ lệ không tuân thủ tăng lên sau mỗi lần thêm thuốc [8]. Tuân thủ điều trị kém đã được xác định là yếu tố góp phần dẫn đến kiểm soát huyết áp kém [5]. Tương tự, số lượng viên thuốc ít hơn, thay vì lượng thuốc đang sử dụng, đã được chứng minh là làm tăng tỉ lệ kiểm soát huyết áp [9]. Viên phối hợp liều cố định (SPC) có thể mang đến cơ hội cải thiện sự tuân trị bằng cách đơn giản hóa việc điều trị, như đã được chứng minh ở những bệnh nhân lớn tuổi tại Ý khi những bệnh nhân này tuân thủ điều trị tốt hơn bằng việc sử dụng viên phối hợp hơn là điều trị phối hợp nhiều loại thuốc với liều cố định [10]. Viên SPC được Tổ chức Y tế Thế giới khuyến cáo là thực hành lâm sàng tốt nhất [11] và giúp kiểm soát huyết áp một cách hiệu quả và nhanh chóng theo hướng dẫn điều trị của Châu Âu [5].
Viên phối hợp liều cố định Perindopril (PER)/indapamide (IND)/ amlodipine (AML) bao gồm liều cố định thuốc ức chế men chuyển, thuốc lợi tiểu giống thiazide và thuốc chẹn kênh canxi [12], và đây là viên phối hợp ba thành phần đầu tiên có bao gồm sự kết hợp đặc biệt này [13]. Viên phối hợp này là một liệu pháp thay thế để điều trị tăng huyết áp nguyên phát ở bệnh nhân tại Ý, hiện đang được điều trị bằng phối hợp riêng biệt liều cố định giữa PER/IND và AML ở cùng một liều [12]. Hiệu quả và khả năng dung nạp của viên phối hợp PER/IND/AML đã được chứng minh trong các thử nghiệm lâm sàng và nghiên cứu đời thực [14–16], tuy nhiên, những dữ liệu liên quan đến tác động của bộ ba phối hợp này đối với sự tuân thủ điều trị, kết cục lâm sàng, chẳng hạn như các biến cố tim mạch, và chi phí y tế trong bối cảnh thế giới thực vẫn còn giới hạn.
Mục đích của nghiên cứu này là đánh giá và so sánh việc tuân thủ dùng thuốc, tỉ lệ mắc các biến cố tim mạch và tử vong do mọi nguyên nhân cũng như chi phí y tế ở bệnh nhân tăng huyết áp được điều trị bằng PER/IND/AML dưới dạng viên phối hợp 3 thuốc so với kết hợp nhiều viên thuốc, trong bối cảnh đời thực tại Ý.
PHƯƠNG PHÁP NGHIÊN CỨU
Nguồn dữ liệu: Phân tích hồi cứu quan sát này đã sử dụng cơ sở dữ liệu quản lí của các Đơn vị Y tế địa phương (LHU – Local Health Units) bao gồm khoảng bảy triệu người được hỗ trợ sức khỏe. Hệ thống cơ sở dữ liệu này lưu trữ tất cả dữ liệu liên quan đến các nguồn lực chăm sóc sức khỏe được Cơ quan Y tế Quốc gia Ý (INHS) thanh toán chi trả bao gồm: cơ sở dữ liệu của các đối tượng thụ hưởng chính sách có chứa các dữ liệu nhân khẩu học của bệnh nhân; cơ sở dữ liệu dược phẩm cung cấp mã giải phẫu – điều trị – hóa học (ATC) và mã đăng kí lưu hành (mã AIC) của thuốc được phân phối, số lượng gói, số lượng đơn vị trên mỗi gói và ngày kê đơn; Cơ sở dữ liệu nội viện bao gồm tất cả dữ liệu nội viện với ngày nhập viện và xuất viện, mã chẩn đoán xuất viện được phân loại theo Phân loại bệnh quốc tế, Sửa đổi lần thứ chín, Điều chỉnh lâm sàng (ICD-9-CM), nhóm chẩn đoán liên quan (DRG) và phí liên quan đến DRG.
Thiết kế nghiên cứu và dân số nghiên cứu: Mục đích của phân tích này để đánh giá sự thay đổi tuân trị với thuốc được kê đơn ở những bệnh nhân tăng huyết áp được điều trị với PER/IND/AML dưới dạng phối hợp nhiều viên (2 hoặc 3 viên) hoặc PER/IND/AML dưới dạng 1 viên phối hợp duy nhất, và so sánh kết cục và chi phí y tế giữa 2 nhóm này. Trong thời gian nghiên cứu (2010 – 2020), tất cả các bệnh nhân người lớn (18 tuổi) điều trị với PER/IND/AML dưới dạng 1 viên phối hợp được đưa vào nhóm viên đơn, trong khi đó những bệnh nhân sử dụng kết hợp nhiều viên được đưa vào nhóm nhiều viên (Hình 1; Bảng 1, Dữ liệu số bổ sung http://links.lww.com/HJH/C297). Ngày bắt đầu nghiên cứu (index date) tương ứng với ngày (±1 tháng) đầu tiên bệnh nhân được kê 3 thuốc dưới dạng phối hợp nhiều viên trong nhóm nhiều viên thuốc, đối với nhóm viên đơn chính là ngày kê đơn đầu tiên của 3 thuốc PER/IND/AML dưới dạng viên phối hợp. Tất cả bệnh nhân được đưa vào nghiên cứu đều có sẵn dữ liệu ít nhất một năm trước (giai đoạn xác định đặc điểm) và sau (giai đoạn theo dõi) ngày bắt đầu nghiên cứu (index date). Tiêu chuẩn loại trừ bao gồm những bệnh nhân chỉ được kê duy nhất 1 đơn thuốc sử dụng viên phối hợp trong thời gian nghiên cứu, và những bệnh nhân tử vong hoặc chuyển đến khu vực khác trong năm đầu tiên theo dõi.
Các biến số cơ bản: Dữ liệu về các đặc điểm lâm sàng cơ bản và nhân khẩu học của bệnh nhân được thu thập vào ngày bắt đầu nghiên cứu. Trong giai đoạn mô tả đặc điểm, tiền căn bệnh lí được đánh giá bằng cách xác định: các biến cố tim mạch trước đây (bệnh tim thiếu máu cục bộ, suy tim, bệnh lí mạch máu não, bệnh động mạch ngoại biên), bệnh thận mạn, và nhập viện do đái tháo đường. Để đánh giá tốt hơn tiền căn bệnh lý, những thuốc sử dụng kèm theo được phân phát trong giai đoạn xác định đặc điểm (được phân phát ít nhất hai đơn thuốc) cũng được kết hợp đưa vào phân tích, bao gồm thuốc hạ mỡ máu, các thuốc điều trị hạ áp khác (không bao gồm thuốc nghiên cứu) và thuốc hạ đường huyết (Bảng 2, Dữ liệu số bổ sung, http://links.lww.com/HJH/C297). Hơn nữa, việc sử dụng thuốc kháng viêm, thuốc chống trầm cảm, thuốc kháng đông, thuốc chống loạn nhịp trước ngày bắt đầu nghiên cứu cũng được đánh giá (Bảng 2, Dữ liệu số bổ sung, http://links.lww.com/HJH/C297).
Tuân thủ điều trị: Sự tuân thủ được đánh giá theo tỉ lệ số ngày có thuốc (PDC), bằng cách áp dụng các ngưỡng sau: PDC <40% (không tuân thủ); PDC = 40–79% (tuân thủ một phần); PDC ≥80% (tuân thủ). Những ngưỡng này được sử dụng rộng rãi trong các y văn để đánh giá mức độ tuân thủ [17–19]. Sự tuân thủ đối với phối hợp các viên PER+IND+AML được tính là PDC của cả ba thuốc (kết hợp trong hai hoặc ba viên), việc tuân thủ viên SPC PER/IND/AML được tính bằng số ngày có sử dụng viên phối hợp. Sự tuân thủ được đánh giá trong quá trình theo dõi sau khi áp dụng phương pháp ghép cặp điểm xu hướng (PSM) (xem phần phân tích thống kê).
Kết cục lâm sàng: Tỉ lệ tử vong và các biến cố tim mạch (bệnh tim thiếu máu cục bộ, suy tim, bệnh lý mạch máu não, bệnh động mạch ngoại biên) (trong chẩn đoán chính) theo các tiêu chí kết cục đơn hoặc gộp được đánh giá sau năm theo dõi đầu tiên (và đến cuối giai đoạn chốt số liệu) và so sánh giữa nhóm viên phối hợp liều cố định với nhóm phối hợp nhiều viên thuốc sau khi bắt cặp so sánh.
Phân tích chi phí y tế trực tiếp: Chi phí y tế trực tiếp được phân tích mỗi năm trong giai đoạn theo dõi bao gồm các thuốc được dùng để điều trị, nhập viện do mọi nguyên nhân (nhập viện liên quan đến biến cố tim mạch) và tất cả các dịch vụ theo chuyên khoa ở ngoại trú. Các chi phí được so sánh giữa 2 nhóm sử dụng nhiều viên và nhóm sử dụng viên đơn sau khi bắt cặp so sánh. Phân tích chi phí y tế được thực hiện dưới quan điểm của INHS và được báo cáo dưới dạng đơn vị tiền tệ là Euro (€). Chi phí dùng thuốc được đánh giá bằng giá mua thuốc của INHS. Chi phí nhập viện được xác định bằng cách sử dụng biểu giá theo nhóm chẩn đoán liên quan (DRG), là mức chi phí mà INHS thanh toán cho các cơ sở y tế. Chi phí vật tư y tế và các xét nghiệm sinh hóa được xác định dựa vào biểu giá áp dụng theo từng khu vực.
Phân tích thống kê: Các biến liên tục được báo cáo dưới dạng giá trị trung bình ± độ lệch chuẩn (SD), trong khi các biến phân loại được biểu thị dưới dạng tần suất và tỉ lệ phần trăm. Đối với các phân tích so sánh, giá trị P <0,05 được xem là có ý nghĩa thống kê. PSM được áp dụng để giảm thiểu sai lệch chọn mẫu và giảm sự mất cân bằng tiềm ẩn về đặc điểm cơ bản của bệnh nhân và số lượng bệnh nhân trong hai nhóm đoàn hệ. Bệnh nhân được ghép cặp (tỷ lệ ghép cặp là 2:1, viên đơn : nhiều viên) theo các nhóm điểm xu hướng được tính toán bằng mô hình hồi quy logistic bao gồm tuổi, giới tính, bệnh đi kèm, thuốc dùng kèm theo và tiền căn bệnh lý (các biến cố tim mạch trước đó, bệnh thận mạn và nhập viện do đái tháo đường) như đã liệt kê ở phần trên. Độ chênh lệch giá trị trung bình chuẩn (SMD) >0,1 là ngưỡng được khuyến cáo để xác định là bất cân bằng; giá trị SMD trên 0,2 được xem là nhỏ, giá trị SMD > 0,5 được xem là trung bình và giá trị SMD > 0,8 được xem là lớn [20]. Tất cả các phân tích được thực hiện bằng Stata SE phiên bản 17.0 (StataCorp, College Station, Texas, USA).
KẾT QUẢ
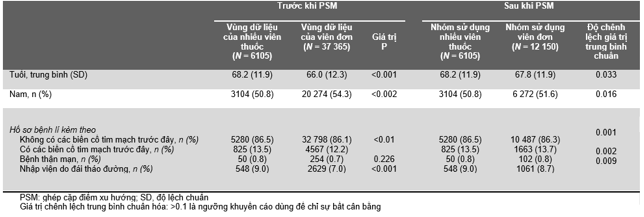
Nhìn chung, 37.365 bệnh nhân (tuổi trung bình 66, trong đó 54,3% [20.274] nam) được đưa vào trong vùng dữ liệu của nhóm viên đơn và 6.105 bệnh nhân (tuổi trung bình 68,2, trong đó 50,8% [3.104] nam) đưa vào trong vùng dữ liệu nhiều viên (trong đó 97,6%, n = 5.961 dùng viên phối hợp hai thành phần kèm một viên d). Trước khi được ghép cặp điểm xu hướng, những bệnh nhân trong nhóm sử dụng viên đơn trẻ hơn, đa số là nam giới và có ít bệnh lý nền kèm theo khi so với những bệnh nhân trong nhóm sử dụng nhiều viên, kèm theo đó là tỉ lệ tiền căn các biến cố tim mạch thấp hơn (12.2% ở nhóm viên đơn so với 13.5% ở nhóm sử dụng nhiều viên, P<0,01), và tỉ lệ nhập viện do đái tháo đường thấp hơn (7% nhóm viên đơn so với 9% ở nhóm nhiều viên, P<0,001) như số liệu báo cáo trong Bảng 1. Sau khi ghép cặp điểm xu hướng, những đặc điểm cơ bản của 2 nhóm đoàn hệ viên đơn và nhiều viên được tạo ra và cân bằng, với 6.105 bệnh nhân sử dụng nhiều viên phối hợp (nhóm nhiều viên) và 12.150 bệnh nhân sử dụng 1 viên phối hợp duy nhất (Bảng 1), từ đó hình thành cơ sở cho việc phân tích nghiên cứu
Bảng 1: đặc điểm cơ bản của bệnh nhân trong nhóm sử dụng nhiều viên và nhóm sử dụng viên đơn, trước và sau khi PSM
Tuân thủ điều trị: Có một tỉ lệ bệnh nhân tuân thủ điều trị cao hơn đáng kể (PDC ≥80%) ở nhóm sử dụng viên phối hợp liều cố định so với nhóm sử dụng nhiều viên (59,9% so với 26,9%, P<0,001; Hình 2). Theo đó, số lượng bệnh nhân không tuân thủ điều trị cao hơn ở trong nhóm sử dụng nhiều viên so với nhóm sử dụng viên phối hợp liều cố định (lần lượt 54% so với 20,8%; P<0,001), trong khi đó tình trạng tuân thủ điều trị 1 phần được quan sát là tương đương (19% cho cả 2 nhóm đoàn hệ).
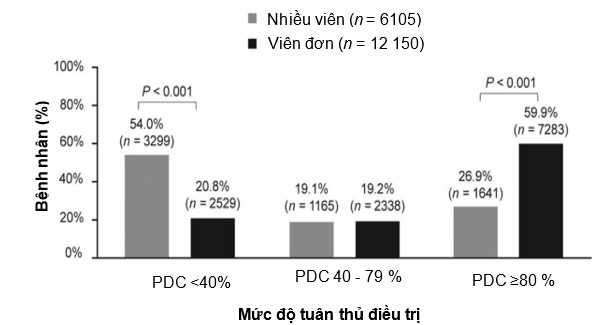
HÌNH 2 Tuân thủ điều trị ở những bệnh nhân sử dụng nhiều viên thuốc so với viên đơn, post – PSM, PDC, số ngày có thuốc; PSM, ghép cặp điểm xu hướng
Kết cục bệnh nhân: Sau 1 năm theo dõi, tỉ lệ tử vong thấp hơn ở nhóm sử dụng viên phối hợp cố định liều (29,9 mỗi 1000-người/năm, thời gian theo dõi trung bình là 1,6 ± 0,9 năm) so với nhóm sử dụng nhiều viên (33,7 mỗi 1000-người/năm, thời gian theo dõi trung bình là 3,3 ± 2,3 năm) (P<0,05, Hình 3a). Tương tự, tiêu chí tổng hợp bao gồm tỉ lệ tử vong và các biến cố tim mạch thấp hơn được quan sát ở nhóm bệnh nhân được kê viên phối hợp liều cố định, 105,8 mỗi 1000-người/năm (thời gian theo dõi trung bình là 1,6 ± 0,9 năm) so với 139,0 mỗi 1000-người/năm (thời gian theo dõi trung bình là 3,0 ± 2,2 năm) (P<0,001) đối với những bệnh nhân sử dụng nhiều viên thuốc (Hình 3b).
Chi phí y tế: Chi phí y tế trực tiếp trung bình hằng năm được đánh giá trong giai đoạn theo dõi thấp hơn ở nhóm sử dụng viên phối hợp liều cố định (€2970) so với nhóm sử dụng nhiều viên thuốc (€3642) (p<0,05; Hình 4). Những yếu tố chính góp phần vào chi phí y tế là những khoản chi liên quan đến giá tất cả các loại thuốc (€1808 trong nhóm sử dụng nhiều viên so với €1525 trong nhóm viên phối hợp liều cố định, P=0,118) và nhập viện do mọi nguyên nhân (€1262 trong nhóm nhiều viên so với €953 trong nhóm viên phối hợp liều cố định, P<0,05; Hình 4).
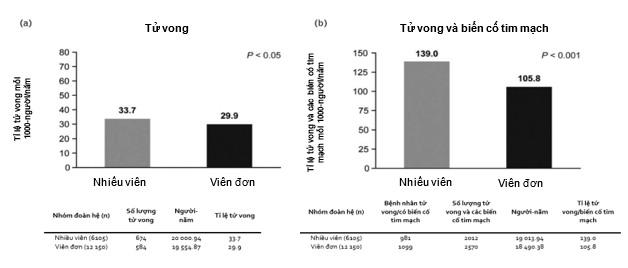
HÌNH 3 Tỉ lệ tử vong (a) và tử vong/biến cố tim mạch (tiêu chí tổng hợp) (b) ở những bệnh nhân sử dụng nhiều viên thuốc so với viên phối hợp cố định liều, post-PSM, trong vòng 1 năm theo dõi. Các biến cố tim mạch: thiếu máu cơ tim, suy tim, bệnh lí mạch máu não, bệnh động mạch ngoại biên. PSM, ghép cặp điểm xu hướng
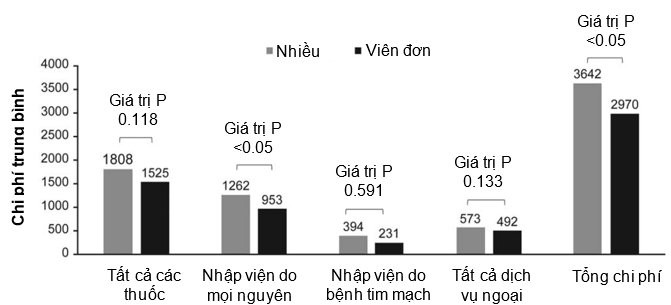
HÌNH 4 Chi phí y tế trực tiếp trung bình hằng năm ở những bệnh nhân sử dụng nhiều viên thuốc so với viên đơn phối hợp, post-PSM. Tổng chi phí (chi phí y tế trực tiếp trung bình hằng năm) bao gồm chi phí của tất cả các thuốc, nhập viện do mọi nguyên nhân và tất cả các dịch vụ ngoại trú. PSM, ghép cặp điểm xu hướng.
BÀN LUẬN
Trong nghiên cứu đời thực tại Ý này bao gồm những bệnh nhân tăng huyết áp, những tác động có lợi trong nhóm sử dụng viên phối hợp liều cố định đã được chứng minh là cải thiện sự tuân thủ điều trị cho bệnh nhân và có kết cục lâm sàng tốt hơn, khi so sánh với những bệnh nhân được kê nhiều viên thuốc phối hợp. Sử dụng viên phối hợp liều cố định có liên quan đến tỉ lệ các biến cố tim mạch thấp hơn, và tỉ lệ tử vong thấp hơn cũng như là chi phí điều trị. Sử dụng viên phối hợp liều cố định gồm 2 thành phần hiện nay được các hướng dẫn quốc tế mới nhất khuyến cáo điều trị đầu tay trong bệnh lý tăng huyết áp, và, đối với những bệnh nhân huyết áp vẫn chưa kiểm soát tốt thì sử dụng viên phối hợp liều cố định gồm 3 thành phần, bao gồm các thuốc ức chế hệ RAAS, chẹn kênh Canxi và lợi tiểu là bước thứ hai được khuyến cáo [5]. Chiến lược điều trị dựa vào viên phối hợp có liên quan đến việc kiểm soát huyết áp hiệu quả hơn và nhanh chóng hơn và cũng đồng thời cải thiện được sự tuân thủ điều trị [21], các kết cục lâm sàng và giảm tỉ lệ tử vong, từ đó đưa ra được những lợi ích về mặt dài hạn cho bệnh nhân [22]. Những lợi ích của viên phối hợp liều cố định 3 thành phần vượt trội hơn so với viên phối hợp liều cố định 2 thành phần về mặt hiệu quả và đạt được kiểm soát huyết áp đã được chứng minh trong thực hành lâm sàng [23]. Hiệu quả kiểm soát huyết áp ở những bệnh nhân tăng huyết áp kiểm soát kém được điều trị với bộ ba PER/IND/AML trong viên phối hợp cũng đã được báo cáo trong nhiều nghiên cứu quan sát mà được thực hiện dựa vào thu thập các dữ liệu từ đời thực trong thực hành lâm sàng thường quy hằng ngày [14, 15, 24-26]. Trong một nghiên cứu gần nhất [27] đã chứng minh các biến cố tim mạch nghiêm trọng trong vòng 12 năm theo dõi là thấp hơn ở nhóm đoàn hệ sử dụng bộ 3 phối hợp PER/IND/AML so với những bệnh nhân điều trị với UCMC + CKCa + thiazides hoặc UCTT + CKCa + thiazides, với tỉ lệ lần lượt là 4,6% so với 8,8% và 8,6% (P<0,05). Điều này cũng tương tự đối với tỉ lệ phì đại thất trái khi theo dõi bệnh nhân xuyên suốt từ năm 2012 – 2020 với tỉ lệ lần lượt là 4,2% so với 8,4% và 6,9% (P<0,05) [27].
Những kết quả được trình bày tại đây cho thấy các bệnh nhân tuân thủ điều trị sử dụng thuốc hạ áp khi được kê một viên phối hợp liều cố định nhiều loại thuốc so với sử dụng nhiều viên thuốc phối hợp (2 hặc 3 viên) mỗi ngày (P<0,001). Những kết quả này cũng được ủng hộ bởi các bằng chứng nghiên cứu đời thực tương tự được thực hiện tại Ý, với viên phối hợp giữa PER/AML (nghiên cứu AMPERES) [28], và nghiên cứu tại Hy Lạp với viên phối hợp PER/IND/AML [25], và tại Hàn quốc với viên phối hợp UCTT/CKCa [29], đây đều là những nghiên cứu cho thấy sự cải thiện về mặt tuân trị khi bệnh nhân được sử dụng viên phối hợp liều cố định [25,28,29]. Một nghiên cứu thế giới thực khác được thực hiện tại Ý cho thấy sử dụng ít viên thuốc hơn khi phải kết hợp 3 loại thuốc giúp việc kiểm soát huyết áp tốt hơn [9]. Chỉ có 2 nghiên cứu ngẫu nhiên có đối chứng đã chứng minh điều trị với viên phối hợp liều cố định 3 thành phần, khi so với sử dụng nhiều viên thuốc cho kết quả tuân thủ điều trị tốt hơn kèm theo giảm được gánh nặng số lượng viên thuốc [30,31].
Tuân thủ điều trị sử dụng thuốc hạ áp có liên quan đến những lợi ích dài hạn bằng việc giảm được nguy cơ biến cố tim mạch bất lợi nghiêm trọng [32]. Nghiên cứu hiện tại cũng báo cáo tỉ lệ tử vong và tiêu chỉ tổng hợp của tử vong và các biến cố tim mạch là thấp hơn đáng kể ở những bệnh nhân sử dụng viên phối hợp liều cố định liều khi so sánh với những bệnh nhân sử dụng phối hợp nhiều viên thuốc (lần lượt là P<0,05 và P<0,001). Một nghiên cứu phân tích tổng hợp đánh giá điều trị bằng viên phối hợp cố định so với dùng nhiều viên thuốc liều tương đương cũng kết luận rằng các kết cục của bệnh nhân cải thiện hơn về mặt huyết áp và/hoặc rối loạn mỡ máu khi sử dụng viên SPC [33]. Sử dụng viên phối hợp liều cố định giữa AML + PER khi so sánh với sử dụng nhiều viên phối hợp cũng được quan sát thấy là có tác động về mặt kết cục của bệnh lí khi nó giúp giảm nguy cơ tử vong trong một nghiên cứu đời thực tại Úc [34]. Những bằng chứng từ nghiên cứu AMPERES tại Ý chứng minh rằng những bệnh nhân ngay từ lúc đầu sử dụng viên phối hợp liều cố định ít mắc các biến cố tim mạch đáng kể hơn khi so với những bệnh nhân được điều trị bằng nhiều viên thuốc phối hợp (P<0,001). [28] Hơn nữa, những nghiên cứu về can thiệp so sánh viên phối hợp liều cố định 3 thành phần so với nhiều viên phối hợp đã chứng minh giảm được khả năng tiến triển nặng hơn của bệnh ở những bệnh nhân tăng huyết áp, và ở những bệnh nhân tăng huyết áp kèm theo béo phì và đái tháo đường [35,36].
Một vấn đề quan trọng khác chính là chi phí điều trị THA suốt đời, tuy nhiên những dữ liệu về chi phí y tế trong đời thực về việc so sánh giữa sử dụng viên phối hợp liều cố định và sử dụng nhiều viên cũng hạn chế. Trong nghiên cứu của chúng tôi, cũng như những nghiên cứu khác, các chi phí liên quan đến kết cục đều được đưa ra dựa vào tỉ lệ các biến cố. Các chi phí y tế trực tiếp của nhóm sử dụng nhiều viên thuốc cao hơn so với nhóm sử dụng viên phối hợp liều cố định, và yếu tố góp phần chính là chi phí nằm viện do tỉ lệ biến cố cao hơn. Những kết quả tương tự cũng tìm thấy được trong một nghiên cứu đời thực khác được thực hiện tại Ý, khi mà việc phối hợp thuốc điều trị tự do dẫn đến chi phí y tế trung vị cao hơn ở mỗi bệnh nhân khi so với điều trị bằng viên phối hợp cố định liều [37].
Mặc dù nghiên cứu này chủ yếu tập trung vào đánh giá các kết cục lâm sàng và chi phí y tế của viên phối hợp so với sử dụng nhiều viên trong điều trị tăng huyết áp nhưng tầm quan trọng của việc phát hiện nguyên nhân tăng huyết áp, thứ phát hay không, và đánh giá các nguyên nhân này cũng như là bất kì bệnh đi kèm nào cũng cần được chú ý khi lựa chọn chiến lược điều trị [5].
Giá trị của các dữ liệu về THA trong thế giới thực, đặc biệt là cách sử dụng các cơ sở dữ liệu, trong việc hỗ trợ thêm cho các chứng cứ từ các nghiên cứu lâm sàng ngẫu nhiên có đối chứng (RCTs) đã được nhấn mạnh trong khoảng thời gian gần đây [38]. Các cơ sở dữ liệu cho phép thu thập các thông tin trong khoảng thời gian dài hơn, và cung cấp một lượng lớn dữ liệu mà có thể tìm thấy sẵn nhanh chóng [38,39]. Thêm vào đó, những dữ liệu từ thế giới thực có thể đưa ra một bối cảnh tối ưu mà giúp đánh giá được các hiện tượng trong đời thực – như là quán tính điều trị và kém tuân thủ điều trị, là những điều mà không thể đánh giá trong bối cảnh thực hiện các nghiên cứu RCT [38].
Điều quan trọng cần phải lưu ý đó chính là nghiên cứu này có một vài giới hạn. Bởi vì do sử dụng hệ thống cơ sở dữ liệu quản lí, những dữ liệu về các yếu tố có khả năng gây nhiễu như là trị số huyết áp, BMI và những thông số lâm sàng khác không có sẵn. Thời điểm đưa viên phối hợp bộ ba PER/IND/AML vào thị trường có thể dẫn đến thời gian theo dõi ngắn hơn và ở những bệnh nhân trẻ tuổi hơn có ít bệnh lí đi kèm hơn được khởi trị viên phối hợp, mặc dù tuổi và bệnh kèm theo được đưa vào trong phân tích PSM.
Thêm vào đó, đái tháo đường được xem như là yếu tố ảnh hưởng đến nguy cơ tim mạch ở những bệnh nhân tăng huyết áp [5] và nó hiện diện ở những bệnh nhân ở cả 2 nhóm đoàn hệ. Sau khi ghép cặp điểm xu hướng, đái tháo đường được phân bố đồng đều ở cả 2 nhóm đoàn hệ trong phân tích. Những giới hạn khác của thiết kế nghiên cứu này bao gồm việc thực tế là dữ liệu về các thuốc điều trị dùng kèm theo được kê cho những bệnh nhân chỉ được thu thập tại thời điểm ban đầu chứ không phải trong quá trình theo dõi, và những dữ liệu này chỉ được thu thập tại một quốc gia duy nhất (Ý), và do đó việc áp dụng các kết quả này cho toàn bộ dân số châu Âu hoặc toàn cầu có thể bị hạn chế.
Tóm lại, trong nghiên cứu đời thực trên bệnh nhân tăng huyết áp tại Ý này đã chứng minh được nhiều lợi ích của việc sử dụng viên phối hợp liều cố định 3 thành phần đối với cả bệnh nhân lẫn cơ quan y tế thanh toán chi phí điều trị (funders) bằng việc giảm gánh nặng số lượng viên thuốc, tỉ lệ tử vong, và chi phí y tế. Những bằng chứng này cùng với những bằng chứng khác trong cùng bối cảnh đời thực đã chứng minh những ưu điểm của việc sử dụng kết hợp bộ 3 PER/IND/AML trong duy nhất 1 viên thuốc.







