Chirag Bavishi, MD, MPH, Sangita Goel, MD, Franz H. Messerli, MD
Người dịch: ThS.BS. LÊ HOÀNG BẢO
Bệnh viện Đại học Y dược 1
Hiệu đính: TS.BS. Nguyễn Thị Mỹ Hạnh
Trưởng khoa Nhịp tim học Bệnh viện Nhân Dân 115
TÓM TẮT
Tăng huyết áp tâm thu đơn độc là dạng tăng huyết áp phổ biến nhất ở người cao tuổi. Cùng với sự gia tăng nhanh chóng của nhóm dân số người cao tuổi, tỷ lệ lưu hành của tăng huyết áp, đặc biệt là tăng huyết áp tâm thu đơn độc cũng sẽ tăng lên đáng kể.
Tăng huyết áp tâm thu (THATT) ở người cao tuổi được cho là do những biến đổi sinh lý bệnh của quá trình lão hóa cũng như do các yếu tố nguy cơ có thể thay đổi được. Tăng huyết áp tâm thu đơn độc (THATTĐĐ) có liên quan với tỷ lệ bệnh tật và tử vong đáng kể, đặc biệt là bệnh lý mạch máu não. Mối quan tâm về ảnh hưởng của THATT lên sức khỏe cộng đồng đang ngày càng lớn và kiểm soát bệnh vẫn còn là thách thức đối với các bác sĩ lâm sàng. Các nghiên cứu gần đây như Systolic Blood Pressure Intervention Trial (SPRINT) và Heart Outcomes Prevention Evaluation (HOPE)-3 có những áp dụng cho điều trị tăng huyết áp nói chung và đặc biệt là cho kiểm soát tăng huyết áp tâm thu đơn độc. Trong bài báo này chúng tôi sẽ điểm lại: (1) dịch tễ học và cơ chế sinh lý bệnh, (2) tác động của tăng huyết áp tâm thu đơn độc đối với kết cục tim mạch, (3) chiến lược điều trị tối ưu và, (4) mục tiêu huyết áp tâm thu theo kết quả hướng dẫn từ của các thử nghiệm SPRINT và HOPE 3.
Từ khóa: tăng huyết áp, tâm thu, người cao tuổi
Mở đầu
Tăng huyết áp tâm thu đơn độc được định nghĩa là huyết áp (HA) tâm thu ≥ 140 mmHg và HA tâm trương < 90 mmHg (1), gặp chủ yếu ở người cao tuổi, nhưng cũng không hiếm gặp ở người trẻ và người trung niên. Cả HA tâm thu và tâm trương gia tăng tuyến tính cho đến thập niên thứ 5 và thứ 6 của cuộc đời, sau đó huyết áp tâm trương giảm dần trong khi huyết áp tâm thu tiếp tục tăng (2). Hiện tượng gia tăng HA tâm thu ở người cao tuổi được cho là thứ phát do các yếu tố nguy cơ có thể thay đổi được và do các yếu tố di truyền, cũng như những biến đổi sinh lý bệnh theo của sự lão hóa. Theo dữ liệu nghiên cứu Framingham Heart Study, những người có huyết áp bình thường sống đến 65 tuổi có 90% nguy cơ tiến triển tăng huyết áp (chủ yếu huyết áp tâm thu), nếu họ sống thêm 20 đến 25 năm nữa (3). Cùng với sự lão hóa dân số nhanh chóng tại Mỹ, tỷ lệ lưu hành của tăng huyết áp, đặc biệt là tăng huyết áp tâm thu đơn độc, được dự đoán tăng lên đáng kể. Trong bài báo này chúng tôi sẽ xem xét: (1) dịch tễ học và cơ chế sinh lý bệnh, (2) tác động của tăng huyết áp tâm thu đơn độc lên tử vong và bệnh tật do tim mạch tim mạch, (3) chiến lược điều trị tối ưu và, (4) đánh giá mục tiêu HA tâm thu theo kết quả của thử nghiệm Systolic Blood Pressure Intervention Trial (SPRINT) và Heart Outcomes Prevention Evaluation (HOPE)-3.
Dịch tễ học
Theo dữ liệu 1999 – 2010 của Tổ chức Khảo sát Sức khỏe và Dinh dưỡng Quốc gia, tỉ lệ người trưởng thành tăng huyết áp tâm thu đơn độc không điều trị lên đến 9,4%, trong đó 29,4% ở người cao tuổi, ≥ 60 tuổi, so với 6,0% ở nhóm tuổi 40 – 59 và 1,8% ở nhóm tuổi 18 – 39 [4, 5]. Trong dân số người cao tuổi, giới nữ, người da đen không phải gốc Tây Ban Nha và có trình độ trung học dễ mắc bệnh hơn [5]. Cùng với việc điều trị tăng huyết áp tích cực hơn, tỷ lệ người cao tuổi dùng ≥ 3 thuốc hạ áp tăng gần gấp 3 lần (từ 9% giai đoạn 1988 – 1994 lên 26% giai đoạn 2005 – 2010); trong khi đó, tỉ lệ dùng 1 – 2 thuốc hạ áp chỉ tăng từ 50% lên 54%. Dữ liệu cắt ngang qua các giai đoạn 1999 – 2004 và 2005 – 2010, tỷ lệ tăng huyết áp tâm thu đơn độc không điều trị ở người cao tuổi giảm từ 33,6% xuống 25,1% [4]. Dù đã có cải thiện, hiệu quả điều trị ở người cao tuổi tiếp tục vẫn là một vấn đề sức khỏe cộng đồng quan trọng và tiếp tục thách thức bác sĩ lâm sàng.
Cơ chế sinh lý bệnh
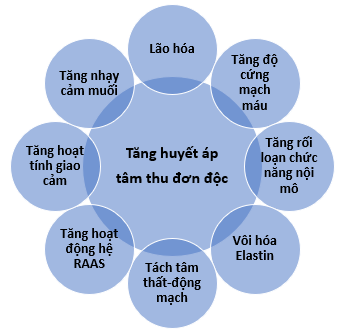
Tăng huyết áp tâm thu đơn độc có thể xuất hiện từ tăng huyết áp tâm trương “kiểm soát kém” ở bệnh nhân tăng huyết áp vô căn lâu dài hoặc từ việc tăng HA tâm thu mới đây thứ phát sau xơ cứng thành động mạch ở người trước đó huyết áp bình thường (6). Nguyên nhân thứ phát của tăng huyết áp tâm thu mới bao gồm đái tháo đường type 1, loãng xương với vôi hóa thành mạch, xơ vữa nhanh chóng do bệnh thận mạn, bệnh mạch máu ngoại biên, sự hình thành elastin biến đổi từ quá trình chậm tăng trưởng bào thai trong tử cung, nhiễm độc giáp, hẹp eo động mạch chủ , và lão hóa đoạn gần của động mạch chủ [6]. Các thay đổi sinh lý bệnh của sự lão hóa thành động mạch khiến cho người cao tuổi bị tăng huyết áp tâm thu đơn độc bao gồm rối loạn chức năng nội mô, tăng độ cứng cơ trơn thành động mạch, phóng thích chất tiền viêm, không nhạy cảm với chất dãn mạch, và vôi hóa sợi elastin [7] (Hình1).
Hình 1
Cùng với sự gia tăng tuổi tác và tiến triển của xơ vữa động mạch, lắng đọng calci và collagen thành động mạch gia tăng liên quan với rách (fraying) elastin động mạch. Giảm đàn hồi và dãn năng của động mạch dẫn đến giảm tỷ lệ đường kính lòng mạch trên bề dầy thành động mạch (lumen – wall ratio) và tăng độ cứng thành động mạch [8].
Những thay đổi này chủ yếu liên quan đến các động mạch lớn và động mạch chủ. Nghiên cứu chuyển tiếp (translational research) cho thấy tăng HA tâm thu làm tăng nồng độ các enzyme hoặc tăng hoạt động tiền viêm thúc đẩy rối loạn chức năng nội mô. Ví dụ enzyme matrix metalloproteinase ức chế dãn mạch thông qua thoái giáng nitric oxide synthase nội mô và thúc đẩy co mạch thông qua phân chia các peptides co mạch [9].
Hơn nữa, enzyme matrix metallo proteinase có vai trò trong phát triển mảng xơ vữa đưa đến dày lớp nội mạc và trung mạc [10]. Tăng độ cứng thành mạch làm tăng huyết áp tâm thu và giảm huyết áp tâm trương thêm nữa, gây tăng áp lực mạch và do đó làm giảm hiệu ứng Windkessel [8,11].Vận tốc sóng mạch, dùng để đo độ cứng động mạch, gia tăng cùng với giảm dãn năng động mạch.Vận tốc nhanh hơn tạo ra sóng áp lực phản xạ nhanh hơn, từ đó gây ra sự bất tương hợp tâm thất – mạch máu (ventricular – vascular mismatch) làm tăng hậu tải thất trái và huyết áp tâm thu [11,12]. Các bệnh mạn tính thường xảy ra đồng thời với tăng huyết áp người cao tuổi như đái tháo đường, bệnh thận mạn, tăng lipid máu, hút thuốc lá, v.v… cũng góp phần vào quá trình bệnh lý thông qua thúc đẩy xơ vữa động mạch và tăng độ cứng thành động mạch [6].Thất trái tăng độ cứng và phì đại nhằm duy trì cung lượng tim thích hợp chống lại tình trạng tăng hậu tải và giảm dãn năng thành động mạch do động mạch xơ cứng. Tái cấu trúc tâm thất dẫn đến giảm đổ đầy thì tâm trương và rối loạn thư giãn thì tâm trương. Điều này, cùng với tình trạng xơ cứng động mạch và giảm chức năng Windkessel của động mạch chủ, làm tăng phản ứng của HA tâm thu khi thể tích tuần hoàn thay đổi bất thường. Cuối cùng, tăng áp lực mạch và huyết áp tâm thu của hệ thống vi mạch không ổn định có thể dẫn đến tổn thương mạch máu và thiếu máu liên quan lưu lượng dòng chảy đến cơ quan đích [6,12]. Hệ thống renin–angiotensin–aldosterone (RAAS) có liên quan nhất định đến sinh bệnh học của tăng huyết áp tâm thu đơn độc thông qua cơ chế làm tăng độ dày, độ cứng và mất đi tính co giãn, ví dụ như biến đổi lượng elastin – collagen của thành động mạch, tái cấu trúc làm dầy và xơ hóa lớp nội mạc, tăng sinh tế bào cơ trơn động mạch [13].Tuy nhiên, có sự giảm dần hoạt tính renin huyết tương theo tuổi,và vai trò của RAAS bị điều hòa bởi một số yếu tố khác như lượng natri ăn vào và bệnh đồng mắc [14,15].
Huyết áp tâm thu, tăng huyết áp tâm thu đơn độc và nguy cơ tim mạch
HA tâm thu là một yếu tố nguy cơ tim mạch chính đã được xác định. Dữ liệu từ một phân tích gộp trên một triệu người trưởng thành gồm 61 nghiên cứu quan sát cho thấy tăng HA tâm thu liên quan trực tiếp và có ý nghĩa với tử vong do tim mạch và do mọi nguyên nhân, không có bất kỳ bằng chứng nào về một hiệu ứng ngưỡng cho đến mức 115/75 mmHg [16]. Các nghiên cứu đánh giá HA lưu động 24 giờ cho thấy tác hại tương tự của tăng HA tâm thu. Một phân tích gộp 20 nghiên cứu trên 9,299 người và 11.1 năm theo dõi cho thấy một mối liên quan chặt giữa HA tâm thu 24 giờ và tử vong do nguyên nhân tim mạch, tử vong do mọi nguyên nhân, đột quỵ và biến cố tim mạch [17]. Mặc dù HA tâm trương cũng quan trọng, vẫn còn nhiều tranh luận về tác động của bản thân HA tâm trương đối với kết cục tim mạch [18, 19].
Nhiều nghiên cứu dịch tễ học cho thấy tăng huyết áp tâm thu đơn độc có mối liên quan độc lập với biến cố tim mạch trong tương lai [20-22]. Các nghiên cứu ban đầu dùng tiêu chuẩn HA tâm thu ≥ 160 mmHg và HA tâm trương < 95 mmHg để định nghĩa tăng huyết áp tâm thu đơn độc. Vào năm 1997, Báo cáo lần thứ Sáu của Ủy ban Quốc gia về Phòng ngừa, Phát hiện, Đánh giá, và Điều trị Tăng huyết áp sửa lại định nghĩa: HA tâm thu ≥ 140mmHg và HA tâm trương < 90 mmHg [23], về sau được thông qua bởi Hướng dẫn năm 1999 của Tổ chức Sức khỏe Thế giới – Hiệp hội Tăng huyết áp Quốc tế [24]. Hướng dẫn năm 2013 của Hiệp hội Tim mạch châu Âu/Hiệp hội Tăng huyết áp châu Âu về điều trị tăng huyết áp [1] phân loại tiếp tục tăng huyết áp tâm thu đơn độc thành độ 1, 2, hoặc 3 tùy theo giá trị HA tâm thu (Bảng 1). Trong một phân tích theo xu hướng bắt cặp từ nghiên cứu đoàn hệ Sức khỏe Tim mạch bao gồm 2,520 người và 8.7 năm theo dõi, tăng huyết áp tâm thu đơn độc liên quan đến tăng 34% bệnh mạch vành, tăng 33% bệnh mạch máu não và tăng 26% suy tim mới mắc [25]. Gần đây, trong một nghiên cứu quốc tế đa trung tâm gồm 8,341 người không được điều trị, tăng huyết áp tâm thu đơn độc (định nghĩa là HA tâm thu lưu động 24 giờ ≥ 130 mmHg) liên quan độc lập với tử vong do mọi nguyên nhân cũng như kết cục tim mạch tử vong và không tử vong trong thời gian 11 năm [26]. Với điều trị thích hợp, giảm HA tâm thu giúp cải thiện kết cục. Trong một phân tích gộp lớn bao gồm 123 nghiên cứu trên 631,815 người, giảm 10 mmHg HA tâm thu làm giảm có ý nghĩa các biến cố tim mạch chính (20%), bệnh mạch vành (17%), đột quỵ (17%), suy tim (18%) và tử vong do mọi nguyên nhân (13%) [27].
Bảng 1: Phân loại tăng huyết áp tâm thu đơn độc dựa trên số đo huyết áp tại phòng khám
| Phân loại | Huyết áp tâm thu (mm Hg) | Huyết áp tâm trương (mm Hg) |
| Tăng huyết áp tâm thu đơn độc – Loại I | 140-159 | <90 |
| Tăng huyết áp tâm thu đơn độc – Loại II | 160-179 | <90 |
| Tăng huyết áp tâm thu đơn độc – Loại III | ≥180 | <90 |
Dựa trên Hiệp hội Tăng huyết áp Châu Âu năm 2013 và Hướng dẫn của Hiệp hội Tim mạch Châu Âu về quản lý tăng huyết áp động mạch.1
Các thử nghiệm ngẫu nhiên có đối chứng về tăng huyết áp tâm thu đơn độc
Bốn thử nghiệm ngẫu nhiên nền tảng [28-31] cung cấp bằng chứng vững chắc về việc điều trị tăng huyết áp tâm thu đơn độc ở người cao tuổi (Bảng 2).
Bảng 2: Các thử nghiệm lâm sàng mang tính bước ngoặt về điều trị Tăng huyết áp tâm thu đơn độc
| SHEP | Sys-Eur | Sys-China | HYVET | |
| Năm | 1991 | 1997 | 1998 | 2008 |
| Số lượng Bệnh nhân | 4736 | 4695 | 2394 | 3845 |
| Tuổi và giới tính | ≥60 y, trung bình 72 y, 57% Nữ | ≥60 y, trung bình 70 y, 66% Nữ | ≥60 y, trung bình 66 y, 36% Nữ | ≥80 y, trung bình 84 y, 61% Nữ |
| Mức HA | HATT: 160-219 HATTr: ≤90 |
HATT: 160-219 HATTr: ≤95 |
HATT: 160-219 HATTr: ≤95 |
HATT: 160-199∗ HATTr: ≤110 |
| Điều trị | Chlorthalidone 12.5-25 mg | Nitrendipine 10-40 mg | Nitrendipine 10-40 mg | Indapamide sustained release 1.5 mg |
| Liệu pháp bổ sung | Atenolol 25 mg, reserpine 0.05 mg | Enalapril 5-20 mg, HCTZ 12.5-25 mg | Captopril 12.5-50 mg, HCTZ 12.5-50 mg | Perindopril 2-4 mg |
| Kết cục chính | Đột quỵ không gây tử vong và gây tử vong | Đột quỵ không gây tử vong và gây tử vong | Đột quỵ không gây tử vong và gây tử vong | Đột quỵ không gây tử vong và gây tử vong |
| Thời gian theo dõi | 4.5 Năm | 2 Năm | 3 Năm | 2.1 Năm |
| Những phát hiện chính | Giảm 36% nguy cơ đột quỵ, giảm 25% bệnh động mạch vành và giảm 32% biến cố tim mạch | Giảm 42% đột quỵ, giảm 26% điểm cuối về tim, giảm 31% biến cố tim mạch | Giảm 38% đột quỵ, giảm 37% biến cố tim mạch, 39% tử vong do mọi nguyên nhân | Giảm 30% đột quỵ, giảm 23% tử vong do tim mạch, giảm 21% tử vong do mọi nguyên nhân |
BP = blood pressure; HCTZ = hydrochlorothiazide; HYVET = HYpertension in the Very Elderly Trial; ISH = isolated systolic hypertension; SHEP = Systolic Hypertension in the Elderly Program.
∗ 32% bệnh nhân có Tăng huyết áp tâm thu đơn độc.
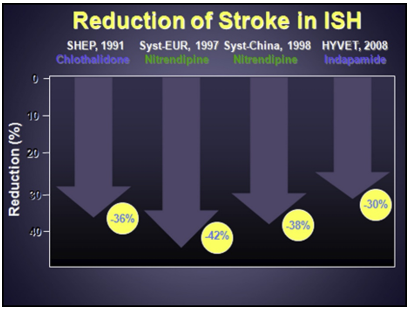
Tiêu chí chính của tất cả 4 thử nghiệm có đối chứng giả dược là tỷ lệ mới mắc đột quỵ tử vong và không tử vong, giảm rõ rệt ở nhánh điều trị tích cực (Hình 2). Cả 4 thử nghiệm đều định nghĩa tăng huyết áp tâm thu đơn độc là HA tâm thu ≥ 160 mmHg. Một phân tích gộp 15,693 bệnh nhân tăng huyết áp tâm thu đơn độc từ 8 thử nghiệm ngẫu nhiên cho thấy điều trị tích cực giảm tử vong do mọi nguyên nhân 13%, tử vong tim mạch 18%, tất cả biến cố tim mạch 26%, đột quỵ 30%, và biến cố mạch vành23% [32]. Lợi ích tuyệt đối được nhận thấy ở nam giới, người ≥ 70 tuổi và những người có biến cố tim mạch trước đó hoặc áp lực mạch rộng hơn.
Hình 2 (Chụp từ ảnh gốc)
Thuốc hạ áp trong tăng huyết áp tâm thu đơn độc
Thuốc hàng đầu:Lợi tiểu giống thiazide và chẹn kênh calci dihydropyridine
Thuốc hàng thứ hai:Ức chế men chuyển (UCMC) hoặc Chẹn thụ thể Angiotensin (UCTT)
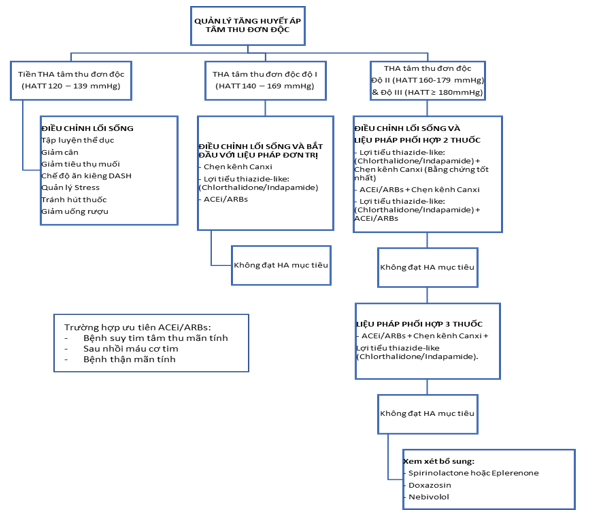
Từ các thử nghiệm ngẫu nhiên nói trên, rõ ràng lợi tiểu giống thiazide (chlorthalidone và indapamide) cũng như chẹn kênh calci dihydropyridine (amlodipine, nitrendipine, nifedipine v.v…) giảm đáng kể nguy cơ đột quỵ và các biến chứng khác. Dựa trên dữ liệu tổng hợp, chẹn kênh calci và lợi tiểu giống thiazide nên là thuốc ưu tiên chọn đầu tay để điều trị tăng huyết áp tâm thu đơn độc (Hình3). Cần lưu ý, không có dữ liệu cho thấy hydrochlorothiazide giảm tỷ lệ bệnh tật và tử vong tương tự như chlorthalidone và indapamide. So với chẹn calci hoặc lợi tiểu giống thiazide (chlorthalidone hoặc indapamide), UCMC/UCTT có hiệu quả kém hơn rõ rệt trên bệnh nhân tăng huyết áp tâm thu đơn độc.
Hình 3
Tuy nhiên, UCMC/UCTT có thể được xem xét nếu có chỉ định bắt buộc như suy tim tâm thu mạn, sau nhồi máu cơ tim hoặc bệnh thận mạn. Đối với bệnh nhân đái tháo đường, phân tích gần đây cho thấy hiệu quả tương đương của UCMC/UCTT so với các thuốc hạ áp khác (33). Ở người cao tuổi, phân tích gộp gần đây của chúng tôi cho thấy không có khác biệt rõ rệt giữa UCMC và các thuốc hạ áp khác về kết cục tim mạch. Chọn lựa giữa các thuốc hạ áp khác nhau nên căn cứ vào bệnh đồng mắc, khả năng dung nạp và đáp ứng lâm sàng của bệnh nhân. Nhìn chung, nên quyết định chiến lược điều trị dựa vào cá thể hóa người bệnh với mục tiêu chính là kiểm soát HA tối ưu nhưng sử dụng ít thuốc và/hoặc một phác đồ giảm thiểu tác dụng phụ.
Phối hợp thuốc đối với tăng huyết áp tâm thu đơn độc
Thuốc hàng đầu: Chẹn kênh calci+lợi tiểu giống thiazide (Indapamide,Chlorthalidone)
Thuốc hàng thứ hai: Chẹn kênh calci +UCMChoặcUCTT; lợi tiểu giống thiazide(Indapamide, Chlorthalidone) + UCMChoặcUCTT
Đa số bệnh nhân sau cùng vẫn cần phối hợp 2 hoặc nhiều thuốc hạ áp để đạt HA mục tiêu. Bằng chứng từ những thử nghiệm điều trị theo cá thể và những thử nghiệm điều trị các viên thuốc phối hợp sẵn có gợi ý rằng ở bệnh nhân cần nhiều hơn một thuốc hạ áp, phối hợp chẹn kênh calci và lợi tiểu giống thiazide nên là chiến lược ban đầu [34]. Hiệu quả và tính dung nạp của phác đồ này tương đương với những phối hợp khác, ngay cả ở bệnh nhân nguy cơ cao và người trên 65 tuổi [35]. Khi có chỉ định bắt buộc của UCMC/UCTT, có thể xem xét điều trị phối hợp UCMC hoặc UCTT với chẹn kênh calci hoặc lợi tiểu giống thiazide. Việc sử dụng hợp lý viên phối hợp cố định sẽ giảm số lượng viên thuốc và có xu hướng gia tăng sự tuân trị.
Thuốc cần tránh: Chẹn beta
Các bằng chứng cho thấy chẹn beta rất kém hiệu quả điều trị tăng huyết áp [36].Cần lưu ý trong phân nhóm tăng huyết áp tâm thu đơn độc của thử nghiệm Losartan Intervention For End point reduction (LIFE-ISH),atenolol kém hơn losartan trong việc giảm nguy cơ tim mạch [37]. Trong phân nhóm thử nghiệm thứ hai của SwedishTrial inOldpatientswithHypertension (STOP-2),việc phối hợplợi tiểuvà chẹn beta đưa đến biến cố đột quỵ cao nhất so với UCMC và chẹn kênh calci [38]. Chẹn beta kém hiệu quả có liên quan một phần đến quan sát thấy rằng chậm nhịp tim làm tăng HA trung tâm (động mạch chủ). Chẹn beta có tác dụng hạ áp giả tạo vì HA ngoại biên thấp nhưng HA trung tâm (động mạch chủ) tăng lên rõ rệt [39]. Hơn nữa, giảm nhịp tim còn thúc đẩy hiệu ứng này thêm [40]. Về lâu dài, chẹn beta thậm chí còn có thể gây ra hiệu ứng tiền xơ hóa lên thành động mạch, góp phần làm tăng xơ cứng thành mạch [41].
Mục tiêu huyết áp tâm thu: Có phải mọi đối tượng đều như nhau?
Huyết áp tâm thu mục tiêu hoặc tối ưu ở bệnh nhân tăng huyết áp là một đề tài tranh luận sôi nổi. Các thử nghiệm trước đây về mục tiêu HA tâm thu không chỉ cho kết quả mâu thuẫn nhau mà còn không đồng nhất về đối tượng, phương pháp nghiên cứu và mục tiêu HA. Hơn nữa, dữ liệu liên quan đến tăng huyết áp tâm thu đơn độc còn hạn chế. Thử nghiệm Systolic Hypertension in the Elderly Program (SHEP) [28] và HYpertension in the Very Elderly Trial (HYVET) [31] trước đó cho thấy ích lợi đáng kể của điều trị hạ áp với HA tâm thu mục tiêu trong nhánh điều trị của mỗi thử nghiệm < 150 mmHg. Tuy nhiên, các thử nghiệm này không được thiết kế để đánh giá mục tiêu HA cụ thể. Thử nghiệm VALsartan in Elderly Isolated Systolic Hypertension (VALISH) [42] cố gắng xác định mục tiêu HA tối ưu ở bệnh nhân tăng huyết áp tâm thu đơn độc. Trong thử nghiệm này 3,079 bệnh nhân cao tuổi được phân ngẫu nhiên vào nhánh kiểm soát HA chặt chẽ (< 140 mmHg) hoặc trung bình (≥ 140 mmHg đến < 150 mmHg) và theo dõi 3 năm. Hai chiến lược không đưa đến sự khác biệt có ý nghĩa về tỷ lệ mới mắc kết cục chính: tiêu chí gộp đột tử, đột quỵ tử vong hoặc không tử vong, nhồi máu cơ tim tử vong hoặc không tử vong, tử vong do suy tim, tử vong do nguyên nhân tim mạch khác, nhập viện ngoài ý muốn do bệnh tim mạch, và suy thận (tỷ số rủi ro: 0,89, p=0,38). Không có sự khác biệt từng thành phần riêng lẻ trong kết cục chính giữa hai nhóm.Tuy nhiên, do quá ít biến cố,thử nghiệm được đánh giá là không đủ mạnh.
Thử nghiệm SPRINT vửa được công bố gần đây được thiết kế đặc biệt để khảo sát điều trị chuẩn (mục tiêu HA tâm thu < 120 mmHg) so với tích cực (mục tiêu HA tâm thu < 140 mmHg) ở bệnh nhân tăng huyết áp có nguy cơ bệnh tim mạch [43]. Nghiên cứu này phân ngẫu nhiên 9,361 người trưởng thành ≥ 50 tuổi không đái tháo đường, không tiền căn đột quỵ có HA tâm thu trung bình ≥ 130 mmHg và có thêm yếu tố nguy cơ tim mạch. Tuổi trung bình của đối tượng là 68 và HA ban đầu trung bình là 140/78 mmHg. Trong thời gian theo dõi, HA tâm thu trung bình là 122 mmHg trong nhóm điều trị tích cực và 135 mmHg trong nhóm điều trị chuẩn. Điều trị tích cực làm giảm tiêu chí gộp chính 25% (p<0,001) và tử vong do mọi nguyên nhân 27% (p=0,003) so với nhóm điều trị chuẩn. Ích lợi về kết cục chính chủ yếu là giảm tử vong do suy tim và nguyên nhân tim mạch. Dựa trên thử nghiệm SPRINT, ước tính khoảng 16,8 triệu người trưởng thành Mỹ có thể phù hợp cho khởi trị hoặc điều trị tăng cường hạ áp [44]. Tuy nhiên chúng tôi nhận thấy việc đo HA trong SPRINT được thực hiện không giống những thử nghiệm khác, vì bệnh nhân được ngồi trong phòng yên tĩnh và không có sự hiện diện của điều dưỡng hay bác sĩ [45]. Như Kjeldsen và cộng sự phát biểu, tác động của nó là (1) HA trong SPRINT không thể so sánh trực tiếp với HA trong các thử nghiệm khác và (2) nhánh điều trị < 120 mmHg trong SPRINT có thể so với giá trị HA tâm thu cao hơn trong những thử nghiệm khác. Nói chung, điều đó có nghĩa là nhánh điều trị huyết áp thấp hơn trong SPRINT chuyển thành HA tâm thu < 136 mmHg, không khác biệt nhiều so với HA tâm thu < 140 mmHg, hiện là mục tiêu HA tâm thu được khuyến cáo cho hầu hết bệnh nhân tăng huyết áp trong tất cả hướng dẫn điều trị tăng huyết áp.
Nhìn chung, dựa trên bằng chứng từ nhiều nghiên cứu dịch tễ học, nên kiểm soát tốt HA tâm thu để giảm tử vong tim mạch. Tuy nhiên, giảm HA quá mức có thể gây hại cho người cao tuổi bị ISH do nguy cơ giảm tưới máu cơ quan đích. Giảm HA quá mức ở các bệnh nhân này đi kèm với giảm cả HA tâm trương. Có thể thấy giảm HA quá mức làm tăng hiện tượng đường cong J, theo đó giảm HA tâm trương có thể làm tăng nguy cơ bệnh mạch vành và các biến cố khác [46]. Trong nghiên cứu HOPE3 gần đây, phân tích phân nhóm định trước chỉ giảm đột quỵ ở bệnh nhân được điều trị có HA tâm thu > 143,5mmHg. Ngược lại, giảm HAbằng candesartan phối hợp hydrochlorothiazide không có hiệu quả ở bệnh nhân có HA tâm thu 131,6–143,5mmHg hoặc ≤ 131,5mmHg [47]. So với các dạng tăng huyết áp khác, trong tăng huyết áp tâm thu đơn độc chúng ta càng nên nhớ một quy luật đơn giản nhưng luôn hiện hữu trong y khoa: mỗi bệnh nhân đều khác biệt nhau về di truyền, sinh lý, chuyển hóa, bệnh lý, tâm lý và văn hóa. Theo đó sẽ không bao giờ có một cách duy nhất để chẩn đoán và điều trị. Hạ HA của tất cả bệnh nhân tăng huyết áp xuống ≤ 120mmHg rõ ràng là vô lý, bất kể kết quả của SPRINT. Chúng ta chỉ có thể hy vọng rằng mặc dù (hoặc thậm chí vì) SPRINT, bác sĩ sẽ tiếp tục điều trị bệnh nhân và không chỉ là con số huyết áp [48].
Tăng huyết áp tâm thu đơn độc ở người trẻ và trung niên
Tỷ lệ hiện mắc của tăng huyết áp tâm thu đơn độc ở người 18 – 39 tuổi và 40 – 59 tuổi tại Mỹ theo ước tính lần lượt là 1,8% và 6%. Ở người trẻ, người ta cho rằng huyết áp tâm thu tăng chủ yếu ở động mạch ngoại biên, và không tăng ở động mạch trung tâm, dẫn đến khuếch đại cao hơn của sóng áp lực mạch tại động mạch chi trên [49]. Điều đó cũng cho thấy bệnh nhân trẻ tuổi tăng huyết áp tâm thu đơn độc nhưng HA trung tâm thấp có ít nguy cơ tiến triển tăng huyết áp cần điều trị [50]. Tuy nhiên nó không phải là một hiện tượng hoàn toàn lành tính như trước đây vẫn nghĩ.
Một nghiên cứu gần đây của Yano và cộng sự phân tích 27,081 người từ 18 đến 49 tuổi không có bệnh mạch vành và điều trị hạ huyết áp, từ dữ liệu của Dự án Hiệp hội Tim Chicago. Trong thời gian theo dõi 31 năm,THATTĐĐ liên quan đến gia tăng nguy cơ tử vong tim mạch và tử vong do bệnh mạch vành so với HA tối ưu – bình thường. Cùng với sự gia tăng tỷ lệ béo phì và hội chứng chuyển hóa ở người trẻ, tỷ lệ lưu hành THATTĐĐ có thể sẽ tăng nhiều hơn. Tuy nhiên, dựa trên những hiểu biết về sinh lý bệnh hiện nay, không rõ liệu đo HA chỉ dựa vào vị trí ở cánh tay có đủ để chẩn đoán và khởi trị hay không. Có thể thấy vai trò của đo HA lưu động 24 giờ và huyết áp trung tâm cần được làm rõ. Chẩn đoán chính xác THATTĐĐ quan trọng ở người trẻ vì nó có ý nghĩa đáng kể về tiên lượng, điều trị và lối sống đối với những bệnh nhân này.
KẾT LUẬN VÀ TRIỂN VỌNG
Tăng huyết áp tâm thu đơn độc rất phổ biến ở người cao tuổi và là nguyên nhân chính đưa đến bệnh tật và tử vong. Hiện nay tỷ lệ kiểm soát huyết áp ở các bệnh nhân này vẫn chưa đạt yêu cầu. Các chiến lược điều trị thích hợp dựa trên chứng cứ nên được áp dụng để kiểm soát huyết áp. Chẹn kênh calcivà lợi tiểu giống thiazide (chlorthalidone,indapamide) làm giảm nguy cơ đột quỵ, và nên xem là lựa chọn đầu tay. Tuy nhiên, đa số bệnh nhân cao tuổi cần nhiều thuốc hạ áp để kiểm soát HA. Vẫn chưa rõ mục tiêu HA tâm thu tối ưu, tuy nhiên mục tiêu HA tâm thu < 140mmHg có vẻ hợp lý. Rõ ràng,THATTĐĐ vẫn còn là một vấn đề phổ biến và đầy thách thức đối với bác sĩ lâm sàng.
TÀI LIỆU THAM KHẢO
- Mancia G, Fagard R, Narkiewicz K, Redon J, Zanchetti A, Bohm M, et al. 2013 ESH/ESC guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). European Heart Journal. 2013;34(28):2159-219.
- Duprez DA. Systolic hypertension in the elderly: addressing an unmet need. Am J Med. 2008;121(3):179-84 e3.
- Vasan RS, Beiser A, Seshadri S, Larson MG, Kannel WB, D’Agostino RB, et al. Residual lifetime risk for developing hypertension in middle-aged women and men: The Framingham Heart Study. JAMA. 2002;287(8):1003-10.
- Egan BM, Li J, Hutchison FN, Ferdinand KC. Hypertension in the United States, 1999 to 2012: progress toward Healthy People 2020 goals. Circulation. 2014;130(19):1692-9.
- Liu X, Rodriguez CJ, Wang K. Prevalence and trends of ISH among untreated adults in the United States. J Am Soc Hypertens. 2015;9(3):197-205.
- Franklin SS. Elderly hypertensives: how are they different? J Clin Hypertens (Greenwich). 2012;14(11):779-86.
- AlGhatrif M, Lakatta EG. The conundrum of arterial stiffness, elevated blood pressure, and aging. Curr Hypertens Rep. 2015;17(2):12.
- Chobanian AV. Clinical practice. ISH in the elderly. N Engl J Med. 2007;357(8):789-96.
- Fontana V, Silva PS, Gerlach RF, Tanus-Santos JE. Circulating matrix metalloproteinases and their inhibitors in hypertension. Clin Chim Acta. 2012;413(7-8):656-62.
- Ma Y, Yabluchanskiy A, Lindsey ML, Chilton RJ. Is Systolic Blood Pressure Intervention worse than combined systolic/diastolic hypertension? J Clin Hypertens (Greenwich). 2012;14(11):808-9.
- Mancia G, Giannattasio C. Diagnostic and therapeutic problems of ISH. J Hypertens. 2015;33(1):33-43.
- Borlaug BA, Kass DA. Ventricular-vascular interaction in heart failure. Heart Fail Clin. 2008;4(1):23-36.
13. Chrysant SG. Vascular remodeling: the role of angiotensin-converting enzyme inhibitors. Am Heart J. 1998;135(2 Pt 2):S21-30. - Bauer JH. Age-related changes in the renin-aldosterone system. Physiological effects and clinical implications. Drugs Aging. 1993;3(3):238-45.
- Alderman MH, Cohen HW, Sealey JE, Laragh JH. Plasma renin activity levels in hypertensive persons: their wide range and lack of suppression in diabetic and in most elderly patients. Am J Hypertens. 2004;17(1):1-7.
- Lewington S, Clarke R, Qizilbash N, Peto R, Collins R, Prospective Studies C. Age- specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. Lancet.
- Conen D, Bamberg F. Noninvasive 24-h ambulatory blood pressure and cardiovascular disease: a systematic review and meta-analysis. Journal of Hypertension. 2008;26(7):1290-9.
- Tin LL, Beevers DG, Lip GY. Systolic vs diastolic blood pressure and the burden of hypertension. Journal of Human Hypertension. 2002;16(3):147-50.
- Sever P. Abandoning diastole. BMJ. 1999;318(7200):1773.
- Antikainen R, Jousilahti P, Tuomilehto J. Systolic blood pressure, Systolic Blood Pressure Intervention and risk of coronary heart disease, strokes, cardiovascular disease and all-cause mortality in the middle-aged population. Journal of Hypertension. 1998;16(5):577-83.
- Wilking SV, Belanger A, Kannel WB, D’Agostino RB, Steel K. Determinants of Systolic Blood Pressure Intervention. JAMA. 1988;260(23):3451-5.
- Garland C, Barrett-Connor E, Suarez L, Criqui MH. Systolic Blood Pressure Intervention and mortality after age 60 years. A prospective population-based study. American Journal of Epidemiology. 1983;118(3):365-76.
- The sixth report of the Joint National Committee on prevention, detection, evaluation, and treatment of high blood pressure. Archives of Internal Medicine. 1997;157(21):2413-46.
- 1999 World Health Organization-International Society of Hypertension Guidelines for the Management of Hypertension. Guidelines Subcommittee. Journal of Hypertension. 1999;17(2):151-83.
- Ekundayo OJ, Allman RM, Sanders PW, Aban I, Love TE, Arnett D, et al. Isolated systolic hypertension and incident heart failure in older adults: a propensity- matched study. Hypertension. 2009;53(3):458-65.
- Li Y, Wei FF, Thijs L, Boggia J, Asayama K, Hansen TW, et al. Ambulatory hypertension subtypes and 24-hour systolic and diastolic blood pressure as distinct outcome predictors in 8341 untreated people recruited from 12 populations. Circulation. 2014;130(6):466-74.
- Ettehad D, Emdin CA, Kiran A, Anderson SG, Callender T, Emberson J, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet. 2015.
- Prevention of stroke by antihypertensive drug treatment in older persons with ISH. Final results of the Systolic Hypertension in the Elderly Program (SHEP). SHEP Cooperative Research Group. JAMA. 1991;265(24):3255-64.
- Staessen JA, Fagard R, Thijs L, Celis H, Arabidze GG, Birkenhager WH, et al. Randomised double-blind comparison of placebo and active treatment for older patients with ISH. The Systolic Hypertension in Europe (Syst-Eur) Trial Investigators. Lancet. 1997;350(9080):757-64.
- Liu L, Wang JG, Gong L, Liu G, Staessen JA. Comparison of active treatment and placebo in older Chinese patients with tăng huyết áp tâm thu đơn độc. Systolic Hypertension in China (Syst-China) Collaborative Group. J Hypertens. 1998;16(12 Pt 1):1823-9.
- Beckett NS, Peters R, Fletcher AE, Staessen JA, Liu L, Dumitrascu D, et al. Treatment of hypertension in patients 80 years of age or older. N Engl J Med.
- Staessen JA, Gasowski J, Wang JG, Thijs L, Den Hond E, Boissel JP, et al. Risks of untreated and treated ISH in the elderly: meta-analysis of outcome trials. Lancet. 2000;355(9207):865-72.
- Bangalore S, Fakheri R, Toklu B, Messerli FH. Diabetes mellitus as a compelling indication for use of renin angiotensin system blockers: systematic review and meta-analysis of randomized trials. BMJ. 2016;352:i438.
- Rimoldi SF, Messerli FH, Chavez P, Stefanini GG, Scherrer U. Efficacy and safety of calcium channel blocker/diuretics combination therapy in hypertensive patients: a meta-analysis. J Clin Hypertens (Greenwich). 2015;17(3):193-9.
- Hanon O, Efficacy of indapamide SR/amlodipine combination in uncontrolled hypertensive patients over 65 years old: a subanalysis of the 1-year NESTOR study, Archives of Cardiovascular Diseases Supplements, Volume 8, Issue 3, Pages 193-283 (April 2016).
- Messerli FH, Grossman E, Goldbourt U. Are beta-blockers efficacious as first-line therapy for hypertension in the elderly? A systematic review. JAMA. 1998;279(23):1903-7.
- Kjeldsen SE, Dahlof B, Devereux RB, Julius S, Aurup P, Edelman J, et al. Effects of losartan on cardiovascular morbidity and mortality in patients with tăng huyết áp tâm thu đơn độc and left ventricular hypertrophy: a Losartan Intervention for Endpoint Reduction (LIFE) substudy. JAMA. 2002;288(12):1491-8.
- Ekbom T, Linjer E, Hedner T, Lanke J, De Faire U, Wester PO, et al. Cardiovascular events in elderly patients with tăng huyết áp tâm thu đơn độc. A subgroup analysis of treatment strategies in STOP-Hypertension-2. Blood Pressure. 2004;13(3):137-41.
- Williams B, Lacy PS, Cafe, the AI. Impact of heart rate on central aortic pressures and hemodynamics: analysis from the CAFE (Conduit Artery Function Evaluation) study: CAFE-Heart Rate. J Am Coll Cardiol. 2009;54(8):705-13.
- Messerli FH RS, Bangalore S, Bavishi C, Laurent S. When Increase in Central Pressure Overrides Benefits of Heart Rate Lowering. Journal of the American College of Cardiology. In Press.
- Ong KT, Perdu J, De Backer J, Bozec E, Collignon P, Emmerich J, et al. Effect of celiprolol on prevention of cardiovascular events in vascular Ehlers-Danlos syndrome: a prospective randomised, open, blinded-endpoints trial. Lancet. 2010;376(9751):1476-84.
- Ogihara T, Saruta T, Rakugi H, Matsuoka H, Shimamoto K, Shimada K, et al. Target blood pressure for treatment of tăng huyết áp tâm thu đơn độc in the elderly: valsartan in elderly tăng huyết áp tâm thu đơn độc study. Hypertension. 2010;56(2):196-202.
- Group SR, Wright JT, Jr., Williamson JD, Whelton PK, Snyder JK, Sink KM, et al. A Randomized Trial of Intensive versus Standard Blood-Pressure Control. New England Journal of Medicine. 2015;373(22):2103-16.
- Bress AP, Tanner RM, Hess R, Colantonio LD, Shimbo D, Muntner P. Generalizability of results from the Systolic Blood Pressure Intervention Trial (SPRINT) to the US adult population. Journal of the American College of Cardiology. 2015.
- Kjeldsen SE, Lund-Johansen P, Nilsson PM, Mancia G. Unattended Blood Pressure Measurements in the Systolic Blood Pressure Intervention Trial: Implications for Entry and Achieved Blood Pressure Values Compared With Other Trials. Hypertension. 2016;67(5):808-12.
- Messerli FH, Panjrath GS. The J-curve between blood pressure and coronary artery disease or essential hypertension: exactly how essential? Journal of the American College of Cardiology. 2009;54(20):1827-34.
- Lonn EM, Bosch J, Lopez-Jaramillo P, Zhu J, Liu L, Pais P, et al. Blood-Pressure Lowering in Intermediate-Risk Persons without Cardiovascular Disease. N Engl J Med. 2016;374(21):2009-20.
- Messerli FH, Bangalore S. Should We SPRINT Toward New Blood Pressure Goals or Let the Dust Settle? Am J Med. 2016.
- O’Rourke MF, Adji A. Guidelines on guidelines: focus on ISH in youth. Journal of Hypertension. 2013;31(4):649-54.
- Saladini F, Santonastaso M, Mos L, Benetti E, Zanatta N, Maraglino G, et al. Isolated systolic hypertension of young-to-middle-age individuals implies a relatively low risk of developing hypertension needing treatment when central blood pressure is low. Journal of Hypertension. 2011;29(7):1311-9.







