Eline H. Groenland, Jean-Paul A.C. Vendeville, Remy H.H. Bemelmans, Houshang Monajemi,
Michiel L. Bots, Frank L.J. Visseren, và Wilko Spiering
Biên dịch: ThS.BS. NGUYỄN VĂN THẢO1
BS. HÀ NHƯ THUẦN1,2
1 Phòng khám Đa khoa Cardio, thành phố Hồ Chí Minh
2 Trường Đại học Y-Dược, Đại học Huế
TÓM TẮT
Đặt vấn đề: Sự phát triển của ứng dụng tự động, hỗ trợ theo dõi huyết áp tại nhà (HBPM) trên điện thoại thông minh cho phép đo huyết áp (HA) chuẩn tại nhà. Mục đích của nghiên cứu này là để đánh giá mức độ đồng nhất về chẩn đoán giữa HBPM được hỗ trợ bởi ứng dụng, HA phòng khám (OBP) tự động và theo dõi huyết áp lưu động (ABPM) 24 giờ là tiêu chuẩn tham chiếu.
Phương pháp: Trong nghiên cứu bắt chéo 5 chiều ngẫu nhiên mở này, bệnh nhân được chẩn đoán tăng huyết áp được chọn ngẫu nhiên vào một trong 10 cụm mỗi cụm có 5 phương pháp đo HA (ABPM, HBPM, OBP có giám sát, OBP không giám sát và HA 30 phút không giám sát) theo thứ tự khác nhau.
Kết quả: Tổng cộng có 113 bệnh nhân được đưa vào nghiên cứu. ABPM trung bình trong 24 giờ là 126±11/73±8 mm Hg so với 141±14/82±10 mm Hg của HBPM được hỗ trợ bởi ứng dụng, 134±13/80±9 mm Hg của HA 30 phút không được giám sát, 137 ±16/81±11 mm Hg của OBP có giám sát và 135±15/81±10 mm Hg của OBP không giám sát. Mức độ đồng nhất về chẩn đoán giữa HBPM được hỗ trợ bởi ứng dụng so với ABPM 24 giờ đối với chẩn đoán tăng huyết áp dai dẳng (OBP >140/90 mm Hg và ABPM ≥130/80 mm Hg hoặc HBPM ≥135/85 mm Hg), áo choàng trắng (OBP ≥140/90 mm Hg và ABPM <130/80 mm Hg hoặc HBPM <135/85 mm Hg) và tăng huyết áp ẩn giấu (OBP <140/90 mm Hg và ABPM ≥130/80 mm Hg hoặc HBPM ≥135/85 mm Hg) là khá–đến-trung bình (số liệu thống kê κ nằm trong khoảng từ 0,34 đến 0,40). HBPM được ứng dụng hỗ trợ có độ nhạy cao (78%–91%) và giá trị tiên đoán âm tính (90%–97%) để chẩn đoán tăng huyết áp dai dẳng và tăng huyết áp ẩn dấu.
Kết luận: Nghiên cứu này cho thấy sự bất đồng đáng kể (về mặt chẩn đoán) giữa HBPM được ứng dụng hỗ trợ và ABPM. HBPM được hỗ trợ bởi ứng dụng có độ nhạy cao trong chẩn đoán tăng huyết áp dai dẳng và tăng huyết áp ẩn dấu và do đó có thể được sử dụng để bổ sung, nhưng không thay thế cho ABPM.
Từ khóa: theo dõi huyết áp lưu động ■ huyết áp ■ theo dõi huyết áp tại nhà ■ tăng huyết áp ■ tắng huyết áo ẩn dấu ■ tăng huyết áp áo choàng trắng
| Danh mục viết tắt | |
| ABPM | Ambulatory blood pressure measurement
Đo huyết áp lưu động |
| AMUSE-BP | Ambulant Versus Unattended and Attended Office Versus Self-Home Blood Pressure Measurement
Phương pháp đo huyết áp lưu động so với tại phòng khám có giám sát và không có giám sát so với tự đo huyết áp tại nhà |
| HBPM | Home blood pressure monitoring
Theo dõi huyết áp tại nhà |
| OBP | Office blood pressure
Huyết áp phòng khám |
Chẩn đoán và theo dõi tăng huyết áp đúng cách dựa trên việc đo chính xác mức huyết áp (HA).1,2 Theo truyền thống, việc chẩn đoán và theo dõi tăng huyết áp dựa trên các phép đo HA tại phòng khám (OBP), được thực hiện bằng máy đo huyết áp thủy ngân hoặc ngày nay phổ biến hơn là thiết bị đo dao động tự động.3 Mặc dù các chỉ số OBP thu được một cách thuận tiện và nhanh chóng nhưng chúng rất dễ bị nhầm lẫn , dẫn đến chẩn đoán sai về huyết áp bình thường và tăng huyết áp được gọi là tăng huyết áp ẩn dấu và tăng huyết áp áo choàng trắng.4,5 Hơn nữa, một số phân tích tổng hợp đã chỉ ra rằng so với đo OBP, đo HA ngoài phòng khám có mối liên hệ chặt chẽ hơn với rủi ro tim mạch.6,7 Do đó, theo dõi HA ngoài phòng khám, được thực hiện bằng cách theo dõi huyết áp tại nhà (HBPM) hoặc theo dõi huyết áp lưu đông (ABPM) 24 giờ, được khuyến nghị để chẩn đoán và theo dõi tăng huyết áp theo một số hướng dẫn1, 2,8,9 Hiện tại, ABPM được coi là tiêu chuẩn tham chiếu vì có nhiều bằng chứng cho thấy mối liên hệ chặt chẽ của nó với các biến cố tim mạch trong tương lai.10
Mặc dù ABPM có một số ưu điểm rất lớn như khả năng theo dõi huyết áp trong khi ngủ và các hoạt động hàng ngày, nhưng đây là một phương pháp khá bất tiện và tốn kém, không được phổ biến rộng rãi, đặc biệt là ở các cơ sở chăm sóc sức khỏe ban đầu.11 Theo dõi HA tại nhà không chỉ có thể nắm bắt được sự thay đổi hàng ngày và ít tốn kém hơn so với ABPM mà còn cho phép bệnh nhân đóng vai trò lớn hơn trong việc tự kiểm soát tăng huyết áp, điều này có thể có tác dụng có lợi đối với việc tuân thủ dùng thuốc và kiểm soát HA.12 Tuy nhiên, yêu cầu về quy trình tự đo Huyết áp của bệnh nhân, đặc biệt là ở nhà, dễ xảy ra lỗi (không cố ý), điều này có thể làm giảm độ tin cậy của HBPM.13,14 Sự ra đời của ứng dụng hỗ trợ HBPM trên điện thoại thông minh, trong đó các phép đo huyết áp được thực hiện với một Thiết bị HA đã được kiểm định có thể được tự động chuyển sang ứng dụng điện thoại thông minh, có thể cải thiện độ tin cậy và sử dụng rộng rãi HBPM trong thực hành lâm sàng.15 Các phương pháp HBPM hỗ trợ ứng dụng như vậy sẽ như thế nào so với tiêu chuẩn tham chiếu ABPM và theo dõi dõi OBP tự động vẫn chưa được làm rõ.
PHƯƠNG PHÁP
Dữ liệu sẵn có
Dữ liệu hỗ trợ cho những phát hiện của nghiên cứu này có sẵn từ tác giả tương ứng theo yêu cầu hợp lý.
Thiết kế nghiên cứu và người tham gia
Nghiên cứu AMUSE_BP (Ambulant Versus Unattended and Attended Office Versus Self-Home Blood Pressure Measurement) là một nghiên cứu chéo 5 chiều ngẫu nhiên mở bao gồm các bệnh nhân được chẩn đoán tăng huyết áp tại 3 phòng khám tăng huyết áp (Trung tâm Y tế Đại học Utrecht, Ziekenhuis Gelderse Vallei ở Ede và Rijnstate ở Arnhem) ở Hà Lan trong khoảng thời gian từ tháng 3 năm 2020 đến tháng 2 năm 2022. Những người tham gia ≥18 tuổi, ổn định khi dùng thuốc hạ huyết áp trong ít nhất 2 tháng và đã quen với việc sử dụng điện thoại thông minh hoặc máy tính bảng. Những người tham gia không đủ điều kiện nếu họ có huyết áp tâm thu/tâm trương (HATT/HATTr) ≥180/110 mm Hg hoặc ≤90/60 mm Hg trong lần khám sàng lọc hoặc mắc các bệnh có thể dẫn đến huyết áp không ổn định (ví dụ: mang thai, rối loạn nội tiết, rối loạn nhịp tim, suy tim ≥ New York Heart Association class II).
Tiến hành nghiên cứu
Khi sàng lọc, HA được đo 3 lần đồng thời ở cánh tay trên bên phải và bên trái ở tư thế thẳng đứng với khoảng thời gian 1 phút bởi một y tá nghiên cứu được đào tạo bằng cách sử dụng thiết bị Microlife WatchBP Office AFIB (Microlife Corp, Widnau, Thụy Sĩ).16 Chỉ số HA sàng lọc là giá trị trung bình của 3 lần đo này. Cánh tay có giá trị HA trung bình cao nhất được coi là cánh tay tham chiếu. Để thu thập thông tin nhân khẩu học, một bảng câu hỏi có cấu trúc đã được thực hiện.
Những người tham gia đủ điều kiện được chỉ định ngẫu nhiên vào một trong 10 nhánh ngẫu nhiên, mỗi nhánh được quy định để thực hiện 5 phương pháp đo HA (OBP có giám sát, OBP không giám sát, OBP 30 phút không giám sát, HBPM và ABPM 24 giờ) theo các thứ tự được xác định trước khác nhau trong một khoảng thời gian 3 tuần (Hình S1). Các nhánh ngẫu nhiên được tạo ra theo phương pháp Latin Squasre cho phép kiểm soát hiệu ứng chuyển tiếp.17 Ngoài ra, chúng tôi áp dụng khoảng thời gian nghỉ (wash-out period) từ 2 đến 4 ngày giữa tất cả các phương pháp đo HA, ngoại trừ khi đo HA ngoài phòng khám theo sau phương pháp đo OBP. Nếu phép đo không thành công, phép đo được lặp lại cho đến khi thu được phép đo hợp lệ. Nếu điều này là không thể, phép đo được ghi là thiếu dữ liệu.
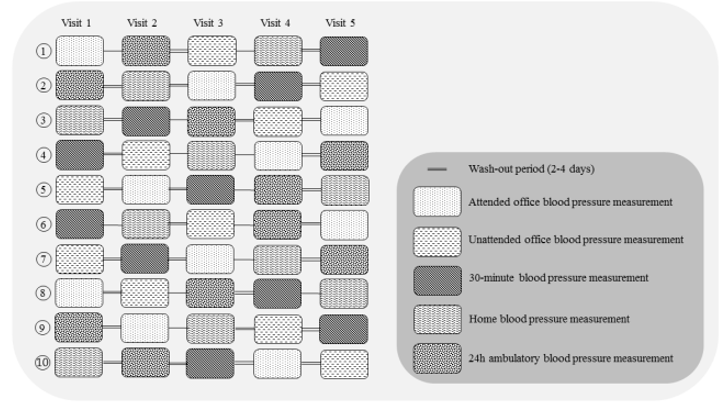
Hình S1. Sơ đồ tổng quan về các cụm ngẫu nhiên
Theo dõi OBP
Ba loại phép đo OBP đã thu được: OBP có giám sát, OBP không giám sát và OBP 30 phút không giám sát. Tất cả các phép đo OBP được thực hiện bởi y tá nghiên cứu đã được đào tạo về theo dõi HA.
OBP có giám sát bao gồm ba lần đo với khoảng thời gian mỗi lần đó là 1 phút bằng thiết bị đo dao động tự động (Microlife WatchBP Office AFIB; Microlife Corp, Widnau, Thụy Sĩ) thiết bị16 được lập trình để đo HA sau khi bệnh nhân đã được nghỉ ngơi ít nhất 5 phút ở tư thế ngồi. Phép đo được thực hiện với vòng bít có kích thước phù hợp. Y tá nghiên cứu ở lại phòng khám cho đến khi tất cả các phép đo được hoàn thành. OBP được xác định là giá trị trung bình của cả 3 lần đo. OBP không giám sát đã thu được theo cách chính xác giống như OBP có giám sát nhưng không có y tá nghiên cứu tham gia khoảng thời gian nghỉ ngơi cũng ít nhất 5 phút được lập trình và đo HA ba lần.
OBP 30 phút được đo ở cánh tay tham chiếu, với thiết bị Microlife WatchBP Office AFIB 30 phút (Microlife Corp, Widnau, Thụy Sĩ).18 Thiết bị này được lập trình để thực hiện 6 phép đo liên tiếp với khoảng thời gian đo là 5 phút sau 5 phút ngồi nghỉ .19 OBP ba mươi phút được thực hiện mà không có y tá nghiên cứu trong phòng khám, điều này cũng khiến nó trở thành phép đo HA không giám sát. Tuy nhiên, một điểm khác biệt quan trọng so với OBP không giám sát được mô tả ở trên là trong phép đo này, giá trị trung bình của 6 phép đo HA thay vì 3 được sử dụng để phân tích.
Theo dõi HA tại nhà
HBPM được thực hiện với Microlife A6 BT (Microlife Corp, Widnau, Thụy Sĩ)20 kết hợp với ứng dụng EmmaHBPM (Medicine Men, Utrecht, Hà Lan)21 với vòng bít có kích thước phù hợp quanh cánh tay tham chiếu. Ứng dụng EmmaHBPM có thể hiển thị đồ họa các phép đo HA, cho biết liệu HA có nằm trong phạm vi bình thường hay không và do đó giúp bệnh nhân hiểu rõ hơn về HA của họ.
Trước HBPM, những người tham gia đã được đào tạo về các bối cảnh của HBPM, cách sử dụng thiết bị và ứng dụng EmmaHBPM. Những người tham gia được hướng dẫn đo huyết áp tại nhà vào mỗi buổi sáng và buổi tối trong 7 ngày liên tục, sau 5 phút nghỉ ngơi ở tư thế ngồi. HA buổi sáng phải được đo từ 6 giờ sáng đến 9 giờ sáng, và HA buổi tối phải được đo từ 6 giờ chiều đến 9 giờ tối. Huyết áp được đo bằng chế độ Microlife Average Mode, tính toán trung bình có trọng số của tối thiểu 3 lần ghi nhận huyết áp liên tiếp với khoảng thời gian mỗi lần ghi nhận chuẩn hóa là 15 giây. Trong chế độ này, một thuật toán cụ thể sẽ tính đến sự thay đổi HA giữa các lần ghi nhận tuần tự để xác định trọng số cho giá trị trung bình của tất cả các lần ghi nhận. Nếu chênh lệch trong các lần đo liên tiếp vượt quá 40 mmHg đối với huyết áp tâm thu (HATT) và 25 mmHg đối với huyết áp tâm trương (HATTr), thì phép đo cao nhất bị từ chối và thực hiện phép đo thứ tư bổ sung. Nếu chênh lệch nằm trong khoảng từ 18 đến 40 mm Hg đối với HATT và 12 đến 25 mmHg đối với HATTr, phép đo cao hơn chỉ đóng góp 50% vào mức trung bình.22 Sau khi tính toán mức trung bình có trọng số, thiết bị sẽ loại bỏ 3 phép đo riêng biệt thu được. Các phép đo HA thu được bằng thiết bị Microlife A6 BT phải được bệnh nhân đồng bộ hóa qua Bluetooth với ứng dụng EmmaHBPM được cài đặt trên điện thoại thông minh hoặc máy tính bảng của bệnh nhân. Một HBPM hợp lệ được xác định là có ít nhất 11 lần ghi nhận Microlife Average Mode hợp lệ trong khoảng thời gian 7 ngày. Để tính toán HA trung bình tại nhà, các chỉ số từ ngày đo đầu tiên đã bị loại bỏ, điều này phù hợp với hướng dẫn thực hành hiện tại.11
Theo dõi huyết áp lưu động
HA lưu động được theo dõi bằng thiết bị Microlife WatchBP O3 BP AFIB (Microlife Corp, Widnau, Thụy Sĩ)23 với vòng bít có kích thước phù hợp trên cánh tay không thuận. Nếu chênh lệch HA giữa các cánh tay khi sàng lọc là ≥20/10 mmHg, ABPM phải được thực hiện trên cánh tay có HA cao nhất. Các phép đo HA được thực hiện trong khoảng thời gian 20 phút trong khoảng thời gian 24 giờ. Tất cả các cá nhân được hướng dẫn tuân theo mô hình hoạt động hàng ngày thông thường của họ và báo cáo các hoạt động đã thực hiện. Các hoạt động được báo cáo đã được xem xét và thảo luận với bệnh nhân. Nếu bệnh nhân thực hiện các hoạt động không phù hợp với khuôn mẫu thông thường hàng ngày của họ, bao gồm các hoạt động có khả năng dẫn đến kết quả đo HA quá cao, thì có thể xem xét lặp lại ABPM. HA trung bình khi thức và khi ngủ được tính bằng cách sử dụng các khoảng thời gian ban đêm (10 giờ tối–6 giờ sáng) và ban ngày (6 giờ sáng–10 giờ tối) được xác định trước. Theo hướng dẫn của Châu Âu, một ABPM hợp lệ được định nghĩa là có ≥20 lần ghi nhận trị số vào ban ngày và ≥7 lần ghi nhận trị số vào ban đêm với ít nhất 70% tất cả các lần ghi nhận HA đều thành công.2 Các lần ghi nhận HA trong 24 giờ, ban ngày và ban đêm thời gian được tính trung bình để có được HA trung bình 24 giờ, trung bình ban ngày và trung bình ban đêm tương ứng.
Định nghĩa của các nhóm tăng huyết áp
Theo các hướng dẫn hiện hành về tăng huyết áp,1,2,11, chúng tôi định nghĩa tăng huyết áp tại phòng khám là khi huyết áp tâm thu trung bình ≥140 mmHg và huyết áp tâm trương trung bình ≥90 mmHg khi dựa trên số đo tại phòng khám có giám sát/ không có giám sát và huyết áp tâm thu trung bình ≥135 mmHg và HATTr trung bình ≥85 mmHg khi dựa trên chỉ số HA trong 30 phút. Các ngưỡng tương ứng là 135 mmHg tâm thu và 85 mmHg tâm trương đối với tăng huyết áp tại nhà, 130 mmHg tâm thu và 80 mmHg tâm trương đối với tăng huyết áp lưu động 24 giờ và 135 mmHg tâm thu và 85 mmHg tâm trương đối với tăng huyết áp lưu động ban ngày. Tăng huyết áp dai dẳng được định nghĩa là huyết áp tại phòng khám và ngoài phòng khám luôn tăng cao (tại nhà hoặc lưu động 24 giờ). Tăng huyết áp áo choàng trắng được định nghĩa là tăng huyết áp tại phòng khám và huyết áp ngoài phòng khám bình thường và tăng huyết áp ẩn dấu là ngược lại (phòng khám bình thường và tăng huyết áp ngoài phòng khám).
Phân tích dữ liệu
Để có được 90% khả năng phát hiện chênh lệch trung bình quan trọng về mặt lâm sàng về HA >3 mmHg giữa HBPM dược ứng dụng hỗ trợ và ABPM giả định SD chênh lệch là 8,9 mmHg,24 cần có một mẫu gồm ít nhất 95 người tham gia hoàn thành nghiên cứu. Tính đến tỷ lệ bỏ tham gia 25%, chúng tôi nhắm đến 120 bệnh nhân.
Các đặc điểm của bệnh nhân được trình bày dưới dạng phân loại (n [%]), liên tục phân phối chuẩn (trung bình ± SD) hoặc liên tục phân phối không chuẩn (trung vị [khoảng tứ phân vi]). Trung bình và tỷ lệ được so sánh tương ứng bằng kiểm tra Student t và kiểm tra McNemar.
Để đánh giá sự khác biệt giữa các giá trị tuyệt đối của các phương pháp đo HA khác nhau, một mô hình ảnh hưởng hỗn hợp tuyến tính (linear mixed effects model) đã được trang bị. Mô hình đa tầng chặn ngẫu nhiên (Random Intercept) đối với các bệnh nhân được tính toán phụ thuộc vào các phép đo lặp lại và sự thay đổi giữa các bệnh nhân. Các mô hình điều chỉnh theo độ tuổi, giới tính, chỉ số khối cơ thể và hút thuốc. Các giả định cơ bản của mô hình hỗn hợp tuyến tính (ví dụ: tính quy tắc của phần dư và tính đồng nhất của phương sai) đã được kiểm tra để đảm bảo tính chính xác của kết quả. Việc sử dụng một mô hình hỗn hợp cho phép xử lý thích hợp dữ liệu bị thiếu trong biến kết quả, giả sử rằng dữ liệu bị thiếu một cách ngẫu nhiên.25
Ngoài ra, các biểu đồ Bland-Altman được sử dụng để đưa ra đánh giá trực quan về sự đồng nhất giữa các phương pháp đo HA khác nhau. Đối với các biểu đồ này, giá trị trung bình của các phép đo được đánh giá bằng 2 phương pháp khác nhau (ví dụ: HBPM và ABPM) được biểu thị dựa trên sự khác biệt của chúng đối với cả HATT và HATTr. Trước tiên, chúng tôi đã xác định sự khác biệt >3 mmHg là có liên quan về mặt lâm sàng, dựa trên tác động được quan sát trước đó đối với bệnh suất và tử vong tim mạch liên quan đến sự khác biệt này.26
Sự đồng nhất trong chẩn đoán giữa HBPM và ABPM trong việc phát hiện tăng huyết áp dai dẳng, áo choàng trắng và tăng huyết áp ẩn dấu được đánh giá bằng cách sử dụng thống kê kappa (κ). Thống kê κ ≥0,80 là một tiên nghiệm được coi là đại diện cho một đồng nhất tốt.27 Ngoài ra, chúng tôi đã tính toán độ nhạy, độ đặc hiệu, giá trị tiên đoán dương tính và âm tính.
Đối với các phân tích chính của nghiên cứu này, ABPM trung bình dựa trên tất cả các chỉ số HA được thực hiện trong khoảng thời gian đo 24 giờ. Tuy nhiên, vì HA tại phòng khám và tại nhà chỉ dựa trên số đo HA được thực hiện vào ban ngày, chúng tôi cũng đã thực hiện phân tích độ nhạy trong đó ABPM trung bình dựa trên số lần ghi nhận HA được thực hiện trong khoảng thời gian từ 6 giờ sáng đến 10 giờ tối.
Tất cả các phân tích được thực hiện với phần mềm thống kê R (Phiên bản 3.5.1; Nền tảng R cho Điện toán thống kê, Vienna, Áo). Tất cả các giá trị P đều cho kiêm định hai đuôi, với ý nghĩa thống kê được đặt ở mức 0,05.
KẾT QUẢ
Đặc điểm bệnh nhân
Từ tháng 2 năm 2020 đến tháng 3 năm 2022, tổng cộng 120 cá nhân đã được sàng lọc. Trong số này, 5 người không đáp ứng các tiêu chí đủ điều kiện, một người do gần đây đã thay đổi loại thuốc được kê đơn và 4 người do huyết áp quá cao (≥180/110 mmHg). Trong quá trình nghiên cứu, 2 bệnh nhân đã bỏ cuộc do các bệnh đi kèm không liên quan đến nghiên cứu, một trong số họ sau đó đã được sàng lọc lại. Các đặc điểm của 113 người tham gia nghiên cứu trong các phân tích được thể hiện trong Bảng 1. Tuổi trung bình của dân số nghiên cứu là 61 ± 10 tuổi và 70 (62%) bệnh nhân là nam giới. Đa số bệnh nhân được kê đơn thuốc hạ áp (90%) với số lượng trung bình là 2 nhóm thuốc hạ áp.
Bảng 1. Đặc điểm của dân số nghiên cứu
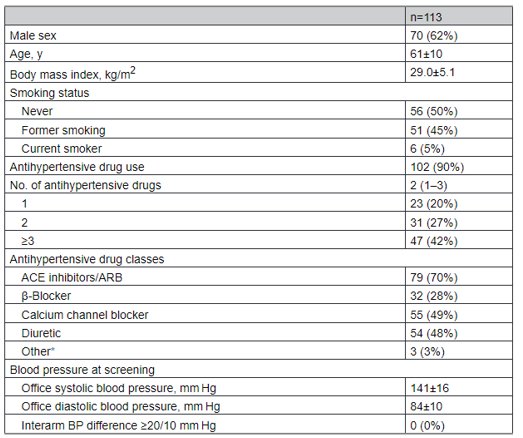
Tất cả dữ liệu tính bằng n (%), trung bình ± SD hoặc trung vị (khoảng tứ phân vị). ACE: enzyme chuyển angiotensin; và ARB, thuốc chẹn thụ thể angiotensin II.
* Các nhóm thuốc hạ huyết áp khác bao gồm thuốc đối kháng thụ thể mineralocorticoid, thuốc chẹn α, thuốc giãn mạch trực tiếp và thuốc tác dụng trung ương.
Đồng nhất giữa phép đo HA phòng khám tự động, tại nhà có sự hỗ trợ của ứng dụng và HA 24 giờ
Bảng 2 báo cáo HATT và HATTr trung bình cho từng phương pháp đo lường và sự khác biệt của chúng so với ABPM 24 giờ làm phương pháp tham chiếu. Vì không phải bệnh nhân nào cũng hoàn thành tất cả 5 phép đo HA nên số lần đo khác nhau tùy theo phương pháp đo HA. Trong số 113 bệnh nhân, 101 (89%) có số đo ABPM hợp lệ, 109 (96%) có số đo HBPM hợp lệ và 112 (99%) có số đo OBP hợp lệ. HATT được đo bằng phương pháp HBPM và OBP khác biệt đáng kể so với ABPM 24 giờ, với ABPM là thấp nhất (Bảng 2). Sự khác biệt trung bình giữa HBPM và ABPM 24 giờ đối với HATT là 15 mmHg (95% sự khác biệt nằm trong khoảng −6 và 36 mm Hg; 95% giới hạn đồng nhất; Hình 1), trong khi sự khác biệt trung bình giữa OBP không giám sát 30 phút, có giám sát và OBP không giám sát với ABPM 24 giờ là 8 mm Hg (giới hạn của đồng nhất 95%: −14 đến 31 mm Hg), 11 mm Hg (giới hạn đồng nhất 95%: −16 đến 38 mm Hg) và 10 mm Hg (giới hạn đồng nhất 95%: −16 đến 36 mm Hg), tương ứng (Hình 2). Đối với HATTr, sự khác biệt cho thấy một mô hình tương tự (Hình 2). Khi sử dụng ABPM ban ngày làm tham chiếu, sự khác biệt về HA với tất cả các phương pháp đo HA nhỏ hơn, nhưng vẫn phù hợp về mặt lâm sàng (>3 mmHg).
Bảng 2. Giá trị HA trung bình cho từng phương pháp đo HA và sự khác biệt so với ABPM 24 giờ (Tham chiếu)
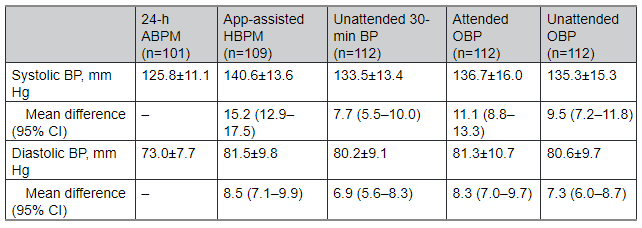
Tất cả dữ liệu ở giá trị trung bình ± SD hoặc chênh lệch trung bình (KTC 95%). Sự khác biệt trung bình thu được bằng cách trang bị một mô hình hỗn hợp tuyến tính. Mô hình này được điều chỉnh theo độ tuổi, giới tính, số khối cơ thể và hút thuốc.

Hình 1. Biểu đồ Bland-Altman về sự đồng nhất giữa huyết áp tâm thu (HATT) và huyết áp tâm trương (HATTr) tại nhà và lưu động.
Biểu đồ so sánh sự khác biệt giữa theo dõi huyết áp tại nhà có sự trợ giúp của ứng dụng và theo dõi huyết áp lưu động HATT(A) và HATTr(B) trên trục y với giá trị trung bình của 2 phương pháp trên trục x
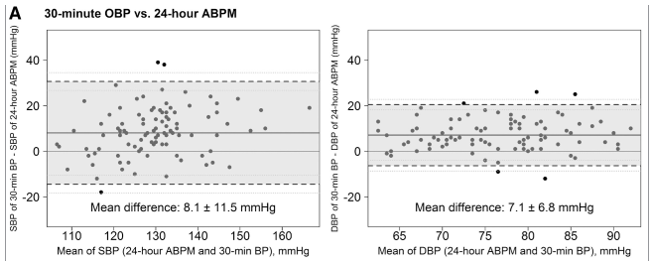
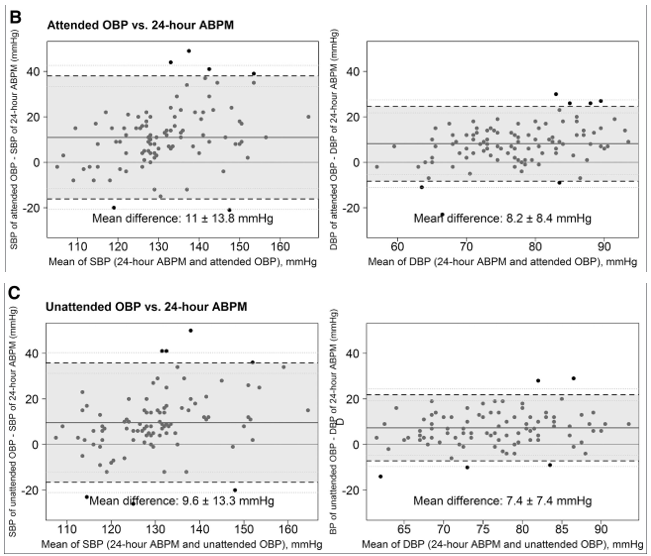
Hình 2. Biểu đồ đồng nhất Bland-Altman giữa phép đo HA phòng khám tự động với phép đo HA lưu động về huyết áp tâm thu (HATT) và tâm trương (HATTr).
Các biểu đồ so sánh sự khác biệt giữa 30 phút không giám sát(A), phòng khám có giám sát (B) và phòng khám không giám sát (C) và HA lưu động 24 giờ trên trục y với giá trị trung bình của 2 phương pháp trên trục x. Các ô bên trái biểu thị sự đồng nhất cho huyết áp tâm thu và các biểu đồ bên phải biểu thị sự đồng nhất cho huyết áp tâm trương. ABPM cho biết theo dõi huyết áp lưu động; và OBP, HA phòng khám
Sự đồng nhất về chẩn đoán giữa huyết áp phòng khám tự động, HBPM có có sự hỗ trợ của ứng dụng, và ABPM 24 giờ trong chẩn đoán tăng huyết áp
Tỷ lệ tăng huyết áp là 39% đối với ABPM 24 giờ, 69% đối với HBPM có hỗ trợ ứng dụng, 47% đối với OBP có giám sát, 38% đối với OBP không giám sát và 56% đối với HA 30 phút không giám sát. So với các phương pháp đo huyết áp tại phòng khám, HBPM được ứng dụng hỗ trợ cho thấy độ nhạy cao hơn (92% so với 62%–77%) và giá trị tiên đoán âm tính (90% so với 76%–83%) trong chẩn đoán tăng huyết áp (Bảng 3). Các phân tích độ nhạy sử dụng ABPM ban ngày thay vì ABPM 24 giờ cho kết quả tương tự với phân tích chính.
Bảng 3. Hiệu suất chẩn đoán của HBPM có sự hỗ trợ của ứng dụng và Theo dõi OBP tự động trong việc phát hiện tăng huyết áp được chẩn đoán bằng theo dõi huyết áp lưu động 24 giờ (Tham chiếu)
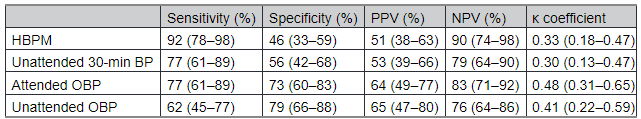
Các giá trị trong ngoặc đơn là 95% CI. Giá trị ngưỡng tăng huyết áp; HBPM: ≥135/85 mm Hg, HA 30 phút: ≥135/85 mm Hg, OBP có giám sát: ≥140/90 mm Hg và OBP không giám sát: ≥140/90 mm Hg. BP, huyết áp; HBPM, theo dõi huyết áp tại nhà; NPV, giá trị tiên đoán âm; OBP, huyết áp phòng khám; và PPV, giá trị tiên đoán dương tính.
Sự đồng nhất về chẩn đoán giữa HBPM được hỗ trợ bởi ứng dụng và ABPM 24 giờ trong chẩn đoán tăng huyết áp dai dẳng, áo choàng trắng và tăng huyết áp ẩn dấu
So với ABPM 24 giờ, HBPM được hỗ trợ bằng ứng dụng cho thấy tỷ lệ lưu hành cao hơn đáng kể của tăng huyết áp dai dẳng (39% so với 69%; P<0,05) và tăng huyết áp ẩn dấu (10% so với 23%; P<0,05) nhưng cho thấy tỷ lệ lưu hành tăng huyết áp áo choàng trắng thấp hơn đáng kể (23% so với 10%; P <0,05).
Nếu ABPM 24 giờ được coi là tiêu chuẩn để chẩn đoán tăng huyết áp áo choàng trắng, ẩn dấu và dai dẳng, thì HBPM được hỗ trợ bởi ứng dụng cho thấy sự đồng nhất chẩn đoán ở mức trung bình (số liệu thống kê κ 0,34–0,40; Bảng 4). Nhìn chung, độ nhạy, độ đặc hiệu, giá trị tiên đoán dương và giá trị tiên đoán âm cho mỗi chẩn đoán cho thấy hiệu suất chẩn đoán vừa phải. Tuy nhiên, để chẩn đoán tăng huyết áp dai dẳng và tăng huyết áp ẩn dấu, HBPM được ứng dụng hỗ trợ có độ nhạy tương đối cao (trong khoảng 80%––90%) và các giá trị tiên đoán âm tính (trong khoảng 90%–97%; Bảng 4). Các phân tích độ nhạy sử dụng ABPM ban ngày thay vì ABPM 24 giờ cho kết quả tương tự với phân tích chính.
Bảng 4. Hiệu suất chẩn đoán của HBPM có sự hỗ trợ của ứng dụng so với theo dõi huyết áp lưu động 24 giờ (Tham chiếu) trong việc phát hiện các kiểu hình tăng huyết áp khác nhau
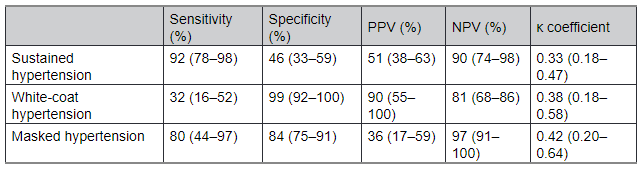
Các giá trị trong ngoặc đơn là 95% CI. Tăng huyết áp dai dẳng = huyết áp tăng liên tục khi đo tại phòng khám và tại nhà hoặc đo lưu động 24 giờ. Tăng huyết áp áo choàng trắng = tăng huyết áp tại phòng khám và tại nhà hoặc huyết áp lưu động 24 giờ bình thường. Tăng huyết áp ẩn dấu = tăng huyết áp tại nhà hoặc huyết áp lưu động 24 giờ với huyết áp phòng khám bình thường; NPV, giá trị tiên đoán âm; và PPV, giá trị tiên đoán dương tính.
Bàn luận
Nghiên cứu hiện tại cho thấy rằng ở những bệnh nhân bị tăng huyết áp, HA được đo bằng ABPM 24 giờ là tiêu chuẩn tham chiếu thì được đánh giá cao hơn 15/8 mm Hg khi sử dụng HBPM được hỗ trợ bởi ứng dụng, 8/7 mm Hg khi sử dụng HA 30 phút, 11/8 mm Hg sử dụng OBP có giám sát và 10/7 mm Hg khi sử dụng OBP không giám sát. Ngoài ra, HBPM được hỗ trợ bởi ứng dụng cho thấy hiệu suất chẩn đoán tăng huyết áp tốt hơn so với các phép đo OBP tự động, sử dụng ABPM làm tham chiếu. HBPM được hỗ trợ bởi ứng dụng cho thấy sự phù hợp chẩn đoán từ khá đến trung bình (không quá tốt nhưng không tệ) với ABPM để chẩn đoán tăng huyết áp dai dẳng, áo choàng trắng và tăng huyết áp ẩn dấu.
Mặc dù các hướng dẫn về tăng huyết áp hiện tại đều khuyến nghị đo huyết áp tại nhà và lưu động để chẩn đoán và theo dõi huyết áp, nhưng các ngưỡng chẩn đoán khác nhau đối với bệnh tăng huyết áp đã cho thấy sự khác biệt cơ bản giữa cả hai phương pháp.1,2 Tuy nhiên, mức độ khác biệt giữa HA lưu động và tại nhà được hỗ trợ bởi ứng dụng được tìm thấy trong nghiên cứu này được mô tả rất khiêm tốn. HOMERUS (Home Versus Office Measurements, Reduction of Unnecessary Treatment Study) một thử nghiệm lâm sàng ngẫu nhiên ở những bệnh nhân bị tăng huyết áp để điều tra xem liệu một người có thể được đưa ra quyết định điều trị hạ huyết áp dựa trên HBPM, một cách an toàn hay không, cũng mô tả sự khác biệt đáng kể +12/5 mmHg giữa HA tại nhà và huyết áp lưu động 24 giờ trong 7 ngày.28 Tương tự như vậy, một nghiên cứu đánh giá tính hữu ích của HBPM trong việc quản lý bệnh nhân tăng huyết áp kháng trị cho thấy sự khác biệt +11/1 mm Hg giữa HBPM và ABPM 24 giờ trong 4 ngày.29
Một số giải thích cho sự khác biệt liên quan đến lâm sàng này có thể được xem xét. Mặc dù HBPM và ABPM đều đo HA bên ngoài phòng khám, nhưng các điều kiện đo HA cho cả hai phương pháp rất khác nhau. HBPM được thực hiện vào buổi sáng và buổi tối, trong khi ABPM được thực hiện trong khoảng thời gian 24 giờ trong điều kiện ngoại trú (ở nhà hoặc nơi làm việc, trong các giai đoạn hoạt động và không hoạt động, không có thời gian nghỉ ngơi trước khi đo và trong giờ ngủ). Do đó, cả hai phương pháp có thể chỉ phản ánh các khía cạnh khác nhau của chỉ số và hành vi HA. Ngoài ra, bệnh nhân thường đảm bảo rằng họ có một lịch trình yên tĩnh vào ngày đo ABPM vì khía cạnh bất tiện (ghi HA trong khoảng thời gian 20 phút) của phép đo này có thể dẫn đến HA thấp hơn. Ngoài ra, phương pháp HBPM có sự hỗ trợ của ứng dụng được áp dụng trong nghiên cứu này là một phương pháp mới được phát triển đòi hỏi kinh nghiệm sử dụng điện thoại thông minh và một số thao tác bổ sung từ bệnh nhân. Vì điều này có thể khó khăn và căng thẳng hơn so với các phương pháp HBPM tiêu chuẩn, nó có thể dẫn đến kết quả đo HA tại nhà cao hơn. Cuối cùng, trái ngược với nhiều nghiên cứu trước đây,24,30,31 giá trị HA tại nhà thu được từ nghiên cứu này không được tự báo cáo. Người ta đã chứng minh rằng các chỉ số HBPM do bệnh nhân báo cáo thường khác với các giá trị được đo thực tế được lưu tự động trong bộ nhớ thiết bị.13 Do đó, các nghiên cứu trước đây có thể bị bệnh nhân báo cáo sai, điều này có khả năng dẫn đến sự khác biệt bị đánh giá thấp giữa HBPM và ABPM.
Mặc dù việc hiểu các cơ chế tạo nên sự khác biệt giữa HBPM được ứng dụng hỗ trợ và ABPM 24 giờ là rất quan trọng, nhưng câu hỏi thực tế là liệu những khác biệt về huyết áp này có thực sự dẫn đến các quyết định chẩn đoán và điều trị khác nhau hay không. Nghiên cứu hiện tại cho thấy sự đồng nhất vừa phải trong chẩn đoán giữa HBPM được ứng dụng hỗ trợ và ABPM trong chẩn đoán tăng huyết áp dai dẳng, áo choàng trắng và tăng huyết áp ẩn dấu, phù hợp với kết quả từ các nghiên cứu trước đây.32,33 Tương tự như nghiên cứu của chúng tôi, một phân tích tổng hợp gần đây về 4 các nghiên cứu đánh giá hiệu quả của HBPM so với ABPM trong chẩn đoán tăng huyết áp cho thấy độ nhạy gộp là 0,84 (KTC 95%, 0,76–0,90) và độ đặc hiệu gộp là 0,60 (KTC 95%, 0,48–0,71).34 Do hiệu suất chẩn đoán hạn chế này, không nên dựa vào HBPM (hỗ trợ ứng dụng) để đưa ra chẩn đoán cuối cùng về tăng huyết áp kéo dài, áo choàng trắng hoặc tăng huyết áp ẩn. dấu. Tuy nhiên, độ nhạy cao và giá trị tiên đoán âm đối với chẩn đoán tăng huyết áp dai dẳng và tăng huyết áp ẩn dấu cho thấy rằng HBPM được ứng dụng hỗ trợ có vẻ phù hợp để sử dụng làm phương pháp sàng lọc cho những chẩn đoán này, nếu dương tính thì cần phải xác nhận bằng ABPM 24 giờ. Điều này được hỗ trợ thêm bởi thực tế là trong nghiên cứu hiện tại, OBP tự động, vẫn là phương pháp được sử dụng rộng rãi nhất để phát hiện và quản lý tăng huyết áp ngày nay,11 cho thấy sự đồng thuận chẩn đoán kém hơn với ABPM trong chẩn đoán tăng huyết áp kéo dài so với HBPM được hỗ trợ bởi ứng dụng. Vì HBPM cũng đã được chứng minh là một yếu tố dự đoán kết quả tim mạch đáng tin cậy hơn so với OBP, do đó, HBPM có hỗ trợ ứng dụng35 nên là phương pháp được ưu tiên để sàng lọc bệnh tăng huyết áp dai dẳng.
Dựa trên những phát hiện nêu trên, HBPM được hỗ trợ bởi ứng dụng và ABPM dường như có vai trò bổ sung thay vì cạnh tranh trong việc đánh giá tăng huyết áp và cung cấp thông tin tương tự nhưng cũng khác nhau về chỉ số và hành vi HA của bệnh nhân. Điều này được hỗ trợ bởi các phát hiện từ một nghiên cứu kết cục trong đó bệnh nhân tăng huyết áp ẩn giấu một phần (tăng giá trị HA lưu động nhưng giá trị huyết áp tại nhà bình thường hoặc ngược lại và giá trị OBP bình thường) có nguy cơ tim mạch cao hơn so với bệnh nhân có huyết áp bình thường dai dẳng (HA bình thường trên OBP, ABPM, và HBPM), nhưng có nguy cơ thấp hơn so với bệnh nhân tăng huyết áp dai dẳng (tăng huyết áp tại phòng khám và ngoài phòng khám), nghĩa là thông tin tiên lượng bổ sung được cung cấp bởi từng phương pháp.36
Mặc dù theo dõi HA ngoài phòng khám bằng ABPM 24 giờ hoặc HBPM ngày càng được sử dụng nhiều hơn và được các hướng dẫn về tăng huyết áp gần đây xác nhận,1,2,9,11 chẩn đoán và theo dõi tăng huyết áp vẫn thường dựa trên các phép đo OBP, đặc biệt ở những nơi có hạn chế về tài chính và thời gian. Bởi vì OBP nghe tim thông thường được biết là chịu sai lệch liên quan đến người quan sát và các điều kiện đo lường không được tiêu chuẩn hóa,37 các thiết bị đo huyết áp tự động đã được xác nhận ngày càng được sử dụng nhiều hơn cho mục đích này. Những thiết bị như vậy có thể được sử dụng khi có (có sự giám sát) hoặc không có (không có sự giám sát) của bác sĩ hoặc y tá. Phù hợp với kết quả của SPRINT (Systolic Blood Pressure Intervention Trial)38 và với kết quả của một phân tích tổng hợp trước đó,37 nghiên cứu này đã phát hiện ra sự chênh lệch OBP tự động không giám sát là −1,5/−1,0 mm Hg (Bảng 2) được xem xét một sự khác biệt có liên quan phi lâm sàng (<3 mm Hg). Những phát hiện này cho thấy rằng khi các phép đo OBP tự động được thực hiện trong các điều kiện tiêu chuẩn hóa (thời gian nghỉ, phép đo được thực hiện ba lần, không nói chuyện), sự hiện diện của chính người quan sát có ảnh hưởng tối thiểu hoặc không ảnh hưởng đến OBP đo được. Mặc dù OBP tự động không giám sát có ưu điểm là tránh được một số nguồn lỗi, nhưng nó yêu cầu một số điều kiện về môi trường trong một lần đến phòng khám thông thường (không gian và thời gian tại phòng khám) giới hạn ứng dụng của nó trong tất cả các cài đặt chăm sóc sức khỏe. Do đó, trong trường hợp không thể theo dõi HA ngoài phóng khám, OBP tự động có người giám sát nên được coi là lựa chọn khả thi nhất.
Điểm mạnh chính của nghiên cứu này là so sánh trực tiếp các mức HA tự động tại phòng khám, tại nhà và lưu động trong một quần thể được xác định rõ trong một khung thời gian ngắn. Hơn nữa, HA được đánh giá bằng các giao thức theo dõi HA được tiêu chuẩn hóa cao phù hợp với các khuyến nghị trong hướng dẫn hiện hành. Ngoài ra, việc đánh giá HA tại nhà dựa trên kết quả ghi nhận được bộ nhớ lưu giữ, do đó tránh được các vấn đề tiềm ẩn liên quan đến việc bệnh nhân báo cáo kết quả đọc không chính xác. Cuối cùng, bằng cách áp dụng thiết kế cân bằng ngẫu nhiên và khoảng thời gian nghỉ, chúng tôi đã giảm thiểu rủi ro về hiệu ứng thứ tự (order-effect) và sai lệch chuyển giao (carry-over bias).
Một số hạn chế cũng cần được xem xét. Vì phần lớn dân số được kê đơn thuốc hạ huyết áp, nên những phát hiện này có thể không khái quát cho các cá nhân (ở cơ sở chăm sóc ban đầu) chưa được kê đơn thuốc hạ huyết áp, những người có khả năng biến thiên huyết áp cao hơn.39 Hơn nữa, nghiên cứu cắt ngang thiết kế của nghiên cứu này không cho phép đánh giá hiệu suất của HBPM dựa trên sự xuất hiện của các kết quả lâm sàng, đây được coi là một khía cạnh quan trọng trong việc xác định phương pháp đo HA tốt nhất.
Tóm lại, nghiên cứu hiện tại cho thấy rằng HBPM được hỗ trợ bởi ứng dụng và phòng khám về cơ bản đánh giá quá cao ABPM. Nhìn chung, HBPM được hỗ trợ bởi ứng dụng cho thấy sự phù hợp chẩn đoán từ khá đến trung bình với ABPM để chẩn đoán tăng huyết áp dai dẳng, tăng huyết áp áo choàng trắng và tăng huyết áp ẩn dấu. Độ nhạy cao và giá trị tiên đoán âm tính để chẩn đoán tăng huyết áp dai dẳng và ẩn dấu cho thấy HBPM được hỗ trợ bởi ứng dụng có thể phù hợp để sàng lọc các kiểu hình tăng huyết áp này.
TÀI LIỆU THAM KHẢO (xem đầy đủ trên http://www.timmachhoc.vn)
- Whelton PK, Carey RM, Aronow WS, Casey DEJ, Collins KJ, Dennison Himmelfarb C, DePalma SM, Gidding S, Jamerson KA, Jones DWet al. 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/NMA/PCNA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical P. J Am Coll Cardiol. 2018;71:e127–e248. doi: 10.1161/HYP.0000000000000066 Crossref. PubMed.
- Williams B, Mancia G, Spiering W, Agabiti Rosei E, Azizi M, Burnier M, Clement DL, Coca A, de Simone G, Dominiczak Aet al; ESC Scientific Document Group. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J. 2018;39:3021–3104. doi: 10.1093/eurheartj/ehy339 Crossref. PubMed.
- Muntner P, Shimbo D, Carey RM, Charleston JB, Gaillard T, Misra S, Myers MG, Ogedegbe G, Schwartz JE, Townsend RRet al. Measurement of blood pressure in humans: a scientific statement from the american heart association. Hypertension. 2019;73:e35–e66. doi: 10.1161/HYP.0000000000000087 Crossref. PubMed.
- Mancia G, Zanchetti A. White-coat hypertension: misnomers, misconceptions and misunderstandings. What should we do next? J Hypertens. 1996;14:1049–1052. doi: 10.1097/00004872-199609000-00001 Crossref. PubMed.
- Bobrie G, Clerson P, Ménard J, Postel-Vinay N, Chatellier G, Plouin PF. Masked hypertension: a systematic review. J Hypertens. 2008;26:1715–1725. doi: 10.1097/HJH.0b013e3282fbcedf Crossref. PubMed.
- Roush GC, Fagard RH, Salles GF, Pierdomenico SD, Reboldi G, Verdecchia P, Eguchi K, Kario K, Hoshide S, Polonia Jet al. Prognostic impact from clinic, daytime, and night-time systolic blood pressure in nine cohorts of 13,844 patients with hypertension. J Hypertens. 2014;32:2332–2340; discussion 2340. doi: 10.1097/HJH.0000000000000355 Crossref. PubMed.
- Bliziotis IA, Destounis A, Stergiou GS. Home versus ambulatory and office blood pressure in predicting target organ damage in hypertension: a systematic review and meta-analysis. J Hypertens. 2012;30:1289–1299. doi: 10.1097/HJH.0b013e3283531eaf Crossref. PubMed.
- Nerenberg KA, Zarnke KB, Leung AA, Dasgupta K, Butalia S, McBrien K, Harris KC, Nakhla M, Cloutier L, Gelfer Met al; Hypertension Canada. Hypertension Canada’s 2018 guidelines for diagnosis, risk assessment, prevention, and treatment of hypertension in adults and children. Can J Cardiol. 2018;34:506–525. doi: 10.1016/j.cjca.2018.02.022 Crossref. PubMed.
- National Institute for Health and Care Excellence (NICE). Hypertension in Adults: Diagnosis and Management. 2019.
- Krist AH, Davidson KW, Mangione CM, Cabana M, Caughey AB, Davis EM, Donahue KE, Doubeni CA, Kubik M, Li Let al. Screening for hypertension in adults: US preventive services task force reaffirmation recommendation statement. JAMA. 2021;325:1650–1656. doi: 10.1001/jama.2021.4987 Crossref. PubMed.
- Stergiou GS, Palatini P, Parati G, O’Brien E, Januszewicz A, Lurbe E, Persu A, Mancia G, Kreutz R; European Society of Hypertension Council and the European Society of Hypertension Working Group on Blood Pressure Monitoring and Cardiovascular Variability. 2021 European Society of Hypertension practice guidelines for office and out-of-office blood pressure measurement. J Hypertens. 2021;39:1293–1302. doi: 10.1097/HJH.0000000000002843 Crossref. PubMed.
- McManus RJ, Mant J, Haque MS, Bray EP, Bryan S, Greenfield SM, Jones MI, Jowett S, Little P, Penaloza Cet al. Effect of self-monitoring and medication self-titration on systolic blood pressure in hypertensive patients at high risk of cardiovascular disease: the TASMIN-SR randomized clinical trial. JAMA. 2014;312:799–808. doi: 10.1001/jama.2014.10057 Crossref. PubMed.
- Nordmann A, Frach B, Walker T, Martina B, Battegay E. Reliability of patients measuring blood pressure at home: prospective observational study. BMJ. 1999;319:1172. doi: 10.1136/bmj.319.7218.1172 Crossref. PubMed.
- Nordmann A, Frach B, Walker T, Martina B, Battegay E. Comparison of self-reported home blood pressure measurements with automatically stored values and ambulatory blood pressure. Blood Press. 2000;9:200–205. doi: 10.1080/080370500439083 Crossref. PubMed.
- Santo K, Redfern J. The Potential of mhealth applications in improving resistant hypertension self-assessment, treatment and control. Curr Hypertens Rep. 2019;21:81. doi: 10.1007/s11906-019-0986-z Crossref. PubMed.
- Kollias A, Ntineri A, Kyriakoulis KG, Stambolliu E, Lagou S, Boubouchairopoulou N, Stergiou GS. Validation of the professional device for blood pressure measurement Microlife WatchBP Office in adults and children according to the American National standards institute/association for the advancement of medical instrumentation/international organizat. Blood Press Monit. 2018;23:112–114. doi: 10.1097/MBP.0000000000000307 Crossref. PubMed.
- Cornu C, Kassai B, Fisch R, Chiron C, Alberti C, Guerrini R, Rosati A, Pons G, Tiddens H, Chabaud Set al; CRESim & Epi-CRESim Project Groups. Experimental designs for small randomised clinical trials: an algorithm for choice. Orphanet J Rare Dis. 2013;8:48. doi: 10.1186/1750-1172-8-48 Crossref. PubMed.
- Cheng HM, Sung SH, Shih YT, Chuang SY, Yu WC, Chen CH. Measurement accuracy of a stand-alone oscillometric central blood pressure monitor: a validation report for Microlife WatchBP Office Central. Am J Hypertens. 2013;26:42–50. doi: 10.1093/ajh/hps021 Crossref. PubMed.
- Bos MJ, Buis S. Thirty-minute office blood pressure monitoring in primary care. Ann Fam Med. 2017;15:120–123. doi: 10.1370/afm.2041 Crossref. PubMed.
- Stergiou GS, Giovas PP, Neofytou MS, Adamopoulos DN. Validation of the Microlife BPA100 Plus device for self-home blood pressure measurement according to the international protocol. Blood Press Monit. 2006;11:157–160. doi: 10.1097/01.mbp.0000209071.84965.bf Crossref. PubMed.
- MedicineMen. EmmaHBPM [Internet]. [cited 2022 Apr 26]. https://medicinemen.eu/consument/producten/emmahbpm/
- Wilton A, De Greef A, Shennan A. Rapid assessment of blood pressure in the obstetric day unit using Microlife MaM technology. Hypertens Pregnancy. 2007;26:31–37. doi: 10.1080/10641950601146558 Crossref. PubMed.
- Ragazzo F, Saladini F, Palatini P. Validation of the Microlife WatchBP O3 device for clinic, home, and ambulatory blood pressure measurement, according to the International Protocol. Blood Press Monit. 2010;15:59–62. doi: 10.1097/MBP.0b013e32833531ca Crossref. PubMed.
- Park JS, Rhee MY, Namgung J, Lee SY, Cho DK, Choi TY, Kim SY, Kim JY, Park SM, Choi JHet al. Comparison of optimal diagnostic thresholds of hypertension with home blood pressure monitoring and 24-hour ambulatory blood pressure monitoring. Am J Hypertens. 2017;30:1170–1176. doi: 10.1093/ajh/hpx115 Crossref. PubMed.
- Snijders, TAB, Bosker, RJ. Multilevel analysis: An introduction to basic and advanced multilevel modeling. Sage Publications; 2011.
- Blood Pressure Lowering Treatment Trialists’ Collaboration. Age-stratified and blood-pressure-stratified effects of blood-pressure-lowering pharmacotherapy for the prevention of cardiovascular disease and death: an individual participant-level data meta-analysis. Lancet (London, England). 2021;398:1053–1064. doi: 10.1016/S0140-6736(21)01921-8 Crossref. PubMed.
- McHugh ML. Interrater reliability: the kappa statistic. Biochem Med (Zagreb). 2012;22:276–282. doi: 10.11613/BM.2012.031 Crossref. PubMed.
- Verberk WJ, Kroon AA, Lenders JW, Kessels AG, van Montfrans GA, Smit AJ, van der Kuy PH, Nelemans PJ, Rennenberg RJ, Grobbee DEet al; Home Versus Office Measurement, Reduction of Unnecessary Treatment Study Investigators. Self-measurement of blood pressure at home reduces the need for antihypertensive drugs: a randomized, controlled trial. Hypertension. 2007;50:1019–1025. doi: 10.1161/HYPERTENSIONAHA.107.094193 Crossref. PubMed.
- Muxfeldt ES, Barros GS, Viegas BB, Carlos FO, Salles GF. Is home blood pressure monitoring useful in the management of patients with resistant hypertension? Am J Hypertens. 2015;28:190–199. doi: 10.1093/ajh/hpu145 Crossref. PubMed.
- Di Monaco S, Rabbia F, Covella M, Fulcheri C, Berra E, Pappaccogli M, Perlo E, Bertello C, Veglio F. Evaluation of a short home blood pressure measurement in an outpatient population of hypertensives. Clin Exp Hypertens. 2016;38:673–679. doi: 10.1080/10641963.2016.1200600 Crossref. PubMed.
- Almeida AE, Stein R, Gus M, Nascimento JA, Arévalo JR, Fuchs FD, Ribeiro JP. Improved diagnostic accuracy of a 3-day protocol of home blood pressure monitoring for the diagnosis of arterial hypertension. Blood Press Monit. 2013;18:119–126. doi: 10.1097/MBP.0b013e32835ebb18 Crossref. PubMed.
- Viera AJ, Yano Y, Lin FC, Simel DL, Yun J, Dave G, Von Holle A, Viera LA, Shimbo D, Hardy STet al. Does this adult patient have hypertension?: The rational clinical examination systematic review. JAMA. 2021;326:339–347. doi: 10.1001/jama.2021.4533 Crossref. PubMed.
- Hodgkinson J, Mant J, Martin U, Guo B, Hobbs FD, Deeks JJ, Heneghan C, Roberts N, McManus RJ. Relative effectiveness of clinic and home blood pressure monitoring compared with ambulatory blood pressure monitoring in diagnosis of hypertension: systematic review. BMJ. 2011;342:d3621. doi: 10.1136/bmj.d3621 Crossref. PubMed.
- Guirguis-Blake JM, Evans CV, Webber EM, Coppola EL, Perdue LA, Weyrich MS. Screening for hypertension in adults: updated evidence report and systematic review for the US Preventive Services Task Force. JAMA. 2021;325:1657–1669. doi: 10.1001/jama.2020.21669 Crossref. PubMed.
- Ward AM, Takahashi O, Stevens R, Heneghan C. Home measurement of blood pressure and cardiovascular disease: systematic review and meta-analysis of prospective studies. J Hypertens. 2012;30:449–456. doi: 10.1097/HJH.0b013e32834e4aed Crossref. PubMed.
- Satoh M, Asayama K, Kikuya M, Inoue R, Metoki H, Hosaka M, Tsubota-Utsugi M, Obara T, Ishiguro A, Murakami Ket al. Long-term stroke risk due to partial white-coat or masked hypertension based on home and ambulatory blood pressure measurements: the ohasama study. Hypertension. 2016;67:48–55. doi: 10.1161/HYPERTENSIONAHA.115.06461 Crossref. PubMed.
- Kollias A, Stambolliu E, Kyriakoulis KG, Gravvani A, Stergiou GS. Unattended versus attended automated office blood pressure: systematic review and meta-analysis of studies using the same methodology for both methods. J Clin Hypertens (Greenwich). 2019;21:148–155. doi: 10.1111/jch.13462 Crossref. PubMed.
- Johnson KC, Whelton PK, Cushman WC, Cutler JA, Evans GW, Snyder JK, Ambrosius WT, Beddhu S, Cheung AK, Fine LJet al; SPRINT Research Group. Blood pressure measurement in SPRINT (Systolic Blood Pressure Intervention Trial). Hypertension. 2018;71:848–857. doi: 10.1161/HYPERTENSIONAHA.117.10479 Crossref. PubMed.
- Eguchi K, Imaizumi Y, Kaihara T, Hoshide S, Kario K. Comparison of valsartan and amlodipine on ambulatory blood pressure variability in hypertensive patients. Clin Exp Hypertens. 2016;38:721–724. doi: 10.1080/10641963.2016.1200609 Crossref. PubMed.







