TS. PHẠM HỮU VĂN
(…)
- Định nghĩa
- Các phân nhóm rối loạn nhịp thất
Phức hợp thất sớm (PVC): Xuất hiện sớm phức bộ QRS bất thường (thời gian thường ≥120 ms, sóng T tương ứng thường rộng và phần lớn ngược chiều với độ lệch QRS, không có sóng P trước đó). PVC đơn hình hoặc một dạng: PVC có một hình thái QRS duy nhất. PVC đa dạng, đa hình thái hoặc đa hình: PVC có hình thái QRS khác nhau. PVC được ghép ngắn (short coupled): Một PVC làm gián đoạn sóng T của nhát bóp được dẫn truyền trước đó.
Nhịp nhanh thất (VT): ≥ 3 nhịp liên tiếp với tần số > 100 b.p.m. bắt nguồn từ tâm thất, độc lập với nút nhĩ và nhĩ thất (AV).
Nhịp nhanh thất tạm thời (NSVT): Nhịp thất liên tiếp kéo dài từ 3 nhịp đến 30s.
Nhịp nhanh thất đơn hình (MVT): Hình thái QRS giống nhau từ nhịp này sang nhịp khác.
Nhịp nhanh thất đa hình (PVT): Hình thái QRS liên tục thay đổi.
Nhịp nhanh thất đơn hình/đa hình dai dẳng (SMVT/SPVT): VT liên tục trong ít nhất 30s, hoặc cần can thiệp để cắt cơn rối loạn nhịp.
Nhịp nhanh thất hai chiều (bidirectional): Trục QRS theo mặt thẳng theo đổi từ nhịp này sang nhịp khác (ví dụ trong nhịp nhanh thất đa hình do catecholamine [CPVT], Andersen – Tawil, nhiễm độc digoxin, viêm cơ tim cấp tính).
Nhịp nhanh thất xoắn đỉnh (TdP): phân type của VT đa hình trong bối cảnh kéo dài QT với các phức bộ QRS liên tục thay đổi, hình như xoắn ốc quanh đường cơ sở của đạo trình điện tâm đồ (ECG) theo hình sin.
Rung thất (VF): Một nhịp điệu hỗn loạn với các cơn nhấp nhô không đều về thời gian và hình thái, không có phức bộ QRS tách biệt (discrete) trên điện tâm đồ bề mặt.
Bão điện: VA xảy ra từ 3 lần trở lên trong vòng 24h (cách nhau ít nhất 5 phút), mỗi lần cần chấm dứt bằng biện pháp can thiệp.
VT không ngừng (incessant): VT dai dẳng liên tục tái phát nhanh chóng mặc dù đã can thiệp nhiều lần để chấm dứt trong vài giờ.
- Đột tử tim
Ngừng tim đột ngột (SCA): Ngừng đột ngột hoạt động bình thường của tim với suy sụp huyết động.
Đột tử do tim (SCD): Tử vong tự nhiên đột ngột được cho là do nguyên nhân tim xảy ra trong vòng 1 giờ sau khi bắt đầu có triệu chứng trong các trường hợp được chứng kiến và trong vòng 24 giờ sau khi được nhìn thấy còn sống khi không có người chứng kiến. SCD trong các trường hợp khám nghiệm tử thi được định nghĩa là tử vong bất ngờ tự nhiên không rõ nguyên nhân hoặc do tim.
Đột tử không rõ nguyên nhân: Tử vong đột ngột không rõ nguyên nhân xảy ra ở một cá nhân trên 1 tuổi.
Hội chứng đột tử ở trẻ sơ sinh (Sudden infant death syndrome: SIDS): Tử vong đột ngột không rõ nguyên nhân xảy ra ở một cá nhân dưới 1 tuổi với đánh giá âm tính về bệnh lý và chất độc và giám định pháp y âm tính về tình trạng tử vong.
Hội chứng đột tử do loạn nhịp tim (Sudden arrhythmic death syndrome: SADS): Tử vong đột ngột không rõ nguyên nhân xảy ra ở một cá nhân trên 1 tuổi với đánh giá âm tính về bệnh lý và độc học. Lưu ý: Đồng nghĩa với ‘tử vong không rõ nguyên nhân (không giải thích được) tử thiết âm tính’.
- Ngất
Ngất không rõ nguyên nhân: Mất ý thức thoáng qua do giảm tưới máu não, đặc trưng bởi khởi phát nhanh, thời gian ngắn và hồi phục hoàn toàn tự phát, nhưng không giải thích được sau khi thăm khám thông thường. Công việc và chẩn đoán phân biệt được cung cấp trong Hướng dẫn ESC 2018 về chẩn đoán và xử trí ngất. [1]
Ngất loạn nhịp: như trên, nhưng rất đáng nghi ngờ đối với nhịp chậm từng lúc, nhịp nhanh trên thất (SVT), hoặc VA.
- Các trung tâm chuyên ngành (Specialized centres)
Các nhóm (đội) đa ngành: Một nhóm đa ngành trong các chuyên ngành được đặc trưng bằng giao tiếp cởi mở, quản lý và lãnh đạo tích cực, các nguồn lực phù hợp và sự kết hợp của các kỹ năng. Việc ra quyết định nên được chia sẻ trong nhóm.
Trung tâm chuyên khoa cho triệt phá qua catheter các VA: Mức độ phức tạp của bệnh nhân và thủ thuật rất khác nhau. Một số bệnh nhân yêu cầu một người điều hành có kinh nghiệm hơn và một trung tâm có nhiều năng lực hơn, điều này có nhiều khả năng xảy ra ở những bệnh nhân có nguyên nhân không do thiếu máu cục bộ. Một trung tâm chuyên khoa có ít nhất một người điều hành có kinh nghiệm thích hợp về các can thiệp có thể cần thiết để một thủ thuật thành công (ví dụ: tiếp cận tâm mạc qua da). Trung tâm thực hiện triệt phá VT qua catheter trong bệnh tim cấu trúc (SHD) một cách thường xuyên. Ngoài ra, trung tâm có các nguồn lực cần thiết để quản lý các tình trạng y tế, bệnh đi kèm và các biến chứng tiềm ẩn ở bệnh nhân triệt phá VA phức tạp; điều này bao gồm chuyên môn tim mạch can thiệp, đặt thiết bị hỗ trợ tuần hoàn cơ học cấp tính, và dự phòng phẫu thuật tim lồng ngực. Xem xét sự sẵn có khác nhau ở các nước Châu Âu, nên điều trị cho những bệnh nhân phức tạp ở trung tâm có kinh nghiệm nhất trong khoảng cách hợp lý.
- Di truyền
Biến thể gây bệnh và biến thể có khả năng gây bệnh: Trường Môn Di truyền Y học Hoa Kỳ đã cung cấp một khuôn khổ để giải thích nguyên nhân gây bệnh bằng các biến thể di truyền được chuẩn hóa thành các lớp. Các biến thể di truyền có nhiều khả năng gây ra bệnh liên quan nhất được gọi là V, “gây bệnh” và IV, “có khả năng gây bệnh”.
Đột biến: Thuật ngữ này được sử dụng trong tài liệu này để chỉ biến thể Loại IV hoặc V.
Biến thể có ý nghĩa không chắc chắn: Sự thay đổi trong trình tự axit deoxyribonucleic (DNA) của gen có ảnh hưởng không xác định đến sức khỏe của một người.
- Dịch tễ học về đột tử do tim, nhận thức của cộng đồng và phân tầng nguy cơ
- Tần suất của đột tử tim
SCD chiếm khoảng 50% tổng số ca tử vong do tim mạch, trong đó có tới 50% là biểu hiện đầu tiên của bệnh tim. [19–24] Tốt nhất, các trường hợp nghi ngờ SCD nên được xác định từ nhiều nguồn và tiến hành khám nghiệm tử thi, được yêu cầu để loại trừ một cách đáng tin cậy các nguyên nhân đột tử không do tim (SD).
Tần suất mắc SCD tăng lên rõ rệt theo tuổi. Với tỷ lệ mắc bệnh rất thấp trong thời kỳ sơ sinh và thời thơ ấu (1/100.000/năm), [25–27] tần suất mắc bệnh là khoảng 50 trên 100.000 năm ở những người trung niên (trong thập kỷ thứ năm đến thứ sáu của cuộc đời). [28–30] Trong thập niên thứ tám của cuộc đời, tần suất mắc hàng năm ít nhất là 200 trên 100.000 người-năm. [20] Ở mọi lứa tuổi, nam giới có tỷ suất SCD cao hơn so với nữ giới, ngay cả sau khi đã điều chỉnh các yếu tố nguy cơ của bệnh mạch vành (CAD). [24,31–33] Nền tảng nhân chủng (ethnic) dường như cũng có những ảnh hưởng lớn. [34,35] Người ta ước tính rằng 10–20% tổng số ca tử vong ở châu Âu là SCD. [36,37] Khoảng 300 000 người ở châu Âu bị ngừng tim ngoài bệnh viện (OHCA) được do các hệ thống y tế khẩn cấp hàng năm điều trị. [38,39]
Ở thế giới phương Tây, dịch tễ học của SCD có liên quan mật thiết đến CAD, nguyên nhân gây ra tới 75–80% các trường hợp SCD. [40] Trong khi tần suất hiện mắc CAD không giảm, tần suất tử vong do CAD đã giảm đáng kể. Các báo cáo cho thấy tần suất mắc SCD đang giảm, [40–42] nhưng nguy cơ mắc SCD như một tỷ số trong tổng số các trường hợp tử vong do tim mạch có thể đã tăng lên. [43,44]
Mặc dù hoạt động thể chất thường xuyên có lợi cho sức khỏe tim mạch, nhưng thể thao, đặc biệt là khi luyện tập mạnh mẽ, đã được chứng minh là có liên quan đến SCD trong hoặc ngay sau khi gắng sức ở một số nhóm dân số được chọn. [45–51] Các báo cáo đã gợi ý phần lớn SCD liên quan đến gắng sức xảy ra trong bối cảnh giải trí [52,53] hơn là cạnh tranh, đặc biệt là ở những người tham gia nam trung niên, cho thấy rằng CAD là nguyên nhân cơ bản phổ biến nhất. [46,54,55]
- Các nguyên nhân đột tử tim ở các nhóm tuổi khác nhau
Các bệnh tim liên quan đến SCD khác nhau tùy thuộc vào độ tuổi của mỗi cá nhân. Ở những người trẻ tuổi có phần lớn các bệnh về điện và bệnh cơ tim nguyên phát, cũng như viêm cơ tim và dị tật mạch vành. [25,27,56–61] Tuy nhiên, một nửa số trường hợp SCD trong thập kỷ thứ tư có liên quan đến CAD, đặc biệt là hội chứng mạch vành cấp tính (ACS). [62,63]
Ở những người lớn tuổi, các bệnh cấu trúc mãn tính chiếm ưu thế (CAD thông qua các biến cố mạch vành cấp tính hoặc tắc nghẽn mạch vành mãn tính, bệnh van tim và suy tim), trong khi các bệnh điện tử di truyền hoặc các bệnh cấu trúc không thiếu máu cục bộ có thể gây ra hơn 50% SCD ở mỗi người. dưới 50 tuổi. [27]
Phân bố tuổi khi xuất hiện với rối loạn nhịp thất và đột tử do tim, các phân nhóm loạn nhịp chiếm ưu thế, yếu tố khởi phát, yếu tố di truyền và giới tính liên quan đến tăng nguy cơ loạn nhịp thất trong một số bệnh tim cấu trúc và điện nguyên phát được trình bày trong ở hình 1.
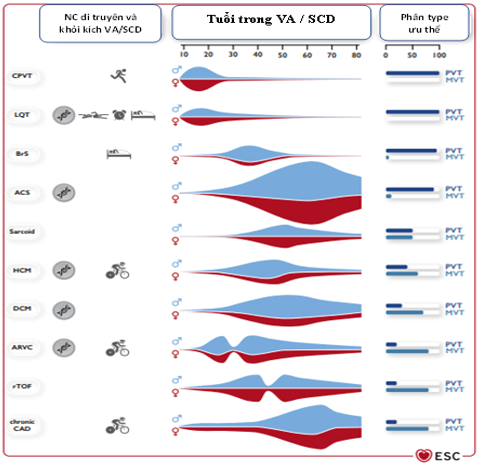
Hình 1 Biểu tượng trung tâm. Nguy cơ di truyền đối với VA/SCD, các yếu tố khởi phát điển hình của VA/SCD, tuổi biểu hiện VA/SCD, giới tính ưu thế và VA điển hình (PVT/VF so với MVT) trong các bệnh khác nhau liên quan đến VA/SCD. ACS: hội chứng mạch vành cấp tính; ARVC: bệnh cơ tim thất phải loạn nhịp; BrS: Hội chứng Brugada; CAD: bệnh động mạch vành; CPVT: nhịp nhanh thất đa hình do catecholamine; DCM: bệnh cơ tim giãn; HCM: bệnh cơ tim phì đại; LQT: hội chứng QT dài; MVT: nhịp nhanh thất đơn hình; PVT: nhịp nhanh thất đa hình; rTOF: tứ chứng Fallot đã sửa chữa; SCD: đột tử do tim; VA: rối loạn nhịp thất; VF: rung thất. NC: nguy cơ.
4.3 Dự đoán nguy cơ dân số đối lại với cá nhân
Trong dân số nói chung (những người không có bệnh tim đã biết), cách tiếp cận hiệu quả nhất để ngăn ngừa SCD nằm ở việc định lượng nguy cơ phát triển CAD của từng cá nhân dựa trên biểu đồ điểm nguy cơ. [64,65] Một số nghiên cứu đã cung cấp bằng chứng cho thấy tử vong đột ngột có khuynh hướng di truyền trong giai đoạn thiếu máu cục bộ cấp tính. [66–70]
Mục tiêu sẽ là xác định các phân nhóm tương đối nhỏ, có nguy cơ cao từ dân số chung có nguy cơ SCD là biến cố tim đầu tiên của họ. Các mô hình phân tầng nguy cơ SCD mới trong dân số nói chung gần đây đã được đề xuất. [71–73] Không có dữ liệu rõ ràng hỗ trợ lợi ích của các chương trình sàng lọc hàng loạt trong dân số nói chung để ngăn ngừa SCD. [74–76]
Trong nhiều thập kỷ, các nhà điều tra đã hình dung ra một loạt các ‘chỉ số’ cho SCD, đặc biệt xảy ra trong việc thiết lập CAD. Một số dấu hiệu nguy cơ không xâm lấn đã được đề xuất (bao gồm điện thế trễ, biến thiên nhịp tim, động học tái cực định kỳ (periodic repolarization dynamics) và độ nhạy phản xạ áp lực (baroreflex). [77] Tuy nhiên, bất chấp những kết quả đầy hứa hẹn của các nghiên cứu ban đầu, những ‘yếu tố dự báo’ này vẫn chưa ảnh hưởng đến thực hành lâm sàng. Phân suất tống máu thất trái (LVEF) chỉ được sử dụng, thường kết hợp với các class của Hiệp hội Tim mạch New York (NYHA), cho chỉ định phòng ngừa tiên phát của ICD trong bệnh cảnh CAD mãn tính và bệnh cơ tim giãn (DCM). Các sơ đồ và máy tính phân tầng nguy cơ đã được phát triển cho các bệnh rối loạn nhịp tim di truyền, chẳng hạn như bệnh cơ tim phì đại (HCM), bệnh cơ tim thất phải loạn nhịp (ARVC) và bệnh cơ tim lamin A / C (LMNA). [78–82]
Những gì được coi là nguy cơ thấp, trung bình hoặc cao sẽ phụ thuộc vào loại sự kiện (ví dụ: gây tử vong hoặc không) và rủi ro của một sự kiện trong dân số nền. Ví dụ, tỷ lệ tử vong phụ thuộc vào tuổi, giới tính và các yếu tố nguy cơ khác bao gồm các bệnh đi kèm. Tình hình còn phức tạp hơn khi xem xét một loại tử vong cụ thể, ví dụ: SCD. Sau đó, các trường hợp tử vong không do SCD là các sự kiện cạnh tranh (hoặc nguy cơ cạnh tranh) đối với SCD theo nghĩa là sự xuất hiện của chúng ngăn cản việc quan sát SCD và có thể thực hiện các biện pháp can thiệp để ngăn ngừa SCD, chẳng hạn như ICD, với lợi ích hạn chế.
4.4. Tính toán nguy cơ đột tử do tim và xem xét phương pháp luận
Một số công cụ tính toán rủi ro cho SCD đã được đề xuất cho người lớn và trẻ em. [80,81,83–85] Lĩnh vực mô hình dự đoán đã phát triển trong những thập niên qua, thiết lập các tiêu chuẩn cho việc phát triển, xác nhận (nội bộ và bên ngoài) và báo cáo các mô hình dự đoán trong SCD. [86,87] Ngoài các thước đo phân biệt như chỉ số c, các thước đo hiệu chuẩn như độ dốc hiệu chuẩn (calibration slope) gần đây đã được chú ý nhiều hơn vì nó không chỉ quan trọng để phân biệt bệnh nhân có nguy cơ cao hơn với bệnh nhân có nguy cơ thấp hơn mà còn để có được một định lượng chính xác về rủi ro từ các công cụ tính toán nguy cơ. [88] Những thiếu sót điển hình trong việc phát triển và xác nhận các tính toán nguy cơ bao gồm, nhưng không giới hạn, việc sử dụng các mẫu bệnh sử không đại diện cho nhóm bệnh nhân đương thời, các giá trị bị thiếu, kết quả tổng hợp với các sự kiện tổng hợp có tầm quan trọng lâm sàng khác nhau, thiếu xác nhận bên ngoài và thiếu hiệu chuẩn. Trong tài liệu này, giới hạn khác nhau trong 5 năm nguy cơ SCD / VA được sử dụng để chỉ định ICD. Mỗi giới hạn được lựa chọn bởi các tác giả ban đầu và nhóm đặc nhiệm xem xét nguy cơ cạnh tranh, kết quả được đo lường (SCD so với VA) và mức độ mạnh mẽ của từng công cụ tính toán nguy cơ.
4.5. Nhận thức và can thiệp: hồi sinh cơ bản của cộng đồng và quyền truy cập vào máy khử rung tim tự động bên ngoài
Tỷ lệ sống sót vẫn còn thấp đáng kể sau OHCA, [89–95] mặc dù sự khác biệt lớn giữa các vùng đã được mô tả. [96] Việc thực hiện sớm các can thiệp hồi sức, đặc biệt là trước khi đến hệ thống y tế khẩn cấp, đã được xác định là các yếu tố chính để cải thiện khả năng sống sót. [95,97] Hồi sinh tim ngoài lồng ngực (CPR) và sử dụng máy khử rung tim ngoài tự động công cộng (AED) đã chứng minh sự cải thiện về kết cục thần kinh và chức năng cũng như khả năng sống sót của bệnh nhân OHCA. Dữ liệu hỗ trợ nhu cầu về sự sẵn có ngày càng tăng của máy khử rung tim tiếp cận công cộng và đào tạo cộng đồng về hồi sinh cơ bản, [89–95] tốt nhất là bắt đầu từ thời thơ ấu và lặp đi lặp lại. [98–100] Cuối cùng, việc cử các tình nguyện viên được đào tạo cơ bản về hồi sinh cơ bản, thông qua các mạng ứng dụng dành cho thiết bị di động cụ thể, đã được chứng minh là làm tăng tỷ lệ CPR do người ngoài bắt đầu và kết quả là làm giảm đáng kể khoảng thời gian không cần hồi sức và cải thiện kết quả của nạn nhân OHCA. [101–103] Giáo dục cho các quan chức nhà nước và các thành viên cộng đồng về tầm quan trọng của việc tăng tỷ lệ hô hấp nhân tạo cho người ngoài cuộc và thúc đẩy việc sử dụng phương pháp khử rung tim sớm của những người cứu hộ chuyên nghiệp và không chuyên nghiệp là rất quan trọng để tăng tỷ lệ sống sót.
Bảng khuyến cáo 1 — Các khuyến cáo về hồi sinh cơ bản công cộng và quyền truy cập vào máy khử rung tim tự động bên ngoài
| Các khuyến cáo | Classa | Levelb |
| Khuyến cáo máy khử rung tim tiếp cận công cộng có sẵn tại các địa điểm có nhiều khả năng xảy ra ngừng tim hơn.c, [90–92] |
I |
B |
| CPR nỗ lực do những người bên cạnh được khuyến cáo trong OHCA. [93–95] | I | B |
| Khuyến cáo tăng cường đào tạo cộng đồng về hỗ trợ hồi sinh cơ bản để tăng tỷ lệ hô hấp nhân tạo cho người ngoài cuộc và sử dụng AED. [93,97,104] | I | B |
| Cảnh báo dựa trên điện thoại di động về các tình nguyện viên ngoài cuộc được đào tạo hồi sinh cơ bản để hỗ trợ các nạn nhân OHCA gần đó nên được xem xét. [101–103,105] |
IIa |
B |
AED: khử rung tự động ngoài; CPR: hồi sinh tim phổi; OHCA: ngừng tim ngoài bệnh viện.
a Class các khuyến cáo.
b Mức đô bằng chứng.
c Các trung tâm mua sắm, sân vận động, các nhà gà vận chuyển công cộng, các song bài.
- Đánh giá và điều trị, các hướng chung
5.1. Công cụ chẩn đoán
- Bệnh sử và tham khám thực thể
Bệnh sử nên tập trung vào ‘cờ đỏ’ (red flags), gồm các đặc điểm của ngất do loạn nhịp tim, ví dụ: không có tiền triệu (prodrome) phế vị, và tiền sử gia đình tử vong sớm hoặc SCD bao gồm, ví dụ: chết đuối hoặc tai nạn xe hơi trong hội chứng QT dài (LQTS) và CPVT. [1.106] Các đặc điểm tinh tế để gợi ý nguyên nhân di truyền gồm tiền sử gia đình mắc bệnh động kinh, hội chứng đột tử ở trẻ sơ sinh, điếc (LQTS), suy tim hoặc cấy máy tạo nhịp tim khi <50 tuổi. Đặc điểm của các bệnh liên quan đến tình trạng thúc đẩy loạn nhịp gồm tiếng click giữa tâm thu trong sa van hai lá (MVP) và tiếng thổi đường ra do Valsalva ở HCM. Các đặc điểm da cụ thể có thể liên quan, ví dụ: Lupus pernio, hồng ban nút trong bệnh sarcoidosis, u mạch trong bệnh Fabry, xanthelasma / xanthoma và dày sừng lòng bàn tay ở ARVC.
- Test xét nghiệm.
Các peptit lợi tiểu (peptit b-type-natri lợi tiểu, hoặc peptit lợi niệu pro-b-type-natri tận cùng N) (b-type-natriuretic peptide, or N-terminal pro-b-type-natriuretic peptide) có thể có vai trò trong việc xác định các cá nhân có nguy cơ tăng SCD trong dân số nói chung [107,108] hoặc ở bệnh nhân CAD. [109] Không có đủ bằng chứng để sử dụng peptit natri lợi tiểu type b như một phương pháp để lựa chọn cho sự cần thiết ICD. [110,111]
- Các test không thâm nhập và xâm nhập
- Điện tâm đồ và theo dõi điện tâm đồ lưu động [2]
Điện tâm đồ 12 đạo trình là một công cụ quan trọng để chẩn đoán bệnh lý có từ trước, để phân tầng nguy cơ trong các quần thể được chọn và để chẩn đoán các phân type của VA, nếu bắt được. Tài liệu về rối loạn nhịp tim liên quan đến các triệu chứng là quan trọng về mặt lâm sàng nhưng có thể thách thức với các sự kiện lẻ tẻ. Do đó, loại thiết bị theo dõi điện tâm đồ và thời gian ghi phải phù hợp với tần suất của các biến cố lâm sàng. Theo dõi trong khoảng thời gian 24-48 giờ (thường là ‘ghi Holter’) là thích hợp cho chứng loạn nhịp tim hàng ngày, [112] trong khi theo dõi ngắt quãng trong thời gian dài hơn, bằng máy ghi điện tâm đồ do bệnh nhân kích hoạt (hoặc điện thoại di động / điện thoại thông minh), nên được ưu tiên cho các sự kiện không thường xuyên.[113] Cấy máy ghi vòng lặp (Implantable loop recorders: ILR) có thể hữu ích trong việc chẩn đoán rối loạn nhịp tim ở những bệnh nhân có các triệu chứng đe dọa tính mạng, chẳng hạn như ngất không rõ nguyên nhân. [114]
- Điện tâm đồ tín hiệu trung bình
Điện tâm đồ trung bình tín hiệu (Signal-averaged electrocardiogram: SaECG) có thể phát hiện tín hiệu có biên độ rất thấp (‘điện thế trễ’) trong đoạn cuối QRS [115] bằng cách sử dụng ba phép đo miền thời gian: thời lượng QRS, thời lượng tín hiệu biên độ thấp (40µV) và căn bậc hai của bình phương điện thế trung bình của phần kết thúc 40ms của QRS. [112] Các bất thường trong SaECG cũng có thể được đánh giá bằng phân tích miền tần số. [112] SaECG có thể góp phần chẩn đoán ARVC. [116]
- Test gắng sức
Test gắng sức rất hữu ích để chẩn đoán và đánh giá đáp ứng với điều trị ở những bệnh nhân có rối loạn nhịp nghi ngờ phụ thuộc adrenergic / đã được chứng minh, chẳng hạn như MVT nguyên phát do gắng sức, nhịp nhanh thất đa hình (PVT) hoặc nhanh thất hai chiều (VT) trong CPVT. [117,118] QTc phục hồi trong 4 phút sau khi kiểm tra tập thể dục có thể góp phần chẩn đoán LQTS. [119]
- Hình ảnh học
Hình ảnh là rất quan trọng để đánh giá chức năng tim và phát hiện bệnh cơ tim (ESC CardioMed chương 10). [120] Một nghiên cứu hình ảnh âm tính hỗ trợ bệnh điện nguyên phát ở bệnh nhân viêm VA. Siêu âm tim là một công cụ chẩn đoán và phân tầng nguy cơ sẵn có và hàng đầu cho các bệnh van, CAD và DCM, HCM, ARVC, [121] và bệnh cơ tim thất trái không đông đặc (left ventricular non-compaction: LVNC). Hình ảnh sức căng siêu âm tim cho phép phân biệt giữa chuyển động chủ động và thụ động của các phân đoạn cơ tim và phát hiện sớm các rối loạn chức năng cơ tim. Những bất thường về chuyển động của vách có thể chỉ ra những cơn nhồi máu trước đó, bệnh cơ tim hoặc bệnh viêm. Sức căng theo chiều dọc toàn bộ là một phép đo mạnh mẽ về chức năng thất trái (LV) và có thể phát hiện những thay đổi tinh tế trong chức năng LV trong khi LVEF vẫn được bảo toàn. [122] Hình ảnh sức căng có thể đánh giá sự phân tán cơ học phản ánh sự co không đồng nhất có thể liên quan đến tăng nguy cơ VA. [122–125]
CMR hiện cung cấp phép đo chính xác nhất và có thể tái tạo chức năng tâm thu toàn bộ và khu vực của tâm nhĩ, thất thất toàn bộ và khu vực, đồng thời có thể phát hiện phù cơ tim, xơ hóa, thâm nhiễm và khiếm khuyết tưới máu (ESC CardioMed chương 11.4). [126] CMR nhạy hơn siêu âm tim để chẩn đoán ARVC, [127] chẩn đoán trong LVNC, và có thể phát hiện phình mỏm trong HCM. Phát hiện xơ hóa bằng cách tăng cường gadolinium trễ (LGE) góp phần phân tầng nguy cơ VA trong HCM, [128] DCM, [129] và có khả năng trong hội chứng loạn nhịp do sa van hai lá. [130,131] Các kỹ thuật lập bản đồ cơ tim mới có thể phát hiện xơ hóa lan tỏa và có thể gợi ý căn nguyên của phì đại thất trái (LVH) để hướng dẫn liệu pháp cụ thể, ví dụ: Bệnh Fabry và bệnh amyloidosis. Giá trị tiên lượng vẫn còn được đánh giá.
Hình ảnh tim bằng chụp cắt lớp vi tính (computed tomography: CT) có ưu điểm là độ phân giải không gian cao (ESC CardioMed chương 12.1). [132] Đồng bộ hóa điện tâm đồ, chuỗi nín thở bổ sung và beta blocker để giảm nhịp tim cải thiện chất lượng. Phơi nhiễm bức xạ nằm trong phạm vi của chụp mạch vành xâm lấn (CAG). Chụp cắt lớp vi tính mạch vành (Coronary computed tomography angiography: CTA) là phương pháp ưa thích để loại trừ hẹp động mạch vành ở những bệnh nhân có xác suất CAD thấp. [133, 134] Chất lượng của hầu hết các kiểu hình ảnh đều bị ảnh hưởng do hiện diện của các ngoại tâm thu thất PVC thường xuyên.
(Vui lòng xem tiếp trong kỳ sau)







