Viện Tim TP.HCM
Trước đây, khi nói đến bệnh động mạch chi dưới chúng ta thường nghĩ đến những người có triệu chứng khập khiễng cách hồi. Thật ra triệu chứng này giống như phần nổi của tảng băng vì chỉ có một số ít người bệnh động mạch chi dưới bị khập khiễng cách hồi, số còn lại không có triệu chứng. Hiện nay việc đo chỉ số cổ chân-cánh tay (ankle-brachial index) được xem là biện pháp chính để tầm soát và chẩn đoán lâm sàng bệnh động mạch chi dưới. Ngưỡng chỉ số cổ chân-cánh tay £ 0,9 được lấy làm mốc chẩn đoán bệnh 1,2.
Tần suất lưu hành bệnh động mạch chi dưới tăng theo tuổi. Nghiên cứu NHANES (National Health and Nutritional Examination Survey) giai đoạn 1999-2000 của Hoa Kỳ thực hiện trên 2174 người tuổi ³ 40 cho thấy tần suất lưu hành bệnh động mạch chi dưới (được định nghĩa là chỉ số cổ chân-cánh tay £ 0,9) là 2,5% ở nhóm tuổi 50-59 và 14,5% ở lứa tuổi trên 70 3. Khảo sát riêng ở những người lứa tuổi 50-69 có đái tháo đường hoặc hút thuốc lá cho thấy tần suất lưu hành bệnh động mạch chi dưới lên đến gần 30% 4.
Bệnh động mạch chi dưới thường là do xơ vữa động mạch. Các yếu tố nguy cơ của bệnh cũng chính là các yếu tố nguy cơ của xơ vữa động mạch: tuổi cao, hút thuốc, đái tháo đường, tăng huyết áp, rối loạn lipid máu, tăng homocystein máu, tăng CRP 2.
Trong diễn tiến tự nhiên của bệnh động mạch chi dưới có 2 vấn đề cần quan tâm: vấn đề thứ nhất là dự hậu của chi dưới bị thiếu máu cục bộ và vấn đề thứ hai là dự hậu toàn thân. Trừ trường hợp thiếu máu cục bộ nguy kịch của chân (critical limb ischemia), trong các trường hợp còn lại (gồm bệnh động mạch chi dưới không triệu chứng, đau kiểu khập khiễng cách hồi điển hình hoặc không điển hình), dự hậu của chi dưới bị thiếu máu cục bộ nói chung là tốt. Theo y văn, 5 năm sau kể từ khi phát hiện bệnh có 70-80% bệnh nhân có tình trạng lâm sàng không đổi, 10-20% bệnh nhân có tình trạng khập khiễng cách hồi tăng nặng và chỉ có 1-5% bệnh nhân có tình trạng thiếu máu cục bộ nguy kịch của chân 1,5.
Vấn đề quan trọng hơn là dự hậu toàn thân. Như đã đề cập ở trên, bệnh động mạch chi dưới thường là do xơ vữa động mạch, mà xơ vữa động mạch là một bệnh lý toàn thân, do đó người bệnh động mạch chi dưới cũng nhiều khả năng có những tổn thương hẹp/tắc ở động mạch vành và hệ động mạch não. Theo y văn, 5 năm sau kể từ khi phát hiện bệnh có 10-15% bệnh nhân chết (75% do nguyên nhân tim mạch và 25% không do nguyên nhân tim mạch) và 20% bệnh nhân bị một biến cố tim mạch nặng (nhồi máu cơ tim hoặc đột quị) không gây tử vong 1,2.
Chính vì vậy, trong điều trị bệnh động mạch chi dưới, bên cạnh các biện pháp chống thiếu máu cục bộ chi dưới (cilostazol, nong và đặt stent động mạch chậu-đùi, mổ bắc cầu), điều trị toàn thân (kiểm soát các yếu tố nguy cơ, điều trị tăng huyết áp, rối loạn lipid máu và kháng tiểu cầu) đóng vai trò hết sức quan trọng.
KIỂM SOÁT YẾU TỐ NGUY CƠ TRONG BỆNH ĐỘNG MẠCH CHI DƯỚI: SỐ LIỆU CỦA NGHIÊN CỨU REACH
REACH (Reduction of Atherothrombosis for Continued Health) là một nghiên cứu quan sát kiểu sổ bộ tiền cứu và đa quốc gia. Bệnh nhân được tuyển vào nghiên cứu là những người ³ 45 tuổi có bệnh mạch vành, bệnh mạch máu não hoặc bệnh động mạch chi dưới, hoặc có ít nhất 3 yếu tố nguy cơ của xơ vữa động mạch. Bệnh động mạch chi dưới được xác định nếu bệnh nhân có ít nhất một trong 2 tiêu chuẩn sau: đang bị khập khiễng cách hồi kèm chỉ số cổ chân-cánh tay dưới 0,9 hoặc đã từng bị khập khiễng cách hồi và đã được làm một thủ thuật/phẫu thuật mạch máu ngoại vi (nong/đặt stent mạch máu, mổ bắc cầu hoặc đoạn chi). Việc tuyển mộ bệnh nhân được thực hiện từ tháng 12/2003 đến tháng 6/2004 tại 44 quốc gia. Có tổng cộng 67.888 người được tuyển vào nghiên cứu REACH, gồm 55.499 người đã có bệnh tim mạch (bệnh mạch vành, bệnh mạch máu não hoặc bệnh động mạch chi dưới) và 12.389 người không triệu chứng nhưng có ít nhất 3 yếu tố nguy cơ 6.
Mới đây Cacoub và cộng sự đã công bố một nghiên cứu đánh giá việc kiểm soát các yếu tố nguy cơ ở người bệnh động mạch chi dưới và ảnh hưởng của việc kiểm soát tốt các yếu tố nguy cơ đối với dự hậu của bệnh nhân 7. Yếu tố nguy cơ được xem là “đã được kiểm soát” nếu lúc bệnh nhân được tuyển vào nghiên cứu việc kiểm soát yếu tố này đạt mục tiêu như sau: huyết áp tâm thu < 140 mm Hg, huyết áp tâm trương < 90 mm Hg, đường huyết < 110 mg/dl, cholesterol toàn phần < 200 mg/dl, đã bỏ thuốc lá hơn 12 tháng. Nếu có 3-5 yếu tố nguy cơ đã được kiểm soát, bệnh nhân được xếp vào nhóm “kiểm soát tốt”. Nếu có 0-2 yếu tố nguy cơ đã được kiểm soát, bệnh nhân được xếp vào nhóm “kiểm soát kém”.
|
|
Bệnh động mạch chi dưới |
Không có bệnh động mạch chi dưới |
Trị số p |
|
HA tâm thu < 140 mm Hg |
44% |
55% |
< 0,0001 |
|
HA tâm trương < 90 mm Hg |
79% |
81% |
< 0,0001 |
|
Đường huyết < 110 mg/dl |
80% |
84% |
< 0,0001 |
|
Cholesterol toàn phần < 200 mg/dl |
53% |
59% |
< 0,0001 |
|
Không hút thuốc lá > 12 tháng |
53% |
61% |
< 0,0001 |
Có thể nói kết quả nghiên cứu này đã gióng lên một hồi chuông cảnh báo về vấn đề kiểm soát yếu tố nguy cơ không tốt ở người bệnh động mạch chi dưới. Nguyên nhân quan trọng nhất của tình trạng này là nhiều bác sĩ không nhận thức được sự nguy hiểm của bệnh động mạch chi dưới và tầm quan trọng của việc kiểm soát các yếu tố nguy cơ cho các bệnh nhân này. Một điều tra toàn quốc tại Hoa Kỳ cho thấy đa số bác sĩ ít coi trọng việc kiểm soát yếu tố nguy cơ khi chăm sóc người bệnh động mạch chi dưới hơn là khi chăm sóc người bệnh mạch vành hoặc người bệnh mạch máu não 8. Trong REACH tỉ lệ dùng statin là 50% ở những người bệnh động mạch chi dưới và 70% ở những người còn lại, tỉ lệ dùng thuốc kháng tiểu cầu là 76% ở những người bệnh động mạch chi dưới và 84% ở những người còn lại 7.
Nghiên cứu REACH cũng cung cấp bằng chứng thuyết phục về lợi ích của việc kiểm soát yếu tố nguy cơ, thể hiện qua tần suất đột quị giảm có ý nghĩa ở nhóm “kiểm soát tốt” so với nhóm “kiểm soát kém”.
LIỆU PHÁP KHÁNG TIỂU CẦU TRONG BỆNH ĐỘNG MẠCH CHI DƯỚI
Huyết khối xơ vữa (atherothrombosis) là một biến chứng chung của xơ vữa động mạch, bất kể là ở hệ động mạch nào (mạch vành, mạch não hay mạch chi dưới). Nhiều nghiên cứu cho thấy người bệnh động mạch chi dưới có tình trạng tăng kết dính tiểu cầu, tăng nồng độ lưu hành của các chỉ điểm hoạt hóa tiểu cầu, tăng tạo thrombin và giảm hoạt tính tiêu sợi huyết 9. Đây đều là những điều kiện tạo thuận lợi cho sự tạo lập huyết khối gây tắc mạch.
Xuất phát từ cơ sở sinh lý bệnh này, liệu pháp kháng tiểu cầu được xem là một thành phần thiết yếu trong điều trị người bệnh động mạch chi dưới. Thuốc kháng tiểu cầu đầu tiên được dùng là aspirin. Chứng cứ chính ủng hộ việc dùng aspirin là phân tích gộp ATC (Antithrombotic Trialists’ Collaboration) 10. Phân tích gộp này bao gồm số liệu của 42 thử nghiệm lâm sàng trên 9.214 người bệnh động mạch chi dưới, kết quả cho thấy điều trị bằng aspirin giảm 23% (p = 0,001) nguy cơ bị các biến cố tim mạch nặng.
Kể từ khi nghiên cứu CAPRIE (Clopidogrel versus Aspirin in Patients at Risk of Ischemic Events) được công bố, clopidogrel được xem là thuốc kháng tiểu cầu chính bên cạnh aspirin. Trong CAPRIE có 19.185 người bệnh tim mạch do xơ vữa động mạch (mới bị đột quị dạng thiếu máu cục bộ, nhồi máu cơ tim hoặc bị khập khiễng cách hồi) được phân ngẫu nhiên cho dùng aspirin 325 mg/ngày hoặc clopidogrel 75 mg/ngày, theo dõi trung bình 1,9 năm 11. Kết quả CAPRIE cho thấy clopidogrel giảm có ý nghĩa nguy cơ bị các biến cố đột quị, nhồi máu cơ tim hoặc chết do nguyên nhân mạch máu so với aspirin (mức giảm 9%, p = 0,043). Lợi ích của clopidogrel so với aspirin được thể hiện rõ rệt nhất trong phân nhóm những người khập khiễng cách hồi (n = 6.452): Trong phân nhóm này mức giảm nguy cơ với clopidogrel là 24% (p = 0,003).
Để đánh giá lợi ích của liệu pháp kháng tiểu cầu kép (clopidogrel phối hợp aspirin) trong bệnh tim mạch mạn, các nhà nghiên cứu đã thực hiện CHARISMA (Clopidogrel for High Atherothrombotic Risk and Ischemic Stabilization, Management, and Avoidance). CHARISMA là một thử nghiệm lâm sàng phân nhóm ngẫu nhiên có nhóm chứng, mù đôi và đa trung tâm (thực hiện tại 32 quốc gia, trong đó có 4 quốc gia châu Á là Hong Kong, Malaysia. Singapore và Đài Loan) 12. Bệnh nhân được tuyển vào nghiên cứu là những người ³ 45 tuổi có bệnh tim mạch do xơ vữa động mạch hoặc có nhiều yếu tố nguy cơ của huyết khối xơ vữa. Bệnh tim mạch do xơ vữa động mạch gồm bệnh mạch vành, bệnh mạch máu não và bệnh động mạch chi dưới có triệu chứng. Bệnh động mạch chi dưới có triệu chứng được định nghĩa là: (1) hiện đang bị khập khiễng cách hồi và có chỉ số cổ chân-cánh tay £ 0,85; hoặc (2) tiền sử khập khiễng cách hồi và đã được can thiệp/phẫu thuật (như đoạn chi, mổ bắc cầu hoặc nong động mạch qua da).
Sau khi được tuyển vào nghiên cứu, bệnh nhân được cho dùng aspirin liều thấp (75-162 mg/ngày) và được phân ngẫu nhiên cho dùng clopidogrel 75 mg/ngày hoặc placebo.
Tiêu chí đánh giá chí
nh là sự xuất hiện lần đầu của nhồi máu cơ tim, đột quị hoặc chết do nguyên nhân tim mạch (bao gồm chết do xuất huyết).
15.603 bệnh nhân đã được tuyển vào nghiên cứu (7802 được phân cho dùng clopidogrel + aspirin và 7801 được phân cho dùng placebo + aspirin).
Sau thời gian theo dõi trung vị là 28 tháng, các tác giả ghi nhận có 6,8% bệnh nhân trong nhóm clopidogrel và 7,3% bệnh nhân trong nhóm placebo bị biến cố thuộc tiêu chí đánh giá chính (khác biệt không có ý nghĩa; p = 0,22).
Phân tích theo phân nhóm cho thấy có sự khác biệt rất rõ về lợi ích của clopidogrel ở phân nhóm những người đã có bệnh tim mạch do xơ vữa động mạch so với phân nhóm những người không triệu chứng có nhiều yếu tố nguy cơ. Ở phân nhóm những người đã có bệnh tim mạch, phối hợp thêm clopidogrel giảm có ý nghĩa tần suất các biến cố thuộc tiêu chí đánh giá chính (6,9% ở nhóm clopidogrel so với 7,9% ở nhóm placebo, p = 0,046). Trong khi đó ở phân nhóm những người không triệu chứng có nhiều yếu tố nguy cơ, phối hợp thêm clopidogrel không có lợi (xem hình).
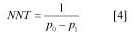
Hiện tại aspirin là thuốc kháng tiểu cầu thông dụng nhất trong điều trị bệnh động mạch chi dưới do có giá rẻ và clopidogrel thường chỉ được dùng cho những bệnh nhân không dung nạp aspirin 9. Kết quả của các nghiên cứu CAPRIE và CHARISMA tuy không cho phép khẳng định nhưng gợi ý nên dùng clopidogrel thay cho aspirin hoặc phối hợp với aspirin cho những bệnh nhân bị các biến cố tim mạch do huyết khối xơ vữa dù đang đơn trị bằng aspirin và những bệnh nhân có triệu chứng (khập khiễng cách hồi) kèm nhiều yếu tố nguy cơ.
|
|
Clopidogrel + aspirin (n = 1.545) |
Aspirin đơn trị (n = 1.551) |
Trị số p |
|
Tiêu chí đánh giá chính |
7,6% |
8,9% |
0,183 |
|
Chết do mọi nguyên nhân |
6,7% |
7,5% |
0,387 |
|
Chết do nguyên nhân tim mạch |
4,2% |
4,6% |
0,613 |
|
Nhồi máu cơ tim |
2,3% |
3,7% |
0,028 |
|
Đột quị |
2,3% |
3,0% |
0,275 < /td> |
|
Nhập viện vì biến cố thiếu máu cục bộ |
16,5% |
20,1% |
0,011 |
|
Chảy máu nặng |
1,7% |
1,7% |
0,901 |
|
Chảy máu nội sọ |
0,2% |
0,4% |
0,507 |
|
Chảy máu nhẹ |
34,4% |
20,8% |
< 0,001 |
1) Hirsch AT, Haskal ZJ, Hertzer NR, et al. ACC/AHA 2005 practice guidelines for the management of patients with peripheral arterial disease (lower extremity, renal, mesenteric, and abdominal aortic): Executive Summary. Circulation 2006;113:1474-1547.
2) Norgren L, Hiatt WR, Dormandy JA, et al, on behalf of the TASC II Working Group. Inter-society consensus for the management of peripheral arterial disease (TASC II). Eur J Vasc Endovasc Surg 2007;33:S1-S70.
3) Selvin E, Erlinger TP. Prevalence of and risk factors for peripheral arterial disease in the United States: results from the National Health and Nutritional Examination Survey, 1999-2000. Circulation 2004;110:738-743.
4) Hirsch A, Criqui M, Treat-Jacobson D, et al. Peripheral arterial disease detection, awareness, and treatment in primary care. JAMA 2001;286:1317-1324.
5) Weitz JI, Byrne J, Clagett GP, et al. Diagnosis and treatment of chronic arterial insufficiency of the lower extremities: a critical review. Circulation 1996;94:3026-3049.
6) Bhatt DL, Steg PG, Ohman EM, et al, for the REACH Registry Investigators. International prevalence, recognition, and treatment of cardiovascular risk factors in outpatients with atherothrombosis. JAMA 2006;295:180-189.
7) Cacoub PP, Abola MTB, Baumgartner I, et al, on behalf of the REACH registry investigators. Cardiovascular risk factor control and outcomes in peripheral artery disease patients in the Reduction of Atherothrombosis for Continued Health (REACH) Registry. Atherosclerosis 2008, doi:10.1016/j.atherosclerosis.2008.10.023.
8) McDermott MM, Hahn EA, Greeland P, et al. Atherosclerotic risk factor reduction in peripheral arterial disease: results of a national physician survey. J Gen Intern Med 2002;17:895-904.
9) Hackam DG, Eikelboom JW. Antithrombotic treatment for peripheral arterial disease. Heart 2007;93:303-308.
10) Collaboration AT. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high-risk patients. BMJ 2002;324;71-86.
11) CAPRIE Steering Committee. A randomised, blinded, trial of clopidogrel versus aspirin in patients at risk of ischaemic events. Lancet 1996;348:1329-1339.
12) Bhatt DL, Fox KAA, Hacke W, et al, for the CHARISMA Investigators. Clopidogrel and aspirin versus aspirin alone for the prevention of atherothrombotic events. N Engl J Med 2006;354:1706-1717.
Cacoub PP, Bhatt DL, Steg PG, Topol EJ, Creager MA, for the CHARISMA Investigators. Patients with peripheral arterial disease in the CHARISMA trial. Eur Heart J 2009;30:192-201.







