PGS.TS ĐỖ QUANG HUÂN, PGS.TS. HỒ HUỲNH QUANG TRÍ,
ThS.BS LÊ PHÁT TÀI, TS.BS ĐỖ THỊ NAM PHƯƠNG, BS.CK II. NGUYỄN TRUNG QUỐC,
BS.CK II BÙI NGUYỄN HỮU VĂN, BS.CK II TRẦN THỊ HUỲNH NGA,
ThS.BS MAI QUỐC DŨNG,ThS.BS NGUYỄN NHO TIẾN, ThS.BS ĐẶNG DUY PHƯƠNG
Viện Tim TP. Hồ Chí Minh
9.5 Suy tim
Bệnh nhân có bệnh tim mạch có nguy cơ có biểu hiện lâm sàng nặng hơn và nhiều biến chứng hơn khi mắc COVID-19. Trong một phân tích gộp bao gồm 6 nghiên cứu (n= 1572), tăng huyết áp và bệnh lý mạch máu não/tim xuất hiện trong lần lượt 17,1% và 16,4% bệnh nhân nhập viện vì COVID-19 và đưa đến tăng nguy cơ làm bệnh COVID-19 trở nên nguy kịch gấp 2 và 3 lần.
9.5.1 Suy tim cấp:
Điểm chính:
- Suy tim cấp có thể là biến chứng trong bệnh cảnh COVID-19, đặc biệt là những trường hợp nguy kịch.
- Cơ chế chính của suy tim cấp trong Covid 19 có thể là thiếu máu cục bộ cơ tim cấp, nhồi máu hoặc viêm (viêm cơ tim), ARDS, suy thận cấp và quá tải thể tích, bệnh cơ tim do stress, bệnh cơ tim do loạn nhịp.
- Viêm phổi do COVID-19 có thể làm xấu đi tình trạng huyết động do làm giảm oxy máu, mất nước, giảm tưới máu.
- Biểu hiện lâm sàng, bệnh tim mạch từ trước, các dấu hiệu hình ảnh ngực gợi ý suy tim (bóng tim to/tràn dịch màng phổi 2 bên) là rất quan trọng.
- Tăng có ý nghĩa BNP/NT-ProBNP cũng gợi ý suy tim cấp. Sử dụng khôn ngoan đúng chỉ định siêu âm tim tại giường cần xem xét, chú ý tránh lây nhiễm giữa bệnh nhân và người thực hiện/phương tiện.
- Phác đồ điều trị suy tim cấp được áp dụng tương tự ở người bệnh có hay không Covid 19. Các số liệu về suy tim ở bệnh Covid 19 rất đáng sợ. Trong 1 báo cáo, 23% tất cả bệnh nhân nhập viện Covid 19 có suy tim, trong đó tỷ lệ suy tim cao hơn ở những ca tử vong so với những ca sống sót (52% và 12%, p< 0,0001).
Trong 21 ca nhập ICU vì COVID-19 nguy kịch, 7 (33,3%) ca xuất hiện bệnh cơ tim dãn nỡ với đặc điểm chức năng tâm thu thất trái giảm toàn bộ, lâm sàng sốc tim, tăng nồng độ CK và Troponin I, giảm oxy máu, mà không có tiền sử rối loạn chức năng tâm thu thất trái. Một phân tích tìm nguyên nhân của các ca tử vong vì COVID-19 (150 nhập viện/68 tử vong) phát hiện tổn thương cơ tim/suy tim và kết hợp suy hô hấp/ thương cơ tim/suy tim là nguyên nhân lần lượt của 7% và 33% các ca tử vong.
Có vài cơ chế, có thể cùng lúc trong bệnh COVID-19, gây suy tim cấp:
- Tổn thương cơ tim cấp (định nghĩa là hs-cTn I huyết thanh tăng > bách phân vị 99th của giới hạn trên, hoặc có bất thường mới xuất hiện trên ECG/siêu âm tim) xảy ra trong 8% bệnh nhân COVID-19. Có thể do thiếu máu cục bộ, nhồi máu cơ tim hay viêm. ở bệnh nhân nhiễm trùng nặng, bằng chứng tổn thương cơ tim xảy ra trong 22,2% đến 31%. Một tổng kết gộp của 4 nghiên cứu (n=341) chứng tỏ bệnh nhân nhiễm trùng nặng có tăng hs-cTn I có ý nghĩa lúc nhập viện (trung bình 25,6 ng/L) so với bệnh không nhiễm trùng nặng. Hơn nữa, ở bệnh tử vong thì mức troponin luôn ở mức cao trong suốt giai đoạn bệnh và tăng thêm ở giai đoạn nguy kịch. Bệnh sử suy tim cũng được ghi nhận thường xuyên hơn ở bệnh nhân có tổn thương cơ tim cấp so với nhóm không tổn thương (14,6% so 1,5%). Tổn thương cơ tim cấp cũng thường kết hợp với tăng NT-proBNP có ý nghĩa (trung bình 1689 pg/mL).
- ARDS, giảm oxy máu, tổn thương thận cấp, quá tải thể tích, bệnh cơ tim do stress và cơn bão cytokine, các đặc điểm của nhiễm trùng nặng và suy đa cơ quan, có thể góp phần vào suy tim cấp hoặc đợt mất bù cấp của suy tim mạn.
- Loạn nhịp tái phát hoặc kéo dài đưa đến suy chức năng tim. Loạn nhịp được mô tả trong 16,7% bệnh nhân nhập viện vì Covid 19 và 44,4% ở bệnh nhân phải vào ICU.
9.5.2 Viêm cơ tim
Những điểm chính
- Các kinh nghiệm còn hạn chế chỉ ra rằng SARS-COVI-2 có thể làm viêm cơ tim bùng phát.
- Viêm cơ tim cần được nghi ngờ ở COVID-19 khi bệnh nhân có đau ngực khởi phát cấp, thay đổi ST-T, loạn nhịp tim và huyết động không ổn định. Thêm vào đó, thất trái dãn, giảm co bóp toàn bộ/hoặc nhiều vùng thất trái kết hợp tăng có ý nghĩa Troponin và BNP/NT-ProBNP, và không kèm tổn thương ý nghĩa ĐMV.
- Nghi viêm cơ tim được đặt ra ở bệnh nhân COVID-19 khi có suy tim cấp/sốc tim mà không có tiền sử bệnh tim mạch trước đó.
- Chụp CT ĐMV nên là cách tiếp cận ưu tiên để loại trừ bệnh ĐMV phối hợp.
- MRI tim (nếu có) nên dùng để đánh giá chẩn đoán sâu thêm.
- Sinh thiết nội mạc cơ tim không nên dùng khi bệnh nhân COVID-19 nghi viêm cơ tim.
- Không có khuyến cáo rõ ràng nào về điều trị viêm cơ tim kết hợp SARS-COV-2.
Tần suất mới mắc, cơ chế nền, yếu tố nguy cơ của viêm cơ tim kết hợp SARS-COV-2 hiện tại còn chưa rõ. Gần đây, lượng virus cao được tìm thấy ở 4 bệnh nhân sau đó bị viêm cơ tim bùng phát. Một trường hợp được công bố là bệnh nhân nam 38 tuổi nhập viện vì đau ngực và tụt huyết áp, viêm phổi 2 bên, tràn dịch màng phổi và ST chênh lên, nhưng có CT mạch vành bình thường. Siêu âm có dãn và giảm rõ chức năng tâm thu thất trái, tràn dịch quanh tim dày 2mm. Troponin I và BNP tăng đáng kể. Bệnh nhân hồi phục sau khi điều trị kháng viêm bằng liều cao glucocorticoids tiêm mạch và immunoglobulin cùng các biện pháp trị liệu khác.
9.5.3 Suy tim mạn
Những điểm chính
- Nguy cơ nhiễm COVID-19 cao hơn ở người suy tim mạn có thể do tuổi cao và các bệnh lý phối hợp.
- Ở bệnh nhân suy tim nghi mắc COVID-19, đánh giá lâm sàng thường quy, đo nhiệt độ bằng thiế bị không tiếp xúc, ECG (loạn nhịp, thiếu máu cục bộ cơ tim, viêm cơ tim), XQ tim phổi (bóng tim to, viêm phổi COVID-19), xét nghiệm (tăng VS, CRP, fibrinogen, giảm lympho máu) có thể cung cấp dấu chứng giúp chẩn đoán.
- Siêu âm qua thành ngực, CT ngực có thể dùng để đánh giá thêm nữa. Cần chú ý tránh gây lây nhiễm cho nhân viên y tế và trang thiết bị.
- Bệnh nhân suy tim mạn cần tuân thủ các hướng dẫn bảo vệ tránh bị nhiễm
- Bệnh nhân suy tim mạn ổn cần hạn chế tái khám ở bệnh viện.
- Điều trị thuốc theo hướng dẫn (bao gồm ức chế beta, ức chế men chuyển, ức chế thụ thể, Sacubitril/Valsartan, thuốc kháng aldosterone) nên được tiếp tục bất kể có nhiễm COVID-19 hay không.
- Chăm sóc y tế từ xa nên được xem xét bất kể khi nào có thể, để cho lời khuyên và theo dõi bệnh nhân suy tim ổn.
9.5.3.1 Phòng ngừa nhiễm SARS-CoV-2
Khi dịch COVID-19 bùng phát, bệnh nhân suy tim mạn được khuyên tuân thủ các biện pháp phòng lây nhiễm (tự cách ly, cách ly xã hội, thường xuyên rửa tay, dùng sát khuẩn tay và đeo khẩu trang ở nơi công cộng). Bệnh nhân suy tim ngoại trú hạn chế đến thăm khám ở bệnh viện.
9.5.3.2 Các gợi ý chẩn đoán
Khám lâm sàng thường quy, ECG (loạn nhịp, thiếu máu cục bộ cơ tim, viêm cơ tim), XQ tim phổi (bóng tim to, viêm phổi COVID-19) có thể giúp chẩn đoán. Do độ nhạy tương đối thấp của XQ trong chẩn đoán viêm phổi do Covid 19, bệnh nhân có nghi ngờ cao (nhịp nhanh, giảm oxy máu) mà XQ không rõ cần chuyển chụp CT ngực. Kết quả xét nghiệm như tăng VS, CRP, fibrinogen, giảm lympho máu gợi ý viêm phổi do Covid 19. Siêu âm tim thành ngực rất quan trọng, không chỉ đánh giá suy chức năng thất trái có từ trước mà còn giúp đánh giá bệnh nhân nghi nhiễm SARS-COV-2 kết hợp viêm cơ tim. Trong mọi thủ thuật cần đề phòng virus lây sang nhân viên y tế.
9.5.3.3 Điều trị suy tim mạn
SARS-COV-2 sử dụng men ACE2 để xâm nhập vào tế bào và một số dữ liệu chứng tỏ Ức chế men chuyển và ức chế thụ thể có khả năng điều hoà ngược ACE2, vì vậy theo giả thuyết sẽ làm tăng nhậy với nhiễm trùng. Gần đây, một báo cáo hàng loạt ca 12 trường hợp nhiễm SARS-COV-2 có ARDS chứng tỏ nồng độ Angiotensin II trong huyết thanh tăng cao và tuyến tính với tải lượng virus cũng như tổn thương phổi. Điều này gợi ý điều trị với thuốc ƯC thụ thể có thể giúp ngăn chặn tổn thương phổi do Ang II. Để rõ hơn, cần nhiều nghiên cứu hơn nữa giải quyết các tranh cãi xung quanh vai trò của ƯC men chuyển/thụ thể trong bệnh COVID 19.
Hiện tại, không có bằng chứng lâm sàng nào là có liên kết giữa điều trị ức chế men chuyển/thụ thể làm dễ nhiễm trùng, ngưng dùng các thuốc này có thể làm tăng nguy cơ suy tim nặng hơn. Các dữ liệu hiện tại không khuyến khích ngưng thuốc ƯCMC/ƯCTT, vì vậy có thể khuyến cáo bệnh nhân suy tim tiếp tục điều trị theo hướng dẫn (bao gồm ức chế beta, ức chế men chuyển, ức chế thụ thể, Sacubitril/Valsartan, thuốc kháng aldosterone) bất kể có Covid 19 hay không.
Bệnh nhân COVID 19 có thể có hạ huyết áp do mất nước và suy tuần hoàn, vì vậy việc điều chỉnh liều thuốc cần xem xét.
9.5.3.4 Chăm sóc y tế từ xa và phát thuốc tại nhà
Sử dụng rộng rãi chăm sóc y tế từ xa giúp giảm thiểu nguy cơ lây truyền SARS-COV-2 ở cả bệnh nhân suy tim và nhân viên y tế. Khi có thể, phương thức này nên sử dụng để đưa ra lời khuyên và theo dõi bệnh nhân suy tim ổn định và để giữ lực lượng y tế dành cho các tình huống cấp cứu. Nhân viên y tế được khuyến khích tiếp xúc qua điện thoại với bệnh nhân suy tim mạn ngoại viện để xác minh nhu cần cần đến bệnh viện và nâng đỡ tinh thần. Nếu khả thi, nên chuyển các loại thuốc điều trị suy tim tiêu chuẩn qua bưu phẩm đến bệnh nhân.
9.5.4 Thiết bị hổ trợ thất trái và ghép tim
Các điểm chính
- Bệnh nhân mang thiết bị hổ trợ thất trái (Left Ventricular Assist Device: LVAD) dễ nhiễm bệnh hơn, vì vậy cần áp dụng các biện pháp phòng ngừa nghiêm ngặt.
- Bệnh nhân được ghép tim có nguy cơ cao hơn mắc COVID-19 nặng và thải virus ra ngoài lâu hơn, vì vậy cần tuân thủ chặt chẽ các biện pháp phòng ngừa lây nhiễm.
- Dữ liệu còn hạn chế về biểu hiện lâm sàng và tiên lượng bệnh Covid 19 và bệnh nhân được ghép tim. Tuy nhiên các hậu quả lâm sàng thay đổi ở các bệnh nhân được ghép tạng đặc trong các đợt bùng phát dịch do coronavirus trước đây (SARS, MERS) gợi ý nhập viện, theo dõi sát, điều trị thích hợp bệnh COVID-19 ở bệnh nhân ghép tim được khuyến cáo.
Do bản chất của thiết bị, bệnh nhân mang LVAD có tình trạng tăng nhạy với nhiễm trùng, vì vậy mỗi biện pháp phòng ngừa đều được áp dụng để tránh lây nhiễm virus. Theo dõi và sử dụng kháng đông cẩn thận được khuyến cáo là do cả Covid 19 và thuốc kháng virus đều ảnh hưởng đến liều thuốc kháng đông. Nếu khả thi về mặt kỹ thuật nên đánh giá chức năng LVAD qua điện thoại. Các khuyến cáo chung cho tất cả bệnh nhân LVAD cần được áp dụng, bất kể có Covid 19 hay không.
Bản chất dễ nhiễm trùng và bệnh cảnh lâm sàng COVID-19 ở bệnh nhân ghép tim chưa được rõ. Gần đây, 2 ca (một nhẹ, một nặng hơn) bệnh nhân ghép tim bị Covid 19 được mô tả ở Trung Quốc. Quan trọng là các triệu chứng biểu hiện tương tự như ở người có khả năng miễn dịch bình thường, bao gồm sốt, tăng các chỉ số viêm (CRP), giảm lympho máu, CT ngực có thâm nhiễm dạng kính mờ cả 2 phế trường. Điều trị bệnh nhân nặng hơn bao gồm ngưng tạm thời các thuốc ức chế miễn dịch, dùng liều cao corticosteroids, immunoglobulin, thuốc fluroquinolone cùng các biện pháp điều trị khác. Cả 2 bệnh nhân đều phục hồi và không bị thải ghép.
Một báo cáo khác gồm 87 bệnh nhân ghép tim ở Trung Quốc, mức tuân thủ cao các biện pháp phòng lây nhiễm làm giảm khả năng nhiễm và biểu hiện bệnh (4 ca có biểu hiện nhiễm trùng đường hô hấp, 3 ca âm tính SARS-COV-2, 1 ca không được làm test). Quan trọng là tất cả bệnh nhân đều hồi phục hoàn toàn sau điều trị.
9.6. Bệnh hở van tim
Những điểm chính
- Bệnh nhân bị bệnh van tim (BVT) (đặc biệt những người có kèn suy thất trái hoặc thất phải, hoặc tăng áp động mạch phổi) có thể có nguy cơ đặc biệt trong đại dịch COVID-19;
- Phân bổ nguồn lực phối hợp ở cấp bệnh viện và khu vực là điều cần thiết để duy trì năng lực Hồi sức cấp cứu (HSCC);
- Chức năng duy trì của “Đội Tim” (Heart Teams) là tối quan trọng (ngay cả khi các cuộc họp trực tiếp không thực hiện được).
Mặc dù BVT không có mối quan hệ rõ ràng với việc tăng tỷ lệ mắc bệnh và tử vong trong loạt ca bệnh COVID-19 sớm, nhưng có tới 40% bệnh nhân nhập viện HSCC có suy tim trước đó70. Bệnh van tim trước đó chủ yếu ảnh hưởng đến người già và các triệu chứng tiến triển bệnh (chủ yếu là khó thở) có thể giống những người bị nhiễm trùng phổi hoặc xâm nhập. Ngoài ra, BVT có thể làm nặng thêm quá trình nhiễm COVID-19 và làm phức tạp việc quản lý huyết động của phản ứng viêm toàn thân (cơn bão cytokine), 142 ARDS và bất kỳ nhiễm trùng huyết do vi khuẩn nào (quan sát ở 1/3 bệnh nhân HSCC) 46.
Các phẫu thuật và thông tim can thiệp theo chương trình cho bệnh nhân có BVT tiêu tốn các nguồn lực chăm sóc sức khỏe đáng kể và nhiều (hoặc tất cả, tùy theo hoàn cảnh) có thể không phù hợp trong đại dịch do áp lực to lớn đối với các cơ sở chăm sóc cấp tính và chuyên sâu. Tuy nhiên, bệnh nhân có BVT nặng phải được giám sát chặt chẽ qua điện thoại và được khuyến khích báo cáo các triệu chứng tiến triển. Sự tập trung các nguồn lực vào việc điều trị các nạn nhân đại dịch hướng dẫn các quyết định với mục đích chung là tránh thiếu giường và máy thở HSCC. Do đó, ưu tiên can thiệp van nên cân bằng tiên lượng trước mắt và ngắn hạn của từng bệnh nhân đối với các nguồn lực sẵn có và nguy cơ đối với bệnh nhân và nhân viên y tế khi mắc bệnh tại bệnh viện. Về mặt này, việc sử dụng các can thiệp ít xâm lấn hơn (đặc biệt là thay van động mạch chủ qua da [TAVI] thông qua đường động mạch đùi được thực hiện dưới tác dụng an thần và/hoặc gây tê tại chỗ), có thể giúp giảm thiểu HSCC và thời gian nằm viện. Việc cần đưa ra quyết định lâm sàng của “Đội Tim” vẫn rất quan trọng và việc sử dụng điện thoại (hoặc các phương tiện giao tiếp ảo khác) là rất cần thiết nếu các cuộc họp trực tiếp gặp khó khăn (hoặc không thể) trong giai đoạn cấp tính của đại dịch.
9.6.1. Xử trí hẹp động mạch chủ
Những điểm chính
- Ưu tiên cho bệnh nhân bị ngất và suy tim, và những bệnh nhân có chênh áp cao (hoặc rất cao) và/hoặc suy giảm chức năng thất trái;
- Các can thiệp không khẩn cấp nên được hoãn lại dựa trên các tiêu chí khách quan được đánh giá bởi Đội Tim;
- Việc thực hiện nhiều hơn thay van động mạch chủ qua da bằng đường động mạch đùi – TAVI (được Đội Tim đánh giá là phù hợp) có thể cho phép sử dụng tối ưu các nguồn lực chăm sóc sức khỏe.
Tiên lượng của bệnh nhân hẹp van động mạch chủ (ĐMC) nặng phụ thuộc vào một số yếu tố, bao gồm tuổi tác, tình trạng triệu chứng, chênh áp ngang van tối đa và chênh áp trung bình, [143, 144] phân suất tống máu thất trái, tăng áp động mạch phổi, 145 và tăng dấu ấn sinh học (peptide natri) [146-148]. Tỷ lệ tử vong ở bệnh nhân hẹp van ĐMC nặng có triệu chứng nặng và được điều trị bảo tồn rất cao, đạt 50% sau 1 năm và 70% 80% sau 2 năm [149]. Phẫu thuật thay van ĐMC hoặc thay van ĐMC qua da trong vài tháng có thể ảnh hưởng đến tiên lượng.
Trong bối cảnh đại dịch COVID-19, Đội Tim phải thực hiện đánh giá rủi ro trên từng bệnh nhân một cách có hệ thống, dựa trên các tiêu chí khách quan xác định tiến triển bệnh. Nên ưu tiên cho bệnh nhân bị ngất hoặc suy tim (Hiệp hội Tim mạch New York [NYHA] Class III / IV), chênh áp ngang van cao hoặc rất cao và những người bị giảm chức năng thất trái (Bảng 8), trong khi đó chiến lược chờ đợi được xem là thận trọng hơn ở những người có triệu chứng nhẹ hoặc không có triệu chứng. Thay van ĐMC qua da (hoặc nong van ĐMC bằng bóng) có thể được xem xét ở những bệnh nhân không ổn định huyết động (COVID-19 dương tính / âm tính). Tuy nhiên, các lợi ích tiềm năng của can thiệp van ở bệnh nhân bệnh nặng và dương tính với COVID-19 (không có trường hợp nào được báo cáo cho đến nay) nên được cân nhắc cẩn thận với khả năng can thiệp vô ích khi tỷ lệ tử vong của COVID-19 > 60% nếu bệnh nhân vào HSCC [150].
Tất cả các trường hợp nên được thảo luận bởi Đội Tim và các chỉ định thay van ĐMC qua da được mở rộng ở nhóm bệnh nhân có nguy cơ trung bình [151, 152] và ở nhóm nguy cơ thấp thấp được lựa chọn [153, 154]. Việc thay van ĐMC qua da gia tăng (khi khả thi) có thể cho phép sử dụng tối ưu các nguồn lực bằng cách tránh gây mê và đặt nội khí quản, rút ngắn (hoặc ngăn chặn) ở lại HSCC và đẩy nhanh quá trình xuất viện và phục hồi [155].
9.6.2. Xử trí hở van hai lá
Những điểm chính
- Phần lớn bệnh nhân bị hở van hai lá là ổn định và việc phẫu thuật hoặc can thiệp có thể được hoãn lại;
- Nên ưu tiên điều trị cho bệnh nhân hở van hai lá cấp tính do biến chứng NMCT cấp hoặc viêm nội tâm mạc nhiễm khuẩn và những người hở van hai lá nguyên phát có triệu chứng nặng hoặc hở van hai lá thứ phát không đáp ứng với điều trị nội khoa và thiết bị theo hướng dẫn và có khả năng phải nhập viện. Việc lựa chọn can thiệp nên được hướng dẫn bởi Đội Tim.
Xử trí hở van hai lá khác nhau tùy theo nguyên nhân và thể hiện. Hở van hai lá nguyên phát mạn tính (sa lá van và bệnh Barlow) thường ổn định và dung nạp tốt. Ngược lại, hở van hai lá thứ phát là một thể hoàn toàn khác và trong khi nhiều bệnh nhân vẫn ổn định theo hướng dẫn điều trị nội khoa và thiết bị (bao gồm sacubitril / valsartan và điều trị tái đồng bộ tim khi được chỉ định) [156] những người khác có thể phát triển các hội chứng suy tim không ổn định, điều trị nội khoa không cải thiện, đặc biệt khi có nhiễm trùng cấp tính [157].
Trong bối cảnh đại dịch COVID-19, nên ưu tiên điều trị cho bệnh nhân hở van hai lá nguyên phát cấp tính do biến chứng của NMCT cấp hoặc Viêm nội tâm mạc nhiễm khuẩn, và những người hở van hai lá nguyên phát hoặc hở van hai lá thứ phát nặng vẫn còn triệu chứng mặc dù điều trị nội khoa và thiết bị theo hướng dẫn và dường như cần nhập viện. Tất cả các bệnh nhân khác nên được điều trị bảo tồn [156-159].
Có thể xem xét sửa chữa bấm mép van qua thông tim ở những bệnh nhân có nguy cơ cao hoặc không phù hợp phẫu thuật với hở van hai lá cấp (loại trừ những bệnh nhân viêm nội tâm mạc nhiễm khuẩn) hoặc những bệnh nhân được lựa chọn cao với hở van hai lá nguyên phát mất bù hoặc hở van hai lá thứ phát không đáp ứng điều trị nội khoa và thiết bị theo hướng dẫn. Mặc dù có nguy cơ biến chứng thấp khi nhập HSCC, 160 thủ thuật đòi hỏi gây mê toàn thân (khác biệt với thay van ĐMC qua da) và hướng dẫn siêu âm tim kéo dài, do đó làm cho các bác sĩ can thiệp và bác sĩ gây mê có nguy cơ lây nhiễm COVID-19. Nên hạn chế sử dụng hỗ trợ tuần hoàn tạm thời (bơm bóng động mạch chủ hoặc Impella) cho bệnh nhân có triển vọng phục hồi tốt trong bối cảnh nguồn lực HSCC có sẵn.
9.7. Tăng huyết áp
Những điểm chính
- Có thể mối liên quan được báo cáo giữa tăng huyết áp và nguy cơ biến chứng nặng hoặc tử vong do nhiễm COVID-19 bị nhầm lẫn do thiếu điều chỉnh theo tuổi. Hiện tại không có bằng chứng nào cho thấy tăng huyết áp là một yếu tố nguy cơ độc lập đối với các biến chứng nặng hoặc tử vong do nhiễm COVID-19;
- Mặc dù có nhiều suy đoán, hiện tại không có bằng chứng chứng minh rằng điều trị trước bằng thuốc ức chế men chuyển (UCMC) hoặc chẹn thụ thể angiotensin (CTTA) làm tăng nguy cơ nhiễm COVID-19, hoặc nguy cơ phát triển các biến chứng nặng do nhiễm COVID-19;
- Điều trị tăng huyết áp nên tuân theo các khuyến cáo hiện có trong Hướng dẫn của Hiệp hội Tăng huyết áp -Châu Âu (ESH). Không thay đổi đối với các hướng dẫn điều trị này là cần thiết trong đại dịch COVID-19;
- Bệnh nhân tự cách ly bị tăng huyết áp được điều trị không cần phải đến bệnh viện để thăm khám định kỳ trong đại dịch này. Bệnh nhân có thể sử dụng theo dõi huyết áp (HA) định kỳ tại nhà, với khám qua trực tuyến hoặc tư vấn qua điện thoại chỉ khi cần thiết;
- Bệnh nhân tăng huyết áp có thể tăng nguy cơ rối loạn nhịp tim do bệnh tim tiềm ẩn hoặc tần suất hạ kali máu cao ở bệnh nhân nhiễm COVID-19 nặng;
- Điều trị hạ huyết áp có thể cần phải được ngưng tạm thời ở những bệnh nhân bị bệnh cấp tính ở bệnh viện như hạ huyết áp hoặc tổn thương thận cấp tính thứ phát sau nhiễm COVID-19 nặng;
- Ở những bệnh nhân trước đây được điều trị tăng huyết áp cần thở máy xâm lấn, thuốc hạ huyết áp tiêm chỉ được chỉ định cho những người bị tăng huyết áp nặng kéo dài.
9.7.1. Tăng huyết áp và COVID-19
Các báo cáo ban đầu từ Trung Quốc lưu ý rằng tăng huyết áp là một trong những bệnh đồng mắc phổ biến nhất (20%-30% trường hợp) liên quan đến nhu cầu hỗ trợ thở máy do biến chứng hô hấp nghiêm trọng của nhiễm COVID-19 [5, 46, 61, 82, 161]. Những phân tích này không điều chỉnh theo tuổi, điều này rất quan trọng vì tăng huyết áp rất phổ biến ở người cao tuổi (~ 50% ở người trên 60 tuổi bị tăng huyết áp) và tỷ lệ tăng huyết áp tăng mạnh ở người già. Tuổi cao hơn cũng là yếu tố nguy cơ quan trọng nhất đối với các biến chứng nặng và tử vong do COVID-19, do đó, tần suất tăng huyết áp cao sẽ xảy ra ở những bệnh nhân lớn tuổi bị nhiễm trùng nặng vì tuổi già. Thật vậy, tần suất tăng huyết áp sẽ cao hơn ở những bệnh nhân nhiễm COVID-19 lớn tuổi hơn, so với báo cáo.
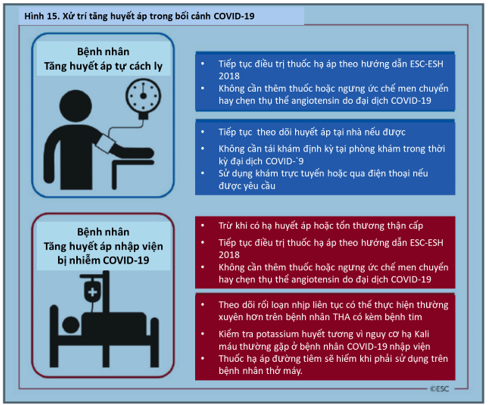
Có thể mối liên quan được báo cáo giữa tăng huyết áp và nguy cơ biến chứng nặng hoặc tử vong do nhiễm COVID-19 bị nhầm lẫn do thiếu điều chỉnh theo tuổi. Hiện tại không có bằng chứng nào cho thấy tăng huyết áp là một yếu tố nguy cơ độc lập đối với các biến chứng nặng hoặc tử vong do nhiễm COVID-19.
9.7.2. Điều trị hạ huyết áp bằng thuốc ức chế men chuyển hoặc thuốc chẹn thụ thể Angiotensin
Ức chế hệ renin angiotensin bằng thuốc UCMC hoặc CTTA là nền tảng của liệu pháp chống tăng huyết áp trong Hướng dẫn ESC-ESH hiện tại để kiểm soát tăng huyết áp động mạch (2018).162 Phương pháp điều trị tăng huyết áp cho hầu hết bệnh nhân là kết hợp UCMC hoặc CTTA với thuốc chẹn kênh canxi hoặc thiazide/thiazide như thuốc lợi tiểu.162
Người ta đã lo ngại rằng việc điều trị bằng UCMC hoặc CTTA có thể làm tăng nguy cơ nhiễm trùng hoặc gây ra hậu quả nghiêm trọng của nhiễm trùng với COVID-19.10, 34, 163 Mối lo ngại này bắt nguồn từ một giả thuyết quan sát rằng COVID-19 xâm nhập các tế bào bằng cách liên kết đối với enzyme ACE2 có mặt khắp nơi và biểu hiện trên bề mặt tế bào phế nang trong phổi.28, 30, 164 Trong một số nghiên cứu trên động vật, nhưng không phải tất cả, UCMC hoặc CTTA đã được chứng minh là làm tăng nồng độ ACE2 chủ yếu trong mô tim.36, 165, 166
Điều quan trọng là chưa có nghiên cứu nào cho thấy thuốc ngăn chặn hệ renin angiotensin làm tăng nồng độ ACE2 trong mô người và không có nghiên cứu nào ở động vật hay người cho thấy thuốc ngăn chặn hệ renin angiotensin làm tăng nồng độ ACE2 trong phổi, hoặc mức độ biểu hiện của ACE2 trong phổi là tỷ lệ giới hạn đối với nhiễm COVID-19.
Hơn nữa, chưa có nghiên cứu nào ở người chứng minh mối liên hệ độc lập giữa việc sử dụng thuốc chặn hệ renin angiotensin và sự phát triển của các biến chứng nặng của nhiễm trùng COVID-19, sau khi điều chỉnh theo tuổi và các bệnh đồng mắc khác.
Ngược lại, các nghiên cứu trên mô hình động vật bị nhiễm cúm hoặc coronavirus đã cho thấy rằng ACE2 rất quan trọng trong việc bảo vệ phổi chống lại tổn thương nghiêm trọng và các thuốc chặn hệ renin angiotensin cũng bảo vệ chống lại tổn thương phổi nghiêm trọng do những virus này.167-169 Ức chế hệ renin angiotensin hoặc tái tổ hợp ACE2 để ngăn chặn mất bù hô hấp ở bệnh nhân nhiễm COVID-19 đã được đề xuất, lên kế hoạch hoặc đang diễn ra.170, 171
Do đó, hiện tại không có bằng chứng nào cho thấy nên ngừng sử dụng UCMC hoặc CTTA do lo ngại về nhiễm trùng COVID-19. Điều trị tăng huyết áp khi được chỉ định, nên tiếp tục tuân theo các khuyến nghị hướng dẫn ESC-ESH hiện có.172
9.7.3. Quản lý từ xa tăng huyết áp ở bệnh nhân bị cách ly tại nhà
Hầu hết bệnh nhân bị tăng huyết áp chỉ cần đến các phòng khám không thường xuyên để kiểm soát tăng huyết áp. Nhiều bệnh nhân bị tăng huyết áp đang điều trị sẽ tự cách ly để giảm nguy cơ nhiễm COVID-19 và không thể đến khám thường quy tại phòng khám. Khi có thể, bệnh nhân nên theo dõi huyết áp của mình thường xuyên như thường lệ, sử dụng máy theo dõi HA tại nhà được xác nhận.162
Khám trực tuyến hoặc tư vấn qua điện thoại với bệnh nhân khi có yêu cầu có thể tạo điều kiện khẩn cấp để bác sĩ theo dõi cho đến khi tiếp tục tham gia phòng khám bình thường.
9.7.4. Tăng huyết áp và bệnh nhân nhập viện với nhiễm COVID-19
Hầu hết bệnh nhân nhập viện, sẽ bị nhiễm trùng nặng hơn và phải nhập viện để hỗ trợ hô hấp. Họ có thể già hơn và có bệnh đi kèm như tăng huyết áp, tiểu đường và bệnh thận mãn tính. Bệnh nhân mắc bệnh nặng cũng có thể phát triển các biến chứng đa cơ quan trong bệnh lý nặng.
Bệnh nhân tăng huyết áp cũng có thể bị phì đại thất trái hoặc bệnh tim và có nguy cơ mắc chứng loạn nhịp tim, đặc biệt khi thiếu ozy. 173 Nồng độ kali huyết tương nên được theo dõi thường xuyên vì rối loạn nhịp tim có thể bị trầm trọng hơn do sự xuất hiện thường xuyên của nồng độ kali huyết tương thấp hoặc hạ kali máu trong nhiễm SARS coronavirus 174 và các báo cáo sớm cho thấy tình trạng này cũng nổi bật ở bệnh nhân nhiễm COVID-19 nhập viện.175 Điều này được cho là do mất kali trong nước tiểu, có thể bị trầm trọng hơn khi điều trị bằng thuốc lợi tiểu.
Nếu bệnh nhân hoàn toàn không khỏe và bị hạ huyết áp hoặc bị tổn thương thận cấp do bệnh nặng, điều trị hạ huyết áp có thể cần phải ngưng. Ngược lại, thuốc hạ huyết áp đường tiêm tuy hiếm nhưng đôi khi cần thiết cho bệnh nhân tăng huyết áp được thở máy và duy trì và tăng đáng kể HA sau khi ngừng điều trị thông thường (tăng huyết áp độ 2, HA> 160/100 mmHg) nhưng mục tiêu trong các tình huống cấp tính này là để duy trì HA dưới các mức này và không nhằm mục đích kiểm soát HA tối ưu.
(Xem tiếp trong kỳ sau)








