I. CA LÂM SÀNG.
Một bệnh nhân nam 50 tuổi nhập viện do đau thắt ngực ổn định khởi phát 1 tháng trước nhập viện. không tiền căn bệnh lý.
BS. Trương Phan Thu Loan
BS. Nguyễn Thanh Hiền
Khám lâm sàng và xét nghiệm máu lúc nhập viện trong giới hạn bình thường. Điện tâm đồ chưa ghi nhận bất thường. Chụp mạch vành cho thấy hình ảnh thâm nhiễm lan tỏa ở đoạn giữa nhánh liên thất trước 90%. Bệnh nhân được nong bóng và can thiệp mạch vành ở LAD2. Kết thúc thủ thuật thành công và không ghi nhận biến chứng trong lúc làm thủ thuật. Sau phẫu thuật 3 giờ BN khó thở, đau ngực nhẹ và thở sâu. Tuy nhiên, huyết áp và nồng độ oxy trong máu vẫn ổn định, điện tâm đồ vẫn không thay đổi so với lúc trước can thiệp. Sau can thiệp 6 giờ BN đau ngực kiểu màng phổi, khó thở tăng dần và sốt cao. Khám lâm sàng: HA 90/40, nhịp thở 30 l/p, nhịp tim 60 l/p, ghi nhận có tiếng cọ màng phổi. X-quang ngực thẳng có tràn dịch màng phổi trái, điện tim ghi nhận đoạn ST chênh lên lan tỏa. Xét nghiệm máu có tình trạng viêm: tăng bạch cầu, tăng CRP, Creatinine kinase và CK- MB vẫn trong giới hạn bình thường. BN được siêu âm tim cấp cứu thì ghi nhận có tràn dịch màng ngoài tim lượng trung bình. BN được chẩn đoán viêm màng ngoài tim- màng phổi (hội chứng sau tổn thương tim) và được điều trị Aspirin 500mg*2 lần/ ngày cho đến khi xuất viện. Chọc dịch màng ngoài tim được thực hiện với kết quả dịch tiết và hết sau đó 4 ngày. CRP- bạch cầu trở về bình thường vào ngày 14 và BN được xuất viện [16]
II. ĐẶT VẤN ĐỀ.
Hội chứng sau tổn thương tim đặc trưng là yếu tố khởi phát viêm màng ngoài tim. Nhiều thủ thuật xâm lấn cũng có thể làm chấn thương cơ tim, màng ngoài tim và xung quanh tim. Việc phá hủy mô dẫn đến tích tụ những mảnh vỡ mô và máu trong màng ngoài tim. Và kết quả này dẫn đến các đáp ứng miễn dịch và tồn tại tình trạng viêm tùy từ cá thể. Đặc điểm lâm sàng của HC sau tổn thương tim rất đa dạng và tình trạng tái phát làm tăng tỷ lệ tử vong sau phẫu thuật. Tại những nước phát triển, tuổi thọ tăng kèm chỉ định can thiệp rộng rãi và số ca phẫu thuật tim tăng càng làm tầm quan trọng của HC sau tổn thương tim tăng lên. Biến chứng của HC sau tổn thương tim rất đa dạng và phức tạp thậm chí đe dọa tử vong chẳng hạn chèn ép tim hoặc viêm màng ngoài tim co thắt từ đó làm tăng thời gian nằm viện và chi phí điều trị [11][22]. Tại Việt Nam chưa có nhiều thông tin về hội chứng sau tổn thương tim. Chúng tôi hy vọng bài báo này cung cấp những thông tin cần thiết giúp các nhà lâm sàng đánh giá các trường hợp sau tổn thương tim, đưa ra các hướng điều trị đúng đắn nhằm làm giảm tỷ lệ tử vong sau phẫu thuật, cải thiện chất lượng cuộc sống và giảm chi phí điều trị.
III. ĐỊNH NGHĨA.
HC sau tổn thương tim nhằm chỉ một nhóm nguyên nhân không đồng nhất qua trung gian miễn dịch của tình trạng viêm màng ngoài tim, thượng tâm mạc và cơ tim. Quan trọng là tình trạng viêm này không hạn chế ở màng ngoài tim mà còn ảnh hưởng đến cơ tim và nhiều vị trí khác. Các triệu chứng của viêm thượng tâm mạc và màng ngoài tim chẳng hạn như: đau, tràn dịch màng ngoài tim, sốt hiện diện vượt trội trên lâm sàng, còn các dấu hiệu của rối loạn chức năng thất trái như suy tim, rối loạn nhịp thất hoặc những bất thường dẫn truyền nặng thì rất hiếm. Nếu có nó sẽ biểu hiện bằng tình trạng suy tim sớm và nặng do tổn thương viêm hệ thống thứ phát. Với định nghĩa này, hội chứng sau tổn thương tim được hình thành bao gồm: VMNT khởi phát sau NMCT do hoại tử cơ tim bị thiếu máu; VMNT sau PT tim ( HC hậu phẫu màng ngoài tim) và VMNT sau chấn thương do tai nạn hay do điều trị (hình 1) [3][4].
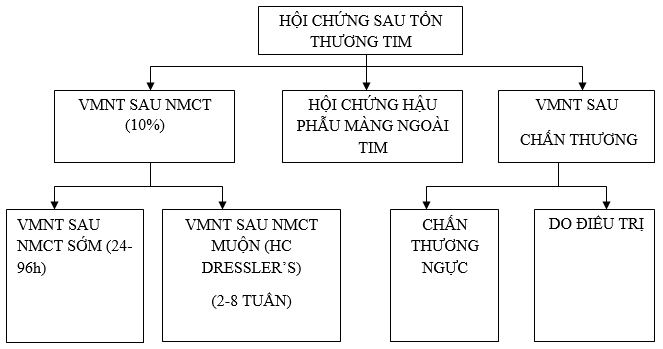
Hình 1. Hội chứng sau tổn thương tim và các thành phần.
IV. DỊCH TỂ HỌC.
Thuật ngữ “ Hội chứng sau tổn thương tim” được mô tả lần đầu năm 1953 bởi Soloff ở những bệnh nhân sau phẫu thuật cắt mép van hai lá. Năm 1958, Itoh ghi nhận một hội chứng tương tự theo sau nhiều loại phẫu thuật và được gọi là hội chứng hậu phẫu màng ngoài tim (postpericardiotomy syndrome), nhiều nghiên cứu khác cũng xác định tần suất của HC sau tổn thương tim dao động từ 10-50% [35].
Tần suất chính xác của HC sau tổn thương tim thì không được biết chính xác do đặc điểm khác nhau tuỳ từng chủng tộc. Nhiều dữ liệu ghi nhận sự khác nhau này tuỳ thuộc vào từng dạng cá thể (bảng 1) [11][17].
Một NC đoàn hệ nghiên cứu trên 1162 cá thể chứng minh rằng sau tổn thương tim là yếu tố khởi phát viêm màng ngoài tim ước tính khoảng 21% [7].
VMNT sau NMCT được phân biệt thành VMNT liên quan với MNCT sớm và muộn (HC Dressler). VMNT sau NMCT sớm thường xảy ra trong vòng 5 ngày sau NMCT tần suất này hiếm xảy ra ở những nước đã phát triển. Hội chứng Dressler’s xảy ra 2-8 tuần sau NMCT và ngày nay hiếm xảy ra. Trước thời đại tái tưới máu, tần suất được ghi nhận là 5%. Nhưng nghiên cứu mới hơn ghi nhận sự biến mất của HC Dressler’s tuy nó chưa được hiểu một cách đầy đủ. Nói cách khác, nghiên cứu quan sát này có thể phản ánh những trường hợp được ghi nhận bằng cận lâm sàng. So với VMNT sau NMCT giai đoạn sớm thì HC Dressler’s có nguy cơ tái phát cao hơn. Các biến chứng như chèn ép tim muộn hoặc VMNT co thắt hiếm xảy ra ở VMNT sau NMCT [18].
HC hậu phẫu màng ngoài tim được ghi nhận là biến chứng tương đối thường xuyên sau phẫu thuật tim với tần suất 10-40% (trung bình 20-30%), xảy ra từ vài ngày đến vài tuần sau PT. Quan trọng là phân biệt HC hậu phẫu màng ngoài tim với TDMNT không biến chứng (85%) sau PT tim. TDMNT sau PT không biến chứng sẽ không có các dấu hiệu của đáp ứng viêm hệ thống [6][38].
VMNT sau chấn thương ngực do tại nạn hiếm hơn do điều trị tuy chưa có bằng chứng cụ thể. VMNT do điều trị có tần suất 0.5%à5% phụ thuộc vào người can thiệp, đặt máy tạo nhịp hay cắt đốt bằng sóng cao tần hoặc thậm chí do đặt catherter Swan-Ganz cũng có thể dẫn đến tổn thương tim tuỳ mức độ và đỉnh điểm là VMNT sau chấn thương [35].
Bảng 1: Tần suất ghi nhận của từng loại khác nhau trong HC sau tổn thương tim [17]
|
Hội chứng sau tổn thương tim |
Tần suất được ghi nhận |
|
Sau nhồi máu cơ tim: · Sớm · Muộn (HC Dressler’s) HC sau phẫu thuật tim. Sau can thiệp qua da: · Can thiệp mạch vành qua da. · Đặt máy tạo nhịp. · Cắt đốt rung nhĩ |
< 5% < 1% 10- 40 %
< 0.5% < 1%-5% <1.5% |
V. BỆNH NGUYÊN (hình 2).
Sinh lý bệnh của HC sau tổn thương tim chưa được giải thích một cách rõ ràng. Năm 1950, Dressler đưa ra thuật ngữ “Viêm màng ngoài tim sau nhồi máu cơ tim” do sự tăng nhạy cảm quá mức của cơ thể. Tùy thuộc vào từng cá thể mà sự tăng nhạy cảm làm phóng thích các tự kháng nguyên được sản xuất từ các tế bào cơ tim hoại tử từ đó khởi phát các phản ứng của hệ thống miễn dịch. Giải thích này mở đầu cho các dự đoán tiếp theo của các bệnh lý có cơ chế qua trung gian tự miễn (immune- mediated pathogensis). Sau đó Janton mô tả những trường hợp tiếp theo ở những BN phẫu thuật hẹp van hai lá và bệnh tim bẩm sinh và nhận định, hội chứng sau tổn thương tim được khởi phát bởi tế bào biểu mô màng tim- màng phổi bị phá hủy chẳng hạn như hoại tử tế bào cơ tim (VMNT sau NMCT), sau phẫu thuật, sau chấn thương ngực do tai nạn (VMNT sau chấn thương), sau can thiệp do điều trị có hay không kèm chảy máu (VMNT sau can thiệp và xâm lấn ở tim). Những can thiệp do điều trị thường là can thiệp mạch vành qua da, đặt máy tạo nhịp, cắt đốt điện bằng sóng cao tần…có xảy ra nhưng rất ít. Vì vậy, tất cả các thủ thuật xâm lấn đều có nguy cơ tiềm ẩn gây tổn thương tim kể cà những thủ thuật đặt catheter- Swan-Ganz [5][11]. Ngoài ra, tổn thương tim cũng được ghi nhận do tai nạn giao thông hoặc chấn thương xuyên thấu (do đạn bắn hay dao đâm). Do sự đa dạng của từng nguyên nhân trong HC sau tổn thương tim nên đặc điểm lâm sàng chính là bệnh cảnh tự miễn với sốt, tăng các chất đánh dấu viêm và tăng mạch cầu. Hầu hết đáp ứng với thuốc kháng viêm, corticoide, colchicine và có khuynh hướng tái phát. Tuy nhiên, HC sau tổn thương tim không phải xảy ra ở tất cả bệnh nhân tự miễn mà còn ghi nhận ở những trẻ suy giảm miễn dịch sau ghép tim [35].
Tùy từng loại tổn thương mà các tế bào biểu mô tim bị phá hùy và chảy máu vào khoang màng ngoài tim từ đó dẫn đến đáp ứng viêm hoạt hóa các phản ứng tự miễn. Trong 1 NC tiến cứu được thực hiện ở những BN vừa phẫu thuật tim hở để đánh giá và theo dõi lượng kháng thể kháng myosin (anti-myosin), nhiều giả thuyết ghi nhận các kháng nguyên thuộc tim được phóng thích có hệ thống kết hợp với sự hoạt hoá trung gian tổn thương và không đặc hiệu của hệ thống tự miễn sẵn có của cơ thể. Cơ thể bước đầu chấp nhận những đáp ứng tự thân bằng cách làm tăng lượng kháng thể chống lại cơ tim và lan rộng đến tế bào CD4-T (đây là các tế bào có khả năng xúc tiến làm lành xoay vòng bắt nguồn từ tuỷ của các tế bào viêm đến tim). Quan trọng là sự phóng thích từ phạm vi này đến màng tim, màng phổi và thượng tâm mạc nhạy cảm quá mức với các tế bào viêm tích tụ ở trong tim dẫn đến các đáp ứng tự miễn đặc hiệu của các tế bào cơ tim. Tóm lại, giữa giai đoạn tiềm tàng của sự tổn thương tim và HC sau tổn thương tim đều đáp ứng tốt với thuốc kháng viêm và đã được đồng thuận với giải thuyết bệnh học trung gian tự miễn [17][34].
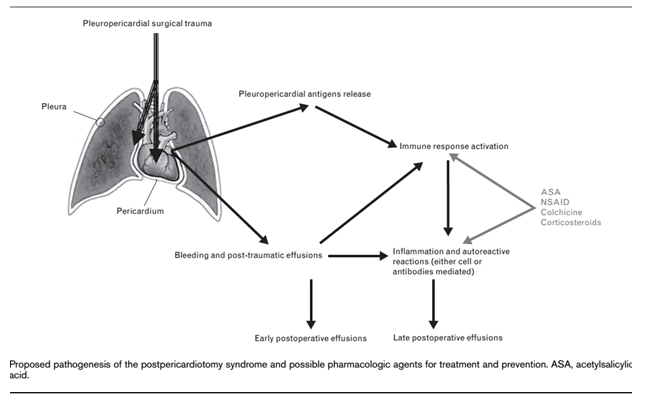
Hình 2. Sinh lý bệnh của hội chứng hậu phẫu màng ngoài tim[23].
VI. TIÊU CHUẨN CHẨN ĐOÁN
1. Lâm sàng:
BN bị HC sau tổn thương tim có các dấu hiệu lâm sàng [13]:
-Đau ngực (>80%).
-Sốt nhẹ (50-60%).
-Khó thở (50-60%).
-TDMNT thường ở mức độ nhẹ àtrung bình (>80%).
-TDMP (>60%) có hay không kèm theo thâm nhiễm phổi.
-Tiếng cọ màng ngoài tim (30-60%).
Tiêu chuẩn chẩn đoán HC sau tổn thương tim khi có ít nhất 2 trong 5 tiêu chuẩn sau [9]:
-Sốt không có nguyên nhân, thường > 1 tuần sau PT.
-Đau ngực kiểu màng phổi.
-Tiếng co màng tim.
-Bằng chứng của TDMNT mới khởi phát hay năng lên.
-Bằng chứng của TDMP mới khởi phát hay năng lên.
2. Cận lâm sàng:
Cận lâm sàng cho thấy có tình trạng viêm hệ thống:
-Tăng CRP (74%), tăng tốc độ lắng máu
-Tăng bạch cầu trong máu.
-Điện tâm đồ: cung cấp những bằng chứng điển hình của VMNT với ST chênh lên lan toả và PR chênh xuống ở nhiều chuyển đạo (>20%).
-Xquang ngực thẳng cho thấy có tràn dịch màng phổi mới hay nặng lên, có kèm thâm nhiễm phổi hay không.
-Siêu âm tim: giúp đánh giá kích thước buồng tim, chức năng co bóp cơ tim, cấu trúc van tim và tràn dịch màng ngoài tim.
VII. CÁC THỂ LÂM SÀNG.
1. Viêm màng ngoài tim sau NMCT [8].
Tần suất VMNT sớm sau NMCT ước tính khoảng 10% và xảy ra 24-96h sau NMCT thường là NMCT xuyên thành trong khi VMNT sau NMCT muộn (HC Dressle’s) với tần suất 1-3% và điển hình xảy ra vào 2-8 tuần sau NMCT. Tần suất chung VMNT sau NMCT khoãng 5% ở những BN có điều trị tiêu sợi huyết và khoảng 12-20% BN không điều trị tiêu sợi huyết. VMNT sau NMCT là tình trạng của cơ thể đáp ứng tự miễn sau phá hủy mô cơ tim do NMCT, sau ngưng tim, sau phẫu thuật hay chấn thương tim [9].
Hầu hết BN bị VMNT sau NMCT đều không có triệu chứng. Những BN có triệu chứng được mô tả đau ngực nhiều, nặng, kéo dài hằng giờ, đau tăng khi nằm ngữa, giảm khi ngồi hoặc cúi ra trước, đau kiểu màng phổi tăng lên khi hít sâu, sau ho và nuốt. Đau xuất phát từ chóp cơ thang cũng có khi xuất phát từ cổ, tay và lưng nhưng không thường xuyên. Tiếng cọ màng tim là điểm đặc biệt để củng cố chẩn đoán VMNT tuy nhiên triệu chứng này sớm mất đi và không có tất cả các BN VMNT. Lượng dịch màng ngoài tim cũng ảnh hưởng đến tiếng cọ màng ngoài tim.
Điện tâm đồ trong VMNT cấp ghi nhận có sự biến đổi ST chênh lõm hoặc hình vòm, sóng T đảo khi đoạn ST về đẳng điện với 4 giai đoạn:
· Giai đoạn 1: ST chênh lên, sóng T (+).
· Giai đoạn 2: ST bớt chênh lên, sóng T dẹt.
· Giai đoạn 3: ST đẳng điện, sóng T đảo.
· Giai đoạn 4: ST đẳng điện, sóng T (+).
Điều trị Aspirin là lựa chọn tối ưu trong VMNT sau NMCT với liều 650mg/6h ít nhất 4 tuần kèm ức chế bơm proton hoặc kháng acid được cho kèm để bảo vệ dạ dày. NSAID hoặc corticoid nên tránh do làm giảm sự lành sẹo cơ tim và lan rộng ổ nhồi máu. NSAID nên tránh cho BN bệnh mạch vành do làm tăng nguy cơ gây biến cố tim mạch do thuốc. Colchicine có thể điều trị từ ban đầu nhưng nó thích hợp hơn trong trường hợp VMNT mạn tính hay tái phát nếu đơn trị liệu Aspirin không hiệu quả [8].
2. Hội chứng hậu phẫu màng ngoài tim.
HC hậu phẫu màng ngoài tim được Soloff và cộng sự mô tả lần đầu năm 1953 ở những BN bị sốt, viêm màng ngoài tim- màng phổi sau phẫu thuật van hai lá, đây là biến chứng thường gặp sau phẫu thuật tim [28]. Triệu chứng có thể xảy ra vài ngày thậm chí hằng tuần đến hàng tháng sau phẫu thuật và có liên quan đáng kể đến tỷ lệ tử vong. Đây là hậu quả của đáp ứng miễn dịch do tổn thương tim sau phẫu thuật tim-phổi. Tại Hoa Kỳ, tần suất hội chứng hậu phẫu màng ngoài tim chiếm 2-30%. Một nghiên cứu ở Poland năm 2014, Wilczynka MJ và cộng sự ghi nhận chất đánh dấu viêm Interleukin 8 (IL-8) và Interleukin-1β (cytokine) giảm trong giai đoạn trước mổ và tăng sau mổ là yếu tố nguy cơ dự đoán sớm BN bị HC hậu phẫu màng ngoài tim [38]. Bệnh không thường xảy ra ở trẻ < 2 tuổi nhưng tần suất tăng nhanh ở trẻ em và người trưởng thành là 30% thường sau sửa bệnh tứ chứng Fallot, sau sửa khiếm khuyết vách liên nhĩ hoặc vách liên thất và sau ghép tim. Hầu hết bệnh cảnh tự giới hạn với tình trạng sốt nhẹ với tràn dịch màng ngoài tim lượng ít, tuy nhiên có những trường hợp tái phát và dẫn đến biến chứng chèn ép tim đe dọa mạng sống do tràn dịch màng ngoài tim tăng nhanh <!% và đòi hỏi phải can thiệp xâm lấn như dẫn lưu màng tim, màng phổi [23][24].
3. Viêm màng ngoài tim sau chấn thương.
Tổn thương tim sau chấn thương là hậu quả từ những chấn thương do đụng dập, do tai nạn giao thông, do chấn thương xuyên thấu như dao đâm hay đạn bắn và đưa đến các biến chứng sau:
-Chèn ép tim cấp do chấn thương (hội chứng tổn thương tim không liên quan yếu tố trung gian miễn dịch).
-Chèn ép tim muộn.
-VMNT co thắt sau nhiều tháng và nhiều năm sau đó.
BN bị chấn thương cấp cứu có thể bị sốc do mất máu hoặc chèn ép tim. Thể tích máu có liên quan đến sự chèn ép tim với sự tích tụ càng ít thì chèn ép tim càng chậm và ngược lại. BN với vết thương xuyên thấu cũng có thể dẫn đến TDMNT hoặc chèn ép tim nhưng xảy ra muộn. Ngoài ra, máu trong khoang màng ngoài tim được phân hủy bởi các hoạt tính ly giải hình thành các nang máu (hematom) dẫn đến chèn ép tim tại chỗ từ đó chèn ép tim tại chỗ hình thành viêm màng tim co thắt [25].
VIII. PHÒNG NGỪAVÀ TIÊN LƯỢNG.
Dự phòng không hiệu quả trong VMNT sau NMCT hoặc VMNT sau tổn thương tim do tần suất thấp. Tuy nhiên HC sau tổn thương tim cũng góp phần làm tăng tỷ lệ tử vong đáng kể ở những BN sau phẫu thuật tim. Do đó những nghiên cứu dự phòng được theo dõi trong VMNT sau PT. Một NC gộp đa phân tích cho thấy vai trò của colchicin quanh PT làm giảm nguy cơ VMNT sau PT (OR=0.38, 0.22-0.65). Sự kết hợp methylprednisolone và Aspirin không có lợi ích [2], [21].
Có rất ít dữ liệu tiên lượng của HC sau tổn thương tim, một số nghiên cứu gần đây ghi nhận tỷ lệ tái phát là 10-15%. HC sau tổn thương tim thường lành tính với thời gian theo dõi ngắn tuy nhiên một số trường hợp dẫn đến VMNT co thắt (2-5%) được theo dõi trong thời gian dài (72 tháng). Do đó, tất cả BN có hội chứng tổn thương tim nên được theo dõi trong một thời gian dài [17], [25].
IX. ĐIỀU TRỊ (bảng 2).
Điều trị chính trong HC sau tổn thương tim là kháng viêm NSAID và điều trị phụ là colchicin. Quyết định điều trị nên xem xét tác dụng phụ sẵn có và nguy cơ liên quan đến NSAID và Colchicin ở BN PT tim hay sau PT. TDMNT sau PT đơn thuần mà không có bằng chứng của tình trạng viêm hệ thống thì không được phép điều trị[30].
1. Aspirin.
Aspirin là chọn lựa đầu tay ở những BN đang được điều trị kháng kết tập TC với liều dùng 750-1000mg/6-8h. Bệnh mạch vành đã được biết trước đó nên đều trị Aspirin cho hầu hết cho những BN này. Liệu trình 1-2 tuần cho đến khi giảm liều. Triêu chứng tái phát được khuyến cáo kéo dài 2-4 tuần. Ngoài ra, Ibuprofen 600mg/8h hoặc Indomethacine 50mg*3 lần/ngày dùng 1-2 tuần trong những trường hợp mới chẩn đoán và 2-4 tuần trong những trường hợp tái phát. Quan trọng là nên nhận biết sự tương tác giữa Ibuprofen hoặc Indomethacine với hiệu quả của thuốc kháng kết tập tiểu cầu ở BN sau mổ bắt cầu mạch vành hay sau can thiệp mạch vành qua da. Điều trị NSAID được điều trị tiếp tục cho đến khi hết triệu chứng, CRP được theo dõi định kỳ trở về bình thường. theo dõi chức năng tim và chứng năng thận là đều bắt buộc. Thuốc ức chế bơm proton được khuyến cáo dùng ở BN bị HC dạ dày-ruột, NSAID nên tránh ở BN và nếu cho phải kiểm soát chặt chẽ chức năng thận, thể tích nước tiểu hoặc suy tim [26].
Nghiên cứu của Horneffer và cộng sự theo dõi và điều trị BN bị VMNT sau PT gồm 3 nhóm: nhóm Ibuprofen 600mg*4/ngày, nhóm Indomethacine 25mg*4/ngày so với giả dược cho thấy điều trị lành VMNT ở nhóm Ibuprofen là 90%; nhóm Indomethacine là 89% và 63% so với nhóm giả dược. Nghiên cứu này cũng ghi nhận tốc độ đào thải thuốc cũng giống nhau ở tất cả các nhóm nghiên cứu. Việc điều trị sớm sẽ cải thiện tình trạng bệnh từ 7-10 ngày và giảm nguy cơ tái phát trong 1 tháng, cải thiện chất lượng cuộc sống, giảm tỷ lệ tử vong, giảm tỷ lệ tái nhập viện và giảm chi phí điều trị [17].
2. Colchicin.
Colchicin có hiệu quả trong NC VMNT tái phát tuy chưa có nhiều dữ liệu trong điều trị trong HC sau tổn thương tim. Trong một NC đa trung tâm và tiến cứu ghi nhận. BN can thiệp thủ thuật nếu điều trị colchicin và kháng viêm thay gì chỉ điều trị kháng viêm đơn thuần. Liều lượng 0.5mg*2lần/ngày và giảm 50% liều ở BN <70kg. BN nên được theo dõi sự tăng creatinine hay sự thay dổi bạch cầu trong máu khoãng 2-3 tuần. NC COPPS ghi nhận sử dụng colchicines 0.5mg*2 lần/ngày với BN > 70kg và 0.5mg/ngày ở BN < 70kg) bắt đầu dùng ngày thứ ba sau PT và kéo dài 1 tháng cho thấy giảm 50% nguy cơ VMNT sau PT. Aspirin đường uống và methylprednisolon (tĩnh mạch) không có hiệu quả trong phòng ngừa VMNT sau PT [1][6].
Hiệu quả của colchicin được xem như một tác nhân ngăn ngừa tiềm ẩn VMNT sau PT được xác định bằng NC ngẫu nhiên, mù đôi và đa trung tâm (NC COPPS). Trong NC này BN được phân chia ngẫu nhiên ngày thứ ba sau PT để nhận giả dược hoặc colchicin trong một tháng, khởi đầu liều tấn công 1mg*2 lần/ ngày thực hiện trong ngày đầu tiên, theo sau 0.5 mg*2 lần/ngày và giảm 50% liều ở BN < 70kg. NC cho thấy lợi ích giữa nhóm colchicine là tối ưu so với nhóm giả dược (95%, 27.3-75.6). Sau đó, NC COPPS giai đoạn 2 để theo dõi tiếp để có những thông tin về hiệu quả và tính an toàn [19]. Thử nghiệm COPPS-2 củng cố thêm những thông tin về số BN cần điều trị. Tuy nhiên có sự gia tăng hậu quả có hại của dạ dày rụôt. Các biến cố đảo ngược nguyên phát bao gồm giảm dung nạp dạ dày ruột và không phải là biến chứng nghiêm trọng. Một NC khác ghi nhận việc điều trị Diclofenac ở BN sau PT cũng bảo vệ VMNT sau PT (OR=0.34, 0.18-0.65) [12][14][27].
3. Glucocorticoid.
Glucocorticoid được chỉ định cho một số ít BN chống chỉ định với Aspirin hoặc NSAID hoặc những trường hợp dai dẳng. Liều dùng tương tự VMNT; 0.25-0.5mg/kg/ngày. Nếu dùng corticoid nên dùng liều thấp và rất chậm để tránh tái phát. BN được điều trị với steroid và NSAID/colchicin thì corticoid phải giảm liều trước khi ngưng colchicin [2][11].
Cụ thể, khi bệnh nhân không đáp ứng với Aspirin, NSAID hay Colchicine, điều trị ngắn với corticoid thường hiệu quả. Liều điển hình Prednisone bắt đầu 60mg/ngày cho đến khi BN hết triệu chứng hay cải thiện lâm sàng. Giảm dần liều 5mg mỗi 3 ngày cho đến khi đạt liều tối ưu là 20mg/ngày và sau đó tiếp tục giảm liều chậm. Nếu VMNT tái phát, tăng liều ở mức nhỏ nhất mà có thể cải thiện triệu chứng, duy trì vài tuần và tiếp tục giảm liều nhỏ tiếp [36].
Tóm lại:
· HC sau tổn thương tim được ghi nhận ít tái phát hơn VMNT vô căn với tần suất 10-15%. Đối lập VMNT vô căn, VMNT sau PT được theo dõi >72 tháng có tỷ lệ 2.8%. Vì vậy BN cần được theo dõi trong thời gian dài, siêu âm tim kiểm tra đánh giá 1-3 năm sau VMNT sau PT.
· Colchicin để ngăn ngừa VMNT sau PT, Aspirin + Colchicin là điều trị ban đầuvà Glucocorticoid khi VMNT tái phát hay chống chỉ định Aspirin. Ức chế bơm proton được khuyến cáo khi điều trị kết hợp Aspirin.
Bảng 2. Khuyến cáo điều trị
|
Phòng ngừa VMNT sau PT |
Điều trị HC sau tổn thương tim |
Điều trị HC sau tổn thương tim tái phát |
|
Colchicine 0.5mg*2lần/ngày (3 ngày trước và kéo dài 1 tháng sau PT) |
Aspirin 750mg*3 lần/ngày (2 tuần) + Colchicine 0.5mg*2 lần/ngày (6 tháng) + Ức chế bơm proton.
Chống chỉ định NSAID: Không Aspirin, dùng prednisone thay thế: 0.5mg/kg trong 1 tháng, giảm liều chậm. Tác dụng phụ của Aspirin, xem xét giảm liều 500mg*3lần/ngày. |
Prednisone 0.5mg/kg (1 tháng, giảm liều chậm) + Aspirin 750mg * 3 lần/ngày (2 tuần) + Colchicine 0,5mg*2lần/ngày (6 tháng) + Ức chế bơm proton. Không ngưng colchicine trước corticoid. Chống chỉ định NSAID: Không Aspirin, Azathioprine 2mg/kg/ngày kết hợp steroid. Tác dụng phụ của Aspirin, xem xét giảm liều 500mg*3lần/ngày. |
|
< 70kg: giảm liều Colchicine 0,5mg/ngày |
< 70kg: giảm liều Colchicine 0,5mg/ngày |
< 70kg: giảm liều Colchicine 0,5mg/ngày |
|
GFR<30ml/p: Không Colchicine |
GFR<30ml/p: không colchicine |
GFR<30ml/p: không Colchicine |
|
GFR: 30-60ml/p: chỉnh liều Colchicine tuỳ chức năng thận |
GFR: 30-60ml/p: chỉnh liều colchicine tuỳ chức năng thận |
GFR: 30-60ml/p: chỉnh liều Colchicine tuỳ chức năng thận |
X. KẾT LUẬN.
HC sau tổn thương tim bao gồm các hội chứng khác nhau của màng tim- màng phổi được khởi phát bởi các chấn thương hay phẫu thuật ảnh hưởng màng tim, cơ tim và màng phổi như các thủ thuật xâm lấn qua da, NMCT hay do tai nạn. Đặc điểm của hội chứng này từ VMNT đơn giản không biến chứng đến viêm màng ngoài tim phổi phức tạp hơn. Sinh lý bệnh được dự đoán do tác nhân qua trung gian miễn dịch khởi phát sau chấn thương. Điều trị dựa vào kinh nghiệm của thuốc kháng viêm hoặc colchicine để ngăn ngừa tái phát. Colchichine được nghiên cứu là an toàn và hiệu quả để phòng ngừa HC sau tổn thương tim sau PT. Tiên lượng nhìn chung lành tính nhưng cũng có khả năng tái phát. BN cần theo dõi lâu dài để đánh giá VMNT co thắt. Chúng tôi hy vọng những thông tin từ bài viết này đã cung cấp một số đặc điểm từ lâm sàng, cận lâm sàng và hướng điều trị giúp các bác sỹ lâm sàng nhận biết sớm và có hướng điều trị thích hợp nhằm giảm biến chứng và cải thiện công tác điều trị.
TÀI LIỆU THAM KHẢO
1. Alraise MC et al. “Clinical features associated with adverse events in patients with post-pericardiotomy syndrome following cardiac surgery”. Am J Cardiol. 2014 Nov 1; 114(9): 1426-1430.
2. Bunge JJ et al. “Dexamethasone for cardiac surgery (DECS) Study Group. Dexamethasone for the prevention of postpericardiotomy syndrome: A DExamethasone for cardiac Surgery substudy”. Am Heart J. 2014 jul; 168(1):126-131.
3. Brian DH et al. “Post –cardiac injury syndromes”. www. Up to date. 2011 Sept 14. Version 19.3.
4. Cappato R et al. “Worldwide survey on the methods, efficacy and safety of catheter ablation for human atrial fibrillation”. Circulation 2005; 111:1100-1105.
5. Cevik C et al. “Post-cardiac injury syndrome following transvenous pacemaker insertion: a case report and review of the literature”. Heart Lung Circ 2009; 18:379-383.
6. Finkelstein Y et al. “Colchicine for the prevention of postpericardiotomy syndrome”. Herz. 2002 Dec; 27 (8):791-794.
7. Gouriet F et al. “Etiology of Pericarditis in a Prospective Corhort of 1162 cases”. Am J Med. 2015 Jul; 128(7): 784:1-8.
8. Grass AW et al. “Complication of Acute Myocardial Infartion”. Cleveland Clinic. 2014.
9. Greener GE et al. “A presentation of postcardiac injury syndrome after successful chronic total occusion percutaneous coronary intervention using dissection re-entry techniques”. Clinical Case Reports 2017; 5(6): 855-858.
10. Haegeli LM et al. “Cardiac injury after percutaneous catheter ablation for atrial fibrillation. Europace 2008; 10:273-275.
11. Hoit BD et al. “Post-cardiac injury syndromes”. www.uptodate.com. 2017.
12. Hoshiyama T et al. “Colchicine reduced pericardial effusion due to postcardiac injury syndrome following cardiac resynchronization therapy implantation “.2017 Feb 23: 1-4.
13. Holmes Jr DR et al. “Iatrogenic pericardial effusion and tamonade in the percutanous intracardiac intervention era”. JACC Cardiovasc Interv 2009; 2:705-717.
14. Horenstein MS et al. “Postpericardiotomy Syndrome”. Medicine from WebMD 2009.
15. Horenstein MS et al. “Postpericardiotomy Syndrome. 2015. Dec 10.
16. Jin-Seok Park et al. “Postcardiac Injury Syndrom after Percutaneous Coronary Intervation. Yonsei Med J .2010; 51 (2): 284-286.
17. Imazio M et al. “Post-cardiac injury syndromes. An emerging cause of causes of pericardial diseases”. Int J Cardiol. 2013 Sept 30; 168(2): 648-652.
18. Imazio M et al. “Frequency and prognostic significance of pericarditis following acute myocardial infarction treated by primary percutaneous coronary intervention”. Am J Cardiol. 2009 Jun 1; 103 (11): 1525-1529.
19. Imazio M et al. “Colchicine for the Prevention of the Post-pericardiotomy Syndrome (COPPS): a multicentre, randomized, double-blind, placebo-controlled trial”. Eur Heart J. 2010 Nov; 31(22): 2749-2754.
20. Imazio M et al. “Investigators, Conchicine for Prevention of postpericardiotomy syndrome and postoperative atrial fibrillation: the COPPS-2 randomized clinical trial”. JAMA. 2014 Sept 10; 312(10):1016-1023.
21. Imazio M et al. “Meta-analysis of randomized trials focusing on prevention of the postpericardiotomy syndromes”. Am J Cardiol. 2011 Aug 15; 108(4):575-9.
22. Imazio M et al. “Controversial issues in the management of pericardial disease”. Circulation 2010; 121: 916-928.
23. Imazio M et al. “Contemporary features, risk factors, and prognosis of the postpericardiotomy syndrome”. Am J Cardiol 2011; 108: 1183-1187.
24. Imazio M et al. “Is possible to prevent the post-pericardiotomy syndrome?” Inter J Cardiol 2012; 159: 1-4.
25. Imazio M et al. “Risk of constrictive pericarditis after acute pericarditis”. Circulation 2011; 124: 1270-1275.
26. Imazio M et al. “Postpericardiotomy syndrome: a proposal for diagnostic criteria”. J Cardio Med 2013; 14: 351-353.
27. Imazio M et al. “Colchicine for Prevention of Postpericardiotomy Syndrome and Postoperative Atrial Fibrillation- The COPPS-2 Randomized Clinical Trial”. JAMA. 2014; 312 (10): 1016-1023.
28. Khan AH et al. “The Postcardiac Injury syndrome”. Clin.Cardiol (15):67-72.
29. Lehto L et al. “Incidence and risk factors of postpericardiotomy syndrome requiring medical attention: The Finland postpericardiotomy syndrome study”. The journal of Thoracic and Cardiovascular Surgery.2015.1-6
30. Meurin P et al. “Colchicine for postoperative pericardial effusion: a multicentre, double-blind, randomized controlled trial. Heart. 2015 Nov; 101(21): 1711-6.
31. Mayo Clinic Staff. Dresslers syndrome”. 2015 July 09.
32. Ordas JG et al. “Post-cardiac injury syndrome. Post-traumatic pericarditis apropos of a case”. Cuban Society of Cardiology 2015.
33. Puelacher C et al. “Perioperative Myocardial Injury After Noncardiac Surgery”. Circulation 2017. 137.
34. Sasse T et al. “Post-cardiac injury syndrome: aetiology, diagnosis, and treatment”. Pericardial Disease. 2017 Oct 31.
35. Tamarappoo BK et al. “Post-pericardiotomy Syndrome.” Curr cardiol Rep. 2016; 18:116.
36. Tamarappoo BK et al. “Postpericardiotomy syndrome”. American College of Cardiology 2015.
37. Weitzman LB et al. “The incidence and natural history of pericardial effusion after cardiac surgery- an echocardiographic study”. Circulation 69(3):506-511.
38. Wilczynska MJ et al. “Low Interleukin-8 Level Predicts the Occurrence of the postpericardiotomy Syndrome”. www. Plosone.org 2014; 9 (10): 1-8.
39. Winter ML et al. “Pericardial complication of myocardial infarction”. www.Up to date 2010 version 19.3.







