Trong BMV, bên cạnh bốn thể bệnh ‘mạn’ (số bài 1) ta có ba thể bệnh cấp tính (xem Sơ đồ).
* ‘NMCT có ST chênh lên'(ST↑)
* ‘NMCT không ST↑’
* và ĐTN KHÔNG ỔN ĐỊNH (ĐTNKÔĐ).
Ba thể bệnh này vì chỉ khác nhau về mức độ, chứ có nhiều điểm tương đồng về khởi phát (như đều có huyết khối mới sinh bít ĐMV), về chuỗi phát triển liên hoàn, về lâm sàng, về quy trình chẩn đoán và xử trí liên hoàn nên ngày nay được gộp chung trong 1 nhóm bệnh gọi là HỘI CHỨNG VÀNH CẤP (HCVC). HCVC còn bao gồm 1 thể thứ tư là ‘ĐỘT TỬ do MV’. Trong 4 thể bệnh ấy thì ĐTNKÔĐ thường gặp hơn cả, nhiều hơn cả NMCT kinh điển gộp chung với NMCT không ST↑.
Huyết khối mới sinh chính là cái nền cơ thể bệnh và sinh lý bệnh ẩn phía dưới cả 4 thể bệnh của HCVC. Riêng trong ĐTNKÔĐ cũng hơn 80% có huyết khối mới sinh. Và cũng chính vì phát hiện quan trọng này mà tim mạch học có bước thay đổi lớn là rút ĐTNKOĐ ra khỏi nhóm các ĐTN khác (tức nhóm BMV Mạn và chức năng) và xếp ĐTNKOĐ bên cạnh các NMCT (tức nhóm BMV Cấp với những biến đổi thực thể ở cơ tim). Một tiến bộ lớn hiếm có và quý báu.
Huyết khối mới sinh này trùm lên chỗ thương tổn mới của mảng xơ vữa và hình thành chính do chỗ thương tổn mới ấy: Mảng xơ vữa bị viêm tại chỗ –> rạn, nứt, vỡ ra làm lộ lớp dưới nội mac với điện tích khác dấu nên khởi phát quá trình kết vón tiểu cầu; lõi của mảng xơ vữa phòi ra theo chỗ vỡ sẽ cùng mảnh vỏ của mảng xơ vữa đã bị viêm rồi rạn nứt, gãy đứt, bứt đi đều bị tiểu cầu kết vón kín xung quanh thành những huyết khối trắng (toàn tiểu cầu) mà một số sẽ thành huyết khối đỏ (hỗn hợp, hoàn chỉnh), cả 2 loại huyết khối ấy đi theo dòng máu, sẽ bít hẹp thêm lòng động mạch vành (ĐMV), thậm chí thành cục thuyên tắc bít tịt lòng ĐMV. Chỗ MV mới bị bít như thế thường ở ĐM liên thất trước (70%) và ở Thân chung ĐMV trái (10%).
Cùng bản chất là có huyết khối mới sinh cả, nhưng 3 thể bệnh có mức độ ‘bít tịt’ hay ‘bít hẹp’ nhiều ít khác nhau:
+ ĐTNKOĐ: ngoài huyết khối cũ ra, có sinh huyết khối mới tại mảng xơ vữa, thường gồm toàn tiểu cầu (huyết khối ‘trắng’) và không gây bít hoàn toàn, chỉ bít hẹp mức độ nhẹ (+).
+ NMCT không ST↑ cũng thường do huyết khối ‘trắng’ gây bít hẹp (không bít hoàn toàn) mức độ vừa (++). Thường có thêm co mạch đóng góp thêm vào sự bít hẹp.
+ NMCT có ST↑ do huyết khối ‘hoàn chỉnh’ (tiểu cầu + hồng cầu + tơ huyết) tức huyết khối ‘hỗn hợp’ gây bít tịt (+++) lòng ĐMV. Thường mạch máu bàng hệ có thể giúp giảm bớt hoại tử.
Căn nguyên huyết khối mới sinh: 70% là do mảng xơ vữa trở thành nguy hiểm tức là vỏ mất ổn định (mất tính bền vững). Điều này lại liên quan hình thái mảng xơ vữa, liên quan các tác nhân cơ học ví dụ shear stress trong cơn THA, do rối loạn lipid máu, nhưng cốt lõi lại là do viêm tại chỗ ở mảng xơ vữa (có thể theo dõi bằng CRP, cytokin, PET, MRI, v.v..)
Cũng do đó nổi lên vai trò của các Statin vừa điều chỉnh lipid máu vừa tác dụng chống viêm giúp ổn định mảng XV; vai trò của Aspirin cũng góp phần chống viêm tại chỗ (còn chống kết vón tiểu cầu, và còn cải thiện vi tuần hoàn); vai trò của sự kết hợp aspirin với clopidogrel; vai trò chống kết vón tiểu cầu của abciximab; vai trò chống đông của warfarin, dagabitran, các heparin mới.
Tóm lại có được việc xác lập HCVC là nhờ tiến bộ khoa học vạch rành rọt vấn đề huyết khối mới sinh nêu trên – một trong những điểm cơ bản liên kết 3 thể bệnh của BMV vào với nhau thành 1 khối nay gọi là HCVC mang nhiều nét chung kể từ bệnh học cho đến điều trị học huyết khối dựa vào dược lý học hiện đại và dựa vào khoa học kỹ thuật can thiệp ngày càng phát triển.
***
Việc xác lập HCVC là một tiến bộ bước ngoặt mới. Thực hành tim mạch học tốt hơn hẳn kể từ khi ứng dụng quan điểm HCVC (N Engl J Med 342, 2002). Do vậy việc quy định và thống nhất quan niệm mới và thuật ngữ mới HCVC giữa ACC (Hoa Kì) và ESC (châu Âu) diễn ra rất nhanh chóng.
Nó thật sự hữu ích cho thực hành chẩn đoán và xử trí. Chẩn đoán có thể gồm nhiều bước liên tiếp, giúp cho cách xử trí cấp cứu coi trọng ‘xử trí tức thì’ rồi chẩn đoán tới đâu xử trí ngay tới đó ở ngay từng nấc chẩn đoán ấy. Lấy ví dụ nhiều dấu hiệu của NMCT cấp (sóng Q, chất đánh dấu tim…) không xuất hiện ngay từ đầu, nếu cứ như trước đây chờ có đủ ắt thành chậm trễ về hướng chẩn đoán và xử trí
Nó đặc biệt hữu ích cho chỉ định xử trí phân biệt hiện đại trong kỉ nguyên tiêu sợi huyết và can thiệp Nong MV đang phát triển rất mạnh.
Nó còn đóng góp mới về lý luận-học thuật, tạo một quan niệm toàn cục khái quát hơn, tạo thêm một đơn vị bệnh học (HCVC) mới (thay hẳn một số khái niệm cũ còn khá lỏng lẻo, mơ hồ như ‘cơn mạch vành’ ‘thiếu máu cục bộ cơ tim cấp’ v.v…) nay được quy định nội dung mới chặt chẽ. HCVC như kiểu ‘bệnh danh tập hợp’ mới trong đó mỗi thể bệnh nay được xác định cụ thể dựa vào dấu hiệu mới, ví dụ có ST chênh lên (↑), không ST↑.
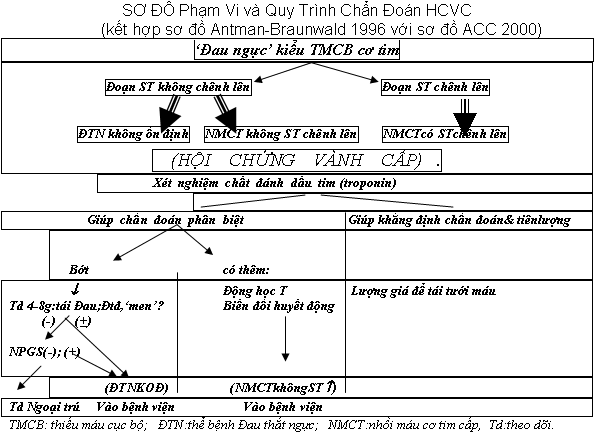
QUY TRÌNH CHẨN ĐOÁN MỖI BN NGHI BỊ HCVC (xem Sơ đồ)
Thực hành chẩn đoán vẫn phải theo quy trình 3 bước lần lượt:
(1) lâm sàng (đau ngực);
(2) ĐTĐ (điện tâm đồ);
(3) xét nghiệm các chất đánh dấu tim.
1. Triệu chứng (chủ quan) Đau Ngực, phải là “đau kiểu TMCB cơ tim”, thường quen gọi là triệu chứng cơn ĐTN (không nhất thiết phải có tính chất thắt). ‘Đau ngực’ ấy nhiều khi hoàn toàn không là đau mà chỉ hơi khó chịu hay < span style="text-decoration: underline;">bất ổn (discomfort) ở ngực.
2. Điện tim đóng vai trò khá bản lề đã sơ bộ phân ra 2 nhóm:
Nhóm các bệnh nhân HCVC có ST ↑ và nhóm HCVC không ST ↑:
+ Trong số HCVC có ST ↑ thì đại bộ phận sẽ phát triển NMCT có sóng Q, chỉ một thiểu số như ngoại lệ, sẽ phát triển NMCT không sóng Q.
+ Trong số bệnh nhân HCVC không ST h thì đại bộ phận sẽ được chẩn đoán hoặc ĐTN không ổn định (KOĐ), hoặc NMCT không ST ↑ và không sóng Q. Chỉ một thiểu số NMCT không ST ↑ này, như ngoại lệ, về sau sẽ phát triển NMCT có Q!
+ Tóm lại, nếu từ góc độ NMCT mà xét thì đối với bộ đôi ST&Q, ta có 4 tình huống:
a) NMCT chủ yếu là có ST↑, rồi kèm Q
b) Nhưng có một số ít NMCT có ST↑ mà rồi không kèm Q
c) Những NMCT không ST↑ thì nói chung cũng không Q
d) Ngoại lệ mới có NMCT không ST↑ mà rồi kèm Q
Nếu như trước đây có biết về ngoại lệ NMCT không Q, nhưng ít biết về NMCT không ST↑; thì ngày nay ngược lại, sát thực tiễn hơn, người ta xét trước tiên, ngay thời điểm gay cấn đầu tiên: “NMCT có hay không có ST↑ ?”. Q là câu chuyện muộn rồi, có thể không nhất thiết ghi chi tiết ấy trong chẩn đoán.
3. Còn các chất đánh dấu tim (đánh dấu hoại tử tế bào cơ tim) tuy kết quả không tức thì và thời điểm bắt đầu tăng cũng không là giờ đầu, nhưng cực kỳ quan trọng về xác định có hay không có hoại tử, nên có tính dứt điểm chẩn đoán:
+ nếu như trong trường hợp HCVC diện NMCT kinh điển có ST↑, các ‘chất đánh dấu tim’ giúp khẳng định chẩn đoán và giúp tiên lượng bệnh (thông qua lượng giá khối hoại tử) và còn có giá trị đánh giá kết quả một trị liệu tiêu sợi huyết,
+ thì trong trường hợp HCVC mà đoạn ST không chênh lên, sự tăng các chất đánh dấu tim ấy vô cùng quan trọng để chẩn đoán phân biệt giữa ĐTNKOĐ và NMCT không ST↑ (căn cứ trên sự không tăng – nếu là ĐTNKOĐ -, hay có tăng – nếu là NMCT.).
Chú ý: phải căn cứ vào Troponin chứ không căn cứ vào CK-MB thì mới đích xác được. Vì: (1) CK-MB có khi vẫn bình thường ở bệnh nhân NMCT không ST↑ bởi mức hoại tử có thể rất ít, cho nên phải làm Troponin T, nhạy hơn, mới phát hiện được hoại tử; (2) vả lại, ở bn ĐTNKOĐ (mặc dầu chưa có vấn đề hoại tử cơ tim) CK-MB đôi khi lại có thể tăng (mà có thể rất kéo dài) do sự giao thoa với sự tăng CK-BB của một bệnh lý ngoài tim. Chỉ làm Troponin thì chẳng có thể tăng ở bn ĐTNKOĐ.
Tiếng là dựa vào Troponin để chẩn đoán phân biệt, song cũng không quên dựa thêm (xem Sơ đồ): Diễn tiến của Đau, sóng T, và huyết động (trong NMCT không ST↑), hoặc kiểu diễn tiến bớt rồi lại tăng Đau, Điện Tim… qua theo dõi 4-8 giờ (trong ĐTNKOĐ).
***
NHỒI MÁU CƠ TIM (NMCT) có ST CHÊNH LÊN
I. ĐẠI CƯƠNG
Sinh lý bệnh
Thiếu-ôxy-mô (hypoxia, anoxia) tuyệt đối hoặc quá kéo dài tại một vùng cơ tim làm cho nó hoại tử là do ĐMV tương ứng, trong vòng 4 giờ kể từ khởi phát cơn đau, đã bị tắc hoàn toàn (thấy ở 95% bn NMCT).
Những bít tịt đó thường do huyết khối mới sinh. Huyết khối này liên quan hiện tượng viêm tại chỗ gây biến chứng của mảng xơ vữa: rạn, nứt, vỡ, gãy rồi đứt rời ở vỏ mảng XV với kết vón tiểu cầu xung quanh tạo ra một “huyết khối trắng“, rồi sẽ thêm cả hồng cầu và huyết cầu khác quấn trong tơ huyết tạo thành huyết khối ‘đỏ‘ hoàn chỉnh, hỗn hợp; nó di động theo dòng máu (cục thuyên tắc) đi tới tức lòng MV càng hẹp hơn nên bít tịt nó lại. Thường có thêm vai trò của cơn co thắt mạnh chọn trúng những khu vực ĐMV bị XV và/hoặc bị huyết khối. Đôi khi còn có xuất huyết những tân mạch phía dưới mảng XV, đội nó lên, làm hẹp thêm lòng động mạch.
Tiến triển của vùng hoại tử:
. Xuất hiện 3 vùng như lồng vào nhau tính từ ngoài vào là vùng TMCB, tổn thương, hoại tử.
. Ba vùng này phát triển liên tục, và là quá trình thuận nghịch (trừ hoại tử, nó chỉ sẽ xơ hóa mà thôi), ví dụ TMCB liên tục quay trở lại mô bình thường hoặc ngược lại chuyển thành Tổn thương; Tổn thương thì lập tức hoặc quay trở lại TMCB, hoặc “chết” ngay (hoại tử). Cả 3 vùng đó, khi khởi phát đều từ lớp cơ tim sát nội tâm mạc tiến tới lớp cơ tim sát thượng tâm mạc. Giờ thứ nhất có thể bắt đầu hoại tử, để sẽ trở nên ‘xuyên thành’ thường ở giờ thứ 6.
Vùng hoại tử và vùng TMCB bao quanh ắt sẽ: (1) trở ngại co bóp –> làm giảm chung cung lượng tâm thất (Suy tim); (2) gây bất ổn định điện học (Loạn nhịp tim như NTTT, RT) hoặc trở ngại dẫn truyền xung động điện (blốc); (3) gây toan huyết chuyển hoá do sinh nhiều acid lactic trong hoàn cảnh yếm khí.
Vùng hoại tử này có biểu hiện ‘rối loạn chuyển động vùng'(giảm động, bất động, hoặc nặng nhất là loạn động), có thể bị biến chứng cơ học (mỏng, phình, vỡ, thủng), có thể tạo huyết khối ở phía mặt trong thành thất, nếu bứt ra sẽ thành thuyên tắc trong đại tuần hoàn (não, mạc treo, chi dưới…).
II. CHẨN ĐOÁN NMCT có ST CHÊNH LÊN
A. TIÊU CHUẨN ChẨn đoán dương tính:
Chẩn đoán được xác định khi có hai trong ba tiêu chuẩn sau:
- Triệu chứng ‘đau ngực kiểu MV’;
- Động học(*)các thay đổi điện tim: không những quan trọng cho chẩn đoán dương tính mà còn quan trọng cho chẩn đoán định vị (cùng độ rộng, bề dày hoại tử) và cả chẩn đoán giai đoạn bệnh
- Động học (*)các thay đổi men tim và các ‘chất đánh dấu tim'(**)khác.
(*) Nói xét động học là xét biến đổi theo thời gian kiểu trình tự có tính quy luật.
(**) nói tắt cho cụm từ “chất đánh dấu sinh học về hoại tử mô cơ tim”
1) Lâm sàng:
* Cơn đau ngực kiểu MV tức gần giống cơn đau ngực trong thể bệnh ĐTNMÔĐ như đã biết, nhưng khác biệt ở 3 điểm:
a
/ Cường độ lớn hơn.
b/ Kéo dài hơn >20 (và điển hình là > 30 phút có thể trội lên hay thuyên giảm đi).
c/ Không giảm đi dù nghỉ tĩnh hoặc ngậm dưới lưỡi trinitrin.
Ngoài ra thường kèm theo hốt hoảng, “cảm giác chết tới nơi” và hay kèm thêm một số dấu hiệu thần kinh tự chủ như vã mồ hôi, tái nhợt da, lạnh đầu chi, buồn nôn, nôn, mệt, “thở khó“. Hồi hộp, trống ngực, kèm mạch nhanh, HA tăng của cường giao cảm hay gặp ở NMC mặt trước. Mạch chậm, HA hạ… của cường phế vị hay gặp ở NMCT mặt hoành (dưới)
* Nhưng, 15 – 20% NMCT lại không có đau (NMCT thầm lặng). Đó là trong số những bệnh nhân:
(1) cao tuổi, (2) tiểu đường, (3) THA, (4) hậu phẫu, và (5) những NMCT khởi đầu ngay bằng biến chứng nặng như phù phổi cấp, sốc, rung thất…
Vậy không đau ngực hoặc chỉ một cảm giác như “thở khó“, hoặc ‘discomfort’ (hơi khó chịu, hơi bất ổn, ‘khó ở’), chớ vì vậy mà loại trừ ngay chẩn đoán NMCT, vấn đề là làm ngay điện tim 12 chuyển đạo.
2) Điện tim:
a/ Có động học điển hình của những biến đổi đoạn ST, sóng T:
* đoạn “ST của tổn thương”: chênh lên (>1mm, riêng đối với các chuyển đạo trước tim >2mm) thường lồi lên. Đây là biến đổi sớm nhất và rõ nét nhất (đập ngay vào mắt), ST cứ tiếp tục dâng mãi lên, để sẽ tuần tự hạ trở về đẳng điện. Nếu ST của điện tim làm ban đầu chênh không rõ nhưng đau ngực vẫn gợi ý nhiều thì cứ mỗi 5-10 phút cần ghi tiếp điện tim + theo dõi sát sự thay đổi của ST trên máy ‘monitoring’ liên tục. Ngoài đích chẩn đoán này, ‘monitoring’ liên tục là thiết yếu để theo dõi biến chứng thường gặp của NMCT cấp là Loạn nhịp tim, các bloc, đảo trục điện tim.
* sóng “T vành”(phản ánh TMCB ở vùng bao quanh tổn thương và hoại tử): T cân, nhọn và ngày càng âm thêm mãi để sẽ tuần tự (và trễ muộn hơn chu trình biến đổi ST) bớt âm dần để trở về bình thường hoặc ‘tối ưu’ gần bằng mức bình thường cũ.
* Còn sóng “Q hoại tử”: rộng dần(> 0,04 sec) và sâu dần (>1/3 sóng R) để dần dần có thể trở thành sóng QS (nếu hoại tử trở nên xuyên thành. Tức là cũng có động học, chỉ khác là biến đổi một chiều, không có sự trở về như cũ.
Chú ý: Nhưng lại có một số ít NMCT lại không có Q. Chỉ vì góc độ điện học ở những bn này không vẽ ra Q, chứ không có nghĩa rằng không bị hoại tử, mà chứng minh được hoại tử bằng sinh hóa các chất đánh dấu nêu ở dưới (mục 3).
b/ Lại cần xét những biến đổi ấy rải ra những đâu trong không gian 3 chiều của tim, bằng sự đối chiếu với nhau 12 chuyển đạo điện tim (có khi 12+V7+V8+V9 hoặc 12+V3R+V4R). Chú ý tìm ‘hình ảnh soi gương’ của những dấu hiệu điện tim bệnh lý tại các chuyển đạo ‘xuyên tâm đối’.
– Dựa sóng hoại tử (Q) ở những đạo trình nào, ta có chẩn đoán định vị:
• NMCT mặt trước: Trước-Vách, Trước, Mỏm, Bên, Bên cao, Trước rộng;
• NMCT mặt hoành (dưới); NMCT mặt sau thực;
• NMCT thất phải (chú ý nếu có dấu hiệu NMCT mặt hoành (dưới) thì phải làm thêm V3R và V4R, tìm ST chênh lên 1mm và Q của NMCT thất phải)
– Dựa thời điểm đoạn ST chênh đã trở về tới đẳng điện rồi (là bắt đầu giai đoạn bán cấp), thời điểm sóng ‘T vành’ trở về mức tối ưu (là hết giai đoạn bán cấp), trừ phi vùng nhồi máu tạo biến chứng phình thất. Đó là chẩn đoán giai đoạn (của hoại tử đang lớn thêm, hay đã ngưng).
Chính khi 2 loại chẩn đoán này (định vị và giai đoạn) xác định được thì ‘chẩn đoán dương tính’ về điện tim mới thêm khẳng định.
3) Các chất đánh dấu tim:
Gồm các men tim, và các protein tim như troponin T & I, myoglobin…
Tất cả đều cần xét động học (điển hình cho NMCT cấp): tăng(*) dần tới đỉnh điểm rồi giảm dần theo những thời điểm nhất định.
(*) NB: “tăng” đây là hơn ‘mức trên’ của bình thường, gấp 2 lần trở lên.
* Troponin T (hoặc I) (bình thường < 0,2nanogram), kể từ 1996 được xếp lên hàng đầu, vượt trội hơn cả CK-MB về 2 mặt:
1) Riêng về độ chuyên biệt cao hơn CK-MB thì Troponin có nhiều ưu thế trong những hoàn cảnh:
a) cần đoán phân biệt NMCT không ST với ĐTNKÔĐ thế mà đôi khi ĐTNKÔĐ làm tăng CK-MB (do tính phản ứng chéo giữa CK-MB với CK-BB), nhưng không thể làm tăng troponin);
b) cần NMCT cấp ở những người bị huỷ hoại cơ nhiều (CK-MB cũng tăng) như viêm đa cơ, loạn dưỡng cơ, suy thận mạn, thể thao nặng (ví dụ chạy việt dã), bn hậu phẫu, đa chấn thương; hoặc ở những bn xuất huyết não, nhồi máu não (tức là có huỷ hoại mô não) (CK-BB tăng và có sự tăng giao thoa với CK-MB); hoặc ở những bn đang bị nhồi máu ruột, ung thư phế quản-phổi và tuyến tiền liệt.
Tuy nhiên, Troponin không hơn CK-MB khi cần phân định NMCT với chấn thương tim, phẫu tim; một số bệnh có tổn thương tế bào cơ tim như viêm cơ tim, viêm màng ngoài tim (bởi lẽ cả 2 đều là dấu ấn tế bào cơ tim bị huỷ thì đều tăng trong những trường hợp trên).
2) Troponin còn vượt trội ở chỗ tăng sớm (2-6 giờ sau khởi phát đau), đỉnh điểm 24-48 giờ, và mãi 5-14 ngày mới trở về bình thường… Với sự ‘đánh dấu’ sớm và duy trì lâu nhất như thế, troponin bao gồm cả ưu điểm (sớm) của Myoglobin, CK-MB, và cả ưu điểm (lâu) của LDH, LH1.
Tuy nhiên sự ‘đánh dấu’ rõ & duy trì lâu ấy lại không hợp việc xác định 1 tái NMCT quá sớm xảy ra trước giờ 18 của 1 NMCTcấp; ở hoàn cảnh này ưu tiên thuộc về CK-MB. Và cũng vậy CK-MB có ưu thế so với Troponin khi làm liên tiếp để đánh giá kết quả tái tưới máu sau dùng thuốc Tiêu sợi huyết: là thành công nếu nồng độ CK-MB không đi lên nữa mà đạt đỉnh sớm (không phải giờ thứ 24 mà giờ thứ 12-18) để xuống.
* Men creatinephos-phokinase (CPK), gọi gọn là creatinekinase (CK) mà men đồng vị là CK-MB. Nó khởi tăng từ giờ thứ 3-12, đỉnh điểm ở giờ thứ 24; trở về bình thường giờ thứ 48-72 (2-3 ngày).
Sự tăng CK-MB đạt độ nhạy và độ chuyên biệt đối với cơ tim bị hoại tử: tới >95%.
Tuy vậy, vẫn không chắc chắn bằng troponin, vì đôi khi không
có hoại tử cơ tim mà CK-MB cứ cao hoài (chú ý: không động học rõ) xem kỹ thì do tính phản ứng chéo giữa CK-MB với CK-BB (chất đánh dấu hủy hoại mô não).
* Men Lactate dehydrogenase (LDH), nếu thấy tăng thì nên làm thêm men đồng vị LH1 đặc hiệu hơn.
LDH cũng có thể tăng trong bệnh khác: tán huyết, bệnh bạch cầu, bệnh thận v.v…
LDH tăng từ giờ thứ12; đỉnh vào giờ thứ 24-48h (vào ngày thứ 2-3 khi CK-MB bắt đầu hoặc đã về bình thường) và sau 10-14 ngày mới về bình thường.
Nếu bệnh nhân đến trễ đã quá thời gian đỉnh và thời gian hết của CK-MB, kể cả đã ngày thứ 10 thì quả nhiên nhất thiết phải dựa vào men tim LDH, LH1, và cả troponin nữa.
* Myoglobin quý ở chỗ không đợi 6 giờ mà < 2giờ đã tăng do phóng ngay rất nhanh từ hoại tử và đỉnh điểm rất sớm (< 6 giờ). Lại rất nhạy (tăng rất cao). nên sự âm tính của nó (không sợ bị âm tính giả) giúp loại trừ NMCT cấp ở trường hợp đang nghi ngờ bị NMCT. Nhưng độ chuyên biệt thấp (không đặc hiệu) cho nên sự dương tính của nó chưa khẳng định được là NMCT.
B. MỘT SỐ DẤU HIỆU LÂM SÀNG-CẬN LÂM SÀNG KHÁC
Đó là những dấu hiệu tuy không xếp vào 3 vấn đề của “tiêu chuẩn” chẩn đoán nêu trên, nhưng khi thăm khám thường nhận thấy, và cần tìm:
(1) huyết áp tâm thu hạ thấp dần, hạ khoảng 10% HA ban đầu (cũng có thể 30 mm Hg so với trước); cùng với những dấu hiệu của huyết động không ổn định;
(2) sốt nhẹ sau 48 giờ; bạch cầu tăng nhẹ (không quá 12000-15000/ml) trong 3-7ngày, khi bạch cầu hạ xuống về bình thường thì sẽ “bắt chéo“với sự bắt đầu tăng lên nhẹ của tốc độ lắng hồng cầu (sẽ kéo dài sang tuần thứ 2),
(ba điều này cần phân biệt với biến chứng bội nhiễm phổi, nhiễm trùng tiểu…);
(3) tăng nhẹ đường huyết (chớ vội quy chẩn đoán tiểu đường);
(4) nghe tim: hay có T1, T2 nhỏ, có thể có âm TTT ngắn do rối loạn chức năng cơ nhú (trụ cho các dây chằng bờ lá van); (đồng thời tìm tiếng ngựa phi T3 của Killip II, và luôn cảnh giác tìm thổi tâm thu lớn, mới sinh, tức dấu hiệu của biến chứng nặng là vỡ tim tại vách liên thất hoặc sa van HL); tìm tiếng cọ màng ngoài tim; loạn nhịp ngoại tâm thu rải rác (thưa);
(5) mỏm tim đập khó sờ, loạn động hoặc thêm vùng đập của chỗ thành thất bị hoại tử chuyển động nghịch thường.
(6) nghe phổi tìm ran ứ đọng đáy phổi (có thể 1/3 dưới).
(7) kiểm tra có tm cổ (chớ gọi là “cảnh” đã dành cho carotide) nổi không (cảnh giác NMCT thất phải).
C. SIÊU ÂM TIM DOPPLER MÀU
Nay cần làm (tại giường) cho tất cả bệnh nhân NMCT, không phải để có chẩn đoán dương tính (không thuộc tiêu chuẩn chẩn đoán) mà để:
1) đánh giá chức năng thất (phân suất tống máu (EF) của thất trái bắt đầu tụt chưa), có tăng áp động mạch phổi chưa; rối loạn chuyển động vùng ở vị trí nào và mức nào (nhất là ở bn đau ngực kiểu MV mà cứ kháng trị).
2) tầm soát biến chứng sa van HL, biến chứng thủng vách liên thất, biến chứng mỏng, giãn, phình thất, biến chứng huyết khối bám mặt trong thành thất, biến chứng tràn dịch màng ngoài tim v.v…
3) hướng dẫn sử dụng thuốc UCMC, chẹn bêta… Ví dụ: nếu EF < 35% chống chỉ định dùng chẹn bêta, mà cần UCMC mãi cho tới khi nâng được EF lên >60%.
D. THĂM KHÁM Ở TRƯỜNG HỢP KHÓ
1) XẠ HÌNH TƯỚI MÁU TIM (y học hạt nhân) ít xâm lấn: ‘nhấp nháy đồ’ với đồng vị phóng xạ Technetium pyrophosphat (Tc-99m) bắt mạnh vào các chỗ đang hoại tử (tạo nên các “điểm nóng”) rất rõ ở ngày thứ 2-7: hữu ích khi men tim tăng không rõ hoặc thời gian tăng cao quá ngắn mà bệnh nhân nhập viện quá trễ. Nhưng phóng xạ cũng không hiện hình nổi NMCT những ổ nhỏ, lại phía sâu tức sát nội tâm mạc (không ST, thường cũng không sóng Q).
2) CHỤP ĐỘNG MẠCH VÀNH và THẤT TRÁI:
a) khi đã hướng về chỉ định Can thiệp khẩn (tiên phát) & có điều kiện Can thiệp.
b) khi đau ngực kháng trị mà ‘rối loạn chuyển động vùng’ trên siêu âm tim không rõ, nên chụp cản quang thất trái giúp xác định rõ hơn.
E. CHẨN ĐOÁN PHÂN BIỆT với:
* Viêm cơ tim cấp (cũng có thể có Q; tăng CK-MB, TroponinI!)
– ST có thể chênh lên nhưng đồng vận, không hình ảnh soi gương.
– Cần làm siêu âm tim.
* Viêm màng ngoài tim cấp (cũng có thể tăng CK-MB, Troponin I!)
– Đau ngực kiểu như viêm màng phổi, giảm đi khi ngồi dậy nghiêng ra trước. Nghe tìm tiếng cọ màng ngoài tim
– ST tuy chênh lên nhưng đồng vận (không hình ảnh soi gương).
– Cần siêu âm tim.
* Bóc tách động mạch chủ cấp (ST cũng ) rất cần chú ý
– Đau như xé ngực lan ra sau lưng kéo dài hàng giờ, khó thở, ngất, mất mạch đập 1 số chi, âm thổi tâm trương mới của Hở chủ ở bn THA lớn tuổi
– Cần siêu âm qua thực quản (TEE).
– CT scan ngực, CT xoáy ốc nhiều lớp cắt (MSHCT) hoặc MRI.
– Chụp động mạch chủ, nếu cần.
Việc phân định này cũng như phân định viêm màng ngoài tim cấp thật quan trọng vì, ngược với NMCT, 2 chứng bệnh này chống chỉ định tiêu sợi huyết và kháng đông.
* Thuyên tắc động mạch phổi (có hoặc không nhồi máu phổi) (cũng có ST chênh lên ở các chuyển đạo sau-dưới [VF,III,II], và ở V1 – V3.
– Đau như dao cắt, khó thở, đôi khi ho máu
– Xạ hình tưới máu phổi, nếu có.
* Tràn khí màng phổi:
– Khó thở cấp, đau kiểu viêm màng phổi, gõ vang & rì rào phế nang giảm 1 bên phổi
– Mới xảy ra hiện tượng R không lớn dần từ V1-V5,
– đột ngột đảo trục QRS.
– X quang ngực thấy rõ.
* Viêm túi mật cấp (có thể có ST↑ ở VF,III,II).
– Phải siêu âm hoặc xạ hình túi mật.
- Trào ngược thực quản và Co thắt (gây Đau ngực).
- Viêm loét dạ dày cấp với Đau ngực hoặc đau thượng vị lan ra sau lưng, dễ ngất.
F. TIÊN LƯỢNG
Tiên lượng xấu nếu độ rộng vùng NM (nói đúng hơn, khối lượng vùng hoại tử) càng lớn (theo số lượng đạo trình Điện tim có ST chênh lên + kèm sóng QS của hoại tử xuyên thành, th
eo diện tích dưới đường cong nồng độ Troponin được thử liên tiếp), nếu Troponin đã tăng quá sớm (xa trước giờ thứ 2), nếu có Blốc Nhánh trái, vị trí NM thành trước, có hạ HA >30mm Hg, có sốt…
Tiên lượng xấu nếu chẩn đoán bị bỏ sót từ khâu điện tim đầu khiến xử trí muộn hơn. Tử suất cao trong 4 tuần lễ đầu mà khoảng 1/2 số chết này dồn vào giờ đầu, thường là chưa vào viện và chủ yếu do rung thất (RT), ngưng tim hoặc các Loạn nhịp tim khác.
Nhưng lại nhận thấy tiên lượng xấu (và tử vong cao) chủ yếu phụ thuộc vào sự xuất hiện các biến chứng, ví dụ biến chứng suy bơm (nhất là sốc do tim, phù phổi cấp). Riêng về suy bơm thì Killip & Kimball đã lập bảng phân tầng I-IV nhằm tiên lượng mỗi NMCT cấp sau lần khám đầu tiên:
Killip I – hoàn toàn không ứ huyết phổi: tử vong < 5%
Killip II – ran ứ đọng 2 phổi < 1/3 dưới, hoặc ngựa phi T3 đơn độc: tử vong10-20%
Killip III – phù phổi cấp do biến chứng suy thất trái nặng, hoặc do biến chứng sa van HL cấp: tử vong 35-45%
Killip IV – truỵ mạch và sốc do tim, đôi khi do NMCT thất phải: tử vong 75-85%
Còn về sau, khi đã Chụp cản quang ĐMV trước và sau Nong ĐMV thì tiên lượng hoặc phân tầng nguy cơ dựa khá chi tiết vào hình ảnh học.