I. ĐẠI CƯƠNG
Bệnh nhân (BN)trải qua các cuộcphẫu thuật (PT), đặc biệt PT chỉnh hình sẽ có nguy cơ phát triển thuyên tắc huyết khối tĩnh mạch (venous thromboembolism – VTE).
BS THƯỢNG THANH PHƯƠNG
BS CKII NGUYỄN THANH HIỀN
Nguy cơ này tăng không những tùy thuộc vào các yếu tố liên quan đến BN như tuổi, béo phì, bệnh ác tính, tiền sử bản thân hoặc gia đình bị VTE, bệnh lý tăng đông di truyền hay mắc phải, ≥1 tình trạng bệnh lý nội khoa kèm (bệnh tim, nhiễm trùng, tình trạng viêm, stroke gần đây, NT huyết trước PT)..mà còn tùy thuộc vào các yếu tố liên quan đến PT như bản chất và thời gian PT, loại vô cảm, bất động, tình trạng thiếu nước…Ngược với suy nghĩ là BN Châu Á sẽ có huyết khối tĩnh mạch sâu (deep vein thrombosis – DVT)sau mổ thấp, những nghiên cứu gần đây cho thấy tỷ suất mới mắc DVT cũng gần tương tự như người da trắng. Bảng 1 cho thấy tần suất DVT sau mổ khi không dùng các biện pháp dự phòng, trong đó tần suất cao nhất ở BN trải qua PT chỉnh hình.
Bảng 1: Tần suất DVT ở BN ngoại khoa không dùng các biện pháp dự phòng
|
LOẠI PHẪU THUẬT |
TẦN SUẤT |
95% CI |
|
PT chung |
12.4% |
10-15% |
|
PT mạch máu bụng |
19% |
15-25% |
|
Tái tạo mạch máu ngoại biên |
15% |
9-23% |
|
PT hở niệu khoa chung |
33% |
29-38% |
|
Cắt tiền liệt tuyến qua niệu đạo |
9% |
5-15% |
|
Đa chấn thương |
50% |
46-55% |
|
Thay khớp háng chương trình |
51% |
48-54% |
|
Thay khớp gối toàn phần |
47% |
42-51% |
|
Gãy cổ xương đùi |
44% |
40-47% |
|
Chấn thương cột sống |
35% |
31-39% |
|
Chấn thương chi dưới đơn thuần |
18% |
6-21% |
|
PT cột sống chương trình |
15% |
10-22% |
|
PT nội soi khớp gối |
8% |
6-10% |
Dựa trên tần suất bị DVT và PE ở BN ngoại khoa, năm 2013 đồng thuận quốc tế về dự phòng VTE đã định nghĩa nhóm nguy cơ VTE như bảng 2
Bảng 2: Phân nhóm nguy cơ theo tần suất VTE ở BN ngoại khoa
|
NHÓM NGUY CƠ |
Tần suất DVT xa (HKTM cẳng chân) |
Tần suất DVT gần |
Tần suất PE tử vong |
|
CAO |
40-80% |
10-30% |
>1% |
|
TRUNG BÌNH |
10-40% |
1-10% |
0.1-1% |
|
THẤP |
< 10% |
< 1% |
<0.1% |
Theo đó trong tiếp cận đánh giá và dự phòng VTE, chúng ta cần thực hiện các bước sau (bảng 3):
Bảng 3: Các bước đánh giá và dự phòng VTE ở BN ngoại khoa
|
Bước 1: |
Phân tầng nguy cơ VTE theo bảng điểm Caprini hoặc mô hình đánh giá nguy cơ tương tự |
|
Bước 2: |
Đánh giá nguy cơ chảy máu của BN cần PT
|
|
Bước 3: |
Điều chỉnh các yếu tố nguy cơ VTE và nguy cơ chảy máu có thể thay đổi được trước phẫu thuật PT chương trình |
|
Bước 4: |
Thay đổi và làm giảm các yếu tố nguy cơ trong PT (giảm thời gian PT và các thủ thuật đồng thời, vô cảm không toàn thân nếu có thể…) |
|
Bước 5: |
Chọn lựa chiến lược dự phòng VTE thích hợp sau phẫu thuật
|
II. ĐÁNH GIÁ NGUY CƠ VTE Ở BN NGOẠI KHOA
Trên lâm sàng có 2 cách đánh giá nguy cơ VTE ở BN ngoại khoa thường được sử dụng:
Theo khuyến cáo ACCP-2012: dựa trên bảng điểm Caprini rồi phân nhóm nguy cơ VTE .
Theo đồng thuận quốc tế dự phòng VTE-2013và của HTMQG Việt nam: phân nhóm nguy cơ dựa trên tuổi, loại PT và hiện diện các YTNC.
1.Đánh giá nguy cơ VTE theo khuyến cáo ACCP-2012 qua bảng điểm Caprini
Bảng 4: Tính điểm Caprini (trên thực hànhcó thể cho điểm Caprini qua các phần mềm tải về trên điện thoại thông minh)
|
1 điểm |
2 điểm |
3 điểm |
5 điểm |
|
Tuổi: 41 – 60 |
Tuổi: 61 – 74 |
Tuổi: ≥ 75 |
Đột quỵ < 1 tháng |
|
Phẫu thuật nhỏ |
Phẫu thuật nội soi khớp |
Tiền căn cá nhân bị TTTMHK |
Tạo hình khớp chương trình |
|
BMI > 25kg/m2 |
Phẫu thuật hở kéo dài > 45 phút |
Tiền căn gia đình bị TTTMHK |
Gãy xương chậu, đùi hoặc cẳng chân |
|
Phù chi dưới |
Phẫu thuật nội soi kéo dài > 45 phút |
Yếu tố V Leiden |
Tổn thương tủy sống cấp (< 1 tháng) |
|
Giãn tĩnh mạch chi dưới |
Bệnh ác tính |
Đột biến gen prothrombin G20210A |
|
|
Có thai hoặc sau sanh |
Bất động tại giường > 72 giờ |
Kháng thể kháng cardiolipin |
|
|
Tiền căn sảy thai tái phát hoặc không giải thích được |
Mang nẹp bất động |
Tăng homocysteine trong huyết thanh |
|
|
Sử dụng thuốc ngừa thai đường uống hoặc điều trị hormone thay thế |
Catheter tĩnh mạch trung tâm |
Giảm tiểu cầu do heparin |
|
|
Nhiểm trùng huyết < 1 tháng |
|
Chứng tăng đông bẩm sinh hoặc mắc phải |
|
|
Bệnh phổi nặng bao gồm viêm phổi (< 1 tháng) |
|
|
|
|
Bất thường chức năng phổi |
|
|
|
|
Nhồi máu cơ tim cấp |
|
|
|
|
Suy tim sung huyết (< 1 tháng) |
|
|
|
|
Tiền sử viêm đại tràng |
|
|
|
|
Bệnh nhân nội khoa bất động tại giường |
|
|
|
Bảng 5: Phân tầng nguy cơ VTE theo khuyến cáo ACCP 2012 từ điểm số Caprini:
|
Nhóm nguy cơ |
PT ngoại khoa chung (tiêu hóa, niệu, mạch máu, vú và tuyến giáp) |
PT tái tạo và tạo hình |
Nguy cơ nền khi không có các biện pháp dự phòng (%) |
|
RẤT THẤP |
0 đ |
0-2 đ |
< 0.5 |
|
THẤP |
1-2 đ |
3-4 đ |
1.5 |
|
TRUNG BÌNH |
3-4 đ |
5-6 đ |
3.0 |
|
CAO |
≥5 đ |
7-8 đ |
6.0 |
Lưu ý: các PT chỉnh hình như thay khớp háng, thay khớp gối, gãy cổ xương đùi, chấn thương cột sống là nguy cơ cao
2.Đánh giá nguy cơ VTE (theo đồng thuận quốc tế về dự phòng VTE 2013)và HTMQG Việt nam
Bảng 6: Phân tầng nguy cơ VTE theo đồng thuận quốc tế dự phòng VTE-2013
|
NHÓM NGUY CƠ |
ĐẶC ĐIỂM |
|
RẤT CAO |
Phẫu thuật lớn trên BN > 40 tuổi kèm theo nhiều YTNC HOẶC Phẫu thuật thay khớp háng, khớp gối,gãy cổ xương đùi, chấn thương tủy |
|
CAO |
Phẫu thuật nhỏ trên BN > 60 tuổi HOẶC Phẫu thuật lớn trên BN 40-60 tuổi không kèm YTNC
|
|
TRUNG BÌNH |
Phẫu thuật nhỏ trên BN có kèm YTNC HOẶC Phẫu thuật nhỏ trên BN 40-60 tuổi không kèm YTNC
|
|
THẤP |
Phẫu thuật nhỏ trên BN < 40 tuổi, không kèm YTNC* |
Ghi chú:
Phẫu thuật nhỏ là PT có thời gian thực hiện < 45 phút, phẫu thuật lớn là bất kỳ PT trong ổ bụng nào hoặc các PT khác có thời gian thực hiện ≥ 45 phút hoặc.
YTNC chủ yếu gồm: ung thư, tiền sử VTE, béo phì, suy tim, liệt, nhiễm trùng quanh phẫu thuật, có tình trạng tăng đông (thiếu hụt protein C,S…)
III. ĐÁNH GIÁ NGUY CƠ CHẢY MÁU Ở BN NGOẠI KHOA
Trong y văn, có nhiều phân tầng đánh giá nguy cơ chảy máu cho từng loại đối tượng BN riêng biệt. Trong dự phòng VTE ở BN ngoại khoa, ACCP-2012 đã đề nghị danh sách những BN có nguy cơ cho chảy máu nặng bao gồm 3 nhóm: yếu tố nguy cơ chung, yếu tố nguy cơ liên quan đến các PT chuyên biệt, danh sách các PT mà biến chứng chảy máu sẽ gây hậu quả đặc biệt nghiêm trọng. BN có bất kỳ YTNC nào trong 3 nhóm nguy cơ trên là thuộc nhóm nguy cơ chảy máu cao (bảng 7).
Bảng 7: Các yếu tố nguy cơ cho biến chứng chảy máu nặng
|
Yếu tố nguy cơ chung |
|
Đang chảy máu Chảy máu nặng trước đây RL chảy máu đã biết chưa điều trị Suy gan hoặc suy thận nặng Giảm tiểu cầu Đột quỵ cấp THA chưa kiểm soát Chọc dò tủy sống, tê tủy hoặc tê ngoài màng cứng trong vòng 4g trước hoặc trong 12g kế Có sử dụng đồng thời kháng đông, kháng tiểu cầu hoặc TSH |
|
Yếu tố nguy cơ liên quan PT chuyên biệt |
|
PT ổ bụng (Giới nam, Hb < 13g/dl trước mổ, bệnh ác tính và PT phức tạp (≥ 2 PT, bóc tách khó khăn)) Mổ tá-tụy (NT huyết, dò tụy, chảy máu sentinel) Cắt gan (số lượng đoạn phân thùy gan cắt, cắt bỏ cơ quan khác ngoài gan đồng thời, ung thư gan nguyên phát, Hb và tiểu cầu trước mổ thấp) PT tim (có sử dụng aspirin, dùng clopidogrel trong vòng 3 ngày trước PT, BMI > 25 kg/m2, không phải PT chương trình, CABG làm ≥5 cầu, tuổi lớn, suy thận, PT khác thêm cùng CABG, thời gian tuần hoàn ngoài cơ thể kéo dài) PT lồng ngực (mở ngực hoặc cắt rộng) |
|
PT mà biến chứng chảy máu gây hậu quả đặc biệt nghiêm trọng |
|
PT mở sọ PT cột sống CT cột sống PT tái tạo liên quan chuyển vạt tự do (free flap) |
IV.DỰ PHÒNG VTE Ở BN NGOẠI KHOA
1.Tổng hợp các biện pháp dự phòng
Bảng 8: Tổng hợp các biện pháp dự phòng VTE ở BN ngoại khoa
|
Biện pháp |
BN ngoại khoa chung |
BN phẫu thuật chỉnh hình |
|
Biện pháp chung |
BN được khuyến khích ra khỏi giường bệnh vận động sớm và thường xuyên |
|
|
Biện pháp cơ học Máy bơm hơi áp lực ngắt quãng Vớ/Băng chun áp lực y khoa (áp lực 16 – 20 mmHg) |
Chỉ định cho bệnh nhân cần dự phòng thuyên tắc HKTM nhưng nguy cơ chảy máu cao, hoặc chống chỉ định dùng chống đông Cần phối hợp hoặc chuyển sang các biện pháp dược lý ngay khi nguy cơ chảy máu giảm |
|
|
Heparin TLPT thấp |
Enoxaparin 40 mg x 1 lần/ngày TDD Enoxaparin 30 mg x 1 lần/ngày TDD với BN suy thận (MLCT 30 – 50 ml/phút) |
Enoxaparin 30 mg x 2 lần/ngày TDD |
|
Fondaparinux |
2,5 mg x 1 lần/ngày TDD 1,5 mg x 1 lần/ngày TDD với BN suy thận (MLCT 30 – 50 ml/phút) Thay thế heparin TLPT thấp hoặc heparin không phân đoạn ở bệnh nhân bị HIT. |
|
|
Heparin không phân đoạn |
5000 UI x 2 lần/ngày TDD Chỉ định với BN suy thận nặng (MLCT < 30 ml/phút) |
|
|
Kháng vitamin K |
Không |
Liều hiệu chỉnh sao cho INR từ 2 – 3 Không khuyến cáo nếu cần đạt hiệu quả dự phòng sớm, trong thời gian ngắn |
|
Rivaroxaban |
Không |
10 mg x 1 lần/ngày |
|
Dabigatran |
Không |
Dabigatran 110 mg x 1 lần trong ngày đầu, sau đó 220 mg x 1lần/ngày |
2.Bằng chứng lợi ích của các biệp pháp dự phòng
♦ Vớ áp lực (Graduated compression stockings-GCS)
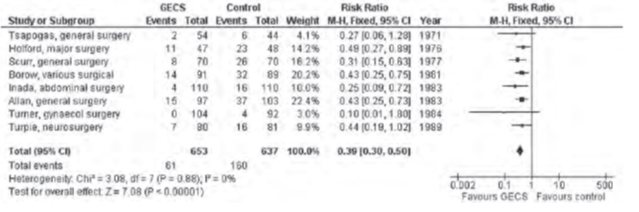
Vớ áp lực có hiệu quả trong việc ngăn ngừa DVT và ít hiệu quả hơn dự phòng bằng thuốc. Tuy nhiên, khi GCS kết hợp với các phương pháp dự phòng khác cho thấy cải thiện tỷ lệ phòng ngừa DVT. Phân tích gộp vài nghiên cứu nhỏ cho thấy vớ áp lực làm giảm tỉ lệ DVT không triệu chứng khoảng 50-60% (hình 4). Tổng quan hệ thống Cochrane gần đây đã ghi nhận trong 4 nghiên cứu liên quan đến 530 BN, tần suất xuất hiện DVT giảm từ 35.6% ở nhóm chứng xuống còn 15.9% ở nhóm vớ áp lực.
Hình 1: Hiệu quả vớ áp lực trong dự phòng DVT ở BN ngoại khoa chung
♦ Bơm hơi áp lực cách quãng (Intermittent pneumatic compression-IPC)
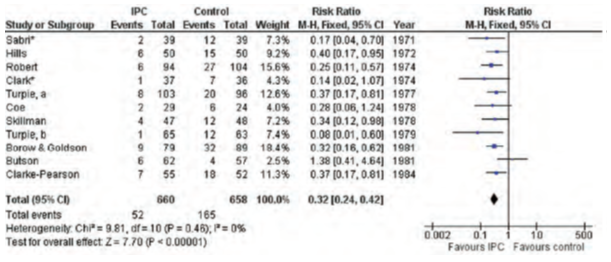
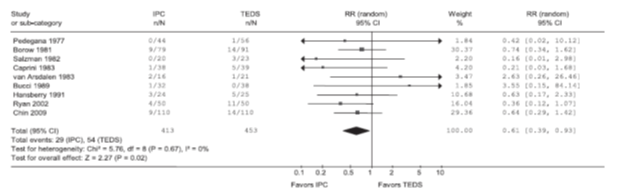
Giúp giảm VTE qua cơ chế làm tăng lưu lượng máu TM ở chân (ngăn tình trạng ứ trệ máu TM) và làm giảm PAI-1 (tăng hoạt động tiêu sợi huyết nội sinh). Một phân tích gộp 11 TNLS ở BN ngoại khoa chung (1318 BN) cho thấy giảm tỷ lệ DVT không triệu chứng từ 25% ở nhóm chứng xuống còn 7.9% ở nhóm IPC (RR 0.32, KTC 95% 0.24-0.42) (hình 2). Phân tích gộp lớn nhất gồm 16.164 BN trong 70 TNLS cho thấy IPC có hiệu quả hơn không dự phòng, giảm DVT (7.3 so với 16.7%, RR 0.43, KTC 95% 0.36-0.52) và PE (1.2 so với 2.8%, RR 0,48, KTC 95% 0.33-0.69) tuy nhiên không có bất kỳ tác động nào trên tử vong. Nghiên cứu cũng cho thấy IPC hiệu quả hơn vớ áp lực và có vẻ hiệu quả tương đương với dự phòng huyết khối bằng thuốc nhưng có nguy cơ chảy máu thấp (RR 0.41, 95% KTC, 0.25-0.65, P <0.01) (hình 3)
Hình 2: Hiệu quả của bơm hơi áp lực cách quãng trong dự phòng DVT không triệu chứng ở BN ngoại khoa chung
Hình 3: So sánh hiệu quả bơm hơi áp lực cách quãng với vớ áp lực
♦ Dự phòng heparin không phân đoạn liều thấp (low dose unfractionated heparin-LDUH)
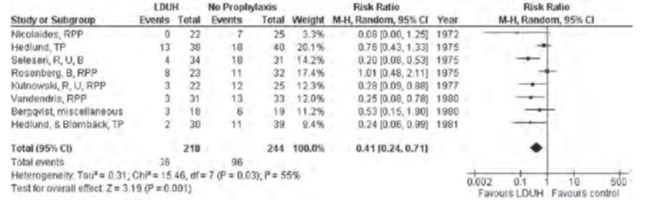
Hai phân tích gộp về dự phòng LDUH so với không dự phòng cho thấy tỷ lệ mắc DVT không triệu chứng giảm từ 22% xuống 9% (RR 0.41, KTC 95% 0.35-0.47) và PE tử vong giảm từ 0.8% xuống còn 0.3% (RR 0.39, KTC 95% 0.17-0.87). Biến chứng chảy máu tăng từ 3.8% lên 5.9% (RR 1.56, KTC 95% 1.21-1.99).
Hình 4: Hiệu quả LDUH trong dự phòng DVT
♦ Heparin trọng lượng phân tử thấp (low molecular weight heparin-LMWH)
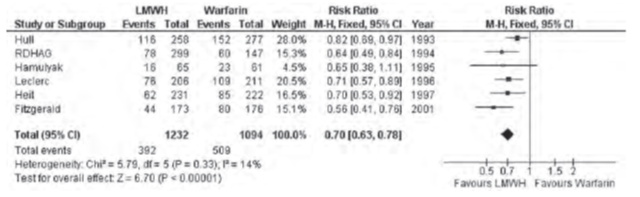
LMWH không chỉ làm giảm tỷ lệ PE tử vong mà còn làm giảm tử vong chung quanh PT so với nhóm chứng không dự phòng. Hai TNLS trên những BN có PT ổ bụng lớn do ung thư và PT bụng cấp đã cho thấy hiệu quả của LMWH trong việc làm giảm tỷ lệ DVT không triệu chứng. 16 nghiên cứu và 9 phân tích gộp đã so sánh LMWH với heparin không phân đoạn liều thấp (LDUH). 4 trong số các phân tích gộp báo cáo rằng không có sự khác biệt về tử vong toàn bộ giữa LMWH so với LDUH. Hai phân tích khác cho thấy có giảm tỷ lệ PE triệu chứng trong nhóm LMWH từ 0.70% xuống 0.31% (RR 0.43, KTC 95% 0.33-0.54) và 1 phân tích khác cho thấy có sự giảm VTE có triệu chứng hơn so với nhóm LDUH. Như vậy mặc dù không có sự khác biệt lớn giữa LMWH và LDUH về giảm DVT, LMWH hiệu quả hơn LDUH trong việc giảm PE. Ngoài ra khi so với warfarin ở BN phẫu thuật chỉnh hình, LMWH cho thấy hiệu quả vượt trội (hình 6)
Hình 6: Hiệu quả LMWH so với warfarin trong dự phòng DVT ở BN phẫu thuật khớp gối
♦ NOAC và fondaparinux trong PT chỉnh hình khớp háng và khớp gối
Để phòng ngừa VTE, dabigatran đã được nghiên cứu ở những bệnh nhân trải qua phẫu thuật thay khớp háng và khớp gối toàn phần. Phân tích gộp 3 TNLS (REMODEL và REMOBILIZE cho thay khớp gối toàn phần, RENOVATE cho thay khớp háng toàn phần) nhằm đánh giá về tính hiệu quả và an toàn khi dự phòng VTE bằng dabigatran, bắt đầu với liều 75mg hoặc 110mg tại thời điểm 1-4 giờ sau PT (REMODEL và RENOVATE) hoặc 6-12 giờ sau PT (REMOBILIZE) và sau đó BN được duy trì liều 150mg hoặc 220mg 1 lần/ngày trong thời gian 10-14 ngày (cho thay khớp gối toàn phần) và 28-35 ngày (cho thay khớp háng toàn phần) và kết quả cho thấy dabigatran không kém hơn enoxaparin với liều 40mg/ngày. Đối với Rivaroxaban, phân tích tổng hợp 4 TNLS pha III đã so sánh với rivaroxaban 10 mg/ngày với enoxaparin (40 mg/ngày hoặc 30 mg X 2 lần/ngày), kết quả ghi nhận so với enoxaparin, điều trị dự phòng huyết khối bằng rivaroxaban làm giảm VTE có triệu chứng và tử vong do mọi nguyên nhân (OR 0.48, 95% CI 0.30-0.76). Kết cục gộp của chảy máu lâm sàng nặng và không nặng là 2,8% với rivaroxaban so với 2,5% với enoxaparin (OR 1.17, 95% CI 0.93-1.46).
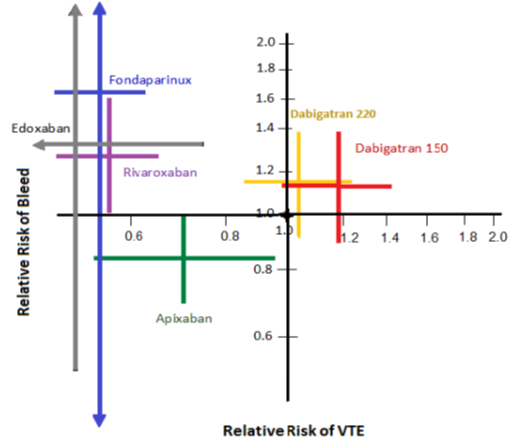
Và năm 2016, 1 phân tích gộp 18 TNLS nhằm đánh giá toàn cảnh tính an toàn và hiệu quả của các thuốc chống đông mới đối với việc phòng ngừa VTE sau khi PT thay khớp háng và gối. Kết quả ghi nhận, so với enoxaparin (thường dùng liều 40 mg 1 lần/ngày), nguy cơ tương đối (RR) của VTE ghi nhận theo thứ tự: edoxaban 30 mg 1 lần/ngày (0.49, KTC 95% 0.32-0.75), fondaparinux 2.5 mg x 1 lần/ngày (0.53, KTC 95% 0.45-0.63) và rivaroxaban 10 mg x 1 lần/ngày (0.55, 95 % CI 0,46-0,66), và dabigatran 150 mg 1 lần/ngày (1,19, KTC 95% 0.98-1.44). RR của chảy máu lâm sàng thấp nhất ở nhóm dùng apixaban 2,5 mg 2 lần/ngày (0.84, KTC 95% 0.70-0.99) và cao nhất đối với rivaroxaban (1.27, 95% CI 1.01-1.59) và fondaparinux (1.64, 95% CI 0.24 -11.35). Fondaparinux có hiệu quả hơn enoxaparin 30 mg hai lần mỗi ngày (RR = 0.58, KTC 95% 0.43-0.76) (hình 7).
Hình 7: Tổng hợp nguy cơ VTE và nguy cơ chảy máu trong dự phòng bằng thuốc ở BN trải qua PT thay khớp gối hoặc khớp háng toàn phần
♦ Kháng tiểu cầu
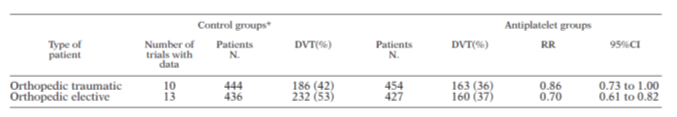
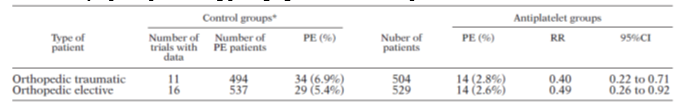
Một phân tích gộp cho thấy điều trị kháng tiểu cầu trong PT thay khớp háng có hiệu quả ngừa DVT (RR 0.7, KTC 95% 0.61-0.82) (hình 8) và làm giảm nguy cơ PE (RR 0.49, KTC 95% 0.26-0.92) (hình 9). Tuy nhiên, nghiên cứu PEP tiếp theo sau đó cho thấy aspirin 160mg/ngày không có giá trị như ghi nhận của phân tích gộp. Hơn 13000 BN gãy xương háng được chọn ngẫu nhiên để dùng aspirin hoặc giả dược. Tỉ lệ tử vong chung là giống nhau ở mỗi nhóm. Aspirin giảm nguy cơ VTE có triệu chứng là từ 2.5% xuống 1.6% và chỉ bằng 1/2 so với dự báo của LMWH và 1/3 so với Fondaparinux.
Khuyến cáo ACCP 2012, aspirin vẫn nằm trong danh sách các thuốc có thể được xem xét để sử dụng ở những bệnh nhân trải qua PT thay khớp gối-háng toàn phần hoặc PT gãy cổ xương đùi, nhưng chỉ là xem xét thay thế không lựa chọn ưu tiên
Hình 8: Hiệu quả aspirin trong phòng ngừa DVT ở BN trải qua PT chỉnh hình
Hình 9: Hiệu quả aspirin trong phòng ngừa PE ở BN trải qua PT chỉnh hình
♦ Dự phòng kết hợp
Các nghiên cứu và phân tích gộp cho thấy việc kết hợp các biện pháp dự phòng sẽ hiệu quả hơn so với việc sử dụng các biện pháp đơn lẻ. Phân tích gộp từ 25 TNLS cho thấy, so với chỉ một phương thức riêng lẻ, việc kết hợp GCS với dự phòng bằng thuốc làm giảm một nửa tỷ lệ DVT sau mổ (OR 0.51; KTC 95% 0.36-0.73) trong khi nguy cơ chảy máu gần gấp đôi (RR 1 74, KTC 95% 1,29-2,34) (hình 10).
Hình 10: Hiệu quả dự phòng DVT khi dùng heparin không phân đoạn liều thấp riêng lẻ và khi kết hợp với vớ áp lực
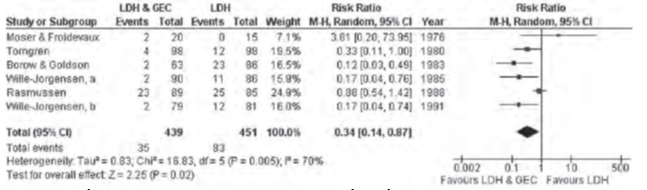
Sự kết hợp của heparin không phân đoạn liều thấp (LDUH) với bơm hơi áp lực cách quãng (IPC) cho thấy cũng hiệu quả hơn so với LDUH đơn thuần. Nó giúp làm giảm tỉ lệ DVT từ 26% xuống 1,5%. Trong TNLS ở BN có phẫu thuật bụng, sự kết hợp của fondaparinux 2,5 mg 1 lần/ngày và IPC được so sánh với IPC một mình. Kết quả được ghi nhận dự phòng kết hợp đã làm giảm thêm VTE từ 5.3% xuống 1.7% (RR 0.31, KTC 95% 0.12-0.69, P = 0.004) và DVT đoạn gần từ 1.7% xuống còn 0.2%; P = 0.037. Một nghiên cứu khác trên 2.551 BN trải qua phẫu thuật tim đã chứng minh tỉ lệ PE giảm từ 4% ở nhóm LDUH xuống còn 1.5% ở nhóm nhận LDUH kết hợp với IPC (RR 0.37, KTC 95% 0,22-0.63).
3. Chiến lược dự phòng:
♦ Khuyến cáo ACCP-2012: quyết địnhchiến lược dự phòng VTE quanh PT cần kết hợp cả nguy cơ VTE và nguy cơ chảy máu
Bảng 9: Chiến lược dự phòng VTE theo khuyến cáo ACCP-2012
|
KHUYẾN CÁO ACCP-2012 |
Nguy cơ và hậu quả của biến chứng chảy máu nặng |
|
|
Nguy cơ VTE có triệu chứng |
Nguy cơ trung bình (~1%) |
Nguy cơ cao (~2%) hoặc hậu quả nghiêm trọng |
|
Rất thấp (< 0.5%) |
Không dự phòng chuyên biệt |
|
|
Thấp (~1.5%) |
Dự phòng cơ học (bơm áp lực cách quãng ưa chuộng hơn) |
|
|
Trung bình (~3.0%) |
Heparin không phân đoạn liều thấp, heparin TLPT thấp hoặc dự phòng cơ học (bơm áp lực cách quãng ưa chuộng hơn) |
Dự phòng cơ học (bơm áp lực cách quãng ưa chuộng hơn) |
|
Cao (~6.0%) |
Heparin không phân đoạn liều thấp, heparin TLPT thấp kết hợp với dự phòng cơ học (bơm áp lực cách quãng hoặc vớ áp lực) |
Dự phòng cơ học (bơm áp lực cách quãng ưa chuộng hơn) cho đến khi nguy cơ chảy máu giảm và dự phòng bằng thuốc có thể thêm vào |
|
PT ung thư NC cao |
Heparin không phân đoạn liều thấp, heparin TLPT thấp kết hợp với dự phòng cơ học (bơm áp lực cách quãng hoặc vớ áp lực) và dự phòng heparin TLPT thấp mở rộng sau xuất viện |
Dự phòng cơ học (bơm áp lực cách quãng ưa chuộng hơn) cho đến khi nguy cơ chảy máu giảm và dự phòng bằng thuốc có thể thêm vào |
|
Nguy cơ cao, heparin bị chống chỉ định |
Fondaparinux hoặc liều thấp aspirin (160mg); dự phòng cơ học (bơm áp lực cách quãng ưa chuộng hơn); hoặc kết hợp cả 2 |
Dự phòng cơ học (bơm áp lực cách quãng ưa chuộng hơn) cho đến khi nguy cơ chảy máu giảm và dự phòng bằng thuốc có thể thêm vào |
♦ Khuyến cáo của hội tim mạch quốc gia Việt Nam-2016
Bảng 10: Khuyến cáo dự phòng VTE ở BN ngoại khoa của hội tim mạch quốc gia việt Nam-2016
|
Mức độ nguy cơ |
Chiến lược điều trị dự phòng |
|
Nguy cơ thấp
|
Không điều trị dự phòng bằng thuốc Khuyến khích đi lại sớm |
|
Nguy cơ trung bình
|
Biện pháp dược lý: Heparin không phân đoạn, Heparin TLPT thấp, Fondaparinux Biện pháp cơ học (sẵn có) nếu chống chỉ định dùng chống đông hoặc nguy cơ chảy máu cao Thời gian dự phòng: đến khi xuất viện hay đi lại được |
|
Nguy cơ cao
|
Biện pháp dược lý: Heparin không phân đoạn, Heparin TLPT thấp, Fondaparinux Biện pháp cơ học (sẵn có) nếu chống chỉ định dùng chống đông hoặc nguy cơ chảy máu cao Thời gian dự phòng: đến khi xuất viện hay đi lại được |
|
Nguy cơ rất cao |
Heparin TLPT thấp (enoxaparin 40 mg x 2 lần/ngày) Thời gian dự phòng có thể kéo dài đến 28 ngày. Biện pháp cơ học (sẵn có) phối hợp |
Lưu ý:
Những BN tổn thương chi dưới đơn thuần đòi hỏi bất động chân và những BN cần PT nội soi khớp mà không có tiền sử VTE không cần dự phòng
♦ Thuốc
· Heparin không phân đoạn: 5000 UI x 2 lần/ngày TDD
Chỉ định với BN suy thận nặng (MLCT < 30 ml/phút)
· Enoxaparin 40 mg (4 000 đơn vị chống Xa) TDD 1 lần/ngày
· Dabigatran:
110 mg bắt đầu 4 giờ sau PT và 220 mg X 1 lần/ngày sau đó
75 mg bắt đầu 4 giờ sau PT và 150 mg X 1 lần/ngày sau đó trong các nhóm đặc biệt bao gồm: (i) suy thận trung bình (độ thanh thải creatinin 30-50 ml / phút); (ii) bệnh nhân dùng amiodarone; Và (iii) bệnh nhân cao tuổi
· Rivaroxaban:
10 mg X 1 lần/ngày bắt đầu 6 giờ sau PT
· Fondaparinux 2,5 mg TDD 1 lần/ngày
Lưu ý:
Heparin TLPT thấp được ưa chuộng hơn heparin không phân đoạn vì dùng 1 lần/ngày và tần suất HIT thấp hơn.
Fodaparinux và các NOAC không gây HIT.
Khi BN đang chảy máu hoặc nguy cơ chảy máu cao, cần kết hợp biện pháp cơ học (vớ áp lực hoặc bơm áp lực cách quãng) cho dến khi BN vận động lại được, dự phòng thuốc thêm vào khi nguy cơ chảy máu đã giảm.
Vớ áp lực bị chống chỉ định ở BN có bệnh ĐM ngoại biên
♦ Thời điểm dự phòng
· Dữ liệu sẵn có xác nhận những lợi ích của thuốc chống đông dự phòng được bắt đầu trước PT. Mặc dù có thể bắt đầu điều trị kháng đông dự phòng trước PT nhưng dữ liệu hiện tại cho thấy bắt đầu dự phòng sau PT là thích hợp. Kháng đông nên cho 6 – 12 giờ sau PT khi không còn chảy máu.
· LMWH có thể cho trước PT từ lúc nhập viện ở BN bất động chờ PT có nguy cơ VTE rất cao, không có nguy cơ cao cho chảy máu nặng và phải ngưng ít nhất 12 giờ trước PT sau đó bắt đầu lại khi ≥12 giờ sau mổ
· Liều đầu tiên của fondaparinux nên cho tối thiểu 6 – 8 giờ sau mổ.
· Thuốc chống đông không phải vitamin K (NOACs) chỉ được dùng sau mổ, dabigatran 4 giờ và rivaroxaban 6 giờ sau phẫu thuật.
· Ở bệnh nhân có nguy cơ chảy máu cao hoặc bị gây tê tủy, ngoài màng cứng, kháng đông chỉ nên bắt đầu tối thiểu là 12 giờ sau PT.
♦ Thời gian dự phòng
· Khuyến cáo chung: dự phòng 5-7 ngày cho đến khi BN vận động lại được. Dự phòng > 7 ngày khi BN có biến chứng hậu phẫu như nhiễm trùng trong BV.. Đối với PT lớn ở bệnh nhân có các yếu tố nguy cơ thêm vào hoặc các phẫu thuật nguy cơ rất cao (phẫu thuật chỉnh hình lớn), cần phải dự phòng ít nhất 7-10 ngày.
· Phẫu thuật ung thư nặng: 5 tuần
· Phẫu thuật thay khớp háng: 5 tuần
· Phẫu thuật thay khớp gối: 2 tuần.
vTrường hợp đặc biệt
1.Gây tê tủy sống và gây tê ngoài màng cứng:
Theo dõi thần kinh tối thiểu 12 giờ và lý tưởng là 72 giờ khi gây tê tủy hoặc ngoài màng cứng có dùng thuốc kháng đông.
LMWH:
• Catheter không nên đặt hoặc rút bỏ trong vòng 12 giờ sau khi dùng LMWH.
• LMWH không nên bắt đầu ít hơn 4 giờ sau khi đặt hoặc rút bỏ catheter.
• LMWH nên được trì hoãn ít nhất 24 giờ nếu gây tê bị chạm mạch
Fondaparinux:
• Dữ liệu còn hạn chế vì thế không thể đưa ra khuyến cáo cụ thể cho loại thuốc này. Do thời gian bán hủy dài, việc rút bỏ catheter không nên sớm hơn 36 giờ sau khi ngưng fondaparinux.
NOAC (rivaroxaban và dabigatran):
• Rút catheter ngoài màng cứng: 24 giờ sau liều cuối NOAC.
• Sau khi rút catheter: (i) liều rivaroxaban tiếp theo nên được dùng không sớm hơn 6 giờ; (ii) liều dabigatran tiếp theo nên được dùng không sớm hơn 4 giờ
2.PT tim: nếu không biến chứng trong giai đoạn hậu phẫu àdự phòng bằng biện pháp cơ học với bơm áp lực cách quãng được ưa chuộng hơn. Nếu nằm viện kéo dài do có ≥1 biến chứng hậu phẫu không phải là biến chứng chảy máu àdự phòng bằng thuốc (với heparin không phân đoạn liều thấp hoặc heparin TLPT liều thấp) kết hợp các biện pháp dự phòng cơ học (2C).
3.PT lồng ngực: nếu lànguy cơ TB cho VTE và không thuộc NC chảy máu cao àheparin không phân đoạn liều thấp, heparin TLPT thấp hoặc dự phòng cơ học (với bơm áp lực cách quãng ưa chuộng hơn). Nếu BN thuộc nguy cơ cao VTE àdự phòng bằng thuốc (1B), hoặc xem xét kết hợp dự phòng thuốc và biện pháp cơ học (2C). Những BN thuộc NC chảy máu cao àdự phòng cơ học cho đến khi nguy cơ chảy máu giảm khi đó xem xét dự phòng thuốc(2C).
4.PT mở sọ: Dự phòng bằng các biện pháp cơ học (với bơm áp lực cách quãng được ưa chuộng hơn). BN có nguy cơ rất cao cho VTE (VD: PT mở sọ vì bệnh lý ác tính) àdự phòng bằng thuốc thêm vào trên nền biện pháp cơ học khi mà tình trạng đông máu BN đã thích hợp và nguy cơ chảy máu đã giảm (2C).
5.PT cột sống:Dự phòng bằng biện pháp cơ học (với bơm áp lực cách quãng được ưa chuộng hơn). BN tại nguy cơ cao cho VTE (VD: PT cột sống vì bệnh lý ác tính hoặc PT cột sống với cách tiếp cận trước-sau) dự phòng bằng thuốc thêm vào được khuyến cáo khi tình trạng đông máu BN đã thích hợp và nguy cơ chảy máu đã giảm (2C).
6.BN chấn thương nặng:heparin không phân đoạn liều thấp, heparin TLPT thấp hoặc dự phòng cơ học (với bơm áp lực cách quãng ưa chuộng hơn) được khuyến cáo hơn là không dự phòng. Những BN tại nguy cơ cao cho VTE (chấn thương kèm tổn thương tủy sống cấp, tổn thương não do chấn thương và PT cột sống do chấn thương) dự phòng cơ học thêm vào cùng với dự phòng bằng thuốc (khi không có chống chỉ định bời tình trạng tổn thương chi dưới). Khi BN có chống chỉ định heparin cần dự phòng biện pháp cơ học, dự phòng bằng thuốc thêm vào sau đó khi nguy cơ chảy máu đã giảm và không còn chống chỉ định heparin. Lưới lọc TMC dưới không được khuyến cáo cho dự phòng tiên phát VTE (2C).
Bảng 11: Tóm tắt các khuyến cáo chính về dự phòng VTE ở BN ngoại khoa và mức chứng cứ
|
Khuyến cáo |
Mức khuyến cáo |
Mức chứng cứ |
|
vBệnh nhân PT chỉnh hình |
||
|
BN cần PT tạo hình khớp háng toàn phần (Total Hip Arthroplasty-THA) hoặc PT tạo hình khớp gối toàn phần (Total Knee Arthroplasty-TKA), khuyến cáo dùng 1 trong những biện pháp sau đây ít nhất 10 đến 14 ngày hơn là không dự phòng VTE: · Heparin phân tử trọng lượng thấp (LMWH), fondaparinux , Apixaban, dabigatran, rivaroxaban, heparin không phân đoạn liều thấp (LDUH), kháng vitamin K liều điều chỉnh (VKA), aspirin hoặc · Bơm áp lực cách quãng (IPCD) |
1
1 |
B
C |
|
BN cần PT gãy cổ xương đùi (Hip Fracture Surgery-HFS), khuyến cáo dùng 1 trong các biện pháp sau đây hơn là không dự phòng chống huyết khối cho ít nhất 10 đến 14 ngày: · LMWH, fondaparinux, LDUH, điều chỉnh liều VKA, aspirin hoặc · IPCD |
1
1 |
B
C |
|
BN cần PT chỉnh hình lớn (THA, TKA, HFS), LMWH khuyến cáo nên bắt đầu ≥12 giờ trước PT hoặc ≥12 giờ sau PT thay vì trong vòng ≤4 giờ trước PT hoặc ≤4 giờ sau mổ. |
1 |
B |
|
BN cần mổ THA,TKA hoặc HFS bất kể có dùng IPCD hoặc thời gian điều trị, sử dụng LMWH được ưa chuộng hơn, những thuốc khác là biện pháp thay thế: · Fondaparinux, apixaban, dabigatran, rivaroxaban, LDUH · VKA liều điều chỉnh, aspirin |
2 2 |
B C |
|
BN cần PT chỉnh hình lớn, dự phòng huyết khối mở rộng trong điều trị ngoại trú lên đến 35 ngày kể từ ngày PT chứ không chỉ 10-14 ngày |
2 |
B |
|
BN cần PT chỉnh hình lớn, nên kết hợp cả 2 dự phòng bằng thuốc và bơm hơi áp lực cách quãng trong thời gian nằm viện |
2 |
C |
|
BN cần PT chỉnh hình lớn và có tăng nguy cơ chảy máu, nên dự phòng bằng bơm hơi áp lực cách quãng hoặc không dự phòng hơn là dự phòng bằng thuốc |
2 |
C |
|
BN cần PT chỉnh hình lớn, không sử dụng lưới lọc TMC dưới để phòng ngừa tiên phát ở BN có tăng nguy cơ chảy máu hoặc bị chống chỉ định cả 2 biện pháp dự phòng huyết khối bằng thuốc và cơ học |
2 |
C |
|
BN không có triệu chứng VTE sau phẫu thuật chỉnh hình lớn, không được kiểm tra siêu âm Doppler mạch máu trước khi xuất viện |
1 |
B |
|
BN bị chấn thương chi dưới đơn thuần đòi hỏi bất động, không dự phòng hơn là dự phòng huyết khối bằng thuốc |
2 |
C |
|
BN nội soi khớp gối, không có tiền sử huyết khối tĩnh mạch trước đây, không nên dự phòng huyết khối hơn là dự phòng |
2 |
B |
|
v Bệnh nhân không phải PT chỉnh hình |
||
|
BN ngoại khoa chung và PT vùng chậu bụng ở mức nguy cơ rất thấp VTE(< 0.5%, Caprini 0) không khuyến cáo dự phòng mà khuyến khích vận động sớm |
2 |
C |
|
BN ngoại khoa chung và PT vùng chậu bụng ở mức nguy cơ thấp VTE(~ 1.5%, Caprini 1-2) khuyến cáo dự phòng cơ học (với bơm hơi áp lực cách quãng được ưa chuộng) hơn là không dự phòng |
2 |
C |
|
BN ngoại khoa chung và PT vùng chậu bụng ở mức nguy cơ TB VTE(~ 3%, Caprini 3-4) không có nguy cơ cao cho chảy máu nặng,nên dự phòng: · LMWH, LDUH hoặc · Bơm hơi áp lực cách quãng |
2 2 |
B C |
|
BN ngoại khoa chung và PT vùng chậu bụng ở mức nguy cơ TB VTE(~ 3%, Caprini 3-4) có nguy cơ cao cho chảy máu nặng hoặc hậu quả chảy máu được nghĩ là đặc biệt nghiêm trọng ,nên dự phòng bằng biện pháp cơ học (với bơm hơi áp lực cách quãng ưa chuộng) hơn là không dự phòng |
2 |
C |
|
BN ngoại khoa chung và PT vùng chậu bụng ở mức nguy cơ cao VTE (~ 6%, Caprini ≥5) không có nguy cơ cao cho chảy máu nặng, khuyến cáo · Dự phòng bằng thuốc LMWH, LDUH hơn là không dự phòng · Nên kết hợp thêm các biện pháp dự phòng cơ học cùng với dự phòng thuốc |
1
2 |
B
C |
|
BN thuộc nguy cơ cao VTE cần PT bụng, chậu vì ung thư và không thuộc nguy cơ chảy máu cao, khuyến cáo nên dự phòng bằng thuốc mở rộng (4 tuần) với LMWH hơn là dự phòng giới hạn |
1 |
B |
|
BN ngoại khoa chung và PT vùng chậu bụng ở mức nguy cơ cao VTE có nguy cơ cao cho chảy máu nặng hoặc hậu quả chảy máu được nghĩ là đặc biệt nghiêm trọng, nên dự phòng bằng biện pháp cơ học (với bơm hơi áp lực cách quãng ưa chuộng) hơn là không dự phòng cho đến khi nguy cơ chảy máu giảm và dự phòng bằng thuốc có thể được bắt đầu |
2 |
C |
|
BN ngoại khoa chung và PT vùng chậu bụng ở mức nguy cơ cao VTE (~ 6%, Caprini ≥5) không có nguy cơ cao cho chảy máu nặng mà LMWH và LDUH bị chống chỉ định hoặc không sẵn có thì nên dùng liều thấp aspirin, fondaparinux hoặc các biện pháp cơ học hơn là không dự phòng |
2 |
C |
|
BN ngoại khoa chung và PT vùng chậu bụng, lưới lọc TMC dưới cho dự phòng tiên phát VTE và siêu âm đè ép TM khảo sát quanh PT không được khuyến cáo |
2 |
C |
|
v Các trường hợp đặc biệt |
|
|
|
BN trải qua PT tim:nếu không biến chứng trong giai đoạn hậu phẫu àdự phòng bằng biện pháp cơ học với bơm áp lực cách quãng được ưa chuộng hơn. Nếu nằm viện kéo dài do có ≥1 biến chứng hậu phẫu không phải là biến chứng chảy máu àdự phòng bằng thuốc (với heparin không phân đoạn liều thấp hoặc heparin TLPT liều thấp) kết hợp các biện pháp dự phòng cơ học |
2 |
C |
|
BN trải qua PT lồng ngực:nếu lànguy cơ TB cho VTE và không thuộc NC chảy máu cao àheparin không phân đoạn liều thấp, heparin TLPT thấp hoặc dự phòng cơ học (với bơm áp lực cách quãng ưa chuộng hơn). Nếu BN thuộc nguy cơ cao VTE: · Dự phòng bằng thuốc hoặc · Kết hợp dự phòng thuốc và biện pháp cơ học · Những BN thuộc NC chảy máu cao àdự phòng cơ học cho đến khi nguy cơ chảy máu giảm khi đó xem xét dự phòng thuốc |
1 2
2 |
B C
C |
|
BN trải qua PT mở sọ:dự phòng bằng các biện pháp cơ học (với bơm áp lực cách quãng được ưa chuộng hơn). BN có nguy cơ rất cao cho VTE (VD: PT mở sọ vì bệnh lý ác tính) àdự phòng bằng thuốc thêm vào trên nền biện pháp cơ học khi mà tình trạng đông máu BN đã thích hợp và nguy cơ chảy máu đã giảm |
2 |
C |
|
BN trải qua PT cột sống: dự phòng bằng biện pháp cơ học (với bơm áp lực cách quãng được ưa chuộng hơn). BN tại nguy cơ cao cho VTE (VD: PT cột sống vì bệnh lý ác tính hoặc PT cột sống với cách tiếp cận trước-sau) dự phòng bằng thuốc thêm vào được khuyến cáo khi tình trạng đông máu của BN đã thích hợp và nguy cơ chảy máu đã giảm |
2 |
C |
|
Ở BN chấn thương nặng: LDUH, LMWH hoặc dự phòng cơ học (với bơm áp lực cách quãng ưa chuộng) được khuyến cáo hơn là không dự phòng. Những BN tại nguy cơ cao cho VTE (chấn thương kèm tổn thương tủy sống cấp, tổn thương não do chấn thương và PT cột sống do chấn thương) dự phòng cơ học thêm vào cùng với dự phòng bằng thuốc (khi không có chống chỉ định bời tình trạng tổn thương chi dưới). Khi BN có chống chỉ định heparin cần dự phòng biện pháp cơ học, dự phòng bằng thuốc thêm vào sau đó khi nguy cơ chảy máu đã giảm và không còn chống chỉ định heparin. Lưới lọc TMC dưới không được khuyến cáo cho dự phòng tiên phát VTE |
2 |
C |
TÀI LIỆU THAM KHẢO CHÍNH
1. Hội Tim Mạch Quốc Gia Việt Nam, Hướng dẫn chẩn đoán, điều trị và dự phòng thuyên tắc huyết khối tĩnh mạch. http://vnha.org.vn, 2016.
2. Menaka Pai and James D Douketis, Prevention of venous thromboembolic disease in surgical patiens. www.uptodate.com, 2017
3. Gould, M.K., Prevention of VTE in nonorthopedic surgical patients-antithrombotic therapy and prevention of thrombosis, 9th ed ACCP. CHEST, 2012. 141(2)(Suppl): p. e227S–e277S.
4. Falck-Ytter, Y.Prevention of VTE in Orthopedic Surgery Patients- Antithrombotic Therapy and Prevention of Thrombosis, 9th ed- American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. CHEST, 2012. 141(2)(Suppl): p. e278S-e325S.
5. Nicolaides, A.N., PREVENTION AND TREATMENT OF VENOUS THROMBOEMBOLISM International Consensus Statement (Guidelines according to scientific evidence). INTERNATIONAL ANGIOLOGY, 2013. 32, N2: p. 111-257.
6. Christopher J. Pannucci, Evidence-Based Recipes for Venous Thromboembolism Prophylaxis: A Practical Safety Guide. Plast. Reconstr. Surg, 2017. 139: p. 520e.
7. Haemostasis, S.A.S.o.T.a., Venous thromboembolism: Prophylactic and therapeutic practice guideline 2013. 2013.
8. Brett Venker, P, Beejal R.Safety and Efficacy of New Anticoagulants for the Prevention of Venous Thromboembolism After Hip and Knee Arthroplasty- A Meta-Analysis. J Arthroplasty, 2017. 32(2): p. 645-652.







