Mở đầu
Suy tim cấp (AHF) là một hội chứng lâm sàng đặc trưng bằng sự xuất hiện nhanh chóng của các triệu chứng điển hình và dấu hiệu thứ phát do chức năng tim bất thường [1].
TS PHẠM HỮU VĂN
Đây là một vấn đề lớn và ngày càng gia tăng, gây ra hàng triệu trường hợp nhập viện trên toàn thế giới [2, 3], nguyên nhân bệnh suất và tử suất bệnh tật to lớn và có ảnh hưởng chi phí đáng kể vớ kinh tế y tế trên toàn thế giới.
Điện tâm đồ (ECG) 12 chuyển đạo là một trong những công cụ chẩn đoán cơ bản được sử dụng trong thực hành lâm sàng hàng ngày, cần được thực hiện ở mỗi bệnh nhân nghi ngờ suy tim [1]. Ở bệnh nhân AHF, ECG hiện đang được sử dụng chủ yếu để xác định nguyên nhân gây suy tim, như nhồi máu cơ tim cấp, rối loạn nhịp chậm hoặc nhanh. [1]. Nếu ECG là hoàn toàn bình thường, suy tim, đặc biệt là với rối loạn chức năng tâm thu, là không có khả năng [1].
Trái ngược với suy tim mạn tính, sự phân tầng nguy cơ ban đầu còn có giá trị kém ở những bệnh nhân có AHF và chỉ có những dữ liệu tiên lượng ngắn hạn và dài hạn còn hạn chế về ECG ở bệnh nhân suy tim cấp. Một số nghiên cứu trước đây đánh giá chỉ một hoặc hai thông số ECG được lựa chọn liên quan đến tử vong trong bệnh viện hoặc tử suất dài hạn: thời gian phức bộ QRS [4-7], độ phân tán của QT [8], sự hiện diện của block nhánh bó [9-11], block bó nhánh phải (RBBB) [12], block bó nhánh trái (LBBB) [13, 14] hoặc rung tâm nhĩ [15].
Trước đây, chúng ta quan tâm nhiều đến giá trị ECG trong chẩn đoán. Trong Hội Nghị Tim Mạch Toàn Quốc tổ chức tại Thanh Hóa ngày 6 và 7 tháng 10 năm 2017 với chủ đề “Suy Tim và tiếp cận toàn diện”, phần lớn các báo cáo nói về giá trị của ECG trong chẩn đoán suy tim. Chúng tôi có báo cáo duy nhất này về giá trị ECG trong tiên lượng. Mục đích của bài viết này muốn giới thiệu với các đồng nghiệp về nghiên cứu dựa trên đánh giá nhiều thông số ECG trong một thuần tập bệnh nhân, so sánh ý nghĩa tiên lượng và ảnh hưởng của chúng lên kết cục trong thời gian nằm viện và theo dõi lâu dài.
Các phương pháp nghiên cứu được áp dụng
Quần thể bệnh nhân
Chúng tôi đơn cử một nghiên cứu lớn tại Cộng Hòa Séc được đăng trên International Emergency Medicine năm 2014. Cơ sở dữ liệu suy tim cấp ( Acute Heart Failure Database:AHEAD) đã được thành lập để theo dõi việc chẩn đoán và điều trị bệnh nhân AHF. Thiết kế, phương pháp và kết quả chính của nó đã được mô tả trước đây [16-18]. Các đăng ký “AHEAD chính” bao gồm 4.153 bệnh nhân nhập viện tại bảy khoa tim mạch có sẵn phòng thông tim ở 4 thành phố.
Dữ liệu được thu thập từ hồ sơ bệnh viện của các bác sĩ giàu kinh nghiệm từ tháng 9 năm 2006 đến tháng 10 năm 2009 bằng cách sử dụng hệ thống thu thập dữ liệu điện tử trực tuyến có thể truy cập qua cổng Internet www.ahead.registry.cz và được đánh giá liên tục (gồm tử vong tại bệnh viện).
Các bệnh nhân được đưa vào cơ sở dữ liệu nếu họ được nhập viên do AHF với các dấu hiệu và triệu chứng suy tim phát triển cấp tính (khó thở, nhịp nhanh, thở nhanh, rales phổi, tràn dịch màng phổi, tăng áp lực tĩnh mạch cổ, phù ngoại biên, gan to), đã xác nhận rối loạn chức năng tâm thất trái bằng siêu âm tim hoặc các phương pháp hình ảnh khác (rối loạn chức năng tâm thu với phân suất tống máu thất trái < 50% hoặc rối loạn chức năng tâm trương với tỷ lệ E / Ea [15] và yêu cầu bất kỳ sự can thiệp trị liệu cấp tính nào (thường là tiêm tĩnh mạch các thuốc – thuốc lợi tiểu, nitrat, catecholamine, hoặc thông khí cơ học).
Tử vong lâu dài được đánh giá cho tất cả các bệnh nhân bằng cách kết hợp số nhận dạng của họ với cơ sở dữ liệu tập trung của Bộ Y tế Cộng hòa Séc. Quy trình nghiên cứu tuân theo Tuyên bố Helsinki, đã được phê chuẩn do các ủy ban đạo đức khu vực trong tất cả các bệnh viện tham gia.
Phân tích ECG
Dựa vào ECG khi nhập viện, đòi hỏi các bác sĩ có kinh nghiệm của bệnh viện theo dõi các chỉ số ở mỗi sự tham gia bệnh viện và được nhập vào sổ đăng ký cùng với các dữ liệu lâm sàng khác: nhịp tim, thời gian QRS, các khoảng QT và QTc, loại nhịp (nhịp xoang, rung nhĩ / cuồng nhĩ, nhịp nhanh trên thất khác, nhịp nhanh thất, nhịp bộ nối, tạo nhịp thất, block AV độ I, II, III) ), và các thay đổi ST-T: không có thay đổi, ST chênh lên (ST chênh lên ở điểm J trong 2 chuyển đạo liên tiếp 0.2 mV ở nam giới hoặc 0.15 mV ở phụ nữ ở các chuyển đạo V2-V3 hoặc 0.1 mV ở các chuyển đạo khác), ST chênh xuống (đi ngang, hoặc chênh xuống đi xuống 0.05 mV ở hai chuyển đạo liên tiếp) các bất thường ST-T không đặc hiệu (không có các tiêu chuẩn như trên đối với ST chênh lên hoặc chênh xuống), các thay đổi do block nhánh bó. Tất cả các thông số ECG mô tả được xác định và phân tích theo các khái niệm và tiêu chuẩn quốc tế [19-22].
Phân tích thống kê
Các số liệu thống kê tóm tắt chuẩn được sử dụng để mô tả dữ liệu đầu tiên, các tần số tuyệt đối và tương đối cho dữ liệu phân loại, trung vị, phạm vi phần trăm thứ 5- đến thứ 95, trung bình số học và độ lệch chuẩn đối với dữ liệu liên tục. Ý nghĩa thống kê của sự khác biệt giữa các nhóm bệnh nhân với các thông số liên tục được kiểm tra bằng test Mann-Whitney U. Thử nghiệm chính xác Fisher và 2 lần test có khả năng tối đa đã được áp dụng cho các phân tích mối quan hệ giữa các thông số phân loại. Phương pháp Kaplan-Meier đã được thực hiện cho việc xem xét các tư liệu sống sót; ý nghĩa thống kê của sự khác biệt trong phân tích tỷ lệ sống sót được kiểm tra bằng test xếp hạng log.
Mối quan hệ giữa tử suất ở bệnh viện và các yếu tố dự báo tiềm năng được phân tích bằng các mô hình hồi quy logistic đơn biến và được định lượng theo tỉ số tỷ suất, khoảng tin cậy 95% (CI) và ý nghĩa thống kê tương ứng. Ảnh hưởng của đặc tính bệnh nhân đến tử vong lâu dài được đánh giá theo tỷ số nguy cơ, khoảng tin cậy và ý nghĩa thống kê được tính bằng mô hình nguy cơ tỷ lệ Cox. Sau đó các mô hình đa biến đánh giá với các yếu tố dự báo có ý nghĩa thống kê trong phân tích đơn biến và với các dự đoán được các chuyên gia lựa chọn đã được xây dựng. Thuật toán lựa chọn từng bước được sử dụng để xác định mô hình đa biến tốt nhất cho tử vong trong và ngoài bệnh viện.
Mức độ a = 0,05 đã được sử dụng làm ranh giới có ý nghĩa thống kê trong tất cả các phân tích. Do cỡ mẫu lớn, tất cả các kết quả thống kê được giải thích về ý nghĩa lâm sàng của chúng. Các phân tích thống kê được thực hiện bằng phương pháp thống kê SPSS 19.0.1 (IBM, 2011).
Các kết quả
Các đặc điểm cơ bản
Các đặc điểm cơ bản của bệnh nhân được ghi với đăng ký các dữ liệu suy tim cấp cho thấy ở bảng 1. Hội chứng mạch vành cấp tính (ACS) thường xảy ra ở nam giới (37,1 so với 33,3%, p = 0,010), trong khi phụ nữ lớn tuổi hơn (78,0 so với 69,6 tuổi, p <0,001) có nhiều bệnh kèm như tăng huyết áp, đái tháo đường, rối loạn nhịp hoặc đột quỵ. Trong số 4.153 bệnh nhân, 526 (12.7%) bệnh nhân tử vong trong khi nhập viện. Tỷ lệ tử vong trong bệnh viện do sốc tim 62,7%, tỷ lệ tử vong của suy tim phải 16,7%, phù phổi 7.1%, AHF cung lượng cao 6.1%, trong khi tử suất của AHF tăng huyết áp hoặc AHF nhẹ là 2.5%. Tử vong lâu dài được đánh giá dựa trên 3.627 bệnh nhân xuất viện theo dõi trung bình 19,5 tháng (trung vị 16,2 tháng). Khi xuất viện, hầu hết bệnh nhân được điều trị bằng liệu pháp tiêu chuẩn cho suy tim (Bảng 2). Tỷ lệ sống sót của bệnh nhân 1, 2 và 3 năm sau khi xuất viện là 0,754 (CL 95% 0,739; 0,769), 0,670 (95% CI 0,653, 0,687) và 0,610 (KTC 95% 0,590; 0,629).
Đặc điểm ECG, tử suất bệnh viện và dài hạn
Các đặc tính ECG cơ bản được trình bày trong Bảng 1. Tỷ lệ tử vong ở bệnh viện và dài hạn theo tần số tim, QRS, QT và QTc được thể hiện trong hình. 1 và 2. Từ các thông số này, chỉ khoảng thời gian QRS dự đoán tử suất có ý nghĩa cả trong bệnh viện (p = 0.033) và lâu dài (p < 0.001), tăng lên khi thời gian QRS tăng lên.
Tử suất trong bệnh viện và dài hạn được điều chỉnh của các bệnh nhân trên các chỉ số ECG cơ bản khác nhau được trình bày trong Bảng 3. Phức bộ QRS kéo dài > 100 và> 120 ms, QTc kéo dài > 475 ms, nhịp bộ nối và ST chênh lên khi nhập viện kết hợp với tăng tử suất cả ở bệnh viện và dài hạn. Block AV hoặc bất thường ST-T không đặc hiệu lúc nhập viện dự báo chỉ tăng tử suất ở bệnh viện, chứ không tăng tử suất dài hạn. Ngược lại với điều này, tử suất dài hạn, nhưng không phải tử suất ở bệnh viện, tăng lên ở các bệnh nhân rung nhĩ hoặc cuồng nhĩ, tạo nhịp thất và block bó nhánh. Nhịp xoang lúc nhập viện có nguy cơ tử suất dài hạn được giảm xuống.
Các phân tích đa biến về tử suất ở bệnh viện và dài hạn gồm tất các các biến số lâm sàng, xét nghiệm và ECG, có ý nghĩa thống kê trong các mô hình đơn biến hoặc được các chuyên gia lựa chọn (tuổi, giới tính, cân nặng, huyết áp, tần số tim, phân suất tống máu thất trái, bệnh van tim có ý nghĩa, bệnh sử hút thuốc lá, tăng huyết áp, tiểu đường, nhồi máu cơ tim trước đó, nồng độ natri huyết thanh, kali và NT-proBNP, thời gian QRS và QTc, nhịp bộ nối, block AV, rung nhĩ / cuồng nhĩ, nhịp xoang, tạo nhịp thất, ST chênh lên, bất thường ST-T không đặc hiệu, block bó nhánh, không thay đổi đoạn ST). Yếu tố hạn chế cho các mô hình này là khoảng QTc lúc nhập viện, có sẵn ở 1.455 bệnh nhân (35,7%). Do đó, người ta tính hai mô hình đa biến có và không có QTc. Phân tích đa biến về tử suất trong bệnh viện được trình bày trong Bảng 4. Block AV không còn dự đoán được tử suất trong bệnh viện. Dự đoán mạnh nhất về tử vong trong bệnh viện ST chênh lên, có ý nghĩa thống kê mạnh mẽ cả ở hai mô hình. Phân tích tỷ lệ tử vong trong bệnh viện được trình bày ở Bảng 4.
Dự đoán mạnh nhất về tử vong dài hạn là nhịp bộ nối cơ bản (Bảng 4), có nguy cơ tử vong cao hơn gấp 3 lần. Các thông số khác dự đoán về tử vong dài hạn trong mô hình đa biến không có QTc, gồm nhịp tim cơ bản > 80 bpm, QRS > 120 ms và rung nhĩ hoặc cuồng nhĩ lúc nhập viện (Bảng 4).
Bảng 1. Các đặc điểm cơ bản của các bệnh nhân
|
Các đặc điểm của bệnh nhân
|
Tổng (N = 4.153) |
|
Tuổi lúc nhập viện (năm) |
73,8 (49,3; 87,9) |
|
Nữ |
42,4 % |
|
Huyết áp tâm thu (mmHg) |
135 (80; 200) |
|
Huyết áp tâm trương (mmHg) |
80 (50; 110) |
|
Tần số tim |
90 (54; 142) |
|
Chỉ số khối cơ thể (BMI) (kg/m2) |
27,7 (21,0; 37,9 ) |
|
Các bệnh |
|
|
Tăng huyết áp |
73,1 % |
|
Tiểu đường |
42,6 % |
|
Nhồi máu cơ tim trước đó |
32,1 % |
|
Bệnh sử bệnh mạch máu não (đột quỵ hoặc cơn thoáng thiếu máu não) |
16,5 % |
|
Bệnh phổi tắc nghẽn mạn (COPD) |
16,2 % |
|
Tái tuần hoàn vành ở bệnh viện (PCI hoặc CABG) |
30,0 % |
|
Chụp mạch vành được biết đến khi xuất viện |
62,6 % |
|
Suy tim chưa được điều trị trước đây |
58,3 % |
|
Phân suất tống máu thất trái trung bình (LV EF) |
37,0 % (16,0; 65,0) |
|
LV EF ≤ 30 % 37.9 % |
37,9 % |
|
LV EF > 50 % |
22,9 % |
|
Các hội chứng |
|
|
AHF nhẹ |
54,9 % |
|
Suy tim do tăng huyết áp |
4,4 % |
|
Phù phổi |
18,4 % |
|
Shock tim |
14,7 % |
|
Suy tim cung lượng cao |
3,2 % |
|
Suy tim phải |
3,8 % |
|
Căn nguyên suy tim |
|
|
Hội chứng mạch vành cấp |
36,2 % |
|
Bệnh động mạch vánh mạn |
19,9 % |
|
Bệnh van tim |
10,4 % |
|
Rối loạn nhịp tim |
7,9 % |
|
Tăng huyết áp |
5,7 % |
|
Căn nguyên khác |
19,7 % |
|
Các kết quả xét nghiệm |
|
|
Natri huyết thanh (mmol/l) |
139 (130; 144) |
|
Kali huyết thanh (mmol/l) |
4,1 (3.2; 5.4) |
|
Creatinine huyết thanh (lmol/l) |
109 (68; 241) |
|
Glucose máu |
8,0 (4.8; 19.6) |
|
NT-pro-BNP huyết thanh (ng/l) |
5,294 (285;30,000) |
|
BNP huyết thanh (pg/ml) |
767 (38;3,414) |
|
Haemoglobin (g/l) |
132 (96; 162) |
|
Các đặc điểm ECG cơ bản |
|
|
Tần số tim (bpm) |
90 (54; 142) |
|
Khoảng thời gian QRS (ms) |
100 (80; 160) |
|
Khoảng thời gian QT (ms) |
380 (300; 492) |
|
Khoảng thời gian QTc (ms) |
450 (380; 539) |
|
Nhịp tim lúc nhập viện |
|
|
AV block |
1,9 % |
|
Nhịp bộ nối |
1,1 % |
|
Rung nhĩ / Cuồng nhĩ |
26,5 % |
|
Xoang |
61,2 % |
|
Tạo nhịp |
7,4 % |
|
Các nhịp khác |
2,5 % |
|
Các thay đổi đoạn ST-T |
|
|
ST chênh lên |
22,5 % |
|
ST chênh xuống |
13,5 % |
|
Bất thường ST-T không đặc hiệu |
22,5 % |
|
Block nhánh bó |
22,6 % |
|
Không có sự thay đổi |
18,9 % |
Các biến xác định và nhị phân được biểu diễn bằng các giá trị tuyệt đối và tương đối; các biến liên tục là trung vị (phạm vi 5 và 95 bách phân vị)
Bảng 2.Các thuốc dùng lúc nhập viện và xuất viện
|
Thuốc |
Nhập viện (%) |
Xuất việna (%) |
|
Chống tiểu cầu |
44,9 |
67,3 |
|
Chống đông |
17,8 |
29,4 |
|
ACE inhibitor |
47,5 |
69,3 |
|
Angiotensin receptor blocker |
12,3 |
10,2 |
|
b-Blocking agent |
51,0 |
76,7 |
|
Calcium channel blocker |
23,3 |
17,6 |
|
Lợi tiểu |
55,0 |
83,6 |
|
Spironolactone |
22,9 |
56,8 |
|
Statins |
31,9 |
57,7 |
|
Fibrates |
2,5 |
1,1 |
|
Các thuôc chống tiểu đường uống |
19,7 |
16,9 |
|
Insulin |
13,8 |
17,4 |
|
Các thuốc chống rối loạn nhịp |
11,6 |
16,9 |
|
Digoxin |
16,9 |
19,5 |
|
Nitrates |
19,3 |
13,2 |
|
Catecholamines |
6,0 |
3,6 |
aChỉ những người sống sót được xuất viện từ bệnh viện (N = 3.627)
Bảng 3.Tỷ lệ tử vong trong bệnh viện và tử vong dài hạn của bệnh nhân chưa được điều chỉnh cho các thông số ECG cơ bản
|
Các đặc điểm ECG |
Tử suất bệnh viện |
Tử suất dài hạnc |
||||
|
Biểu hiện các đặc điểma (%) |
Vắng mặt các đặc điểma (%) |
OR (95 % CI)b |
p† |
HR (95 % CI)d |
p¶ |
|
|
Tần số tim |
|
|
|
|
|
|
|
Tần số tim > 80 bpm |
12,9 |
11.9 |
1.090 (0.897; 1.324) |
0.386 |
1.131 (1.001; 1.277) |
0.048 |
|
QRS >100 ms |
12,9 |
10.0 |
1.325 (1.067; 1.645) |
0.011 |
1.551 (1.363; 1.766) |
<0.001 |
|
QRS >120 ms |
13,3 |
10.6 |
1.296 (1.007; 1.670) |
0.044 |
1.601 (1.388; 1.846) |
<0.001 |
|
QT |
|
|
|
|
|
|
|
QT > 410 ms |
10,8 |
9.3 |
1.177 (0.803; 1.724) |
0.405 |
1.180 (0.936; 1.487) |
0.161 |
|
QTC |
|
|
|
|
|
|
|
QTC> 475 ms |
12,0 |
8.6 |
1.454 (1.023; 2.066) |
0.037 |
1.291 (1.046; 1.593) |
0.017 |
|
Nhịp |
|
|
|
|
|
|
|
Bộ nối |
34,0 |
11.0 |
3.815 (2.071; 7.027) |
<0.001 |
1.674 (1.019; 2.750) |
0.042 |
|
AV block |
26,9 |
11.9 |
2.732 (1.641; 4.547) |
<0.001 |
1.140 (0.733; 1.774) |
0.561 |
|
Rung nhĩ/Cuồng nhĩ |
11,2 |
12.5 |
0.878 (0.706; 1.092) |
0.243 |
1.282 (1.129; 1.455) |
<0.001 |
|
Nhịp xoang |
12,2 |
12.1 |
1.014 (0.835; 1.232) |
0.885 |
0.696 (0.619; 0.782) |
<0.001 |
|
Tạo nhịp thất |
9,5 |
12.4 |
0.739 (0.494; 1.103) |
0.139 |
1.513 (1.249; 1.834) |
<0.001 |
|
Đoạn ST |
|
|
|
|
|
|
|
ST chênh xuống |
11,6 |
12.7 |
0.906 (0.683; 1.203) |
0.495 |
1.030 (0.866; 1.226) |
0.739 |
|
ST chênh lên |
18,9 |
10.7 |
1.937 (1.581; 2.373) |
<0.001 |
0.709 (0.607; 0.828) |
<0.001 |
|
Bất thường ST-T không đặc hiệu |
10,5 |
13.1 |
0.781 (0.615; 0.991) |
0.042 |
0.988 (0.857; 1.138) |
0.866 |
|
Block nhánh bó |
13,8 |
12.2 |
1.156 (0.929; 1.438) |
0.194 |
1.502 (1.319; 1.711) |
<0.001 |
|
Không thay đổi |
6,5 |
13.9 |
0.432 (0.318; 0.587) |
<0.001 |
0.877 (0.756; 1.017) |
0.081 |
Tất cả các giá trị p có ý nghĩa thống kê (p <0,05) được in đậm
†Ý nghĩa thống kê của tỷ lệ chênh (test Wald)
¶ Ý nghĩa thống kê của tỷ lệ rủi ro
a Tử suất được tính cho bệnh nhân có và không có các đặc điểm
bTỷ lệ chênh (OR) được tính toán bằng hồi quy logistic cho tử suất bệnh viện và khoảng tin cậy của nó 95%
cTính toán dựa trên cơ sở các bệnh nhân được xuất viện (N = 3,627)
dTỷ lệ rủi ro (HR) của tử suất dài hạn trên cơ sở mô hình rủi ro tỷ lệ Cox
Các nhận xét
Từ các kết quả của nghiên cứu chỉ ra ECG có thể được sử dụng để dự đoán tỷ lệ tử vong ở bệnh nhân nhập viện với suy tim cấp. Các thông số quan trọng nhất gồm QRS kéo dài và nhịp bộ nối, dự đoán độc lập cả tử vong trong bệnh viện và trong dài hạn. Tử suất bệnh viện tăng lên được dự báo bằng đoạn ST chênh lên và khoảng QTc kéo dài. Sự hiện diện của rung nhĩ và block nhánh bó đã kết hợp với tử suất dài hạn chưa được điều chỉnh tăng lên, nhưng chủ yếu phản ánh bệnh tim nặng hơn, và ý nghĩa tiên đoán của chúng bị giảm đi trong phân tích đa biến.
Dữ liệu được trình bày được lấy từ một cơ sở đăng ký suy tim lớn trên phạm vi toàn quốc với thời gian theo dõi trung bình 16,2 tháng. Sự tham gia của các trung tâm đại học có các phòng catheter dễ dàng đã mang lại số lượng người có nguy cơ cao với tỉ lệ tử vong trong bệnh viện là 12,7%. Con số này cao hơn tỷ lệ tử vong ở các cơ sở đăng ký suy tim khác: FINN-AKVA (7,1%) [23], ADHERE (4,0%) [24] hoặc EHFS II (6,7%) [2]. Hơn một phần ba bệnh nhân (36,2%) có hội chứng mạch vành cấp, và 14,7% bệnh nhân bị sốc tim.
Sự kéo dài của phức bộ QRS là chỉ dấu được xác định hoạt động thất mất đồng bộ, thường phổ biến ở quần thể AHF, là một yếu tố tiên đoán quan trọng của tử suất dài hạn ở các bệnh nhân AHF [4-7]. Theo các nghiên cứu này, nghiên cứu được dẫn chứng ở đây cho thấy QRS là một yếu tố tiên đoán có ý nghĩa cả tử vong tại bệnh viện và dài hạn, trong khi tần số tim và khoảng QT không có ý nghĩa tiên lượng. Trong nghiên cứu của chúng tôi, QRS kéo dài > 120 ms, nhưng cũng > 100 ms liên quan đến tăng tỷ lệ tử vong ngắn và dài hạn.
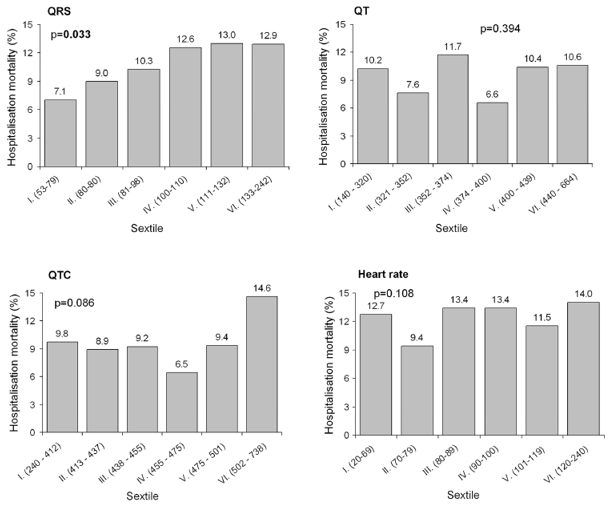
Hình 1.Tử suất ở bệnh viện theo 6 nhóm của QRS, QT, QTC và tần số tim. QRS, QT và QTc được tính ms, tần số tim tính các nhắt bóp trên phút (bpm: beats per minute)
Mặc dù QTc kéo dài có vẻ như là một yếu tố dự báo độc lập về tử vong ở bệnh nhân ngoại trú bị suy tim mạn tính và nồng độ brain natriuretic peptide (BNP) (400 pg / ml [25]), nhưng không dự đoán kết cục xấu ở bệnh nhân AHF trong các nghiên cứu trước [5]. Trong nghiên cứu này, tỷ lệ tử vong trong bệnh viện thấp nhất được thấy ở những bệnh nhân có khoảng QTc trong khoảng 451-469 ms và tăng lên cả ở mức phạm vi QTc dưới và trên mức độ này. QTc kéo dài > 475 ms làm tăng nguy cơ tử vong trong bệnh viện khoảng 48% ngay cả sau khi điều chỉnh các biến khác; tỷ lệ tử vong dài hạn được điều chỉnh cho QTc không tăng đáng kể.
Các nghiên cứu trước đây báo cáo dữ liệu mâu thuẫn về việc liệu có sự hiện diện của block nhánh bó (BBB) dự đoán kết cục ở bệnh nhân AHF [9-14]. Đăng ký này không phân biệt giữa LBBB và RBBB, và chỉ ghi lại có hay không có BBB khi nhập viện. Sự có mặt của BBB ở bệnh nhân làm tăng tỉ lệ tử vong lâu dài không được điều chỉnh 1,5 lần, nhưng sau những điều chỉnh đa biến thì hiệu quả này không còn ý nghĩa thống kê nữa.
Dữ liệu từ đăng ký HFSIS cho thấy rung nhĩ ở bệnh nhân suy tim cấp tính có liên quan đến cả việc gia tăng tỷ lệ tử vong tại bệnh viện và dài hạn, nhưng chủ yếu là do bệnh suất đồng thời của bệnh nhân [15]. Trong nghiên cứu của chúng tôi, rung nhĩ hoặc cuồng nhĩ khi nhập viện không làm tăng nguy cơ tử vong trong khi nằm viện, nhưng kết hợp với tỷ lệ tử vong dài hạn 28%. Tuy nhiên, ý nghĩa tiên đoán của rung nhĩ cũng giảm đi trong phân tích đa biến.
Cho đến nay, tầm quan trọng của nhịp tim chậm đã được bỏ qua ở những bệnh nhân suy tim cấp. Trong nghiên cứu này, nhịp bộ nối khi nhập viện là yếu tố tiên đoán mạnh nhất về tử vong trong bệnh viện với nguy cơ tử vong cao gấp 3,8 lần so với nhịp xoang và cũng là một yếu tố tiên đoán độc lập về tử vong dài hạn trong các phân tích đa biến. Block AV khi nhập viện có tỉ số chênh lệch là 2.7 đối với tử vong trong bệnh viện, nhưng điều này không còn quan trọng sau khi điều chỉnh đa biến.
Sự hiện diện của ST chênh lên khi nhập viện tăng gấp đôi tử vong trong bệnh viện, cả trong phân tích không điều chỉnh và điều chỉnh đa biến. Tuy nhiên, những người sống sót sau nhồi máu cơ tim ST chênh lên (STEMI) bị suy tim cấp tính được xuất viện có nguy cơ tử vong lâu dài khoảng 30%. Điều này có thể giải thích bằng cách sử dụng rộng rãi phương pháp điều trị tái phát sớm ở phần lớn (87%) bệnh nhân STEMI ở Cộng hòa Séc [26]. 30% bệnh nhân trong sổ đăng ký AHEAD nhận được sự hồi phục mạch vành trong thời gian nhập viện (PCI hoặc CABG).
Giới hạn chính trong các nghiên cứu về giá trị dự báo gồm: chỉ có một số lượng hạn chế hồ sơ trong sổ đăng ký có chứa thông tin về khoảng QTc (35%), đòi hỏi cần thực hiện hai phân tích đa biến khác nhau. Ngoài ra, một nghiên cứu đoàn hệ lớn hơn và theo dõi kéo dài hơn với các ca tử vong do suy tim nhiều hơn cũng sẽ giúp ích cho việc tăng độ chính xác của kết quả. Chỉ đánh giá ECG lúc nhập viện và các thay đổi ECG về điện thế trong quá trình nhập viện và sau khi xuất viện đã không được ghi.
Điểm mạnh của sổ đăng ký là thu thập dữ liệu tiến cứu và không có tiêu chí loại trừ, làm tăng khả năng suy luận thông thường hơn từ kết quả. Ngoài ra, sự hiện diện của bệnh động mạch vành và thiếu máu cục bộ được đánh giá ở đa số bệnh nhân.
Kết luận
ECG ở bệnh nhân nhập viện do suy tim cấp tính mang lại những thông tin tiên lượng đáng kể và cần được các bác sỹ lâm sàng đánh giá cẩn thận. Ở Việt Nam chúng ta, chưa có nghiên cứu về giá trị của ECG trong dự báo tử suất tại bệnh viện cũng như dài hạn ở các bệnh nhân suy tim cấp. Vì vậy chúng ta có thể quan tâm nghiên cứu vấn đề này.
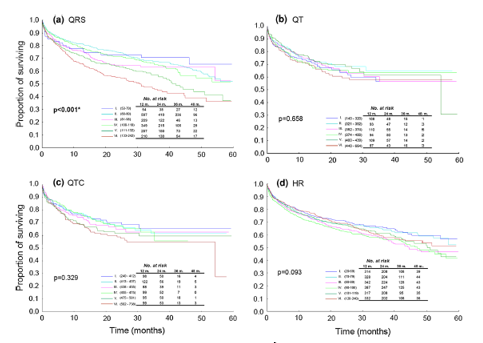
Hình 2.Các đường cong Kaplan–Meier sống sót dài hạn của các bệnh nhân theo sáu nhóm của QRS, QT, QTc và tần số tim. QRS, QT và QTc được tính bằng ms, tần số tim bằng số nhắt bóp trên phút (bpm: beats per minute)
Bảng 4.Phân tích đa biến các yếu tố dự báo khả năng tử suất trong bệnh viện và dài hạn
|
Các yếu tố dự báo khả năng tử suất ở bệnh viện |
OR (95 % CI)b |
p‡ |
|
Tất cả các biến (gồm cả QTc), N = 1,455a |
|
|
|
Nhịp bộ nối |
2.484 (0.633; 9.751) |
0.192 |
|
ST chênh lên |
2.200 (1.455; 3.327) |
<0.001 |
|
AV block |
2.199 (0.699; 6.918) |
0.178 |
|
QTC > 475 ms |
1.483 (1.016; 2.164) |
0.041 |
|
QRS > 100 ms |
1.206 (0.821; 1.773) |
0.340 |
|
Tất cả các biến (không có QTc), N = 3,305a |
|
|
|
Nhịp bộ nối |
3.715 (1.748; 7.896) |
<0.001 |
|
ST chênh lên |
1.771 (1.383; 2.269) |
<0.001 |
|
AV block |
1.564 (0.719; 3.400) |
0.259 |
|
QRS > 100 ms |
1.329 (1.052; 1.680) |
0.017 |
|
Các yếu tố dự báo khả năng tử suất dài hạn |
HR (95 % CI)d |
p¶ |
|
Tất các các biến (cả QTc), N = 1,317c |
|
|
|
Nhịp bộ nối |
3.491 (1.524; 7.993) |
0.003 |
|
Tạo nhịp thất |
1.638 (0.922; 2.910) |
0.092 |
|
Tần số tim cơ bản > 80 bpm |
1.195 (0.947; 1.509) |
0.134 |
|
Block bó nhánh |
1.192 (0.872; 1.630) |
0.270 |
|
QTC > 475 ms |
1.123 (0.895; 1.408) |
0.316 |
|
Rung nhĩ hoặc cuồng nhĩ |
1.044 (0.824; 1.323) |
0.720 |
|
QRS > 120 ms |
1.102 (0.808; 1.503) |
0.540 |
|
Tất cả các biến (không có QTc) N = 2,932c |
|
|
|
Nhịp bộ nối |
2.629 (1.538; 4.496) |
<0.001 |
|
Tạo nhịp thất |
1.517 (0.997; 2.307) |
0.052 |
|
QRS >120 ms |
1.428 (1.160; 1.757) |
<0.001 |
|
Rũng nhi hoặc cuồng nhĩ |
1.310 (1.132; 1.515) |
<0.001 |
|
Tần số tim cơ bản > 80 bpm |
1.242 (1.076; 1.434) |
0.003 |
|
Block bó nhánh |
1.207 (0.987; 1.476) |
0.067 |
Tất các các giá trị có ý nghĩa thông kê (p ≤ 0.05) được in đậm.
Ý nghĩa thống kê của tỷ lệ chênh (test Wald)
¶ Ý nghĩa thống kê của tỷ lệ rủi ro
aSố các bệnh nhân với tất cả các biến có thể; yếu tố hạn chế cho phân tích là khoảng QTc
b Tỷ lệ chênh được tính toán bằng hồi quy logistic đa biến cho tử suất bệnh viện và khoảng tin cậy của nó là 95%
c Trên cơ sở các bệnh nhân suất viện với tất cả mô hình đa biến có thể
dTỷ lệ rủi ro (Hazard ratio: HR) của tử suất dài hạn trên cơ sở mô hình rủi ro tỷ lệ Cox
Tài liệu tham khảo
1. Dickstein K, Cohen-Solal A, Filippatos G et al (2008) ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2008: the Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2008 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association of the ESC (HFA) and endorsed by the European Society of Intensive Care Medicine (ESICM). Eur Heart J 29:2388–2442
2. Nieminen MS, Brutsaert D, Dickstein K et al (2006) EuroHeart Failure Survey II (EHFS II): a survey on hospitalized acute heart failure patients: description of population. Eur Heart J 27:2725–2736
3. WRITING GROUP, Lloyd-Jones D, Adams RJ, Brown TM et al (2010) Executive summary: heart disease and stroke statistics— 2010 update: a report from the American Heart Association. Circulation 121:948–954
4. Danciu SC, Gonzalez J, Gandhi N et al (2006) Comparison of sixmonth outcomes and hospitalization rates in heart failure patients with and without preserved left ventricular ejection fraction and with and without intraventricular conduction defect. Am J Cardiol 97:256–259
5. Breidthardt T, Christ M, Matti M et al (2007) QRS and QTc interval prolongation in the prediction of long-term mortality of patients with acute destabilised heart failure. Heart 93:1093–1097
6. Wang NC, Maggioni AP, Konstam MA, Efficacy of Vasopressin Antagonism in Heart Failure Outcome Study With Tolvaptan (EVEREST) Investigators et al (2008) Clinical implications of QRS duration in patients hospitalized with worsening heart failure and reduced left ventricular ejection fraction. JAMA 299:2656–2666
7. Hummel SL, Skorcz S, Koelling TM (2009) Prolonged electrocardiogram QRS duration independently predicts long-term mortality in patients hospitalized for heart failure with preserved systolic function. J Card Fail 15:553–560
8. Spargias KS, Lindsay SJ, Kawar GI et al (1999) QT dispersion as a predictor of long-term mortality in patients with acute myocardial infarction and clinical evidence of heart failure. Eur Heart J 20:1158–1165
9. McCullough PA, Hassan SA, Pallekonda V et al (2005) Bundle branch block patterns, age, renal dysfunction, and heart failure mortality. Int J Cardiol 102:303–308
10. Barsheshet A, Goldenberg I, Garty M et al (2011) Relation of bundle branch block to long-term (four-year) mortality in hospitalized patients with systolic heart failure. Am J Cardiol 107:540–544
11. Abdel-Qadir HM, Tu JV, Austin PC et al (2011) Bundle branch block patterns and long-term outcomes in heart failure. Int J Cardiol 146:213–218
12. Mueller C, Laule-Kilian K, Klima T et al (2006) Right bundle branch block and long-term mortality in patients with acute congestive heart failure. J Intern Med 260:421–428
13. Tabrizi F, Englund A, Rosenqvist M et al (2007) Influence of left bundle branch block on long-term mortality in a population with heart failure. Eur Heart J 28:2449–2455
14. Huvelle E, Fay R, Alla F et al (2010) Left bundle branch block and mortality in patients with acute heart failure syndrome: a substudy of the EFICA cohort. Eur J Heart Fail 12:156–163
15. Shotan A, Garty M, Blondhein DS, HFSIS Steering Committee and Investigators et al (2010) Atrial fibrillation and long-term prognosis in patients hospitalized for heart failure: results from heart failure survey in Israel (HFSIS). Eur Heart J 31:309–317
16. S ˇ pinar J, Aschermann M, Al Hiti L et al (2008) Acute heart failure databases in specialist departments of cardiology. Cor Vasa 50:12–21
17. Spinar J, Parenica J, Vitovec J et al (2011) Baseline characteristics and hospital mortality in the Acute Heart Failure Database (AHEAD) main registry. Crit Care 15:R291.
18. Spinarova L, Spinar J, Vitovec J et al (2012) Gender differences in total cholesterol levels in patients with acute heart failure and its importance for short and long time prognosis. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub. 156(1):21–28
19. Mason JW, Hancock EW, Gettes LS et al (2007) Recommendations for the standardization and interpretation of the electrocardiogram: part II: electrocardiography diagnostic statement list. J Am Coll Cardiol 49:1128–1135
20. Surawicz B, Childers R, Deal BJ et al (2009) AHA/ACCF/HRS recommendations for the standardization and interpretation of the electrocardiogram: part III: intraventricular conduction disturbances. J Am Coll Cardiol 53:976–98.
21. Rautaharju PM, Surawicz B, Gettes LS et al (2009) AHA/ACCF/ HRS recommendations for the standardization and interpretation of the electrocardiogram: part IV: the ST segment, T and U waves, and the QT interval. J Am Coll Cardiol 53:982–991
22. Wagner GS, Macfarlane P, Wellens H et al (2009) AHA/ACCF/ HRS recommendations for the standardization and interpretation of the electrocardiogram: part VI: acute ischemia/infarction. J Am Coll Cardiol 53:1003–1011
23. Siirila¨-Waris K, Assus J, Elin J et al (2006) Characteristics, outcomes, and predictors of 1-year mortality in patients hospitalized for acute heart failure. Eur Heart J 27:3011–3017
24. Fonarow GC, Adams KF, Abraham WT et al (2005) Risk stratification for in-hospital mortality in acutely decompensated heart failure. JAMA 293:572–580
25. Vrtovec B, Delgado R, Zewail A et al (2003) Prolonged QTc interval and high B-type natriuretic peptide levels together predict mortality in patients with advanced heart failure. Circulation 107:1764–1769
26. Widimsky P, Zelizko M, Jansky P et al (2007) The incidence, treatment strategies and outcomes of acute coronary syndromes in the reperfusion network of different hospital types in the Czech Republic: results of the Czech evaluation of acute coronary syndromes in hospitalized patients (CZECH) registry. Int J Cardiol 119:212–219.







