Đặt vấn đề
TS. Phạm Hữu Văn
BV Nhân Dân 115
Đặt vấn đề
Loạn nhịp tim là một trong những vấn đề lâm sang khó của tim mạch. Các thầy thuốc lâm sàng ở nhiều chuyên khoa khác nhau và ở nhiều cơ sở chăm sóc và điều trị thường phải đối mặt với vấn đề đánh giá và điều trị bệnh nhân rối loạn nhịp tim. Nhiều nghiên cứu ngẫu nhiên đã được thực hiện cẩn thận, những tiến bộ công nghệ và sự hiểu biết tốt hơn về cơ chế loạn nhịp tim đã đưa đến các phương pháp được cải thiện tiếp cận với rối loạn nhịp. Lượng giá cơ bản và nguyên tắc điều chỉnh là chìa khóa để tiếp cận ban đầu cho bệnh nhân có rối loạn nhịp tim.
Có ba lý do để đánh giá và điều trị rối loạn nhịp tim:
♣ Loại bỏ các triệu chứng.
♣ Ngăn chặn tử vong cận kề và sự suy sụp huyết động do loạn nhịp tim đe dọa tính mạng .
♣ Giảm rủi ro có thể ngoài tác động trực tiếp của rối loạn nhịp tim ( ví dụ, giảm đột quỵ ở bệnh nhân rung nhĩ ) .
Chủ đề này sẽ cung cấp một cái nhìn tổng quan cho các bác sĩ chăm sóc sức khỏe ban đầu về chẩn đoán sớm và điều chính các rối loạn nhịp. Bài này sẽ giới thiệu chi tiết về rối loạn nhịp mang tính riêng rẽ. Vai trò của bác sĩ chăm sóc sức khỏe ban đầu trong việc đánh giá các đánh giá triệu chứng hồi hộp sẽ được trình bày ở ngay số tiếp theo.
Định nghĩa
Loạn nhịp tim là bất kỳ nhịp không phải là nhịp xoang bình thường có dẫn truyền nhĩ thất bình thường (AV). Nhịp xoang bình thường bắt nguồn từ nút xoang ở phần trên của tâm nhĩ phải. Trong quá trình nhịp xoang, tần số tim ở mức bình thường, sóng P bình thường trên điện tâm đồ, và có tần số ổn định.
Tần số xoang bình thường được cho là giữa 60 và 100 nhịp / phút. Tuy nhiên, phạm vi (được xác định bằng 2 độ lệch chuẩn từ trung bình ) là giữa 43 và 93 nhịp / phút ở nam giới và 52 và 94 nhịp / phút đối với phụ nữ. Nhịp xoang chậm hoặc nhịp xoang nhanh có thể là sinh lý (nghĩa là, bình thường) hoặc bệnh lý ( tức là, bất thường), sẽ được trình bày trong chuyên đề tiếp theo khác.
Rối loạn nhịp xoang
Không hiếm tần số hoạt động nút xoang biến đổi, dẫn đến một khoảng thời gian PP thay đổi trên điện tâm đồ. Nếu các biến đổi của khoảng PP là 0,12 giây (120 mili giây ) hoặc nhiều hơn trong sự có mặt của sóng P bình thường, điều này được gọi là rối loạn nhịp xoang. Rối loạn nhịp xoang thường là sinh lý và có liên quan đến chu kỳ hô hấp. Nó không cần điều trị.
RỐI LOẠN NHỊP THƯỜNG GẶP
Rối loạn nhịp thường gặp tính toán trong tình huống được dựa trên cơ sở thực tế bao gồm:
♣ Các nhắt bóp nhĩ sớm ( APBs )
♣Các nhắt bóp thất sớm ( VPBS ) ( hình minh họa dưới )
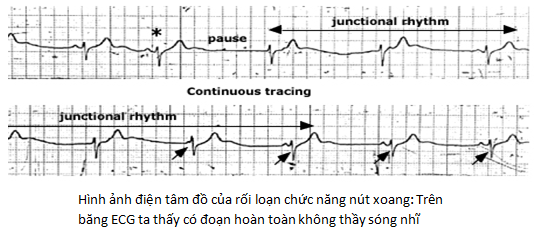
♣Nhịp chậm (hình 2) , bao gồm nhịp xoang chậm ( hình minh họa )
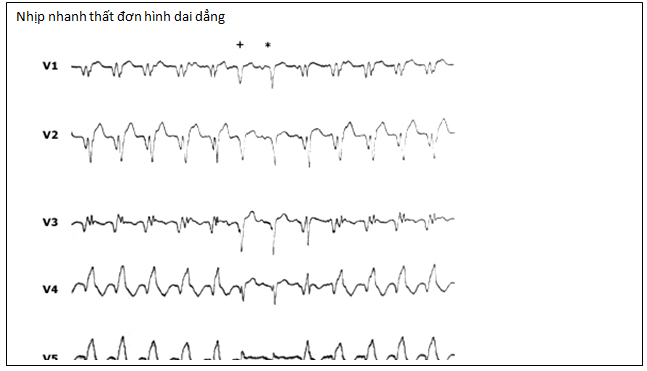
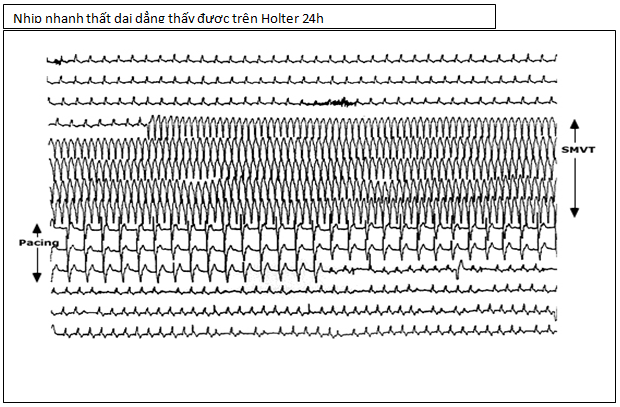
♣ Nhịp nhanh thất (hình minh họa)
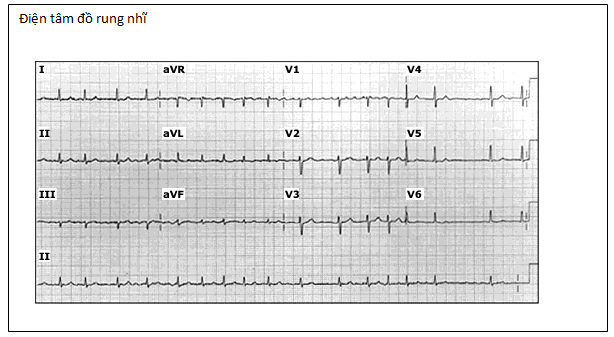
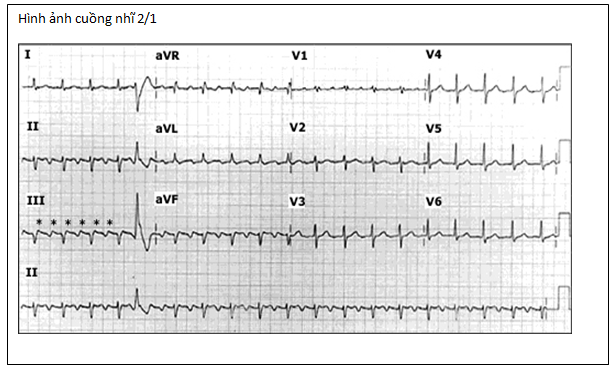
♣ Rung nhĩ (AF) và cuồng nhĩ (hình minh họa)
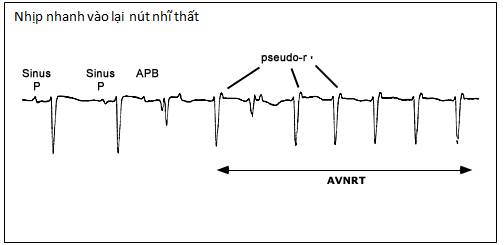
♣ Rối loạn nhịp nhanh trên thất ( SVTs ) ( hình minh họa)
♣ Bloc nhĩ thất (AV) (hình minh họa)
♣ Nhịp nhanh thất tạm thời ( NSVT ) ( hình minh họa)
♣ Theo dõi nhịp nhanh thất hoặc rung thất đã được điều trị
Việc chẩn đoán các rối loạn nhịp tim có thể khó khăn , ngay cả đối với một chuyên gia có kinh nghiệm trong rối loạn nhịp. Ví dụ, nguyên nhân của nhịp nhanh QRS rộng hay hẹp có thể là khó khăn dựa trên điện tâm đồ (ECG) ; một nghiên cứu điện sinh lý đôi khi được chỉ định để xác định chẩn đoán.
Một số rối loạn nhịp, chẳng hạn như nhịp tim chậm có triệu chứng ( ngất hoặc gần ngất) hoặc nhịp nhanh thất dai dẳng, đòi hỏi sự chú ý khẩn cấp. Các loạn nhịp khác, chẳng hạn như nhịp nhĩ ngoại vị và ngoại tâm thu thất, có thể gây mối quan tâm, nhưng không cần điều chỉnh ngay lập tức.
ĐỊNH HƯỚNG ĐỐI VỚI BỆNH NHÂN
Bệnh nhân thường đến với thày thuốc do các triệu chứng liên quan với rối loạn nhịp. Họ cũng có thể yêu cầu hoặc yêu cầu đánh giá nếu có bất thường khác đưa bệnh nhân đến nguy cơ loạn nhịp, chẳng hạn như sóng delta hoặc khoảng QT dài trên điện tâm đồ, hoặc bệnh cơ tim phì đại được phát hiện do siêu âm tim. Đôi khi, một bệnh nhân không có triệu chứng có mạch không đều khi kiểm tra sức khỏe hoặc có ECG, theo dõi ECG liên tục, hoặc là test gắng sức vì lý do khác được xác định có rối loạn nhịp hoặc bằng chứng chỉ ra rối loạn nhịp có thể được biểu hiện.
Khi các bác sĩ chăm sóc ban đầu bắt gặp một bệnh nhân bị rối loạn nhịp, những câu hỏi sau đây cần được giải quyết:
♣ Các loạn nhịp tim có gây ra triệu chứng hoặc nó có thể có ?
♣ Rối loạn nhịp tim có gây ra một nguy cơ cho bệnh nhân ?
♣ Rối loạn nhịp tim là rối loạn gì ?
♣ Rối loạn nhịp tim cần chuyển nhịp tim cấp cứu ?
♣ Bệnh nhân phải nhập viện khẩn cấp ?
♣ Có cần chuyên gia tư vấn, và nếu như vậy, khẩn cấp thế nào ?
♣ Kháng đông và / hoặc điều trị thuốc khác có nên được bắt đầu ?
Việc đánh giá khởi đầu bệnh nhân bị rối loạn nhịp bao gồm bệnh sử hoàn chỉnh ( nhằm vào các triệu chứng và thời gian của chứng loạn nhịp tim và những bệnh nền tiềm tàng) , khám lâm sàng và 12 chuyển đạo ECG , nếu có thể, trong lúc và ngoài cơn loạn nhịp. ECG đơn thuần trong quá trình loạn nhịp có thể xác định loại loạn nhịp và có triệu chứng đặc biệt do loạn nhịp gây ra không.
Các triệu chứng
Sự có mặt các triệu chứng có thể xác định có cần các hành động bất kỳ nào cần thức hiện.
Các triệu chứng do rối loạn nhịp tim có thể bắt chước các triệu chứng khác do rối loạn bệnh khác, bao gồm đánh trống ngực, chóng mặt, choáng, ngất, tức ngực, khó chịu ở cổ, khó thở, suy nhược và lo lắng. Hậu quả thứ phát của rối loạn nhịp tim, thường do bệnh tim cơ bản, là một nguồn bổ sung các triệu chứng (ví dụ, suy tim sung huyết, thiếu máu cục bộ và huyết khối thuyên tắc). Rối loạn nhịp như rung thất và vô tâm thu có thể gây ngừng tim.
Rối loạn nhịp tim có thể có biểu hiện triệu chứng bất thường như ù tai, thay đổi thị giác, tăng tần suất tiết niệu, khó chịu vùng bụng và phù ngoại vi. Loạn nhịp tim có thể gây ra một sự thay đổi trong trương lực giao cảm và dây X, thay đổi nội tiết tố, tăng áp lực tĩnh mạch và giảm cung lượng tim, tất cả trong số đó có thể dẫn đến một danh sách dài các triệu chứng khác.
Loại triệu chứng và mức độ nghiêm trọng có liên quan đến nguyên nhân và tần số rối loạn nhịp tim, với tính chất, mức độ nghiêm trọng của bệnh tim nền, và cả đồi với bệnh nhân. Độ nặng triệu chứng thường hướng đến tính khẩn cấp để điều trị hoặc thậm chí cần thiết để đánh giá và điều trị. Sự hiện diện của bệnh tim cấu trúc là một vấn đề quan trọng quyết định sự cấp thiết phải can thiệp, điều trị, đánh giá, tiên lượng và tầm quan trọng của chứng loạn nhịp tim.
Loạn nhịp tim thường gây hồi hộp. Cách tiếp cận cho bệnh nhân có biểu hiện đánh trống ngực được trình bầy ở bài tiếp theo.
Chẩn đoán
Trong khi bệnh sử và khám thực thể có thể gợi ý mạnh mẽ việc chẩn đoán, chẳng hạn như ở một bệnh nhân bị nhức đầu nhẹ và nhịp tim nhanh và mạch không đều (rung nhĩ), chẩn đoán được thực hiện tốt nhất bằng điện tâm đồ hoặc nhìn trên màn hình monitor.
Nhiều bệnh nhân bị loạn nhịp tim nghi ngờ có kiểu kịch phát, để ECG ghi lại trong trường hợp không có triệu chứng hoặc là bình thường hay không gợi ý chứng loạn nhịp tim cụ thể. Bốn loại hệ thống có khả năng khảo sát bệnh nhân ngoại trú:
♣ Holter liên tục kinh điển ghi 24 hoặc 48 giờ .
♣ Ghi sự kiện được kích hoạt do bệnh nhân (event monitoring) , hoặc ghi vi mạch hoặc không vi mạch. Một số mô hình mới hơn có phần mềm tự động phát hiện các cơn loạn nhịp tim không triệu chứng. Dữ liệu có thể được truyền qua điện thoại về trung tâm theo dõi.
♣ Ghi điện tim liên tục từ xa bệnh nhân ngoại trú qua điện thoại liên tục (Mobile continuous outpatient cardiac telemetry-continuous recording) và phân tích, với tập xác định triệu chứng hoặc thuật toán truyền tự động thông qua công nghệ di động đến trạm theo dõi.
♣ Cấy máy ghi vi mạch có thẻ cấy vào bệnh nhân và tập thuật toán để xác định được lưu trữ trong thiết bị , cho đến khi được hỏi để lấy tư liệu hoặc ở văn phòng hoặc từ xa thông qua thiết bị tại nhà và qua internet.
Hướng dẫn năm 1999 của Trường Môn Tim Mạch học Hoa kỳ / Hội Tim Mỹ (ACC / AHA ) chỉ ra có hai chỉ định chính cho theo dõi ECG liên tục để đánh giá loạn nhịp.
♣ Để đánh giá ngất, ngất gần, hoặc cơn chóng mặt không giải thích được.
♣ Để đánh giá của đánh trống ngực không rõ nguyên nhân tái phát.
Một máy ghi sự kiện hoặc theo dõi truyền qua điện thoại có thể giúp làm cho chẩn đoán ở bệnh nhân đánh trống ngực ít gặp hơn. Thiết bị truyền ECG qua điện thoại có trong một số hình thức ghi và truyền trực tiếp ECG như tín hiệu âm thành bằng điện thoại. Những tín hiệu ECG này nhận được phổ biến nhất ở trạm cơ bản có trang bị bằng bộ giải điều chế và bằng ghi ECG (demodulator and an ECG strip chart recorder). Mặc dù thiết bị như vậy thường cung cấp hạn chế mẫu ,dữ liệu ECG không liên tục, thiết bị có thể được sử dụng trong một định dạng hoặc hoặc liên tục.
Thiết bị truyền qua điện thoại được áp dụng không liên tục có bộ nhớ nhỏ (kích thước nhỏ hơn), dụng cụ nhẹ, nói chung có thể rẻ tiền. Các thiết bị này được bệnh nhân thực hiện, có thể được nối với vùng thượng vị hoặc nối với điện cực và được đeo liên tục. Các tính năng bộ nhớ cho phép ghi dữ liệu mà không cần phải truy cập ngay lập tức để truyền qua điện thoại .
Việc đổi mới mới nhất về theo dõi qua điện thoại sử dụng một máy ghi đeo ở cổ tay có sẵn có mạch được hoàn thành bằng cách tiếp xúc của ngón tay trỏ và ngón cái, hoặc liên hệ với tay cổ tay đối diện. Hành động này được lưu trữ trong vi mạch từ 4 đền 5 mẫu ECG của DI, và cho phép in ấn trực tiếp hoặc truyền qua điện thoại. Các dữ liệu được lưu trữ có thể được truyền trực tiếp qua điện thoại với một máy fax. Máy theo dõi có thể cấy ghép ( hiệu Medtronic, Minneapolis, Mỹ) đã thực hiện ở châu Âu và sẽ có mặt sớm tại Hoa Kỳ và sẽ được thực hiện ở Việt Nam trong tương lai gần.
Nếu các cơn được kết hợp với gắng sức hoặc căng thẳng tinh thần hoặc loạn nhịp tim không thể chứng minh bằng theo dõi ECG 24h hoặc qua điện thoại, gắng sức bằng xe đạp hoặc thảm lăn có thể làm xuất hiện cơ chế của loạn nhịp.
Trong một số trường hợp , chẳng hạn như trong chọn bệnh nhân có ngất không giải thích được, một máy ghi vi mạch cấy ghép có thể được chỉ định để phát hiện các rối loạn nhịp tim có thể gây ra các triệu chứng bệnh nhân.
Các bệnh nhân có biểu hiện loạn nhịp
Loạn nhịp tim không có triệu chứng hiếm khi cần phải điều trị khẩn cấp. Ở những bệnh nhân này , bác sĩ có thể lựa chọn chuyển bệnh nhân trên cơ sở có bác sĩ chuyên khoa tim hoặc các bác sỹ chuyên điện sinh lý, hoặc bệnh nhân có triệu chứng khi khám, chiến lược điều trị sẽ phụ thuộc cả trên các đặc điểm của các triệu chứng và loại loạn nhịp tim. Trong các tình huống lâm sàng sau đây , người ta khuyên nên chuyển khẩn cấp đến các cơ sở có khả năng chăm sóc khẩn cấp:
– Ngất hoặc gần ngất ở những bệnh nhân có bloc AV cao độ hoặc nhịp chậm.
– Nhịp phức bộ rộng (trừ xoang với bloc nhánh bó) bao gồm nhịp nhanh thất
– Bệnh nhân chẩn đoán là không chắc chắn sau khi khám và đo ECG, nhưng chắn chắn là loạn nhịp đe dọa đền tính mạng.
– Các bệnh nhân có bệnh sử bệnh mạch vành, bệnh cơ tim, hoặc suy tim và ngất, gần ngất và hoặc có loạn nhịp thất được chứng minh bằng tư liệu.
– Nhịp nhanh trên thất dai dẳng (SVT)
– Rung nhĩ hoặc cuồng nhĩ nhanh hoặc chậm
Chuyển nhịp tim cấp cứu không được chỉ định cho bất kỳ bệnh nhân nào còn tỉnh, bao gồm cả những người có nhịp nhanh thất.
Chuyển bệnh nhân đến các tuyến trên có các chuyên gia
Loạn nhịp tim như các nhắt bóp nhĩ sớm (APBs) hoặc các nhắt bóp thất sớm (VPBS) đơn độc, hoặc rung nhĩ là phổ biến trong dân chung và nhiều bác sĩ chăm sóc dễ dàng và có khả năng điều chỉnh các bệnh nhân với các loạn nhịp này. Người ta gợi ý chuyển một cách lựa chọn đến các tuyến cao hơn có các bác sỹ chuyên khoa tim mạch cho các bệnh nhân sau:
– Bất kỳ bệnh nhân có loạn nhịp khi bác sỹ chăm sóc ban đầu không đễ dàng chẩn đoán và điều trị
– Các bệnh nhân có chỉ định lựa chọn cho tạo nhịp vĩnh viễn
– Các bệnh nhân chẩn đoán, tiên lượng hoặc chiến lược điều trị chưa chắc chắn
– Những người có thể được hưởng lợi từ cấy một máy khử rung tim hoặc máy tạo nhịp điều trị suy tim (CRT)
– Những người có thể được hưởng lợi từ một thủ tục loại bỏ các ổ loạn nhịp hoặc đường bất thường bằng catheter (Radio Frequency Ablation: RFA) (các tài liệu thường dịch là cắt đốt, chúng tôi xin gọi là loại bỏ)
– Những người có lợi ích từ điều trị bằng thuốc chống loạn nhịp.
Các xem xét điều trị
Mục tiêu của điều trị bất kỳ loạn nhịp nào là để cải thiện các triệu chứng và ngăn chặn kết quả có khả năng nghiêm trọng, chủ yếu là loạn nhịp tim đe dọa tính mạng và đột tử. Công tác phòng chống đột quỵ ở những bệnh nhân rung nhĩ, rung nhĩ cũng là một mục tiêu điều trị quan trọng. Quyết định bắt đầu một chiến lược điều trị lâu dài, cho dù sử dụng thiết bị hoặc thuốc trị liệu, phụ thuộc vào mức độ nghiêm trọng và tần số của các triệu chứng liên quan đến rối loạn nhịp so với những rủi ro liên quan đến chính liệu pháp điều trị.
Sự cần thiết cho điều trị lâu dài phải được mang tính cá thể cẩn thận cho mỗi bệnh nhân kể từ mức độ nghiêm trọng và tầm quan trọng của các triệu chứng có khả năng thay đổi cao. Các triệu chứng liên quan đến loạn nhịp tim bất kỳ có thể có một tác động đến cuộc sống, nghề nghiệp, lái xe và các hoạt động quan trọng khác hàng ngày.
Trong hầu hết các trường hợp, bắt đầu trị liệu các thuốc chống loạn nhịp sẽ do một chuyên gia tim mạch hoặc bác sỹ điện sinh lý tim. Máy tạo nhịp, ICDs và các thiết bị CRT thường do các bác sỹ điện sinh lý tim cấy hoặc bác sĩ khác được đào tạo đặc biệt và được cấp chứng chỉ cấy các thiết bị đó. Khả năng kiểm tra lâu dài các thiết bị cũng là cần thiết. Theo dõi lâu dài của các bệnh nhân với thiết bị cấy ghép cũng đòi hỏi đào tạo đặc biệt và thành thạo.
Các thuốc chống loạn nhịp
Chúng tôi đề nghị sự tham gia của một chuyên gia (tim mạch hay điện sinh lý tim) khi bắt đầu một loại thuốc chống loạn nhịp được xem xét. Tất cả các loại thuốc chống loạn nhịp đều có tiềm năng để tăng các ổ ngoại vị hoặc tạo ra hoặc làm trầm trọng thêm nhịp nhanh thất (VT) đơn hình, xoẵn định, rung thất (VF), các rối loạn dẫn truyền, hoặc loạn nhịp chậm. Hiện tượng này được gọi là thúc đẩy loạn nhịp (proarrhythmia). Tiềm năng cho các kết quả bất lợi lớn, bao gồm cả tử vong, yêu cầu chuyên môn của một chuyên gia những người hiểu được việc sử dụng và rủi ro của các loại thuốc này.
Nguy cơ thúc đẩy loạn nhịp là cao hơn cho các thuốc nhóm I ở những bệnh nhân có bệnh tim cấu trúc, đặc biệt là bệnh tim do mạch vành và/hoặc rối loạn chức năng tâm thất trái, hơn ở những bệnh nhân với bệnh tim cấu trúc bình thường. Các thuốc nhóm II (chẹn beta, ngoại trừ sotalol, mà cũng có các thuộc tính nhóm III khi ở liều lượng cao hơn), không có hiệu quả nhịp nhanh hoặc thúc đẩy loạn nhịp nhưng gây ra nhịp chậm. Các thuốc nhóm III kéo dài tái cực và đưa đến nguy cơ đặc biệt là xoẵn đỉnh.
Mặc dù tỷ lệ chính xác của thúc đẩy loạn nhịp là không chắc chắn, nó dường như là tương đối thấp khi thuốc được sử dụng một cách cẩn thận và đúng cách. Nguy cơ khác nhau theo loại loạn nhịp tim được điều trị, sự có mặt của bệnh tim cấu trúc, khoảng thời gian QT, rối loạn dẫn truyền đang tồn tại, rối loạn chức năng nút xoang, tuổi bệnh nhân và sự hiện diện của suy tim, chức năng thất phải và thất trái. Nguy cơ thúc đẩy loạn nhịp cao nhất ở những bệnh nhân bị suy chức năng trái tâm thất (ví dụ:, EF < 0,30), các nhóm nguy cơ cao nhất cho biến cố loạn nhịp và đột tử; nguy cơ là thấp nhất trong những người không có bệnh tim thực thể.
Thúc đẩy loạn nhịp có thể dự đoán và thường xuyên nhất là mang đặc điểm riêng. Tuy nhiên, nó có thể liên quan đến liều thuốc, cụ thể, bao gồm cả sotalol, nhóm IC, và chất chuyển hóa của procainamide, N-axetyl procainamide.
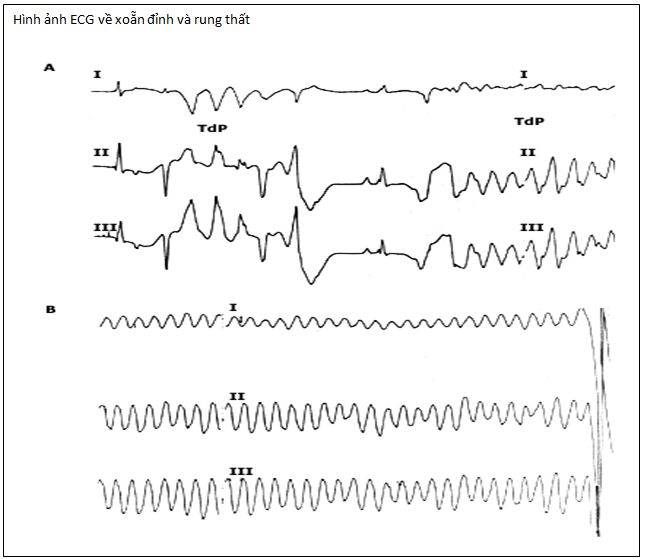
Xoẵn đỉnh (torsades de pointes) là hình thức hay gặp nhất của thuốc thúc đẩy loạn nhịp. Nó được đặc trưng bằng một VT với một xoắn của các đỉnh phức hợp QRS trên một đường đẳng điện tưởng tượng. Khoảng thời gian QT kéo dài, thường có nhịp tim chậm và rối loạn nhịp gây ra sau khi một chu kỳ kéo dài ngắn. Torsades de pointes ban đầu được công nhận như là một biến chứng của quinidine, là cơ chế cho “ngất quinidine”. Nhiều loại thuốc không phải thuốc loạn nhịp bao gồm một số thuốc kháng sinh, thuốc chống trầm cảm, và các loại khác của ma túy, có thể làm tăng nguy cơ của torsades de pointes thông qua kéo dài khoảng thời gian QT.
Khởi đầu điền trị
Điều trị với một số (nhưng không phải tất cả) thuốc chống loạn nhịp tốt nhất là bắt đầu trong bệnh viện, chủ yếu là để theo dõi sự thúc đẩy loạn nhịp sớm. Quyết định nhập viện phụ thuộc vào một số yếu tố:
– Sự có mặt và mức độ nghiêm trọng của bệnh tim cấu trúc.
– Chỉ định điều trị (nghĩa là, nguyên nhân của loạn nhịp tim, loại và mức độ nghiêm trọng của triệu chứng liên quan). Điều trị cho nhịp tim nhanh thất thường được khởi đầu trong bệnh viện.
– Các loại thuốc được sử dụng. Ví dụ, các thông tin ghi nhãn cho dofetilide và sotalol chỉ định bắt đầu điều trị nội trú, trong khi flecainide, propafenone, dronedarone, và amiodarone nói chung có thể được thực hiện bên ngoài bệnh viện ở những bệnh nhân thích hợp.
– Sau sự khởi đầu của một loại thuốc chống loạn nhịp, bệnh nhân phải theo dõi định kỳ bằng ECG và các xét nghiệm. Tần số của các xét nghiệm là cao hơn tại thời điểm khởi đầu điều trị và khi điều chỉnh liều. Theo dõi cẩn thận các điện giải có thể giúp giảm nguy cơ thúc đẩy loạn nhịp. Đánh giá các chức năng thận và/hoặc gan cũng là quan trọng tùy thuộc vào các thuốc được sử dụng. Các loại thuốc có thể tương tác với các thuốc khác, cũng yêu cầu theo dõi (ví dụ, amiodarone thường có xu hướng tăng INR và nồng độ digoxin)
– Bệnh nhân dùng amiodarone phải đánh giá chức năng gan, tuyến giáp và các chức năng phổi một cách thường xuyên, hoặc với bất kỳ triệu chứng ngộ độc cơ quan có thể nghi ngờ. Bệnh nhân sử dụng amiodarone cũng nên được cảnh báo vể biến đổi màu sắc da do nhảy cảm.
Loạn nhịp chuyên biệt
Rung nhĩ và cuồng nhĩ
Các cuộc thảo luận trước đã nhấn mạnh các triệu chứng (ví dụ:, đánh trống ngực, ngất) và khả năng đe dọa cuộc sống do chính bản thân loạn nhịp. Rung nhĩ và cuồng nhĩ được liên kết với các vấn đề bổ sung, mỗi một trong số đó phải được giải quyết.
- Phục hồi nhịp xoang
- Duy trì nhịp xoang
- Làm chậm tần số thất trong rung nhĩ mạn tính hoặc cơn
- Ngăn chặn thuyên tắc hệ thông và đột quỵ, cả hai trong thời gian phục hồi nhịp xoang và ở bệnh nhân mạn tính
Ngoại tâm thu nhĩ
Ngoại tâm thu nhĩ (atrial premature beat: APB) là hoạt động sớm của nhĩ xuất hiện từ vị trí khác ngoài nút xoang. APBs được quan sát thấy trên ECG bề mặt như một làn sóng P xảy ra tương đối sớm trong chu kỳ tim (tức là, sớm trước khi tiếp theo sóng P xoang xảy ra) và có một hình thái học khác với sóng xoang P. Thường khoảng PR là khác nhau với nhịp xoang; nó có thể dài hơn hoặc ngắn hơn, tùy thuộc vào vị trí của nguồn gốc của APB. APBs có thể không có triệu chứng hoặc gây ra các triệu chứng như một cảm giác “hẫng hụt” hoặc đánh trống ngực. APBs thường đơn độc và bị cô lập, nhưng có thể thường xuyên và có thể xảy ra nhịp đôi hoặc mẫu lặp đi lặp lại. Khởi kích / kích thích thường được xác định và loại bỏ có thể hoặc làm giảm đáng kể các triệu chứng. Điều trị thuốc chống loạn nhịp, ngoài ức chế beta, hiếm khi được đề nghị bằng các thuốc khác.
APB có thể bị chặn trong hệ thống dẫn truyền A-V. Đây không phải nhất thiết là bệnh lý và nó cần phải được phân biệt với blốc dẫn truyền nhĩ thất.
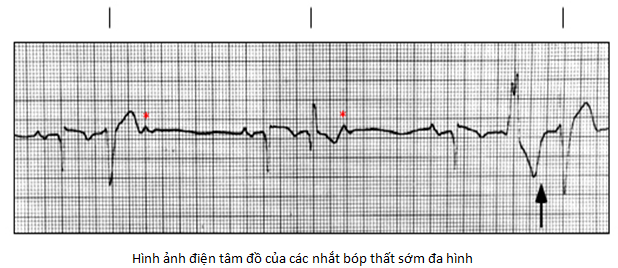
Nhắt bọp thất sớm (Ventricular premature beats: VPB)
Nhắt bóp thất sớm (VPBs) được phổ biến trong dân số và thường là lý do để bệnh nhân tim đến thày thuốc. Điều này bao gồm các bệnh nhân mà không có kết cấu bệnh tim và những người có bất kỳ hình thức của bệnh tim, độc lập với mức độ nghiêm trọng. Việc đánh giá và điều chỉnh VPBs sẽ có bài đăng ở các số tiếp theo.
Loạn nhịp ở các vẫn động viên thể thao
Loạn nhịp thường không được chứng minh bằng tư liệu ở các vận động viên thể thao và có thể là một nguồn gốc của tỷ lệ mắc và tử vong, đặc biệt là nhịp nhanh thất và ngừng tim đột ngột. Chúng có thể là lý do xem xét hạn chế các vân động viên. Lượng giá và điều chỉnh các loạn nhịp ở vận động viên thể thao cũng sẽ được trình bầy trong các số tiếp theo của tạp chí này.
VAI TRÒ CỦA CÁC THÀY THUỐC CHĂM SÓC BAN ĐẦU TRONG CHĂM SÓC LÂU DÀI
Vai trò của các bác sỹ chăm sóc ban đầu trong chăm sóc dài hạn các bệnh nhân loạn nhịp tim phụ thuộc vào chẩn đoán rối loạn nhịp cụ thể và điều trị. Tất cả bệnh nhân nên được tư vấn tại mỗi lần đến khám thường xuyên về những thay đổi trong các triệu chứng liên quan đến rối loạn nhịp và điều trị.
Bệnh nhân mang máy tạo nhịp, máy khử rung tim hoặc máy điều trị tái đồng bộ tim (CRT) theo dõi tốt theo định kỳ và được do các bác sỹ có kiến thức về các thiết bị như lập trình, đặc tính và cả các rối loạn chức năng có thể có của chúng. Khi một bác sỹ kiểm tra các thiết bị cấy vào cơ thể phải tham khảo các thông số đã được nghi trong sổ theo dõi. Nếu có vần đề gì phải thay đổi mà không phải là nguy hại đến tinh mạng người bệnh thì phải tham khảo ý kiến của các bác sỹ đã kiểm tra và lập trình trước đó: với mục đích đảm bảo an toàn cho bệnh nhân, tiết kiệm năng lượng cho máy hoạt động lâu dai. Không được làm những việc không mang tính chuyên môn và tổn hại đến kinh tế người bệnh, như tăng biên độ tạo nhịp quá mức không cần thiết…
Các bệnh nhân thường được các bác sỹ chuyên khoa tim mạch hoặc và các bác sỹ điện sinh lý kê các thuốc chống loạn nhịp và theo dõi.
Kết luận
Loạn nhịp tim là bất kỳ nhịp nào không phải nhịp xoang bình thường với dẫn truyền nhĩ thất bình thường. Trong quá trình nhịp xoang, tần số tim ở trong phạm vi bình thường, sóng P bình thường trên ECG; dẫn truyền nhĩ thất bình thường và ổn định.
Khi các thày thuốc lâm sàng chăm sóc đầu tiên gặp bệnh nhân loạn nhịp lần đầu tiên, các câu hỏi sau đây cần đặt ra:
– Các loạn nhịp tim gây ra triệu chứng hoặc nó có thể ?
– Loạn nhịp tim gây ra một nguy cơ cho bệnh nhân ? Loạn nhịp tim cần chuyển nhịp cấp cứu ?
– Loạn nhịp tim hiện nay là loạn nhịp gì ?
– Hiện bệnh nhân cần nằm viện khẩn cấp không ?
– Có cần chuyên gia tư vấn không ? và nếu có thì ccó cần khẩn cấp không ?
– Nêu sử dụng kháng đông và hoặc thuốc nên được bắt đầu chưa ?
Đối với các bệnh nhân có triệu chứng ở ngay phòng khám, chiến lược điều chỉnh sẽ phụ thuộc vào đặc điểm của các triệu chứng và loại loạn nhịp có mặt. Trong các tình huống lâm sàng sau đây , chúng tôi khuyên bạn nên chuyển khẩn cấp đến một cơ sở có khả năng chăm sóc:
– Ngất hoặc gần ngất ở những bệnh nhân với blốc AV cao độ hoặc nhịp tim chậm
– Nhịp phức hợp rộng ( trừ nhịp xoang có blốc nhánh bố) gồm nhịp nhanh thất
– Bệnh nhân chẩn đoán không chắc chắn có phức hợp QRS rộng (trừ xoang với bloc nhánh bó) bao gồm nhịp nhanh thất. Bệnh nhân chẩn đoán là không chắc chắn sau khi khám và điện tâm đồ, nhưng đối với những bệnh nhân có biểu hiện loạn nhịp đe dọa đến tính mạng.
– Các bệnh nhân có bệnh sử bệnh động mạch vành, bệnh cơ tim hoặc suy tim và ngất hoặc gần ngất, và hoặc loạn nhịp thất đã chứng minh bằng tư liệu.
– Nhịp nhanh trên thất dai dẳng (SVT)
– Rung nhĩ hoặc cuồng nhĩ đáp ứng thất nhanh hoặc chậm
Tất cả các thuốc chống loạn nhịp đề có khả năng làm tăng các ổ ngoại vị hoặc tạo ra hoặc thúc đẩy nhịp nhanh thất đơn hình, xoẵn đỉnh, rung thất, rối loạn dẫn truyền hoặc nhịp chậm; điều này được biết như là một thúc đẩy loạn (table 3). Người ta đề nghị có sự tham gia của chuyên gia ( bác sĩ chuyên khoa tim hoặc bác sỹ điện sinh lý) khi được coi là bắt đầu của một loại thuốc chống loạn nhịp được xem xét .
Vai trò của các thày thuốc chăm sóc ban đầu trong theo dõi dài hạn các bệnh nhân dùng thuốc chống loạn nhịp phụ thuộc vào chẩn đoán và điều trị loạn nhịp riêng biệt. Tất cả các bệnh nhân nên được tư vấn thường xuyên về những thay đổi trong các triệu chứng liên quan đến rối loạn nhịp tim và điều trị.
Bảng phân loại loạn nhịp tim
|
Nhịp nhanh trên thất |
|
Nguồn gốc nhĩ |
|
Rung nhĩ |
|
Cuồng nhĩ |
|
Nhanh nhĩ |
|
Do ổ ngoại vị (tính tự động gia tăng) |
|
Nhịp nhanh vào lại tại nút xoang hay trong nhĩ |
|
Ngoại tâm thu nhĩ (nhắt bóp nhĩ sớm ) |
|
Nhịp bộ nối nhĩ thất |
|
Nhịp nhanh vào lại tại nút nhĩ thất (AVNRT:Atrioventricular nodal reentrant tachycardia) |
|
Nhịp nhanh vào lại nhĩ thất (AVRT:Atrioventricular reentrant tachycardia) |
|
Nhịp bộ nối nhĩ thất gia tăng (AV junctional rhythms (enhanced automaticity) |
|
Ngoại tâm thu bộ nối nhĩ thất (AV junctional extrasystoles) |
|
Nhịp nhanh ở thất |
|
Nhịp nhanh thất (VT: Ventricular tachycardia) |
|
Dai dẳng (Sustained) |
|
Tạm thời (Nonsustained) |
|
Rung thất (VF: Ventricular fibrillation) |
|
Ngoại tâm thu thất (Ventricular extrasystoles (ventricular premature beats) |
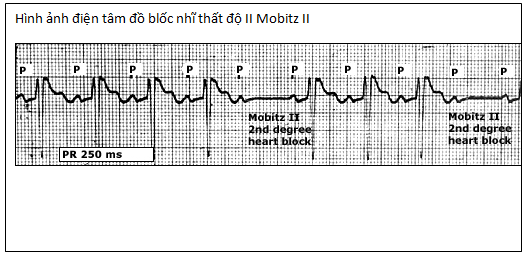
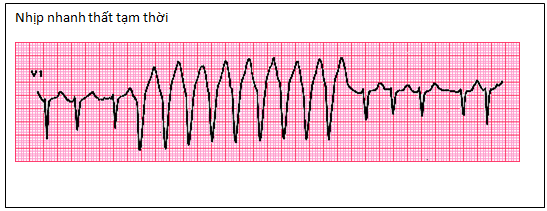
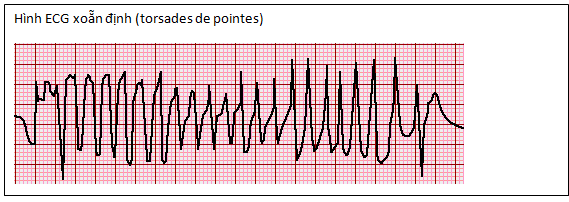
Các type thúc đẩy loạn nhịp trong quá trình điều trị bằng các thuốc chống loạn nhịp cho rung nhĩ hoặc cuồng nhĩ theo phân loại của Vaughan Williams.
|
Thúc đẩy loạn nhịp thất |
|
|
|
|
Thúc đẩy loạn nhịp nhĩ |
|
|
|
|
Các bất thường dẫn truyền hoặc hình thành xung động |
|
|
|
|
Phân loại các thuốc chống loạn nhịp của Vaughan Williams được sử dụng cho điều trị AF hoặc AFL |
|
Class IA – Disopyramide, procainamide, quinidine |
|
Class IC – Flecainide, propafenone |
|
Class III – Amiodarone, dofetilide, ibutilide, sotalol |
|
Class IV – Nondihydropyridine calcium channel blockers (diltiazem and verapamil) |
Phân loại các thuốc chống loạn nhịp của Vaughan Williams
|
Class IA – Làm chậm tốc độ dẫn truyền (ít hơn class IC) và làm dài khoảng thời gian của điện thế hoạt động |
|
|
|
|
Class IB – Không có hiệu quả lên tốc độ dẫn truyền và có thể làm ngắn lại khoảng thời gian của điện thể hoạt động |
|
|
|
|
Class IC – Làm chậm dẫn truyền và có thể kéo dài khoảng thời gian điện thế hoạt động (vừa phải) |
|
|
|
Class II – Blốc thủ thể beta adrenergic |
|
|
Class III – Kéo dài khoảng thời gian điện thế hoạt động và không có hiệu quả lên dẫn truyền |
|
|
|
|
|
|
Class IV – calcium channel blockers |
|
TÀI LIỆU THAM KHẢO
1. Crawford MH, Bernstein SJ, Deedwania PC, et al. ACC/AHA guidelines for ambulatory electrocardiography: executive summary and recommendations. A report of the American College of Cardiology/American Heart Association task force on practice guidelines (committee to revise the guidelines for ambulatory electrocardiography). Circulation 1999; 100:886.
2. Zimetbaum PJ, Josephson ME. The evolving role of ambulatory arrhythmia monitoring in general clinical practice. Ann Intern Med 1999; 130:848.