FERRI, A. CORSINI, R. PONTREMOLI
Lược dịch và hiệu đính: ThS.BS. NGUYỄN TRƯỜNG DUY*
BSNT. NGUYỄN NHẬT TÀI*
* Bộ môn Nội – Đại Học Y Dược Thành phố Hồ Chí Minh
Tóm tắt
MỤC TIÊU: Mục đích của nghiên cứu là hồi cứu lại y văn về dược lý học lâm sàng của lercanidipine, bằng chứng thực nghiệm và lâm sàng, đánh giá khả năng giảm protein niệu và bảo tồn chức năng thận của thuốc khi sử dụng đơn trị liệu hoặc khi phối hợp với thuốc ức chế men chuyển (ƯCMC) enalapril.
DỮ LIỆU VÀ PHƯƠNG PHÁP NGHIÊN CỨU: Tìm kiếm trên MEDLINE/PubMed cho các từ khóa thích hợp.
KẾT QUẢ: Lercanidipine, một thuốc chẹn kênh canxi (CKCa) thế hệ thứ ba, đã được chứng minh có đặc tính dược lý và lâm sàng riêng biệt, dẫn đến các thay đổi có lợi về huyết động học tại thận. Viên phối hợp liều cố định lercanidipine/enalapril đã được đề xuất để khắc phục các nhu cầu điều trị chái được đáp ứng, thường được khởi trị trên nhóm bệnh nhân nguy cơ cao.
KẾT LUẬN: Lercanidipine có thể được xem là thuốc điều trị tăng huyết áp lý tưởng trên nhóm bệnh nhân có nguy cơ tổn thương thận và có thể là thuốc được ưu tiên lựa chọn trong nhóm chẹn kênh canxi.
Từ khóa: Tăng huyết áp, chẹn kênh canxi, ức chế men chuyển angiotensin, viên phối hợp liều cố định, bảo vệ thận, lercanidipine.
Mở đầu
Với tỉ lệ thay đổi từ 30% trong dân số chung đến hơn gấp đôi trên người lớn tuổi, tăng huyết áp được xem như một yếu tố nguy cơ quan trọng có thể thay đổi được cho các biến chứng tim mạch bất lợi bao gồm đột quỵ, các biến cố mạch vành cấp và suy thận mạn1. Điều trị thuốc trong tăng huyết áp với một vài nhóm thuốc hiện có sẵn được sử dụng trong lâm sàng, đã được chứng minh có hiệu quả làm giảm tỉ lệ mắc các biến chứng này2. Tuy có lợi ích tiềm năng nhưng các khảo sát gần đây cho thấy tỉ lệ kiểm soát huyết áp chung toán cầu vẫn thấp một cách đáng thất vọng; điều này góp phần gia tăng dai dẳng gánh nặng của các bệnh lý liên quan đến tăng huyết áp3.
Trong số các yếu tố góp phần vào việc không đáp ứng nhu cầu điều trị lâm sàng thì vấn đề không tuân thủ điều trị đầy đủ, thường liên quan đến các tác dụng phụ của thuốc và nhiều thuốc được kê mỗi ngày, có lẽ là yếu tố ảnh hưởng lớn nhất4. Với nỗ lực cải thiện kiểm soát huyết áp và từ đó làm giảm tỉ lệ bệnh tật và tử vong tim mạch trong bối cảnh lâm sàng thực tế, hiện nay các hướng dẫn của châu Âu khuyến cáo điều trị với phối hợp liều cố định như là lựa chọn đầu tay, ít nhất trên những bệnh nhân có nguy cơ tim mạch cao mà khó kiểm soát bằng đơn trị liệu5.
Điều trị phối hợp có nhiều lợi ích đáng kể như cải thiện hiệu quả hạ áp do tác dụng hiệp đồng của các thuốc có cơ chế tác động khác nhau, giảm nguy cơ tác dụng phụ nhờ liều dùng thấp hơn, lịch trình uống thuốc dễ dàng hơn. Mặc dù trên thị trường hiện có sẵn nhiều thuốc điều trị tăng huyết áp dạng phối hợp cố định liều, nhưng các phối hợp khác nhau của các loại thuốc đầu tay như ức chế hệ renin-angiotensin-aldosterone (RAS), chẹn kênh canxi (CKCa) và lợi tiểu không phải luôn luôn có thể thay thế cho nhau được do chúng không có chung đặc tính an toàn và khả năng dung nạp. Trong các dạng phối hợp có sẵn, chẹn kênh canxi (CKCa) và ức chế men chuyển (ƯCMC) đã được chứng minh hiệu quả cũng như có khả năng dung nạp tốt2.
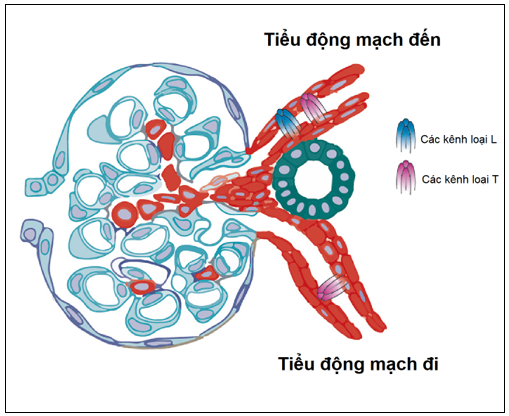
Thận được biết đến như là một cơ quan đích chính bị tổn thương trong tăng huyết áp. Tăng huyết áp là nguyên nhân phổ biến thứ hai đái đến bệnh thận giai đoạn cuối, chỉ sau bệnh thận do đái tháo đường. Ngoài ra, tăng trị số huyết áp ở bệnh nhân đái tháo đường típ 2 là một yếu tố quan trọng góp phần vào sự hình thành và tiến triển của tổn thương thận7. Các nghiên cứu về sinh lý bệnh8,9 cho thấy mức độ nặng của tổn thương này phụ thuộc vào mức độ thất bại của cơ chế tự điều hòa tại thận trong việc ngăn chặn lan truyền tình trạng huyết áp cao đến vi mạch máu thận. Thực tế, trong điều kiện sinh lý bình thường, phản ứng co mạch tự điều hòa của các mạch máu tiền cầu thận, chủ yếu là tiểu động mạch đến, ngăn chặn sự lan truyền của tăng huyết áp hệ thống đến vi mạch máu của cầu thận, qua đó duy trì lưu lượng dòng máu đến thận, áp lực thủy tĩnh trong cầu thận và cuối cùng là bảo tồn độ lọc cầu thận (GFR) ổn định và tránh tình trạng tổn thương thận do tăng huyết áp. Trên những bệnh nhân tăng huyết áp mạn tính, cả ngưỡng trên và dưới của cơ chế tự điều hòa thường xuyên bị dịch chuyển sang phải như là một cơ chế thích ứng bảo vệ10. Tuy nhiên, sức cản của các động mạch và tiểu động mạch trong thận sau khi tiếp xúc với gánh nặng huyết động kéo dài sẽ dần hình thành các thay đổi xơ vữa động mạch dẫn đến xơ chai thận lành tính (benign nephrosclerosis). Sự suy giảm của các cơ chế bảo vệ này kèm theo sự giảm khối lượng thận đáng kể ở bệnh nhân bệnh thận mạn do đái tháo đường và không do đái tháo đường có thể giải thích cho tình trạng dễ bị xơ hóa cầu thận tiến triển thậm chí với tăng huyết áp mức độ vừa. Ngoài ra, hậu quả của tổn thương thận gây mất thêm các nephron và càng làm tăng dẫn truyền sự quá tải huyết động của hệ thống đến cầu thận.
Giảm trị số huyết áp vừa phải, với huyết áp mục tiêu được cá thể hóa dựa trên nguy cơ của từng bệnh nhân, là điều kiện tiên quyết để bảo vệ đầy đủ tim mạch và thận11. Hơn nữa, cơ chế hoạt động riêng biệt của từng loại thuốc hạ áp là rất quan trọng trong vấn đề bảo vệ thận. Để đảm bảo tưới máu tối ưu đến thận, loại thuốc lý tưởng nên có khả năng giảm huyết áp hệ thống và có tác động thuận lợi đến huyết động tại cầu thận12.
Kết hợp giữa thuốc CKCa và ƯCMC đặc biệt hiệu quả do các cơ chế bổ sung cho nhau, hạ áp hiệu quả với tỉ lệ tác dụng phụ thấp như phù ngoại biên và cải thiện sự tuân thủ điều trị. Các kết quả từ nghiên cứu ACCOMPLISH đã chứng minh lợi ích vượt trội của kết hợp CKCa – ƯCMC trong việc giảm nguy cơ tim mạch ở bệnh nhân béo phì và tăng huyết áp. Kết quả này đã tạo cơ sở cho việc phát triển các loại thuốc kết hợp giữa CKCa và ức chế trục Angiotensin. Các dạng phối hợp liều cố định (trong một viên) của lercanidipine 10 mg và enalapril 10 hoặc 20 mg đã có sẵn ở một số quốc gia châu Âu từ năm 200614.
Một số tác giả15 đã so sánh tác dụng trên thận của thuốc CKCa khi phối hợp với ƯCMC hoặc chẹn thụ thể angiotensin (CTTA). Nhìn chung, tác dụng giảm đạm niệu cao hơn ở nhóm thuốc ƯCMC hoặc CTTA so với các loại CKCa thế hệ đầu tiên hoặc thứ hai, có lẽ do nhóm CKCa giãn ưu thế tiểu động mạch đến của cầu thận, nhưng có tác dụng không đáng kể lên tiểu động mạch đi16. Ngược lại, có nhiều bằng chứng17,18 cho thấy rằng thuốc CKCa thế hệ thứ ba có thể tác động đến các mạch máu trước và sau cầu thận. Trong số các loại thuốc CKCa thế hệ thứ ba khác nhau, lercanidipine đã được biết đến là có tác dụng giãn tiểu động mạch đến và tiểu động mạch đi của cầu thận, bảo vệ các mạch máu nhỏ tại thận khỏi tổn thương do tăng huyết áp15.
Tổng quan mô tả này sẽ tập trung vào các đặc tính dược lý học và lâm sàng của lercanidipine, sự phối hợp lercanidipine/enalapril và các tác động trên thận của bệnh nhân tăng huyết áp.
Dữ liệu và phương pháp nghiên cứu
Mục đích của nghiên cứu là để giải quyết mục tiêu của bài báo này, tổng quan các y văn đã được công bố. Các từ khóa phù hợp được tìm kiếm trên MEDLINE/PubMed như: lercanidipine, thuốc chẹn kênh calci, chẹn thụ thể angiotensin và ức chế men chuyển. Trong các nghiên cứu tiền lâm sàng trong ống nghiệm (in vitro) và trong cơ thể sống (in vivo), các nghiên cứu lâm sàng, cũng như các bài tổng quan và phân tích gộp đã được thu thập; chỉ các bài báo bằng tiếng Anh hoặc có tóm tắt bằng tiếng Anh mới được xem xét. Tất cả các bài báo được chọn đã được phân tích và kiểm tra bởi các tác giả. Bài báo được lựa chọn khi có liên quan đến mục đích của bài đánh giá; lựa chọn này được thực hiện dựa trên chuyên môn về lâm sàng và nghiên cứu khoa học của các tác giả. Một bài báo tổng quan mô tả đã được soạn thảo, báo cáo bằng chứng đã được công bố và ý kiến chuyên gia của các tác giả.
Dược lý học lâm sàng của Lercanidipine
Hóa tính
Lercanidipine là thuốc chẹn kênh canxi nhóm dihydropyridine thế hệ thứ ba (DHP-CCB) được sử dụng ở dạng hydrochloride. Thuốc rất khó hòa tan trong nước do đặc tính ái mỡ cao với giá trị hệ số phân tán (LogP) dương và cao hơn so với các thuốc CKCa khác (LogP = 6,42, Bảng I. Tính ái mỡ của các thuốc chẹn kênh canxi nhóm dihydropyridine).
Bảng I. Tính ái mỡ của các thuốc chẹn kênh canxi nhóm dihydropyridine
| Thuốc | LogP |
| Lercanidipine | 6,42 |
| Lacidipine | 5,18 |
| Amlodipine | 2,22 |
| Nitrendipine | 3,21 |
| Isradipine | 3,00 |
| Nimodipine | 3,41 |
LogP: Hệ số phân tán octanol-nước. Được xây dựng từ ALOGPS39
Lercanidipine có một nguyên tử cacbon bất đối xứng. Đồng phân lập thể S có hiệu quả hơn đồng phân lập thể R và các công thức có sẵn trên thị trường chứa tỉ lệ 1:1 của cả hai (cấu trúc triệt quang). Do đó, tương tự như nhóm DHP không đối xứng khác, tác dụng hạ huyết áp của lercanidipine chủ yếu phụ thuộc vào đồng phân lập thể (S) (Hình 1).
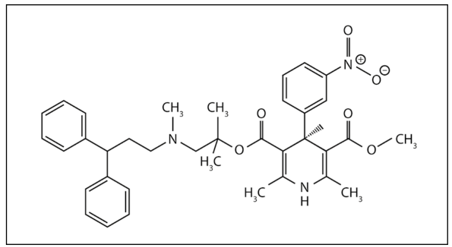
Hình 1. Cấu trúc hóa học của đồng phân lập thể S của lercanidipine. Nguồn: https://pubchem.ncbi.nlm.nih.gov/compound/S_-Lercanidipine#section=2D-Structure40.
Cơ chế tác động
Tương tự như các thuốc CKCa thuộc nhóm dihydropyridine khác, lercanidipine chẹn các kênh canxi loại L trong các tế bào cơ trơn của mạch máu, làm giãn mạch và giảm huyết áp. Tính chất ái mỡ cao (LogP: 6,42) của lercanidipine so với các thuốc nhóm DHP cũ hơn (Bảng I) quyết định sự liên kết với màng lipid, kéo dài sự tương tác với kênh canxi loại L và thời gian tác dụng lâu hơn so với các DHP khác 19,20. Lercanidipine có tác dụng ức chế co bóp cơ tim (inotrope âm) thấp nhất khi so sánh với amlodipine và nifedipine20. Tuy nhiên, lercanidipine tác động khác biệt so với các CKCa nhóm DHP khác bằng cách giãn trực tiếp cả tiểu động mạch đến và tiểu động mạch đi của cầu thận, mà không làm thay đổi áp lực mao mạch tại cầu thận 21,22.. Hiệu ứng này có thể do sự ức chế các kênh canxi loại L và loại T lần lượt ở trước và sau cầu thận. Amlodipine là nhóm DHP thế hệ thứ ba đã được chứng minh ức chế các kênh canxi loại T trong các mạch máu sau cầu thận24. Trong số các thuốc nhóm DHP đã được thử nghiệm, lercanidipine cho thấy khả năng ức chế các kênh canxi loại T và loại L như nhau, trong khi lacidipine chọn lọc hơn trên kênh canxi loại L và mibefradil (không có sẵn cho sử dụng lâm sàng) là chất ức chế đặc hiệu của kênh canxi loại T (Hình 2)25.
Hình 2. Tỉ lệ chọn lọc giữa các kênh canxi loại T với các kênh canxi loại L. Nguồn: Cerbai et al25. Reproduced from European Review for Medical and Pharmacological Sciences.
Đặc điểm dược động học
Hấp thu
Sau khi dùng thuốc qua đường uống, lercanidipine được hấp thụ chậm nhưng hoàn toàn tại ống tiêu hóa. Thuốc trải qua quá trình chuyển hóa đầu tiên chủ yếu tại gan, do đó độ sinh khả dụng tuyệt đối của thuốc trong khi ăn là khoảng 10%. Độ sinh khả dụng giảm tiếp còn 1/3 khi được sử dụng lúc đói. Vì độ sinh khả dụng qua đường uống của lercanidipine tăng khi có bữa ăn giàu chất béo, thuốc nên được dùng trước bữa ăn.
Sau khi uống 10-20 mg lercanidipine, nồng độ trong huyết tương đạt đỉnh sau 1,5-3 giờ (Tmax, Bảng II). Hai đồng phân lập thể của lercainidipine có đặc điểm dược động học tương tự nhau, mặc dù nồng độ đỉnh trong huyết tương và diện tích dưới đường cong (AUC) trung bình cao hơn 1,2 lần ở đồng phân lập thể (S).
Bảng II. Các chỉ số dược động học của lercanidipine
| Chỉ số | Ước đoán |
| Độ sinh khả dụng | 10% (do tác động chuyển hóa lần đầu) |
| Hấp thu qua đường uống | 100% |
| Tmax | 1.5-3 giờ |
| Gắn kết với protein | > 98% |
| Thể tích phân bố | > 2 L/kg |
| Chuyển hóa | Chủ yếu qua CYP3A4 |
| Thời gian bán hủy | 8-10 giờ |
| Thời gian tác động | > 24 giờ |
| Bài tiết | Qua nước tiểu, 50% |
Nguồn: Barchielli và cộng sự26. Tmax: thời gian đạt nồng độ đỉnh trong huyết tương
Phân bố
Lercanidipine được phân bố nhanh chóng và rộng từ huyết thanh đến các mô ngoại biên, mặc dù thuốc có tỉ lệ gắn các protein huyết thanh cao (> 98%). Do đó, tỉ lệ thuốc tự do có thể tăng lên ở những bệnh nhân bị suy thận hoặc suy gan nặng do nồng độ protein trong huyết thanh giảm.
Chuyển hóa sinh học
Lercanidipine được chuyển hóa qua CYP3A4, và không có thuốc nguyên gốc được tìm thấy trong nước tiểu hay phân. Thuốc chủ yếu được chuyển đổi thành các chất chuyển hóa không hoạt động và khoảng 50% nồng độ thuốc được bài xuất qua nước tiểu.
Thải trừ
Lercanidipine có đặc tính thải trừ qua hai pha với pha đầu tiên có thời gian bán hủy 3 – 5 giờ và pha thứ hai có thời gian bán hủy 10,5 giờ. Sự thải trừ xảy ra chủ yếu qua quá trình chuyển hóa sinh học và giá trị trung bình của thời gian bán hủy thải trừ cuối cùng được tính là 8 – 10 giờ. Khác với điều đó, hoạt tính điều trị của lercanidipine kéo dài đến 24 giờ do thuốc liên kết với màng lipid. Không có sự tích lũy liều được quan sát sau khi dùng thuốc lặp lại26. Thời gian bán hủy thải trừ là giống nhau và không có sự chuyển đổi qua lại giữa các đồng phần lập thể được quan sát trong cơ thể sống.
Tuyến tính/Không tuyến tính
Sau khi uống, nồng độ của lercanidipine trong huyết tương không tỉ lệ thuận với liều lượng thuốc (động học không tuyến tính). Tỉ số nồng độ đỉnh trong huyết tương lần lượt là 1:3:8 sau các liều dùng 10, 20 hoặc 40 mg. Thậm chí sự bão hòa của quá trình chuyển hóa qua gan lần đầu càng nổi bật hơn khi tính đến diện tích dưới đường cong (AUC) với tỉ số lần lượt là 1, 4 và 18 đối với các liều 10, 20 và 40 mg lercanidipine. Theo đó, độ sinh khả dụng tăng theo liều lượng (Bảng II)26.
Tương tác thuốc – thuốc
Lercanidipine có tác dụng ức chế CYP3A4 và CYP2D6 trong các mô hình thí nghiệm trong ống nghiệm (in vitro) trên các tiểu thể gan của người. Tuy nhiên, sự giảm hoạt tính của các enzym này được quan sát tại nồng độ với giá trị cao hơn gấp 40 lần so với nồng độ đạt đỉnh trong huyết tương sau khi uống liều 20 mg.
Đồng thời, các nghiên cứu về dược động học trên người cho thấy lercanidipine không ảnh hưởng đến nồng độ huyết tương của midazolam, một cơ chất điển hình của CYP3A4, hoặc metoprolol, một cơ chất điển hình của CYP2D6. Do đó, lercanidipine có thể không làm thay đổi dược động học của các thuốc được chuyển hóa bởi CYP3A4 và CYP2D6.
Tuy nhiên, một chất ức chế mạnh CYP3A4 như ketoconazole đã làm tăng nồng độ đỉnh (Cmax) của lercanidipine lên 8 lần và diện tích dưới đường cong (AUC) lên tới 15 lần. Đồng thời, ciclosporin, một chất ức chế mạnh CYP3A4, đã làm tăng nồng độ lercanidipine trong huyết tương lên 3 lần khi được sử dụng đồng thời. Do đó, các chất khác ức chế enzym này như itraconazole, erythromycin và nước ép bưởi được dự đoán sẽ làm tăng nồng độ lercanidipine trong huyết tương và do đó khuếch đại tác dụng hạ huyết áp. Ngược lại, các chất kích thích CYP3A4 như carbamazepine, rifampicin và cây Ban âu (St John’s wort), được dự đoán sẽ làm giảm độ tiếp xúc và hiệu quả của lercanidipine. Dựa trên bằng chứng này, lercanidipine không nên được sử dụng cùng với các chất ức chế CYP3A4 mạnh (ví dụ: ketoconazole, itraconazole, ritonavir, erythromycin, troleandomycin, clarithromycin) và không nên uống cùng với nước ép bưởi, một chất ức chế CYP3A4 tự nhiên.
Vấn đề quan trọng khác là metoprolol, một thuốc chẹn β chủ yếu được thải trừ bởi gan, làm giảm 50% độ sinh khả dụng của lercanidipine. Hiệu ứng này có thể do tình trạng giảm lưu lượng máu đến gan gây ra bởi các thuốc chẹn β. Do đó, lercanidipine có thể được sử dụng an toàn với các thuốc chẹn thụ thể β, nhưng có thể phải chỉnh liều lượng. Trong khi đó, lercanidipine không tương tác với các thuốc lợi tiểu và ƯCMC nên có thể sử dụng đồng thời.
Khác với các thuốc chẹn kênh canxi nhóm DHP còn lại, lercanidipine làm tăng nồng độ huyết tương của simvastatin. Thực tế, khi liều 20 mg lercanidipine được sử dụng lặp lại đồng thời với liều 40 mg simvastatin, diện tích dưới đường cong (AUC) của simvastatin và chất chuyển hóa hoạt động β-hydroxyacid của simvastatin tăng lần lượt là 56% và 28%. Tuy nhiên, những thay đổi này được xem như không có ý nghĩa lâm sàng.
Các đối tượng đặc biệt
Trên những bệnh nhân cao tuổi và những bệnh nhân có rối loạn chức năng thận nhẹ đến trung bình hoặc rối loạn chức năng gan nhẹ đến trung bình, đặc điểm dược động học của lercanidipine tương tự như trong dân số bệnh nhân chung. Ở những bệnh nhân rối loạn chức năng gan trung bình đến nặng, độ sinh khả dụng hệ thống của lercanidipine sẽ tăng lên do thuốc thường được chuyển hóa nhiều ở gan27.
Những bệnh nhân suy thận nặng hoặc bệnh nhân đang chạy thận có nồng độ thuốc cao hơn (khoảng 70%), và liều lượng thuốc nên được giảm để tránh nồng độ thuốc trong huyết tương cao.
Gần đây, sự tương tác thuốc giữa carvedilol – lercanidipine và ảnh hưởng của bệnh thận mạn (ở bệnh nhân tăng huyết áp với độ lọc cầu thận ước tính [eGFR] thuộc các nhóm G3b đến G5 từ 12 đến 38 mL/phút/1,73 m2 (trung bình là 26,5)) trên cả hai loại thuốc đã được nghiên cứu28. Dược động học của lercanidipine không thay đổi theo đồng phần lập thể và không bị ảnh hưởng bởi carvedilol và bệnh thận mạn, điều này ủng hộ lý do sử dụng lercanidipine để bảo vệ thận.
Đặc điểm dược lực học
Như đã đề cập trước đó, tuy có thời gian bán hủy trong huyết tương ngắn nhưng lercanidipine có tác dụng hạ áp kéo dài và không có tác dụng ức chế sức co bóp cơ tim (inotrope âm) do có tính chọn lọc mạch máu cao. Tính ái mỡ cao của lercanidipine tạo ra sự khởi phát tác động chậm, giãn cơ trơn mạch máu kéo dài và giãn mạch máu ngoại biên. Các kết quả này cho thấy lercanidipine là một thuốc chẹn kênh canxi tác động kéo dài cho phép sử dụng một lần mỗi ngày.
Trên bệnh nhân tăng huyết áp, do lercanidipine có đặc tính giãn mạch từ từ nên việc hạ huyết áp nhanh với nhịp tim nhanh phản xạ hiếm khi xảy ra. Ngoài ra, khác với các thuốc chẹn kênh canxi như verapamil và diltiazem, lercanidipine không tác động lên kênh canxi ở nút nhĩ thất, do đó không làm giảm tần số tim29.
Xem tiếp kỳ sau







