ThS.BS. MAI PHẠM TRUNG HIẾU
ThS. BS. BÙI HỮU MINH TRÍ
BS. NGUYỄN QUANG VINH
BS. HÀ QUANG THỊNH, BS. THÁI TRƯỜNG NHẢ
Bệnh viện Tim Mạch An Giang
Tóm tắt
Nền tảng: Tần suất thuyên tắc phổi (TTP) ngày càng tăng tại bệnh viện Tim Mạch (BVTM) An Giang nhưng đặc điểm bệnh nhân, các vấn đề chẩn đoán điều trị chưa được đánh giá kỹ.
Mục tiêu: Mô tả đặc điểm lâm sàng, cận lâm sàng, chẩn đoán và điều trị TTP.
Đối tượng và phương pháp nghiên cứu: Nghiên cứu trên 41 trường hợp TTP do được chẩn đoán xác định bằng chụp cắt lớp điện toán tại BVTM An Giang từ tháng 01 năm 2021 đến tháng 09 năm 2022.
Kết quả: Tuổi trung vị 72 tuổi, nữ chiếm 58.5%. Yếu tố nguy cơ chiếm tỷ lệ nhiều nhất là huyết khối tĩnh mạch (56.1%). Triệu chứng lâm sàng thường gặp nhất là khó thở (90.2%). Dấu hiệu trên điện tâm đồ thường gặp nhanh xoang (61%), S1Q3T3 (61%). Chụp cắt lớp điện toán cho thấy tắc hoàn toàn 1 hoặc 2 nhánh chiếm 24.4%. Điều trị tiêu sợi huyết chiếm 17.1%, kháng đông chiếm 19.5%, kháng đông đường uống thế hệ mới chiếm 63.4%, thuốc kháng vitamin K chiếm 29.3%. Tỷ lệ tử vong trong viện và sau 03 tháng lần lượt 14.6% và 26.8%. Qua hiệu chỉnh theo tuổi, Wells score, Geneva score, cTnT, eGFR, D-dimer, PESI là yếu tố tiên lượng độc lập biến cố gộp sau 03 tháng và diện tích dưới đường cong ROC 0.79 (95%CI: 0.65-0.93), độ nhạy 71%, độ chuyên 83%, với điểm cắt là 107đ.
Kết luận: TTP có triệu chứng lâm sàng đa dạng, tử vong cao, và thang điểm PESI là yếu tố tiên lượng biến cố gộp sau 03 tháng.
Từ khóa: Thuyên tắc phổi, tử vong, PESI.
1. Đặt vấn đề
Thuyên tắc phổi (TTP) là một dạng huyết khối tĩnh mạch thường gặp và đôi khi gây tử vong cao cho bệnh nhân. Trong số 900.000 trường hợp thuyên tắc huyết khối tĩnh mạch (TTHKTM) xảy ra hàng năm ở Hoa Kỳ, người ta ước tính rằng hơn 250.000 được chẩn đoán TTP tại phòng cấp cứu [23]. Trong số các trường hợp tử vong, 34% có TTP đột ngột tử vong, và 59% là tử vong do TTP không được chẩn đoán trong suốt cuộc đời [22]. Ở Châu Âu, tỷ lệ mắc TTP hàng năm dao động từ 39 -115 mỗi dân số 100.000 [20]. Trong một phân tích dựa trên dữ liệu từ năm quốc gia châu Âu, phần lớn các ca tử vong liên quan đến TTHKTM là do TTP mắc phải tại bệnh viện và hầu hết được chẩn đoán trước tử thiết [21]. Chẩn đoán TTP vẫn còn khó khăn và thách thức với Bác sỹ lâm sàng, ngày nay việc áp dụng các thang điểm Wells, thang điểm Geneva, cùng với D-Dimer giúp các bác sỹ sàng lọc bước đầu, và phân tầng nguy cơ. Bệnh viện Tim mạch An Giang (BVTMAG) đã triển khai chụp CT đa lát cắt từ năm 2018, nên việc chẩn đoán thuận lợi hơn. Tuy nhiên vai trò của lâm sàng, cận lâm sàng cơ bản cũng như tính hiệu quả, an toàn của các biện pháp điều trị TTP tại BVTMAG còn chưa rõ. Vì vậy, chúng tôi tiến hành thực hiện nghiên cứu: “Đánh giá kết quả điều trị và các yếu tố tiên lượng thuyên tắc phổi tại Bệnh viện Tim mạch An Giang”. Nhằm các mục tiêu:
1/ Đặc điểm lâm sàng, cận lâm sàng bệnh nhân TTP từ tháng 01/2021 – 09/2022.
2/ Kết quả điều trị và một số yếu tố liên quan đến biến cố tại bệnh viện và sau 03 tháng.
2. Đối tượng và phương pháp nghiên cứu
2.1. Đối tượng ngiên cứu
Bệnh nhân được chẩn đoán TTP cấp tại BVTMAG từ tháng 01/2021 đến tháng 09/2022.
2.2. Phương pháp nghiên cứu
2.2.1. Thiết kế nghiên cứu: mô tả cắt ngang hồi cứu và tiến cứu.
2.2.2. Phương pháp chọn mẫu: chọn mẫu thuận tiện.
2.2.3. Tiêu chuẩn chọn mẫu
– Tuổi ≥ 18 tuổi,
– Tiêu chuẩn chẩn đoán TTP:
+ TTP: CT động mạch phổi xác định có huyết khối mới trong động mạch phổi ở bất cứ vị trí nào.
+ Không TTP: CT động mạch phổi không tìm thấy huyết khối trong bất cứ vị trí nào của động mạch phổi.
– Phim được đọc bởi bác sỹ có kinh nghiệm về CT động mạch phổi. Kết quả được mô tả qua phiếu trả kết quả có ký xác nhận của người đọc, sau đó được gửi trở lại khoa Cấp cứu kèm theo phim in.
2.2.4. Tiêu chuẩn loại trừ
– Triệu chứng xuất hiện > 14 ngày.
– Dị ứng thuốc cản quang.
– Bệnh nhân/ thân nhân không đồng ý tham gia nghiên cứu.
2.3. Nội dung nghiên cứu
2.3.1. Đặc điểm lâm sàng và cận lâm sàng
– Ghi nhận tuổi, giới: nam và nữ; đánh giá tiền sử và các yếu tố nguy cơ;
– Đánh giá lâm sàng: Thang điểm Well, Geneva cải tiến, thang điểm PESI;
– Làm các xét nghiệm: cTnT, eGFR, D-dimer; ghi ECG; siêu âm tim;
– Chụp cắt lớp vi tính: xác định huyết khối động mạch phổi, vị trí.
– Sơ đồ nghiên cứu TTP:
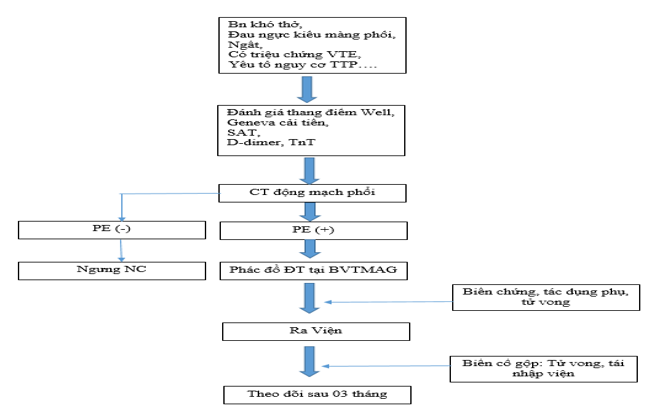
2.3.2. Kết quả điều trị
– Tỷ lệ sử dụng: heparin không phân đoạn (UFH), tiêu sợi huyết, UFH và tiêu sợi huyết; kháng vitamin K, NOAC (rivaroxaban, dabigatran) theo phân tầng nguy cơ. Theo dõi biến chứng: chảy máu, xuất huyết dưới da… trong quá trình điều trị.
– Kết quả: Xuất viện, tử vong, biến cố gộp (tử vong, tái nhập viện) các yếu tố nguy cơ tử vong trong lúc nằm viện và sau 03 tháng. Ghi nhận áp lực động mạch phổi tâm thu (PAPs) và có tăng áp động mạch phổi mạn (CTEPH) sau 03 tháng.
2.4. Phương pháp xử lý số liệu
– Số liệu thu thập được xử lý theo phương pháp thống kê y học với phần mềm R .
– Các biến định tính: trình bày tần số, tỷ lệ phần trăm.
– Các biến định lượng: trình bày số trung bình/ trung vị.
– Phân tích hồi quy logistic đa biến có hiệu chỉnh giữa các yếu tố: tuổi, Wells score, Geneva score, PESI, eGFR, cTnT, D-dimer với biến cố gộp sau 03 tháng. Xác định diện tích dưới đường cong ROC và điểm cắt của thang điểm PESI trong tiên lượng biến cố gộp sau 03 tháng. Kết quả được xem là có ý nghĩa thống kê với p < 0,05.
3. Kết quả
3.1. Lâm sàng và cận lâm sàng
Bảng 3.1. Đặc điểm lâm sàng và cận lâm sàng của nhóm nghiên cứu
| Đặc điểm LS, CLS | Không biến cố gộp sau 3 tháng
n = 24 Trung vị [Min, Max] hoặc n (%) |
Biến cố gộp sau 3 tháng
n = 17 Trung vị [Min, Max] hoặc n (%) |
Tổng cộng
n = 41 Trung vị [Min, Max] hoặc n (%) |
|
| Tuổi | 66 [44,99] | 80 [20,91] | 72 [20,91] | |
| Giới tính | Nam | 11(45.8%) | 6(35.3%) | 17(41.5%) |
| Nữ | 13(54.2%) | 11(64.7) | 24(58.5%) | |
| Nhịp tim | 98 [75,120] | 107[35,140] | 100[35,140] | |
| SpO2(%) | 92.5 [76,98] | 89 [80,99] | 92(76,99) | |
| Khó thở | 21(87.5%) | 16(94.1%) | 37(90.2%) | |
| Đau ngực | 10(41.7%) | 6(35.3%) | 16(39%) | |
| Ngất | 1 (4.2%) | 1 ( 5.9%) | 2 ( 4.9%) | |
| Triệu chứng TTHKTM | 13 (54.2%) | 10 (58.8%) | 23 (56.1%) | |
| Wells score | 4.5 [1.5 , 8] | 4.5 [3 , 9] | 4.5 [1.5 , 9] | |
| GENEVA score | 6 [3 , 12] | 6 [4, 13] | 6 [3 , 13] | |
| PESI | 96 [47 , 164] | 124 [86 , 231] | 108 [47 , 231] | |
| cTnT (ng/l) | 76.4 [3.8 , 1320] | 81 [36, 1120] | 80.8 [3.8 , 1320] | |
| eGFR (ml/p/1.73m2) | 56.5 [23 , 108] | 49 [20 , 100] | 50 [20 , 108] | |
| D-dimer (µg/L) | 2500 [1100 , 6340] | 2600 [680 , 6500] | 2590 [680 , 6500] | |
| Phân tầng nguy cơ | ||||
| Thấp | 5 (20.8%) | 0 (0%) | 5 (12.2%) | |
| Trung bình thấp | 5 (20.8%) | 4 (23.5%) | 9 (22.0%) | |
| Trung bình cao | 11 (45.8%) | 8 (47.1%) | 19 (46.3%) | |
| Cao | 3 (12.5%) | 5 (29.4%) | 8 (19.5%) | |
| ECG | ||||
| Nhanh xoang | 13 (54.2%) | 12 (70.6%) | 25 (61%) | |
| ECG: S1Q3T3 | 15 (62.5%) | 10 (58.8%) | 25 (61%) | |
| ECG tăng gánh thất (P) | 6 (25%) | 4 (23.5%) | 10 (24.4%) | |
| Siêu âm tim | ||||
| RV/LV >1 | 5 (20.8%) | 5 (29.4%) | 10 (24.4%) | |
| Mc Connell (+) | 4 (16.7%) | 5 (29.4%) | 9 (22%) | |
| TAPSE <16 | 9 (52.9%) | 12 (50.9%) | 21 (51.2%) | |
| PAPs | 50 (20 , 92) | 45 ( 20, 71) | 50 (20 , 92) | |
| CT động mạch phổi | ||||
| CT tắc hoàn toàn 01 hoặc 02 nhánh động mạch phổi | 6 (25%) | 4 (23.5%) | 10 (24.4%) | |
| CT tắc bán phần động mạch phổi | 18 (75.0%) | 13 (76.5%) | 31 (75.6%) | |
Nhận xét: Tuổi trung vị 72, nhóm nguy cơ trung bình cao chiếm 46.3%, dấu hiệu thường gặp trên ECG: S1Q3T3 61%, nhanh xoang 61%.
3.2. Kết quả điều trị
Bảng 3.2. Sử dụng các thuốc theo phân tầng nguy cơ
| Thấp (n=5) | Trung bình thấp (n=9) | Trung bình cao (n=19) | Cao (n=8) | Tổng cộng (n=41) | |
| UFH | 0 (0%) | 0 (0%) | 0 (0%) | 3 (37.5%) | 3 (7.3%) |
| Kháng đông | 0 (0%) | 2 (22.2%) | 2 (10.5%) | 4 (50.0%) | 8 (19.5%) |
| Tiêu sợi huyết | 0 (0%) | 1 (11.1%) | 3 (15.8%) | 3 (37.5%) | 7 (17.1%) |
| UFH và tiêu sợi huyết | 0 (0%) | 1 (11.1%) | 2 (10.5%) | 2 (25.0%) | 5 (12.2%) |
| Kháng vitamin K | 1 (20.0%) | 3 (33.3%) | 4 (21.1%) | 4 (50.0%) | 12 (29.3%) |
| Rivaroxaban | 4 (80.0%) | 6 (66.7%) | 11 (57.9%) | 2 (25.0%) | 23 (65.7%) |
| Dabigatran | 0 (0%) | 0 (0%) | 3 (15.8%) | 0 (0%) | 3 (8.6%) |
Nhận xét: Sử dụng kháng đông chiếm tỷ lệ 19.5%, tiêu sợi huyết chiếm 17.1%, NOAC bao gồm rivaroxaban và dabigatran có tỷ lệ 63.4%.
Bảng 3.3. Biến chứng và tử vong trong điều trị thuyên tắc phổi
| Kết quả ĐT | Không biến cố gộp sau 3 tháng
n=24 Trung vị [Min, Max] hoặc n (%) |
Biến cố gộp sau 3 tháng
n=17 Trung vị [Min, Max] hoặc n (%) |
Tổng cộng
n= 41 Trung vị [Min, Max] hoặc n (%) |
| Chảy máu chân răng | 0 ( 0%) | 1 (5.9%) | 1 (2.4%) |
| Xuất huyết dưới da | 0 (0%) | 2 (11.8%) | 2 (4.9%) |
| PAPS xuất viện | 40 [25 , 75] | 40 [20 , 65] | 40 [20 , 75] |
| Tử vong lúc ra viện | 0 (0%) | 6 (35.3%) | 6 (14.6%) |
| Tử vong sau 3 tháng | 1 (4.2%) | 10 (58.8%) | 11(26.8%) |
| PAPs sau 3 tháng | 39 [23 , 115] | 45 [20 , 50] | 40 [20 , 115] |
| CTEPH sau 3 tháng | 19 (79.2%) | 8 (47.1%) | 27 (65.9%) |
Nhận xét: Tử vong trong viện có 6 bệnh nhân (14.6%), tử vong sau 03 tháng có 11 bệnh nhân (26.8%).
Bảng 3.4. Phân tích hồi quy logistic đa biến có hiệu chỉnh giữa các yếu tố: tuổi, Wells score, Geneva score, PESI, cTnT, D-dimer với biến cố gộp sau 03 tháng
| OR (95%CI) | adj.OR(95%) | p | |
| Tuổi | 1.05 (0.99,1.10) | 0.99 (0.93,1.05) | 0.778 |
| Wells score | 1.46 (0.94,2.29) | 1.28 (0.66,2.47) | 0.469 |
| Geneva score | 1.05 (0.83,1.32) | 0.73 (0.49,1.09) | 0.126 |
| PESI | 1.04 (1.01,1.07) | 1.07 (1.01,1.12) | 0.011 |
| cTnT | 0.99 (0.99,1.00) | 0.99 (0.99,1.00) | 0.607 |
| eGFR | 0.99 (0.96,1.03) | 1.05 (0.99,1.12) | 0.13 |
| D-dimer | 1 (0.99,1.00) | 0.99 (0.99,1.00) | 0.658 |
Nhận xét: Qua hiệu chỉnh đa biến chỉ có điểm PESI là yếu tố tiên lượng độc lập với biến cố gộp sau 03 tháng.
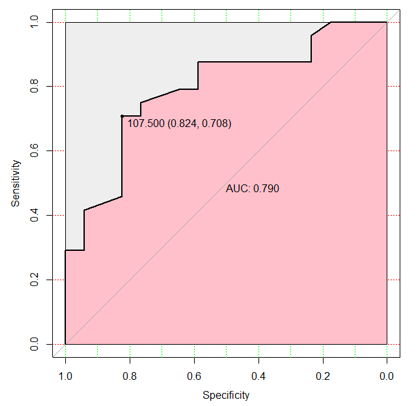
Hình 3.2. Diện tích dưới đường cong của thang điểm PESI với AUC 0.79 (95% CI: 0.65-0.93 (DeLong)), độ nhạy 83%, độ chuyên 71%, với điểm cắt PESI: 107 đ.
4. Bàn luận
Qua theo dõi từ 01/2021 đến 09/2022 chúng tôi thu thập được 41 bệnh nhân thuyên tắc phổi. Tuổi trung vị của nhóm nghiên cứu 72 tuổi: nhỏ nhất 20t, lớn nhất 91t. Tuổi này cũng phản ánh thực trạng nhóm tuổi nhập BVTMAG đa số đều lớn tuổi. Trong khi đó khảo sát tại bệnh viện Thống Nhất năm 2018 cho thấy tuổi mắc TTP cũng cao 75t nhỏ nhất 66t, lớn nhất 89t [2]. Một khảo sát khác tại bệnh viện ĐHYD TP. HCM năm 2019 cho thấy tuổi trung vị 64t nhỏ nhất 28, lớn nhất 92t [1].
Nữ giới chiếm 58.5% nhiều hơn nam giới, và có biến cố gộp sau 3 tháng chiếm 64.7 %, cũng phù hợp với Nguyễn Văn Tân tại bệnh viện Thống Nhất nữ chiếm 56.25%[2], và nghiên cứu tại bệnh viện Đại Học Y Dược TP. HCM nữ chiếm 67% [1], và Keller theo dõi trong 10 năm tại Đức có 569 bệnh nhân TTP trong đó nữ vẫn chiếm ưu thế 55.9% [11].
Về các yếu tố nguy cơ TTP, chúng tôi ghi nhận 23 ca (56.1%) có triệu chứng TTHKTM, trong đó 58.8% có biến cố sau 03 tháng. Đây là dấu hiệu thường gặp có tỷ lệ 37.5% ở bệnh nhân thuyên tắc phổi tại bệnh viện Thống Nhất khảo sát năm 2018 [2]. Nghiên cứu của chúng tôi cho thấy nữ giới có tỷ lệ 52% TTHKTM cao hơn so với nam giới 48%. Bệnh nhân bị TTHKTM có khả năng tăng tỷ lệ tái phát theo thời gian. Một nghiên cứu dịch tễ TTP tại Mỹ năm 2017 cho thấy rằng sau 2 năm, có 17,5% nguy cơ tái phát TTHKTM, sau 5 năm có 24,6% và sau 8 năm có 30,3% nguy cơ tái phát TTHKTM. Nicholas cũng báo cáo rằng nam giới có xu hướng phát triển TTHKTM cao hơn một chút so với nữ giới và có tỷ lệ mắc ước tính là 56 nam và 48 nữ trên 100.000 dân [9].
Triệu chứng TTP thường gặp của chúng tôi là khó thở (90.2%) , đau ngực (39%) và ngất (4.9%). Nghiên cứu của Yonathan Freund khoảng 5% đến 10% bệnh nhân đến khoa cấp cứu cho biết đau ngực và khó thở là triệu chứng chính của họ [8]. Một nghiên cứu hồi cứu trên 881 bệnh nhân được đánh giá tại 03 khoa cấp cứu ở Pháp báp cáo rằng khoảng 30% bệnh nhân TTP bị đau ngực [13]. Theo phân tích tổng hợp Ata (n=5252, năm 2022) khó thở chiếm tỷ lệ nhiều nhất 57%, kế đó đau ngực 33%, ngất chiếm 6.5% [3]. TTP cũng có biểu hiện ngất không rõ nguyên nhân, như trong 2 nghiên cứu đoàn hệ tiền cứu đa trung tâm bao gồm khoảng 20.000 bệnh nhân ngất [15]. Một dấu hiệu sinh tồn đáng lưu ý đó là SpO2 trung bình 89% ở nhóm có biến cố thấp hơn SpO2 92% ở nhóm không biến cố gộp sau 03 tháng. Trong các thang điểm đánh giá phân tầng nguy cơ cho thấy trung vị thang điểm PESI 108 đ [tối thiểu 47 đ, tối đa 231 đ], trong đó PESI nhóm có biến cố có điểm trung vị (124 đ) cao hơn so với PESI nhóm không có biến cố (96 đ).
Dấu hiệu ECG cho thấy nhanh xoang và S1Q3T3 đều chiếm tỷ lệ cao 61%, đây cũng là dấu hiệu thường gặp trên lâm sàng ở bệnh nhân TTP cấp. Tỷ lệ nhịp nhanh xoang cũng khá tương đồng với 02 nghiên cứu của bệnh viện Thống Nhất 62% và ĐHYD TP. HCM 57%, trong khi đó dấu S1Q3T3 thấp hơn lần lượt là 12.5% và 11.4%. Một dấu hiệu quan trọng nữa trên ECG đó là dấu tăng gánh thất phải chiếm tỷ lệ 24.4%. Nghiên cứu của Ducan Thomson hồi cứu 189 bệnh nhân có TTP cho thấy nhịp nhanh xoang (28%), S1Q3T3 (3,7%); dấu hiệu tăng gánh thất phải có độ nhạy thấp 11%, nhưng có độ chuyên cao 97% để chẩn đoán nghi ngờ TTP [18].
Về siêu âm tim tỷ lệ đường kính thất phải/ thất trái > 1 chỉ chiếm tỷ lệ 24.4%, dấu hiệu Mc Connell có tỷ lệ 22%, TAPSE < 16mm nhóm có biến cố chiếm tỷ lệ 52.9%, so với nhóm TAPSE > 16 mm không có biến cố 50.2%, sự khác biệt này không có ý nghĩa thống kê. Trong khi đó nghiên cứu Lobo (n=782, năm 2014) cho thấy TAPSE < 16mm là yếu tố tiên lượng tử vong trong 30 ngày (hazard ratio [HR] 2.3; 95% confidence interval [CI] 1.2–4.7; P = 0.02) [14]. PAPs lúc nhập viện trung bình 50 mmHg, có xu hướng giảm khi ra viện còn 40 mmHg. Tuy nhiên tăng áp lực động mạch phổi mạn tính (CTEPH) sau 03 tháng chiếm tỷ lệ cao 65.9%. Một nghiên cứu của Burgos tại Argentina qua 625 bệnh nhân cho thấy PAPs trung bình lúc nhập viện 43 mmHg. Trong một phân tích tổng hợp của J Matthew Fields có thể dựa vào siêu âm tim có thể nghi ngờ TTP như sau: tỷ lệ đường kính thất phải/ thất trái có độ nhạy 55%, độ chuyên 86%; dấu Mc Connel có độ nhạy 22%, độ chuyên 97%, TAPSE có độ nhạy 64%, độ chuyên 61% [7].
Nhóm nghiên cứu của chúng tôi tỷ lệ kháng đông 19.5%, sử dụng tiêu sợi huyết 17.1%, phối hợp UFH và tiêu sợi huyết chiếm 12.2%. Sau khi đã dùng kháng đông được ≥ 5 ngày và có gối đầu kháng vitamin K thì có thể ngưng enoxaparin. Sau đó duy trì kháng vitamin K hoặc NOAC 3 tháng với bệnh nhân có yếu tố nguy cơ thuyên tắc huyết khối tạm thời, ít nhất 3 tháng với bệnh nhân không rõ yếu tố nguy cơ, và có thể suốt đời với bệnh nhân tắc động mạch phổi tái phát. Trong nhóm nguy cơ trung bình thấp lúc nhập viện chúng tôi có sử dụng 02 ca tiêu sợi huyết, do 02 ca lúc nhập viện huyết áp ổn định nhưng sau đó chuyển nặng có rối loạn huyết động, sau khi hội chẩn chuyên gia cấp Bệnh viện chúng tôi quyết định sử dụng tiêu sợi huyết, 01 ca vẫn còn sống sau 03 tháng, còn 01 ca tử vong sau 02 tháng do nhiễm Covid. Sau khi xuất viên tỷ lệ sử dụng NOAC 63.4%, 29.3% sử dung kháng vitamin K. Theo y văn lợi ích lớn nhất được bắt đầu điều trị trong vòng 48 giờ kể từ khi có triệu chứng, nhưng tiêu sợi huyết vẫn có thể hữu ích ở những bệnh nhân đã có các triệu chứng trong 6- 14 ngày [4, 12] .
Tỷ lệ tử vong trong nhóm nghiên cứu lúc xuất viện và sau 03 tháng lần lượt là 14.6% (6 ca), 26.8% (11 ca). Theo Nguyễn Thị Tuyết Mai nghiên cứu tại bệnh viện ĐHYD TP. HCM năm 2019 tỷ lệ bệnh nhân tử vong có điều trị tiêu sợi huyết khoảng 40% . Theo Stein và Matta trong 21.390 bệnh nhân TTP không ổn định có sử dụng tiêu sợi huyết có tỷ lệ tử vong do mọi nguyên nhân là 8.4% [16]. Một nghiên cứu tại Tokyo năm 2018 trong 1428 bệnh nhân tỷ lệ tử vong sau 30 ngày ở nữ 5% so với nam là 2.8% [17]. Theo Yan Wang theo dõi 368 bệnh nhân TTP tỷ lệ tử vong trong viện 8.4% [19]. Một nghiên cứu khác tại Pakistan năm 2019 có 174 bệnh nhân TTP có tỷ lệ tử vong trong viện 12.6% [10].
Qua phân tích hồi qui logistic đa biến có hiệu chỉnh theo tuổi, Wells score, Geneva score, PESI, cTnT, e-GFR, D-dimer cho thấy PESI là yếu tố tiên lượng độc lập với biến cố gộp sau 03 tháng. Và diện tích dưới đường cong của thang điểm PESI là 0.79 (95% CI: 0.65-0.93 (DeLong)), độ nhạy 83%, độ chuyên 71%, với điểm cắt PESI: 107 đ. Nghiên cứu Jacques Donzé 357 bệnh nhân bị PE được chẩn đoán tại sáu khoa cấp cứu ở ba quốc gia châu Âu. Có 11 biến số tiên lượng để phân tầng bệnh nhân thành năm nhóm nguy cơ tử vong. Tỷ lệ tử vong chung 5.9%. PESI có độ nhạy cao (91%, 95% CI: 71-97%), và diện tích dưới đường cong ROC là 0,78 (KTC 95%: 0,70-0,86) [5]. Một phân tích tổng hợp Antoine Elias Xem xét bằng chứng cho các mô hình tiên lượng hiện có trong thuyên tắc phổi cấp tính (PE) và xác định xem chúng có giá trị và hữu ích như thế nào để dự đoán kết cục của bệnh nhân. Có 71 nghiên cứu (44.298 bệnh nhân), trong số đó, 17 nghiên cứu xây dựng mô hình cụ thể cho tiên lượng PE. Các mô hình được xác thực nhiều nhất là PESI và sPESI. Tỷ lệ tử vong chung trong 30 ngày là 2,3% (1,7% đến 2,9%) ở nhóm nguy cơ thấp và 11,4% (9,9% đến 13,1%) ở nhóm nguy cơ cao đối với PESI (9 nghiên cứu) và 1,5% ( 0,9% đến 2,5%) ở nhóm nguy cơ thấp và 10,7% (8,8% đến 12,9%) ở nhóm nguy cơ cao đối với sPESI (11 nghiên cứu) [6].
5. Hạn chế
Do cỡ mẫu chúng tôi còn nhỏ, nhóm bệnh nhân của chúng tôi chỉ nghiên cứu đơn trung tâm và theo dõi còn ngắn hạn. Vì thế để tìm hiểu rõ hơn cần phải thu thập cỡ mẫu thêm nữa và cần thời gian theo dõi lâu hơn.
6. Kết luận
Qua theo dõi và điều trị 41 ca thuyên tắc phổi tại Bệnh viện Tim Mạch An Giang có tuổi trung vị 72 tuổi. Yếu tố nguy cơ chiếm tỷ lệ nhiều nhất là huyết khối tĩnh mạch. Triệu chứng lâm sàng thường gặp nhất là khó thở, điện tâm đồ thường gặp nhanh xoang và S1Q3T3. Điều trị sớm sẽ giúp giảm tỷ lệ tử vong. PESI là yếu tố tiên lượng độc lập biến cố gộp sau 03 tháng.
Tài liệu tham khảo
- Nguyễn Thị Tuyết Mai, Trần Thị Xuân Anh, Bùi Thế Dũng, Trương Quang Bình (2019), “Đặc điểm lâm sàng, cận lâm sàng và kết quả điều trị thuyên tắc phổi do huyết khối tại bệnh viện Đại Học Y Dược Thành phố Hồ Chí Minh “. Y Học TP. Hồ Chí Minh, 23, 208-213.
- Nguyễn Văn Tân, Nguyễn Đức Thành, Nguyễn Ngọc Phương Dung (2018), “Đặc điểm lâm sàng và cận lâm sàng của bệnh nhân cao tuổi thuyên tắc phổi tại bệnh viện Thống Nhất “. Y Học TP. Hồ Chí Minh, 22, 224-230.
- F. Ata, W. H. Ibrahim, H. Choudry, A. Shams, A. Arshad, H. W. Younas, A. B. I. Bilal, M. Q. Ikram, S. Tahir, W. W. Mogassabi, N. M. Errayes (2022), “Optimal management, prevalence, and clinical behavior of saddle pulmonary embolism: A systematic review and meta-analysis”. Thromb Res, 217, 86-95.
- L. B. Daniels, J. A. Parker, S. R. Patel, F. Grodstein, S. Z. Goldhaber (1997), “Relation of duration of symptoms with response to thrombolytic therapy in pulmonary embolism”. Am J Cardiol, 80 (2), 184-8.
- J. Donzé, G. Le Gal, M. J. Fine, P. M. Roy, O. Sanchez, F. Verschuren, J. Cornuz, G. Meyer, A. Perrier, M. Righini, D. Aujesky (2008), “Prospective validation of the Pulmonary Embolism Severity Index. A clinical prognostic model for pulmonary embolism”. Thromb Haemost, 100 (5), 943-8.
- A. Elias, S. Mallett, M. Daoud-Elias, J. N. Poggi, M. Clarke (2016), “Prognostic models in acute pulmonary embolism: a systematic review and meta-analysis”. BMJ Open, 6 (4), e010324.
- J. M. Fields, J. Davis, L. Girson, A. Au, J. Potts, C. J. Morgan, I. Vetter, L. A. Riesenberg (2017), “Transthoracic Echocardiography for Diagnosing Pulmonary Embolism: A Systematic Review and Meta-Analysis”. J Am Soc Echocardiogr, 30 (7), 714-723.e4.
- Y. Freund, F. Cohen-Aubart, B. Bloom (2022), “Acute Pulmonary Embolism: A Review”. Jama, 328 (13), 1336-1345.
- N. J. Giordano, P. S. Jansson, M. N. Young, K. A. Hagan, C. Kabrhel (2017), “Epidemiology, Pathophysiology, Stratification, and Natural History of Pulmonary Embolism”. Tech Vasc Interv Radiol, 20 (3), 135-140.
- S. Kausar, H. S. Khan, M. T. B. Nazir, Rehman Adeel Ur, A. M. Kayani (2019), “Acute Pulmonary Embolism: Presentation, Diagnosis, Management and Factors Impacting Clinical Outcome in a Tertiary Cardiac Centre in Pakistan”. J Coll Physicians Surg Pak, 29 (8), 749-752.
- K. Keller, L. Rappold, A. Gerhold-Ay, L. Hobohm, G. Hasenfuß, S. V. Konstantinides, C. Dellas, M. Lankeit (2019), “Sex-specific differences in pulmonary embolism”. Thromb Res, 178, 173-181.
- T. Lee, S. Itagaki, Y. P. Chiang, N. N. Egorova, D. H. Adams, J. Chikwe (2018), “Survival and recurrence after acute pulmonary embolism treated with pulmonary embolectomy or thrombolysis in New York State, 1999 to 2013”. J Thorac Cardiovasc Surg, 155 (3), 1084-1090.e12.
- A. Lefevre-Scelles, P. Jeanmaire, Y. Freund, L. M. Joly, A. L. Phillipon, M. Roussel (2020), “Investigation of pulmonary embolism in patients with chest pain in the emergency department: a retrospective multicenter study”. Eur J Emerg Med, 27 (5), 357-361.
- J. L. Lobo, A. Holley, V. Tapson, L. Moores, M. Oribe, M. Barrón, R. Otero, D. Nauffal, R. Valle, M. Monreal, R. D. Yusen, D. Jiménez (2014), “Prognostic significance of tricuspid annular displacement in normotensive patients with acute symptomatic pulmonary embolism”. J Thromb Haemost, 12 (7), 1020-7.
- P. A. Raynal, M. Cachanado, J. Truchot, C. Damas-Perrichet, A. L. Feral-Pierssens, H. Goulet, S. Deltour, S. Boussouar, V. Donciu, T. Simon, Y. Freund, A. L. Philippon (2019), “Prevalence of pulmonary embolism in emergency department patients with isolated syncope: a prospective cohort study”. Eur J Emerg Med, 26 (6), 458-461.
- P. D. Stein, F. Matta (2012), “Thrombolytic therapy in unstable patients with acute pulmonary embolism: saves lives but underused”. Am J Med, 125 (5), 465-70.
- Y. Tanabe, T. Yamamoto, T. Murata, K. Mabuchi, N. Hara, A. Mizuno, T. Nozato, S. Hisatake, T. Obayashi, M. Takayama, K. Nagao (2018), “Gender Differences Among Patients With Acute Pulmonary Embolism”. Am J Cardiol, 122 (6), 1079-1084.
- D. Thomson, G. Kourounis, R. Trenear, C. M. Messow, P. Hrobar, A. Mackay, C. Isles (2019), “ECG in suspected pulmonary embolism”. Postgrad Med J, 95 (1119), 12-17.
- Y. Wang, H. Yang, L. Qiao, Z. Tan, J. Jin, J. Yang, L. Zhang, B. M. Fang, X. Xu (2019), “The predictive value of PaO(2)/FIO(2) and additional parameters for in-hospital mortality in patients with acute pulmonary embolism: an 8-year prospective observational single-center cohort study”. BMC Pulm Med, 19 (1), 242.
- Wendelboe AM, Raskob GE (2016), “Global burden of thrombosis: epidemiologic aspects”. Circ Res, 118 (1340 – 7)
- Cohen AT, Agnelli G, Anderson FA, Arcelus JI, Bergqvist D (2007), “Venous thromboembolism (VTE) in Europe. The number of VTE events and associated morbidity and mortality.”. Thromb Haemost, 98 (4), 756 – 64.
- Stavros V, Konstantinides, Adam Torbicki, Giancarlo Agnelli (2014), “ESC Guidelines on the diagnosis and management of acute pulmonary embolism: the task force for the diagnosis and management of acute pulmonary embolism of the European Society of Cardiology (ESC) endorsed by the European Respiratory Society (ERS)”. Eur Heart J, 35 (3033 – 73)
- Frank Peacock W, Coleman CI, Diercks DB, Francis S, Kabrhel C, et al Keay C (2018), “Emergency department discharge of pulmonary embolus patients”. Acad Emerg Med, 25, 995 – 1003.







