Người dịch: BS. CKII. PHAN THANH LAN
Bệnh viện Chợ Rẫy
TÓM TẮT
Mục tiêu: Để so sánh việc tuân thủ điều trị tăng huyết áp giữa các bệnh nhân được kê toa bằng viên thuốc phối hợp ba liều cố định (SPC) perindopril/amlodipine/indapamide (P/A/I) so với phối hợp thuốc ức chế men chuyển angiotensin (ACEI), thuốc chẹn kênh canxi (CCB) và thuốc lợi tiểu (D) gồm viên liều cố định hai loại thuốc và viên rời thuốc thứ ba.
Phương pháp nghiên cứu: Sử dụng cơ sở dữ liệu sử dụng dịch vụ chăm sóc sức khỏe của Vùng Lombardy (Ý), gồm 28.210 bệnh nhân, từ 40 tuổi trở lên, được kê đơn SPC P/A/I trong giai đoạn 2015–2018 đã được xác định ngày kê đơn đầu là ngày bắt đầu theo dõi. Đối với mỗi bệnh nhân được kê đơn SPC, so sánh với một bệnh nhân được bắt đầu điều trị bằng ACEI/CCB/D dưới dạng kết hợp hai viên thuốc. Việc tuân thủ điều trị của viên thuốc phối hợp 3 thành phần cố định liều được đánh giá trong suốt cả năm, tính từ ngày bắt đầu điều trị có được tỷ lệ số ngày được kê đơn sau đó (PDC). Bệnh nhân có PDC > 75% được xác định là tuân thủ điều trị bằng thuốc cao. Các mô hình hồi quy logarit được tính toán để ước tính tỷ lệ rủi ro của việc tuân thủ điều trị liên quan đến chiến lược điều trị bằng thuốc.
Kết quả: Khoảng 59% và 25% người dùng SPC và kết hợp hai viên thuốc cho thấy tuân thủ điều trị cao tương ứng. So với những bệnh nhân dùng hai viên thuốc để điều trị phối hợp ba loại thuốc, những người được điều trị bằng SPC ba loại thuốc có xu hướng tuân thủ cao hơn với phối hợp ba loại thuốc viên rời (2,38, khoảng tin cậy 95%: 2,32–2,44). Đây là trường hợp bất kể giới tính, tuổi tác, bệnh đi kèm và số lần điều trị.
Kết luận: Trong bối cảnh thực tế, những bệnh nhân dùng viên phối hợp ba liều cố định SPC cho thấy tuân thủ điều trị hạ huyết áp cao hơn so với những bệnh nhân được kê đơn phối hợp ba loại thuốc bằng hai viên rời.
Từ khóa: tuân thủ điều trị, thuốc hạ huyết áp, dự hậu lâm sàng, ngừng thuốc, nghiên cứu dựa trên quần thể, viên thuốc phối hợp
Chữ viết tắt: ACEI, thuốc ức chế men chuyển; HA, huyết áp; CCB, thuốc chẹn kênh canxi; CI, khoảng tin cậy; CV, tim mạch; HR, tỷ lệ rủi ro; NHS, Dịch vụ Y tế Quốc gia; PDC, tỷ lệ số ngày được kê đơn; RR, tỷ số nguy cơ tương đối; SPC, viên phối hợp cố định liều
MỞ ĐẦU
Viên phối hợp cố định liều (SPC) của hai hoặc ba loại thuốc hạ huyết áp được khuyến cáo theo hướng dẫn của Hiệp hội Tim mạch Châu Âu và Hiệp hội Tăng huyết áp Châu Âu [1,2] vì bằng chứng cho thấy việc giảm số viên thuốc hạ huyết áp được kê và uống hàng ngày đi kèm với việc tăng cường tuân thủ điều trị [3]. Đây được coi là một mục tiêu quan trọng để theo đuổi bởi vì sự tuân thủ điều trị thấp ở các bệnh nhân tăng huyết áp [4] và sự gia tăng của nó có liên quan đến việc cải thiện tỷ lệ kiểm soát huyết áp (HA) [5] và giảm nguy cơ biến cố bệnh tật và tử vong tim mạch (CV) [6,7]. Một số nghiên cứu ủng hộ kết luận rằng SPC của hai loại thuốc hạ huyết áp dẫn đến tuân thủ điều trị tốt hơn so với dùng thuốc riêng biệt [8], trong khi bằng chứng của SPC ba loại thuốc thì hạn chế hơn và không hoàn toàn nhất quán. Mặc dù sự cải thiện tuân thủ điều trị đã được quan sát thấy trong một số nghiên cứu (bao gồm cả một thử nghiệm ngẫu nhiên chỉ kéo dài vài tuần) [9,10], nhưng các nghiên cứu khác không tìm thấy bất kỳ sự gia tăng nào trong việc tuân thủ điều trị ở những người sử dụng SPC viên cố định ba loại thuốc so với những người dùng viên riêng cùng loại thuốc, ví dụ: SPC hai loại thuốc viên phối hợp cộng với một viên thuốc thứ ba riêng lẻ [11,12].
Nghiên cứu hiện tại có mục đích chính là so sánh sự tuân thủ điều trị bằng viên phối hợp liều cố định (SPC) ba loại thuốc hạ huyết áp trên bệnh nhân so với những người sử dụng kết hợp hai viên thuốc rời, tức là một SPC gồm hai thuốc hạ huyết áp cộng với một viên thuốc thứ 3 riêng lẻ. Mục đích thứ yếu thứ nhất cũng là so sánh mối liên quan giữa việc tuân thủ điều trị và dự hậu lâm sàng được đo lường bằng số lần nhập viện do biến cố tim mạch ở hai nhóm điều trị để xem liệu sự khác biệt trong tuân thủ điều trị có được chuyển thành lợi ích lâm sàng hay không. So sánh giữa hai chiến lược điều trị cũng được mở rộng sang tổng chi phí của các dịch vụ chăm sóc sức khỏe tim mạch, được xác định bởi chi phí thuốc, dịch vụ y tế ngoại trú và nhập viện.
PHƯƠNG PHÁP NGHIÊN CỨU
Thiết kế nghiên cứu
Dữ liệu được sử dụng trong nghiên cứu này được lấy từ Cơ sở dữ liệu dịch vụ chăm sóc sức khỏe của Lombardy, một vùng của Ý chiếm gần 16% dân số (khoảng 10 triệu dân). Tất cả công dân Ý đều có quyền tiếp cận bình đẳng vào các dịch vụ chăm sóc sức khỏe do Dịch vụ Y tế Quốc gia (NHS) cung cấp và cả ở Lombardy và các khu vực khác, dữ liệu liên quan được đưa vào cơ sở hệ thống dữ liệu tự động cung cấp thông tin miễn phí về tất cả các dịch vụ y tế, bao gồm kê đơn thuốc [được phân loại theo hệ thống phân loại theo mã Giải phẫu – Điều trị – Hoá học, (ATC)] cho bệnh nhân ngoại trú do bác sĩ đa khoa hoặc bác sĩ chuyên khoa (ví dụ: bác sĩ tim mạch, bác sĩ nội khoa, v.v.), nhập viện [với các chẩn đoán và thủ thuật được mã hóa theo mã phân loại bệnh quốc tế (ICD-9-CM)], và các mục khác liên quan đến chăm sóc sức khỏe. Các cơ sở dữ liệu này được liên kết bởi một mã nhận dạng cá nhân duy nhất, cho phép theo dõi lộ trình chăm sóc sức khỏe của những người thụ hưởng NHS. Để bảo vệ quyền riêng tư, mỗi mã nhận dạng sẽ tự động được xác định lại, quy trình ngược lại chỉ được phép đối với Cơ quan Y tế Khu vực khi có yêu cầu từ các cơ quan tư pháp. Thông tin chi tiết khác về Cơ sở dữ liệu sử dụng dịch vụ chăm sóc sức khỏe trong các nghiên cứu của chúng tôi và trong các nghiên cứu về dịch tễ học dược lý có sẵn trong các ấn phẩm trước đây [6,13,14].
Dân số nghiên cứu
Đối tượng mục tiêu bao gồm cư dân Lombardy, từ 40 tuổi trở lên, là những người được hưởng lợi từ NHS. Trong số này, những người nhận được đơn thuốc SPC gồm ba loại thuốc hạ HA từ năm 2015 đến 2018 đã được xác định và đưa vào nhóm thuần tập tiếp xúc. Ngày kê đơn đầu tiên trong giai đoạn này được xác định là ngày bắt đầu theo dõi. Trong thời gian nghiên cứu, chỉ có SPC perindopril/amlodipine/indapamide có sẵn trên thị trường Ý. Bệnh nhân bị loại trừ nếu họ (i) không phải là người thụ hưởng NHS trong ít nhất 3 năm trước ngày bắt đầu, (ii) có ít hơn 1 năm theo dõi theo kế hoạch (xem bên dưới), do tử vong hoặc thay đổi nơi cư trú từ Lombardy đến các khu vực khác và (iii) những bệnh nhân chỉ có đơn thuốc theo dõi lúc ban đầu, tức là những người không được xác nhận nhu cầu điều trị bằng thuốc hạ huyết áp.
Đối với mỗi bệnh nhân trong nhóm tiếp xúc, một đối tượng tương ứng so sánh được xác định trong số các đối tượng được kê đơn kết hợp thuốc ức chế men chuyển (ACEI), thuốc chẹn kênh canxi (CCB) và thuốc lợi tiểu dưới dạng SPC gồm viên cố định liều hai loại thuốc và một loại thuốc thứ ba riêng biệt (tức là 2 viên thuốc). ACEI, CCB và thuốc lợi tiểu khác với perindopril, amlodipine và indapamide lần lượt ở 85%, 52% và 99% bệnh nhân. Bệnh nhân sử dụng liệu pháp ba thuốc trong phối hợp hai viên thuốc đã được chọn với điều kiện là (i) đáp ứng các tiêu chí thu nhận và loại trừ nêu trên và (ii) ngày bắt đầu theo dõi nằm trong vòng trước sau 30 ngày kể từ ngày bắt đầu theo dõi của bệnh nhân SPC viên cố định liều ba loại thuốc tương ứng. Các đối tượng so sánh đã xác định được đưa vào nhóm thuần tập không tiếp xúc.
Bệnh nhân được kê đơn SPC viên phối hợp cố định liều ba loại thuốc và các thuốc so sánh tương ứng cũng phải được kê đơn một chiến lược điều trị hạ huyết áp tương tự trong suốt năm, trước ngày bắt đầu. Các thành viên đoàn hệ được theo dõi từ ngày bắt đầu theo dõi trong 365 ngày sau đó.
Tuân thủ và ngừng điều trị bằng thuốc hạ huyết áp
Đối với mỗi bệnh nhân trong nhóm thuần tập tiếp xúc và không tiếp xúc, tất cả các loại thuốc hạ huyết áp được phân phối trong quá trình theo dõi đều được xác định. Bởi vì trong cơ sở dữ liệu của chúng tôi, liều lượng hàng ngày được kê đơn không được ghi lại, khoảng thời gian được kê đơn được tính bằng cách chia tổng lượng thuốc được kê cho liều lượng hàng ngày đã xác định. Đối với các đơn thuốc chồng chéo, bệnh nhân được cho là đã uống tất cả (các) loại thuốc có trong đơn thuốc trước khi bắt đầu dùng đơn thuốc sau. Tuân thủ điều trị bằng thuốc hạ huyết áp được đánh giá bằng tỷ lệ giữa số ngày có thuốc phối hợp ba thuốc và số ngày theo dõi, một thước đo được định nghĩa là ‘tỷ lệ số ngày được kê đơn’ (PDC) [15]. Bởi vì thông tin về các liệu pháp điều trị bằng thuốc được cấp phát trong thời gian nhập viện không có sẵn, nên sự kết hợp bộ ba được tính là được kê đơn trong thời gian nằm viện [16].
Mục tiêu chính của nghiên cứu là so sánh tỷ lệ tuân thủ cao với điều trị kết hợp bộ ba (PDC > 75%) giữa hai nhóm nói trên. Mục tiêu phụ là so sánh tỷ lệ (i) tuân thủ điều trị kém (PDC < 25%) và (ii) ngừng điều trị. Các giá trị giới hạn này đã được sử dụng vì trong các nghiên cứu trước đây trên cơ sở dữ liệu của Lombardy, các mức độ tuân thủ này cho thấy mối liên hệ rõ ràng với việc giảm và tăng nguy cơ tim mạch và tử vong tương ứng [6,17]. Ngừng điều trị được giả định nếu khoảng thời gian giữa thời điểm kết thúc một đơn thuốc và bắt đầu đơn thuốc tiếp theo lớn hơn 90 ngày [15]. Trong số những bệnh nhân được kê toa phối hợp viên cố định liều hai loại thuốc SPC cộng với một loại thuốc thứ ba riêng biệt, việc ngừng điều trị được giả định nếu ít nhất một viên thuốc bị ngưng.
Hiệp phương sai
Các đặc điểm ban đầu bao gồm giới tính, tuổi, việc sử dụng các loại thuốc khác (statin, thuốc trị đái tháo đường, v.v.) và việc nhập viện trước đó vì các biến cố tim mạch (suy tim, nhồi máu cơ tim và đột quỵ). Ngoài ra, số lượng thuốc dùng kèm trong năm trước ngày bắt đầu theo dõi được đánh giá và phân loại là 0 – 4, 5 – 9 và 10. Cuối cùng, hồ sơ lâm sàng được đánh giá bằng Điểm số bệnh đi kèm đa nguồn (Multisouce Comorbidity Score), một điểm số đánh giá tiên lượng đã được chứng minh để dự đoán tử vong do mọi nguyên nhân của người Ý chính xác hơn so với các điểm số được sử dụng rộng rãi khác [18]. Ba loại hồ sơ lâm sàng được xem xét: tốt (0 điểm 4), trung bình (5 điểm 14) và xấu (điểm 15).
Dự hậu lâm sàng
Dự hậu lâm sàng được quan tâm là nhập viện vì các biến cố tim mạch quan trọng, đó là đột quỵ, nhồi máu cơ tim và/hoặc suy tim được liệt kê là chẩn đoán chính. Dự hậu lâm sàng được đánh giá trong khoảng thời gian theo dõi sau khi đánh giá tuân thủ điều trị bằng thuốc, nghĩa là từ 1 năm sau ngày bắt đầu theo dõi cho đến khi kiểm duyệt (thời gian sớm nhất trong số các trường hợp di cư, tử vong hoặc dữ liệu có sẵn, tức là ngày 31 tháng 12 năm 2019).
Chi phí chăm sóc sức khỏe
Chi phí chăm sóc sức khỏe được tính bằng số tiền mà Cơ quan Y tế Khu vực hoàn trả cho các nhà cung cấp dịch vụ y tế. Chi phí bao gồm chi phí nằm viện do bệnh tim mạch, thuốc hạ huyết áp và các dịch vụ ngoại trú để chăm sóc bệnh tim mạch (thăm khám chuyên khoa, xét nghiệm, chẩn đoán hình ảnh, v.v.). Chi phí chăm sóc sức khỏe được đánh giá cho cả năm kể từ ngày bắt đầu theo dõi.
Phân tích dữ liệu
Để giải quyết mục tiêu chính của nghiên cứu, bệnh nhân được phân loại theo chiến lược điều trị, nghĩa là liệu ba loại thuốc hạ huyết áp được kê đơn dưới dạng SPC hay dưới dạng phối hợp hai viên thuốc, theo cách tiếp cận theo phân bổ có mục đích điều trị (intention-to-treat approach)
Sự khác biệt trung bình chuẩn hóa được sử dụng để so sánh sự khác biệt giữa các nhóm [19]. Sự khác biệt trung bình chuẩn hóa <0,10 được coi là không đáng kể.
Các mô hình hồi quy log-nhị thức được tính toán để ước tính tỷ lệ nguy cơ tương đối (RR) và khoảng tin cậy (CI) 95% của tỷ lệ tuân thủ và ngừng điều trị liên quan đến chiến lược dùng thuốc, sử dụng nhóm dùng SPC gồm hai loại thuốc cộng với một loại thuốc thứ ba riêng làm tài liệu tham khảo. Điều chỉnh đã được thực hiện cho các hiệp phương sai cơ sở. Các phân tích được lặp lại sau khi phân tầng bệnh nhân theo giới tính, tuổi tác, số lượng thuốc điều trị kèm theo và tình trạng lâm sàng.
Để giải quyết mục tiêu thứ hai của nghiên cứu, đó là liệu tuân thủ điều trị có liên quan đến dự hậu lâm sàng hay không, và phân tích mối liên quan trong hai nhóm chiến lược điều trị khác nhau. Đầu tiên, hai mô hình Cox được trang bị để ước tính tỷ lệ nguy cơ (HR) và khoảng tin cậy (CI) 95% của tỷ lệ tuân thủ điều trị bằng thuốc đối với dự hậu lâm sàng sau khi điều chỉnh các biến số cơ bản và phân tầng dữ liệu cho chiến lược điều trị. Thứ hai, chúng tôi đã tóm tắt các ước tính bằng các thủ tục phân tích tổng hợp. Tính không đồng nhất giữa các chiến lược điều trị đã được kiểm tra bằng phép thử Cochran’s Q và được đo bằng thống kê I2 [20].
Một mô hình hồi quy tuyến tính đã được trang bị để so sánh giá trị trung bình của chi phí chăm sóc sức khỏe giữa các nhóm, điều chỉnh cho các đồng biến nêu trên.
Phân tích độ nhạy
Để xác minh tính chắc chắn của những phát hiện của chúng tôi, bốn phân tích tiếp theo đã được thực hiện. Đầu tiên, do tính chất tùy ý của việc phân loại PDC, chúng tôi đã sử dụng các loại PDC được chấp nhận và hạn chế hơn (tương ứng là 70 và 80% thời gian theo dõi) để xác định mức độ tuân thủ điều trị cao. Thứ hai, mối liên quan giữa chiến lược điều trị và tuân thủ điều trị bằng thuốc được so sánh trong khoảng thời gian dài hơn, nghĩa là theo dõi trong 2 năm. Thứ ba, để phù hợp với các đặc điểm lâm sàng của nhóm tiếp xúc và không tiếp xúc, phương pháp đánh giá ghép cặp điểm xu hướng 1:1 đã được thông qua [21]. Xu hướng được kê đơn SPC ba loại thuốc bắt nguồn từ mô hình hồi quy logistic, bao gồm các đồng biến nêu trên. Đối với mỗi bệnh nhân được điều trị bằng SPC ba loại thuốc, một bệnh nhân dùng kết hợp ba loại thuốc trong hai viên thuốc được chọn ngẫu nhiên để phù hợp với điểm xu hướng bằng cách sử dụng thuật toán ghép cặp láng giềng gần nhất (nearest-neighbor) mà không cần thay thế [22]. Thứ tư, chúng tôi đã tăng phạm vi điều trị của mỗi đơn thuốc lên đến hai lần ở những bệnh nhân được điều trị bằng thuốc hạ huyết áp dưới dạng một viên thuốc phối hợp hai loại thuốc cộng với loại thuốc thứ ba được dùng riêng để giải thích khả năng ở những bệnh nhân này, liều thuốc hàng ngày thấp hơn liều lượng ban đầu trên những người được xác định, do đó thời gian kê đơn dài hơn và đánh giá thấp sự tuân thủ trong nhóm so với nhóm SPC.
Phần mềm Hệ thống Phân tích Thống kê (phiên bản 9.4; Viện SAS, Cary, Bắc Carolina, Hoa Kỳ) đã được sử dụng để phân tích. Đối với tất cả các giả thuyết được thử nghiệm, giá trị P hai phía <0,05 được coi là có ý nghĩa.
KẾT QUẢ
Bệnh nhân
Trong số những bệnh nhân được kê đơn SPC của ba loại thuốc hạ huyết áp, 30.617 cá nhân đáp ứng các tiêu chí thu nhận. Trong số này, 28.210 bệnh nhân được ghép với 28.210 đối tượng được kê đơn kết hợp SPC viên phối hợp hai loại thuốc cộng với một loại thuốc thứ ba riêng biệt. Như được trình bày trong Bảng S1, Nội dung số bổ sung, http://links.lww.com/HJH/C217, bệnh nhân được kê đơn SPC ba loại thuốc và những người được kê ba loại thuốc dưới dạng kết hợp hai viên có chiến lược điều trị hạ huyết áp giống nhau trong năm trước ngày bắt đầu theo dõi. Trong giai đoạn này, khoảng 2/3 số bệnh nhân được kê 3 loại thuốc hạ huyết áp và hơn 1/5 bệnh nhân dùng thêm thuốc hạ huyết áp thứ 3 vào phác đồ phối hợp 2 thuốc trước đó.
Các đặc điểm cơ bản của những bệnh nhân được đưa vào được trình bày trong Bảng 1. So với những bệnh nhân dùng phối hợp ba loại thuốc trong hai viên thuốc, những người được điều trị bằng SPC ba loại thuốc trong 1 viên thường là nam giới và trẻ hơn. Không có sự khác biệt giữa các nhóm khác trong phân phối đồng biến.
Tuân thủ và ngừng điều trị bộ ba thuốc
Tuân thủ điều trị cao (PDC > 75%) được quan sát thấy ở 59% bệnh nhân điều trị bằng liệu pháp SPC ba loại thuốc và 25% ở những bệnh nhân điều trị kết hợp ba loại thuốc với hai viên thuốc. Như thể hiện trong Hình 1, so với những bệnh nhân được kê đơn ba loại thuốc dưới dạng phối hợp hai viên, bệnh nhân dùng SPC ba loại thuốc có cơ hội tuân thủ điều trị cao hơn (RR=2,38, 95% CI: 2,32 – 2,44, P < 0,001). Đây là trường hợp cho tất cả các phân tầng tuổi tác, giới tính, tình trạng lâm sàng và số lượng thuốc đồng thời điều trị. Lợi ích lớn hơn ở phụ nữ, bệnh nhân lớn tuổi, bệnh nhân dùng nhiều thuốc và những người có tình trạng lâm sàng kém (P-trend <0,001).
Ngược lại, nguy cơ tuân thủ điều trị thấp (PDC < 25%) liên quan đến 8% và 23% bệnh nhân tương ứng dùng ba loại thuốc hạ huyết áp dưới dạng phối hợp SPC và hai viên thuốc. Như được hiển thị trong Hình 2, viên SPC ba loại thuốc giảm hơn 2/3 xu hướng tuân thủ điều trị thấp (67%, 66–69%, P<0,001). Hiệu quả được đánh dấu tương tự bất kể tình trạng lâm sàng và số lượng thuốc dùng kèm theo, nhưng lớn hơn ở nam giới và bệnh nhân trẻ tuổi. Khoảng 4 trong số 10 bệnh nhân đã ngừng sử dụng phối hợp ba loại thuốc, 31% trong số những người dùng SPC ba loại thuốc và 53% trong số những người dùng phối hợp ba loại thuốc với hai viên thuốc. Như được hiển thị trong Hình 3, so với phối hợp ba loại thuốc, hai viên thuốc, bệnh nhân dùng SPC ba loại thuốc có nguy cơ ngừng điều trị thấp hơn (41%, 40 – 43%, P < 0,001). Hiệu quả rõ rệt hơn ở nam giới và bệnh nhân trẻ tuổi, trong khi nó tương tự nhau bất kể tình trạng lâm sàng và số lượng thuốc dùng đồng thời.
Bảng 1. Đặc điểm của bệnh nhân được kê toa phối hợp một viên (SPC) và của những bệnh nhân phù hợp được kê toa phối hợp hai viên
| Bệnh nhân sử dụng SPC
(N=28 210) |
Bệnh nhân sử dụng phối hợp 2 viên thuốc rời (N=28 210) | Độ chênh lệch chuẩn hoá | |
| Giới tính nam | 15 231 (54%) | 13 446 (47.7%) | 0.127 |
| Tuổi (năm), mean (SD) | 67.8 [11.6] | 70.9 [11.8] | 0.254 |
| Các thuốc sử dụng đồng thời | |||
| Statins | 11 042 (39.1%) | 11 151 (39.5%) | 0.008 |
| Điều trị Đái tháo đường | 6223 (22.1%) | 5538 (19.6%) | 0.060 |
| Số lượng thuốc dùng kèm | 0.037 | ||
| 0-4 | 15 925 (56.5%) | 15 739 (55.8%) | |
| 5-9 | 9636 (33.2%) | 9793 (39.7%) | |
| 10 | 2649 (9.4%) | 2649 (9.5%) | |
| Nhập viện trước đó | |||
| Đột quỵ | 899 (3.2%) | 1051 (3.7%) | 0.030 |
| Suy tim | 426 (1.5%) | 559 (2.0%) | 0.036 |
| Nhồi máu cơ tim | 469 (1.7%) | 577 (2.1%) | 0.038 |
| Hồ sơ lâm sàng | 0.071 | ||
| Tốt | 19 479 (69.0%) | 18 743 (66.4%) | |
| Trung bình | 8199 (29.1%) | 7624 (27.0%) | |
| Kém | 1269 (4.5%) | 1112 (3.9%) | |
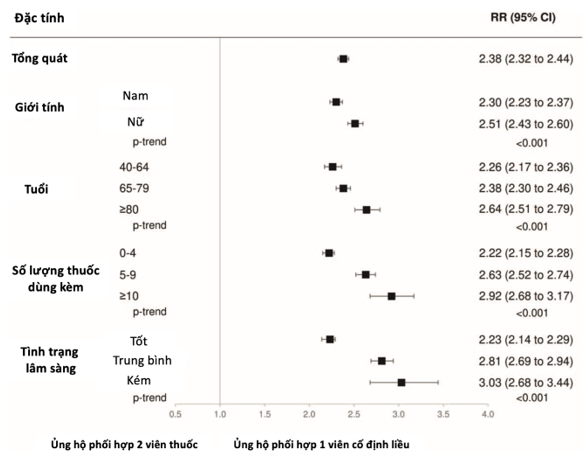
Hình ảnh 1. Tỷ lệ nguy cơ tương đối (RR) và khoảng tin cậy (CI) 95%, ước tính mối liên quan giữa tuân thủ điều trị cao (PDC > 75%) và phối hợp một viên so với phối hợp hai viên. Ba loại đã được xem xét cho hồ sơ lâm sàng theo Điểm số bệnh đồng mắc đa nguồn (MCS): tốt (0 MCS4), trung bình (5 MCS 14) và kém (MCS 15).
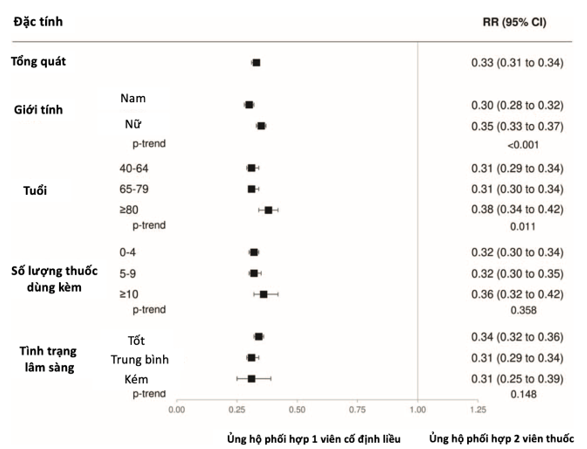
Hình ảnh 2. Tỷ lệ nguy cơ tương đối (RR) và khoảng tin cậy (CI) 95%, ước tính mối liên quan giữa tuân thủ điều trị kém (PDC < 25%) và phối hợp một viên so với phối hợp hai viên. Ba phân loại đã được xem xét cho hồ sơ lâm sàng theo Điểm số bệnh đồng mắc đa nguồn (MCS): tốt (0 MCS4), trung bình (5 MCS 14) và kém (MCS 15).
Tuân thủ điều trị tăng huyết áp và dự hậu lâm sàng
Các thành viên đoàn hệ đã tích lũy 105.465 người-năm quan sát (trung bình 1,9 năm cho mỗi bệnh nhân) và gây ra 2441 ca nhập viện do bệnh tim mạch. Có 207 biến cố cho mỗi 10.000 người-năm trong số những bệnh nhân dùng SPC và 246 biến cố cho mỗi 10.000 người-năm trong số những người dùng phối hợp ba loại thuốc, hai viên.
Theo các ước tính tóm tắt, trong toàn bộ dân số nghiên cứu, nguy cơ nhập viện có xu hướng giảm dần khi điều chỉnh nguy cơ tuân thủ điều trị tăng từ mức rất thấp lên mức cao (Hình 4). So với những bệnh nhân tuân thủ điều trị rất thấp, những bệnh nhân tuân thủ điều trị trung bình và cao cho thấy mức giảm nguy cơ đã điều chỉnh lần lượt là 8% (0 – 15%) và 26% (20 – 32%). Không có bằng chứng cho thấy mức giảm rủi ro này khác nhau giữa các nhóm chiến lược điều trị (giá trị P lần lượt là = 0,066 và 0,923) (Hình S1, Nội dung số bổ sung, http://links.lww.com/HJH/C217) .
Chi phí chăm sóc sức khỏe
Chi phí chăm sóc sức khỏe trung bình là 721 euro ở những bệnh nhân dùng SPC viên phối hợp ba thuốc và 811 euro ở những bệnh nhân dùng 3 loại thuốc dưới dạng hai viên thuốc phối hợp (Bảng S2, Nội dung số liệu bổ sung, //links.lww.com/HJH/C217). Theo mô hình tuyến tính, người dùng SPC ba loại thuốc có chi phí thấp hơn 64 euro cho các dịch vụ chăm sóc sức khỏe tim mạch (P <0,001). Sự khác biệt chủ yếu là do giảm chi phí nhập viện (59 euro), trong khi chi phí thuốc và dịch vụ ngoại trú là tương tự nhau giữa hai nhóm.
Phân tích độ nhạy
Như được trình bày trong Bảng S3 – S5, Nội dung số liệu bổ sung, http://links.lww.com/HJH/C217, kết quả được mô tả trong các phần trước không thay đổi bằng cách sửa đổi phân loại PDC, mở rộng quá trình theo dõi trong quá trình tuân thủ được tính đến hai năm, hoặc bằng cách áp dụng thiết kế đối sánh điểm xu hướng. Như được trình bày trong Hình S2, Nội dung số liệu bổ sung, http://links.lww.com/HJH/ C217, bệnh nhân dùng phối hợp ba loại thuốc, hai viên thuốc nên giảm một nửa liều hàng ngày để vô hiệu hóa sự khác biệt quan sát được giữa các nhóm trong việc tuân thủ điều trị.
THẢO LUẬN
Nghiên cứu của chúng tôi cung cấp một số phát hiện mới. Đầu tiên, tuân thủ cao với sự kết hợp ba loại thuốc hạ huyết áp cao hơn đáng kể ở những bệnh nhân dùng SPC ba loại thuốc so với những bệnh nhân được kê đơn ba loại thuốc cùng loại trong hai viên thuốc. Thứ hai, so với phối hợp ba thuốc trong hai viên, chiến lược SPC ba thuốc làm giảm nguy cơ bệnh nhân tuân thủ kém chế độ điều trị cũng như phải ngừng thuốc. Thứ ba, lợi ích của chiến lược SPC ba loại thuốc được thấy ở cả nam và nữ, bệnh nhân trẻ và lớn tuổi, bệnh nhân có mức độ nguy cơ tim mạch khác nhau và bệnh nhân có số lượng thuốc hàng ngày rất khác nhau. Thứ tư, lợi ích của việc giả định ba loại thuốc là SPC hoàn toàn không phải là cận biên về mặt định lượng bởi vì (i) trong toàn bộ đoàn hệ, điều này giúp tăng 138% xu hướng tuân thủ điều trị cao, đồng thời giảm 67% nguy cơ tuân thủ điều trị kém, và (ii) những lợi ích này khá đồng đều ở những bệnh nhân có các đặc điểm lâm sàng và nhân khẩu học khác nhau. Do đó, dùng ba loại thuốc hạ huyết áp trong 1 viên thuốc liều cố định dẫn đến sự cải thiện đáng kể việc tuân thủ điều trị hạ huyết áp so với dùng kết hợp rời hai viên thuốc như thường xảy ra trong thực hành lâm sàng.
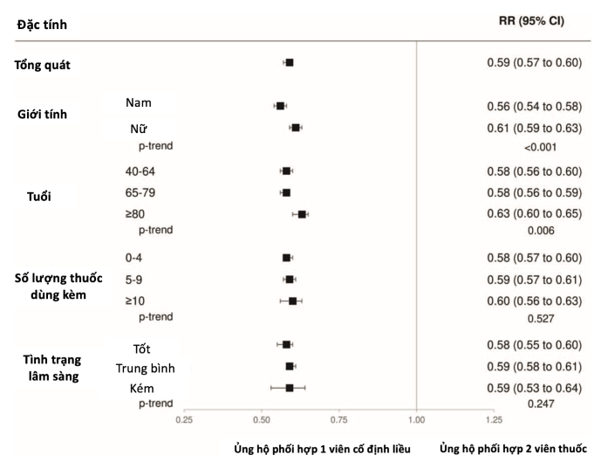
Hình ảnh 3. Tỷ lệ rủi ro (RR) và khoảng tin cậy (CI) 95%, ước tính mối liên quan giữa việc ngừng điều trị và phối hợp một viên so với phối hợp hai viên. Ba phân loại đã được xem xét cho hồ sơ lâm sàng theo Điểm số độ hấp thụ đa nguồn (MCS): tốt (0 MCS4), trung bình (5 MCS 14) và kém (MCS 15).
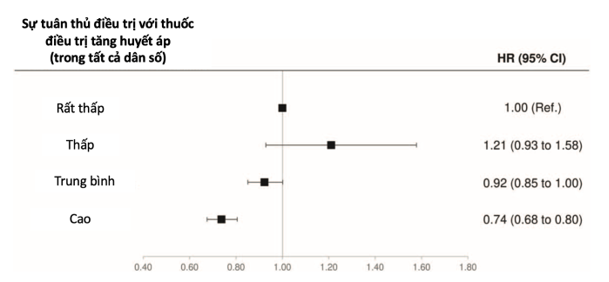
Hình ảnh 4. Tỷ lệ rủi ro (HR) và khoảng tin cậy (CI) 95% đối với nhập viện do tim mạch liên quan đến việc tuân thủ với thuốc điều trị tăng huyết áp, sau khi điều chỉnh các đặc điểm ban đầu. Các quá trình phân tích tổng hợp đã được sử dụng cho các ước tính tóm tắt. Các loại tuân thủ là: rất thấp (PDC <25%), thấp (25% PDC <50%), trung bình (50% PDC 75%) và cao (PDC >75%).
Những phát hiện khác trong nghiên cứu của chúng tôi được đề cập như sau. Đầu tiên, ba loại thuốc SPC đã cải thiện sự tuân thủ điều trị và giảm thiểu việc ngừng điều trị khi thời gian theo dõi được kéo dài đến 2 năm. Điều này gợi ý rằng việc cải thiện tuân thủ điều trị không phải là tạm thời mà là lâu dài, điều này có tầm quan trọng cơ bản đối với điều trị bệnh mãn tính như tăng huyết áp. Thứ hai, cải thiện tuân thủ điều trị chuyển thành một lợi thế lâm sàng quan trọng vì tuân thủ điều trị tỷ lệ nghịch với nguy cơ mắc bệnh tim mạch và tử vong trong nhiều nghiên cứu [6,7,23 – 25], nghiên cứu này cũng cho thấy nguy cơ mắc bệnh tim mạch tăng đáng kể sau khi ngừng điều trị [26]. Nghiên cứu của chúng tôi xác nhận những phát hiện này bởi vì ở những bệnh nhân của chúng tôi tuân thủ điều trị càng cao thì nguy cơ nhập viện vì các nguyên nhân tim mạch càng thấp. Tuy nhiên, trong bối cảnh này, một phát hiện thú vị hơn nữa là không có sự khác biệt trong việc giảm nguy cơ liên quan đến việc tuân thủ điều trị bằng thuốc giữa SPC ba loại thuốc và phối hợp hai viên thuốc, nghĩa là hai loại thuốc dưới dạng SPC và thuốc thứ ba được sử dụng riêng lẻ. Điều này cho thấy rằng việc tăng tuân thủ điều trị bằng thuốc hạ huyết áp là có lợi bất kể chiến lược điều trị và sự khác biệt trong từng loại thuốc được sử dụng (perindopril, indapamide và amlodipine so với các thuốc ức chế men chuyển, chẹn kênh canxi và thuốc lợi tiểu thiazide khác). Thứ ba, so với chiến lược ba loại thuốc, hai viên thuốc, chiến lược SPC cũng liên quan đến chi phí chăm sóc sức khỏe thấp hơn, phần lớn là do việc giảm nhập viện chăm sóc liên quan đến việc sử dụng SPC ba loại thuốc có tác dụng tiết kiệm chi phí rõ rệt. Cuối cùng, nghiên cứu của chúng tôi xác nhận rằng việc tuân thủ điều trị tăng huyết áp còn thấp trong thực hành lâm sàng và điều này cũng liên quan đến các phương pháp điều trị dựa trên nhiều phối hợp thuốc hạ huyết áp.
Nghiên cứu của chúng tôi có một số yếu tố thế mạnh. Đầu tiên, cuộc điều tra dựa trên một nhóm dân số lớn và không được chọn lọc, điều này có thể thực hiện được vì dữ liệu liên quan đến hầu hết mọi công dân [6,13,14]. Thứ hai, nghiên cứu mù đôi tuân thủ điều trị ở những bệnh nhân và bác sĩ đã tránh được sai lệch thiên vị (bias) liên quan đến việc theo dõi bệnh nhân [27]. Thứ ba, cơ sở dữ liệu mà chúng tôi sử dụng cung cấp dữ liệu chính xác vì dược sĩ được yêu cầu báo cáo chi tiết các đơn thuốc để được bồi hoàn và các báo cáo không chính xác sẽ có hậu quả pháp lý [28]. Cuối cùng, tính mạnh mẽ của những phát hiện chính của chúng tôi đã được xác nhận bằng các phân tích độ nhạy trong đó các loại PDC được cho phép hơn (70%) và hạn chế hơn (80%) được coi là xác định mức độ tuân thủ cao đối với điều trị bằng thuốc và bằng cách áp dụng phương pháp thiết kế đối sánh điểm xu hướng.
Tuy nhiên, cũng có những hạn chế. Thứ nhất, không thể loại trừ hoàn toàn việc phân loại sai tiếp xúc thuốc vì dữ liệu của chúng tôi được lấy từ các đơn thuốc trong hệ thống hoàn trả của NHS. Nghĩa là không bao gồm việc đo lường mức sử dụng và kê đơn thuốc do bác sĩ ở phòng khám tư nhân cung cấp [13]. Tuy nhiên, với sự miễn phí sẵn có, các đơn thuốc tim mạch bên ngoài NHS được biết chỉ chiếm 6% tổng số tiền [29]. Thứ hai, việc sử dụng liều lượng xác định hàng ngày có thể không luôn phản ánh liều lượng hàng ngày theo quy định, không có trong cơ sở dữ liệu của chúng tôi. Tuy nhiên, theo một phân tích độ nhạy, chỉ có sự khác biệt lớn giữa các nhóm về liều lượng thuốc hàng ngày mới có thể vô hiệu hóa tác dụng có lợi của SPC ba loại thuốc đối với việc tuân thủ điều trị. Thứ ba, vì thuốc hạ huyết áp cũng được kê đơn cho bệnh mạch vành và suy tim, dữ liệu của chúng tôi có thể không chỉ phản ánh việc tuân thủ điều trị bằng thuốc ở bệnh nhân tăng huyết áp và kết quả của chúng tôi có thể bị ảnh hưởng bởi sự phân bố bệnh tim mạch không cân bằng giữa hai nhóm. Tuy nhiên, cho đến nay, điều trị hạ huyết áp chiếm phần lớn việc sử dụng ƯCMC, chẹn kênh canxi và thuốc lợi tiểu ở Ý [30]. Thậm chí ngày càng thường gặp hơn những loại thuốc này được sử dụng kết hợp hai hoặc ba viên thuốc. Thứ tư, chỉ có perindopril/amlodipine/indapamide SPC có sẵn trên thị trường Ý trong quá trình theo dõi nghiên cứu (2015 – 2019). Do đó, kết quả của chúng tôi đề cập cụ thể đến tác dụng của SPC ba loại thuốc này và liệu chúng có phản ánh những gì xảy ra với sự kết hợp ba loại thuốc của các nhóm thuốc khác nhau hay không vẫn còn phải nghiên cứu. Cuối cùng, vì cơ sở dữ liệu hành chính của Lombardy không bao gồm dữ liệu lâm sàng như HA, nghiên cứu của chúng tôi không cung cấp thông tin về việc tuân thủ điều trị tốt hơn và ở mức độ nào trong nhóm SPC ba loại thuốc được chuyển thành giá trị HA thấp hơn và kiểm soát HA thường xuyên hơn với phối hợp ba thuốc trong hai viên. Tuy nhiên, điều này có thể xảy ra vì mối quan hệ giữa tuân thủ điều trị và kiểm soát HA đã được báo cáo nhiều lần [31,32]. Hơn nữa, có nhiều bằng chứng về mối quan hệ giữa tuân thủ điều trị, huyết áp và nguy cơ tim mạch [6,7,23 – 25,33,34]. Trong bối cảnh này, một điểm mạnh nữa trong nghiên cứu của chúng tôi là việc tuân thủ có liên quan đến các nguy cơ tim mạch.
Tóm lại, SPC của ba loại thuốc hạ huyết áp đã cải thiện đáng kể sự tuân thủ điều trị bằng thuốc so với sự kết hợp của ba nhóm thuốc hạ huyết áp giống nhau theo phương thức hai viên, nghĩa là phối hợp hai loại thuốc và dùng loại thuốc thứ ba riêng biệt. Đây là trường hợp bất kể tuổi tác, giới tính và tình trạng lâm sàng nền của bệnh nhân. Ngoài ra, do sự gia tăng tuân thủ điều trị, SPC đã giảm nguy cơ về dự hậu tim mạch và chi phí dịch vụ y tế. Do đó, việc sử dụng SPC ba loại thuốc có thể cải thiện khả năng bảo vệ tim mạch ở những bệnh nhân cần nhiều hơn hai loại thuốc hạ huyết áp để kiểm soát HA và giảm chi phí cho hệ thống chăm sóc sức khỏe.
SỰ NHÌN NHẬN
Nghiên cứu này được hỗ trợ bởi các khoản tài trợ từ Bộ Giáo dục, Đại học và Nghiên cứu Ý (phần ‘Fondo d’Ateneo per la Ricerca’, năm 2020), từ Bộ Y tế Ý (‘Ricerca Finalizzata 2016’, NET-2016- 02363853) và từ Servier (số cấp H43C22000370007). Các nguồn tài trợ không có vai trò gì trong việc thiết kế nghiên cứu, thu thập, phân tích và giải thích dữ liệu hoặc quyết định phê duyệt xuất bản bản thảo đã hoàn thành.
Xung đột lợi ích
Giovanni Corrao đã nhận được hỗ trợ nghiên cứu từ Cộng đồng Châu Âu (EC), Cơ quan Dược phẩm Ý (AIFA), Bộ Y tế Ý và Bộ Giáo dục, Đại học và Nghiên cứu Ý (MIUR). Anh ấy đã tham gia cho nhiều dự án được tài trợ bởi các công ty dược phẩm (ví dụ: Novartis, GSK, Roche, AMGEN, BMS và Servier). Anh ấy cũng nhận được danh dự với tư cách là thành viên của Cố vấn.
Giuseppe Mancia đã nhận được thù lao khi tham gia với tư cách là diễn giả/chủ tịch trong các cuộc họp quốc gia/quốc tế từ Bayer, Boehringer Ingelheim, CVRx, Daiichi Sankyo, Ferrer, Medtronic, Menarini Int., Merck, Novartis, Recordati và Servier.
Các tác giả khác không có tiết lộ.
TÀI LIỆU BỔ SUNG
Bảng S1. Chiến lược điều trị tăng huyết áp trong năm trước khi bắt đầu theo dõi nhóm bệnh nhân sử dụng viên phối hợp ba loại thuốc cố định liều (SPC) perindopril/amlodipine/indapamide và các bệnh nhân đối chứng được kê ba loại thuốc cùng nhóm dưới dạng phối hợp 1 viên 2 loại thuốc cố định liều với một loại thuốc thứ ba riêng lẻ
| Chiến lược điều trị THA | Phối hợp 3 loại thuốc trong 1 viên (SPC) (N=28 210) | Phối hợp 3 loại thuốc 2 viên riêng lẻ
(N= 28 210) |
| Không sử dụng thuốc điều trị THA | 1 088 (3.9%) | 1,088 (3.9%) |
| Đơn trị liệu | 2,124 (7.5%) | 2,124 (7.5%) |
| Phối hợp 2 giữa ACEI, CCB, lợi tiểu | 4,107 (14.6%) | 4,107 (14.6%) |
| Các phối hợp 2 khác | 2,094 (7.4%) | 2,094 (7.4%) |
| Phối hợp 3 thuốc ACEI/CCB/lợi tiểu | 5,076 (18.0%) | 5,076 (18.0%) |
| Các phối hợp 3 khác | 13,721 (48.6%) | 13,721 (48.6%) |
Bảng S2. Chi phí trung bình chăm sóc sức khỏe (Euro) trên mỗi bệnh nhân theo chiến lược điều trị bằng thuốc (SPC viên cố định liều ba thuốc so với phối hợp 3 thuốc dưới hình thức hai viên thuốc)
| Phối hợp 3 loại thuốc trong 1 viên (SPC) (N=28 210) | Phối hợp 3 loại thuốc 2 viên riêng lẻ
(N= 28 210) |
|
| Nhập viện | 393 | 477 |
| Thuốc điều trị tăng huyết áp | 261 | 272 |
| Dịch vụ ngoại trú | 67 | 62 |
| Tổng cộng | 721 | 811 |
ACEI: thuốc ức chế men chuyển; CCB: chẹn kênh canxi
Bảng S3. Tỷ lệ nguy cơ tương đối (RR) và khoảng tin cậy (CI) 95%, ước tính mối liên quan giữa tuân thủ điều trị cao và chiến lược điều trị bằng thuốc (SPC ba loại thuốc so với phối hợp hai viên thuốc), theo các ngưỡng tuân thủ thuốc khác nhau
| Đặc tính | Độ tuân thủ: PDC > 70% | Độ tuân thủ: PDC > 80% | ||
| RR | 95% Cl | RR | 95% Cl | |
| Tổng quan | 2.15 | 2.10-2.19 | 2.75 | 2.67-2.82 |
| Giới tính | ||||
| Nam | 2.05 | 2.00-2.11 | 2.60 | 2.51-2.70 |
| Nữ | 2.27 | 2.20-2.23 | 2.93 | 2.82-3.06 |
| Tuổi | ||||
| 40-64 | 2.07 | 2.00-2.15 | 2.52 | 2.40-2.67 |
| 65-79 | 2.13 | 2.07-2.19 | 2.75 | 2.65-2.85 |
| 80 | 2.33 | 2.22-2.44 | 3.13 | 2.95-3.33 |
| Số lượng thuốc dùng kèm | ||||
| 0-4 | 2.02 | 2.42-2.59 | 2.51 | 2.42-2.59 |
| 5-9 | 2.31 | 2.23-2.39 | 3.10 | 2.95-3.25 |
| 10 | 2.53 | 2.35-2.72 | 3.35 | 3.03-0.70 |
| Hồ sơ lâm sàng | ||||
| Tốt | 2.03 | 1.98-2.08 | 2.53 | 2.46-2.62 |
| Trung bình | 2.41 | 2.32-2.51 | 3.29 | 3.11-3.47 |
| Kém | 2.73 | 2.45-3.06 | 3.58 | 3.10-4.15 |
Ba phân loại đã được xem xét cho hồ sơ lâm sàng theo Điểm số bệnh đồng mắc đa nguồn (MCS): tốt (0≤MCS≤4), trung bình (5≤MCS≤14) và kém (MCS≥15).
Bảng S4. Tỷ lệ nguy cơ tương đối (RR) và khoảng tin cậy (CI) 95%, ước tính mối liên quan giữa chiến lược điều trị (phối hợp ba thuốc trong một viên so với phối hợp hai viên) và kết quả (tuân thủ điều trị cao ( PDC>75%), tuân thủ điều trị thấp (PDC<25%), và ngừng điều trị trong 2 năm theo dõi
| Kết quả | RR | 95% Cl |
| Tuân thủ điều trị cao | 2.47 | 2.38-2.56 |
| Tuân thủ điều trị thấp | 0.44 | 0.42-0.47 |
| Ngừng điều trị | 0.72 | 0.70-0.73 |
Những phân tích này liên quan đến 14.463 cặp bệnh nhân được kê đơn SPC và phối hợp hai viên với thời gian theo dõi ít nhất 2 năm.
Bảng S5. Tỷ lệ nguy cơ tương đối (RR) và khoảng tin cậy (CI) 95%, ước tính mối liên quan giữa tuân thủ điều trị cao và chiến lược điều trị bằng thuốc (SPC ba loại thuốc so với phối hợp ba loại thuốc, hai viên thuốc) áp dụng thiết kế đối sánh điểm xu hướng
| Đặc tính | RR | 95% Cl |
| Tổng quan | 2.34 | 2.29-2.39 |
| Giới tính | ||
| Nam | 2.27 | 2.20-2.33 |
| Nữ | 2.47 | 2.39-2.56 |
| Tuổi | ||
| 40-64 | 2.23 | 2.15-2.31 |
| 65-79 | 2.35 | 2.28-2.43 |
| 80 | 2.62 | 2.48-2.77 |
| Số lượng thuốc dùng kèm | ||
| 0-4 | 2.19 | 2.13-2.26 |
| 5-9 | 2.48 | 2.39-2.58 |
| 10 | 3.17 | 2.91-3.46 |
| Hồ sơ lâm sàng | ||
| Tốt | 2.18 | 2.12-2.24 |
| Trung bình | 2.81 | 2.68-2.94 |
| Kém | 2.98 | 2.63-3.38 |
Ba phân loại đã được xem xét cho hồ sơ lâm sàng theo Điểm số bệnh đi kèm đa nguồn (MCS): tốt (0≤MCS≤4), trung bình (5≤MCS≤14) và kém (MCS≥15).
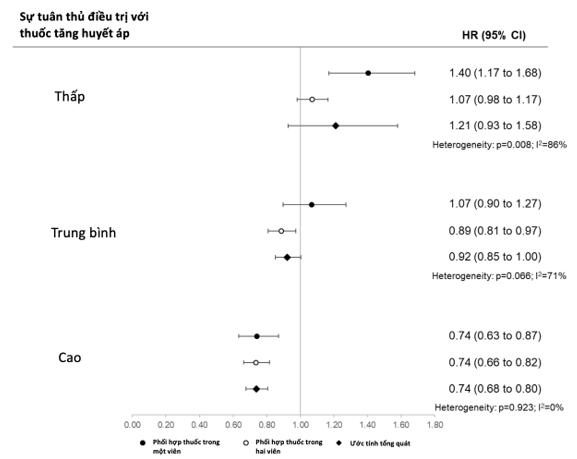
Các phân loại tuân thủ là: rất thấp (PDC <25%), thấp (25%≤ PDC <50%), trung bình (50≤ PDC ≤75%) và cao (PDC >75)
Hình ảnh S1. Chiến lược điều trị cụ thể và tóm tắt tỷ lệ rủi ro (HR), khoảng tin cậy (CI) 95%, ước tính mối liên quan giữa tuân thủ điều trị và nhập viện vì các biến cố tim mạch
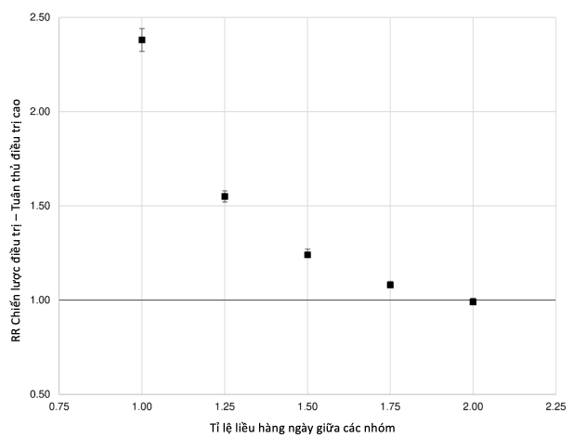
Hình S2. Tỷ lệ nguy cơ tương đối (RR) và khoảng tin cậy 95%, ước tính mối liên quan giữa tuân thủ điều trị cao (PDC>75%) và chiến lược điều trị bằng cách thay đổi tỷ lệ liều dùng hàng ngày được cung cấp giữa nhóm bệnh nhân dùng ba loại thuốc trong một viên SPC và nhóm dùng ba loại thuốc trong hai viên thuốc rời







