Loạn nhịp nhanh trên thất(LNNTT) QRS hẹp là loạiloạn nhịp (LN) với phức bộ QRS<0,12s có triệu chứng hay gặp nhất ảnh hưởng tới bệnh nhân (BN). Khoảng 2.3/1000 dân có cơn LNNTT trong cuộc đời. Khi phân tích 1,1 tỉ trường hợp vào phòng cấp cứu trong 10 năm, có khoảng 555.000 trường hợp liên quan đến LNNTT (1,2).
BS NGUYỄN THANH HIỀN
BS NGUYỄN THỊ LỆ TRANG
– Loạn nhịp nhanh trên thất(LNNTT) QRS hẹp là loạiloạn nhịp (LN) với phức bộ QRS<0,12s có triệu chứng hay gặp nhất ảnh hưởng tới bệnh nhân (BN). Khoảng 2.3/1000 dân có cơn LNNTT trong cuộc đời. Khi phân tích 1,1 tỉ trường hợp vào phòng cấp cứu trong 10 năm, có khoảng 555.000 trường hợp liên quan đến LNNTT (1,2).
– LN nhanh trên thất gồm nhiều loại LN khác nhau với mỗi loại đều có nguyên nhân, cơ chế gây loạn nhịp và biện pháp điều trị riêng, nên việc chẩn đoán chính xác loại LN là cần thiết. Dù ECG mặt phẳng có thể giúp chẩn đoán chính xác tới 80-90% trường hợp, tuy nhiên nhiều trường hợp rất khó phân biệt các loại loạn nhịp này với nhau (3).
– Những BN với LNNTT có triệu chứng cần phải được quan tâm đánh giá điều trị ngay. Mặc dù chẩn đoán chính xác nhịp nhanh là cần thiết trước khi bắt đầu điều trị, tuy nhiên trong thực tế việc này đôi lúc rất khó khăn và quyết định điều trị ngay có thể chỉ dựa theo đặc điểm đáp ứng thất của BN : QRS rộng hay hẹp, tần số, đều hay không đều. Dựa theo đặc điểm này chúng ta có thể chia ra các loại LNNTT thành từng nhóm thích hợp để điều trị dựa trên tính chất khởi phát nhanh hay từ từ, tần số tim, tính chất đều hay không của cơn nhịp nhanh (4). Bài viết này tập trung vào chỉ dẫn chẩn đoán và điều trị ban đầu cơn nhịp nhanh trên thất QRS hẹp.
I. Cơ chế phân loại (theo đều hay không đều) và đặc điểm ECG của các loại nhịp nhanh trên thất:
A. Cơ chế và phân loại (4-7):
– Nhịp nhanh trên thất đều bao gồm: nhịp nhanh xoang (ST), cuồng nhĩ (AFL), nhịp nhanh vào lại nút nhĩ thất (AVNRT), nhịp nhanh hỗ tương nhĩ thất (AVRT) trong đó nhịp nhanh hỗ tương nhĩ thất xuôi chiều (Orthodromic AVRT) thường gặp hơn nhịp nhanh hỗ tương nhĩ thất ngược chiều (Antidromic AVRT) và cuối cùng là nhịp nhanh nhĩ với dẫn truyền cố định (AT). Trong đó AVNRT và AVRT là hai loại loạn nhịp phụ thuộc vào nút AV (nút AV là một phần hay toàn bộ của vòng vào lại. Điều này có ý nghĩa trong điều trị vì khi đó các thuốc tác động lên nút AV sẽ có khả năng cắt cơn nhịp nhanh).
– Nhịp nhanh trên thất không đều bao gồmrung nhĩ (AF), cuồng nhĩ với dẫn truyền nhĩ thất thay đổi, nhịp nhanh nhĩ đa ổ (MAT), nhịp nhanh nhĩ với block AV thay đổi và nhịp xoang với nhiều ngoại tâm thu nhĩ. Loại LN này, cũng như nhịp xoang nhanh (ST), cuồng nhĩ (AFL), nhịp nhanh nhĩ (gồm cả hai loại thay đổi tự động tính và vòng vào lại) là các loại LN không phụ thuộc nút AV (các thuốc tác động lên nút AV sẽ không có khả năng cắt cơn nhịp nhanh).
– Cơ chế của một số loại nhịp nhanh trên thất được minh họa như hình và tóm tắt các đặc điểm của các LNNTT nêu ở hình 1.
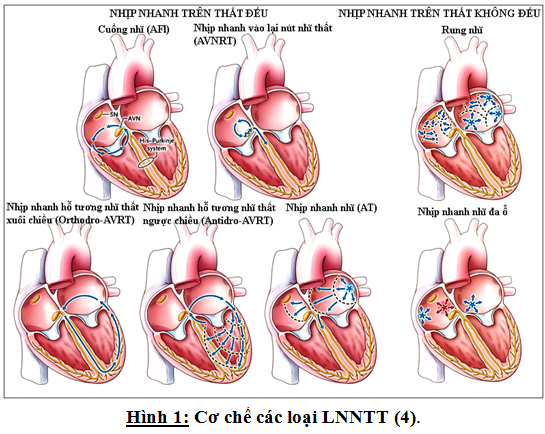
B. Đặc điểm ECG (6-12):
1. Rung nhĩ :
– Là loại LNNTT bệnh lý thường gặp nhất và ảnh hưởng nhiều trên toàn thế giới, tăng dần theo tuổi. Loạn nhịp này coi là cấp tính khi xảy ra ở người trước đây có nhịp xoang bình thường. Trong trường hợp này, tần số tim tăng dần đột ngột từ khoảng 70l/phút lên 160l/phút hoặc hơn và BN thường nhận biết được thay đổi này. Ngược lại BN bị RN mạn khởi phát đáp ứng thất nhanh thường từ từ và xảy ra sau các hoạt động thể lực hay các stress khác tương tự như nhịp xoang nhanh.
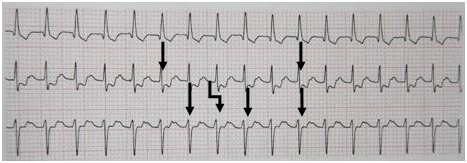
– Trên ECG là các sóng f nhỏ giao động hình sóng không đều về hình dạng và kích thước, liên tục, khi chồng lên sóng ST & T sẽ làm biến dạng các sóng này ( trong rung nhĩ, ST & T không giống nhau). Tần số sóng f 380–600 lần/ph. Tần số được tính từ 2 đỉnh sóng f kế tiếp nhau. Sóng f chia làm 2 loại: rung nhĩ sóng lớn (f>0,5mm ở V1) và rung nhĩ sóng nhỏ ( f <0,5mm ở V1).
– Phức bộ QRS không đều về biên độ và tần số. Hình dạng QRS có thể dị dạng do dẫn truyền lệch hướng. Tần số RN kịch phát thường nhanh ( >120 lần/ph). Tần số RN mạn thường thấp hơn (<100 lần/ph) (hình 2).
– Hình ảnh ECG trong rung nhĩ có thể có các dạng đặc biệt:
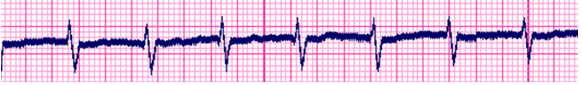
· Rung nhĩ đường thẳng (Strait-line): không thấy sóng f, chỉ thấy biểu hiện QRS không đều (hình 3).
· Rung nhĩ đáp ứng thất đều, gặp trong Block AV hoàn toàn, phân ly AV (hay gặp trong ngộ độc Digitalis) (hình 4).
· Rung nhĩ ở bệnh nhân có đường dẫn truyền phụ (hình 5):
♦ Nghi ngờ khi tần số QRS rất nhanh (>200 lần/ph), không đều.
♦ Chẩn đoán:
– Chiều dài chu kỳ thất (khoảng RR) có thể chỉ khoảng 0,2” tương ứng tần số thất tới 300 lần/ph (rất nhanh).
– QRS rất không đều.
– QRS có ít nhất 3 dạng trên cùng một đạo trình:
♦ QRS rộng ( do dẫn truyền qua đường phụ ).
♦ QRS hẹp (khi dẫn truyền qua AV).
♦ QRS trung gian hai dạng trên.
♦ Thường QRS rộng và hẹp ngược chiều nhau.
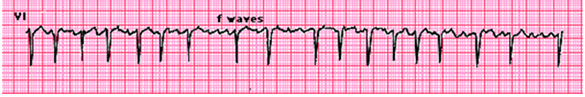

Hình 2: ECG điển hình của RN.

Hình 3:RN không sóng f: chỉ thấy các khoảng QRS không đều.

Hình 4: RN với nhịp nhanh bộ nối 115 lần /pở BN ngộ độcdigoxin,tạo hình ảnh QRS đều.
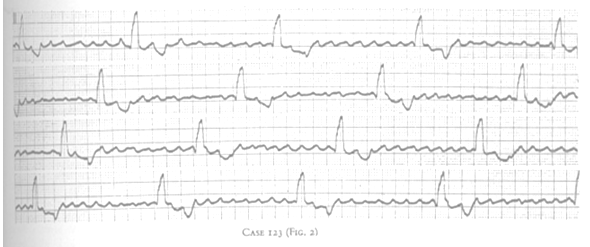

1. Hình 5:RN với block AV độ 3, nhịp thoát thất với tần số QRS 30 lần/ph(Schamroth.L: The Disorders of Cardiac Rhythm. 2th. 1980; vol 2).
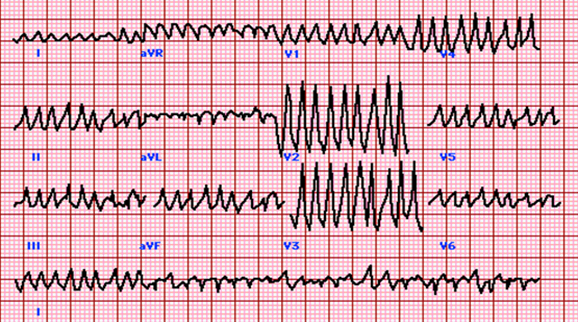

Hình 6:RN với dẫn truyền qua đường phụ. ECG biểu hiện tần số thất rất nhanh,
có khoảng RR < 0,2’, trên 3 dạng QRS ở một chuyển đạo
(DI- phức bộ dương, âm, và các phức bộ trung gian).
2. Cuồng nhĩ (flutter nhĩ):
– Là loại LNNTT bệnh lý thường gặp thứ hai. Sóng Flutter nhĩ thường đều với tần số 260-300l/phút và dẫn truyền qua nút AV 2/1 nên dẫn tới tần số thất thường là 130-150l/phút. Ở tần số này sóng flutter thường bị dấu trong sóng T làm khó khăn cho chẩn đoán. Tuy nhiên với mọi cơn nhịp nhanh trên thất tần số 130-150l/phút, chúng ta luôn phải nghi ngờ loại loạn nhịp này. Ở Bn có bệnh ở nút AV hay đang dùng thuốc ức chế nút AV, tần số tim có thề sẽ không đều do dẫn truyền qua nút AV thay đổi, tuy nhiên không hỗn loạn bằng rung nhĩ. Đặc điểm ECG là (hình 7):
· Mỗi sóng flutter nhĩ (F) gồm có một phần nhô lên và một phần nhô xuống hoặc ngược lại . Ở V1, V2 sóng F có dạng hai pha . Các sóng F kế tiếp nhau tạo hình răng cưa. Sóng F biến dạng khi rơi vào QRS , ST hay T làm biến đổi hình dạng QRS,ST & T. Giữa các sóng F không có đẳng điện . Tần số sóng F thườngtừ 250– 340 lần/ph .
· QRS : khi tỉ lệ dẫn truyền qua AV là cố định, tần số thất khá đều. Các kiểu dẩn truyền AV có thể là 1/1; 2/1; 4/1 (tạo tần số thất khoảng 300, 150, 75 lần/ph tương ứng), hoặc 6/2 nhịp thất không đều một cách đều đặn ( 6 sóng flutter cho 2 phức bộ QRS ), hoặc dẫn truyền thay đổi (variable) tạo phức bộ QRS không đều.
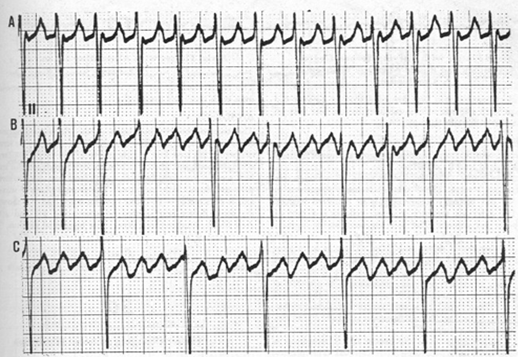

Hình 7: A: flutter nhĩ với dẫn truyền AV 2/1.
B: fluter nhĩ với dẫn truyền AV thay đổi.
C: flutter nhĩ với dẫn truyền AV cố định 4/1(Schamroth.L: The Disorders of Cardiac Rhythm. 2th. 1980; vol 2).
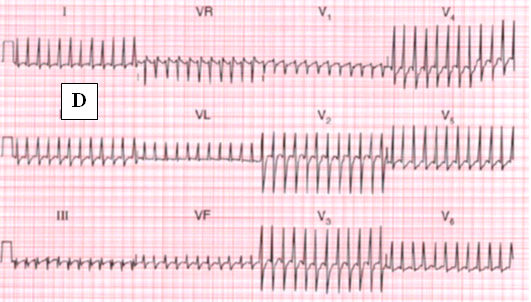
Hình 7D:flutter nhĩ với dẫn truyền AV 1/1, tạo tần số QRS # 290 lần/ph(Hampton.RJ: 150 ECG Problems . 2th 2003).
3. Nhịp nhanh kịch phát trên thất:
– Là ba loại LNNTT thường gặp tiếp theo gồm: nhịp nhanh vào lại nút nhĩ thất (AVNRT), nhịp nhanh hỗ tương nhĩ thất (còn gọi là nhịp nhanh vào lại nhĩ thất – AVRT) và nhịp nhanh nhĩ. Ba loại LN này được coi là tương đồng vì có cùng nhiều đặc điểm chung như tần số thất cũng từ 150-250l/phút và đều. AVNRT là do cơ chế vòng vào lại tại nút AV. Thường ở người trên 20 tuổi.
– AVRT là do vòng vào lại có sử dụng đường phụ nằm giữa nhĩ và thất. Đường phụ này có thể chỉ cho dẫn truyền xuôi, hoặc chỉ cho dẫn truyền ngược qua hay cả hai. Khi có sóng delta trên ECG mặt phẳng, chứng tỏ có hiện diện đường phụ và cho dẫn truyền xuôi qua. Tuy nhiên ở BN có đường phụ mà không có sóng delta trên ECG mặt phẳng, có thể có 3 tình huống: chỉ cho dẫn truyền ngược qua, xuất hiện từng lúc, hoặc đường phụ nằm ở bờ tự do nhĩ trái ( có khả năng xung động qua AV khử cực thành thất trước khi xung động từ nhĩ qua đường phụ tới thất). Có 3 loại LN liên quan tới đường phụ là: phức bộ QRS đều hẹp (orthodromic: dẫn truyền xuôi qua nút AV và ngược qua đường phụ), phức bộ QRS rộng đều ( antidromic, dẫn truyền xuôi qua đường phụ và ngược qua nút AV), và phức bộ QRS rộng không đều ( trong RN có dẫn truyền qua đường phụ). Trong bài này chỉ nói đến phức độ QRS đều hẹp (orthodromic: dẫn truyền xuôi qua nút AV và ngược qua đường phụ) (h 1).
– Đặc điểm ECG ( hình 8):
· Nhịp nhanh vòng vào lại tại nút AV (hình 8A,B):
♦ Tần số QRS khoảng 150–250 lần/ph (thường 150–180 l/ph),đều (cả ST-T đềugiống nhau ).
♦ Sóng P thường không thấy hoặc có thể xuất hiện ngay sau phức bộ QRS (P’) tạo phức bộ QRS hơi rộng ra .
· Nhịp nhanh sử dụng đường phụxuôi chiều ( orthodromic AV reciprocating tachycardia) (Nhịp nhanh sử dụng đường phụ ngược chiều tạo phức bộ QRS rộng nói ở bài sau) (hình 8 C,D):
♦ Tần số thường nhanh (> 180 lần/ph).
♦ P xuất hiện giữa các sóng R với RP> 0,07’ & RP < PR. Liên quan P và R là 1/1.
♦ Có electrical alterans ( so le điện thế ).
♦ Khởi phát sau ngoại tâm thu không kèm PR dài .
· Nhịp nhanh nhĩ (hình 8E và F):
♦ P khoảng 140–240 lần/ph.
♦ P đi trước QRS, RP>PR.
♦ P khác P xoang.
♦ Khoảng PR phụ thuộc tần số nhĩ .
♦ Có thể không thấy P , P có thể dấu vào sóng T.
♦ Khi kèm block AV độ II, gọi là nhịp nhanh nhĩ với block (atrial tachycardiac with AV block): hay gặp trong ngộ độc Digoxin .
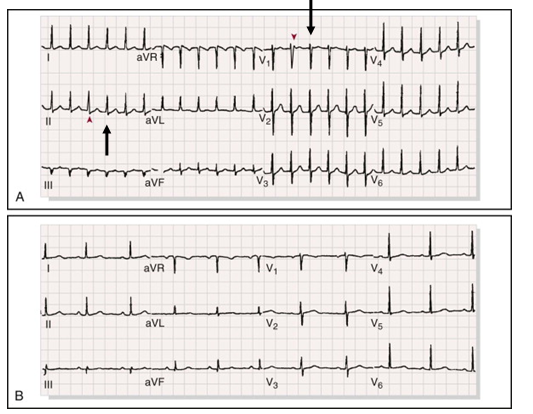
![]()

Hình 8A: AVNRT: QRS đều, hẹp, tầnsố khoảng 170 lần/ph,
các phức bộ QRS và ST-T rất giống nhau. Sóng P’xuất hiện ngay sau phức bộ QRS tạo phức bộ QRS hơi rộng ra(mũi tên). B: sau cắt cơn, k còn thấy P’(7).
![]()
![]()
![]()
![]()
![]()
![]()

Hình 8 C:AVRT: sóng P sau QRS, chồng lên sóng T, RP> 0,07’ (Bennett’s Cardiac Arrhythmias. 8th 2013:61).
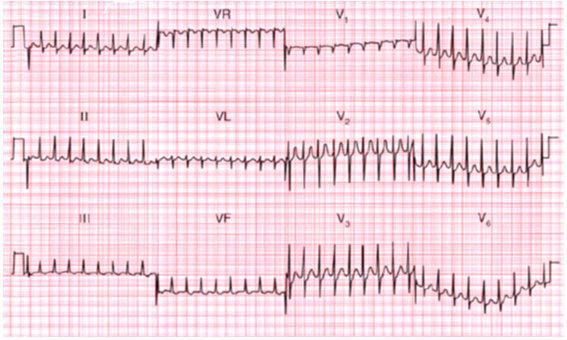

Hình 8D:AVRT:QRS đều hẹp, tầnsố #210 lần/phút.Với tần số này luôn gợi ý AVRT(Hampton.RJ: 150 ECG Problems . 2th 2003).
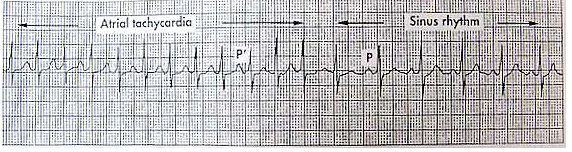

Hình 8 E:nhịp nhanh nhĩ: cắt cơn tự phát đột ngột về nhịp xoang.
Sóng P trong cơn nhịp nhanh (tần số khoảng 150 lần/ph chồng lên
sóng T trước và hình dáng khác với sóng P xoang).
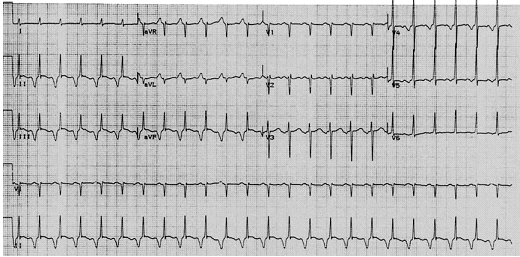

Hình 8F:Nhịp nhanh nhĩ: ECG biểu hiện nhịp nhanh QRS hẹp
với sóng P âm ở các chuyển đạo thành dưới và khoảng PR ngắn hơn RP.
4. Nhịp nhanh nhĩ đa ổ (hình 9):
· Tần số P>100 lần/ph .
· Trên một chuyển đạo của ECG , có ít nhất :
♦ 3 dạng sóng P khác nhau
♦ 3 PR có độ dài khác nhau
♦ 3 khoảng PP khác nhau
♦ 3 RR khác nhau ( RR không đều ).
· Giữa T &P có đẳng điện .
· Có thể có kèm block AV.
· Hay gặp ở BN có bệnh phổi mạn tính.
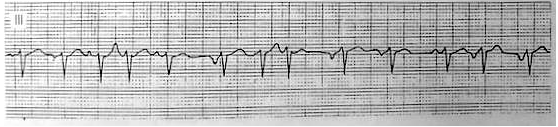

Hình 9:Trên 3 sóng P khác nhau và khoảng PR khác nhau. Không có 3 sóng P giống nhau liên tiếp.
BẢNG I : tóm tắt các đặc điểm của các LNNTT
|
Loại loạn nhịp |
Tần số P |
P (nếu có) ở II,III, aVF |
Liên quan với QRS |
Ghi chú |
|
Xoang nhanh: .không thích hợp .vàolại tại xoang |
100-160 100-140 |
(+) (+) |
Trước Trước |
PR bình thường PR dài |
|
Nhịp nhanh vào lại tại nút AV |
160-180 |
(-) (nếu có) |
Trong QRS |
Có thể ngay sau QRS |
|
Nhịp nhanh vào lại sử dụng đường phụ |
190-230 |
(-) |
Sau |
RP’# 0,07s (rơi vào đoạn ST) |
|
Rung nhĩ |
380-600 |
+/- |
Không |
|
|
Flutter nhĩ |
250-380 |
-/+ |
|
Có thể tần số lên đến 420 |
|
Nhịp nhanh nhĩ đa ổ
|
100-250 |
(+) |
Khác nhau |
> 3 dạng P >3 khoảng PR khác nhau |
II. Trình tự đọc và cách xác định sóng P (2, 10-14):
– Chẩn đoán phân biệt ban đầu của nhịp nhanh trên thất nên tập trung vào các đặc điểm của đáp ứng thất chứ không dựa vào khử cực nhĩ quan sát trên ECGvì khi nhịp nhanh trên 150 lần/ph, việc xác định sóng P là rất khó khăn và đôi khi là không thể được.Bước đầu tiên là xác định phức bộ QRS là hẹp hoặc rộng, tiếp theo là đều hay không (đều khi thay đổi 10% về thời gian giữa các nhịp, nhưng hầu hết các nhịp đều thực sự thay đổi 5%), tiếp nữa là cách khởi phát và chấm dứt có đột ngột không (thường được ưa chuộng qua đánh giá bằng phương tiện monitor) và sau nữa là tần số tim và cách đáp ứng với adenosine cũng nên được xem xét trong chẩn đoán phân biệt các loại nhịp nhanh trên thất. Cuối cùng, khi có thể thấy được sóng P, dựa theo tần số, vị trí so với QRS và liên quan sóng P với QRS để chúng ta xác định loại LN.
A. QRS:
1. Đều hay không đều:vì mỗi loại cũng đã gợi ý cho chúng ta những loại loạn nhịp khác nhau như đã nói ở trên(phần IA).
2. Tần số QRS:cũng giúp gợi ý chẩn đoán , ví dụ:
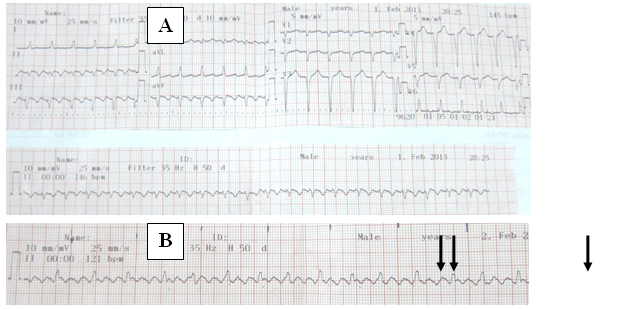
· Tần số QRS tương đối chậm 130-160 lần/ph đều, sóng P ở giữa 2 phức bộ QRS gợi ý flutter nhĩ 2:1, trong khi tần >160 lần/ph gợi ý AVNRT hay nhịp nhanh nhĩ (hình 10). Tần số > 200 lần/ph đều gợi ý vòng vào lại có sử dụng đường phụ (AVRT xuôi chiều, hình 8B).

![]()
![]()
![]()

Hình 10:Nhịp nhanh QRS hẹp đều, ts 156 lần/ph, sóng T nằm giữa QRS, đây là flutter nhĩ điển hình (A). Sau dùng chẹn beta, sóng flutter thể hiện rõ (B).
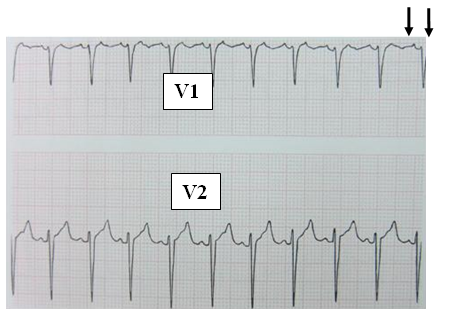

Hình 10C: ghi liên luc V1 và V2. Flutter nhĩ có thể chẩn đoán từ V1 (sóng flutter ngay mũi tên), nhưng ở V2 giống như nhịp xoang nhanh (Bennett’s Cardiac Arrhythmias. 8th 2013:48).
· Khó phân biệt nhấtlà giữa flutter nhĩ chậm (slow atrial flutter) dẫn truyền AV 1/1 với AT và nhịp xoang nhanh. Nếu tần số QRS>220 lần/ph, nhiều khả năng là flutter; nếu tần số < 180 lần/ph, khả năng là AT. Tần số 180-220 lần/ph là những trường hợp ranh giới (borderline). Khi đó nên dùng các biện pháp để bộc lộ sóng P (f). Nếu giữa các sóng nhĩ không có đẳng điện, nhiều khả năng là flutter; ngược lại, nếu có đẳng điện giữa các sóng nhĩ, khả năng là AT.
· Ngoài ra, ở tần số nhĩ khoảng 220 lần/ph với dẫn truyền AV 2/1, cũng tránh chẩn đoán nhầm với nhịp xoang nhanh ( lúc này tần số QRS là # 110 lần/ph, hình 10C). Nên theo dõi thay đổi tần số tim trong gắng sức hay trên holter nhịp 24h. Nếu có tăng dần tần số tim trong gắng sức, hay có thay đổi theo thời gian nhưng không bao giờ đột ngột, khả năng là nhịp xoang nhanh. Nếu tần số cố định trong 24h hay thay đổi đột ngột với gắng sức, nhiều khả năng là flutter.
· Tần số >200 lần/ph không đều gợi ý rung nhĩ có sử dụng đường phụ (xem bai sau: QRS rộng).
B. Có block AV hay không ?
– Nếu có block AV mà cơn nhịp nhanh vẫn tiếp tục duy trì gợi ý loạn nhịp nhanh không phụ thuộc AVvà hãy xác định sóng P hay f có hay không ở đoạn này vì chỗ đó sẽ dễ nhìn thấy sóng P hay f nhất (tìm chỗ bị block– xem dưới). Nếu có block AV, qua bước C.
C. Có sự hiện diện của sóng P (f) hay không ?
1. Nếu có:
· Tần số sóng P (f), hình dạng (một hay hai pha), mấy dạng sóng P trên cùng một chuyển đạo. Khoảng PP đều hay không đều. có liên quan giữa P và QRS hay không? Nếu có: tỷ lệ dẫn truyền, vị trí P so với QRS (trước hay sau), khoảng PR đều nhau không hay khác nhau ? Trên cơ sở này có thể định danh được loại LN (bảng 1).
2. Nếu không rõ: làm các biện pháp để xác định sóng P.
· Tăng biên độ và vận tốc đo ECG (50mm/s, 2N), xoa xoang cảnh, chích Adenosin (hình 11,12,13).
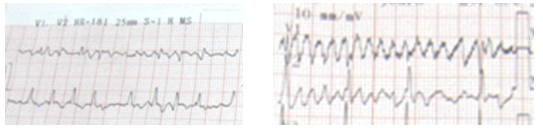

Hình 11A: QRS không đềuvà không rõ sóng f. Hình 11B:đo 2N, sóng f hiện rõ.
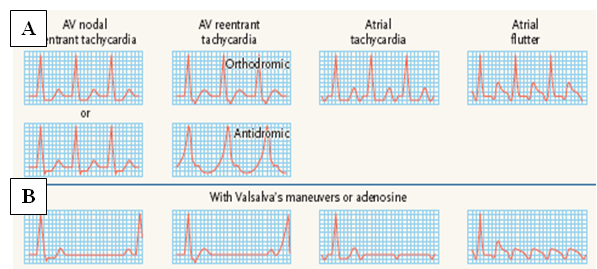

Hình 12:Hiệuquả của biện pháp xoa xoang cảnh lên các LNNTT.
A: hình ECG các cơn LNNTT. B: hình ảnh ECG khi xoa xoang cảnh (5).
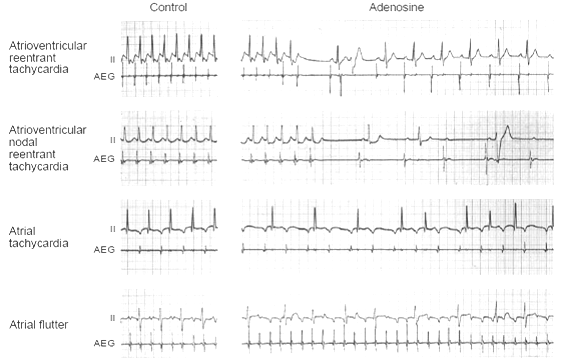

Hình 13:Hiệuquả của biện pháp chích adenosin lên các LNNTT.
· Phân tích ECG theo mộtsố quy luật :
♦ Qui luật Bix: bất cứ khi nào sóng P nằm giữa hai phức bộ QRS với QRS đều và tần số # 130–160 lần/ph phải nghi ngờ sóng P thứ hai rơi vào trong phức bộ QRS gợi ý flutter nhĩ 2/1 ( hình 10A).
♦ Nguyên tắc haystick: lựa chọn đạo trình có phức bộ QRS biên độ thấp nhất ở những đạo trình này dễ nhìn thấy sóng P hơn những đạo trình mà QRS có biên độ lớn (hình 14).
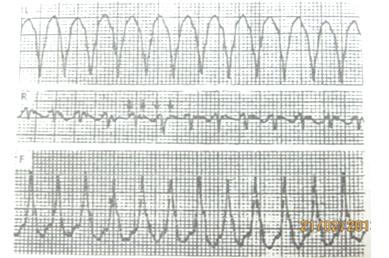

Hình 14.Đạo trình DI, avF có phức bộ QRS biên độ lớn
nên không thấy được sóng P, trong khi AVR có QRS biên độ nhỏ
giúp ta nhìn thấy được sóng P (mũi tên) (12).
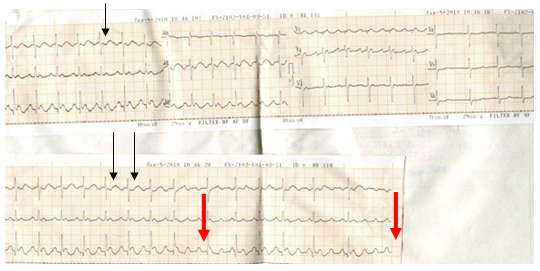
♦ ![]() Tìm chỗ bị block (find the break): nhìn vào đoạn có block AV để tìm sóng P (hình 15).
Tìm chỗ bị block (find the break): nhìn vào đoạn có block AV để tìm sóng P (hình 15).
![]()
![]()
![]()
![]()

Hình 15:Đọan trên biểu hiện nhịp nhanh QRS hẹp, tầnsố khoảng 140 lần/ph,nghi ngờ có 2 sóng P nằm giữa 2 phức bộ QRS (mũi tênđen nhỏ). Đoạn dưới , chỗ khoảng RR dài ra (mũi tên đỏ, to), chứng tỏ có tăng độ block AV, sóng P thấy rõ với tần số 280 lần/ph, chứng tỏ flutter nhĩ.
III. Điều trị (4-7, 15-18):
A. Đánh giá bệnh nhân:
· Trước một BN có nhịp nhanhQRS hẹp,cần phân loại BN theo sơ đồ hình 16.
· Xác định mức độ nặng của loạn nhịp (huyết động ổn hay không ổn).
· Đặc điểm cơn LN: Thời gian bị cơn loạn nhịp, tần suất bị, cách khởi phát và yếu tố thúc đẩy cơn loạn nhịp (thiếu Oxy, thăng bằng kiềm toan, rối loạn điện giải do sử dụng lợi tiểu…).
· Bệnh lý tim mạch đi kèm.
· Tình trạng bệnh lý khác (không phải do bệnh tim mạch, đặc biệt bệnh lý tuyến giáp).
· Đo ECG: Đầu tiên, đo 12 đạo trình và thêm một đạo trình kéo dài. Khi cần, đo 50mm/s, biên độ 2N.
B. Nguyên tắc:
· Xem xét kĩ ECG và xem lại các biểu hiện lâm sàng để xác định chẩn đoán. Điều này sẽ cung cấp thông tin về cơ chế LNvà chỉ dẫn chọn lựa điều trị.
· Đánh giá hậu quả của LN. Những bệnh nhân có chức năng tim tốt thường dung nạp được những loạn nhịp mà không có rối loạn huyết động nặng. Những bệnh nhân có suy tim, loạn nhịp có thể gây những rối loạn huyết động nghiêm trọng. LN nhanh kèm RLHĐ nặng thường phải chuyển nhịp khẩn cấp. Những bệnh nhân dung nạp với LN tốt hơn có thể điều trị bằng thuốc.
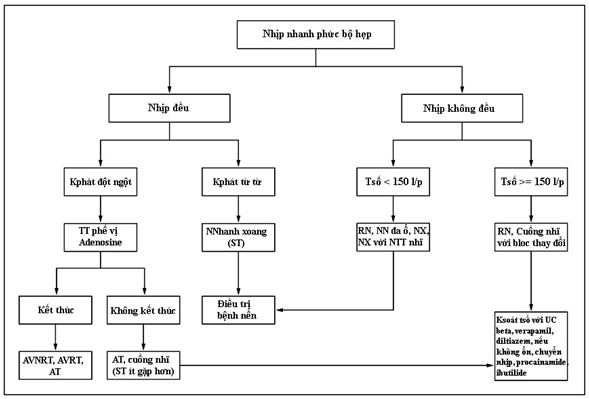

Hình 16:Sơ đồ phân loại LNNTT (4).
C. Biện pháp chung bao gồm: lắp Monitor theo dõi, lập đường truyền tĩnh mạch, thử máu, đánh giá tình trạng huyết động.
D. Điều trị cụ thể:
1. Nếu tình trạng huyết động không ổn định:
· Shock điện chuyển nhịp đồng bộ ngay cho BN shock, đau thắt ngực không ổn định, khởi phát suy tim đột ngột, phù phổi. Biện pháp thựchiện là dùng an thần trước bằng midazolam (Hypnovel 5-10mg TM chậm hoặc diazepam 0,02-0,08mg/kg TM trong 2-5ph), sau đó shock điện đồng bộ, bắt đầu từ 50 J, tăng dần 50 J cho mỗi lần kế tiếp cho đến khi cắt được cơn nhịp nhanh. Có thể xoa xoang cảnh nếu shock điện không thể thực hiện được ngay.
2. Nếu huyết động ổn định :
*Cần lưu ý đánh giá BNcó bệnh tim thực thể kèm theo và có suy chức năng thất trái hay không để có lựa chọn thuốc thích hợp.
* Các biện pháp dưới đây áp dụng cho PSVT. BN rung nhĩ hay flutter nhĩ điều trị theo guideline hiện hành.
· Xoa xoang cảnh hoặc biện pháp Valsalva hoặc úp mặt bệnh nhân vào chậu nước lạnh.
· Adenosin là thuốc lựa chọn đầu tiên. Có thể dùng liều thấp ở BN ghép tim hay dùng thuốc qua đường TM trung tâm. Không được sử dụng thuốc cho BN có bệnh co thắt PQ. Liều 6mg 1 ống (nếu không có adenosin, dùng c ATP 20mg 2/3 ống thay thế) TM nhanh. Nếu không hiệu quả tiếp tục adenosin 12mg TM nhanh (ATP 20mg 1 ống TM nhanh). Vẫn không hiệu quả, lập lại liều thuốc trên (tối đa 3 lần).
· Nếu không hiệu quả:
♦ Verapamil 5mg TM (1mg/phút).
♦ Liều này có thể lặp lại sau 15’- 30 phút nếu dung nạp).
♦ Chú ý : không dùng nếu bệnh nhân có suy tim.
♦ Hiện chúng ta chưa có diltiazem chích nên không nói ở bài viết này.
· Nếu không hiệu quả:
♦ Propranolol 2 –5mg TM (1mg/phút).
♦ Hoặc Digoxin 0,5mg TM chậm, tiếp theo 0,2mg mỗi 2-4 giờ (tổng liều không quá 1 –1,25mg/24 giờ).
♦ Hoặc Amiodarone: 150mg /15’ duy trì 1 mg /1’ trong 6 giờ tiếp, tiếp theo 0,5mg/kg trong 18h kế.
· Nếu không hiệu quả:
♦ Shock điện chuyển nhịp như đã nêu trên.
♦ Trước khi chuyển nhịp có thể sử dụng Magnesulfate 15% 10ml 1 ống TM chậm. Nếu không hiệu quả có thể cho thuốc lại theo chu kỳ: thuốc-shock-thuốc-shock.
♦ Hoặc kích thích vượt tần số.
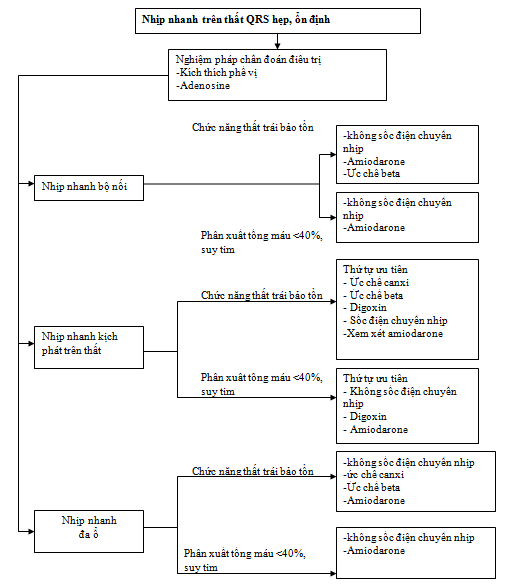
· Quy trình điều trị với huyết động ổn định nêu ở hình 17, và trường hợp minh họa nêu ở hình 18.
3. Vùng chưa chắc chắn:
– Loạn nhịp gây RLHĐ ( tụt HA, shock tim, ACS) đòi hỏi phải chuyển nhịp khẩn. Tuy nhiên nó có lúc không rõ ràng, đặc biệt ở BN rung nhĩ và lúc đó khó nhận ra đó là nguyên nhân hay hậu quả của RLHĐ. Ở nhiều BN, RN đáp ứng thất nhanh là hậu quả hơn là nguyên nhân của suy tim hay ACS. Thông thường RN có tần số <150l/p ít khi gây RLHĐ. Tương tự ở BN PSVT, HA chỉ có thể 80/60 nhưng vẫn tỉnh táo, không có dấu giảm tưới máu hay suy tim, những trường hợp này không nên coi là có RLHĐ và có thể điều trị bằng thuốc, tránh cho BN shock điện không cần thiết.
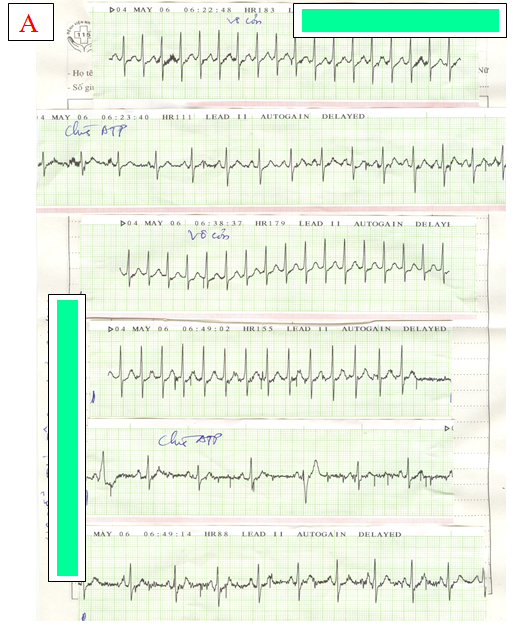
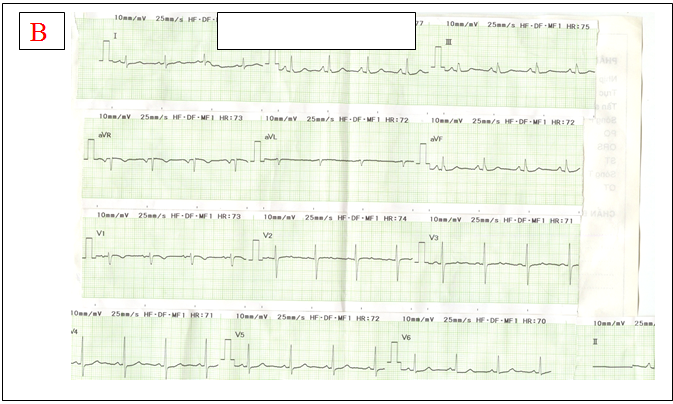
Hình 18:BN nữ 68 tuổi vào viện vì PSVT tần số QRS = 220 lần/p, huyết động ổn. Lúc vào chích ATP, thấy nhịp tim giảm (QRS= 110l/p). Sau khoảng 3 phút, QRS nhanh trở lại , chích ATP lần 2. Nhịp tim chậm lại sau đó nhanh trở lại như ban đầu (A) . Chích verapamil cắt cơn nhịp nhanh ( hình B).
Nhận xét:sau khi chích ATP lần 1 đã bộc lộ là nhịp nhanh nhĩ. Khi đó lẽ ra nên chích Verapamil ngay thay vì ATP lần 2.
3. Điều trị dài hạn LNNTT ( RN và flutter nhĩ theo hướng dẫn riêng) (hình 19):
– BN với cơn LNNTT mới dung nạp tốt thường là tự cắt cơn hoặc dùng thuốc cắt cơn rất dễ. Những BN trong cơn không có triệu chứng/ triệu chứng nhẹ không kèm hội chứng kích thích sớm không cần phòng ngừa dài hạn.
– BN kèm triệu chứng mức độ trung bình không kèm hội chứng kích thích sớm nên điều trị phòng ngừa bằng thuốc hoặc cắt đốt tùy thuộc vào BN. Nếu dùng thuốc:
► Với loại nhịp nhanh phụ thuộc AV, CCB và BB là lựa chọn đầu tiên tùy theo BN. Flecainide (50-100mg 2 lần /ng) hoặc propafenone (150-300mg 2 lần/ng) chỉ dùng cho BN không có bệnh tim thực thể và suy tim. Sotalol (80-320mg/ng) hoặc amiodarone 100-200mg/ng) là lựa chọn hàng 2.
► Với BN nhịp nhanh nhĩ, hiện chưa có thử nghiệm lâm sàng nên điều trị dựa theo kinh nghiệm và cơ chế có thể gây loạn nhịp. Thuốc thường dùng là BB, CCB, và các thuốc nhóm I hoặc nhóm III.
– BN với triệu chứng nặng hay kèm hội chứng kích thích sớm, BN nhịp nhanh nhĩ sau phẫu thuật (LN liên quan đến sẹo) nên điều trị bằng cắt đốt.
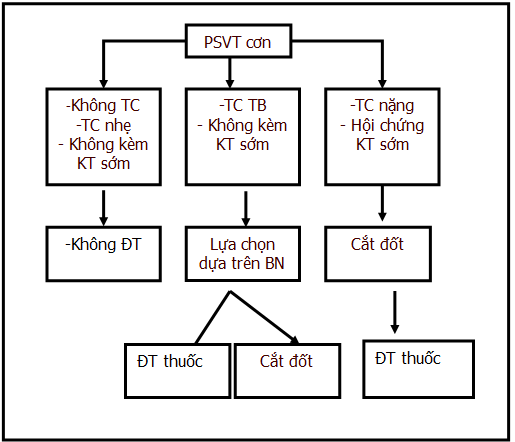
Hình 19. Chỉ dẫn phòng ngừa dài hạn . KT- kích thích sớm, ĐT- điều trị, TC- triệu chứng, TB- trung bình (18).
II. Kết luận:
BN biểu hiện cơn nhịp nhanh có triệu chứng cần phải được đánh giá và điều trị cẩn thận và khẩn trương.
Đánh giá BN đặc biệt có RLHĐ hay không là điều quan trọng nhất, bên cạnh các đánh giá lâm sang khác để giúp tìm nguyên nhân, định hướng chẩn đoán và điều trị.
Khi nhận định ECG trước hết nên tập trung vào đặc điểm của QRS (đều, không đều, tần số..), sau đó mới là sóng P và mối liên quan giữa P và QRS nếu được. Vì trong cơn nhịp nhanh tìm được sóng P là điều rất khó và dễ nhầm lẫn.
Khi cần thiết phải tìm sóng P, hãy áp dụng các biện pháp đơn giản như : cường phế vị, Adenosin, đo ECG 2N từ đơn vị 50mm/s.
Adenosin luôn là thuốc đầu tiên nếu nhịp nhanh là QRS hẹp và đều.
TÀI LIỆU THAM KHẢO
1. Buescher.T & Asirvatham.SJ: AVNRT, AVRT and Atrial Tachycardia. In Tsiperfal.A et al: Cardiac arrhythmia management. 2011: 41-84..
2. De Luna AB: Active Supraventricular Arrhythmias. In de Luna AB: Clinical arrhythmology. 2011: 105-173.
3. Marriott.HJL & Conover.MB: Advanced Concepts in Arrhythmias. 2th. 1989. Chapter 9-10: AV nodal reentry & Preexcitation and its arrhythmias. p: 120-139.
4. Link. MS: Evaluation and Initial treatment of superventricular tachycardia. N Eng J Med 2012; 367: 1438-1448.
5. Delacrétaz. E: Supraventricular tachycardia. N Eng J Med. 2006; 354: 1039-1051.
6. ACC/AHA/ESC guideline for the management of patients with supraventricular arrhythmias 2003.
7. Douglas P. Zipes: Specific arrhythmias: Diagnosis and Treatment; Braunwalds heart disease. 9th 2012: 771-823.
8. Saksena.S et al: Paroxysmal Supra ventricular Tachycardias and the Preexcitaion Syndrome. In Saksena.S & Camm.AJ: Electrophysiological Disorders of the Heart. 2005; p: 249-282.
9. Camm.AJ et al: atrial tachycardia, Flutter and fibrillation. In Saksena.S & Camm.AJ: Electrophysiological Disorders of the Heart. 2005; p: 283-364.
10. Wagner.GS: Marriotts practical electrocardilography. 10th. 2001: 269-306.
11. Goldschlager.N & Golman.MJ: Principles of clinical electrocardiography. 13th. 1997
12. Podrid.PJ et al: Tachyarrhythmias associated with accessory pathways. Uptodate 19.3; 2011.
13. De Luna AB: Analytical Study of an Arrhythmias. In de Luna AB: Clinical arrhythmology. 2011: 266-275.
14. Marriott.HJL & Conover.MB: Advanced Concepts in Arrhythmias . 2th. 1989. Chapter 20: An approach to arrhythmias. p: 362-390.
15. Podrid. PJ et al: Overview of the acute management of tachyarrhythmias. Uptodate 19.3; 2011.
16. Opie. LH et al: Antiarrhythmic Drugs and Strategies. In Drugs for the Heart. 8th 2013; p: 272-331.
17. Mackall.JA & Carlson.MD: Ventricular and supraventricular arrhythmias in AMI. In Brown.DJ & Jeremias.A: Cardiac intensive care. 2th 2010: 241-250.
18. DiMacro.JP et al: Pharmacologic Management of Supraventricular Tachycardias. In Anmant.EM & Sabatine.MS: Cardiovascular Therapeutics. A Companion to Braunwalds Heart Disease. 4th 2013: 365-370.







