I. ĐẠI CƯƠNG.
Viêm màng ngoài tim (VMNT) là một bệnh lý cấp tính đòi hỏi phải chẩn đoán nhanh và xử trí cấp cứu.
Nếu chẩn đoán muộn có thể dẫn đến tử vong trong trường hợp chèn ép tim cấp hoặc tiên lượng xấu trong VMNT co thắt. Bệnh hay gặp ở nam hơn nữ. Những năm qua, tần suất VMNT tại các bệnh viện khó xác định chính xác do có nhiều trường hợp chẩn đoán bị bỏ sót. Một số nghiên cứu gần đây ghi nhận tần suất VMNT cấp chiếm khoãng 0.1% trên tổng số BN nhập viện và 5% số BN nhân nhập cấp cứu vì đau ngực không do nhồi máu cơ tim cấp. Theo một nghiên cứu tại miền bắc nước Ý ghi nhận tần suất VMNT cấp chiếm 27.7%/ 100.000 dân/ năm[12]. Do biểu hiện chính của bệnh lý này là đau ngực nên có thể gây nhầm lẫn với bệnh lý mạch vành và các trường hợp cấp cứu khác như: bóc tách động mạch chủ (ĐMC), nhồi máu phổi, viêm phổi…Thêm vào đó, VMNT cấp thường xảy ra ở người trưởng thành trong độ tuổi 20-50, đây là lực lượng lao động chính trong xã hội. Việc phát hiện sớm và điều trị kịp thời sẽ làm giảm tỷ lệ biến chứng hay tử vong không đáng có.[1][6].
Vậy việc chẩn đoán và điều VMNT cấp hiện nay như thế nào? Bài viết dưới đây sẽ cập nhật những quan điểm mới về chẩn đoán và điều trị VMNT cấp.
II. GIẢI PHẪU VÀ SINH LÝ BỆNH.
1. Giải phẫu học màng ngoài tim.
Màng ngoài tim che phủ tim và phần gần của đại động mạch và tĩnh mạch chủ xuất phát từ tim. MNT bao gồm lá thành và lá tạng. Lá tạng là màng trong nằm sát thượng mạc cơ tim, lá thành gồm phần màng trong và màng sợi. Bề dầy lá thành 0.8-2.5mm (có thể đến 3.5mm nếu đo bằng hình ảnh cộng hưởng từ hoặc chụp cắt lớp điện toán). Màng ngoài tim gắn với xương ức, cột sống và cơ hoành bằng các dây chằng, thần kinh hoành, động mạch vú trong và các nhanh của động mạch chủ. Mạch bạch huyết là các cấu trúc điều hòa nuôi dưỡng màng ngoài tim. Bình thường chứa 35-50ml dịch có ít albumin, dịch này được tiết bởi tế bào trung mô ở màng trong của màng ngoài tim (hình 1).[1][6]
2. Sinh lý bệnh.
Màng ngoài tim có 2 chức năng: chức năng cơ học và chức năng sinh học. Lá thành giúp thực hiện chức năng cơ học là ngăn chặn sự dãn nỡ buồng tim quá mức trong tình trạng tăng cao khối lượng tuần hoàn. Chức năng này không thể hiện ở tình trạng thể tích tuần hoàn bình thường hay giảm. Các tế bào trung mô của lớp màng trong tiết ra liên tục prostaglandin E, eicosanoids, prostacyclin (PGI2), các bổ thể (C3, C4, CH5) để phản ứng với tình trạng thiếu oxy, tình trạng căng của màng ngoài tim hay tăng công cơ tim, tăng tải cơ tim. Các chất này giúp thay đổi trương lực mạch vành, chống kết dính tiểu cầu và chống tạo huyết khối trong lòng động mạch vành.
Áp lực trong xoang màng ngoài tim bình thường từ -5mmHg đến +5mmHg. Ở cuối thời kỳ hít vào và cuối kỳ thở ra, áp lực xoang màng ngoài tim lần lượt là -6mmHg và -3mmHg. Trong thời kỳ hít vào, lượng máu đổ về tim nhiều do đó vách liên nhĩ và vách liên thất phồng nhẹ về phía nhĩ trái và thất trái. Trường hợp chèn ép tim trong VMNT cấp, buồng tim không dãn được do đó vách liên thất và vách liên nhĩ phồng nhiều hơn về phía buồng tim trái, dẫn đến giảm thể tích tim trái (hiện tượng mạch nghịch).[6]
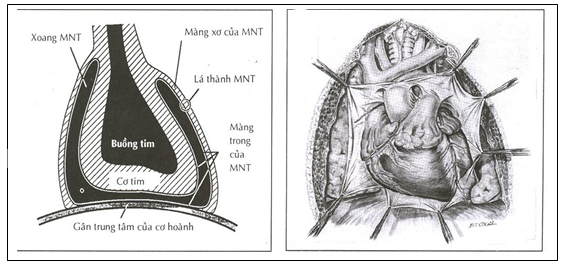
Hình 1: Giải phẫu học màng ngoài tim
III. Nguyên nhân:[6]
– Vô căn
– Nhiễm trùng:
o Virus: Coxsakie A, B, quai bị, Adenovirus, viêm gan, Cytomegalovirus, thuỷ đậu, HIV, Herpes simplex.
o Vi trùng sinh mủ: phế cầu, liên cầu, tụ cầu, Meningococcus, Gonococcus, Salmonella, Legionella pneumonia, Hemophilus influenza
o Vi trùng lao.
o Nấm: Histoplasmosis, Coccidioidomycosis, Aspergilloosis.
o Ký sinh trùng: Toxoplasmosis, Echinococcus.
o Loại khác: Mycoplasma, Rickettsia, bệnh Lyme.
– Tự miễn và các bệnh khác:
o Hội chứng sau tổn thương tim: hội chứng Dressler hoặc hội chứng sau NMCT muộn, sau chấn thương, sau rạch màng ngoài tim.
o Bệnh mô liên kết và các bệnh gây viêm: Lupus ban đỏ, viêm khớp dạng thấp, thấp tim, xơ cứng bì, bệnh mô liên kết hổn hợp, viêm nút quanh động mạch, bệnh viêm động mạch tế bào khổng lồ, viêm cột sống dính khớp, viêm da cơ, bệnh viêm ruột.
– Thuốc: Procainamide, Hydralazin, Isoniazid, Penicillin, Phenylbutazone, Diphenylhydantoine.
– Sau ghép tim.
– Ung thư: nguyên phát, thứ phát (phổi, vú, ung thư máu, lymphoma, u hắc tố)
– Xạ trị
– Chuyển hoá: uré máu cao, suy giáp, cholesterol cao, goutte.
– Chấn thương: chấn thương ngực kín, vết thương xuyên thấu, vỡ thực quản, vỡ tim hay đại động mạch
– Bóc tách động mạch chủ
IV. Phân loại theo lâm sàng:
– Dựa theo thời gian chia ra:
o VMNT cấp ( < 6 tuần)
o VMNT bán cấp (từ 6 tuần- 6 tháng)
o VMNT mạn (> 6 tháng)
V. ĐÁNH GIÁ BỆNH NHÂN
1. Bệnh sử:
– Đau ngực: là triệu chứng chính, đau sau xương ức, đột ngột hoặc diễn tiến từ từ, vị trí ở vùng trước tim hoặc sau xương ức, lan lên cổ hoặc sau lưng, đau tăng lên khi ho và hít sâu, giảm khi nằm hoặc ngồi cúi ra trước.
– Các triệu chứng khác: sốt, mỏi cơ, khó thở, ăn kém.
2. Khám lâm sàng:
– Nghe tim là dấu hiệu chủ yếu để chẩn đoán: có tiếng cọ màng ngoài tim (tiếng cọ thô ráp, rít, âm sắc cao), vị trí khắp tim, rõ nhất ở liên sườn III bờ trái xương ức.
– Trong trường hợp VMNT co thắt: BN có thể có triệu chứng của suy tim phải: báng bụng, phù ngoại vi, gan to, mạch nghịch (HA tâm thu giảm > 10 mmHg khi hít vào).
3. Cận lâm sàng:
a. Điện tâm đồ (đây là xét nghiệm rất có giá trị để chẩn đoán xác định, chẩn đoán phân biệt và đánh giá giai đoạn viêm màng ngoài tim): gồm 4 giai đoạn (hình 2):
§ Giai đoạn đầu (vài giờ): dấu hiệu tái cực sớm hay nhồi máu cơ tim: ST chênh lên đồng hướng với sóng T dương ở các chuyển đạo trước tim, đoạn PR sụp xuống.
§ Giai đoạn 2 (vài ngày): ST về đẳng điện, sóng T dẹt.
§ Giai đoạn 3 (vài ngày-vài tuần): ST đẳng điện, sóng T âm đảo ngược, PR đẳng điện.
§ Giai đoạn cuối (vài tuần): ST đẳng điện, sóng T dương trở lại.
§ Trong trường hợp VMNT co thắt: điện thế thấp, sóng T dẹt, nhĩ trái lớn, có thể co rung nhĩ.
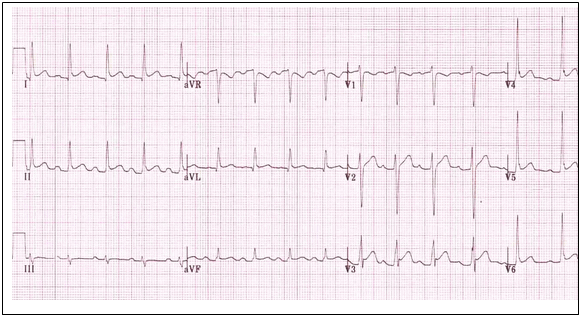
Hình 2: Hình ảnh VMNT cấp điển hình trên điện tâm đồ.
b. Chụp tim phổi: bóng tim tường không to trừ khi có tràn dịch màng ngoài tim (TDMNT), có thể thấy TDMP, hạch trung thất phì đại giúp gợi ý nguyên nhân gây VMNT.
c. Cấy máu và cấy đàm: giúp chẩn đoán một số trường hợp VMNT do lao, nhiễm khuẩn huyết hay viêm nội tâm mạc nhiễm trùng.
d. Xét nghiệm máu: thường có tăng bạch cầu, Vs tăng, tăng CRP, CK-MB và Troponin I.
e. Siêu âm tim: có thể gặp khoảng trống siêu âm do tràn dịch màng ngoài tim.
f. Chụp cắt lớp điện toán và hình ảnh cộng hưởng từ: ít được chỉ định do chi phí cao, được dùng trong các trường hợp chẩn đoán nguyên nhân màng ngoài tim, nghi ngờ VMNT do u để phát hiện sự phì đại của hạch lympho.
VI. CHẨN ĐOÁN
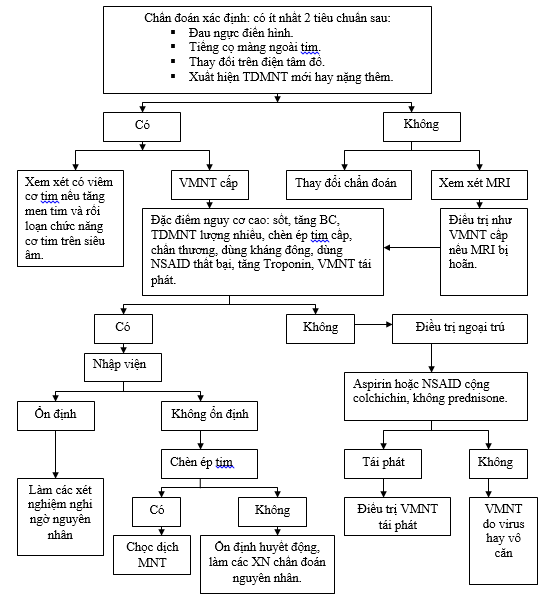
1. Chẩn đoán có bệnh khi có ít nhất 2 tiêu chuẩn sau:[7][13]
a. Đau ngực điển hình: sau xương ức, dữ dội hay từ từ, tăng khi hít sâu, giảm khi nằm hay ngồi cúi ra trước.
b. Có tiếng cọ màng ngoài tim.
c. Đặc điểm trên điện tâm đồ: đoạn ST chênh lên lan toả hoặc PR chênh xuống.
d. Siêu âm tim; xuất hiện TDMNT mới hay năng thêm
2. Chẩn đoán nguyên nhân:
a. VMNT vô căn: khó xác định nhưng là chẩn đoán thường gặp nhất.
b. VMNT do virus:là nguyên nhân thường gặp do virus tấn công trực tiếp hoặc do đáp ứng miễn dịch của cơ thể, chủ yếu do Coxxakie nhóm B, Echovirus, Adeno-, Cytomegalo-, Ebstein Barr, Herpes simplex, viêm gan C, HIV…Bệnh cảnh thường xảy ra sau nhiễm trùng hô hấp trên, đau ngực xuất hiện sau đó với biến đổi ECG. Chẩn đoán VMNT cấp do virus không thể được nếu không có sự đánh giá dịch màng ngoài tim hay mô màng ngoài tim, thích hợp hơn bằng xét nghiệm PCR (IIa). Ngoài ra, chẩn đoán được gợi ý với tăng 4 lần nồng độ kháng thể trong huyết thanh (IIb).Tiên lượng thể VMNT do virus thường tốt, bệnh tự giới hạn, có thể điều trị ngoại trú.
c. VMNT do vi trùng: thường sau phẫu thuật vùng ngực, hoá trị, suy giảm miễn dịch và lọc máu. Triệu chứng: sốt cao, ớn lạnh, vã mồ hôi, khó thở, đau ngực. Chèn ép tim cấp cũng thường xảy ra (42%-77%) và tỉ lệ tử vong cao. BN cần nhập viện điều trị kháng sinh và xem xét dẫn lưu màng ngoài tim sớm. Phân tích dịch MNT có lượng protein > 6 g/dl, glucose < 35mg/dl và tế bào leukocyte cao (6.000-240.000/mm3).[8]
d. VMNT do lao: chiếm 1-2% trường hợp lao phổi. Dấu hiệu lâm sàng điển hình thường đến muộn, BN khó thở, sốt, ớn lạnh, ra mồ hôi về chiều tối. Đây là nguyên nhân hàng đầu dẫn đến viêm màng ngoài tim co thắt. Chụp phim phổi: có thể có hình ảnh lao phổi mới. Siêu âm tim: dấu hiệu có dịch ở khoang màng ngoài tim với nhiều sợi fibrin và có thể có dấu hiệu màng ngoài tim dầy hơn so với bình thường. Xét nghiệm đặc hiệu do lao: ADA (Adenosin deaminase) tăng cao và PCR lao dương tính. Phân tích dịch MNT có hàm lượng protein> 6g/dl, tế bào chủ yếu lymphocyte. BN phải nhập viện và điều trị thuốc kháng lao.[8]
e. VMNT do tăng ure máu: xảy ra 6-10% BN suy thận tiến triển trước khi lọc máu, nồng độ nitrogen > 60mg/dl. Dấu hiệu trên điện tâm đồ thường không biểu hiện. VNMNT thường do quá tải dịch. Điều trị bằng lọc máu tích cực thường cải thiện bệnh từ 1-2 tuần
f. VMNT sau NMCT: là biến chứng thường gặp, chiếm 25-40% BN NMCT, xảy ra 3-10 ngày sau NMCT. Nguyên nhân này liên quan với độ rộng vùng hoại tử cơ tim và ở thành trước nhiều hơn thành sau. Do VMNT phối hợp hoại tử cơ tim nên có nguy cơ suy tim và tỉ lệ tử vong trong vòng một năm cao. Tất cả các trường hợp sau NMCT cấp mà BN đau ngực và có tiếng cọ màng ngoài tim phải nghĩ đến VMNT sau NMCT.[8]
g. VMNT sau tổn thương tim: hội chứng Dressler điển hình xảy ra 2-3 tuần sau NMCT hay phẫu thuật tim hở. Triệu chứng nổi bật: đau ngực kiểu màng phổi, sốt, tăng bạch cầu, có tiếng cọ màng ngoài tim và có thể tràn dịch màng phổi.
h. VMNT do ung thư: đa số là do di căn đến màng ngoài tim, thường gặp do ung thư phổi, vú, bệnh Hodgkin…Chẩn đoán dựa vào phân tích dịch MNT: tế bào
i. VMNT co thắt: thường do vô căn, sau phẫu thuật hoặc tổn thương do xạ, nhiễm trùng, bệnh tự miễn, sau chấn thương, tăng u-rê máu.
3. Chẩn đoán phân biệt:
· Đau ngực: do bóc tách ĐMC, nhồi máu phổi, viêm phổi hay NMCT.
· Biến đổi ECG: phân biệt với thiếu máu cục bộ cơ tim.
VII. ĐIỀU TRỊ.
1. Nguyên tắc điều trị:
· Những BN bệnh VMNT cấp không do virus, điều trị đặc hiệu là điều trị nguyên nhân. Ở những nước phát triển, hầu hết BN không có bệnh tự miễn, bệnh VMNT cấp là do virus hoặc vô căn và bệnh lý này diễn tiến lành tính chiếm 80%, do đó không nhất thiết phải tìm nguyên nhân trên tất cả BN.
· Đa số BN bệnh VMNT cấp đáp ứng tốt với điều trị nội khoa. Tuy nhiên, những BN có TDMNT lượng nhiều, TDMNT có rối loạn huyết động, nghi ngờ do nhiễm trùng hay u tân sinh, có bằng chứng của VMNT co thắt nên được điều trị bằng những biện pháp xâm lấn: dẫn lưu hoặc mở màng ngoài tim.
2. Đánh giá ban đầu:[12]
a. Những đặc điểm lâm sàng VMNT cấp ở BN nguy cơ cao cần nhập viện để đánh giá và điều trị :
§ Sốt > 38oC
§ Có triệu chứng chén ép tim cấp.
§ TDMNT lượng nhiều (khoảng trống echo trước thất phải ở mặt cắt dưới sường > 20mm).
§ Bệnh tự miễn.
§ Tiền căn đang điều trị thuốc khàng vitamin K.
§ Chấn thương cấp.
§ Đáp ứng kém với điều trị NSAID trong 7 ngày.
§ Tăng men tim (chẩn đoán phân biệt viêm cơ tim)
b. Những BN không có những đặc điểm lâm sàng nguy cơ trên có thể được điều trị ngoại trú.
3. Điều trị cụ thể:[12]
a. Giới hạn hoạt động thể lực: vận động nặng có thể làm khởi phát tình trạng bệnh do đó nên tránh hoạt động thể lực nặng cho đến khi hết triệu chứng. Vận động viên không được tham gia các môn thi đấu cho đến khi có bằng chứng ổn định của bệnh, thông thường khoảng 6 tháng, sau đó có thể tập lại khi các xét nghiệm trở về bình thường (chất đánh dấu tình trạng viêm, ECG và siêu âm tim)
b. Kháng viêm Non-steroid dùng với mục tiêu là giảm đau và hết triệu chứng. Liều dùng và thời gian nêu ở bảng 1. Thuốc được chỉ định cho mọi BN viêm màng ngoài tim cấp trừ khi có chống chỉ định. Thời gian thường khoảng 2 tuần. Thường bắt đầu bằng một thuốc (hiệu quả 70-80%).
§ Ibuprofen: tuỳ thuộc tình trạng bệnh nặng và đáp ứng với thuốc, Ibuprofen dùng 3 lần/ngaỳ thích hợp làm giảm triệu chứng, có thể lập lại khi cần. Theo khuyến cáo của Hiệp hội tim mach Châu Âu, Ibuprofen thích hợp hơn trong nhón NSAID do ít tác dụng phụ và thích hợp trong bệnh lý mạch vành
§ Aspirin: thời gian điều trị tấn công 1-2 tuần, dùng mỗi 4-6h sau đó giảm dần liều mỗi 2-3 ngày. Tổng thời gian điều trị được khuyến cáo 4 tuần.
§ Lưu ý:
· Nếu không đáp ứng NSAID hay Aspirin trong 1 tuần (sốt, đau ngực, TDMNT mới, tổng trạng xấu) nên nghĩ đến nguyên nhân khác hơn là VMNT vô căn hay do virus.
· VMNT có triệu chứng sau NMCT cấp, nên dùng Aspirin. Không nên dùng NSAID.
· Do điều trị kháng viêm Non-steroid ảnh hưởng đến niêm mạc dạ dày: thường kết hợp ức chế bơm proton trong các trường hợp: tiền căn loét dạ dày, tuổi>65, tiền căn sử dụng aspirin hay corticoid hay kháng đông.
· Ở BN VMNT cấp có chỉ định dùng kháng kết tập tiểu cầu, nên sử dụng aspirin với liều cao hơn (700-1000mg/ngày thay vì 100-300mg/ngày).
· Ngược với điều trị kháng tiểu cầu, ở BN VMNT cấp dùng thuốc chống đông làm tăng nguy cơ chảy máu màng tim và tương tác làm tăng tác dụng của thuốc kháng vitamin K. Do đó cần thận trọng và theo dõi sát ở những BN này khi phải dùng kết hợp.
c. Colchicine:đa số BN có thể điều trị khỏi và không tái phát khi dùng đơn trị liệu NSAID. Năm 1987, Rodriguez de La Serna và cộng sự đề cập colchicine trong điều trị VMNT tái phát. Một nghiên cứu gần đây tại miền bắc nước Ý về tác dụng của colchicine trong điều trị VMNT ghi nhận colchicine phối hợp thuốc kháng viêm sẽ làm giảm tỷ lệ tái phát VMNT gấp 2 lần, giảm triệu chứng trong vòng 72h đầu và số lần BN nhập viện. Vì vậy, hiện nay một số tác giả đề nghị phối hợp luôn colchicine và NSAID ngay từ đầu để điều trị VMNT cấp (bảng 1). Thời gian điều trị colchicine được khuyến cáo là ít nhất 3 tháng, trung bình 6 tháng.[4][7].
§ Liều dùng:
· Colchicin 0.5 mg *2/ngày trong 3 tháng (BN> 70kg).
· Colchicin 0.5 mg *1/ngày trong 3 tháng (BN< 70kg).
d. Glucocorticoid:
§ Chỉ định khi VMNT không đáp ứng với NSAID, Colchicin và VMNT có nguyên nhân.
§ Theo Hiệp hội Tim mạch Châu Âu 2004, steroid toàn thân chỉ hạn chế ở những BN sau:
· BN có triệu chứng không đáp ứng với điều trị chuẩn.
· VMNT liên quan bệnh mô liên kết.
· VMNT tự phản ứng.
· VMNT do tăng urê máu.
§ Liều lượng:
· Glucocorticoid liều cao (prednison 1mg/kg/ngày) theo ESC khuyến cáo năm 2004, ngày nay các nghiên cứu cho thấy liều thấp (prednison 0.2-.05 mg/kg/ngày) có hiệu quả tương đương và hạn chế tác dụng phụ.
· Sau thời gian điều trị tấn công (2-4 tuần), khi hết các triệu chứng thì bắt đầu giảm liều:
ü Liều mỗi ngày > 50mg àgiảm 10mg/ngày mỗi 1-2 tuần.
ü Liều mỗi ngày 25- 50mg àgiảm 5-10mg/ngày mỗi 1-2 tuần.
ü Liều mỗi ngày 15-25mg àgiảm 2.5mg/ngày mỗi 1-4 tuần.
ü Liều mỗi ngày <15mg àgiảm 1.25-2.5mg/ngày mỗi 1-6 tuần
· Thời gian: 3 tháng với VMNT cấp và 6 tháng trong VMNT tái phát.
e. Các biện pháp xâm lấn:
§ Chỉ định:
· TDMNT lượng trung bình đến nhiều, có rối loạn huyết động và gây chèn ép tim cấp .
· TDMNT lượng trung bình đến nhiều, nghi ngờ do nguyên nhân ác tính hay do vi trùng.
· VMNT tái phát thường xuyên với TDMNT.
· Có bằng chứng của VMNT co thắt (thường trong giai đoạn muộn của VMNT co thắt)
§ Kỹ thuật:
· Dẫn lưu màng ngoài tim: là phương pháp hiệu quả để ngăn dịch tích tụ trong khoang màng ngoài tim. Ống dẫn lưu sẽ được lưu vài ngày và rút khi lượng dịch <20-30ml/24h.
· Mở cửa sổ màng ngoài tim: trong trường hợp VMNT tái phát nguy cơ cao, không đáp ứng với điều trị nội hoặc gây chèn ép tim tái phát.
Bảng 1. Tóm tắt thuốc và thời gian sử dụng:
§ Phối hợp điều trị ban đầu:
|
Thuốc |
Liều lượng |
Thời gian điều trị |
Giảm liều khi BN hết triệu chứng |
|
Ibuprofen
HOẶC Indomethacin# |
600-800mg *3/ngày
50mg*3/ngày |
1-2 tuần
1-2 tuần |
Giảm 200-400 mg tổng liều/ 2-3 ngày
Giảm 25-50mg tổng liều/2-3 ngày |
|
CỘNG |
|||
|
Colchicin |
0.5-0.6mg*2/ngày |
3 tháng |
Không giảm liều |
§ Phối hợp thuốc ở BN sau NMCT.
|
Thuốc |
Liều lượng |
Thời gian điều trị |
Giảm liều khi BN hết triệu chứng |
|
Aspirin |
650-1000mg *3/ngày |
1-2 tuần
|
Giảm 500-650 mg tổng liều/ 2-3 ngày |
|
CỘNG |
|||
|
Colchicin |
0.5-0.6mg*2/ngày |
3 tháng |
Không giảm liều |
§ Trường hợp BN chống chỉ định NSAID
|
Thuốc |
Liều lượng |
Thời gian điều trị |
Giảm liều khi BN hết triệu chứng |
|
Prednison |
0.25-0.5mg/kg/ngày |
2 tuần |
Giảm liều như trên |
|
CỘNG |
|||
|
Colchicin |
0.5-0.6mg*2/ngày |
3 tháng |
Không giảm liều |
# indo metacin không nên dùng ở BN có bệnh mạch vành.
VIII. KẾT LUẬN.
Đặc điểm của bệnh lý VMNT cấp với bộ ba gồm: đau ngực điển hình, thay đổi trên điện tâm đồ và tiếng cọ màng ngoài tim nên có thể nhầm lẫn với nhiều bệnh lý mạch vành khác. Tuy bệnh lý biểu hiện cấp tính nhưng 80% trường hợp đáp ứng tốt với điều trị nội. Ngày nay với sự tiến bộ của y khoa, chúng tôi hy vọng bài viết này sẽ cung cấp những kiến thức mới về bệnh VMNT cấp, giúp các thầy thuốc nội khoa đưa ra hướng xử trí và điều trị đúng đắn tốt hơn.
Lưu đồ đánh giá ban đầu ở BN nghi ngờ VMNT cấp.
Bs. Trương Phan Thu Loan
Bs. Nguyễn Thanh Hiền
TÀI LIỆU THAM KHẢO
1. Phạm Nguyễn Vinh và CS. “Bệnh màng ngoài tim. Bệnh học tim mạch, Nhà xuất bản y học 2008- Tập 1.
2. Brian D. Hoit. “Treatment of Pericardial disease”. Cardiovascular therapeutics 4th 2013; 667-675.
3. Imazio M, Bobbio M, et al. “Colchicine in addition to conventional therapy for acute pericarditis”. Results of the Colchicine for Acute Pericarditis (COPE) trial. Circulation 2005; 112; 2012-2016.
4. Howard H. Weitz et al. “Should all patient with acute pericarditis be treated with colchicine”. Medcape 2007.
5. Laurence Brunton et al. “Colchicin, Drug therapy of inflammation”. Goodman and Gilmans Mannual of pharmacology and therapeutics 2008.
6. Martin M. LeWinter and Marc D. Tischler. “Pericadial Disease“. 2012:1651-1679.
7. Massimo Imazio et al. “ A randomized trial of colchicine for acute pericarditis”. The new England journal of medicine 2013.
8. Richard A. Grimm. “ Pericardial Disease”. Medscape 2010.
9. Masud H. Khandaker MD, PhD, Raul E. Espinosa MD et al. “Acute pericarditis”. Mayo Clin Proc 2010; 85:572-593.
10. Stephen J. Mc Phee et al. ” Acute inflammatory pericarditis”. Current medical Diagnosis and Treatment 2008; 360-364.
11. Sean Spangler. “Acute pericarditis”. Medcape 2010
12. Massimo Imazo et al. “Treatment of acute pericarditis”. Uptodate 2013
13. Xavier Freixa et al. “Evaluation, management and treatment of acute pericarditis and myocarditis in the emergency department”. Division of cardiology- Toronto General Hospital, Canada. 2010.
14. William C. Little et al. “ Pericardial Disease”. Circulation 2006; 113:1622-1632.







