NGUYỄN DƯƠNG KHANG
NGUYỄN THANH HIỀN
1. Nghiên cứu về nồng độ NP ở bệnh nhân suy tim
Nguyên nhân lớn nhất trong phóng thích NP là quá tải về áp lực và thể tích. Bachmann và cộng sự [1] đã thiết kế một nghiên cứu đánh giá một số lượng lớn bệnh nhân nhập viện trong hơn 2 thập kỷ, để xác định những bệnh nhân có tăng áp lực thể tích hoặc áp lực đáng kể; qua đó ghi nhận nhóm bệnh nhân có nồng độ BNP máu thấp. Từ đó, những bệnh nhân này được phân tích biến thể gen trên DNA cũng như các đặc điểm nhân trắc học khác.
Những bệnh nhân từ 18 tuổi trở lên được định lượng BNP (n = 47,970 người) được chia làm 3 nhóm theo loại bệnh lý có liên quan với quá tải áp lực hoặc thể tích trên tim: 1) những bệnh nhân nhập viện với đợt mất bù cấp suy tim; 2) những bệnh nhân với bất thường cấu trúc hoặc chức năng đáng kể trên siêu âm tim; và 3) những bệnh nhân có bất thường huyết động xâm lấn. Những nhóm này không hoàn toàn độc lập, mỗi bệnh nhân có thể thuộc 1 hoặc nhiều hơn 1 nhóm. Với những bệnh nhân có hơn 1 giá trị BNP được định lượng trong một đợt suy chức năng tim đáng kể thì giá trị nhỏ nhất và các đặc điểm bệnh nhân tương ứng với giá trị đó sẽ được đưa vào phân tích. Nhóm bất thường siêu âm tim bao gồm những người có BNP định lượng trong vòng 90 ngày của bản siêu âm tim ghi nhận giảm phân suất tống máu thất trái nặng (LVEF ≤ 35%) hoặc phì đại thất trái (khối cơ thất trái > 162g ở nữ hoặc > 224g ở nam [2]). Nhóm bệnh nhân bất thường huyết động học thu nhận các bệnh nhân có định lượng BNP trong vòng 1 ngày thông tim ghi nhận áp lực cuối tâm trương thất trái ≥ 20 mmHg, áp lực mao mạch phổi bít ≥ 20 mmHg, hoặc chỉ số tim < 2 L/p/m2 đo bằng phương pháp pha loãng nhiệt của Fick.
Phương pháp phân tích: các phân tích được thực hiện trong mỗi nhóm. Ngưỡng cắt để định nghĩa nồng độ BNP thấp thay đổi từ 100 pg/mL (theo ngưỡng của FDA trong chẩn đoán suy tim ở bệnh nhân khó thở) cho đến 10 pg/mL (ngưỡng phát hiện dưới của mẫu). Mối tương quan của nồng độ BNP thấp được xác định dựa trên mô hình hồi quy logistic hiệu chỉnh đa biến với kết cục của BNP < 50 pg/mL.
Kết quả: Trong số 47.970 bệnh nhân có ít nhất một lần đo BNP thì 13.613 (28,4%) thoả tiêu chuẩn xếp vào 1 trong các nhóm suy chức năng tâm thu hoặc suy tim. Nồng độ BNP < 100 pg/mL gặp trong 10,7% bệnh nhân (95% CI: 10,1 – 11,4%), 24.9% (95% CI: 23,9 – 25,9%) và 28,1% (95% CI: 23,6 – 33,1%) lần lượt trong những bệnh nhân nhập viện vì suy tim, hoặc có bất thường trên siêu âm tim, hoặc có bất thường về huyết động học. Nồng độ BNP < 50 pg/mL gặp trong 4,9% bệnh nhân (95% CI: 4,4 – 5,3%), 14,0% (95% CI: 13,2 – 14,8%) và 16,3% (95% CI: 12,6 – 20,5%) lần lượt trong những bệnh nhân nhập viện vì suy tim, hoặc có bất thường trên siêu âm tim, hoặc có bất thường về huyết động học. Sau phân tích đa biến, các yếu tố gợi ý mạnh nhất của BNP < 50 pg/mL là BMI cao, tiếp đó là tuổi trẻ, EF cao và creatinine thấp (tất cả đều với p < 0,001).
Những kết quả này cho thấy điều gì? Các tác giả đưa ra giả thuyết rằng việc thiếu hụt nồng độ natriuretic peptide tương đối có thể gặp ở một số bệnh nhân. Và việc biết được tại sao có hiện tượng này có thể có ý nghĩa lâm sàng quan trọng, vì trên thực tế, hệ natriuretic peptide có vai trò trong đáp ứng nội sinh với tình trang giữ muối, co mạch và tái cấu trúc cơ tim.
2. Sinh lý của BNP/NT-proBNP
BNP được phân lập lần đầu trên mô não của chuột vào năm 1988, do đó mới có cái tên là “brain” natriuretic peptide. Những nghiên cứu sau này mới xác định được tế bào cơ tâm thất là nguồn tiết ra BNP chính. Sự căng thành thất do quá tải áp lực hoặc quá tải thể tích sẽ khởi đầu sự mã hoá gene natriuretic peptide precursor B, từ đó sản sinh ra proBNP. Quá trình này có sự trì hoãn nhất định, giải thích cho một số trường hợp như khi BNP không tăng kịp trong phù phổi cấp thoáng qua. proBNP này sẽ được phân cắt bởi 2 enzyme Furin và Corin thành BNP và đuôi amino không hoạt tính NT-proBNP (Hình 1). BNP sẽ tác động trên nhiều cơ quan đích khác nhau, nhưng tác động chính là giãn tiểu động mạch đến và co tiểu động mạch đi, dẫn đến tăng lọc cầu thận và kích thích lợi niệu và lợi natri. BNP cũng có các hoạt tính trên chuyển hoá, như kích thích ly giải mỡ và tăng tiết insulin [3], [4].
Các con đường thải trừ BNP được thể hiện trong Biểu đồ 1. Ngược lại, NT-proBNP chỉ bị thải trừ qua thận, do vậy có thời gian bán huỷ trong huyết tương lâu hơn (khoảng 90 – 120 phút so với 20 phút của BNP), và do đó có nồng độ trong máu cao hơn.
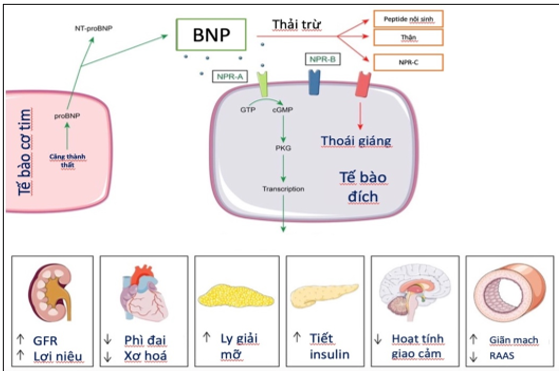
Hình 1. Sinh lý của BNP (cGMP = cyclic guanosine monophosphate; GTP = guanosine triphosphate; PKG = protein kinase; NPR = natriuretic peptide receptor [5])
3. Ứng dụng lâm sàng của BNP/NT-proBNP
BNP và NT-proBNP là các dấu ấn sinh học quan trọng được sử dụng trong chẩn đoán và đánh giá tiên lượng ở bệnh nhân suy tim [6]. Khuyến cáo của Hội Tim châu Âu về suy tim, việc định lượng BNP/NT-proBNP được khuyến cáo ở mọi bệnh nhân khó thở cấp và nghi ngờ suy tim cấp [7].
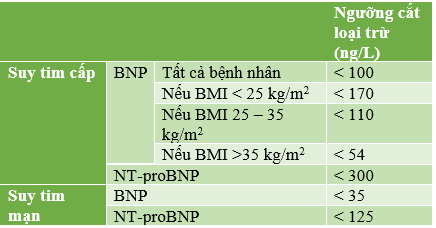
Dựa trên những bằng chứng hiện tại, chúng ta đã có các ngưỡng cắt cụ thể để chẩn đoán loại trừ suy tim dựa trên lâm sàng là cấp tính hay mạn tính. Trong trường hợp cấp tính, ngưỡng cắt để loại trừ là < 100 và < 300 ng/L lần lượt cho BNP và NT-proBNP. Trong trường hợp mạn tính, các ngưỡng cắt này lần lượt là < 35 và < 125 ng/L (Bảng 1). BNP/NT-proBNP cũng được chứng minh là có giá trị tiên lượng mạnh mẽ ở những bệnh nhân nhập viện vì suy tim cũng như những bệnh nhân suy tim mạn [8], [9]. Tuy vậy, việc định lượng liên tiếp các giá trị BNP/NT-proBNP để hướng dẫn điều trị khi theo dõi bệnh nhân suy tim vẫn còn là chủ đề tranh cãi [6].
Bên cạnh đó, một số bệnh lý khác cũng có thể làm tăng hoặc giảm nồng độ BNP/NT-proBNP và cũng cần xem xét trong bối cảnh lâm sàng khi phân tích các trị số này (Bảng 2) [10]. Lớn tuổi, suy thận, rung nhĩ hoặc thuyên tắc phổi cũng gây tăng BNP/NT-proBNP dù không đủ tiêu chuẩn chẩn đoán suy tim. Tuy vậy, những bệnh lý này không nên xem là “dương tính giả” vì chúng đều có chung cơ chế sinh lý bệnh của tăng áp lực đổ đầy thất. Một tình huống lâm sàng khác có nồng độ BNP/NT-proBNP đi ngược với bối cảnh lâm sàng là amyloidosis tim, trong đó các phân tử amyloid ngoại bào lắng đọng làm tổn thương trực tiếp trên tế bào cơ tim gây phóng thích BNP[11]. Ngược lại, BNP/NT-proBNP có thể thấp hơn dự kiến ở những bệnh nhân béo phì hay phù phổi cấp thoáng qua [10].
Bảng 1. Ngưỡng cắt nồng độ peptide lợi niệu natri để loại trừ suy tim cấp/suy tim mạn dựa theo chỉ số khối cơ thể [7], [12]
4. Mối liên quan về sinh lý giữa béo phì và BNP/NT-proBNP
Mối liên quan giữa béo phì và giảm nồng độ BNP trong suy tim được đặt ra lần đầu vào năm 2004 bởi Mehra và cộng sự [13]. Họ ghi nhận mối tương quan nghịch giữa BNP và BMI ở 318 bệnh nhân suy tim. Nồng độ BNP trung bình thấp hơn 100 ng/L ở bệnh nhân béo phì so với bệnh nhân không béo phì. Mối liên quan này độc lập với các yếu tố khác như tuổi, chức năng thận, chỉ số trên siêu âm tim, và rung nhĩ. Từ bài báo này, nhiều nghiên cứu quan sát khác đã cho kết quả tương tự với cả BNP và NT-proBNP [14]. Trong một phân tích đoàn hệ gôm 11.637 bệnh nhân, BMI là yếu tố dự đoán nồng độ BNP mạnh nhất, hơn cả phân suất tống máu thất Trái [15]. Hơn nữa, một nghiên cứu khác còn ghi nhận, ảnh hưởng của béo phì trên giảm NT-proBNP ghi nhận mạnh mẽ ở nữ hơn ở nam [16].
Lý giải về mặt sinh bệnh học giữa béo phì và nồng độ BNP/NT-proBNP thấp còn chưa được hiểu rõ, nhưng nhiều cơ chế đã được đưa ra và tóm gọn trong Biểu đồ 2[5]. Đa phần các cơ chế này liên quan đến việc tiết cytokines nội sinh của các tế bào mô mỡ, hay còn gọi là adipokines [17].
Gentili và cộng sự viết trong nghiên cứu của họ rằng tế bào mô mỡ ở những người béo phì có ít NPR-A hơn những người không béo phì. Ngược lại, họ có nồng độ thụ thể NPR-C cao hơn. Từ đó, BNP ở những người béo phì có vẻ có hiệu quả về mặt tế bào thấp hơn, và thải trừ nhanh hơn. Các tác giả cũng cho thấy tỉ lệ NPR-A/NPR-C thấp có liên hệ nghịch với BMI, thiếu hụt insulin và đề kháng insulin. Bên cạnh đó, tế bào mô mỡ ở bệnh nhân béo phì tiết ra nhiều tiền chất viêm như Interleukin 6. Việc tiết IL-6 này có thể là một trong các cơ chế chính giải thích cho mất cân bằng NPRs ở bệnh nhân béo phì. Tuy vậy, cơ chế này lại không thể giải thích cho sự giảm NT-proBNP, vì bản thân NT-proBNP không bị thải trừ bởi các thụ thể này.
Bên cạnh IL-6, tế bào mô mỡ còn tiết ra các cytokine tiền viêm khác như TNF-alpha, IL-1beta và resistin, từ đó thúc đẩy thoái giáng BNP và làm tăng xơ hoá cơ tim. Đối nghịch lại, các adipocyte đồng thời cũng tiết ra adiponectin có tác động hoàn toàn trái ngược. Chúng ức chế quá tình viêm và xơ hoá cơ tim và đối vận tác động co mạch nội sinh. Nhưng trong trường hợp của béo phì, chúng ta ghi nhận sự giảm sút trong biểu hiện gen adiponectin, từ đó thúc đẩy tiến trình viêm, xơ hoá và tăng huyết áp [18].
Standeven và cộng sự ghi nhận một con đường khác gây thoái giáng BNP được hoạt hoá mạnh mẽ hơn trong béo phì, đó là con đường neprilysin. Việc ăn chế độ ăn giàu mỡ sẽ làm tăng nồng độ neprilysin, cũng như mỡ tạng sẽ tích trữ enzyme này nhiều hơn, từ đó đưa đến việc nồng độ BNP trong máu sẽ thấp hơn [19].
Bản thân BNP là một catecholamine hiệu quả trong thúc đẩy ly giải mỡ [20]. Điều này giải thích cho tình trạng suy mòn thường gặp ở những bệnh nhân suy tim nặng. Vì ậy, có thể có một mối tương quan hai chiều giữa BNP và béo phì, qua việc béo phì làm tăng tích trữ mỡ thông qua nồng độ BNP thấp, từ đó đi vào một vòng xoắn luẩn quẩn (Biểu đồ 2).
Một loại adipokine khác có liên quan với béo phì và suy tim là leptin. Leptin được phóng thích khi tế bào mô mỡ “quá tải” với lipid. Leptin giúp giảm lượng ăn vào, thúc đẩy tiêu thụ năng lượng, và đồng thời kích thích hệ giao cảm và hệ renin-angiotensin-aldosterone [17]. Do đó, leptin và BNP có tác động đối nghịch nhau. Ở những người béo phì, nồng độ leptin trong máu là quá cao, do đó nồng độ BNP sẽ thấp xuống. Cả 2 cơ chế này đều dẫn tới tăng tiết aldosterone và giữ muối – nước. Từ tình trạng quá tải này sẽ dẫn tới suy tim. Trục leptin – aldosterone – neprilysin bây giờ được xem là trung tâm trong cơ chế sinh lý phức tạp giữa béo phì và suy tim (Hình 2) [17].
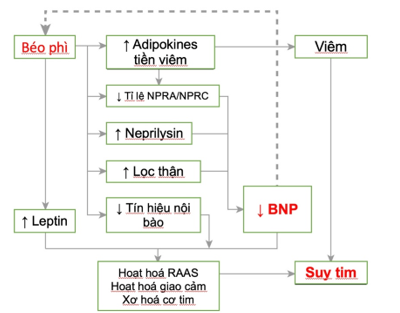
Hình 2. Cơ chế snh lý bệnh giữa béo phì, BNP và suy tim. (NPR A: natriuretic peptide receptor A; NPR C: natriuretic peptide receptor C)
5. Ảnh hưởng của nồng độ BNP thấp trên tiên lượng ở bệnh nhân suy tim
Đi sâu vào nghiên cứu của Bachmann và cộng sự mà chúng tôi đã nhắc đến ở phần đầu, nghiên cứu nói về nồng độ BNP thấp bất ngờ (< 50 pg/mL) trong 3 nhóm bệnh nhân: nhập viện vì suy tim, bất thường chức năng tim, hoặc rối loạn huyết động học. Chúng ta thấy nghiên cứu này báo cáo dữ liệu về BMI tại thời điểm định lượng BNP là có đến 48.9% số bệnh nhân trong nhóm suy tim không có dữ liệu về BMI. Tương tự trong nhóm bất thường chức năng tim là 33%, và nhóm rối loạn huyết động học là 32%. Những thiếu sót này đưa đến một số lo ngại về tính chính xác. Một nghiên cứu khác của Sakane và cộng sự[21] cũng báo cáo mối tương quan tương tự giữa BMI cao (> 25 kg/m2) và nồng độ BNP thấp (≤ 200 pg/mL) ở 424 bệnh nhân nhập viện vì suy tim cấp. Tuy nhiên, việc áp dụng nồng độ BNP thấp vào các phân nhóm lại khác nhau. Ở những bệnh nhân suy tim EF giảm (HfrEF), BNP thấp có liên quan với tần suất tái nhập viện và tử vong do mọi nguyên nhân thấp hơn (lần lượt là p = 0,25 và p = 0,02). Ngược lại, BNP thấp lại là dấu chỉ tiên lượng xấu trong suy tim EF bảo tồn (HfpEF) với tần suất tử vong do mọi nguyên nhân cao hơn (p = 0,5). Trước đó, Chen và cộng sự [22] cũng báo cáo BNP thấp (< 50 pg/mL) có liên quan với tần suất tử vong do mọi nguyên nhân trong 2 năm cao hơn (HR hiệu chỉnh: 2,6; 95% CI: 1,3 – 5,0; p = 0,005) trong nhóm HfpEF có hẹp van động mạch chủ nặng có triệu chứng được thay van động mạch chủ qua da (TAVR). Nếu nghiên cứu của Bachmann và cộng sự được phân tích dưới nhóm tương tự thì chúng ta sẽ có thêm thông tin rằng các nghiên cứu này có tương đồng về kết quả hay không.
Một điểm cần lưu ý là tiên lượng bệnh nhân cũng có liên quan với việc BNP có giảm đi trong thời gian nằm viện hay không. Horiuchi và cộng sự[23] báo cáo rằng nếu BNP không giảm tại thời điểm xuất viện thì bệnh nhân có tỉ lệ tử vong cao hơn (HR hiệu chỉnh: 2,38; 95% CI: 1,29 – 4,38; p = 0,006).
Với những hạn chế của các nghiên cứu đã được công bố như trên, điều quan trọng là chúng ta cần có thêm dữ kiện lớn hơn từ những dân số lớn hơn, cũng như các phân tích dưới nhóm khác để có thêm thông tin và hướng tiếp cận mới trên lâm sàng.
6. Áp dụng trên lâm sàng của mối liên quan giữa béo phì và BNP/NT-proBNP
Mối quan hệ giữa béo phì và nồng độ NP thấp sẽ ảnh hưởng đến nhiều mặt trong thực hành lâm sàng. Những bệnh nhân béo phì thường đã có sẵn tình trạng khó thở và không phải lúc nào cũng có các dấu hiệu điển hình của suy tim như tăng áp lực tĩnh mạch cảnh, tiếng T3, tim to hay phù 2 chi dưới. Giá trị của XQ ngực cũng như siêu âm tim qua thành ngực trong đa số trường hợp cũng giảm. Do đó, vai trò của NP trong chẩn đoán ở những bệnh nhân này là vô cùng quan trọng. Nhưng nếu dùng ngưỡng cắt thông thường của BNP là 100 ng/L thì có thể bỏ sót 1 bệnh nhân trong mỗi 5 bệnh nhân có BMI ≥ 35 kg/m2[12]. Daniels và cộng sự đã cố gắng tách riêng từng nhóm bệnh nhân theo BMI và gắn một ngưỡng cắt mới cho mỗi nhóm để đạt độ nhạy 90% trong chẩn đoán suy tim cấp. Các tác giả này lấy mốc 54 ng/L cho những bệnh nhân có BMI ≥ 35 kg/m2. Ngược lại, với những người có BMI < 25 kg/m2 thì ngưỡng cắt sẽ tăng lên thành 170 ng/L[12]. Chưa có ngưỡng cắt cụ thể cho NT-proBNP ở bệnh nhân béo phì. Trong một nghiên cứu gần đây [24], tiêu chuẩn nhận vào của các tác giả có đề nghị chỉnh ngưỡng cắt của BNP/NT-proBNP theo BMI như sau: mỗi 1 kg/m2 tăng lên tính từ BMI = 20 kg/m2 thì ngưỡng cắt sẽ giảm 4% đối với BNP (≥ 300 ng/L) hoặc NT-proBNP (≥ 1500 ng/L). Tuy vậy, giá trị lâm sàng của việc điều chỉnh này còn chưa được chứng minh trong chẩn đoán cũng như trong tiên lượng bệnh nhân suy tim. Gần đây nhất, một bài tổng quan của ESC đã đề nghị giảm ngưỡng cắt BNP/NT-proBNP còn 50% ở những bệnh nhân béo phì, tuy vậy việc điều chỉnh này còn chưa nhận được sự thống nhất của các chuyên gia [6].
Xét về mặt tiên lượng: Horwich và cộng sự năm 2006 đã đánh giá ảnh hưởng của BMI trên mỗi liên quan của BNP và huyết động học cũng như kết cục trên 316 bệnh nhân suy tim nặng phân suất tống máu giảm. Với mỗi giá trị của BMI, BNP không chỉ dự đoán phân độ chức năng và áp lực đổ đầy thất mà còn có giá trị tiên lượng về tử vong [25]. Một năm sau đó, Bayes-Genis và cộng sự đã phân tích giá trị chẩn đoán và tiên lượng của NT-proBNP trên 1103 bệnh nhân nhập viện vì khó thở có hoặc không có suy tim. Kết quả ghi nhận dù nồng độ có giảm ở các bệnh nhân béo phì thì NT-proBNP vẫn có giá trị trong chẩn đoán hoặc loại trừ suy tim cấp, cũng như tiên lượng tử vong trong mọi phân loại BMI [26].
Một tình huống khó trong thực hành lâm sàng để áp dụng NP ở bệnh nhân béo phì là trong chẩn đoán suy tim phân suất tống máu bảo tồn. Hiện có 2 thang điểm chẩn đoán được đề nghị trong thực hành: thang điểm H2FPEF của Mayo clinic[27] và thang điểm HF-PEFF của ESC [27]. Thang điểm H2FPEF dựa trên dân số bệnh nhân đã được chẩn đoán HfpEF, trong đó quan trọng là chẩn đoán qua thông tim Phải khi nghỉ và khi gắng sức. BNP/NT-proBNP không nằm trong thang điểm này vì không chứng minh được có mối liên hệ có ý nghĩa và độc lập trong chẩn đoán HfpEF. Lý do chính là vì tần suất bệnh nhân béo phì trong dân số này là quá cao (BMI trung bình 33 kg/m2), và nồng độ NT-proBNP trung bình thấp hơn dự kiến (384 pg/mL). Giá trị BNP/NT-proBNP như vậy không thể phân biệt được nhóm bệnh nhân có hay không có HfpEF. Ngược lại, thang điểm HF-PEFF của ESC có nói đến nồng độ BNP/NT-proBNP. Trong thang điểm này, ngưỡng cắt cao hơn thông thường của BNP và NT-proBNP được xem là tiêu chuẩn chẩn đoán chính (> 80 ng/L với BNP và > 220 ng/L với NT-proBNP). Những giá trị này còn phải nhân lên 3 lần nếu bệnh nhân có rung nhĩ và hiệu chỉnh theo tuổi; nhưng lại không đề cập đến hiệu chỉnh theo BMI. Bằng chứng khoa học ủng hộ cho các giá trị ngưỡng cắt này còn thấp. Và do vậy, việc áp dụng các thang điểm này vào thực hành sẽ là yếu tố quyết định liệu BNP/NT-proBNP có nên được đưa vào và hiệu chỉnh theo BMI hay không [28].
7. BNP trong nhồi máu cơ tim cấp
Nồng độ BNP tăng sau khi khới phát nhồi máu cơ tim cấp không chỉ là yếu tố nguy cơ độc lập mà còn là dấu chỉ dự đoán tái cấu trúc thất Trái [29]. Tuy vậy, cần cân nhắc đến thời điểm định lượng BNP. Maisel và cộng sự [8]ghi nhận nồng độ NP có thể thấp nghịch thường ở những bệnh nhân có triệu chứng suy tim tiến triển nhanh và đến sớm trong 1 – 2 giờ đầu. Trong những trường hợp này, chưa có đủ thời gian giữa kích thích trên áp lực thành thất và thời điểm định lượng NP để có thể tăng phòng thích NP vào máu. Hơn nữa, thời điểm tối ưu để lấy mẫu định lượng NP vẫn còn là chủ đề tranh cãi vì xu hướng tăng giảm động học của NP trong nhồi máu cơ tim cấp. Thời điểm đạt đỉnh lần đầu của BNP là 20 giờ sau khởi phát nhồi máu cơ tim, và đỉnh thử hai là khoảng 5 ngày sau đó. Đỉnh nồng độ NP thứ hai này thể hiện mức độ tái cấu trúc thất Trái sau nhồi máu cơ tim.
Trong những nghiên cứu trước đây [30], [31] với những trường hợp nhồi máu cơ tim đến sớm, có thể sẽ không ghi nhận được NT-proBNP tăng. Bên cạnh đó, cũng cần chú ý đến kích thước cũng như vị trí vùng nhồi máu vì yếu tố kích thích làm tăng áp lực thành thất là cao hơn đáng kể trong trường hợp nhồi máu cơ tim vùng chi phối lớn hoặc nhồi máu cơ tim thành trước hơn là nhồi máu cơ tim các vùng khác. Tuy vậy, trong các nghiên cứu lại chưa nói rõ kích thước cũng như vùng nhồi máu trong dân số nghiên cứu; do đó, có thể có sai lệch chọn mẫu.
Tóm lại, để sử dụng NP trong tiên lượng bệnh nhân nhồi máu cơ tim cấp thì cần cân nhắc đến các yếu tố khác như BMI, tuổi, giới tính, chức năng thận; cũng như thời điểm lấy mẫu máu, kích thước và vùng nhồi máu cơ tim vì tính động học của NP trong từng trường hợp cụ thể.
8. Kết luận
BNP/NT-proBNP là các dấu ấn sinh học quan trọng trong chẩn đoán và quản lý suy tim. Yếu tố ảnh hưởng chính đến việc phân tích nồng độ natriuretic peptide là béo phì, bởi béo phì làm nồng độ BNP/NT-proBNP thấp hơn dự kiến ở bệnh nhân suy tim. Các lý giải quan trọng nhất cho mối liên quan này là vì BNP tăng thải trừ cũng như béo phì làm giảm các con đường tín hiệu nội bào mà vai trò nội tiết của các tế bào mô mỡ chiếm vi trí quan trọng nhất. BNP có nhiều tác động sinh hoá giúp giảm lượng mỡ trong cơ thể. Giảm BNP sẽ đưa đến vòng xoáy luẩn quẩn gây gia tăng tích tụ mỡ. Việc sụt giảm leptin cũng có tác động tương tự. Trục leptin-BNP-aldosterone có thể là cơ chế chủ đạo trong mối liên quan sinh lý bệnh giữa béo phì và suy tim. Trong bối cảnh lâm sàng hiện tại, các ngưỡng cắt mới đã được đưa ra nhằm giúp việc chẩn đoán suy tim cấp ở bệnh nhân béo phì được chính xác hơn. Tuy vậy, cần có thêm nghiên cứu để xác định rõ hơn vai trò của BNP/NT-proBNP trong chẩn đoán HfpEF ở bệnh nhân béo phì.
TÀI LIỆU THAM KHẢO
- Bachmann KN, Gupta DK, Xu M, Brittain E, Farber-Eger E, Arora P, et al. Unexpectedly Low Natriuretic Peptide Levels in Patients With Heart Failure. JACC Heart Fail. 2021;9(3):192-200. Epub 2021/01/11.
- Lang RM, Badano LP, Mor-Avi V, Afilalo J, Armstrong A, Ernande L, et al. Recommendations for Cardiac Chamber Quantification by Echocardiography in Adults: An Update from the American Society of Echocardiography and the European Association of Cardiovascular Imaging. Journal of the American Society of Echocardiography. 2015;28(1):1-39.e14.
- Nishikimi T, Maeda N, Matsuoka H. The role of natriuretic peptides in cardioprotection. Cardiovascular Research. 2006;69(2):318-28.
- Gupta DK, de Lemos JA, Ayers CR, Berry JD, Wang TJ. Racial Differences in Natriuretic Peptide Levels: The Dallas Heart Study. JACC: Heart Failure. 2015;3(7):513-9.
- Reinmann M, Meyer P. B-type natriuretic peptide and obesity in heart failure: a mysterious but important association in clinical practice. Cardiovascular Medicine. 2020.
- Mueller C, McDonald K, de Boer RA, Maisel A, Cleland JGF, Kozhuharov N, et al. Heart Failure Association of the European Society of Cardiology practical guidance on the use of natriuretic peptide concentrations. European Journal of Heart Failure. 2019;21(6):715-31.
- Ponikowski P, Voors AA, Anker SD, Bueno H, Cleland JGF, Coats AJS, et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC)Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. European Heart Journal. 2016;37(27):2129-200.
- Maisel AS, Duran JM, Wettersten N. Natriuretic Peptides in Heart Failure: Atrial and B-type Natriuretic Peptides. Heart Failure Clinics. 2018;14(1):13-25.
- Richards AM. N-Terminal B-type Natriuretic Peptide in Heart Failure. Heart Failure Clinics. 2018;14(1):27-39.
- Chow SL, Maisel AS, Anand I, Bozkurt B, de Boer RA, Felker GM, et al. Role of Biomarkers for the Prevention, Assessment, and Management of Heart Failure: A Scientific Statement From the American Heart Association. Circulation. 2017;135(22):e1054-e91.
- Nordlinger M, Magnani B, Skinner M, Falk RH. Is Elevated Plasma B-Natriuretic Peptide in Amyloidosis Simply a Function of the Presence of Heart Failure? American Journal of Cardiology. 2005;96(7):982-4.
- Daniels LB, Clopton P, Bhalla V, Krishnaswamy P, Nowak RM, McCord J, et al. How obesity affects the cut-points for B-type natriuretic peptide in the diagnosis of acute heart failure: Results from the Breathing Not Properly Multinational Study. American Heart Journal. 2006;151(5):999-1005.
- Mehra MR, Uber PA, Park MH, Scott RL, Ventura HO, Harris BC, et al. Obesity and suppressed B-type natriuretic peptide levels in heart failure. Journal of the American College of Cardiology. 2004;43(9):1590-5.
- Rivera M, Cortés R, Salvador A, Bertomeu V, de Burgos FG, Payá R, et al. Obese subjects with heart failure have lower N-terminal pro-brain natriuretic peptide plasma levels irrespective of aetiology. European Journal of Heart Failure. 2005;7(7):1168-70.
- York MK, Gupta DK, Reynolds CF, Farber-Eger E, Wells QS, Bachmann KN, et al. B-Type Natriuretic Peptide Levels and Mortality in Patients With and Without Heart Failure. Journal of the American College of Cardiology. 2018;71(19):2079-88.
- Suthahar N, Meijers WC, Ho JE, Gansevoort RT, Voors AA, van der Meer P, et al. Sex-specific associations of obesity and N-terminal pro-B-type natriuretic peptide levels in the general population. Eur J Heart Fail. 2018;20(8):1205-14. Epub 2018/06/02.
- Packer M. Leptin-Aldosterone-Neprilysin Axis. Circulation. 2018;137(15):1614-31.
- Meléndez GC, McLarty JL, Levick SP, Du Y, Janicki JS, Brower GL. Interleukin 6 Mediates Myocardial Fibrosis, Concentric Hypertrophy, and Diastolic Dysfunction in Rats. Hypertension. 2010;56(2):225-31.
- Standeven KF, Hess K, Carter AM, Rice GI, Cordell PA, Balmforth AJ, et al. Neprilysin, obesity and the metabolic syndrome. International Journal of Obesity. 2011;35(8):1031-40.
- Kalra PR, Tigas S. Regulation of lipolysis: natriuretic peptides and the development of cachexia. International Journal of Cardiology. 2002;85(1):125-32.
- Sakane K, Kanzaki Y, Tsuda K, Maeda D, Sohmiya K, Hoshiga M. Disproportionately low BNP levels in patients of acute heart failure with preserved vs. reduced ejection fraction. Int J Cardiol. 2021;327:105-10. Epub 2020/12/07.
- Chen S, Redfors B, O’Neill BP, Clavel MA, Pibarot P, Elmariah S, et al. Low and elevated B-type natriuretic peptide levels are associated with increased mortality in patients with preserved ejection fraction undergoing transcatheter aortic valve replacement: an analysis of the PARTNER II trial and registry. Eur Heart J. 2020;41(8):958-69. Epub 2019/12/29.
- Horiuchi Y, Wettersten N, van Veldhuisen DJ, Mueller C, Filippatos G, Nowak R, et al. Relation of Decongestion and Time to Diuretics to Biomarker Changes and Outcomes in Acute Heart Failure. Am J Cardiol. 2021;147:70-9. Epub 2021/02/23.
- Stone GW, Lindenfeld J, Abraham WT, Kar S, Lim DS, Mishell JM, et al. Transcatheter Mitral-Valve Repair in Patients with Heart Failure. New England Journal of Medicine. 2018;379(24):2307-18.
- Horwich TB, Hamilton MA, Fonarow GC. B-Type Natriuretic Peptide Levels in Obese Patients With Advanced Heart Failure. Journal of the American College of Cardiology. 2006;47(1):85-90.
- Bayes-Genis A, Lloyd-Jones DM, van Kimmenade RRJ, Lainchbury JG, Richards AM, Ordoñez-Llanos J, et al. Effect of Body Mass Index on Diagnostic and Prognostic Usefulness of Amino-Terminal Pro–Brain Natriuretic Peptide in Patients With Acute Dyspnea. Archives of Internal Medicine. 2007;167(4):400-7.
- Reddy YNV, Carter RE, Obokata M, Redfield MM, Borlaug BA. A Simple, Evidence-Based Approach to Help Guide Diagnosis of Heart Failure With Preserved Ejection Fraction. Circulation. 2018;138(9):861-70.
- Clerico A, Zaninotto M, Passino C, Plebani M. Obese phenotype and natriuretic peptides in patients with heart failure with preserved ejection fraction. 2018;56(7):1015-25.
- Tapanainen JM, Lindgren KS, Mäkikallio TH, Vuolteenaho O, Leppäluoto J, Huikuri HV. Natriuretic peptides as predictors of non-sudden and sudden cardiac death after acute myocardial infarction in the beta-blocking era. J Am Coll Cardiol. 2004;43(5):757-63. Epub 2004/03/05.
- Horio T, Shimada K, Kohno M, Yoshimura T, Kawarabayashi T, Yasunari K, et al. Serial changes in atrial and brain natriuretic peptides in patients with acute myocardial infarction treated with early coronary angioplasty. Am Heart J. 1993;126(2):293-9. Epub 1993/08/01.
- Choi SG, Jeong MH, Ahn Y, Cho JG, Kang JC, Chae SC, et al. Relationship between obesity and N-terminal brain natriuretic Peptide level as a prognostic value after acute myocardial infarction. Korean Circ J. 2010;40(11):558-64. Epub 2011/01/11.







