ĐIỀU TRỊ CHỐNG HUYẾT KHỐI BẰNG BA THUỐC TRONG DỰ PHÒNG ĐỘT QUỴ NÃO Ở BỆNH NHÂN ĐẶT STENT
Liệu pháp kháng tiểu cầu kép (aspirin phối hợp với thienopyridine, thường là clopidogrel) đóng vai trò quan trọng trong điều trị ở những bệnh nhân sau đặt stent. Ngoài điều trị kháng tiểu cầu, điều trị kháng đông có thể được chỉ định để dự phòng đột quỵ não trong một số trường hợp như rung nhĩ, rối loạn chức năng thất trái nặng, van tim cơ học, tiền căn thuyên tắc mạch…Điều trị phối hợp aspirin – clopidogrel ít hiệu quả hơn trong dự phòng đột quỵ não so với dùng kháng đông đường uống, và sử dụng kháng đông đường uống đơn độc thì không đủ phòng ngừa thuyên tắc trong stent. Theo một nghiên cứu vừa được đăng tải trên Tạp chí Chest, dùng phối hợp ba thuốc (kháng đông đường uống với aspirin và clopidogrel) có tác dụng chống huyết khối tốt hơn là liệu pháp kháng tiểu cầu kép ở những bệnh nhân đặt stent cần phải dự phòng đột quỵ não.
Bác sĩ Ming Zhong và cộng sự đã thực hiện một phân tích gộp gồm 9 nghiên cứu với 1996 bệnh nhân để khảo sát lợi ích và nguy cơ của điều trị chống huyết khối bằng ba thuốc gồm kháng đông đường uống – thường là warfarin, aspirin và clopidogrel so với liệp pháp kháng tiểu cầu kép gồm aspirin và clopidogrel.
Phân tích cho thấy nguy cơ các biến cố tim mạch lớn như tử vong do tim, nhồi máu cơ tim cấp, thuyên tắc trong stent giảm nhiều khi điều trị bằng ba thuốc so với chỉ có hai loại thuốc (OR, 0,06; p=0,05). Nguy cơ đột quỵ não toàn bộ ghi nhận cao hơn ở bệnh nhân dùng hai thuốc. Ngoài ra, tử vong do mọi nguyên nhân giảm đáng kể khi dùng ba thuốc. Bên cạnh đó, các tác giả cũng ghi nhận biến cố chảy máu trong 6 tháng đầu tiên xảy ra có cao hơn ở bệnh nhân được điều trị bằng ba thuốc (OR, 2,12; p=0,04).
Qua kết quả nghiên cứu, bác sĩ Ming Zhong cho rằng điều trị bằng ba thuốc chống huyết khối hiện là lựa chọn tối ưu cho phần lớn bệnh nhân, đặc biệt những người có nguy cơ cao xảy ra biến cố thuyên tắc và ít có nguy cơ chảy máu.
(From Chest 2011;139: 260-270)
TRIỂN VỌNG SỬ DỤNG AMBRISENTAN TRONG ĐIỀU TRỊ TĂNG ÁP PHỔI CỬA
Tăng áp phổi cửa (portopulmonary hypertension) là một biến chứng đôi khi gặp ở bệnh nhân tăng áp lực tĩnh mạch cửa, nhất là bệnh nhân bị xơ gan. Tỷ lệ tăng áp phổi cửa ở bệnh nhân mắc bệnh gan khoảng 4% – 10%. Tăng áp phổi cửa đặc trưng bởi tăng kháng trở mạch phổi làm tắc nghẽn dòng chảy động mạch phổi được xác định khi thông tim phải. Tăng áp phổi cửa có tiên lượng xấu. Tỷ lệ sống còn 5 năm của bệnh nhân tăng áp phổi cửa không điều trị tương đối cao (khoảng 14%) nhưng có thể cải thiện đáng kể nếu được điều trị, với tỷ lệ sống còn 5 năm lên đến 68%.
Điều trị tăng áp phổi cửa dựa trên các dữ liệu từ các thử nghiệm lâm sàng ở bệnh nhân tăng áp động mạch phổi vô căn. Epoprostenol tĩnh mạch hiện là thuốc đã được nghiên cứu kỹ trong điều trị tăng áp phổi cửa, và bệnh nhân cho thấy cải thiện huyết động trong một vài báo cáo mới đây. Tuy nhiên, gặp khó khăn khi phải sử dụng epoprostenol với truyền tĩnh mạch liên tục 24 giờ và cần đường truyền tĩnh mạch trung tâm, đôi khi có biến chứng nhiễm trùng. Điều trị bằng đường uống ghi nhận cũng có hiệu qủa trong điều trị tăng áp phổi cửa ở một số nhóm nhỏ bệnh nhân như sildenafil (chất ức chế phosphodiesterase -5), bosentan (chất đối kháng thụ thể endothelin kép). Sildenafil dùng ba lần trong ngày và bosentan có thể gây tăng thoáng qua men gan ở £ 11% bệnh nhân, dễ làm nặng thêm tình trạng bệnh ở bệnh nhân tăng áp phổi cửa. Ambrisentan là một thuốc đối kháng thụ thể endothelin mới nhất với nhiều ưu điểm: đối kháng thụ thể endothelin chọn lọc cao, sử dụng một lần trong ngày và hiếm khi tăng men gan. Rodrigo Cartin-Ceba và cộng sự đã tiến hành một nghiên cứu cho thấy ambrisentan cải thiện đáng kể đáp ứng động học phổi mà không làm tổn hại chức năng gan ở bệnh nhân tăng áp phổi cửa.
Bệnh nhân tăng áp phổi cửa được điều trị một thuốc ambrisentan £ 10mg hàng ngày từ tháng 01/2007 đến tháng 12/2009. Men gan được theo dõi hàng tháng. Đánh giá đáp ứng động học phổi bằng siêu âm tim và thông tim phải. Nghiên cứu được thực hiện ở 13 bệnh nhân, tuổi trung vị là 57 (khoảng giữa tứ phân vị [interquartile range: IQR], 52-60). Bệnh nhân được theo dõi với thời gian trung vị 613 ngày (IQR, 385-1011). Ghi nhận áp lực động mạch phổi trung bình giảm từ 58mmHg (IQR, 37-63) còn 41mmHg (IQR, 27-48) (p=0,004). Kháng trở mạch phổi giảm từ 445dynes/s/cm5 (IQR, 329-834) còn 174 dynes/s/cm5 (IQR, 121-361) (p=0,008). Không có sự thay đổi kết qủa xét nghiệm chức năng gan (aspartate aminotransferase, alanin aminotransferase, bilirubin và INR) sau 12 tháng điều trị.
Với kết qủa nghiên cứu, các tác giả cho rằng đơn trị liệu với ambrisentan đem lại hiệu quả và an toàn trong điều trị bệnh nhân tăng áp phổi cửa.
(From Chest 2011; 139: 109-114)
NHÓM YẾU TỐ NGUY CƠ CÓ THỂ GIÚP PHÁT HIỆN BỆNH TIM MẠCH Ở NGƯỜI TRẺ
Hiện diện các yếu tố nguy cơ tim mạch sẽ tiên đoán sự phát triển xơ vữa sớm ở động mạch chủ và động mạch vành. Khi số lượng yếu tố nguy cơ tăng thì sang thương càng lan rộng. Hơn nữa, có đến 85%-90% bệnh nhân bệnh động mạch vành có một hoặc nhiều yếu tố nguy cơ.
Ở người lớn, đánh giá nguy cơ tim mạch được thực hiện trong lâm sàng. Thang điểm nguy cơ Framingham là phương tiện được sử dụng để tiên đoán nguy cơ bệnh động mạch vành tuyệt đối 10 năm ở người ³ 20 tuổi. Khảo sát yếu tố nguy cơ tim mạch cũng được áp dụng ở trẻ vị thành niên và người trẻ tuổi. McMahan và cộng sự đưa ra thang điểm nguy cơ PDAY (Pathobiological Determinant of Atherosclerosis in Youth) tiên đoán tổn thương xơ vữa động mạch tiến triển ở động mạch vành và động mạch chủ bụng ở đối tượng 15 – 29 tuổi. Tuy nhiên, thang điểm PDAY không được áp dụng rộng rãi trong thực hành lâm sàng.
Bác sĩ Amy S.Shah (Trung tâm Nhi khoa Cincinnati, Ohio) và cộng sự thực hiện một nghiên cứu cắt ngang cho thấy có một nhóm yếu tố nguy cơ có thể giúp phát hiện bệnh lý tim mạch ở người trẻ. Dân số nghiên cứu (với cỡ mẫu n=474; tuổi trung bình là 18) được đánh giá về nhân trắc học, xét nghiệm và khảo sát mạch máu. Các yếu tố nguy cơ gồm: (1) BMI ³ 95% bách phân vị; (2) huyết áp (tâm thu hoặc tâm trương) ³ 95% bách phân vị theo giới, tuổi và chiều cao; (3) đường huyết lúc đói ³ 100 mg/dl hoặc insulin đói ³ 95% bách phân vị; (4) rối loạn lipid máu (cholesterol toàn phần ³ 210 mg/dl, LDL-C ³ 128 mg/dl, TG ³ 137 mg/dl, HDL-C £ 37 mg/dl). Độ dày và độ cứng động mạch cảnh được đánh giá bằng siêu âm. Các tác giả đo vận tốc sóng mạch để khảo sát độ cứng thành mạch. Đối tượng nghiên cứu được phân thành hai nhóm: nhóm nguy cơ thấp (0 – 1 yếu tố nguy cơ); nhóm nguy cơ cao (³ 2 yếu tố nguy cơ). Kết qủa nghiên cứu cho thấy nhóm nguy cơ cao có độ dày và độ cứng thành mạch cao hơn nhóm nguy cơ thấp (p < 0,05). Phân tích hồi quy ghi nhận nhóm yếu tố nguy cơ có liên quan với bất thường chức năng và cấu trúc mạch máu sau khi hiệu chỉnh tuổi, chủng tộc và giới. Ngoài ra, nghiên cứu còn ghi nhận thang điểm PDAY cũng có liên quan với bất thường chức năng và cấu trúc mạch máu nhưng giá trị R2 thấp hơn (p < 0,05).
Bác sĩ Amy S.Shah cho rằng nhóm yếu tố nguy cơ này là một công cụ đơn giản, đáng tin cậy để đánh giá bất thường chức năng mạch máu, giúp xác định những người trẻ tuổi có nguy cơ cao mắc bệnh lý tim mạch sớm.
(From Pediatrics 2011; 127: e312-e318).
CHI PHÍ CHO BỆNH TIM MẠCH TĂNG GẤP 3 VÀO NĂM 2030
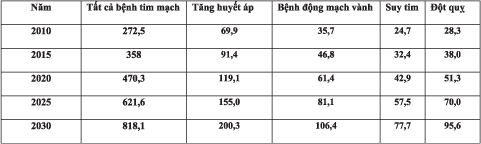
Theo tin từ Hội tim mạch Hoa Kỳ, trong 20 năm nữa, hơn 40% dân số Hoa Kỳ bị bệnh tim mạch và điều này làm tăng tổng chi phí y tế trực tiếp dành để chăm sóc bệnh tăng huyết áp, bệnh mạch vành, suy tim, đột qụy và các dạng bệnh lý tim mạch khác từ 273 tỷ đô la lên hơn 800 tỷ đô la.
Ngoài ra, ước tính của Hội tim mạch Hoa Kỳ cho thấy, tần suất bệnh tim mạch sẽ tăng khoảng 10% trong 20 năm nữa nếu không có thay đổi nào trong khuynh hướng phòng ngừa và điều trị. Nếu các yếu tố nguy cơ như đái tháo đường và mập phì tiếp tục tăng nhanh, tần suất mắc bệnh tim mạch và các chi phí liên quan còn tăng nhiều hơn nữa – Tiến sĩ Paul Heidenreich (hệ thống chăm sóc sức khỏe Palo Alto) và cộng sự tuyên bố vào ngày 24/01/2011 trên Circulation.
Hiện tại, bệnh tim mạch là nguyên nhân tử vong hàng đầu ở Hoa Kỳ và chiếm khoảng 17% chi phí chăm sóc sức khỏe toàn bộ. Trong quá khứ, chi phí y tế cho bệnh tim mạch tăng với tốc độ trung bình hàng năm là 6% và sự tăng chi phí này đi kèm với tăng tuổi thọ. Theo Hội tim mạch Hoa Kỳ, vấn đề là làm thế nào để cải thiện sức khỏe tim mạch hơn nữa mà không tăng chi phí.
Phần lớn các bệnh lý tim mạch có thể phòng ngừa được:
Tấn suất ước tính vào năm 2030 cho tăng huyết áp, bệnh động mạch vành, suy tim và đột quỵ được công bố gần đây nhất lấy số liệu từ “Điều tra thăm khám dinh dưỡng và sức khỏe quốc gia 1999-2006” và ước tính dân số từ Cục điều tra dân số 2010 – 2030. Dự đoán chi phí y tế cho bệnh tim mạch lấy số liệu từ “Điều tra chi phí y tế 2001- 2005” và không tính chi phí y tế do phải trả cho các bệnh kèm theo.
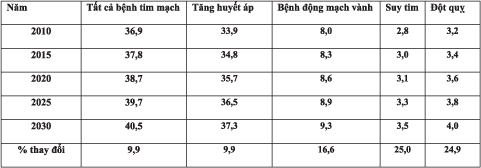
Đến năm 2030, tần suất bệnh tim mạch theo ước tính tăng 9,9% với tần suất suy tim và đột quỵ tăng khoảng 25%. Tổng chi phí y tế sẽ tăng đến 818 tỷ vào năm 2030 – theo ước tính của hội tim mạch Hoa Kỳ và tổng chi phí gián tiếp do mất năng suất vào khoảng 275 tỷ đô la.
Số liệu từ bảng 2 cho thấy, chi phí y tế theo ước tính cho bệnh tăng huyết áp là cao nhất, một phần là do lão hóa dân số, mặc dù tuổi già không thể giải thích đầy đủ sự gia tăng trong tần suất và chi phí. Tần suất béo phì gia tăng cũng góp phần làm tăng tỷ lệ bệnh tăng huyết áp. Hội tim mạch Hoa Kỳ lưu ý, chi phí y tế dành cho các biến chứng của bệnh tăng huyết áp như bệnh tim, đột quỵ gần như gấp đôi chi phí điều trị tăng huyết áp nên có thể xem đây là “đích” đặc biệt có giá trị để làm thay đổi tổng chi phí dành cho bệnh lý tim mạch trong tương lai.
Theo Heidenreich và cộng sự, điều may mắn là phần lớn các bệnh tim mạch có thể phòng ngừa được và hệ thống chăm sóc sức khỏe cần tập trung vào việc phòng ngừa và can thiệp sớm. Nhóm này cũng nêu bật dữ kiện từ nghiên cứu “Phát hiện nguy cơ bệnh động mạch vành ở người trưởng thành trẻ tuổi – the Coronary Artery Risk Development in Young Adults (CARDIA)” cho thấy nên tiến hành phòng ngừa bệnh tim mạch sớm hơn. Ở nghiên cứu CARDIA, các yếu tố nguy cơ ở người dưới 30 tuổi giúp tiên đoán xơ vữa động mạch dưới lâm sàng 15 năm sau đó. Số liệu cũng ghi nhận cải thiện sớm các yếu tố nguy cơ có kết quả tốt hơn là thay đổi muộn.
Trên lãnh vực sức khỏe cộng đồng, một chính sách hiệu quả hơn dựa trên bằng chứng cùng với các tiếp cận hệ thống và môi trường nên được áp dụng trong phòng ngừa, phát hiện sớm và điều trị các yếu tố nguy cơ của bệnh lý tim mạch – Nhóm nghiên cứu khuyến cáo. Một chiến lược phối hợp giữa phòng ngừa và điều trị tích cực các yếu tố nguy cơ giúp làm giảm đáng kể ảnh hưởng của bệnh lý tim mạch đến sức khỏe và kinh tế của người bệnh.
Bảng 1: Tần số ước tính thô của bệnh tim mạch (%):
Bảng 2: Ước tính chi phí y tế trực tiếp của bệnh lý tim mạch (tỷ đô la)
(From Cost of Cardiovascular Disease to Triple by 2030. http://www.medscape.com/viewarticle/736339)
RỐI LOẠN LIPID MÁU THƯỜNG GẶP Ở PHỤ NỮ CÓ HỘI CHỨNG BUỒNG TRỨNG ĐA NANG
Những phụ nữ với hội chứng buồng trứng đa nang có nồng độ LDL-cholesterol và cholesterol non-HDL tăng cao, cũng như là có những thay đổi trong nồng độ triglyceride và HDL-cholesterol – Theo kết quả của một phân tích hệ thống từ các nghiên cứu cắt ngang.
Chúng tôi đề nghị là nên tầm soát rối loạn lipid máu cho tất cả phụ nữ với hội chứng buồng trứng đa nang, gồm LDL-cholesterol và cholesterol non-HDL nhằm phòng ngừa hiệu quả bệnh lý tim mạch – Tiến sĩ Enrico Carmina, Đại học Palermo, Ý và cộng sự đăng tải trên tạp chí “Sản khoa và vô sinh” ngày 17/01/2011.
Nhóm tác giả đã thực hiện một phân tích hệ thống gồm 24 nghiên cứu so sánh nồng độ lipid máu ở phụ nữ có và không có hội chứng buồng trứng đa nang. Kết quả cho thấy, nồng độ triglyceride cao hơn 26 mg/dl và nồng độ HDL-cholesterol thấp hơn 6mg/dl ở phụ nữ có hội chứng buồng trứng đa nang.
Các nhà nghiên cứu cũng ghi nhận: “nồng độ LDL-cholesterol và cholesterol non-HDL ở phụ nữ có hội chứng buồng trứng đa nang cao hơn lần lượt là 12 và 19 mg/dl”.
Thậm chí, khi thực hiện phân tích ghép cặp dựa theo chỉ số khối cơ thể (BMI), LDL-cholesterol và cholesterol non-HDL vẫn cao hơn lần lượt là 9 mg/dl và 16 mg/dl.
Tiến sĩ Carmina và cộng sự đưa ra kết luận rằng hội chứng buồng trứng đa nang không chỉ được đặc trưng bởi HDL-cholesterol thấp và triglyceride tăng cao mà còn bởi tăng LDL-cholesterol và cholesterol non-HDL.
Nhóm tác giả cũng nhận thấy quá trình xơ vữa động mạch xảy ra sớm trong cuộc đời nên điều quan trọng là phải đánh giá và điều trị những thay đổi lipid máu ở phụ nữ trẻ tuổi với hội chứng buồng trứng đa nang.
Các nhà nghiên cứu cũng đưa ra lời khuyên: “Đề phòng ngừa bệnh lý tim mạch, mục đích đầu tiên là phải giữ LDL-cholesterol ở mức bình thường bằng cách thay đổi lối sống và dùng thuốc nếu cần. Mục đích tiếp theo là làm giảm cholesterol non-HDL”.
(From Dyslipidemia Common in Women With PCOS – http://www.medscape.com/viewarticle/736342)







