Dịch từ “Cardiovascular Complications of Cancer Therapy: Best Practices in Diagnosis, Prevention, and Management”
# J Am Coll Cardiol 2017; 70:2536–51
BS NGUYỄN PHẠM CAO MINH
BS NGUYỄN THANH HIỀN
Các liệu pháp ung thư hiện đại đã giúp chữa trị nhiều loại ung thư và biến nhóm bệnh từng là nan y này trở thành bệnh lý mãn tính.
Bệnh nhân ung thư cũng thường có bệnh lý tim mạch kèm theo, nên ý kiến của chuyên gia tim mạch sẽ giúp cải thiện kết cục lâm sàng. Hơn nữa, các liệu pháp ung thư cũng có thể gây ra tổn thương cơ tim, rối loạn chức năng nội mạc và biến đổi chức năng dẫn truyền trong tim. Vì vậy, việc nắm rõ chẩn đoán, dự phòng và điều trị các biến chứng tim mạch của liệu pháp ung thư là rất quan trọng đối với bác sĩ thực hành tim mạch.
Nhận thấy bài báo này rất hữu ích nên chúng tôi dịch với hy vọng giúp phần nào cho các BS tim mạch có thêm hiểu biết và cách xử trí về biến chứng tim mạch ở bệnh nhân điều trị ung thư. Bài báo gồm 2 phần: phần đầu tiên chúng tôi sẽ khái quát các bệnh cơ tim và tình trạng thiếu máu cơ tim xảy ra thứ phát sau liệu pháp ung thư, các hướng dẫn lâm sàng và nguyên tắc thực hành lâm sàng tại các trung tâm điều trị ung thư lớn. Phần 2 sẽ là các biến chứng khác (tăng huyết áp, tăng áp phổi, huyết khối, bệnh màng ngoài tim, loạn nhịp và QT dài…)
Với số lượng bệnh nhân phục hồi khỏi ung thư ngày càng nhiều, đã đến lúc bác sĩ tim mạch cần song hành cùng bác sĩ ung bướu để phòng ngừa và điều trị những biến chứng tim mạch sau các liệu pháp ung thư
I, ĐẶT VẤN ĐỀ
Bệnh tim mạch và ung thư là hai nguyên nhân gây tử vong hàng đầu ở Hoa kỳ. Do chia sẻ nhiều yếu tố nguy cơ tương đồng, hai bệnh lý này thường hiện diện đồng thời ở nhiều bệnh nhân, đặc biệt là bệnh nhân lớn tuổi. Thêm vào đó, các liệu pháp ung thư bất kể xạ trị hay hóa trị đều có thể gây biến chứng tim mạch. Tiếp cận với các phương pháp dự phòng, chẩn đoán và điều trị các biến chứng này là việc cần thiết đối với bác sĩ tim mạch. Chủ đề này từng được đề cập trong một bài viết trên tạp chí The Journal năm 2009. Bài viết này sẽ cập nhật khái quát những nguyên tắc thực hành mới nhất và lý thú đối với chủ đề này. Bài viết được chia thành 2 phần, đề cập đến các vấn đề: Suy tim (HF), Nhồi máu cơ tim, Viêm cơ tim, Tăng huyết áp (HTN), Tăng áp động mạch phổi, Bệnh lý màng ngoài tim, Bệnh lý thuyên tắc huyết khối, Hội chứng QT dài và loạn nhịp, cũng như bệnh tim mạch do xạ trị.
Cơ sở dữ liệu MEDLINE được dùng để tìm kiếm thông tin đối với từng loại biến chứng tim mạch nêu trên. Những dữ liệu lâm sàng phù hợp được chọn lựa từ các ca bệnh tại trung tâm ung thư MD Anderson và các trung tâm hợp tác với tác giả bài viết. Khuyến cáo chẩn đoán và điều trị được dựa trên những khuyến cáo thực hành của trung tâm ung thư MD Anderson và các hướng dẫn lâm sàng mới nhất.

II. SUY TIM
Suy tim do liệu pháp hóa trị đã từ lâu được ghi nhận là tác dụng phụ của daunorubicin, anthracycline đầu tiên được sử dụng trong lâm sàng. Mặc dù nhóm thuốc anthracycline là nhóm chính gây bệnh cơ tim do hóa trị [chemotherapy-induced cardiomyopathy (CIMP)], những nhóm thuốc mới hơn như trastuzumab hay thuốc ức chế proteasome cũng có thể gây ra bệnh cơ tim (Bảng 1). Trong một số trường hợp, triệu chứng lâm sàng của suy tim xảy ra ngay trong liệu trình hóa trị; dù rằng nguyên nhân đợt cấp mất bù suy tim, ngoài do hóa trị, còn có thể do quá tải dịch, bệnh cơ tim do stress, hoặc do chính bệnh lý ung thư thúc đẩy. CIMP ghi nhận xuất hiện trong 1% đến 5% bệnh nhân phục hồi khỏi ung thư và là bệnh lý có dự hậu về tỉ lệ sống còn thấp nhất trong số các bệnh cơ tim. Chẩn đoán sớm và can thiệp kịp thời suy tim sẽ giúp cải thiện rõ rệt tiên lượng lâm sàng ở bệnh nhân ung thư điều trị với các liệu pháp hóa trị độc tính cao trên tim.
II.1. ĐỊNH NGHĨA.
Trong bài báo cáo của Von Hoff và cộng sự, Suy tim (HF) được định nghĩa khi có biểu hiện của nhịp tim nhanh, khó thở, tĩnh mạch cổ nổi dương tính, tiếng tim gallop T3, phù mắt cá chân, gan to, tim to và tràn dịch màng phổi. Với sự phát triển của các công cụ chẩn đoán hình ảnh, đánh giá phân suất tống máu (EF) bằng siêu âm tim hoặc xạ tâm thất ký đã được đưa vào tiêu chuẩn chẩn đoán.
Trong nghiên cứu thử nghiệm trastuzumab, nhiễm độc tim do thuốc được định nghĩa khi có ít nhất 1 trong các tiêu chuẩn sau:
1) Bệnh cơ tim biểu hiện bởi giảm phân suất tống máu xảy ra khi giảm co bóp toàn bộ thất trái hoặc khu trú vùng vách liên thất;
2) Ghi nhân triệu chứng cơ năng của suy tim;
3) Ghi nhận triệu chứng thực thể của suy tim, như: gallop T3, nhịp nhanh, hoặc cả hai;
4) Giảm EF so với chỉ số ban đầu ít nhất từ 5% đến<55% với triệu chứng suy tim;
hoặc không có triệu chứng suy tim nhưng EF giảm ít nhất từ 10% đến <55%.
Định nghĩa này không bao gồm các trường hợp tổn thương tim mạch dưới lâm sàng, như rối loạn chức năng tâm trương hay rối loạn sức căng cơ tim thất trái, xảy ra sớm khi điều trị với một số liệu pháp hóa trị. Tiêu chuẩn Thông dụng để Đánh giá Các biến cố bất lợi [CommonTerminology Criteria for Adverse Events (CTCAE): bộ tiêu chí để phân loại tiêu chuẩn về tác dụng phụ của thuốc được sử dụng trong điều trị ung thư ] cũng định nghĩa bệnh cơ tim và/ hoặc suy tim để đưa vào các báo cáo tổng quan. Ở CTCAE 4.03, siêu âm tim và chất chỉ điểm sinh học đã được bao hàm trong tiêu chuẩn chẩn đoán để đưa ra định nghĩa chính xác hơn về nhiễm độc tim.
BẢNG 1 Các nhóm thuốc hóa trị liên quan với Suy tim / Rối loạn chức năng thất trái
|
Thuốc hóa trị |
Độ phổ biến |
Tần suất(%) |
Phòng ngừa/ Điều trị |
|
Anthracyclines |
|||
|
Doxorubicin |
++++ |
3-26 |
Theo dõi EF, GLS, troponin dexrazoxane, truyền tĩnh mạch chậm, liposomal doxorubicin, BB/ACEI |
|
Epirubicin |
+ |
0.9-3.3 |
|
|
Idarubicin |
++ |
5-18 |
|
|
Tác nhân Alkyl hóa |
|||
|
Cyclophosphamide |
++++ |
7-28 |
|
|
Ifosfamide |
+++ |
17 |
|
|
Antimetabolites |
|||
|
Decitabine |
++ |
5 |
|
|
Clofarabine |
+ |
27 |
|
|
Thuốc đối kháng microtubule |
|||
|
Docetaxel |
++ |
2.3-8.0 |
|
|
Kháng thể đơn dòng ức chế tyrosine kinase |
|||
|
Trastuzumab |
+++ |
2-28 |
Tránh dùng đồng thời anthracyclines |
|
Bevacizumab |
++ |
1.0-10.9 |
|
|
Adotrastuzumab emtansine |
+ |
1.8 |
|
|
Pertuzumab |
+ |
0.9-16.0 |
|
|
Thuốc ức chế tyrosine kinase phân tử nhỏ |
|||
|
Pazopanib |
++++ |
0.6-11.0 |
Kiểm soát huyết áp chặt chẽ Tầm soát và điều trị thiếu máu cơ tim |
|
Ponatinib |
+ |
3-15 |
|
|
Sorafenib |
++++ |
1.9-11.0 |
|
|
Dabrafenib |
++++ |
8-9 |
|
|
Sunitinib |
++++ |
1-27 |
|
|
Dasatinib |
++++ |
8-9 |
|
|
Lapatinib |
++++ |
0.9-4.9 |
|
|
Trametanib |
++++ |
7-11 |
|
|
Thuốc ức chế Proteasome |
|||
|
Carfilzomib |
++ |
7 |
|
|
Bortezomib |
++ |
2-5 |
|
|
Loại khác |
|||
|
Tretinoin |
++++ |
6 |
|
|
+ = <1,000 liều được phân phối; ++ = 1,000-5,000 liều được phân phối; +++ = 5,000-10,000 liều được phân phối; ++++ = >10,000 liều được phân phối (1,2,24,29). |
|||
II.2. TẦN SUẤT MẮC BỆNH VÀ SINH BỆNH HỌC
Anthracyclines
Trong một báo cáo hồi cứu của 3 nghiên cứu, tần suất mắc bệnh của suy tim liên quan doxorubicin được ghi nhận là 5% ở liều tích lũy là 400 mg/m2, 16% ở liểu 500 mg/m2, và 26% ở liều 550 mg/m2. Tuy vậy, tổn thương dưới lâm sàng ghi nhận ở khoảng 30% bệnh nhân, ngay cả khi dùng liều thấp 180 đến 240 mg/m2, xảy ra trong vòng 13 năm sau kết thúc điều trị. Đáng chú ý, các tổn thương cấp độ mô học, như tiêu biến sợi cơ tim hay tăng tạo không bào, có thể nhìn thấy ở các mẫu sinh thiết nội mạc cơ tim của những bệnh nhân dùng liều thấp doxorubicin khoảng 240 mg/m2.
Những phát hiện này cho thấy không có liều an toàn đối với nhóm thuốc anthracycline. Đối với liều rất thấp tương đương 100 mg/m2 cũng có liên quan đến suy giảm chức năng tim. Dù vậy, một số bệnh nhân vẫn không hề có biến chứng tim dù dùng liều cao đến 1,000 mg/m2. Khả năng mắc bệnh cơ tim phụ thuộc vào các biến thể gen điều hòa độc tính tim mạch của anthracycline ở từng cá nhân. Những yếu tố nguy cơ khác đối với độc tính của anthracycline bao gồm: liều tích lũy, tiêm bolus đường tĩnh mạch, liều cao đơn độc, tiền căn có xạ trị, dùng đồng thời với nhóm thuốc độc tính tim khác, giới nữ, bệnh lý tim mạch nền, tuổi (quá trẻ hoặc lớn tuổi), chẩn đoán muộn, có tăng chất chỉ điểm sinh học như troponins trong và sau khi dùng anthracycline.
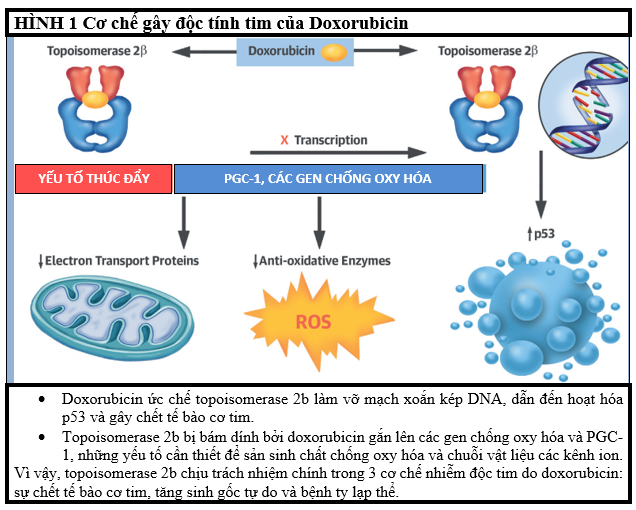
Doxorubicin làm nhiễm độc men topoisomerase 2 dẫn đến phá vỡ mạch xoắn kép của DNA (deoxyribonucleic acid) và gây chết tế bào ung thư. Ở tế bào cơ tim, doxorubicin tác động đến topoisomerase 2b cũng thúc đẩy phá vỡ mạch xoắn kép của DNA, ngoài ra, topoisomerase 2b bị bám dính bởi doxorubicin còn gắn lên các gen tổng hợp chất chống oxy hóa và các kênh ion, ức chế các gen này phiên mã và làm giảm tổng hợp protein (Hình 1). Tế bào được điều trị với Doxorubicin có số lượng các gốc tự do tăng cao, kèm theo giảm phát triển ty thể.
Vì thế, topoisomerase 2b chịu trách nhiệm cho 3 vấn đề chính dẫn đến nhiễm độc cơ tim do anthracycline: sự chết tế bào cơ tim, tăng sinh gốc tự do, và bệnh ty lạp thể. Một đoạn mã gen trong gen thụ thể gama của retinoic đã được tìm ra, quy định sự giảm tiết men topoisomerase 2b, giúp dự đoán khả năng mắc bệnh nhiễm độc cơ tim do anthracycline ở bệnh nhi ung thư.
Tác nhân Alkyl hóa
Tác nhân Alkyl hóa gắn một gốc alkyl vào DNA của những tế bào phân bào nhanh. Trong trường hợp tác nhân alkyl hóa tác dụng kép, thuốc còn tạo liên kết ngang giữa 2 mạch kép của chuỗi DNA. Nhờ vậy nhóm thuốc này ức chế quá trình nhân đôi của DNA và sự tăng sinh tế bào.
Biến chứng thường gặp khi uống là loạn nhịp, rối loạn dẫn truyền và suy tim tiến triển nhanh. Những thuốc nhóm tác nhân Alkyl hóa như cyclophosphamide thúc đẩy các biến đổi điện tim dưới dạng phức bộ QRS biên độ thấp và biến đổi đoạn ST – sóng T không đặc hiệu.
Triệu chứng cấp tính thường xảy ra trong 1 đến 2 tuần, kéo dài vài ngày, và tự khỏi không tái lại ở một số bệnh nhân.
Tần suất mắc bệnh đối với suy tim do cyclophosphamide liều cao được ghi nhận ở ngưỡng khá cao 28%. Các mẫu sinh thiết của bệnh nhân nhiễm độc tim do cyclophosphamide cho thấy hoại tử xuất huyết cơ tim với phù mô kẽ và giáng hóa fibrin. Nguy cơ xảy ra biến chứng cao hơn ở bệnh nhân cao tuổi và ở những bệnh nhân từng sử dụng anthracycline hoặc xạ trị vùng trung thất.
Ifosfamide là một chất mù tạt nitơ alkyl hóa dùng để điều trị lymphoma; sarcoma; và carcinoma tinh hoàn, tuyến vú và phổi. Các nghiên cứu đã ghi nhận biến chứng suy tim tăng tỉ lệ thuận với liều dùng ifosfamide. Các nghiên cứu giải phẫu bệnh đã xác định có tăng khối lượng cơ tim, tràn dịch màng ngoài tim lượng ít, xuất huyết dưới nội mạc và tổn thương dạng điểm ở thượng tâm mạc đối với bệnh nhân dùng nhóm thuốc này.
Các liệu pháp nhắm đích ức chế đường dẫn truyền HER-2
Trastuzumab là một kháng thể đơn dòng ức chế mentyrosine kinase của thụ thể yếu tố tăng trưởng biểu mô (HER2 hoặc ErbB2), giúp điều hòa quá trình tăng trưởng và sửa chửa tế bào. Sự tăng tiết HER2 xảy ra ở khoảng 25% trường hợp ung thư vú dẫn đến thúc đẩy quá trình tăng sinh và tăng nguy cơ di căn. Tuy vậy, HER-2 được tiết ra ở cơ tim và là chất cần thiết cho sự sống còn cơ tim. Nghiên cứu ở chuột cho thấy giảm HER-2 lại làm phát triển bệnh cơ tim dãn và tăng nhạy cảm với doxorubicin.
Sử dụng Trastuzumab ở những bệnh nhân ung thư vú dương tính với HER2 –sẽ làm giảm đáng kể tỉ lệ tái phát và tỉ lệ tử vong chung. Một nghiên cứu trọng tâm đối với bệnh cảnh ung thư di căn cho thấy nhóm thuốc này làm giảm tỉ lệ tử vong đến 33% và tăng thời gian sống còn trung vị thêm 5 tháng.
Suy tim xảy ra ở 8% bệnh nhân dùng anthracycline với cyclophosphamide; nhưng tỉ suất mắc bệnh này tăng lên đến 27% khi bổ sung trastuzumab. Tiếp sau đó, nhiều nghiên cứu lớn xác nhận hiệu quả điều trị của trastuzumab trong tăng tỉ lệ sống còn khỏi bệnh ung thư, nhưng lại khẳng định mối tương quan giữa trastuzumab và suy tim. Ở các nghiên cứu này, 1.7% đến 4.1% bệnh nhân điều trị với trastuzumab xuất hiện suy tim, dù không có anthracycline
trong liệu trình. Nhiễm độc tim do Trastuzumab bao gồm nhiều mức độ rối loạn chức năng tâm thu thất trái, thậm chí dẫn đến suy tim.
Triệu chứng thường nhẹ đến trung bình và thoái lui nhanh sau khi điều trị suy tim và ngưng thuốc hóa trị. Sự cải thiện thường ghi nhận 4 đến 6 tuần sau ngưng thuốc. Khi các triệu chứng đã ổn định, tái điều trị với trastuzumab có thể được xem xét.
Các thuốc điều trị nhắm đích kháng HER-2 khác tương đối ít độc tính cơ tim hơn. Perez và cộng sự tổng hợp dữ liệu từ 44 nghiên cứu lâm sàng về độ an toàn của lapatinib. Trong số các bệnh nhân nghiên cứu, chỉ 1.6% gặp phải biến cố tim mạch, và trong đó chỉ 0.2% có biểu hiện triệu chứng lâm sàng. Tỉ lệ các biến cố tim mạch ở nhóm dùng lapatinib cũng tương đương với nhóm không dùng thuốc này. Tương tự vậy, không ghi nhận tăng rối loạn chức năng thất trái đáng kể khi thêm pertuzumab vào điều trị đồng thời với trastuzumab trong nghiên cứu NeoSphere. Trong thử nghiệm CLEOPATRA (Clinical Evaluation of Pertuzumab and TrastuzumabTrial in Human Epidermal Growth Factor Receptor 2-positive Metastatic Breast Cancer: đánh giá lâm sàng khi sử dụng Pertuzumab và Trastuzuma ở bệnh nhân ung thư vú di căn dương tính với HER-2), tần suất biến cố tim mạch là 14.5% ở nhóm bệnh nhân dùng đồng thời pertuzumab – trastuzumab – docetaxel so với 16.4% ở nhóm dùng giả dược – trastuzumab – docetaxel. Dù vậy, so sánh đối đầu giữa lapatinib và trastuzumab, bệnh nhân dùng lapatinib có thời gian sống còn sau khỏi bệnh ung thư ngắn hơn, và tăng độc tính các cơ quan ngoài tim hơn, chẳng hạn như nổi mảng đỏ da hay tiêu chảy. Tóm lại, bác sĩ phải cân nhắc kỹ độ hiệu quả và độc tính của thuốc khi lựa chọn sử dụng.
Thuốc ức chế tín hiệu yếu tố tăng trưởng nội mạc mạch máu
Thuốc ức chế tín hiệu yếu tố tăng trưởng nội mạc mạch máu [vascular endothelial growth
factor signaling pathway (VSP)] bao gồm các kháng thể như bevacizumab, gắn vào yếu tố tăng trưởng nội mạc mạch máu [vascular endothelial growth factor (VEGF)]; và các phân tử ức chế tyrosine kinase như sunitinib và sorafenib, ức chế những kinase cuối dòng tín hiệu của thụ thể VEGF. Tác dụng phụ tim mạch của thuốc ức chế VSP bao gồm: tăng huyết áp, bệnh cơ tim, rối loạn dẫn truyền tim, hội chứng vành cấp và huyết khối động mạch. Vài loại ức chế VSP còn chặn các thụ thể trong cơ chế phản ứng bù trừ của cơ tim đối với stress. Khi tim không thể bù trừ với các rối loạn (ví dụ như tăng huyết áp) do ức chế VSP, tình trạng suy tim có thể xảy ra. Vì vậy, kiểm soát tốt huyết áp khi điều trị ức chế VSP có thể phòng ngừa tiến triển đến suy tim.
Bevacizumab là thuốc lựa chọn đầu tay hoặc thứ hai khi điều trị u đặc. Sử dụng thuốc này đi kèm với nguy cơ tăng huyết áp, bệnh lý thuyên tắc huyết khối, và bệnh cơ tim. Khoảng 2% đến 4% bệnh nhân điều trị với bevacizumab sẽ xuất hiện suy tim. Yếu tố làm tăng nguy cơ suy tim là tiền sử điều trị với các thuốc có độc tính tim cao như anthracyclines và capecitabine, hoặc từng xạ trị vùng trung thất. Trong một phân tích tổng hợp về ức chế VSP và vai trò đối với các biến chứng tim mạch, tỷ số chênh (OR) đối với rối loạn chức năng tim bởi ức chế VSP là 1.35. Hơn một nửa nghiên cứu được đưa vào phân tích (40 trên 77) sử dụng bevacizumab là thuốc điều trị chính. Một phân tích tổng hợp khác cho thấy sử dụng bevacizumab làm giảm nặng phân suất tống máu (EF) với chỉ số nguy cơ tương đối là 3.4.
Trong một nghiên cứu lớn về sunitinib trong điều trị carcinoma tế bào thận di căn, 13% bệnh nhân ghi nhận có rối loạn chức năng thất trái và 3% có suy tim nặng. Biến chứng suy tim nặng xảy ra phổ biến hơn trong một nghiên cứu đơn trung tâm với 48 bệnh nhân điều trị carcinoma tế bào thận di căn và u mô đệm đường tiêu hóa. Trong một phân tích tổng hợp ở 6,935 bệnh nhân điều trị với sunitinib, tần suất mắc suy tim là 4.1% với nguy cơ tương đối là 18.1 so với giả dược. Một phân tích hồi cứu về pha 1 và 2 của nghiên cứu sử dụng sunitinib trên u mô đệm đường tiêu hóa cho thấy các trường hợp nhiễm độc tim tăng 2.5 lần khi dùng liều cao. Sorafenib có liên quan đến 4% nguy cơrối loạn chức năng thất trái và 1% nguy cơ suy tim lâm sàng. Tác dụng suy tim do thuốc ức chế VSP có thể được đảo ngược khi ngưng thuốc.
Thuốc ức chế proteasome
Proteasome là một phức hợp protein hiện diện ở mọi tế bào giúp giáng hóa các protein khác. Ức chế proteasome ngăn chặn tế bào tăng sinh và thúc đẩy quá trình chết theo chương trình của tế bào u, đặc biệt là trong bệnh đa u tủy xương. Bortezomib, một thuốc ức chế proteasomea có đối kháng, không gây ra suy tim. Tuy vậy, 7% bệnh nhân sử dụng carfilzomib xuất hiện suy tim mới hoặc diến tiến nặng lên của suy tim sẵn có, và thiếu máu cơ tim. Trên một nghiên cứu pha 2 ở 266 bệnh nhân đơn trị liệu với carfilzomib cho đa u tủy tái phát, 10 bệnh nhân xuất hiện suy tim (3.8%), 4 bệnh nhân (1.5%) có cơn ngưng tim, và 2 bệnh nhân (0.8%) bị nhồi máu cơ tim (MI) trong thời gian theo dõi nghiên cứu. Nguy cơ tim mạch ở nhóm thuốc này không cộng dồn, qua nghiên cứu ở 12 liệu trình. Độc tính ở tim phần lớn được thải trừ sau khi ngưng thuốc và khởi động điều trị suy tim.
II.3. TẦM SOÁT, PHÂN TẦNG NGUY CƠ VÀ CHIẾN LƯỢC CHẨN ĐOÁN SỚM
Đánh giá nguy cơ ban đầu
Bệnh nhân chuẩn bị điều trị hóa trị nên được đánh giá lâm sàng cẩn thận và đánh giá các yếu tố nguy cơ tim mạch, như bệnh mạch vành, đái tháo đường, và tăng huyết áp (Bảng 2). Những yếu tố nguy cơ này nên được kiểm soát theo các hướng dẫn lâm sàng của Hội hiệp tim Hoa Kỳ/ Trường môn tim mạch Hoa Kỳ (ACC/AHA). Việc kiểm soát các yếu tố nguy cơ là cực kỳ quan trọng trước khi sử dụng các liệu pháp hóa trị có thể gây suy tim. Kiểm soát huyết áp chặt chẽ được khuyến cáo khi bệnh nhân điều trị với ức chế VSP. Tập luyện thể chất cho thấy làm giảm nhiễm độc tim ở chuột được thí nghiệm. Đánh giá phân suất tống máu là bắt buộc để xác định chức năng tim nền trước khi khởi trị các thuốc hóa trị độc tính tim. Siêu âm tim là phương tiện ưu thế để đánh giá cấu trúc và chức năng tim. So với siêu âm, xạ tâm thất ký hạn chế được biến thiên kết quả do sai lệch giữa các bác sĩ thực hiện; tuy nhiên, việc phơi nhiễm với phóng xạ làm hạn chế sử dụng thường qui theo dõi bằng phương tiện này. Chụp cộng hưởng từ tim có thể được dùng để đo chính xác phân suất tống máu, tuy vẫn còn bất cập về giá thành. Các chất chỉ điểm sinh học tim, như troponin và peptide lợi niệu natri (BNPs), có thể dùng để theo dõi tiến triển rối loạn chức năng tim. Dù vậy, việc dùng chất chỉ điểm sinh học thường qui có giúp thay đổi dự hậu lâm sàng hay không vẫn chưa được chứng minh. Nhiều thang điểm tổng hợp đa biến đã được thiết kế để phân tầng nguy cơ ở bệnh nhân ung thư, tuy chưa có thang điểm nào được khẳng định giá trị trong các nghiên cứu tiến cứu.
Siêu âm tim
Siêu âm tim là công cụ quan trọng bậc nhất để đánh giá chức năng tim theo thời gian trong quá trình trị liệu ung thư. Phân suất tống máu nên được xác định bằng phương pháp Simpson sửa đổi (khối đĩa trên hai mặt cắt) theo khuyến cáo của Hiệp hội siêu âm tim Hoa Kỳ. Nếu giới hạn nội mạc cơ tim không rõ ràng, siêu âm có cản âm nên được sử dụng để phân định giới hạn lớp nội mạc và đo thể tích buồng tim. Kết quả phân suất tống máu qua các lần thực hiện có thể sai lệch lên đến 10% (khoảng tin cậy 95%) khi đánh giá bằng siêu âm 2D.Siêu âm tim 3 chiều có độ sai lệch thấp hơn ở mức 6% và là phương pháp siêu âm đo EF chính xác nhất. Bởi vì CIMP được định nghĩa khi có giảm EF 10% hoặc 5% trở lên kèm triệu chứng suy tim, việc đo đạc EF chính xác là tối quan trọng.
Độ co dãn cơ tim
Hình ảnh Dopple mô (TDI) và đánh giá độ co dãn cơ tim bằng kỹ thuật đánh dấu mô (speckle-tracking) là hai phương pháp nổi bật đánh giá định lượng chức năng cơ tim toàn thể cũng như các vùng riêng biệt, hứa hẹn khả năng phát hiện sớm dấu hiệu rối loạn chức năng thất trái. Tuy vây, TDI phụ thuộc vào cả người thực hiện và góc cắt hình ảnh và không thể phân biệt các chuyển động tịnh tiến và hiệu ứng tethering (vùng cơ tim bình thường giảm động do nằm lân cận và liên kết với vùng cơ tim xơ sẹo) khi cơ tim co bóp. Siêu âm tim speckle-tracking là kỹ thuật không phụ thuộc góc cắt ảnh dùng thuật toán xử lý hình ảnh để phân tích chuyển động của những “speckle (đốm)” hay “fingerprint (vân)” trong hình ảnh siêu âm tim hai chiều. Kỹ thuật này thay thế dần TDI để đánh giá định tính các biến dạng cấu trúc tim.
Nhiều nghiên cứu đánh giá hiệu dụng của hình ảnh độ co dãn cơ tim để phát hiện nhiễm độc tim liên quan đến hóa trị. Fallah-Rad và cộng sự đánh giá 42 bệnh nhân ung thư vú có tăng tiết HER-2 được điều trị với trastuzumab nối tiếp sau liệu trình anthracycline. Chỉ trong 3 tháng, đo độ co dãn tối đa của toàn thể cơ tim theo hướng trục dọc (GLS: global longitudinal strain ) và hướng ly tâm (radial strain) đã phát hiện được những thay đổi của chức năng thất trái, trước khi có biểu hiện giảm EF nhiều tháng sau đó. Một nghiên cứu tiến cứu đa trung tâm mới đây, thực hiện bởi Sawaya và cộng sự, đã khẳng định giá trị GLS<19% có giá trị tiên lượng nhiễm độc tim sau này và được ghi nhận ở tất cả bệnh nhân có triệu chứng suy tim ở giai đoạn sau của nghiên cứu. Negishi và cộng sự khi nghiên cứu nhận thấy mức giảm GLS tương đối khoảng $11% cũng có giá trị tiên đoán nhiễm độc tim liên quan điều trị trastuzumab. Bất thường độ co dãn timvẫn được ghi nhận nhiều năm sau khi tiếp xúc với hóa chất gây độc tim. Ở 75 bệnh nhân không triệu chứng (hồi phục khỏi ung thư vú sau điều trị anthracycline nối tiếp bởi trastuzumab hoặc không), GLS ở nhóm này 6 năm sau khi kết thúc điều trị giảm rõ rệt so với nhóm chứng. Trong một phân tích tổng hợp khác, GLS đảm bảo độ nhạy phát hiện được thay đổi cơ tim sớm trong liệu trình điều trị ung thư. Mức giảm GLS sớm từ 10% tới 15% trong quá trình điều trị là ngưỡng hiệu quả để tiên đoán khả năng nhiễm độc tim.
Ở những bệnh nhân hồi phục sau ung thư, độ co dãn cơ tim theo hướng ly tâm và độ co dãn ở chu vi khối cơ giảm không phục hồi, dù EF có bình thường; tuy giá trị lâm sàng của các chỉ số này trong việc dự đoán nhiễm độc tim vẫn chưa được chứng minh.
Các chất chỉ điểm sinh học
Việc sử dụng phân suất tống máu để chẩn đoán CIMP vẫn có những hạn chế nhất định. Đầu tiên, kỹ thuật đo lường EF phụ thuộc nhiều vào người thực hiện và kết quả thường không đồng nhất; thường dẫn đến giá trị cao hơn ngưỡng có thể chẩn đoán suy tim do hóa trị. Thứ hai, biểu hiện giảm EF thường xuất hiện muộn. Vì thế, các chất chỉ điểm tổn thương tim để tiên đoán sớm suy tim đang ngày càng được quan tâm. Chất chỉ điểm sinh học là phương pháp hiệu quả và kinh tế để phát hiện rối loạn chức năng tim ở những bệnh nhân không triệu chứng. Xét nghiệm troponin và BNP đang cho thấy hiệu quả trong việc xác định những bệnh nhân có nguy cơ cao gặp tác dụng phụ của hóa trị.
Troponin
Troponin là một xét nghiệm quan trọng trong hội chứng vành cấp và các dạng tổn thương tim khác. Trong một nghiên cứu, chỉ số troponin I (TnI) tăng ở 32% trong 204 bệnh nhân điều trị hóa trị liều cao, và chỉ số này cũng tăng ở hơn một nửa trường hợp ngay sau khi hóa trị lần đầu). Một nghiên cứu theo dõi troponin của bệnh nhân ở thời điểm ngay lần đầu hóa trị và sau đó một tháng, những bệnh nhân có chỉ số này âm tính (<0.08 ng/ml) ở cả hai thời điểm về sau không có biểu hiện giảm EF và có tần suất biến cố tim mạch thấp. Ngược lại, bệnh nhân có troponin I dương tính có tần suất biến cố tim mạch cao, bao gồm suy tim và rối loạn chức năng thất trái yên lặng.
Thực hiện xét nghiệm Troponin định kỳ ở bệnh nhân bệnh huyết học ác tính điều trị với anthracycline ghi nhận mối tương quan giữa nồng độ Troponin và độ giảm EF. Trong năm đầu tiên theo dõi, mức troponin tăng thường xuyên dự đoán khả năng cao xảy ra biến cố tim mạch lớn. Ở trẻ em điều trị với doxorubicin liều cao trong bệnh bạch cầu nguyên bào lympho, Troponin T tăng trong 30% trường hợp, và mức độ tăng có giá trị dự đoán rối loạn chức năng tim trong quá trình theo dõi. Tóm lại, hầu hết nghiên cứu đều ghi nhận mối liên hệ giữa tăng men tim và rối loạn chức năng thất trái, đặc biệt ở bệnh nhân điều trị anthracycline liều cao.
Mặt khác, Dodos và cộng sự xét nghiệm Troponin T (TnT) mỗi ngày từ ngày thứ 3 đến ngày 5 sau lần đầu hóa trị bằng anthracycline và sau liều cuối anthracycline. Nhưng họ đã không nhận thấy phân suất tống máu giảm theo sau mức Troponin tăng. Trong nghiên cứu này, nồng độ TnT không vượt mức giới hạn trên chỉ số bình thường ở tất cả bệnh nhân. Chỉ có 7% bệnh nhân có tăng TnT nhẹ, và chỉ có 1 bệnh nhân có biểu hiện giảm EF. McArthur và cộng sự nghiên cứu một nhóm bệnh nhân điều trị với bevacizumab, doxorubicin, và cyclophosphamide tiếp nối bởi paclitaxel trong ung thư vú giai đoạn sớm. Sau thời gian theo dõi, có 7 bệnh nhân (9%) biểu hiện giảm EF (có triệu chứng hoặc yên lặng). Nhưng không có mối tương quan giữa thay đổi EF và tăng Troponin. Những tác giả nghiên cứu này cho rằng có thể mẫu xét nghiệm được làm trước khi tiêm hóa trị, mức tăng TnT đã bị bỏ qua. Vì vậy, độ hiệu dụng của Troponin trong dự đoán thay đổi phân suất tống máu phụ thuộc vào thời gian thực hiện xét nghiệm so với thời điểm tiêm thuốc hóa trị.
Đối với những bệnh nhân ung thư vú điều trị với anthracycline hoặc trastuzumab, tăng nồng độ Troponin I siêu nhạy (hsTnI) đi kèm với giảm GLS ít nhất 19% có giá trị dự đoán CIMP với độ đặc hiệu cao.Dựa vào những dữ liệu trên, các khuyến cáo dựa trên ý kiến chuyên gia cho rằng nên đo nồng độ Troponin I vào thời điểm ban đầu và mỗi 3 tuần trong suốt thời gian liệu trình trastuzumab, đi kèm với siêu âm tim và GLS cũng vào thời điểm ban đầu và mỗi 3 tháng. Một nghiên cứu nhỏ đã kết luận tăng nồng độ troponin siêu nhạy cũng là yếu tố tiên lượng tốt đối với rối loạn chức năng thất trái. Mức hs-Troponin ban đầu cao cũng giúp ích tiên đoán các tác dụng phụ tim mạch.
Peptide lợi niệu natri
Peptide lợi niệu natri được tạo ra bởi quá trình chia tách một tiền hormone thành một sản phẩm bất hoạt tận cùng amino và một hormone hoạt động tận cùng carboxy. Tâm thất tạo ra BNP hoạt động và thể bất hoạt pro-BNP tận cùng amino để đáp ứng với tăng tải thể tích và áp lực. Các nghiên cứu lâm sàng đã sử dụng BNP và pro-BNP làm chất chỉ điểm sinh học cho CIMP, và mặc dù kết quả còn chưa đồng nhất, nhiều nghiên cứu vẫn cho rằng những peptide này là xét nghiệm phù hợp chỉ điểm tình trạng tổn thương tim.
Trong một nghiên cứu về anthracycline, tăng nồng độ BNP có tương quan với tăng tỉ lệ E/A (phổ qua van hai lá /siêu âm tim), gợi ý rằng BNP có thể giúp dự đoán rối loạn chức năng tâm trương. Tăng BNP trong liệu trình anthracycline thường thoáng qua và không có giá trị tiên đoán kết cục lâm sàng. Chỉ có những bệnh nhân có tăng BNP trường diễn mới tiến triển thành suy tim, vì vậy chất này có thể có vai trò trong theo dõi bệnh nhân dài hạn. Nousiainen và cộng sự không ghi nhận mối tương quan rõ ràng giữa siêu âm tim và peptide lợi niệu natri cho đến khi nồng độ tích lũy của doxorubicin đạt 500 mg/m2. Meinardi và cộng sự ghi nhận nồng độ BNP tăng khi EF giảm trong liệu trình hóa trị. Daugaard và cộng sự không cho rằng giá trị ban đầu cũng như độ thay đổi của NT-proANP hay NT-proBNP có giá trị tiên lượng mức thay đổi của EF. Dù rằng tăng BNP hằng định có thể chỉ điểm các tác dụng phụ đối với tim mạch. C-reactive peptide, myeloperoxidase, galacetin-3, và ST-2 đã được đưa vào các nghiên cứu như các chất chỉ điểm khả quan; tuy nhiên, các chất này hiện vẫn chưa được khuyến cáo chính thức.
II.4. CHIẾN LƯỢC PHÒNG NGỪA NHIỄM ĐỘC TIM DO ANTHRACYCLINE
Lựa chọn nhóm thuốc non- anthracycline
Một nghiên cứu ngẫu nhiên ở 3,222 phụ nữ ung thư vú dương tính HER giai đoạn sớm ghi nhận liệu trình với các nhóm thuốc non-anthracycline vẫn cho hiệu quả điều trị tương đương và ít độc tính tim hơn. Với liệu trình non-anthracycline bao gồm docetaxel, carboplatin, and trastuzumab (TCH), bệnh nhân có tỉ lệ sống còn và không tái phát bệnh trong 5 năm là 81% so với 84% ở nhóm dùng phác đồ anthracycline (ACT [doxorubicin, cyclophosphamide, docetaxel] hoặc ACT-H [doxorubicin, cyclophosphamide, docetaxel,trastuzumab]). Đáng chú ý, phác đồ TCH có độc tính tim thấp hơn nhiều so với ACT hay ACT-H. Vì vậy, TCH được đề nghị là phác đồ thay thế cho anthracycline đối với ung thư vú dương tính với HER (Bảng 2).
Thay thế doxorubicin bằng anthracycline khác ít độc tính tim
Trogn 5 thập kỉ qua, hơn 2,000 chất hiệu chỉnh từ anthracycline đã được thử nghiệm trong nỗ lực giảm độc tính tim mà vẫn giữ được hiệu quả diệt ung thư. Mặc dù nhiều dẫn xuất của anthracycline đã được chứng nhận trên các thử nghiệm, chỉ có epirubicin và idarubicin được thông qua sử dụng trên lâm sàng. Tuy nhiên, một phân tích phản biện từ cơ sở dữ liệu Cochrane xác nhận không có sự khác biệt về độc tính tim giữa epirubicin và doxorubicin ở liều tương đương.
Truyền thuốc liên tục
Thay thế liều bolus nhanh bằng đường truyền chậm duy trì liên tục không ảnh hưởng nhiều sinh khả dụng của anthracycline, nhưng làm giảm nồng độ đỉnh trong huyết thanh và giảm tích tụ anthracycline trong tim. Một bài bình luận trên Cochrane chỉ ra rằng tỉ lệ suy tim lâm sàng ở bệnh nhân trưởng thành thấp hơn hẳn khi thời gian truyền anthracycline dài từ 6 giờ trở lên so với cách dùng thuốc nhanh. Ở bệnh nhi, phương pháp truyền thuốc chậm tỏ ra kém hiệu quả. Một thử nghiệm ngẫu nhiên ở bệnh nhi với bệnh bạch cầu lympho nguy cơ cao, theo dõi trung bình trong 8 năm từ khi chẩn đoán, ghi nhận phương pháp truyền thuốc chậm không có hiệu quả bảo vệ tim so với bolus thuốc nhanh. Một nghiên cứu khác theo dõi trong 10 năm cũng cho thấy không có lợi trên lâm sàng khi dùng thuốc bằng phương pháp truyền chậm liên tục. Vì thế, phương pháp này không được khuyến cáo ở bệnh nhi ung thư.
PEGylated liposomal doxorubicin
PEGylatedliposomal doxorubicin chứa một nhân doxorubicin hydrochloride ngậm nước được bọc trong các túi liposome với lớp bảo vệ bề mặt ưa nước tạo bởi methoxypolyethylene glycol. Sử dụng doxorubicin dưới dạng PEGylated liposomal giảm nồng độ của doxorubicin tự do trong hệ tuần hoàn và giúp thuốc được hấp thu chọn lọc ở tế bào ung thư. Trong các thử nghiệm ngẫu nhiên, PEGylated liposomal doxorubicin đạt hiệu quả tương tự doxorubicin hay các liệu pháp hóa trị kết hợp khác. Vì vậy, PEGylated liposomaldoxorubicin là một lựa chọn hữu ích trong điều trị nhiều bệnh lý ác tính. Tuy nhiên, giá thành chính là trở ngại hạn chế sự phổ biến của thuốc này.
Dexrazoxane
Dexrazoxane ban đầu được nghiên cứu như thuốc chống ung thư. Sử dụng nguyên bào sợi từ chuột loại bỏ topoisomerase 2b, Lyu và cộng sự ghi nhận rằng dexrazoxane có tác dụng bảo vệ tim khỏi độc tính từ anthracycline bằng cơ chế liên kết với topoisomerase (Hình 1). Tác dụng bảo vệ này đã được chứng minh trong hoàng loạt thử nghiệm lâm sàng ở bệnh nhân trưởng thành và bệnh nhi. Dexrazoxane đã được phê duyệt sử dụng ở Châu Âu và Hoa Kỳ cho tác dụng bảo vệ tim ở bệnh nhân điều trị bằng anthracyclines (Cardioxane, Clinigen Group, Burton-on-Trent, United Kingdom; và Zinecard, Pfizer, New York, New York) với nhiều biệt dược trên thị trường (procard và cardynax). Ngoài ra, dexrazoxane cũng được thông qua sử dụng trong tai biến thoát mạch anthracycline (Savene, ClinigenGroup).
Đáng tiếc rằng, một nghiên cứu pha 3 lại chỉ ra rằng dexrazoxane có thể làm giảm hiệu quả của anthracycline trong điều trị ung thư vú. Trong nghiên cứu này, sự khác biệt rõ rệt đáp ứng ở bệnh nhân đã được báo cáo (47% so với 61%; p ¼ 0.019). Mặc dù mức độ đáp ứng thuốc cao ở nhóm chứng tỏ ra khá bất thường, những chỉ số kết cục khác (bao gồm tỉ lệ sống còn và thời gian đáp ứng thuốc) không bị ảnh hưởng bởi dexrazoxane. Trong một phân tích tổng hợp rất chi tiết tất cả thử nghiệm lâm sàng ngẫu nhiên hiện có, chưa có bằng chứng thuyết phục khẳng định dexrazoxane làm giảm hiệu quả chống ung thư của doxorubicin. Dù vậy, FDA (Cục quản lý Thực phẩm và Dược phẩm Hoa Kỳ) chỉ phê duyệt dexrazoxane ở bệnh nhân điều trị ung thư vú di căn bằng doxorubicin với liều hơn 300 mg/m2 điều trị và có thể hưởng lợi từ việc tiếp tục điều trị thêmdoxorubicin.
Một tranh cãi khác về dexrazoxane là sử dụng thuốc này đi đôi với nguy cơ bệnh ác tính thứ phát ở bệnh nhi đã khỏi ung thư. Biến chứng này được ghi nhận ở những bệnh nhi đã chữa khỏi lymphoma Hodgkin, từng được dùng dexrazoxane kết hợp với doxorubicin và etoposide. Giả thuyết đặt ra được qui cho tác dụng kết hợp của các thuốc này vượt quá ngưỡng ức chế men topoisomerase dẫn đến làm bất ổn gen của cả những tế bào mô khỏe mạnh. Báo cáo này làm Cơ quan Dược phẩm Châu Âu (EuropeanMedicine Agency) ngừng phê duyệt sử dụng dexrazoxane ở trẻ em. Tuy nhiên, có hai nghiên cứu khác ở bệnh nhi đã chữa khỏi bệnh bạch cầu cấp nguyên bào lympho không ghi nhận bệnh ác tính thứ phát do dexrazoxane. Vì vậy, quyết định dựa trên lợi ích/nguy cơ nên được đặt ra để có thể sử dụng dexrazoxane phổ biến hơn, ngoại trừ ở bệnh nhân đã sử dụng kết hợp etoposide.
II.5. CHIẾN LƯỢC PHÒNG NGỪA NHIỄM ĐỘC TIM DO TRASTUZUMAB
Nghiên cứu thử nghiệm trên ung thư vú di căn cho thấy sử dụng đồng thời trastuzumab và anthracycline làm xấu đi các kết cục tim mạch. Dù vậy, vì anthracycline và trastuzumab thường không được dùng chung, tần suất suy tim được hạn chế rõ rệt. Trong nghiên cứu N9831, tần suất mắc suy tim độ III/ IV (theo NYHA) hoặc tử vong do tim mạch là 0% ở nhóm chứng (điều trị anthracycline không kèm trastuzumab) và 3.3% ở nhóm dùng đồng thời anthracycline và trastuzumab. Trong nghiên cứu B-31, những tác dụng phụ do nhiễm độc xảy ra ở 0.8% nhóm chứng (anthracycline không kèm trastuzumab) và 4.1% ở nhóm dùng đồng thời. Suy tim không được ghi nhận ở nghiên cứu của FinHer, trongđó trastuzumab được loại ra trong thời gian 3 liệu trình của epirubicin (một anthracycline). Các kết quả này cho thấy sự khác biệt rõ rệt so với tần suất 27% mắc suy tim ở các nghiên cứu bệnh lý di căn truyền thống
II.6. ĐIỀU TRỊ
Suy tim có triệu chứng hay yên lặng đều nên được điều trị theo các hướng dẫn lâm sàng của ACC/AHA (Bảng 2). Chúng tôi đề điều trị suy tim khi có nhiễm độc tim dưới lâm sàng phát hiện bởi hình ảnh học độ co dãn cơ tim và các chất chỉ điểm sinh học. Các bệnh nhân ung thư với suy tim rõ rệt hay dưới lâm sàng có thể được điều trị với các thuốc ức chế men chuyển hoặc chẹn beta để tiếp tục và hoàn thành liệu trình hóa trị. Nhiễm độc tim do anthracycline thường không hồi phục, trong khi các bất lợi bởi trastuzumab được hồi phục sau ngưng thuốc. Vì vậy, các ngưỡng EF khác nhau để tạm ngừng liệu pháp hóa trị được khuyến cáo (Bảng 2) . Nên lưu ý rằng ngưng liệu pháp hóa trị chỉ nên là lựa chọn cuối cùng khi không còn cách nào khác. Bằng không, nên cố gắng tối đa kiểm soát suy tim để tiếp tục điều trị ung thư.Bệnh nhân có có triệu chứng suy tim rõ ràng trên lâm sàng, nên được điều trị theo các hướng dẫn lâm sàng về suy tim (ACC/AHA).
|
BẢNG 2 Nguyên lý thực hành trong phòng ngừa, theo dõi, và điều trị CIMP |
|
|
Bác sĩ ung bướu |
Bác sĩ tim mạch |
|
Xác định bệnh nhân nguy cơ cao (có bệnh tim nền, đái tháo đường, rối loạn lipid máu, quá trẻ hoặc lớn tuổi, giới nữ, dự định dùng liều cao anthracycline) |
Điều chỉnh các yếu tố nguy cơ tim mạch (tối ưu hóa thuốc tim mạch, kiểm soát đường huyết, dinh dưỡng, cân nặng, tập luyện thể chất) |
|
Thực hiện các xét nghiệm hình ảnh trước khởi trị (Nếu EF <50% hội chẩn với bác sĩ tim mạch) |
Làm lại các xét nghiệm hình ảnh định kỳ (đo EF chuẩn, xem dùng cản âm, siêu âm 3D, speckle tracking) và thực hiện các chất chỉ điểm sinh học(troponin và BNP) |
|
Thay thế bằng các hóa chất không gây độc tim ở bệnh nhân nguy cơ cao |
Khuyến cáo các loại thuốc bảo vệ tim (theo dõi các thay đổi hình ảnh học và chất chỉ điểm sinh học, tư vấn với bác sĩ ung bướu) |
|
Điều chỉnh phác đồ hóa trị (anthracycline: giảm liều, truyền tĩnh mạch liên tục, liposomal doxorubicin, dexrazoxane; ức chế HER2: tránh dùng đồng thời anthracyclines; ức chếVSP, kiểm soát chặt huyết áp) |
Kê các thuốc bảo vệ tim mạch (khởi trị chẹn beta hoặc ức chế men chuyểnnếu EF <50%, EF giảm>10%, GLS giảm >15% hay bất thường troponin) |
|
Theo dõi suốt liệu trình hóa trị (theo dõi siêu âm tim mỗi 3 tháng hoặc khi có triệu chứng; nếu đang dùng thuốc bảo vệ tim mạch, theo dõi mỗi 1 tháng)
|
|
|
Ngưng hóa trị gây độc tim là biện pháp cuối cùng(đối với anthracycline khi EF <45%; đối với ức chế HER2 khi EF <40%) |
|
|
Sau kết thúc liệu trình hóa trị, tiếp tục theo dõi (thực hiện EF ngay sau kết thúc liệu trình; lặp lại sau 6 tháng đến 1 năm; nếu EF vẫn bất thường, điều trị theo hướng dẫn lâm sàng ACC/AHA) |
|
III. BỆNH TIM DO THIẾU MÁU CƠ TIM
Các liệu pháp điều trị ung thư, bao gồm cả xạ trị và hóa trị, đều có nguy cơ đẩy nhanh tiến triển các bệnh lý động mạch vành (CAD) và/hoặc hội chứng vành cấp (ACS). Bản thân ung thư cũng đã gây ra tình trạng tăng đông làm tăng nguy cơ vào hội chứng vành cấp.Vì thế, đau ngực ở bệnh nhân ung thư cần được quan tâm kịp thời. Các nhóm thuốc thường gây bệnh tim thiếu máu ở bệnh nhân ung thư được liệt kê ở Bảng 3.
III.1. TẦN SUẤT MẮC BỆNH
Antimetabolites. Đau ngực là triệu chứng thường gặp nhất khi điều trị với 5-fluorouracil (5-FU). Những tác dụng phụ khác bao gồm: nhồi máu cơ tim, rối loạn nhịp, suy tim, sốc tim và đột tử. Liều cao 5-FU (>800 mg/m2) và truyền tĩnh mạch 5-FU liên tục là yếu tố nguy cơ cao của nhiễm độc tim cardiotoxicity (7.6%) so với liều bolus nhanh (2%). Những yếu tố nguy cơ khác bao gồm: bệnh tim mạch nền, tiền căn xạ trị trung thất, và dùng đồng thời các thuốc hóa trị. Các biến cố tim mạch thường không kéo dài (tối đa 48 giờ) và thường chuyển biến nhanh trong 2 đến 5 sau khi bắt đầu điều trị 5-FU. Các biến đổi điện tim của tình trạng thiếu máu được báo cáo ở 68% trường hợp và có liên quan với tăng chất chỉ điểm sinh học trong 43% trường hợp. Tỉ lệ tử vong chung dao động từ 2.2% đến 13%.
Ở một nhánh khác, capecitabine (sản phẩm dạng uống tiền chất của 5-FU) có tính hoạt hóa chọn lọc, xảy ra ưu thế ở tế bào ung thư, giúp thuốc này có độc tính tim thấp hơn 5-FU. Tần suất của nhiễm độc tim do capecitabine trong khoảng từ 3% đến 9%. Một nghiên cứu tiến cứu ở 644 bệnh nhân không tiền căn bệnh mạch vành, ghi nhận xuất độ của bệnh tim thiếu máu có triệu chứng và biểu hiện ECG là 5.2% trường hợp điều trị capecitabine. Các thay đổi của ECG, bao gồm cả ST chênh lên, lại ít tương quan với mức tăng nồng độ các chất chỉ điểm trong huyết thanh.
Thuốc đối kháng microtubule. Thiếu máu và nhồi máu cơ tim được ghi nhận trong xấp xỉ 3% trường hợp bệnh nhân điều trị với paclitaxel. Trong 198 bệnh nhân dùng paclitaxel trong ung thư buồng trứng, 0.5% khởi phát nhồi máu cơ tim (MI). Từ cơ sở dữ liệu của Chương trình đánh giá Tác dụng có hại của Liệu Pháp điều trị Ung thư (Cancer TherapyEvaluation Program’s Adverse Drug Reaction), theo dõi hơn 3,400 bệnh nhân, tần suất chung của các biến cố tim mạch độ 4 trở lên chỉ có 0.29%. Những biến cố này xảy ra trong vòng 2 tuần từ khi khởi trị paclitaxel và quan sát được ở các bệnh nhân đã có nguy cơ tim mạch trước đó như tăng huyết áp và bệnh mạch vành mạn.
Thiếu máu cơ tim cũng được báo cáo sau khi điều trị với docetaxel. Trong một nghiên cứu lâm sàng ở ung thư biểu mô tế bào vảy tiến triển, không thể phẫu thuật,ở vị trí đầu và cổ, 355 bệnh nhân được phân bổ ngẫu nhiên vào nhóm dùng liệu trình chuẩn với cisplatin và 5-FU và nhóm dùng cisplatin liều tương tự kết hợp docetaxel. Thiếu máu cơ tim xảy ra ở 1.7% ở nhóm dùng docetaxel và 0.6% ở nhóm chứng. Mặc dù không được báo cáo trong các nghiên cứu cơ sở, thiếu máu cơ tim vẫn được liệt kê thành tác dụng phụ của docetaxel trong hướng dẫn kèm theo bao bì thuốc.
Thuốc ức chế yếu tố tăng trưởng nội mạc mạch máu (VEGF). Trong một phân tích gộp ở 1,745 bệnh nhân ung thư từ 5 thử nghiệm ngẫu nhiên có đối chứng, tần suất chung của biến cố huyết khối động mạch (ATEs) cao hơn rõ rệt ở nhóm dùng bevacizumab (3.8%) so với nhóm chứng. Tại nghiên cứu BRiTE (Bevacizumab Regimens’ Investigation of Treatment Effects: Đánh giá hiệu quả điều trị của Bevacizumab),1,953 bệnh nhân dùng bevacizumab ở 248 khu vực trên nước Mỹ được theo dõi trong vòng 20 tháng. Tần suất chung của ATEs là 2%. Trong các biến cố này, >57% là tai biến mạch máu tim và sọ não kết hợp [cerebrovascular cardiovascular accidents (CVA)] và cơn thiếu máu não thoáng qua (TIAs), 30% là nhồi máu cơ tim (MI) (trong đó có 50% tử vong). Yếu tố nguy cơ độc lập đối với ATEs bao gồm: tuổi cao từ 75 tuổi, tổng trạng toàn thân kém [thang điểm Eastern Cooperative Oncology Group (ECOG) ≥1Đ], tiền căn tăng huyết áp và bệnh động mạch, bệnh nhân đang dùng thuốc kháng đông.
Thuốc ức chế tyrosine kinase phân tử nhỏ. Trong một nghiên cứu pha 3, mù đôi, đa quốc gia ở 569 bệnh nhân ung thư tụy giai đoạn muộn (khối u khu trú kích thước lớn không thể phẫu thuật, hoặc đã di căn), CVA và MI xảy ra ở 4.6% bệnh nhân điều trị bằng gemcitabine kết hợp erlotinib,so với 1.2% ở nhómdùng gemcitabine và giả dược. Mặc dù tần suất xảy ra CVA/MI khi đơn trị liệu với erlotinibkhông được công bố trong nghiên cứu của tác giả Moore và cộng sự, nguy cơ xuất hiện các biến cố trên vẫn được FDA đề cập trong hướng dẫn kèm theo bao bì của thuốc này.
Khoảng 3% bệnh nhân trong các thử nghiệm lâm sàng xuất hiện thiếu máu cơ tim khi sử dụng sorafenib. Trong một nghiên cứu lâm sàng chưa công bố, tần suất nhồi máu – thiếu máu cơ tim ở khoảng 2.7% bệnh nhân ung thư tế bào gan điều trị với sorafenib, so với chỉ 1.3% ở nhóm chứng. Tương tự, sorafenib có liên quan với tỉ lệ nhồi máu – thiếu máu cơ tim cao hơn giả dược ở bệnh nhân carcinoma tế bào thận (3% so với <1%). Tần suất mắc nhồi máu- thiếu máu cơ tim ở các nhóm bệnh ung thư khác cũng điều trị với sorafenib vào khoảng 2% đến 3%.
Proteasome inhibitors. Độ an toàn sử dụng của carfilzomib được phân tích bởi Siegel và cộng sự ở 526 bệnh nhân từ hai thử nghiệm lâm sàng 4 pha; nhờ vào các kết quả của tác giả này, carfilzomib đã được FDA phê duyệt. Trong phân tích trên, tần suất mắc chung của thiếu máu cơ tim là 3.4%. Xuất độ của các biến cố thiếu máu cơ tim lại được ghi nhận cao hơn nhiều ở hai nghiên cứu pha 3 thế hệ sau
· Nghiên cứu ASPIRE (Carfizomib, Lenalidomide, and Dexamethasone vs Lenalidomide and Dexamethasone in Subjects with Relapsed Multiple Myeloma – Carfizomib, Lenalidomide, và Dexamethasone so với Lenalidomide và Dexamethasone ở bệnh nhân Đa u tủy tái phát); và
· Nghiên cứu ENDEAVOR (Carfilzomib and Dexamethasone versus Bortezomib and Dexamethasonefor Relapsed Multiple Myeloma Patients – Carfilzomib và Dexamethasone so với Bortezomib và Dexamethasone ở bệnh nhân Đa u tủy tái phát.
Trong nghiên cứu ASPIRE, tỉ lệ bệnh tim thiếu máu cục bộ là 5.9% so với 4.6% ở nhóm chứng. Tương tự, nghiên cứu ENDEAVOR cũng đưa ra tỉ lệ biến cố thiếu máu cơ tim là 3% cao hơn nhóm chứng (2%). Vì vậy, bệnh nhân nguy cơ cao nên được cân nhắc đánh giá nguy cơ bệnh mạnh vành trước khi khởi trị carfilzomib.
|
BẢNG 3 Các liệu pháp hóa trị liên quan đến Thiếu máu cơ tim/ Nhồi máu cơ tim |
|||
|
Thuốc hóa trị |
Độ phổ biến |
Tần suất (%) |
Phòng ngừa/ Điều trị |
|
Antimetabolites |
|||
|
Capecitabine |
++++ |
3-9 |
Tầm soát và điều trị thiếu máu cơ tim |
|
Flourouracil |
++++ |
1-68 |
|
|
Kháng thể đơn dòng ức chế tyrosine kinase |
|||
|
Bevacizumab |
+++ |
0.6-8.5 |
|
|
Thuốc ức chế tyrosine kinase phân tử nhỏ |
|||
|
Nilotinib Ponatinib |
++++ |
5.0-9.4 |
|
|
+ |
12 |
||
|
Thuốc ức chế tăng sinh mạch |
|||
|
Lenalidomide |
+++ |
0-1.9 |
|
|
Thuốc đối kháng microtubule |
|||
|
Paclitaxel |
++++ |
<1.5 |
|
|
+ = <1,000 liều được phân phối; ++ = 1,000-5,000 liều được phân phối; +++ = 5,000-10,000 liều được phân phối; ++++ = >10,000 liều được phân phối(1,2,24,29). |
|||
III.2. SINH LÝ BỆNH
Sự co thắt mạch vành dai dẳng tại vị trí các mảng xơ vữa sẵn có được ghi nhận qua thông tim khi bệnh nhân đang điều trị bằng 5-FU truyền tĩnh mạch. Các thí nghiệm trên vòng cơ động mạch chủ ở thỏ cho thấy tăng liều 5-FU thúc đẩy co mạch do co cơ trơn mạch máu, điều hòa bởi proteinkinase C. Một cơ chế gây độc khác của 5-FU là tác dụng độc tố trực tiếp lên tế bào nội mô, làm tổn thương lớp này dẫn đến hình thành vi huyết khối gây tắc nghẽn. Mặc dù chụp mạch vành không ghi nhận các tổn thương này, các xét nghiệm giải phẫu bệnh vi thể có thể nhìn thấy tổn thương nội mạc và huyết khối vi mạch. Tổn thương nội mạc bởi 5-FU có thể được giảm thiểu nhờ thuốc kháng đông.
Độc tính tim của paclitaxel vẫn còn chưa được hiểu rõ cơ chế. Thiếu máu cơ tim liên quan đến paclitaxel được qui cho việc sử dụng đồng thời với các thuốc hóa trị khác và các bệnh lý tim mạch sẵn có. Dầu polyoxyethylated castor, được biết với tên biệt dược Cremophor EL(BASF, Ludwigshafen, Đức), được sử dụng làm chất chuyên chở paclitaxel trong hỗn dịch tiêm và có thể góp phần gây độc cho tim bởi kích thích tăng tiết histamine.
VEGF kích thích tế bào nội mô sản sinh giúp duy trì sống còn và toàn vẹn mạch máu. Vì vậy bevacizumab ức chế VEGF làm giảm khả năng tái tạo lớp nội mô khi stress xảy ra. Lớp nội mô bất toàn bộc lộ lớp collagen bên dưới kích hoạt các yếu tố mô, dẫn đến tăng đông tại chỗ và tạo huyết khối.Ức chế VEGF còn hạn chế sản sinh nitric oxide (NO) và prostacyclin, cũng như tăng hematocrit và độ nhớt máu do tăng tạo erythropoietin, cộng hưởng làm tăng nguy cơ thuyên tắc huyết khối.
Carfilzomib được báo cáo làm tăng áp lực tưới máu vành và gây co mạch lúc nghỉ ở tim và động mạch phân lập từ thỏ. Ngoài ra, carfilzomib còn khuếch đại khả năng co mạch của noradrenaline và angiotensin II, kiềm hãm tác dụng chống co mạch của nifedipine và nitroglycerin, cũng như làm giảm dãn mạch bởi acetylcholine.
III.3. TẦM SOÁT, CHẨN ĐOÁN VÀ ĐIỀU TRỊ
Bởi vì bệnh mạch vành sẵn có là một yếu tố nguy cơ tiến triển đến hội chứng vành cấp do hóa trị, tầm soát bệnh mạch vành nên được thực hiện ở tất cả bệnh nhân nguy cơ cao trước khi khởi trị hóa trị, đặc biệt với những thuốc đã biết làm tăng thiếu máu cơ tim (Bảng 3).
Những bệnh nhân nghi ngờ hội chứng vành nên được điều trị theo các hướng dẫn lâm sàng của ACC/AHA. Ngoài statin và chẹn beta, điều trị nền tảng đối với hội chứng vành cấp còn bao gồm can thiệp mạch vành cũng như thuốc chống kết tập tiểu cầu và kháng đông, tuy những nhân tố này làm tăng nguy cơ xuất huyết trên nền giảm tiểu cầu ở bệnh nhân ung thư. Mặc dù các nghiên cứu tiến cứu ở nhóm bệnh nhân đặc biệt này còn ít, một phân tích hồi cứu ở bệnh nhân ung thư có giảm tiểu cầu và hội chứng vành cấp cho thấy aspirin cải thiện tỉ lệ sống còn trong vòng 7 ngày mà không làm tăng nguy cơ chảy máu.
Cá thể hóa trong lựa chọn điều trị ở nhóm bệnh nhân này nên được chú trọng, nhưng can thiệp mạch vành cấp cứu nên được thực hiện ở bệnh nhân ung thư có hội chứng vành cấp tiến triển, bất kể có tình trạng giảm tiểu cầu hay không.
Đáp ứng của thuốc chống kết tập tiểu cầu và kháng đông ở nhóm bệnh có số lượng tiểu cầu>50,000/ml vẫn tốt như ở nhóm có lượng tiểu cầu bình thường. Tuy nhiên, có thể cần phải giảm liều heparin, từ 30 đến 50 U/kg, ở những bệnh nhân có tiểu cầu <50,000/ml. Chống kết tập tiểu cầu kép với aspirin and clopidogrel có thể được dùng ở bệnh nhân có tiểu cầu >30,000/ml, trong khi nên dùng đơn trị aspirin khi tiểu cầu chỉ >10,000/ml. Với mức tiểu cầu dưới 10,000/ml, nên cân nhắc kỹ giữa nguy cơ chảy máu và nguy cơ việc không điều trị huyết khối.
Ở bệnh nhân có ACS và giảm tiểu cầu, chiến lược tái tưới máu vẫn có thể được thực hiện qua đường động mạch quay, sử dụng catheter nhỏ (micropuncture), và dụng cụ đóng mạch (sheath) nơi chọc kim sau can thiệp. Khi chọn đường động mạch đùi, đè ép vùng bẹn kéo dài ít nhất 30 phút để đảm bảo cầm máu.
Bệnh nhân điều trị với 5-FU hoặc capecitabine nên đượctheo dõi nghiêm ngặt đối với các biến cố thiếu máu cơ tim bằng ECG định kỳ. Nên cân nhắc sử dụng các thuốc dãn vành như nitrate và chẹn kênh calci. Ở bệnh nhân ung thư xuất hiện đau ngực khi đang điều trị với 5-FU hay capecitabine, các thuốc này nên được tạm ngưng cho tới khi chẩn đoán được thiết lập và tối ưu các thuốc chống đau ngực. Bệnh nhân có thể tiếp tục liệu pháp hóa trị dưới sự theo dõi chặt chẽ, tuy rằng biện pháp ưu thế hơn vẫn là đổi liệu trình hóa trị khác ít gây độc tim.
Ngưng sorafenib tạm thời hay vĩnh viễn được khuyến cáo khi xảy ra thiếu máu cơ tim trong hoặc sau thời gian liệu trình. Dữ liệu về việc tái khởi động sorafenib còn rất hạn chế.
Vì những bệnh nhân có tiền căn đột quị hay nhồi máu cơ tim trong vòng 12 tháng trước khởi trị bevacizumab đều bị loại khỏi các nghiên cứu, độ an toàn của thuốc này ở nhóm bệnh nhân nguy cơ cao vẫn chưa được làm rõ. Liệu trình bevacizumab nên được dừng ngay khi bệnh nhân xuất biến cố huyết khối động mạch (ATE) nặng. Vẫn chưa có dữ liệu đánh giá tính an toàn của tái sử dụng bevacizumab sau khi ATE được giải quyết.
Do bởi mức độ nặng nề các biến chứng tim mạch gây ra bởi carfilzomib, những bệnh nhân nguy cơ cao (bao gồm cả bệnh nhân trên 75 tuổi), nên được đánh giá mạch vành kỹ lưỡng trước khi khởi trị thuốc này. Dừng liệu trình đúng lúc là biện pháp an toàn khi bệnh nhân có biểu hiện đau ngực khi đang truyền carfilzomib.







