(Effects of Dapagliflozin on Symptoms, Function and Quality of Life in Patients
with Heart Failure and Reduced Ejection Fraction: Results from the DAPA-HF Trial1)
Kosiborod & Jhund và cộng sự
Lược dịch và hiệu đính: TS.BS. NGUYỄN THANH HUÂN
Bệnh viện Thống Nhất TP.HCM
TÓM TẮT
Đặt vấn đề: Các mục tiêu điều trị bệnh nhân suy tim và phân suất tống máu giảm (heart failure and reduced ejection fraction, HFrEF) bao gồm giảm tử vong, giảm nhập viện và cải thiện tình trạng sức khỏe (triệu chứng, chức năng thể chất và chất lượng cuộc sống). Trong thử nghiệm DAPA-HF (Dapagliflozin And Prevention of Adverse-outcomes in Heart Failure), thuốc ức chế đồng vận kênh natri-glucose 2, dapagliflozin, đã được chứng minh làm giảm tử vong, giảm nhập viện và cải thiện triệu chứng ở các bệnh nhân HFrEF. Trong phân tích này, chúng tôi khảo sát ảnh hưởng của dapagliflozin trên các kết cục tình trạng sức khỏe, bằng việc sử dụng bảng câu hỏi KCCQ (Kansas City Cardiomyopathy Questionnaire).
Phương pháp: KCCQ được đánh giá tại thời điểm chia nhóm ngẫu nhiên, sau 4 và 8 tháng. Các bệnh nhân được phân chia dựa trên mức nền tổng điểm triệu chứng (total symptom score, TSS). Mô hình hồi qui Cox được dùng đánh giá ảnh hưởng của dapagliflozin trên các biến cố lâm sàng ở từng phân nhóm. Ảnh hưởng của dapagliflozin trên KCCQ-TSS, điểm giản lược lâm sàng (clinical summary score, CSS) và điểm giản lược toàn thể (overall summary score, OSS) được đánh giá. Phân tích phản hồi được dùng để so sánh tỷ lệ bệnh nhân điều trị với dapagliflozin so với giả dược với các thay đổi có ý nghĩa lâm sàng trong KCCQ tại thời điểm 8 tháng.
Kết quả: 4443 bệnh nhân được thu thập mức nền KCCQ (KCCQ-TSS trung vị 77,1 [IQR 58,3– 91,7]). Ảnh hưởng của dapagliflozin so với giả dược trên giảm tử vong do tim mạch hoặc suy tim nặng hơn là đồng nhất ở các mức KCCQ-TSS (mức thấp nhất đến cao nhất: HR (95% CI): 0,70 (0,57–0,86); 0,77 (0,61–0,98); 0,62 (0,46–0,83); P cho tính không đồng nhất = 0,52). Bệnh nhân được điều trị bằng dapagliflozin có cải thiện tốt hơn về điểm trung bình của KCCQ-TSS, -CSS và -OSS sau 8 tháng (cao hơn 2,8; 2,5 và 2,3 điểm so với giả dược; P <0,0001 cho tất cả). Bệnh nhân được điều trị với dapagliflozin có suy giảm KCCQ-TSS ít hơn (OR 0,84, KTC 95% 0,78–0,90; P <0,0001) và có cải thiện nhiều hơn ở các mức độ ít, vừa và nhiều (OR, KTC 95%: 1,15, 1,08–1,23; 1,15, 1,08–1,22; 1,14, 1,07–1,22; số người cần điều trị (number-needed-to-treat, NNT) = 14, 15 và 18; P <0,0001 cho tất cả; các kết quả đồng nhất cho KCCQ-CSS và -OSS).
Kết luận: Dapagliflozin làm giảm tử vong do tim mạch và suy tim nặng hơn ở các mức nền KCCQ và cải thiện triệu chứng, chức năng thể chất và chất lượng cuộc sống ở bệnh nhân HFrEF. Hơn nữa, dapagliflozin còn làm tăng tỷ lệ bệnh nhân cải thiện tình trạng sức khỏe ở các mức độ ít, vừa, và nhiều. Các ảnh hưởng này có ý nghĩa rất quan trọng trên lâm sàng.
Đăng ký thử nghiệm lâm sàng: URL: https://clinicaltrials.gov. Định danh: NCT03036124.
Từ khóa: Suy tim, KCCQ, DAPA-HF, Dapagliflozin, Thuốc ức chế SGLT2, tình trạng sức khỏe
Từ viết tắt
ACEI (Angiotensin-converting enzyme Inhibitor): Thuốc ức chế men chuyển
ARB (Angiotensin II receptor blockers): Thuốc chẹn thụ thể Angiotensin II
ARNI (Angiotensin receptor neprilysin inhibitor): Thuốc ức chế neprilysin/chẹn thụ thể angiotensin
BP (Blood pressure): Huyết áp
CABG (Coronary artery bypass grafting): Bắc cầu động mạch vành
CI (Confidence interval): Khoảng tin cậy
CRT-D (cardiac resynchronization therapy defibrillator): Máy tái đồng bộ – khử rung tim
CRT-P (cardiac resynchronization therapy pacemaker): Máy tái đồng bộ – tạo nhịp tim
CSS (Clinical summary score): Điểm giản lược lâm sàng
CV (Cardiovascular): Tim mạch
DAPA-HF (Dapagliflozin And Prevention of Adverse-outcomes in Heart Failure)
DEFINE-HF (Dapagliflozin Effects on Biomarkers, Symptoms, and Functional Status in Patients With Heart Failure with Reduced Ejection Fraction)
eGFR (Estimated glomerular filtration rate): Mức lọc cầu thận ước tính
HF (Heart failure): Suy tim
HF-ACTION (Heart Failure: A Controlled Trial Investigating Outcomes of Exercise)
HFrEF (Heart failure and reduced ejection fraction): Suy tim phân suất tống máu giảm
HR (Hazard ratio): Hazard ratio
ICD (implantable cardioverter defibrillator): máy khử rung tim cấy được
IQR (Interquartile range): Khoảng tứ phân vị
KCCQ (Kansas City Cardiomyopathy Questionnaire): Bảng câu hỏi về bệnh cơ tim của Thành phố Kansas
LBBB (Left bundle branch block): Block nhánh trái
LVEF (Left ventricular ejection fraction): Phân suất tống máu thất trái
MADIT-CRT (Multicenter Automatic Defibrillator Implantation Trial With Cardiac Resynchronization Therapy)
NNT (Number-needed-to-treat): Số cần điều trị để hưởng lợi ích
NT-proBNP (N-terminal pro-B-type natriuretic peptide): peptit lợi tiểu natri pro-type B ở đầu N
NYHA (New York Heart Association): Hiệp hội Tim mạch New York
OR (Odds ratio): Tỷ số chênh
OSS (Overall summary score): Điểm giản lược toàn thể
PARADIGM-HF (Prospective comparison of ARNI (Angiotensin Receptor Neprilysin Inhibitor) with ACEI (Angiotensin-Converting-Enzyme Inhibitor) to Determine Impact on Global Mortality and Morbidity in Heart Failure)
PCI (Percutaneous coronary intervention): Can thiệp mạch vành qua da
SGLT2i (sodium–glucose cotransporter-2 inhibitor): Chất ức chế kênh đồng vận natri – glucose 2
SHIFT (Systolic Heart Failure Treatment with the If inhibitor ivabradine)
TSS (Total symptom score): Tổng điểm triệu chứng
QUAN ĐIỂM LÂM SÀNG
Điều gì mới?
- Dapagliflozin cải thiện tử vong do tim mạch hoặc suy tim nặng hơn ở bệnh nhân HFrEF bất kể mức độ suy giảm triệu chứng ban đầu.
- Dapagliflozin cải thiện gánh nặng về triệu chứng, chức năng thể chất và chất lượng cuộc sống ở bệnh nhân HFrEF. Các ảnh hưởng này được duy trì và khuếch đại theo thời gian.
- Dapagliflozin làm tăng đáng kể tỷ lệ bệnh nhân cải thiện ở các mức độ nhỏ, vừa và lớn về tình trạng sức khỏe. Các ảnh hưởng này có ý nghĩa rất quan trọng trên lâm sàng.
Ý nghĩa lâm sàng?
- Tác dụng có lợi của dapagliflozin đối với kết cục của suy tim không phụ thuộc vào tình trạng sức khỏe suy giảm lúc ban đầu.
- Phát hiện của chúng tôi chỉ ra dapagliflozin cải thiện đáng kể tình trạng sức khỏe liên quan đến suy tim (các triệu chứng, chức năng thể chất và chất lượng cuộc sống), được đo bằng bảng câu hỏi KCCQ, với các lợi ích xuất hiện sớm và được duy trì lâu dài.
MỞ ĐẦU
Bệnh nhân suy tim và phân suất tống máu giảm (heart failure and reduced ejection fraction, HFrEF) có nguy cơ cao có bệnh tiến triển, dẫn đến suy giảm lâm sàng, tái nhập viện nhiều lần và tử vong. Quan trọng hơn, bệnh nhân cũng mang gánh nặng của các triệu chứng suy nhược, ảnh hưởng đến chức năng hàng ngày và chất lượng cuộc sống. Đáng lưu ý một số thuốc điều trị HFrEF (ví dụ: thuốc chẹn beta) có tác động tích cực đến tử vong và nhập viện nhưng lại không cải thiện tình trạng sức khỏe, làm nổi bật lên một nhu cầu cao mà chưa được đáp ứng về các liệu pháp bổ sung hiệu quả không chỉ cải thiện các biến cố lâm sàng mà còn giảm gánh nặng triệu chứng, giảm hạn chế thể chất và cải thiện chất lượng cuộc sống. Trên thực tế, cải thiện tình trạng sức khỏe của bệnh nhân (bao gồm gánh nặng triệu chứng, hạn chế về thể chất và chất lượng cuộc sống) là mục tiêu chính trong quản lý suy tim, ngày càng được ghi nhận bởi các hướng dẫn thực hành và được các cơ quan quản lý công nhận là một kết quả quan trọng.
Trong thử nghiệm DAPA-HF, chất ức chế kênh đồng vận thụ thể natri-glucose 2, dapagliflozin, được thêm vào các liệu pháp khác theo khuyến cáo, đã chứng minh làm giảm nguy cơ tử vong và nhập viện do suy tim và cải thiện triệu chứng ở 4744 bệnh nhân HFrEF. Trong phân tích hiện tại, chúng tôi có hai mục tiêu sau: 1) đánh giá liệu ảnh hưởng của dapagliflozin trên kết cục lâm sàng trong thử nghiệm DAPA-HF có thay đổi tùy theo mức độ suy giảm triệu chứng lúc ban đầu hay không và 2) kiểm tra ảnh hưởng của dapagliflozin trên các mức tình trạng sức khỏe, được đo lường từ bảng câu hỏi KCCQ, một công cụ dùng để định lượng các triệu chứng, chức năng và chất lượng cuộc sống liên quan đến suy tim.
PHƯƠNG PHÁP
Dữ liệu cho các phát hiện được mô tả trong bài viết này được sử dụng theo chính sách chia sẻ dữ liệu của AstraZeneca. DAPA-HF là một thử nghiệm ngẫu nhiên, mù đôi, có đối chứng ở bệnh nhân HFrEF, để đánh giá hiệu quả và độ an toàn của dapagliflozin 10 mg x 1 lần/ngày, so với giả dược, được bổ sung vào chế độ điều trị chuẩn. Thiết kế nghiên cứu, đặc điểm cơ bản và kết quả chính của thử nghiệm đã được công bố. Ủy ban Đạo đức tại mỗi điểm trong 410 điểm nghiên cứu tham gia (ở 20 quốc gia) đều đã phê duyệt phác đồ, và tất cả bệnh nhân đã ký biên bản chấp thuận.
BỆNH NHÂN TRONG NGHIÊN CỨU
Nam và nữ ≥18 tuổi có suy tim thỏa điều kiện nếu họ được phân nhóm NYHA ≥II, có phân suất tống máu thất trái ≤40% và được điều trị tối ưu bằng liệu pháp thuốc và thiết bị cho suy tim. Người tham gia có nồng độ peptide lợi tiểu natri pro-type B (NT-proBNP) ≥600 pg/mL (≥400 pg/mL nếu nhập viện vì suy tim trong vòng 12 tháng trước đó). Bệnh nhân rung nhĩ hoặc cuồng nhĩ được yêu cầu phải có mức NT-proBNP ≥900 pg/mL, bất kể tiền sử nhập viện vì suy tim. Các tiêu chí loại trừ chính bao gồm: các triệu chứng hạ huyết áp hoặc huyết áp tâm thu <95 mmHg, mức lọc cầu thận ước tính (eGFR) <30 mL/phút/1,73m2 (hoặc chức năng thận suy giảm nhanh chóng), đái tháo đường típ 1 và các tình trạng khác có khả năng ngăn cản bệnh nhân tham gia thử nghiệm hoặc hạn chế về kỳ vọng sống. Danh sách đầy đủ các tiêu chí loại trừ được cung cấp trong thiết kế nghiên cứu2.
QUY TRÌNH NGHIÊN CỨU
Sau khi ký đồng thuận, thăm khám lần 1 để bắt đầu giai đoạn sàng lọc trong 14 ngày, các tiêu chí nhận vào và loại trừ được kiểm tra, đồng thời thu thập thông tin cơ bản. Lần thăm khám thứ 2 là lần khám ngẫu nhiên và việc phân loại ngẫu nhiên được phân tầng dựa trên chẩn đoán đái tháo đường típ 2 (được định nghĩa là một chẩn đoán đã xác định hoặc mức HbA1c ≥6,5% [≥48 mmol/mol]). Sau khi phân loại ngẫu nhiên, các cuộc theo dõi tiếp vào 14 và 60 ngày, sau đó là 120, 240, 360 ngày và bốn tháng một lần sau đó. Việc thăm khám sớm sau khi phân nhóm ngẫu nhiên (14 ngày) bao gồm để kiểm tra chức năng thận và huyết áp (cũng như các triệu chứng của hạ huyết áp); lần thăm khám này cũng để điều chỉnh thuốc lợi tiểu nền hoặc các liệu pháp không cần thiết khác. Giảm liều (đến 5mg dapagliflozin hoặc giả dược mỗi ngày) hoặc ngừng tạm thời thuốc nghiên cứu được xem xét trong trường hợp giảm eGFR cấp tính, giảm thể tích hoặc hạ huyết áp (hoặc để tránh những tình trạng này); tuy nhiên, sau đó tăng liều (hoặc bắt đầu lại) sau này trong mọi trường hợp khi có thể.
KẾT CỤC LÂM SÀNG
Kết cục chính trong thử nghiệm DAPA-HF là kết cục gộp của suy tim nặng hơn (nhập viện vì suy tim hoặc tái khám khẩn cấp vì suy tim) hoặc tử vong do tim mạch. Các kết cục lâm sàng bổ sung là số lần nhập viện vì suy tim hoặc tử vong do tim mạch, các lần suy tim nặng hơn (nhập viện vì suy tim hoặc tái khám khẩn cấp vì suy tim), nhập viện vì suy tim, tử vong do tim mạch và tử vong do mọi nguyên nhân.
BẢNG CÂU HỎI VỀ BỆNH CƠ TIM CỦA THÀNH PHỐ KANSAS
KCCQ được bệnh nhân tự đánh quá bằng một thiết bị điện tử mà không cần sự hỗ trợ từ nhóm nghiên cứu và được đánh giá lúc phân nhóm ngẫu nhiên, sau 4 tháng và 8 tháng. KCCQ là một công cụ tự đánh giá dành riêng cho một bệnh cụ thể, gồm 23 mục, để đánh giá các triệu chứng (tần suất, độ nặng và thay đổi gần đây), chức năng thể chất, chất lượng cuộc sống và chức năng xã hội trong 2 tuần trước đó. Trong KCCQ, tổng điểm triệu chứng (total symptom score, TSS) xác định tần suất triệu chứng và mức độ nghiêm trọng. Điểm giản lược lâm sàng (clinical summary score, CSS) bao gồm các khía cạnh chức năng và triệu chứng thực thể. Điểm giản lược toàn thể (overall summary score, OSS) được tính từ TSS, chức năng thể chất, chất lượng cuộc sống và chức năng xã hội. Đối với mỗi phần, tính hợp lệ, khả năng tái đánh giá, khả năng đáp ứng và khả năng diễn giải được thiết lập độc lập. Điểm số được chuyển thành phạm vi từ 0–100, trong đó điểm số cao hơn phản ánh tình trạng sức khỏe tốt hơn.
PHÂN TÍCH THỐNG KÊ
Trong phân tích post-hoc, bệnh nhân được chia thành ba nhóm nhỏ, dựa trên khoảng cắt của điểm KCCQ-TSS ban đầu: (i) ≤65,6, (ii) 65,7– 87,5, (iii) >87,5 điểm. Các đặc điểm cơ bản được tóm tắt dưới dạng trung bình và độ lệch chuẩn, trung vị và khoảng tứ phân vị, hoặc tỷ lệ phần trăm. Phần mở rộng Cuzick của phép thử Wilcoxon cho xu hướng được sử dụng để so sánh xu hướng giữa các phân nhóm của KCCQ. Tỷ lệ tử vong do tim mạch và suy tim nặng trên các phân nhóm KCCQ-TSS được tính toán và so sánh bằng ước tính Kaplan-Meier.
Để so sánh tác động của dapagliflozin và giả dược trên kết cục lâm sàng theo các phân nhóm KCCQ-TSS, chúng tôi đánh giá dữ liệu thời gian-sự kiện (time-to-event) và sử dụng các ước tính Kaplan-Meier và mô hình hồi qui Cox, phân tầng theo bệnh đái tháo đường, với tiền sử nhập viện vì suy tim và nhóm điều trị được xem là yếu tố tác động cố định để tính chỉ số Hazard ratio (HR), khoảng tin cậy 95% (CI) và giá trị P hai phía (two-sided P).
Chúng tôi phân tích sự khác biệt giữa các nhóm điều trị về KCCQ-TSS, CSS và OSS trung bình ở 4 tháng và 8 tháng ở những bệnh nhân còn sống, sử dụng một mô hình phối hợp cho các phép đo lặp lại và ước tính sự bình phương nhỏ nhất của hiệu trung bình giữa các nhóm điều trị được điều chỉnh cho các giá trị KCCQ ban đầu. Chúng tôi tiến hành phân tích phản hồi để kiểm tra tỷ lệ bệnh nhân bị suy giảm và có những cải thiện quan trọng về mặt lâm sàng theo KCCQ sau 8 tháng. Chúng tôi sử dụng các ngưỡng thay đổi có ý nghĩa lâm sàng cho KCCQ (≥5 điểm [nhỏ], ≥10 điểm [trung bình] và thay đổi ≥15 điểm [lớn]) cho tất cả các phân tích phản hồi trên các khía cạnh KCCQ. Tỷ lệ phản hồi được so sánh giữa những người được điều trị bằng dapagliflozin so với giả dược, sử dụng phương pháp thay thế nhiều lần cho các giá trị KCCQ bị thiếu. Tỷ số chênh (OR) để ước tính sự khác biệt giữa các nhóm điều trị và khoảng tin cậy 95% và giá trị p-2 mặt từ các mô hình hồi quy logistic (bao gồm nhóm điều trị, biến phân tầng (đái tháo đường típ 2 trong phân nhóm ngẫu nhiên) và giá trị KCCQ ban đầu ); các mô hình sử dụng dữ liệu thay thế cho các giá trị KCCQ bị thiếu, các ước tính được kết hợp bằng cách sử dụng quy tắc Rubin. Dữ liệu bị thiếu được nhập vào bằng cách sử dụng giả định thiếu sót ngẫu nhiên và mô hình Predictive Mean Matching, và phương pháp Fully Conditional Specification trong SAS Procedure MI (báo cáo FCS). Mô hình nghiên cứu bao gồm nhóm điều trị, phân tầng ngẫu nhiên theo đái tháo đường típ 2, điểm KCCQ ở thời điểm ban đầu, 4 tháng và 8 tháng, và biến phân loại đại diện cho số lượng các biến cố suy tim được báo cáo (0, 1, ≥2 biến cố) trong khoảng thời gian từ lúc phân nhóm ngẫu nhiên đến 4 tháng, và trong khoảng thời gian từ 4 đến 8 tháng. Bệnh nhân tử vong được tính là không cải thiện trong phân tích sự cải thiện hoặc xấu đi trong phân tích tình trạng suy sụp lâm sàng. Bệnh nhân có điểm KCCQ ban đầu quá cao khiến họ không thể cải thiện theo một ngưỡng nhất định (ví dụ: điểm cơ bản ≥95 điểm cho ngưỡng 5 điểm) được xác định là đã cải thiện nếu điểm của họ vẫn cao (tức là ≥95 điểm) lúc 8 tháng. Tương tự, những bệnh nhân có điểm KCCQ tại thời điểm ban đầu quá thấp để họ có thể gặp phải tình trạng xấu đi được định nghĩa là xấu đi nếu điểm của họ vẫn thấp trong 8 tháng. Số người cần điều trị (Number-needed-to-treat, NNT) với KTC 95% tương ứng của họ được tính bằng phương pháp được mô tả bởi Bender. Tất cả các phân tích được thực hiện bằng STATA phiên bản 15.1 (College Station, TX, USA) và SAS phiên bản 9.4 (SAS Institute, Cary, NC, USA). Giá trị P <0,05 được coi là có ý nghĩa thống kê.
KẾT QUẢ
Đặc điểm bệnh nhân
Tổng thể, 4443 bệnh nhân (93,7% dân số nghiên cứu) được đánh giá mức nền KCCQ. Có một số khác biệt ít giữa nhóm bệnh nhân có và không có đánh giá mức nền KCCQ, mặc dù hầu hết các đặc điểm lâm sàng tương tự nhau. Có 4141 bệnh nhân (89,7% bệnh nhân còn sống) được đánh giá KCCQ tại thời điểm 4 tháng (130 người thiếu dữ liệu KCCQ do tử vong, 473 người thiếu vì lý do khác ngoài tử vong) và 3955 người (88,3% bệnh nhân còn sống) được đánh giá KCCQ lúc 8 tháng (257 người thiếu dữ liệu KCCQ do tử vong, 532 người thiếu dữ liệu KCCQ vì lý do khác ngoài tử vong). Tỷ lệ bệnh nhân thiếu giá trị KCCQ tương tự nhau ở nhóm dapagliflozin và giả dược lúc 4 tháng và 8 tháng (89,9% so với 89,6%; và 88,7% so với 87,6%, tương ứng).
Điểm KCCQ-TSS trung vị là 77,1 (khoảng trung vị 58,3–91,7). Số lượng và tỷ lệ bệnh nhân trong nhóm KCCQ-TSS được trình bày trong Bảng 1. So với nhóm có điểm nền KCCQ-TSS cao hơn, nhóm có điểm thấp hơn thì trẻ hơn, thường là phụ nữ, da trắng và đến từ Châu Âu và Châu Mỹ (và ít đến từ châu Á – quan sát cũng được ghi nhận trong các thử nghiệm toàn cầu của HFrEF trước đây). Nhóm bệnh nhân này cũng có chỉ số khối cơ thể cao hơn và mức peptide natri lợi niệu cao hơn và eGFR thấp hơn (Bảng 1); thường ở nhóm NYHA III/IV, hơn là nhóm II và mắc đái tháo đường típ 2 và rung nhĩ nhiều hơn. Liên quan đến các thuốc điều trị suy tim cơ bản, bệnh nhân có KCCQ-TSS mức nền thấp hơn được điều trị thường xuyên hơn bằng thuốc đối kháng thụ thể mineralocorticoid và thuốc lợi tiểu. Điều trị thuốc ức chế neprilysin/chẹn thụ thể angiotensin nói chung là thấp nhưng tương tự giữa các nhóm tuổi. Tỷ lệ bệnh nhân được điều trị bằng thiết bị cấy ghép tim tương đương giữa các phân nhóm KCCQ-TSS.
Bảng 1. Đặc điểm ban đầu của dân số nghiên cứu KCCQ
| KCCQ-TSS nền | P xu hướng | ||||
| Mức 1
N=1487 |
Mức 2
N=1564 |
Mức 3
N=1392 |
Tổng cộng
N=4443 |
||
| Tuổi (năm) | 65,8 (11,0) | 66,4 (10,5) | 66,8 (10,5) | 66,3 (10,7) | 0,007 |
| Giới | |||||
| Nữ | 414 (27,8%) | 344 (22,0%) | 233 (16,7%) | 991 (22,3%) | <0,001 |
| Nam | 1073 (72,2%) | 1220 (78,0%) | 1159 (83,3%) | 3452 (77,7%) | |
| Chủng tộc | |||||
| Châu Á | 183 (12,3%) | 349 (22,3%) | 455 (32,7%) | 987 (22,2%) | <0,001 |
| Mỹ gốc Phi | 100 (6,7%) | 59 (3,8%) | 52 (3,7%) | 211 (4,7%) | |
| Da trắng | 1175 (79,0%) | 1141 (73,0%) | 864 (62,1%) | 3180 (71,6%) | |
| Khác | 29 (2,0%) | 15 (1,0%) | 21 (1,5%) | 65 (1,5%) | |
| Vùng địa lý | |||||
| Châu Á/
Thái Bình Dương |
180 (12,1%) | 342 (21,9%) | 447 (32,1%) | 969 (21,8%) | <0,001 |
| Châu Âu | 803 (54,0%) | 750 (48,0%) | 511 (36,7%) | 2064 (46,5%) | |
| Bắc Mỹ | 226 (15,2%) | 222 (14,2%) | 196 (14,1%) | 644 (14,5%) | |
| Nam Mỹ | 278 (18,7%) | 250 (16,0%) | 238 (17,1%) | 766 (17,2%) | |
| Huyết áp tâm thu (mmHg) | 121,5 (16,1) | 121,4 (16,3) | 122.6 (16,4) | 121,8 (16,3) | 0,102 |
| Huyết áp tâm trương (mmHg) | 73,9 (10,1) | 73,3 (10,4) | 73,5 (10,9) | 73,5 (10,5) | 0,151 |
| Mạch (lần/phút) | 72,7 (12,1) | 71,0 (11,4) | 70,4 (11,4) | 71,4 (11,7) | <0,001 |
| Chỉ số khối cơ thể (kg/m2) | 29,8 (6,6) | 28,0 (5,6) | 27,0 (5,2) | 28,3 (5,9) | <0,001 |
| Creatinine (mg/dL) | 1,2 (0,4) | 1,2 (0,3) | 1,2 (0,3) | 1,2 (0,3) | 0,007 |
| eGFR (mL/min/1.73m2) | 64,2 (19,1) | 65,9 (19,2) | 66,9 (19,2) | 65,7 (19,2) | <0,001 |
| NT-proBNP (pmol/L) | 1716,2
(964,0–3274,7) |
1389,0
(827,8–2517,9) |
1291,6
(798,9–2172,4) |
1432,0
(855,1–2635,7) |
<0,001 |
| Nguyên nhân suy tim | |||||
| Thiếu máu cục bộ | 865 (58,2%) | 886 (56,6%) | 755 (54,2%) | 2506 (56,4%) | 0,034 |
| Không thiếu máu cục bộ | 497 (33,4%) | 565 (36,1%) | 518 (37,2%) | 1580 (35,6%) | |
| Không rõ | 125 (8,4%) | 113 (7,2%) | 119 (8,5%) | 357 (8,0%) | |
| LVEF (%) | 31,2 (6,8) | 31.0 (6,8) | 31,0 (6,7) | 31,1 (6,8) | 0,184 |
| Phân loại NYHA | |||||
| II | 745 (50,1%) | 1108 (70,8%) | 1139 (81,8%) | 2992 (67,3%) | <0,001 |
| III | 724 (48,7%) | 443 (28,3%) | 242 (17,4%) | 1409 (31,7%) | |
| IV | 18 (1,2%) | 13 (0,8%) | 11 (0,8%) | 42 (0,9%) | |
| KCCQ-TSS | 51,0
(40,6–58,3) |
79,2
(72,4–83,3) |
97,9
(92,7–100,0) |
77,1
(58,3–91,7) |
<0,001 |
| Tăng huyết áp | 1185 (79,7%) | 1144 (73,1%) | 995 (71,5%) | 3324 (74,8%) | <0,001 |
| Tiền sử đái tháo đường típ 2 | 683 (45,9%) | 618 (39,5%) | 567 (40,7%) | 1868 (42,0%) | 0,004 |
| Tiền sử rung nhĩ | 654 (44,0%) | 575 (36,8%) | 493 (35,4%) | 1722 (38,8%) | <0,001 |
| Nhập viện vì suy tim trước đây | 777 (52,3%) | 825 (52,7%) | 715 (51,4%) | 2317 (52,1%) | 0,642 |
| NMCT trước đây | 678 (45,6%) | 694 (44,4%) | 605 (43,5%) | 1977 (44,5%) | 0,249 |
| PCI trước đây | 476 (32,0%) | 547 (35,0%) | 511 (36,7%) | 1534 (34,5%) | 0,008 |
| CABG trước đây | 253 (17,0%) | 281 (18,0%) | 225 (16,2%) | 759 (17,1%) | 0,56 |
| ACEi | 818 (55,0%) | 887 (56,7%) | 781 (56,1%) | 2486 (56,0%) | 0,544 |
| ARB | 413 (27,8%) | 428 (27,4%) | 371 (26,7%) | 1212 (27,3%) | 0,501 |
| ARNi | 170 (11,4%) | 168 (10,7%) | 152 (10,9%) | 490 (11,0%) | 0,654 |
| Lợi tiểu | 1,430 (96,2%) | 1470 (94,0%) | 1260 (90,5%) | 4160 (93,6%) | <0,001 |
| Digoxin | 297 (20,0%) | 287 (18,4%) | 233 (16,7%) | 817 (18,4%) | 0,025 |
| Chẹn thụ thể beta | 1432 (96,3%) | 1506 (96,3%) | 1336 (96,0%) | 4274 (96,2%) | 0,653 |
| Kháng kết tập tiểu cầu | 774 (52,1%) | 862 (55,1%) | 781 (56,1%) | 2417 (54,4%) | 0,028 |
| Kháng đông | 674 (45,3%) | 642 (41,0%) | 567 (40,7%) | 1883 (42,4%) | 0,012 |
| Statin | 985 (66,2%) | 1054 (67,4%) | 944 (67,8%) | 2983 (67,1%) | 0,366 |
| Tiền căn đặt ICD | 302 (20,3%) | 336 (21,5%) | 283 (20,3%) | 921 (20,7%) | 0,975 |
| CRT-D | 94 (6,3%) | 96 (6,1%) | 90 (6,5%) | 280 (6,3%) | 0,879 |
| CRT-D hoặc CRT-P | 117 (7,9%) | 119 (7,6%) | 107 (7,7%) | 343 (7,7%) | 0,852 |
| Tiền căn đặt ICD hoặc CRT-D | 396 (26,6%) | 432 (27,6%) | 373 (26,8%) | 1201 (27,0%) | 0,910 |
Dữ liệu ở dạng trung bình (độ lệch chuẩn), trung vị (khoảng tứ phân vị) hoặc số liệu (%); ACEI, ức chế men chuyển; ARB, chẹn thụ thể angiotensin II; ARNI, ức chế neprilysin/chẹn thụ thể angiotensin; CABG, phẫu thuật bắc cầu mạch vành; CRT-D, máy phá rung- tái đồng bộ cơ tim; CRT-P, máy tạo nhịp- tái đồng bộ cơ tim; eGFR, độ lọc cầu thận ước tính; ICD, máy phá rung tim cấy được; KCCQ, bảng câu hỏi bệnh cơ tim theo thành phố Kansas; LVEF, phân suất tống máu thất trái; NMCT, nhồi máu cơ tim; NT-proBNP, peptide lợi niệu natri; NYHA, Hiệp hội Tim New York; PCI, can thiệp mạch vành qua da; TSS, tổng điểm triệu chứng.
Kết quả lâm sàng
Bệnh nhân có KCCQ-TSS ban đầu thấp hơn có tỷ lệ tử vong do tim mạch hoặc suy tim nặng hơn (25,0%, 17,3% và 13,6% ở bệnh nhân trên các nhóm KCCQ-TSS lần lượt là ≤65,6; 65,7–87,5 và >87,5; P <0,001). Trong phân tích hồi qui Cox, các bệnh nhân có KCCQ-TSS ban đầu thấp hơn có nguy cơ tử vong do tim mạch cao hơn hoặc suy tim nặng hơn (Khoảng >87,5: tham chiếu; Khoảng 65,7–87,5: HR 1,30 (95% CI: 1,08–1,56), P=0,006; Khoảng ≤65,6: HR 1,93 (KTC 95% 1,62–2,30), P <0,001; Hình 1).
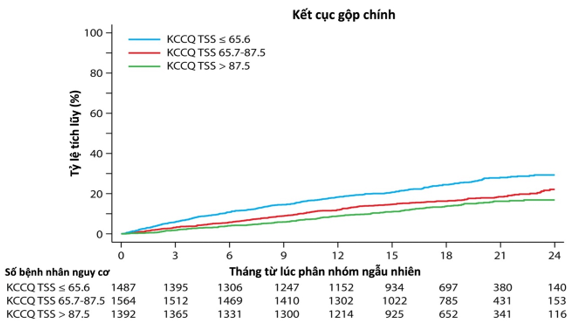
Hình 1. Thời gian đến biến cố đầu tiên về tử vong do tim mạch hoặc suy tim nặng hơn theo từng KCCQ-TSS từ lúc phân nhóm ngẫu nhiên
Khoảng >87,5: tham chiếu; Khoảng 65,7–87,5: HR 1,30 (KTC 95%: 1,08–1,56), P=0,006; Khoảng ≤65,6: HR 1,93 (KTC 95% 1,62–2,30), P <0,001. HR, Hazard ratio
(Vui lòng xem tiếp trong kỳ sau)







