I. ĐIỀU TRỊ SUY TIM EF BẢO TỔN
Theo ESC 2016, chẩn đoán suy tim EF bảo tồn-HFpEF đòi hỏi EF ≥50% và EF 40-49% được gọilà suy tim EF khoảng giữa-HFmrEF.
BS Nguyễn Thanh Hiền
BS Thượng Thanh Phương
Bệnh nhân HFmrEF nói chung đã bao gồm trong các TNLS của HFpEF, và điều trị áp dụng trong các khuyến cáo thườngsẽ bao gồm cả 2 HFmrEF và HFpEF. Sinh lý bệnh bên dưới HFpEF/HFmrEF không đồng nhất, thường được kết hợp với các kiểu hình khác nhaubao gồm cácbệnh về tim mạch (VD như AF, THA, CAD, tăng áp phổi) và các bệnh không tim mạch (ĐTĐ, bệnh thận mạn-CKD, thiếu máu, thiếu sắt, COPD và bệnh béo phì). So với bệnh nhânsuy tim EF giảm-HFrEF, nhập viện và tử vong ở bệnh nhân HFmrEF/HFpEF có liên quan nhiều hơn đến các nguyên nhân không tim mạch. Vì thếESCkhuyến cáo Class I-C cho sàng lọc cả bệnh tim mạch và không tim mạch ở bệnh nhân HFpEF hoặc HFmrEF, trong đó, nếu đượccần cung cấp thêm những can thiệp điều trị an toàn và hiệu quả để cải thiện triệu chứng và/hoặc tiên lượng.
Hiện tại chưa có điều trị nào được chứng minh thuyết phục làm giảm tỷ lệ mắc bệnh hoặc tử vong ở bệnh nhân HFpEF hoặc HFmrEF. Tuy nhiên, những bệnh nhân này thường lớn tuổi với nhiều triệu chứng,nhiều bệnh kết hợpvà thường có chất lượng cuộc sống kém,do đómục đích quan trọng của điều trị là làm giảm triệu chứng và cải thiện sự dễ chịu.
Bảng 1: Các thử nghiệm lâm sàng chính trong HfmrEF/HFpEF
|
TNLS |
Can thiệp |
TC nhận vào chính |
Theo dõi TB |
Kết cục chính |
|
PEP-CHF |
Perindopril so với giả dược. |
Chỉ số chuyển động thành thất trái ≥1.4 (tương ứng với EF ≥40%), có triệu chứng suy tim được điều trị bằng thuốc lợi tiểu, rối loạn chức năng tâm trương trên siêu âm tim, tuổi ≥70. |
2.1 năm |
Không có sự khác biệt trong tỷ lệ kết hợp tử vong do mọi nguyên nhân hoặc nhập viện do tim mạch (36% so với 37%, P = 0,35). |
|
I-PRESERVE |
Irbesartan so với giả dược. |
EF ≥45%, NYHA III-IV, hoặc NYHA II vào viện vì suy tim trong 6 tháng gần đây, tuổi ≥60. |
4.1 năm |
Không có sự khác biệt tỷ lệ kết hợp tử vong do mọi nguyên nhân hoặc nhập viện do suy tim (24% so với 25%, P = 0,54). |
|
CHARMPreserved |
Candesartan so với giả dược. |
EF> 40%, NYHA II-IV, tiền sử nhập viện do nguyên nhân tim mạch |
3.0 năm |
Có xu hướng giảm tỷ lệ kết hợp tử vong tim mạch hoặc suy tim nhập viện 11% (22% so với 24%, P không điều chỉnh = 0,12, P điều chỉnh = 0.051). |
|
Aldo-DHF |
Spironolactone so với giả dược. |
EF ≥50%, NYHA II-III, đỉnh VO2 ≤25 ml/phút/kg, rối loạn chức năng tâm trương trên siêu âm tim hoặc rung nhĩ, ≥50 . |
1.0 năm |
Giảm E/e’ khoảng – 1.5 (P <0,001). Không có sự thay đổi trong VO2 đỉnh (P = 0,81). |
|
TOPCAT |
Spironolactone so với giả dược. |
EF ≥45%, ≥1 dấu hiệu suy tim, ≥1 triệu chứng suy tim, nhập viện vì suy tim trong vòng 12 tháng gần đây, hoặc BNP ≥100 pg / mL hoặc NT-proBNP ≥360 pg / ml, tuổi ≥50 . |
3.3 năm |
Không có sự khác biệt trong tỷ lệ kết hợp tử vong tim mạch, ngừng tim, hoặc nhập viện suy tim (19% so với 20%, P = 0,14). |
|
SENIORS |
Nebivolol so với giả dược. |
Suy tim được khẳng định khi suy tim nhập viện trong 12 tháng gần đây và/hoặc EF ≤35 % trong 6 tháng gần đây, tuổi ≥70, 36% với EF> 35%. |
1.8 năm |
Giảm tỷ lệ kết hợp tử vong do mọi nguyên nhân và nhập viện do tim mạch khoảng 14% (31% so với 35%, P = 0,04). |
|
DIG-PEF |
Digoxin so với giả dược. |
Suy tim với EF> 45%, nhịp xoang. |
3.1 năm |
Không có sự khác biệt về tỷ lệ kết hợp tử vong suy tim hoặc suy tim nhập viện (21% so với 24%, P = 0,14) |
|
PARAMOUNT |
Sacubitril/valsartan so với valsartan. |
Suy tim với EF ≥45%, NYHA II-III, NT-proBNP> 400 pg / ml. |
12 tuần |
Giảm NT-proBNP: tỷ lệ thay đổi trong sacubitril/valsartan 0,77, 95% CI 0,64-0,92 (P = 0,005). |
|
RELAX |
Sildenafil so với giả dược |
Suy tim với EF ≥45%, NYHA II-IV, đỉnh VO2 <60% của giá trị tham khảo, NT-proBNP> 400 pg / ml hoặc áp lực đổ đầy thất trái cao |
24 tuần |
Không thay đổi trong VO2 đỉnh (P = 0,90). |
1. Hiệu quả của điều trị trên triệu chứng
Lợi tiểu thường sẽ cải thiện tình trạng sung huyết, do đó làm cải thiện các triệu chứng và dấu hiệu của suy tim. Bằng chứnghiện tạicho thấy các thuốc lợi tiểu cải thiện triệu chứng tương tự như trong HFrEF, nên nó đượcESC 2016khuyến cáo class I-B chođiều trị triệu chứng và sung huyết trong HFpEF hoặc HFmrEF. Tuy nhiên bằng chứng cho ức chế bvà MRA cải thiện triệu chứng ở những bệnh nhân này còn thiếu. Bằng chứng cũng không phù hợp cho sự cải thiện triệu chứng ở những người điều trị với ức chế men chuyển-ACEIsvà ức chế thụ thể-ARB (chỉ có candesartan cho thấy sự cải thiện NYHA).
2. Hiệu quả của điều trị trên nhập viện
Ở bệnh nhân nhịp xoang, một số bằng chứng cho thấy Nebivolol, digoxin, spironolactone và candesartan có thể làm giảm nhập viện vì suy tim. Đối với bệnh nhân rung nhĩ, ức chế b không hiệu quả, còn digoxinthìchưa được nghiên cứu. Còn các bằng chứng ủng hộ cho ARBs hoặc ACEIs vẫn đang bàn cải.
3. Hiệu quả của điều trị trên tử vong
Các TNLS về ACEIs, ARB, ức chế b và MRA đều đã thất bại trong việc chứng minh giảm tỷ lệ tử vong ở bệnh nhân HFpEF hoặc HFmrEF. Tuy nhiên, ở những bệnh nhân lớn tuổi với HFrEF, HFpEF hoặc HFmrEF, Nebivolol giảm kết cục tim mạch gộp gồm tử vong hoặc nhập viện do nguyên nhân tim mạch, không ghi nhậntương tác có ý nghĩa giữa hiệu quả điều trị vớiEF nền.
4. Vài lưu ý điều trị
Kiểm soát tần số thất tối ưu ở những bệnh nhân HFmrEF/HFpEF và rung nhĩ là chưa rõ, mặt khác việckiểm soát tích cực lạicòncó thể gâyhại. Verapamil hoặc diltiazem không nên phối hợp với ức chế b. Hiện chưa đủ dữ liệu để khuyến cáo cho chiến lược cắt đốt (hoặc tĩnh mạch phổi hoặc nút AV) ở HFpEF và HFmrEF.
Các bằng chứng gián tiếp cho thấy rằng điều trị tăng huyết áp, thường chủ yếu huyết áp tâm thu, là rất quan trọng trong HFmrEF/HFpEF. Thuốc lợi tiểu, ACEIs, ARB và MRA đều là các thuốc thích hợp, nhưng ức chế bít hiệu quả trong việc giảm huyết áp tâm thu.
Các thuốc uống hạ đường huyết đầu tay đối với bệnh nhân HFpEF và HFmrEF nên là metformin. Gần đây, TNLS của empagliflozin cho thấy thuốc này làm giảm huyết áp và cân nặng, có thể là do gây đường thoát trong nước tiểuvà lợi tiểu thẩm thấu. Sử dụng thuốc nàycó liên quan với việc giảm nhập viện vì suy tim và tử vong tim mạch. Tuy nhiên, việc điều trị tích cực RL đường huyếttrên BN suy timcó thể có hại.
II. ĐIỀU TRỊ SUY TIM KÈM BỆNH KẾT HỢP
1. Đau thắt ngực và bệnh mạch vành: ESC đã chỉ dẫn từng bước cụ thể trong khuyến cáo 2016 Bước 1
Ức chế b(liều dựa trên bằng chứng hoặc liều tối đa có thể dung nạp) khuyến cáo là thuốc đầu tay được ưa chuộng trong điều trị giảm đau thắt ngực vì lợi ích của nó làm giảm nguy cơ suy tim nhập viện và tử vong sớm (I-A).
Bước 2: trên nền ức chế bhoặc khi ức chế bkhông dung nạp
Ivabradine nên được xem xét là một loại thuốc chống đau thắt ngực nhưtrong bệnh cảnh ởbệnh nhân HFrEF (nhịp xoang và HR ≥70 bpm)và cũngđược khuyến cáo như trong xử trí HFrEF (IIa-B).
Bước 3: để giảm triệu chứng đau ngực thêm nữa-ngoại trừ bất kỳ những kết hợp thuốc không được khuyến cáo
Nitrat đường uống hoặc miếng dán da tác dụng ngắn nên được xem xét (điều trị chống đau thắt ngực hiệu quả & an toàn trong suy tim) (IIa-A).
Nitrat uống hoặc miếng dán da tác dụng kéo dài cần được xem xét (điều trị chống đau thắt ngực hiệu quả, chưa được nghiên cứu rộng rãi trong suy tim) (IIa-B).
Trimetazidin có thể được xem xét khi đau thắt ngực vẫn tồn tại mặc dùđãđiều trị với ức chế b(hoặc thay thế) để giảm đau thắt ngực (điều trị chống đau thắt ngực hiệu quả, an toàn trong suy tim) (IIb-A).
Amlodipine có thể được xem xét ở những bệnh nhân không dung nạpvớiức chế bđể làm giảm đau thắt ngực (điều trị chống đau thắt ngực hiệu quả, an toàn trong suy tim) (IIb-B).
Nicorandil có thể được xem xét ở những bệnh nhân không thể dung nạp ức chế btrong làm giảm đau thắt ngực (điều trị chống đau thắt ngực hiệu quả, nhưng tính an toàn trong suy tim không chắc chắn) (IIb-C).
Ranolazine có thể được xem xét ở những bệnh nhân không thể dung nạp ức chế b để làm giảm đau thắt ngực (điều trị chống đau thắt ngực hiệu quả, nhưng an toàn trong suy tim không chắc chắn) (IIb-C).
Bước 4: tái thông mạch
Tái thông mạch được khuyến cáo khi đau thắt ngực vẫn tồn tại mặc dù điều trị bằng thuốc chống đau thắt ngực (I-A).
Lựa chọn thay thế cho tái thông mạch: kết hợp ≥3 thuốc chống đau thắt ngực (từ những liệt kê ở trên) có thể được xem xét khi đau thắt ngực vẫn tồn tại mặc dù điều trị bằng ức chế b, Ivabradine và một loại thuốc chống đau thắt ngực thêm vào (ngoại trừ các kết hợp không được khuyến cáo dưới đây) (IIb-C).
Các kết hợp sau KHÔNG được khuyến cáo:
(1) Sự kết hợp bất kỳ của Ivabradine, ranolazine, và Nicorandil (vì tính an toàn chưa được biết) (III-C).
(2) Kết hợp nicorandil và nitrate (bởi vì hiệu quả cộng thêm kém) (III-C).
(3) Diltiazem và verapamil không được khuyến cáo vì tác động co bóp âm của chúng và nguy cơ suy tim xấu đi (III-C).
2. Tăng huyết áp: khuyến cáo điều trị THA ở bệnh nhân HFrEF có triệu chứng NYHA II-IV
Bước 1
ACE-I (hoặc ARB), ức chế bhoặc MRA (hoặc kết hợp) được khuyến cáo để làm giảm HA như là lựa chọntheo thứ tựđầu tiên, thứ 2 và thứ 3 bởi vì lợi ích của nóđã được chứng minhtrong HFrEF (giảm nguy cơ tử vong và nhập viện vì suy tim)và chúng cũng an toàn trong HFpEF (I-A).
Bước 2
Lợi tiểu thiazide (hoặc nếu bệnh nhân đang được điều trị với thuốc lợi tiểu thiazid, chuyển sang một thuốc lợi tiểu quai) được khuyến cáo để giảm HA khi THA vẫn tồn tại mặc dù điều trị với sự kết hợp ACE-I (hoặc ARB), ức chế bvà MRA (I-C).
Bước 3
Amlodipin hoặc hydralazine được khuyến cáo để làm giảm HA khi THA vẫn tồn tại mặc dù điều trị với sự kết hợp ACE-I (hoặc ARB), ức chế b, MRA và thuốc lợi tiểu (I-A).
Felodipin cần được xem xét để giảm HA khi THA vẫn tồn tại mặc dù điều trị với sự kết hợp ACE-I (hoặc ARB), ức chế b, MRA và thuốc lợi tiểu (IIa-B).
Moxonidine không được khuyến cáo để giảm HA vì lo ngại sự an toàn ở những bệnh nhân HFrEF (gia tăng tử vong) (III-B).
Chất đối kháng thụ thể alpha không được khuyến cáo để giảm HA vì lo ngại sự an toàn ở những bệnh nhân HFrEF (hoạt hóa thần kinh thể dịch, ứ đọng dịch và làm xấu suy tim) (III-A).
Diltiazem và verapamil không được khuyến cáo để giảm HA ở bệnh nhân HFrEF vì tác động co bóp âm của chúng và nguy cơ làm suy tim xấu đi (III-C).
3. Bệnh van tim: điều quan trọng trong xử trí bệnh van tim là xác định thời điểm cần can thiệp/phẫu thuật cho BN, điều này đặc biệt quan trọng trong bối cảnh suy tim
Hẹp van ĐMC
Ở bệnh nhân HFrEF có triệu chứng và hẹp van ĐMC chênh áp thấp, lưu lượng dòng thấp “low-flow, low-gradient” (diện tích lổ van < 1 cm2, EF <40%, chênh áp áp TB <40 mmHg), siêu âm tim gắng sức dobutamine liều thấp cần được xem xét để xác định những người có hẹp van ĐMC nặng thích hợp để thay van (IIa-C).
TAVI được khuyến cáo ở những bệnh nhân bị hẹp van ĐMC nặng nhưng không thích hợp phẫu thuật theo đánh giá của “đội tim ‘và dự đoán sống sót > 1 năm sau TAVI (I-B).
TAVI cần được xem xét ở những bệnh nhân bị hẹp van ĐMC nặng nguy cơ cao vẫn có thể phù hợp cho phẫu thuật, nhưng trong đó TAVI thuận lợi theo đánh giá của “đội tim” dựa trên dung mạo nguy cơ mỗi cá nhân và giải phẫu phù hợp (IIa-A). Trong TNLS gần đây ở những bệnh nhân bị hẹp van ĐMC nặng, TAVI với van ĐMC sinh học tự mở rộng được đặt qua catheter cho thấy đi kèm với tỷ lệ sống sót tại thời điểm 1 năm cao hơn có ý nghĩa và điều ghi nhận này tiếp tục được duy trì ở mức 2 năm.
Hở van ĐMC
Ở bệnh nhân hở van ĐMC nặng, sửa chữa hoặc thay thế van ĐMC được khuyến cáo trong tất cả các bệnh nhân có triệu chứng và cả ở những BN mặc dù không triệu chứng nhưng có EF khi nghỉ ≤50% và phù hợp để phẫu thuật (I-C).
Hở van 2 lá nguyên phát
Phẫu thuật được chỉ định ở những bệnh nhân có triệu chứng hở van hai lá nặng mà không có chống chỉ định phẫu thuật. Quyết định việc thay hoặc sửa van phụ thuộc chủ yếu vào giải phẫu van, chuyên gia phẫu thuật sẵn có, và tình trạng của bệnh nhân.
Khi EF <30%, phẫu thuật sửa chữa có thể cải thiện triệu chứng, mặc dù ảnh hưởng của nó trên sống còn chưa được biết rõ. Trong tình huống này, quyết định mổ nên tính đến đáp ứng với điều trị nội khoa, bệnh kèm theo, và khả năng các van có thể sửa chữa được (chứ không phải là thay van).
Hở van 2 lá thứ phát
Điều trị nội dựa trên bằng chứng ở bệnh nhân HFrEF được khuyến cáo để làm giảm hở van hai lá chức năng(I-C).
Phẫu thuật kết hợp hở van hai lá thứ phát và CABG nên được xem xét ở những bệnh nhân rối loạn chức năng tâm thu thất trái (EF <30%) có triệu chứng và những BN này đòi hỏi phải tái thông mạch vành vì đau thắt ngực kháng với điều trị nội (IIa-C).
Phẫu thuật đơn thuần hở van hai lá không do thiếu máu cục bộ ở bệnh nhân hở van hai lá chức năng nặng và rối loạn chức năng tâm thu thất trái nặng (EF <30%) có thể được xem xét ở những bệnh nhân chọn lọc nhằm để tránh hoặc trì hoãn việc ghép tim (IIb-C).
4. Đái tháo đường: ĐTĐ làđối tượng có khá nhiều thay đổi gần đây trong điều trị nội khoa đặc biệt trong trường hợp kết hợp với suy tim và ESC 2016 cũng có những khuyến cáo thực hành trong trường hợp này
Những bệnh nhân ĐTĐ và suy tim, kiểm soát đường huyết nên được điều chỉnh chậm và vừa phải, ưu tiên cho những loại thuốc đã được chứng minh là an toàn và hiệu quả, chẳng hạn như metformin. Ngược lại với những gì được nghĩ trước đây, metformin an toàn khisử dụng ở những bệnh nhân với HFrEF, và nó nên được xem xét làlựa chọn điều trị kiểm soát ĐH đầu tiên ở những bệnh nhân suy tim và ĐTĐ trừ khi bị chống chỉ định (IIa-C). Tuy nhiênmetforminbịchống chỉ định ở bệnh nhân suy thận hoặc suy gan nặng, vì nguy cơ nhiễm acid lactic.
Insulin là một hormone giữ natri mạnh, và khi kết hợp với việc giảm đường niệu, có thể làm trầm trọng thêm tình trạng giữ nước, dẫn đến suy tim xấu đi. Các dẫn xuất sulphonylurea cũng đi kèm với tăng nguy cơ suy tim xấu đi và nên được sử dụng một cách thận trọng.
Thiazolidinediones (glitazones) gây giữ natri, nước và tăng nguy cơ suy tim xấu đi và nhập viện vì suy tim nênthuốc nàykhông được khuyến cáo ở bệnh nhân suy tim (III-A). Chất ức chế Dipeptidylpeptidase-4 (DPP4is; gliptins), làm tăng bài tiết incretin, từ đó kích thích tiết insulin, và chất chủ vận thụ thể GLP-1 (glucagon-like peptide 1) tác dụng kéo dài, tác động như incretin mimetics, cải thiện chỉ số đường huyết nhưng không làm giảm và có thể làm tăng nguy cơ biến cố tim mạch và xấu đi tình trạng suy tim. Quan trọng hơn, hiện vẫn chưacó số liệu về tính an toàn của gliptins và GLP-1 ở bệnh nhân suy tim.
Gần đây, empagliflozin, một chất ức chế natri-glucose cotransporter 2, có bằng chứng cho thấy làm giảm tử vong và nhập viện vì suy tim, nhưng không làm giảm nhồi máu cơ tim hoặc đột quỵ trên quần thể bệnh nhân ĐTĐ có nguy cơ tim mạch cao và một số người trong họ đã có suy tim. Hiện tại chưa có các nghiên cứu với các thuốc khác trong nhóm này, kết quả thu được với empaglifozin không được xemnhư một bằng chứng của hiệu ứng nhóm.
5. Rối loạn chức năng thận
Bệnh thận mạn (CKD) thường được định nghĩa khi eGFR <60 mL/phút/1,73 m2 và/hoặc sự hiện diện của albumin niệu (cao 30 -300 hoặc rất cao> 300 mg albumin/1 g creatinin nước tiểu). Bệnh nhân có rối loạn chức năng thận nặng (eGFR <30 ml/phút/1.73m2) đã được loại trừ một cách hệ thống khỏi các TNLS và do đó còn thiếu những điều trị dựa trên bằng chứng trên những bệnh nhân này.
Chức năng thận xấu đi (WRF-worsening renal function)là thuật ngữđược sử dụng để chỉ ra sự gia tăng creatinine huyết thanh > 26,5 mmol/L (0,3 mg/dL) và/hoặc tăng 25% hoặc GFR giảm 20%. Tầm quan trọng của những thay đổi nhỏ này vì chúng là một hệ quả tiên lượng xấu suy tim. Tuy nhiên tăng creatinin trong suy tim cấp (AHF) nhập viện không phải luôn luôn có liên quan về mặt lâm sàng, đặc biệt là khi chúng được đi kèm với điều trị giảm sung huyết, lợi tiểu và làm cô máu.
Creatinine huyết thanh tăng đáng kể, gọi là tổn thương thận cấp tính (AKI-acute kidney injury), tương đối ítở bệnh nhân suy timthườngliên quan với sự kết hợpcủalợi tiểu với các thuốc khác có khả năng gây độc cho thận như:một số kháng sinh (gentamicin và trimethoprim), chất cản quang, ACEIs, ARB , NSAID, vv Mặt khác trong trường hợp này cũng cần chú ýcácthuốc có thểbịtích lũy nếu được đào thải qua thận. Trong suy tim, WRFtương đối phổ biếnhơn, đặc biệt trong khi bắt đầu hoặc tăng liềuthuốc ức chế RAAS.Trên thực tế mặc dù rằng chẹn RAAS thường gây ra sự suy giảm GFR ở bệnh nhân suy tim,nhưng sựgiảm này thường nhỏ và không dẫn đến việc ngưng điều trị. Khi tăng creatinine huyết thanhđáng kểxảy ra, cần xem xétbệnh nhân kỹ lưỡng bao gồm đánh giásựhiện diệnhẹp động mạch thận, tănghoặc giảm thể tích quá mức,cácthuốc dùng đồng thời và tăng kali máu.
Thuốc lợi tiểu, đặc biệt thiazid, nhưng cũng lợi tiểu quai, có thể ít hiệu quả ở bệnh nhân có GFR rất thấp, và nếu được sử dụng, phải cho liều thích hợp (liều cao hơn để đạt được hiệu quả tương tự) . Thuốc đào thải qua thận (ví dụ digoxin, insulin và heparin trọng lượng phân tử thấp) có thể tích tụ ở những bệnh nhân bị suy thận và cần điều chỉnh liều nếu chức năng thận bị suy giảm. Bệnh nhân suy tim và bệnh mạch vành hay mạch ngoại biên là những đối tượng đã sẵn có nguy cơ bị rối loạn chức năng thận cấp đặc biệt khi họ cần chụp động mạch cản quang gây bệnh cảnh tổn thương thận cấp do thuốc cản quang-contrast-induced acute kidney injury (CI-AKI).
Chẹn thụ thể α có tác dụnghạ áp và giữ muối nước, nên có thể không an toàn trong HFrEF. Do vậy, các chất ức chế 5-α-reductase sẽ được ưa thích hơn trong điều trị nội của bế tắc đường tiểu dưới do tiền liệt tuyến ở những bệnh nhân suy tim.
6. Bệnh phổi
Việc chẩn đoán COPD và HPQcó thể khó khăn ở những bệnh nhân suy tim đặc biệttrong HFpEF, không những do chồng lấp các triệu chứng và dấu hiệumà còntrongvấn đề diễn giảikết quả hô hấp ký.Việc đo hô hấp kýnên được thực hiện khi bệnh nhân đã thực sự ổn định và không còn quá tải dịch trong ít nhất 3 tháng, điều này giúp tránhđượcảnh hưởng nhiễu của sung huyết phổi gây tắc nghẽn bên ngoài của phế nang và tiểu phế quản.
Ức chế bchỉ là chống chỉ định tương đối trong bệnh hen suyễn, nhưng không phải trong COPD, và chất đối kháng chọn lọc b1-adrenoceptor hơn (bisoprolol, metoprolol succinate, er NEBIVOLOL) được ưa chuộng. Trong thực hành lâm sàng, chúng ta sẽ bắt đầu với liều thấp ức chế bchọn lọc kết hợp với giám sát chặt chẽ các dấu hiệu của tắc nghẽn đường thở (khò khè, khó thở với kéo dài thì thở ra) có thể cho phép sử dụng hiệu quả ức chế btrong HFrEF, đặc biệt ở người lớn tuổi, đối tượng mà HPQ thật sự nặng không phổ biến. Do đó, theo GINA-2015, HPQ không phải là một chống chỉ định tuyệt đối, nhưng ức chế bchỉ nên được sử dụng dưới sự giám sát chặt chẽ bởi một chuyên gia.
Tính an toàn lâu dài của các thuốc hô hấp dùng đường hít có tác động trên tim (cardioactive) là không chắc chắn, vì thế nhu cầu sử dụng các thuốc này nên được xem xét lại ở những bệnh nhân với HFrEF, đặc biệt khi mà lợi ích của chúng trong HPQ và COPD chỉ là cải thiện triệu chứng mà không có một hiệu quả rõ ràng trên tỷ lệ tử vong.
Corticosteroid đường uống có thể gây giữ natri và nước, có khả năng dẫn đến suy tim xấu đi, nhưng corticosteroid dạng hít không gây vấn đề này.
Tăng áp động mạch phổi do COPD nặng kéo dài, làm cho BN suy tim phải và sung huyết phổi nhiều hơn, cần lưu ý phân biệt với BN có bệnh tim trái đi kèm
Thông khí không xâm lấn thêm vào cùng điều trị qui ước, cho thấy cải thiện kết cục bệnh nhân suy hô hấp cấp tính do COPD đợt cấp có tăng CO2 hoặc trong các tình huống phù phổi cấp tính trong suy tim.
7. Ung thư
Bằng chứng hiện tại cho thấy một số thuốc hóa trị có thể gây ra (hoặc làm nặng thêm) rối loạn chức năng tâm thu thất trái và suy tim. Nhận biết rõ nhất trong nhómnày là anthracyclines (ví dụ doxorubicin), trastuzumab và ức chế tyrosine kinase. Trong đánh giá gần đâytừ thư việnCochrane ghi nhậnrằng dexrazoxane có tác độngbảo vệ tim mạch ở bệnh nhânđiều trị vớianthracyclines. Đánh giá EF trước và sauhóa trị ung thư luôn là cần thiết. Hóa trịnêntạmngưng và điều trị HFrEF bắtđầukhibệnh nhân xuất hiện rốiloạn chức năng tâm thu thất tráitừtrung bình đến nặng. Nếu chức năng thất trái cải thiện, đánh giá nguy cơ và lợi ích củaviệchóa trị tiếp tụccần phải được xem xét kỹ lưỡng. Xạtrịtrung thất cũng có thể dẫn đến một loạt các biến chứngvềtim mạch lâu dài. Dấu ấn sinh học tim mạch (NP và troponins) nênđược sử dụng để xác định bệnh nhân có nguy cơ cao trên tim và sẽ rất hữu ích giúptheo dõi việc sử dụng và liều dùng của các thuốcgâyđộc tế bào tim
8. Gout và viêm khớp
Tăng acid uric máu (hyperuricaemia)và bệnh gút là phổ biến trong suy tim, điều này có thể do điều trị lợi tiểu gây ra hoặc làm trầm trọng thêm. Hyperuricaemia có liên quan với tiên lượng xấu hơn trong HFrEF. Hướng dẫn về xử tríbệnh gút của Liên đoàn châu Âu chống bệnh thấp khớp (EULAR) khuyến cáorằngđiều trị urate hạ (ULT-urate-lowering therapy) được chỉ định ở những bệnh nhân cóđợt bùng phát tái phát, bệnh khớp, tophi hoặc thay đổi hình ảnh X quang của bệnh gútvớimục tiêucần đạt được làduy trì urat huyết thanh dưới điểm bão hòa monosodium urat, cụ thể <357 mmol/L (<6 mg/dL).
Các chất ức chế xanthine oxidase (allopurinol, oxypurinol) có thể được sử dụng để ngăn ngừa bệnh gút, mặc dù tính an toàn của chúng trong HFrEF không rõ. Cơn gút cấp được điều trị với colchicin sẽ tốt hơn với NSAID (mặc dù colchicine không nên được sử dụng ở bệnh nhân có rối loạn chức năng thận rất nặng và nó có thể gây tiêu chảy). Corticosteroid tiêm trong khớp là một thay thế khác cho bệnh gút đơn khớp, tuy nhiên việc dùng corticosteroid đường toàn thân sẽ gây giữ natri và nước, làm xấu tình trạng suy tim.
Viêm khớp là bệnh phổ biến đồng mắc trong suy tim và đây cũng là nguyên nhân phổ biến của cả 2 việc gồm tự uống thêm hoặc được kê toa các thuốc có thể làm xấu thêm chức năng thận và suy tim, đặc biệt là các thuốc NSAIDs. Viêm khớp dạng thấp có liên quan với tăng nguy cơ HFpEF. Tính an toàn của thuốc điều trị bệnh này chưa được thiết lập trong suy tim.
III. ĐIỀU TRỊ SUY TIM CẤP
1. Đánh giá và xử trí ban đầu như thế nào?
Trong suy tim cấp(AHF), việc chẩn đoán sớm, phân loại thể huyết động và nhận dạng các yếu tố thúc đẩylà rất quan trọng. Vì vậy, tất cả bệnh nhân nghi ngờ suy tim cấp, điều trị dùng thuốc và không dùng thuốc thích hợp nên được bắt đầu ngay lập tức và song songvớicông việc chẩn đoán.Theo dõi không xâm lấn liên tục các chức năng tim phổi quan trọng (bao gồm oxy mạch, huyết áp, tần số thở và ECG liên tục trong vòng vài phút) là cần thiết nhằm đánh giá tình trạng thông khí, tưới máu ngoại biên, oxy hóa máu, tần số tim và huyết áp có thích hợp chưa. Lượng nước tiểu cũng cần được theo dõi tuy nhiên việc đặt ống thông tiểu thường qui là không được khuyến cáo.
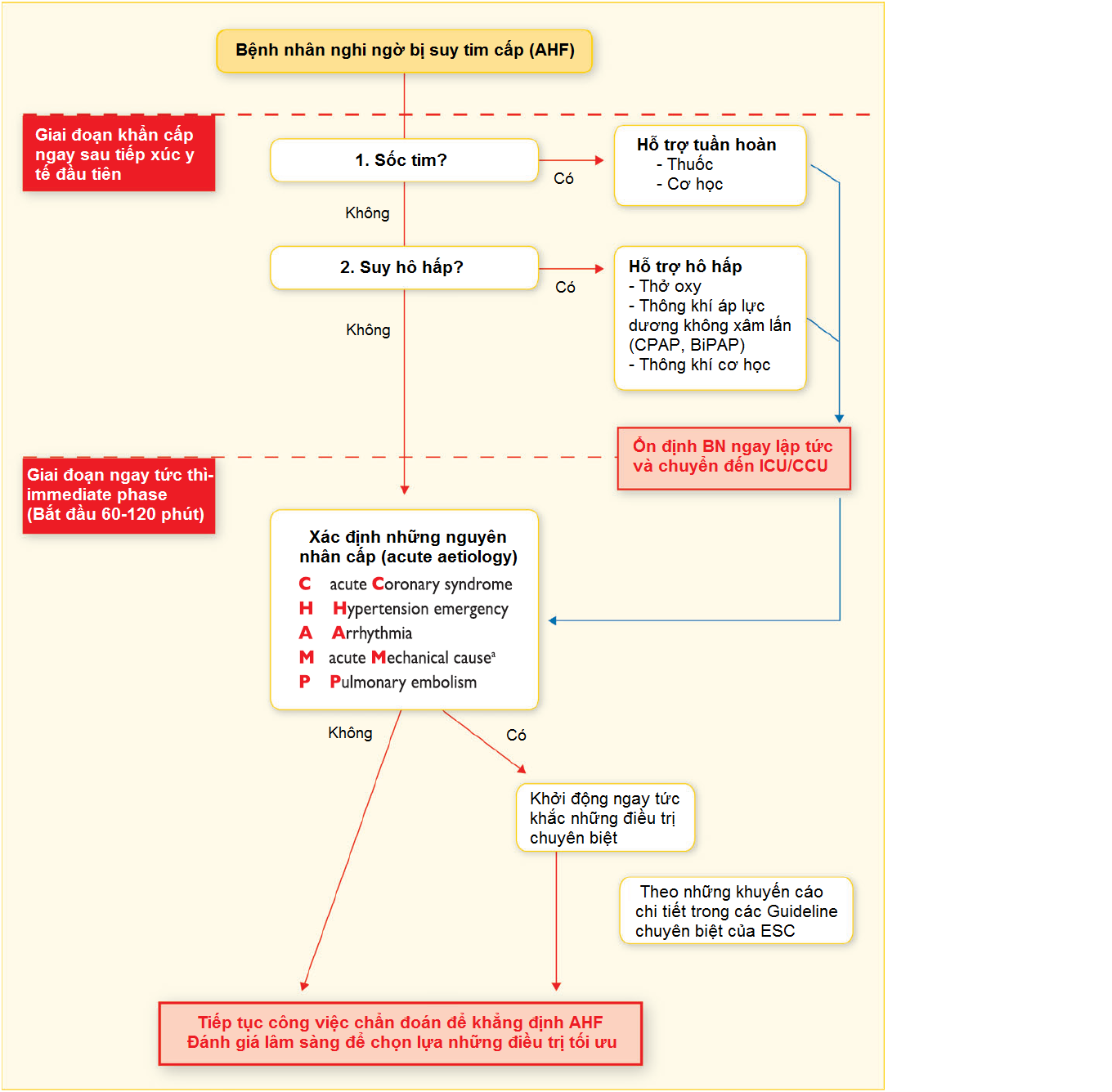
Hình 1: xử trí ban đầu BN suy tim cấp
Theo hình 1, BN có suy hô hấp hoặc suy sụp huyết động nên được đưa đến nơi mà hỗ trợ tim mạch và hô hấp có thể được cung cấp ngay lập tức. Bước tiếp theo rất quan trọng là xác định các YTTĐ/nguyên nhân chính dẫn đến suy tim mất bù và xử trí khẩn cấp để tránh tình trạng BN xấu hơn nữa. Trong đó cần kiểm tra 5 nguyên nhân tim mạch cấp ‘CHAMP’ thường đẩy BN vào suy tim cấp mà việc xử trí cần theo những khuyến cáo chuyên biệt hiện hành. CHAMP bao gồm: acute Coronary syndrome, Hypertension emergency, Arrhythmia, acute Mechanical cause, Pulmonary embolism (hội chứng mạch vành cấp, THA cấp cứu, RL nhịp, nguyên nhân-biến chứng cơ học cấp, thuyên tắc phổi).
2. Quyết định nơi nào BN cần được chăm sóc?
-Tiêu chuẩn nhập ICU/CCU:
· Cần đặt nội khí quản (hoặc đã được đặt nội khí quản)
· Dấu hiệu/triệu chứng của giảm tưới máu
· Độ bão hòa oxy (SpO2) <90% (mặc dù cung cấp oxy)
· Sử dụng cơ hô hấp phụ, tần số hô hấp > 25 l/p
· Nhịp tim < 40 hoặc> 130 l/p, HA tâm thu <90 mmHg
-Những BN còn lại với suy tim cấp thường cần phải nhập viện vào trại bệnh. Vài BN vào khoa cấp cứu với suy tim cấp (chủ yếu là các triệu chứng suy tim cấp với dấu hiệu kín đáo của sung huyết) sau một liều nhỏ thuốc lợi tiểu và điều chỉnh một số điều trị thuốc uống đã có thể được xuất viện trực tiếp từ khoa cấp cứu cùng với những tư vấn về theo dõi lâm sàng ở phòng khám ngoại trú.
-Điều trị xuống thang chăm sóc từ ICU/CCU chuyển về trại bệnh được quyết định khi có sự ổn định về lâm sàng và đã giải quyết các tình trạng bệnh lý kèm.
3. Xác định đích đến nào cần đạt theo từng giai đoạn?
Ngay tức thì(khoa cấp cứu/ICU/CCU):
– Cải thiện huyết độngvàtưới máu cơ quan
– Hồi phục Oxyhóa máu
– Giảmtriệu chứng
– Giới hạn tổn thương tim/thận
– Dự phòng huyết khối thuyên tắc
– Giảm thiểu số ngày điều trị tại ICU
Trung gian(trong viện):
– Xác định nguyên nhân và các bệnh đồng mắc
– Điều chỉnh điều trị để kiểm soát triệu chứng, sung huyết và tối ưu hóa HA
– Khởi trị và điều chỉnh liều các thuốc điều trị
– Xem xét điều trị bằng dụng cụ ở những BN thích hợp
Trước khi xuất viện và xử trí lâu dài:
– Phát triển kế hoạch chăm sóc nhằm cung cấp:
o Một lịch trình cho lên chỉnh liều và theo dõi điều trị bằng thuốc.
o Sự cần thiết và thời gian để xem xét cho điều trị bằng dụng cụ.
o Ai sẽ theo dõi bệnh nhân và khi nào.
– Tham giavào chương trình quản lý bệnh, giáo dục, và bắt đầuđiều chỉnh lối sống thích hợp.
– Ngăn ngừa tái nhập viện sớm.
– Cải thiện triệu chứng, chất lượng cuộc sống và sống còn.
4. Oxy liệu pháp và hỗ trợ thông khí được khuyến cáo ra sao?
Theo dõi độ bão hòa oxy động mạch qua da (SpO2) được khuyến cáo (I-C).
Đo độ pH trong máu và CO2 (có thể gồm lactate) cần được xem xét, đặc biệt ở những bệnh nhân có phù phổi cấp hay tiền sử trước đó có COPD, trong trường hợp này sẽ dùng máu tĩnh mạch để xét nghiệm nhưng ở những bệnh nhân có sốc tim thì mẫu xét nghiệm sẽ dùng máu động mạch (IIa-C).
Oxy liệu pháp được khuyến cáo ở những bệnh nhân với suy tim cấp và SpO2 <90% hoặc PaO2 <60 mmHg (8,0 kPa) (I-C). Oxy không nên được sử dụng thường xuyên ở những bệnh nhân không giảm oxy máu, vì nó sẽ gây co mạch và giảm cung lượng tim. Ở BN kèm COPD, việc cho oxy quá mức có thể làm tăng bất tương hợp thông khí-tưới máu và dẫn đến tăng CO2. Do vậy, trong thời gian điều trị oxy cân bằng acid-base và SpO2 cần được theo dõi.
Thông khí áp lực dương không xâm lấn (CPAP, BiPAP) cần được xem xét ở những bệnh nhân suy hô hấp (tần số thở > 25 l/p, SpO2 <90%) và nên bắt đầu càng sớm càng tốt để giảm suy hô hấp và giảm tỷ lệ thở máy qua nội khí quản. Thông khí áp lực dương không xâm lấn có thể gây tụt huyết áp và sử dụng thận trọng ở bệnh nhân có tụt huyết áp. HA bệnh nhân nên được theo dõi thường xuyên khi điều trị này được sử dụng (IIa-B).
Đặt nội khí quản được khuyến cáo, nếu suy hô hấp dẫn đến thiếu oxy máu (PaO2 <60 mmHg (8,0 kPa)), tăng CO2 (PaCO2> 50 mmHg (6.65 kPa)) và toan hóa máu (pH <7,35), mà không thể xử trí bằng thở máy không xâm lấn (I-C).
5. Điều trị có gì khác biệt theo phân loại thể huyết động?
Dựa vào 2 đánh giá lâm sàng: sung huyết (sung huyết phổi, khó thở tư thế/kịch phát về đêm, phù ngoại biên 2 bên, TM cảnh nổi, gan to sung huyết, phản hồi gan cảnh, sung huyết ruột& báng bụng) và giảm tưới máu (chi lạnh rịn mồ hôi, thiểu niệu, tâm thần lẫn lộn, choáng váng, HA kẹp) chúng ta có 4 nhóm BN: ấm-khô, ấm-ướt, lạnh-khô và lạnh-ướt. Điều cần lưu ý là các triệu chứng trong đánh giá giảm tưới máu không có tiêu chuẩn tụt HA vì nó không đồng nghĩa với tụt HA, nhưng giảm tưới máu thường đi kèm với tụt HA
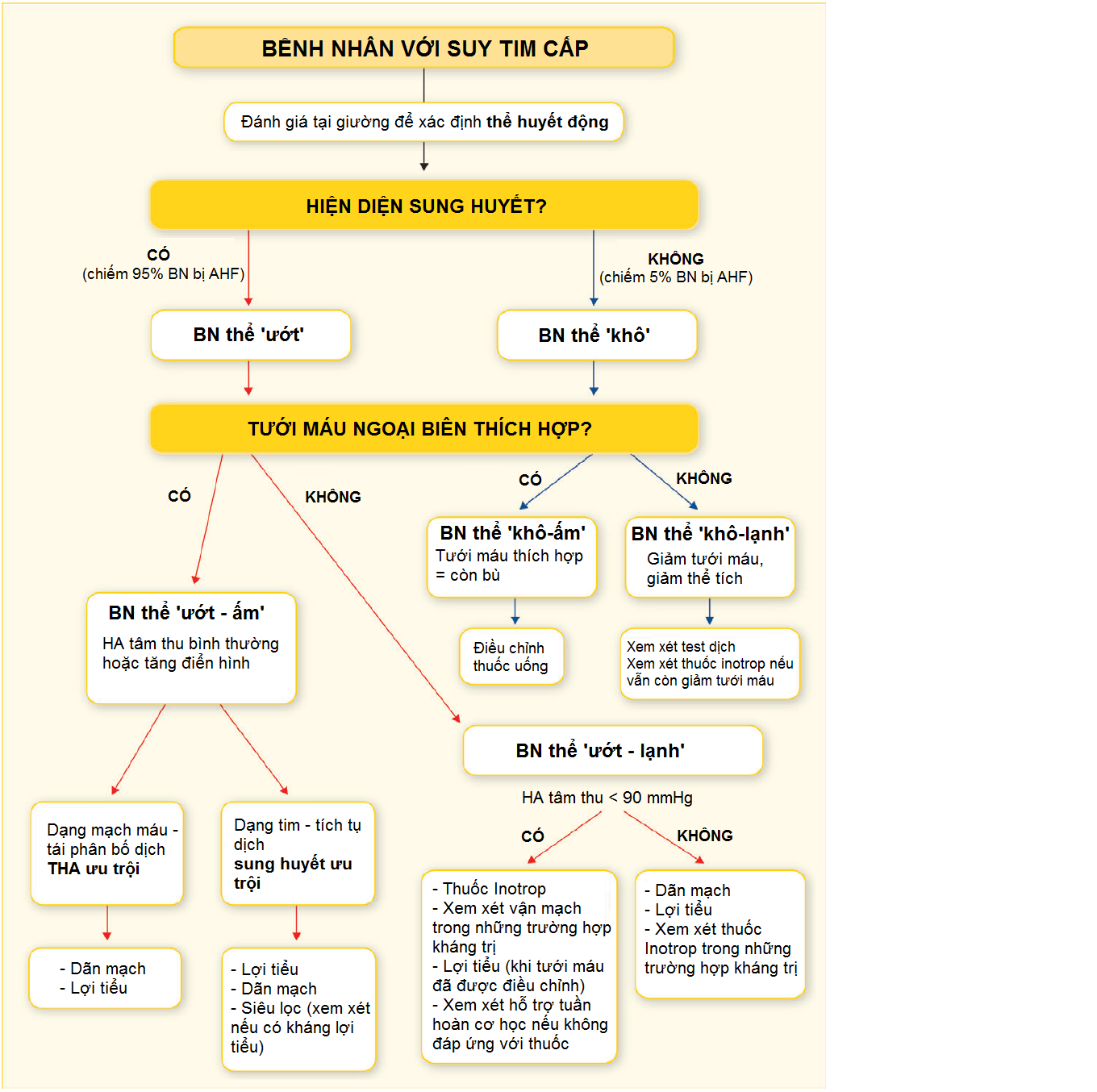
Hình 2: xử trí BN suy tim cấp theo thể huyết động lâm sàng
Từ hình 2, chúng ta nhận thấy:
BN thể ‘khô-ấm’có tình trạng tưới máu thích hợp, việc điều chỉnh thuốc uống BN đang dùng cùng với kiểm soát YTTĐ sẽ giúp BN trở về trạng thái lâm sàng ổn định.
BN thể ‘khô-lạnh’thường do giảm thể tích gây giảm tưới máu, xử trí ban đầu cần test dịch (nước muối sinh lý, hoặc Ringer Lactat > 200 ml/5-30 phút, có thể lặp lại nếu không có dấu quá tải) và xem xét dùng thuốc inotrop nếu vẫn còn giả tưới máu và áp lực đổ đầy đã đủ (thường lượng giá qua CVP).
BN thể ‘ướt-ấm’là dạng thường gặp trên lâm sàng có HA tâm thu bình thường hoặc tăng điển hình. Trong xử trí cần nhận dạng BN thuộc phân nhóm nào trong 2 phân nhóm: ‘dạng mạch máu’ hay ‘dạng tim’ vì thứ tự dùngcũng như chiến lựợc tăng liều thuốc có khác nhau. Trong ‘dạng mạch máu’, THA là ưu trội gây tình trạng tái phân bố dịch nên thuốc khởi trị và ưu tiên tăng liều là thuốc dãn mạch. Trong khi đó nếu BN là ‘dạng tim’ sung huyết là ưu trội và có tình trạng tích tụ dịch, việc dùng thuốc lợi tiểu trước và mạnh dạn tăng liều xem xét kết hợp siêu lọc (nếu có kháng lợi tiểu) là chiến lược hợp lý.
BN thể ‘ướt-lạnh’là thể nặng nhất và có tiên lượng xấu hơn. Câu hỏi tiếp theo để quyết định xử trí trong trường hợp này là HA tâm thu của BN. Điều này giúp khẳng định thêm rằng HA là 1 biến số độc lập cần đánh giá trong xử trí bên cạnh tưới máu mô. BN có HA tâm thu < 90 mmHg ưu tiên dùng các biện pháp nâng HA như: inotrop (ưu tiên chọn lựa điều trị đầu tay để làm tăng cung lượng tim, thận trọng với levosimendan khi HATT <85 mmHg vì thuốc này có tác dụng dãn mạch gây tụt HA), vận mạch (khi đáp ứng kém với inotrop) và các biệp pháp hỗ trợ tuần hoàn cơ học (nếu không đáp ứng với thuốc). Khi HA tâm thu ≥90 mmHg, thuốc dãn mạch và lợi tiểu ưu tiên dùng và inotrop đươc xem xét sau đó nếu đáp ứng kém với điều trị.
6. Điều trị thuốc cụ thể trong suy tim cấp như thế nào?
Lợi tiểu
Các phương pháp tiếp cận đầu tiên để xử trí sung huyết trong suy tim cấp là dùng thuốc lợi tiểu TM kết hợp với các thuốc dãn mạch để giảm khó thở khi huyết áp BN cho phép. Ở những bệnh nhân có dấu hiệu của giảm tưới máu, thuốc lợi tiểu nên tránh trước khi tưới máu được điều chỉnh đầy đủ. Lợi tiểu quai TM được khuyến cáo cho tất cả BN suy tim cấp nhập viện với triệu chứng/dấu hiệu quá tải dịch để cải thiện triệu chứng. Nên theo dõi thường xuyên các triệu chứng, lượng nước tiểu, chức năng thận và điện giải trong khi sử dụng các TM thuốc lợi tiểu (I-C).
Dữ liệu để xác định liều tối ưu, thời gian và phương thức dùng thuốc còn chưa đầy đủ. Liều furosemide sử dụng nên được giới hạn thấp nhất mà cung cấp được các hiệu ứng lâm sàng thích hợp và sẽ thay đổi tùy theo chức năng thận, liều của thuốc lợi tiểu trước đó. Trong nhánh ‘liều cao’ của nghiên cứu DOSE, việc dùng furosemide ở mức 2,5 lần liều uống trước đó dẫn đến sự cải thiện khó thở, thay đổi cân nặng và mất nước nhiều hơn với cái giá phải trả là chức năng thận xấu đi thoáng qua. Dựa trên những dữ liệu hiện có ESC 2016 khuyến cáo những bệnh nhân suy tim cấp mới khởi phát hoặc những người suy tim mạn mất bù không nhận được lợi tiểu đường uống, liều khuyến cáo ban đầu nên là 20-40 mg TM furosemide (hoặc tương đương); đối với những người đang điều trị thuốc lợi tiểu mạn, liều TM ban đầu nên ít nhất tương đương với liều đang uống (I-B).
Thuốc lợi tiểu cho bolus từng đợt hoặc truyền liên tục, liều lượng và thời gian nên được điều chỉnh theo các triệu chứng của bệnh nhân và tình trạng lâm sàng (I-B).
Để tăng cường tác dụng lợi tiểu hoặc khắc phục các trường hợp kháng lợi tiểu, cần ức chế kép ống thận bằng thuốc lợi tiểu quai (như furosemide hoặc torasemide) với thuốc lợi tiểu thiazid hoặc liều lợi niệu natri của MRA. ESC 2016 khuyến cáo xem xét kết hợp lợi tiểu quai với một trong hai loại thuốc lợi tiểu trên ở những bệnh nhân kém đáp ứng triệu chứng hoặc phù kháng với lợi tiểu (IIb-C).
Bảng 2: Cách dùng thuốc lợi tiểu theo tình trạng quá tải dịch trên lâm sàng và mục tiêu thể tích nước tiểu cần đạt
|
Lâm sàng |
Thuốc |
Liều lượng |
Mục tiêu |
|
Quá tải dịch mức độ trung bình
|
Furosemide
Bumetanide |
20-40 mg (TM mỗi 12g)
0,5-1mg(TM mỗi 12g) |
Thể tích nước tiểu > 200ml trong 2g đầu sau liều bolus |
|
Quá tải dịch mức độ nặng
|
Furosemide
Bumetanide |
40-80 mg (TM mỗi 12g) hoặc bolus 80mg (TM)+tiếp tục truyền TM 10-20mg/g 1-2mg(TM mỗi 12g) |
Thể tích nước tiểu > 200ml trong 2g đầu sau liều bolus và sau đó 150ml/g |
|
Quá tải dịch mức độ nặng và có rối loạn chức năng thận (GFR < 30 ml/p) |
Furosemide
|
80-200 mg (TM mỗi 12g) hoặc bolus +tiếp tục truyền TM 20-40mg/g
|
Thể tích nước tiểu > 200ml trong 2g đầu sau liều bolus và sau đó 100ml/g |
|
Kháng lợi tiểu |
Thêm Chlorothiazide vào Furosemide
Acetazolamide |
250-500(TM)30 phút trước khi cho lợi tiểu quai
0,5mg(TM mỗi 12g) |
Thể tích nước tiểu > 200ml trong 2g đầu sau liều bolus và sau đó 150ml/g |
Dãn mạch (vasodilators)
Thuốc dãn mạch TM là thuốc thường được dùng nhiều thứ 2 trong suy tim cấp để làm giảm triệu chứng, tuy nhiên chưa có bằng chứng mạnh mẽ khẳng định tác dụng có lợi của chúng.
Các thuốc này có lợi ích kép bằng cách giảm trương lực hệ tĩnh mạch (để tối ưu hóa tiền tải), trương lực hệ động mạch (giảm hậu tải) và làm tăng thể tích nhát bóp. Thuốc dãn mạch đặc biệt hữu ích ở những bệnh nhân suy tim cấp tăng huyết áp, trong khi ở những người có huyết áp tâm thu <90 mmHg (hoặc tụt huyết áp có triệu chứng) thuốc này cần phải tránh. Liều dùng nên được kiểm soát cẩn thận để tránh giảm huyết áp quá mức và có liên quan đến kết cục xấu. Thuốc giãn mạch nên được sử dụng thận trọng ở những bệnh nhân có hẹp van hai lá hoặc hẹp van động mạch chủ nặng. Theo khuyến cáo ESC 2016:
· Thuốc dãn mạch đường TM nên được xem xét để giảm triệu chứng trong suy tim cấp khi huyết áp tâm thu > 90 mmHg (và không có triệu chứng hạ huyết áp). Triệu chứng và huyết áp cần được theo dõi thường xuyên khi dùng các thuốc giãn mạch đường TM (IIa-B).
· Bệnh nhân suy tim cấp có tăng huyết áp, thuốc dãn mạch đường TM nên được xem là điều trị ban đầu để cải thiện triệu chứng và giảm sung huyết (IIa-B).
Bảng 3: Các thuốc dãn mạch được sử dụng trong điều trị suy tim cấp
|
Thuốc dãn mạch |
Liều |
Tác dụng phụ chính |
Khác |
|
Nitroglycerine |
Bắt đầu với 10-20 mg/phút, tăng lên đến 200 mg/phút |
Tụt HA, đau đầu |
Lờn thuốc khi dùng liên tục |
|
Isosorbide dinitrate |
Bắt đầu với 1 mg/h, tăng lên đến 10 mg/h |
Tụt HA, đau đầu |
Lờn thuốc khi dùng liên tục |
|
Nitroprusside |
Bắt đầu với 0.3 mg/kg/phút, tăng lên đến 5 mg/kg/phút |
Tụt HA, ngộ độc isocyanate |
Nhạy cảm ánh sáng |
|
Nesiritide |
Bolus 2 mg/kg + truyền 0,01 mg/kg/phút |
Tụt HA |
|
Thuốc tăng co bóp (Inotrop (+)): dobutamine, dopamine, levosimendan, ức chế phosphodiesterase III (PDE III)
Truyền TM ngắn hạn các thuốc tăng co bóp có thể được xem xét ở những bệnh nhân suy tim cấp tụt huyết áp (HA tâm thu <90 mmHg) và/hoặc có các dấu hiệu/triệu chứng giảm tưới máu mặc dù đổ đầy tiền tải thích hợp, nhằm tăng cung lượng tim, tăng huyết áp, cải thiện tưới máu ngoại vi và duy trì chức năng cơ quan đích (IIb-C). Thuốc tăng co bóp không được khuyến cáo khi nguyên nhân cơ bản là giảm thể tích máu hoặc các yếu tố có khả năng sửa chữa được khác chưa được loại bỏ.
Thuốc tăng co bóp không được khuyến cáo trừ khi bệnh nhân tụt huyết áp hoặc giảm tưới máu có triệu chứng vì vẫn còn lo ngại về tính an toàn của thuốc này (III-A).
Inotropes, đặc biệt ở những thuốc có cơ chế adrenergic, có thể làm nhịp nhanh xoang và gây ra thiếu máu cục bộ cơ tim và loạn nhịp tim, do đó theo dõi ECG là bắt buộc.
Truyền TM levosimendan hoặc một chất ức chế PDE III (được ưa chuộng hơn dobutamine) có thể được xem xét để đảo ngược tác dụng ức chế b nếu thuốc này được cho là góp phần gây tụt huyết áp dẫn đến hậu quả giảm tưới máu (IIb-C). Tuy nhiên, levosimendan là một thuốc dãn mạch, do đó nó không thích hợp cho việc điều trị các bệnh nhân bị hạ huyết áp (HA tâm thu <85 mmHg) hoặc sốc tim trừ khi kết hợp với inotropes khác hoặc thuốc vận mạch.
Bảng 4: Các thuốc inotrop và/hoặc vận mạch trong điều trị suy tim cấp
|
Thuốc |
Liều Bolus |
Tốc độ truyền |
|
Dobutamine |
Không có |
2-20 mg/kg/phút (b+) |
|
Dopamine |
Không có |
3-5 mg/kg/phút: inotrop (b+) >5 mg/kg/phút: b+ và α+ |
|
Milrinone |
25-75 mg/kg trong 10-20 phút |
0.375-0.75 mg/kg/phút |
|
Enoximone |
0.5-1 mg/kg trong 5-10 phút |
5-20 mg/kg/phút |
|
Levosimendan |
12 mg/kg trong 10 phút (tùy chọn) |
0.1 mg/kg/phút, liều này có thể giảm đến 0.05 hoặc tăng đến 0.2 mg/kg/phút |
|
Norepinephrine |
Không có |
0.2-1 mg/kg/phút |
|
Epinephrine |
1mg TM trong hồi sinh tim phổi, có thể lặp lại mỗi 3-5 phút |
0.05-0.5 mg/kg/phút |
Thuốc vận mạch (vasopressors)
Thuốc có tác dụng co động mạch ngoại biên ưu trội như norepinephrine hoặc dopamine liều cao (> 5 mg/kg/phút) được dành cho những bệnh nhân có tụt huyết áp nặng. Những tác nhân này giúp nâng huyết áp và phân phối máu đến các cơ quan trọng yếu, tuy nhiên với cái giá phải trả là làm tăng hậu tải thất trái.
Dopamine đã được so sánh với norepinephrine trong điều trị bệnh nhân với các dạng sốc khác nhau. Một phân tích phân nhóm cho rằng norepinephrine có tác dụng phụ ít hơn và tỉ lệ tử vong thấp hơn.
Epinephrine (adrenaline) hiện tại chỉ nên sử dụng hạn chế ở những bệnh nhân bị tụt huyết áp dai dẳng mặc dù điều chỉnh áp lực đổ đầy tim thích hợp và cũng đã sử dụng các thuốc vận mạch khác, nó được xem xét cứu vãn như là phác đồ cấp cứu hồi sinh. Theo ESC 2016:
· Thuốc vận mạch (norepinephrine ưa chuộng hơn) có thể được xem xét nhằm để nâng huyết áp và tái phân bố máu đến các cơ quan trọng yếu ở những bệnh nhân có sốc tim, mặc dù đã được điều trị với các thuốc tăng co bóp khác (IIb-B).
· Trong các trường hợp này có thể xem xét đo huyết áp nội mạch (IIb-C).
Dự phòng huyết khối thuyên tắc
Dự phòng huyết khối thuyên tắc (VD: LMWH) nhằm làm giảm nguy cơ huyết khối tĩnh mạch sâu và thuyên tắc phổi được khuyến cáo ở những bệnh nhân chưa dùng kháng đông trước đây và không có chống chỉ định với thuốc kháng đông (I-B).
Những thuốc khác
Trong trường hợp cần kiểm soát cấp đáp ứng thất trong rung nhĩ:
· Digoxin và/hoặc ức chế bnên được xem xét như điều trị đầu tay (sử dụng ức chế bthật thận trọng nếu BN có tụt HA) (IIa-C). Digoxin được dùng chủ yếu ở bệnh nhân RN đáp ứng thất nhanh (> 110 l/p) với liều 0,25-0,5 mg bolus TM nếu BN không dùng thuốc này trước đây (liều 0.0625-0.125 mg có thể thích hợp ở những bệnh nhân rối loạn chức năng thận trung bình đến nặng).
· Amiodarone có thể được xem xét (IIb-B).
Opiates có thể được xem xét sử dụng một cách thận trọng để giảm bớt triệu chứng khó thở và lo lắng ở bệnh nhân có khó thở nặng nhưng thuốc này có thể gây buồn nôn và giảm thở (hypopnea) (IIb-b).
7. Điều trị bằng dụng cụ khi nào?
Điều trị thay thế thận
Siêu lọc liên quan đến việc loại bỏ nước trong huyết tương qua một màng bán thấm do chênh áp xuyên màng. Không có bằng chứng ủng hộ siêu lọc thuận lợi hơn thuốc lợi tiểu quai trong chọn lựa điều trị ban đầu ở bệnh nhân suy tim cấp. Tại thời điểm hiện tại, việc sử dụng thường xuyên siêu lọc là không được khuyến cáo và chỉ có thể được xem xét ở những bệnh nhân bị sung huyết kháng trị với các chiến lược lợi tiểu trên (IIb-B).
Liệu pháp thay thế thận cần được xem xét ở những bệnh nhân có quá tải dịch kháng trị và tổn thương thận cấp tính (IIa-C). Bao gồm các tiêu chí sau đây: thiểu niệu không đáp ứng với các biện pháp hồi sức dịch, tăng kali máu nặng (K +> 6.5 mmol/L), toan hoá máu nặng (pH <7.2), mức urê huyết thanh> 25 mmol/L (150 mg/dL) và huyết thanh creatinin > 300 mmol/L (> 3.4 mg/dL).
Bóng đối xung ĐMC
Chỉ định qui ước cho bóng đối xung động mạch chủ (IABP) là để hỗ trợ tuần hoàn trước khi sửa chữa bằng phẫu thuật các vấn đề biến chứng cơ học cấp tính (ví dụ thủng vách liên thất và hở van hai lá cấp tính), bệnh cảnh viêm cơ tim cấp tính nặng và trong các trường hợp chọn lọc có thiếu máu cục bộ cơ tim hoặc NMCT cấp tính trước, trong và sau khi tái thông mạch máu qua da hoặc phẫu thuật. Hiện không có bằng chứng cho thấy IABP có lợi trong các nguyên nhân khác của sốc tim.
Dụng cụ hỗ trợ thất
Dụng cụ hỗ trợ thất và các hình thức hỗ trợ tuần hoàn cơ học khác (MCS) có thể được sử dụng như một “cầu nối đến quyết định ‘ hoặc lâu dài trên những bệnh nhân được lựa chọn.
8. Cần theo dõi những gì ở BN suy tim cấp nằm viện?
Theo dõi không xâm lấn chuẩn mực về tần số tim, nhịp tim, tần số thở, độ bão hòa oxy và huyết áp được khuyến cáo (I-C).
Khuyến cáo BN cần được cân nặng mỗi ngày và có lưu đồ hoàn chỉnh để tính cân bằng dịch một cách chính xác (I-C).
Đánh giá các dấu hiệu và triệu chứng có liên quan trong suy tim (ví dụ khó thở, ran phổi, phù ngoại biên, cân nặng) mỗi ngày để điều chỉnh tình trạng quá tải dịch (I-C).
Thường xuyên mỗi ngày, đo chức năng thận (urê máu, creatinin) và chất điện giải (kali, natri) trong quá trình điều trị thuốc đường TM và khi thuốc đối kháng hệ thống renin-angiotensin-aldosterone được khởi trị (I-C).
HA động mạch xâm lấn nên được xem xét ở những bệnh nhân tụt huyết áp và có triệu chứng dai dẳng mặc dù đã điều trị (IIa-C).
Đặt catheter động mạch phổi có thể được xem xét ở những bệnh nhân có triệu chứng kháng trị (đặc biệt là với tụt huyết áp và giảm tưới máu), mặc dù điều trị thuốc (IIb-C).
9. Khi nào BN được xuất viện?
Khi đã điều trị bằng thuốc uống dựa trên bằng chứng mà huyết động của BN ổn định, không quá tải dịch, và có chức năng thận ổn định ít nhất 24 giờ trước khi xuất viện.
Khi đã được cung cấp giáo dục sức khỏe phù hợp và tư vấn về tự chăm sóc bản thân. Theo ESC 2016 tốt hơn BN nên được:
· Tham gia vào chương trình quản lý bệnh; kế hoạch theo dõi phải đưa ra trước khi xuất viện và truyền đạt rõ ràng cho nhóm chăm sóc sức khỏe ban đầu;
· Tái khám bởi bác sĩ đa khoa trong vòng 1 tuần sau xuất viện;
· Nếu được nên tái khám bởi đội tim mạch bệnh viện trong vòng 2 tuần sau xuất viện







