I. ĐẶT VẤN ĐỀ.
– Các hướng dẫn lâm sàng mới giúp tóm tắt, đánh giá những thay đổi được chứng minh dựa trên y học chứng cứ, đồng thời gợi ý giúp các bác sĩ ra hướng quyết định trong thực hành hàng ngày của mình.
Bs. Nguyễn Thanh Hiền
Bs. Trương Phan Thu Loan
– Có nhiều hướng dẫn lâm sàng được công bố trong những năm gần đây bởi Hiệp Hội Tim mạch Châu Âu hay các tổ chức hiệp hội khác. Do rất hữu ích trong thực hành và cập nhật thường xuyên nên các hướng dẫn rất được các bác sĩ đón nhận. Hướng dẫn của Hiệp hội Tim mạch Châu Âu luôn được cập nhật thường xuyên và theo một chủ đề nhất định.
– Năm 2015, Hiệp Hội Tim mạch Châu Âu đã công bố 5 hướng dẫn mới là: bệnh màng ngoài tim, rối loạn nhịp thất và đột tử do tim (SCD), tăng áp phổi (PH), viêm nội tâm mạc nhiễm trùng (IE) và hội chứng mạch vành cấp không ST chênh lên (NSTEMI). Bài viết này tóm tắt 4/5 khuyến cáo trên với mục đích giúp các bác sĩ cập nhật những thông tin mới nhất trong chẩn đoán và điều trị (khuyến cáo PH xin xem trong phần Xa lộ thông tin).
II. HƯỚNG DẪN VỀ BỆNH MÀNG NGOÀI TIM.
– Adler. Y là chủ biên của hướng dẫn bệnh màng tim mới với trọng tâm là chiến lược chẩn đoán và điều trị. Hướng dẫn đề nghị phân tầng nguyên nhân đơn giản của bệnh màng ngoài tim: do nhiễm trùng hay không nhiễm trùng. Nguyên nhân chính của bệnh màng ngoài tim thường do virus (ở những nước tiên tiến), viêm màng ngoài tim (VMNT) do vi trùng (đặc biệt vi trùng lao), viêm màng ngoài tim do u và VMNT có liên quan đến bệnh hệ thống (thường là bệnh tự miễn) [1].
– Tần suất của VMNT cấp được ghi nhận chiếm 0.1% BN nhập viện và 5% BN nhập khoa cấp cứu với bệnh cảnh đau ngực. Nhóm tuổi thường gặp của VMNT cấp là 16-65 tuổi và nam > nữ gấp 2 lần [8][9][16].
– Các hội chứng màng ngoài tim kinh điển bao gồm: VMNT, tràn dịch màng ngoài tim (TDMNT), chèn ép tim, VMNT co thắt. TDMNT và chèn ép tim có thể cùng xảy ra không kèm VMNT.
1. VIÊM MÀNG NGOÀI TIM:
a. Định nghĩa:
Viêm màng ngoài tim cấp là một hội chứng viêm của màng ngoài tim có hay không kèm tràn dịch màng ngoài tim [10].
► VMNT cấp gồm ít nhất 2 trong 4 tiêu chuẩn sau:
· Đau ngực kiểu màng ngoài tim.
· Tiếng cọ màng ngoài tim.
· ECG: ST chênh lên lan toả hoặc PR chênh xuống mới lan rộng.
· Tràn dịch màng ngoài tim.
Ngoài ra còn có các dấu hiệu kèm theo: tăng các chất đánh dấu viêm (CRP, tăng BC, tăng độ lắng HC), có bằng chứng của VMNT qua hình ảnh CT scanner, MRI [8][11][14].
► VMNT kéo dài: VMNT kéo dài 4-6 tuần nhưng < 3 tháng mà không thoái lui.
► VMNT tái phát: xảy ra sau VMNT cấp đầu tiên sau một giai đoạn không triệu chứng (symptom-free interval) > 4-6 tuần.
► VMNT mạn tính: VMNT kéo dài > 3 tháng.
b. Các xét nghiệm được khuyến cáo để chẩn đoán VMNT (Bảng 1).
Bảng 1. Các xét nghiệm cần làm theo mức độ trong VMNT.
|
Mức độ |
Cận lâm sàng |
|
Mức độ 1 (tất cả các trường hợp) |
· Các chất đánh dấu viêm (tốc độ lắng máu, CRP, số lượng bạch cầu). · Chức năng thận, gan, tuyến giáp. · Chất đánh dấu tổn thương tim: troponin, CK · Điện tim · Siêu âm tim · X-quang ngực thẳng |
|
Mức độ 2 (nếu mức độ 1 không đủ chẩn đoán) |
· Chụp cắt lớp điện toán hoặc cộng hưởng từ. · Phân tích dịch màng ngoài tim từ dẫn lưu màng ngoài tim hoặc chọc dịch màng ngoài tim trong chèn ép tim, nghi ngờ nhiễm trùng, VMNT do u và TDMNT lượng trung bìnhànhiều không đáp ứng với điều trị kháng viêm tối ưu. · Các xét nghiêm trực tiếp với vi khuẩn đặc hiệu tuỳ thuộc triệu chứng lâm sàng. |
c. Cách tiếp cận bệnh nhân trong VMNT (hình 1).
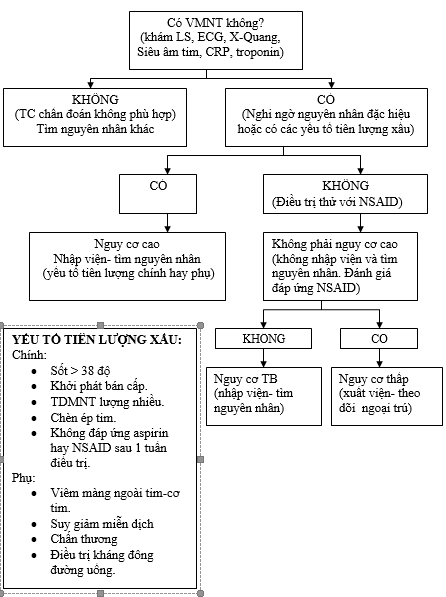
Hình1. Lưu đồ đề nghị trong VMNT.
d. Khuyến cáo điều trị trong VMNT cấp (Bảng 2,3).
Bảng 2. Khuyến cáo điều trị chung trong VMNT cấp.
|
Khuyến cáo |
Mức khuyến cáo |
Mức chứng cứ |
|
Nhập viện với tất cả các BN VMNT cấp có yếu tố nguy cơ cao (ít nhất 1 yếu tố nguy cơ) |
I |
B |
|
Điều trị ngoại trú được khuyến cáo ở BN nguy cơ thấp. |
I |
B |
|
Đánh giá đáp ứng của thuốc kháng viêm sau 1 tuần. |
I |
B |
Bảng 3.Liệu pháp kháng viêm chung trong VMNT cấp [10][12].
|
Thuốc |
Liều dùng |
Thời gian |
Giảm liều |
|
Aspirin |
750-1000mg/8h |
1-2 tuần |
Giảm liều 250-500mg mỗi 1-2 tuần. |
|
Ibuprofen |
600mg/8h |
1-2 tuần |
Giảm liều 200-400mg mỗi 1-2 tuần |
|
Colchicine |
0.5mg/ngày (BN<70kg) hoặc 0.5mg*2 lần/ ngày (BN > 70kg) |
3 tháng |
Không bắt buộc , thay đổi 0.5 mg cách ngày (BN <70kg) hoặc 0.5 mg/ngày (BN> 70kg) ở những tuần cuối |
2. TRÀN DỊCH MÀNG NGOÀI TIM:
a. Phân loại: (Bảng 4)
Bảng 4. Phân loại tràn dịch màng ngoài tim [13].
|
Khởi phát |
· Cấp · Bán cấp · Mạn tính (> 3 tháng) |
|
Kích thước/ siêu âm tim |
· Nhẹ (< 10mm) · Trung bình (10-20mm) · Nhiều (> 20mm) |
|
Phân bố |
· Lan toả · Khu trú |
|
Thành phần |
· Dịch tiết (do tác nhân gây nên một tình trạng viêmàtăng tiết dịch MNT) · Dịch thấm (thay đổi cơ chế hấp thu dịch màng ngoài tim do các bệnh lý tăng áp lực tĩnh mạch hệ thống như suy tim sung huyết hoặc tăng áp động mạch phổi. |
b. Đánh giá nếu nghi ngờ TDMNT bao gồm:
► Siêu âm tim: được khuyến cáo là phượng tiện chẩn đoán hình ảnh đầu tiên để đánh giá kích thước, vị trí, mức độ huyết động do TDMNT [25].
► X-quang ngực thẳng.
► Các chất đánh dấu viêm.
► CT scanner hoặc MRI ở những BN tràn dịch màng ngoài tim khu trú, khối u, dày màng ngoài tim hoặc bất thường thành ngực.
c. Nguyên nhân thường gặp của chèn ép tim cấp bao gồm:
► Viêm màng ngoài tim, lao,bệnh lý ác tính, bệnh gây ra trong quá trình điều trị, bệnh mô liên kết.
► Chọc dịch hay phẫu thuật khẩn là bắt buộc
3. VIÊM MÀNG NGOÀI TIM CO THẮT:
a. VMNT co thắt có thể xảy ra sau hầu hết bệnh lý màng ngoài tim nhưng hiếm khi sau VMNT tái phát. Nguyên nhân thường gặp nhất là do vô căn hay virus (42-49%), sau phẫu thụât tim (11-37%), sau xạ trị (9-31%), bệnh mô liên kết (3-7%) hay sau nhiễm trùng (3-6%)[27].
b. Siêu âm tim qua thành ngực và X-quang tim phổi được khuyến cáo cho tất cả bệnh nhân VMNT co thắt.
4. TÓM TẮT KHUYẾN CÁO BỆNH MÀNG NGOÀI TIM:(bảng 5)
Bảng 5. Tóm tắt khuyến cáo ĐT VMNT, TDMNT, và VMNT co thắt
|
Khuyến cáo |
Mức khuyến cáo |
Mức chứng cứ |
|
VMNT cấp và VMNT tái phát: · Nhập viện với BN nguy cơ cao. · Colchicine (0.5 mg/ 1-2 lần/ ngày ở BN <70kg) là bước đầu tiên trong điều trị VMNT cấp cùng với với Aspirin hoặc NSAID (3 tháng) và VMNT tái phát (6 tháng). · Corticoid không được khuyến cáo là bước đầu tiên trong điều trị VMNT cấp và VMNT tái phát. · CRP được xem là XN theo dõi trong quá trình điều trị và đáp ứng điều trị. |
I I
III
IIa |
B A
C
C |
|
Tràn dịch màng ngoài tim: · Aspirin, NSAID hoặc colchicine và điều trị VMNT được khuyến cáo khi TDMNT có liên quan bệnh hệ thống. · Dẫn lưu màng ngoài tim hoặc phẫu thuật tim dược chỉ định khi có chèn ép tim hoặc TDMNT lượng trung bìnhànhiều không đáp ứng với điều trị nội hoặc nghi ngờ nhiễm trùng hoặc do khối u. · Điều trị TDMNT theo nguyên nhân |
I
I
I |
C
C
C |
|
Viêm màng ngoài tim co thắt: · CT scanner và cộng hưởng từ được chỉ định là những kỹ thuật hình ảnh cấp độ 2 (sau siêu âm tim và X quang) để đánh giá mức độ vôi hoá độ dày màng ngoài tim với mức độ và độ rộng tổn thương màng tim. · Thông tim được chỉ định khi các phương pháp chẩn đoán không xâm lấn không cung cấp được chẩn đoán xác định · Đìều trị chủ yếu của co thắt mãn tính là cắt màng ngoài tim · Điều trị nội khoa theo những nguyên nhân đặc biệt hiệu của VMNT để ngăn ngừa sự tiến triển VMNT co thắt. · Điều trị kháng viêm theo kinh nghiệm có thể xem xét trong những trường hợp VMNT co thắt mới hoặc thoáng qua đi kèm bằng chứng của VMNT. |
I
I
I
I
IIb |
C
C
C
C
C |
5. HƯỚNG DẪN VỀ RỐI LOẠN NHỊP THẤT (VA) VÀ ĐỘT TỬ DO TIM (SCD).
a. Carina Blomstrom-Lundqvist là chủ biên của hướng dẫn Hiệp hội Châu Âu về rối loạn nhịp thất và đột tử do tim. Hướng dẫn này cập nhật hướng dẫn 2006, trọng tâm là ngăn ngừa đột tử ở những BN rối loạn nhịp thất (VA).
b. Bệnh lý tim mạch liên quan đến SCD chủ yếu là các bệnh lý của các kênh (channelopathies), bệnh cơ tim, viêm cơ tim, nghiện thuốc ở người trẻ và các bệnh lý do thoái hoá mạn tính ở người lớn tuổi hơn. Cho đến hiện nay, lần đầu tiên phân tích gen được khuyến cáo là tiêu chuẩn chẩn đoán trên tử thiết để chứng minh sự tồn tại của bệnh lý của các kênh [17].
c. Trắc nghiệm sàng lọc bệnh nhân nghi ngờ hay đã biết VA nêu ở bảng 6.
Bảng 6.Sàng lọc bệnh nhân (BN) nghi ngờ hay đã biết rối loạn nhịp thất. [21].
|
Khuyến cáo |
Mức đề nghị |
Mức chứng cứ |
|
Đánh giá không xâm lần: · Đo điện tâm đồ (ECG): · Đo ECG 12 chuyển đạo lúc nghỉ cho tất cả các BN đế đánh giá rối loạn nhịp thất. · Theo dõi ECG lưu động (ambulatory ECG) để phát hiện rối loạn nhịp và đánh giá chênh lên khoảng QT, thay đổi ST. · ECG sự kiện ở những BN có triệu chứng rất không thường xuyên. · Vi mạch cấy vào cơ thể (implantable loop recorders) khi triệu chứng xảy ra không thường xuyên và nghi ngờ có liên quan rối loạn nhịp và khi có sự liên quan triệu chứng- nhịp (symptom-rhythm correlation) không được xác định bởi các kỹ thuật thông thường. · ECG trung bình tín hiệu trong chẩn đoán bệnh cơ tim thất (P) sinh loạn nhịp. · Trắc nghiệm gắng sức: · Người trưởng thành kèm VA với nguy cơ khả năng BMV trung bình hay cao. · BN nghi ngờ hay đã biết VA liên quan gắng sức. · Đánh giá đáp ứng điều trị nội hoặc triệt phá ở BN gắng sức gây VA. · Hình ảnh học: · Siêu âm tim đánh giá chức năng thất trái và phát hiện bệnh tim cấu trúc ở BN nghi ngờ VA hoặc đã biết VA với nguy cơ cao bị VA và SCD. · Trắc nghiệm gắng sức hình ảnh để xác định tình trạng thiếu máu cục bộ cơ tim im lặng cho BN bị VA với nguy cơ BMV trung bình mà ECG không phát hiện được. · Trắc nghiệm gắng sức hình ảnh bằng thuốc để xác định tình trạng thiếu máu cục bộ cơ tim im lặng cho BN VA với nguy cơ BMV trung bình mà không thể thực hiện gắng sức. · Cộng hưởng từ và CT scanner ở BN rối loạn nhịp thất khi siêu âm tim không cung cấp chính xác đánh giá chức năng thất phải, thất trái hoặc thay đổi cấu trúc. |
I
I
I
I
I
I
I
I
IIa
I
I
I
IIa
|
A
A
B
B
B
B
B
B
C
B
B
B
B
|
|
Đánh giá xâm lấn: · Chụp mạch vành: được xem xét để chẩn đoán xác định hay loại trừ tắc nghẽn động mạch vành ở BN VA đe doạ tính mạng (life-threating) hoặc sống sót sau SCD với nguy cơ trung bình hay cao bệnh mạch vành. · Điện sinh lý: · Khuyến cáo ở BN nghi ngờ nhồi máu cơ tim trước đây (remote MI) và có triệu chứng nhịp nhanh thất. · BN ngất do nghi ngờ rối loạn nhịp chậm hoặc nhịp nhanh. · Có thể xem xét chẩn đoán phân biệt bệnh cơ tim thất phải sinh loạn nhịp hay nhịp nhanh buồng tống thất phải lành tính (benign RV outflow tract tachycardia) hoặc sarcoidosis.
|
IIa
I
I
IIb |
C
B
C
B |
d. Điều trị bằng dụng cụ được khuyến cáo cho bệnh nhân VA bao gồm: máy chuyển nhịp phá rung trong tim (ICD), máy chuyển nhịp phá rung dưới da, máy chuyển nhịp phá rung khoác ngoài (wearable cardioverter defibrillation).
· Liệu pháp ICD được khuyến cáo phòng ngừa thứ phát SCD và nhịp nhanh thất (VT) và phòng ngừa tiên phát SCD ở bệnh nhân rối loạn chức năng thất trái nặng. Ngoài ra, ICD được khuyến cáo ở những BN có tiền căn rung thất hoặc rung thất không rối loạn huyết động nhưng nguyên nhân thúc đẩy vẫn còn hoặc trong 48 giờ sau NMCT ở bệnh nhân đã được điều trị nội khoa tối ưu và tiên lượng sống > 1 năm (IA).
· Máy chuyển nhịp phá rung dưới da ngày nay được xem xét như là điều trị thay thế VA ở bệnh nhân trẻ hoặc bệnh nhân khó đặt được đường truyền tĩnh mạch hay do nhiễm trùng. Nó không phù hợp với bệnh nhân cần chức năng tạo nhịp chống nhịp chậm (bradycardia pacing), liệu pháp tái đồng bộ tim hoặc bệnh nhân rối loạn nhịp nhanh có thể cắt cơn bởi kích thích chống nhịp nhanh (antitachycardia pacing) [32].
· WCD (hình 2) được chỉ định BN có nguy cơ SCD thoáng qua mà không cần sử dụng ICD (IIb). Đây còn là công cụ để chẩn đoán và điều trị nhịp nhanh thất không dai dẳng, rung nhĩ. Ngoài ra, máy WCD có thể được xem là cầu nối trong quyết định đặt ICD thích hợp ở BN sau:
► BN sau nhồi máu.
► Sau tái thông mạch vành.
► Khởi phát mới ở bệnh nhân bệnh cơ tim dãn nở không do thiếu máu.
► BN nguy cơ cao đột tử do tim cho đến khi ổn định.
► Rối loạn nhịp và bệnh bẩm sinh có tính di truyền.
► Bệnh cơ tim lien quan nhịp nhanh (tachycardia-mediated myopathies).
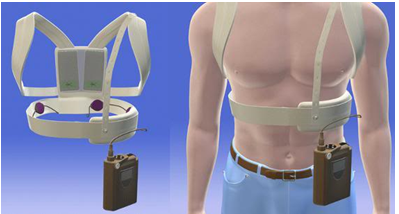
Hình 2.Máy chuyển nhịp phá rung đeo ngoài.
a. Triệt phá (ablation) qua catheter được khuyến cáo ở những bệnh nhân với nhịp nhanh thất dai dẳng hoặc bão điện học (electrical storm)* do sẹo trong tim và cho bệnh nhân bệnh cơ tim thiếu máu cục bộ với máy phá rung đánh sốc thường xuyên do nhịp nhanh thất dai dẳng. Khuyến cáo mới cũng đề nghị nên xem xét triệt phá sau cơn đầu tiên nhịp nhanh thất dai dẳng ở bệnh nhân bệnh tim thiếu máu có đặt máy ICD (bảng 7) [20][33].
* “Bão điện học (electrical storm): là tình trạng nhịp nhanh thất (VT) hay rung thất (VF) xuất hiện nhiều lần trong một thời gian ngắn (≥ 3 cơn/24giờ) có tổn thương huyết động. Đây là tình trạng hiếm gặp, thường kết hợp với nhồi máu cơ tim cấp và bệnh nhânbệnh cơ tim dãn nở.”
Bảng 7. Chỉ định triệt phá qua catheter trong điều trị nhịp nhanh thất dai dẳng đơn dạng [28].
|
Khuyến cáo |
Mức đề nghị |
Mức chứng cứ |
|
Triệt phá khẩn trương được khuyến cáo ở BN bị nhịp nhanh thất dai dẳng hoặc bão điện học do sẹo trong tim. |
I |
B |
|
Triệt phá cũng được khuyến cáo ở BN bệnh tim thiếu máu cục bộ với ICD đánh sốc thường xuyên do nhịp nhanh thất dai dẳng. |
I |
B |
|
Triệt phá nên được xem xét sau cơn đầu tiên của nhịp nhanh thất dai dẳng ở BN bệnh tim thiếu máu có đặt ICD. |
IIa |
B |
b. Liệu pháp tái đồng bộ tim trong phòng ngừa tiên phát SCD cho BN nhịp xoang với suy tim NYHA III – IV và BN suy tim NYHA II (Bảng 8).
Bảng 8. Điều trị tái đồng bộ tim trong phòng ngừa tiên phát SCD ở bệnh nhân (BN) nhịp xoang.
|
Khuyến cáo |
Mức đề nghị |
Mức chứng cứ |
|
Khuyến cáo NYHA III/IV: · BN với LVEF ≤ 35% và LBBB đã được điều trị nội khoa tối ưu ≥ 3 tháng với tiên lượng sống ≥ 1 năm với mục tiêu giảm tử vong: ü Phức bộ QRS > 150ms ü Phức bộ QRS trong khoảng (120-150ms) · Xem xét ở BN với LVEF ≤ 35% không có LBBB đã được điều trị nội khoa tối ưu ≥ 3 tháng với tiên lượng sống ≥ 1 năm với mục tiêu giảm tử vong: ü Phức bộ QRS > 150ms ü Phức bộ QRS trong khoảng (120-150ms) |
I I
IIa IIb |
A B
B B |
|
Khuyến cáo ở BN NYHA II (suy tim nhẹ); · Khuyến cáo BN có QRS ≥ 130 ms, LVEF ≤ 30% và LBBB đã được điều trị nội khoa tối ưu ≥ 3 tháng với tiên lượng sống ≥ 1 năm với mục tiêu giảm tử vong. · Xem xét BN có QRS ≥ 150 ms, bất kể hình dạng QRS với LVEF ≤ 35% và LBBB đã được điều trị nội khoa tối ưu ≥ 3 tháng với tiên lượng sống ≥ 1 năm với mục tiêu ngăn ngừa nhập viện do suy tim. |
I
IIb |
A
A |
c. Điểm mới của hướng dẫn cũng bao gồm cập nhật các tiêu chuẩn chẩn đoán và điều trị các hội chứng rối loạn nhịp nguyên phát di truyền (inherited primary arrhythmia syndromes):Trong trường hợp hội chứng QT dài, có bằng chứng ủng hộ việc sử dụng ICD cho những BN sống sót sau ngưng tim. ICD dự phòng nên được xem xét ở những BN QT dài có nguy cơ đột tử cao. Sống sót sau ngưng tim do hội chứng QT ngắn nên đặt ICD để dự phòng thứ phát. Chỉ định ICD cũng được khuyến cáo ở BN Brugada hoặc nhịp nhanh thất đa dạng liên quan catecholamine (catecholaminergic polymorphic ventricular tachycardia). Điều trị nội khoa cũng được khuyến cáo ở những BN này.
6. HƯỚNG DẪN TĂNG ÁP PHỔI (PH) (xem phần Xa lộ thông tin).
7. HƯỚNG DẪN VỀ VIÊM NỘI TÂM MẠC NHIỄM TRÙNG (VNTMNT).
a. Habib. G chủ trì hướng dẫn VNTMNT chủ yếu tập trung về: cải tiến trong phòng bệnh bởi một đội ngũ đa chuyên khoa, hình ảnh đa phương thức trong chẩn đoán, các tiêu chuẩn chẩn đoán mới và hướng phẫu thuật sớm.
b. Khuyến cáo mới nhấn mạnh vai trò hình ảnh trong chẩn đoán và tầm quan trọng phòng bệnh VNTMNT hơn là kháng sinh dự phòng. Sử dụng kháng sinh phòng bệnh vẫn được khuyến cáo ở BN có bệnh tim nền phải thực hiện các thủ thuật liên quan nguy cơ VNTMNT. Các BN nguy cơ cao VNTMNT bao gồm: van nhân tạo, VNTMNT trước đó hoặc bệnh tim bẩm sinh ( bệnh tim bẩm sinh tím hoặc bệnh tim bẩm sinh có phẫu thuật bằng các dụng cụ nhân tạo trong vòng 6 tháng sau phẫu thuật hoặc sau 6 tháng nhưng còn shunt tồn lưu hoặc vẫn còn hở van tim (IIa)). Kháng sinh dự phòng chỉ nên được xem xét ở những phẫu thuật răng thao tác trên lợi (nướu), những vùng chóp răng hoặc thủng niêm mạc miệng (perforation of the oral mucosa).Vệ sinh răng miệng tốt và khám răng thường xuyên cho thấy quan trọng hơn để giảm nguy cơ VNTMNT. Kháng sinh dự phòng không khuyến cáo cho những thủ thuật hô hấp, tiêu hoá, niệu sinh dục, da hay mô mềm (bảng 9)[3][15].
Bảng 9. Khuyến cáo kháng sinh dự phòng VNTMNT ở BN nguy cơ cao theo loại nguy cơ phẫu thuật [6].
|
Khuyến cáo |
Mức khuyến cáo |
Mức chứng cứ |
|
Phẫu thuật răng: · Kháng sinh dự phòng chỉ nên được xem xét ở những phẫu thuật răng thao tác trên lợi (nướu), những vùng chóp răng hoặc thủng niêm mạc miệng (perforation of the oral mucosa). · Kháng sinh dự phòng không được khuyến cáo trong trường hợp gây tê tại chỗ ở mô không nhiễm trùng, vết thương ngoài da, cắt chỉ, chụp Xquang răng, phục hình răng giả, chấn thương môi hay niêm mạc miệng. |
IIa
III |
C
C |
|
Thủ thuật hô hấp. · Kháng sinh dự phòng không khuyến cáo thủ thuật nội soi đường hô hấp hoặc nội khí quản |
III |
C |
|
Thủ thuật đường tiêu hóa. · Kháng sinh dự phòng không khuyến cáo trong nội soi dường tiêu hóa hoặc siêu âm qua thực quản. |
III |
C |
|
Thủ thuật da và mô mềm. · Kháng sinh dự phòng không khuyến cáo cho tất cả các thủ thuật ngoài da và mô mềm. |
III |
C |
c. Bệnh nhân phẫu thuật răng nguy cơ cao nên uống Amoxcillin hoặc Ampicillin. Dùng Clindamycin nếu bệnh nhân dị ứng với Penicillin (bảng 10).
Bảng 10. Khuyến cáo kháng sinh dự phòng trong thủ thuật răng ở bệnh nhân nguy cơ cao [3].
|
Tình trạng |
Kháng sinh |
Liều đơn 30-60 trước thủ thuật |
|
|
Người lớn |
Trẻ em |
||
|
· Không dị ứng Penicillin hay Ampicillin. |
Amoxicillin hoặc Ampicillin |
2g uống hay TM |
50 mg/kg uống hay TM |
|
· Dị ứng Penicillin hay Ampicillin. |
Clindamycin |
600mg uống hay TM |
20mg/kg uống hay TM |
d. Điều trị VNTMNT do đội ngũ bác sỹ đa chuyên khoavới việc dùng 1 quy trình chuẩn trong điều trị VNTMNT giúp giảm có ý nghĩa tỷ lệ tử vong. Hướng dẫn mới khuyến cáo BN với VNTMNT có biến chứng nên được đánh giá và điều trị ở giai đoạn sớm tại các trung tâm có điều kiện phẫu thuật và đội ngũ VNTMNT bao gồm: các chuyên gia về bệnh nhiễm trùng, các nhà vi sinh học, các chuyên gia tim mạch, các chuyên gia chẩn đoán hình ảnh, chuyên gia phẫu thuật tim và cả những chuyên gia về bệnh mạch vành.
e. Siêu âm tim qua thành ngực được khuyến cáo là phương tiện chẩn đoán hình ảnh đầu tiên để chẩn đoán các trường hợp nghi ngờ VNTMT, kế tiếp là siêu âm tim qua thực quản.
f. Siêu âm tim qua thực quản là phương tiện chẩn đoán hình ảnh đầu tiên ở BN mang van nhân tạo hoặc BN có đặt dụng cụ trong tim.
g. Hướng dẫn mới khuyến cáo nên phẫu thuật sớm trong điều trị VNTMNT bao gồm:
· Suy tim là biến chứng thường gặp nhất và là biến chứng nặng nhất của VNTMNT. Nếu không có các tình trạng bệnh lý nặng kết hợp, suy tim là chỉ định phẫu thuật sớm VNTMNT trên van BN và van nhân tạo thậm chí trên cả BN sốc tim [30].
· Nhiễm trùng không kiểm soát.
· Ngăn ngừa thuyên tắc mạch.
8. HƯỚNG DẪN VỀ HỘI CHỨNG MẠCH VÀNH CẤP KHÔNG ST CHÊNH LÊN.
Roffi. M đã chù trì hướng dẫn kiểm soát bệnh lý hội chứng mạch vành cấp không ST chênh lên (NSTEMI). Hướng dẫn tập trung các vấn đề: chẩn đoán, theo dõi nhịp tim, phân tầng nguy cơ và chiến lược điều trị.
1. Định nghĩa:
Nhồi máu cơ tim cấp khi có chứng cứ hoại tử cơ tim trong bệnh cảnh lâm sàng phù hợp với thiếu máu cục bộ cơ tim biểu hiện bằng tăng hay giảm chất chỉ điểm sinh học (tăng hay giảm với ít nhất một giá trị đạt mức 99% bách phân vị của giới hạn trên dựa theo tham chiếu), kèm theo một trong các tiêu chuẩn sau: [23][26].
· Triệu chứng cơ năng thiếu máu cục bộ.
· Xuất hiện mới hay sự thay đổi ST_T, block phân nhánh trái trên điện tâm đồ.
· Xuất hiện sóng Q bệnh lý trên điện tâm đồ.
· Có bằng chứng mới về hình ảnh học: rối loạn vận động vùng hoặc mất vùng cơ tim còn sống.
· Huyết khối trong lòng mạch vành được phát hiện trong chụp mạch vành hay tử thiết.
2. Chẩn đoán:
Chẩn đoán nhanh và phân tầng nguy cơ là quan trọng cho điều trị cải thiện sống còn trong NSTE-ACS và để giúp điều chỉnh chiến lược điều trị theo nguy cơ ở từng cá thể. Trong bối cảnh này, troponin nhận được sự chú ý đặc biệt trong khuyến cáo mới nhất năm 2015. So với troponin qui ước, những mẫu thử này cho phép phát hiện một cách đáng tin cậy ngưỡng troponin được phóng thích thấp hơn trong tuần hoàn, nên có giá trị tiên đoán âm cao hơn và giảm được “khoảng mù troponin”, góp phần phát hiện sớm hơn hội chứng MV cấp (ACS). Vì thế, mẫu thử hsTroponin (troponin siêu nhạy) hiện tại được khuyến cáo hơn là mẫu troponin qui ước (I, A) (bảng 11). Tương tự như phác đồ 0 giờ và 3 giờ, phác đồ loại hoặc nhận nhanh chẩn đoán NSTE-ACS tại thời điểm 0 giờ và 1 giờ được khuyến cáo nếu test hsTroponin với lưu đồ đã được kiểm định tính đúng 0giờ/1giờ sẵn có (hình 3). Test thêm vào sau đó tại thời điểm 3-6 giờ được chỉ định nếu 2 test troponin đầu không thể kết luận được mà tình trạng lâm sàng vẫn hướng đến ACS (I, A). [18][24][29].
Bảng 11. Lợi ích lâm sàng của xét nghiệm troponin siêu nhạy (hs Troponin).
|
So sánh với troponin chuẩn, hs Troponin có đặc tính: · Giá trị dự đoán âm cao hơn cho chẩn đoán NMCT cấp. · Giảm được “khoảng mù troponin” dẫn đến phát hiện NMCT cấp sớm hơn. · Tăng tỷ lệ phát hiện chính xác NMCT týp 1 và giảm 20% chẩn đoán đau thắt ngực không ổn định. · Tăng gấp 2 lần trong phát hiện NMCT týp 2 |
|
Mức độ hs Troponin nên được diễm dịch như một dấu ấn định lượng cho tổn thương cơ tim (mức độ tăng cao hơn, khả năng phù hợp với NMCT nhiều hơn) · Tăng gấp 5 lần giới hạn trên gái trị tham khảo có giá trị tiên đoán dương cho NMCT týp 1 cao (90%). · Tăng gấp 3 lần giới hạn trên giá trị tham khảo có giá trị tiên đoán dương cho NMCT cấp chỉ ở mức giới hạn (50-60%) và có thể gặp phổ rộng các tình trạng khác · Cũng thường phát hiện được troponin trong tuần hoàn ở những người khỏe mạnh. |
|
Mức độ tăng/ và hoặc giảm khác biệt giữa tổn thương cơ tim cấp và mạn (sự thay đổi rõ ràng hơn, khả năng phù hợp NMCT cấp cao hơn). |
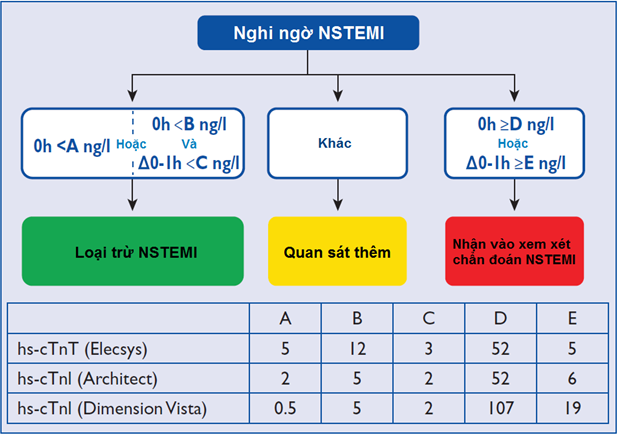
Hình 3. Sử dụng hsTroponin tại thời điểm 0giờ/1giờ giúp nhận vào hoặc loại trừ NSTEMI tại phòng cấp cứu.
0 hoặc 1h thể hiện thời gian từ xét nghiệm máu đầu tiên. Loại trừ ngay NSTEMI lúc hiện diện nếu nồng độ hs-troponin thử là rất thấp (< A). Cũng có thể sử dụng phối hợp giá trị ban đầu thấp và hiệu số sau 1h (giá trị điểm O là < B và hiệu số sau 1h < C). Bệnh nhân nguy cơ cao bị NSTEMI nếu giá trị ban đầu cao (> giá trị D) hoặc hiệu số sau 1h >giá trị E
► Theo dõi nhịp tim liên tục.
1. Theo dõi nhịp tim liên tục được khuyến cáo cho đến khi loại trừ NSTEMI . BN bị STEMI cần được nhập đơn vị săn sóc đặc biệt. Theo dõi nhịp tim trong 24h ở BN sau can thiệp mạch vành là điều cần làm đầu tiên đề đánh giá BN NSTEMI có nguy cơ rối loạn nhịp tim thất.
2. Theo dõi nhịp tim liên tục > 24h nên được xem xét ở BN nguy cơ rối loạn nhịp trung bình hay cao.
3. Những trường hợp không có các dấu hiệu hay triệu chứng thiếu máu cơ tim diễn tiến, theo dõi nhịp tim cũng cần thiết với những BN đau thắt ngực không ổn định (men tim âm tính).
► Chiến lược điều trị.
1. Chiến lược và thời gian điều trị bệnh nhânSTEMI được lựa chọn theo phân tầng nguy cơ mới (bảng 12).
2. Tất cả bệnh nhânNSTEMI nên được chụp mạch vành sau đó can thiệp MV qua da nếu có chỉ định (hình 4).
3. Nghiên cứu ngẫu nhiên gần đây gồm 8000 bệnh nhânACS ghi nhận PCI thực hiện qua động mạch quay cho kết quả chảy máu thấp hơn so với động mạch khác mà không phải CABG. Dựa vào những bằng chứng, hướng dẫn 2015 khuyến cáo các trung tâm điều trị ACS nên thực hiện vị trí chuyển đổi từ động mạch đùi sang động mạch quay trong thủ thuật chụp và can thiệp mạch vành qua da.
4. Bệnh nhân can thiệp mạch vành qua da nên đặt stent phủ thuốc thế hệ mới, ngay cả BN nguy cơ chảy máu cao phải dùng kháng kết tập tiểu cầu kép điều trị ngắn hạn (30 ngày), vẫn nên dặt stent phủ thuốc thế hệ mới hơn stent thường.
Bảng 12. Tiêu chuẩn phân tầng BN hội chứng mạch vành cấp không ST chênh lên.
|
Nguy cơ rất cao: · Huyết động không ổn định hay sốc tim · Đau ngực tái phát hay đang tiếp diễn không đáp ứng điều trị. · Rối loạn nhịp tim đe doạ tính mạng hay ngưng tim. · Biến chứng cơ học của nhồi máu cơ tim. · Suy tim cấp. · Thay đổi động học ST_T tái phát, đặc biệt có ST chênh lên ngắt quãng (intermittent ST elevation) |
|
Nguy cơ cao: · Tăng hoặc giảm troponin tim phù hợp nhồi máu cơ tim. · Thay đổi động học ST_T (có triệu chứng hay im lặng). · Grace score > 140đ |
|
Nguy cơ trung bình: · Đái tháo đường týp 2. · Suy thận (eGFR< 60ml/p/1.73m2). · Phân suất tống máu thất trái <40% hay suy tim sung huyết. · Đau ngực sớm sau nhồi máu. · PCI trước đó. · CABG trước đó. · Grace score . 109 và < 140đ. |
|
Nguy cơ thấp: · Không có bất kỳ yếu tố nào đề cập ở trên |
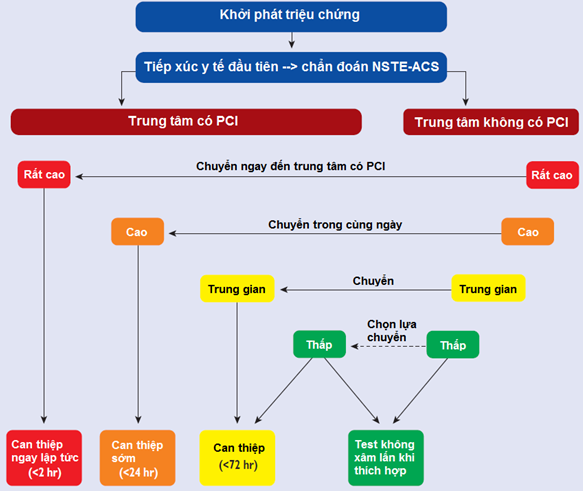
Hình 4.Chiến lược và thời gian can thiệp trong HCMV cấp không ST chênh lên [26][31]
TÀI LIỆU THAM KHẢO.
1. Adler. Y et al: “Guidelines for the diagnosis and management of pericardial diseases”. European Heart Journal 2015: 10.1093.
2. Bai. Y et al: “Combination therapy in pulmonary arterial hypertension a meta-analysis”. Cardiology 2011; 120: 157-165.
3. Findler. M et al: “Dental implants in patients at high risk for infective endocarditis a preliminary study. Int J Oral Maxillofac Surg 2014.
4. Galie. N et al: “Guidelines for the diagnosis and treatment of pulmonary hypertention”. European Heart Journal 2015: 10.1093.
5. Galie. N et al: “A meta-analysis of randomized controlled trials in pulmonary arterial hypertension”. Eur Heart J 2009; 30: 394-403.
6. Habib. G et al: “Guidelines for the management of infective endocarditis”. European Heart Journal 2015: 10.1093.
7. Hoeper. M et al: “Definition and diagnosis of pulmonary hypertension”. J Am Coll Cardiol 2013; 62: 42-50.
8. Imazio.M et al: “Contemporary management of pericardial diseases”. Curr Opin Cardiol 2012; 27:308-317.
9. Imazio.M et al: “Diagnosis and treatment of pericarditis”. Heart 2015; 101:1159-1168.
10. Imazio. M et al: “A randomized trial of colchicine for acute pericarditis”. N Engl J Med 2013;369:1522-1528.
11. Imazio. M et al: “Effficacy and safety of colchicine for treatment of multiple recurrences of pericarditis”. Lancet 2014; 383: 2232-2237.
12. Imazio. M et al: “Colchicine for pericarditis hype or hope?”. Eur Heart J 2009; 30:532-539.
13. Imazio. M et al: “Management of pericardial effusion”. Eur Heart J 2013; 34: 1186-1197.
14. Klein. A et al: “American Society of echocardiography clinical recommendations for multimodality cardiovascular imaging of patient with pericardial disease”. J Am Soc Echocardiogr 2013; 26:965-1012.
15. Lalani. T et al: “In-hospital and 1-year mortality in patients undergoing early surgery for prosthetic valve endocarditis”. Jama Intern Med 2013; 173: 1495-1504.
16. LeWinter.MM et al: “Clinical practice: Acute pericarditis”. N Engl J Med 2014; 371: 2410-2416.
17. Mazzanti. A et al: “The usual suspects in sudden cardiac death of the young: a focus on inherited arrhythmogenic diseases”. Expert Rev Cardiovasc Ther 2014; 12:499-519.
18. Mueller. C et al: “Biomarkers and acute coronary syndromes”. An update Eur Heart J 2014; 35: 552-556.
19. Niemeijer. MN et al: “Declining incidence of sudden cardiac death from 1990-2010 in a general middle-aged and elderly population the Rotterdam study”. Heart Rhythm 2015; 12:123-129.
20. Nguyễn Thanh Hiền & Trương Lệ Quyên: “Chẩn đoán và điều trị rối loạn nhịp thất trong suy tim”. Chuyên đề tim mạch học. 2013.
21. Priori. S.G et al: “Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death”. European Heart Journal 2015: 10.1093.
22. Sitbon. O et al: “Long-term response to calcium channel blockers in idiopathic pulmonary arterial hypertension. Circulation 2005; 111:3105-3111.
23. Steg. PG et al: “ESC guidelines for the management of acute myocardial infartion in patients presenting with ST-segment elevation”. Eur Heart J 2012; 33:2569-2619.
24. Reichlin. T et al: “One-hour rule-out and rule-in of acute myocardial infarction using high- sensitivity cardiac troponin T. Arch intern Med 2012; 172: 1211-1218.
25. Ristic.AD et al: “Triage strategy for urgent management of cardiac tamponade”. Eur Heart J 2014; 35:2279-2284.
26. Roffi. M et al: “Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation.” European Heart Journal 2015: 10.1093.
27. Talreja. DR et al: “Constrictive pericarditis in the modern era: novel criteria for diagnosis in the cardiac catheterization laboratory”. J Am Coll Cardiol 2008; 51: 315-319.
28. Tanner. H et al: “catheter ablation of recurrent scar-related ventricular tachycardia using electroanatomical mapping and irrigated ablation technology results of the prospective multicenter”. J cardiovasc electrophysiol 2010; 21: 47-53.
29. Thygesen. K et al: “Third universal definition of myocardial infartion”. Eur Heart J 2012; 33: 2551-2567.
30. Thuny. F et al: “The timing of surgery influences mortality and morbidity in adults with severe complicated infective endocarditis”. Eur Heart J 2011; 32: 2027-2033.
31. Toni Rizzo: “Overview of New ESC clinical practice guildeline for 2015”. ESC Congress 2015 in review. 365:2-8.
32. Vachiery. JL et al: “Pulmonary hypertension due to left heart disease”. J Am Cardiol 2013; 62:100-110.
33. Weiss. R et al: “Safety and efficacy of a totally subcutaneous implantable defibrillator early results from the effortless-ICD registry”. Eur Heart J 2014; 35: 1657-1665.







