Class III: Không có lợi ích
1. Các chất ức chế thrombin trực tiếp, dabigatran và các chất ức chế yếu tố Xa, rivaroxaban, không được khuyến cáo ở bệnh nhân AF và suy thận giai đoạn cuối hoặc chạy thận nhân tạo vì thiếu bằng chứng từ các thử nghiệm lâm sàng liên quan đến những nguy cơ và lợi ích (75 -77, 85-87). ( Mức độ bằng chứng: C)
Biên dịch: TS Phạm Hữu Văn
{article 1064}• {link}{title}{/link}{/article}
{article 1088}• {link}{title}{/link}{/article}
Class III: Tác hại
1. Các chất ức chế thrombin trực tiếp, dabigatran, không nên được sử dụng ở bệnh nhân AF và van tim cơ học (88). (Mức độ bằng chứng: B)
* Xem hướng dẫn can thiệp mạch vành qua da năm 2011 cho loại stent và thời gian khuyến nghị điều trị kháng tiểu cầu kép (14) .
Bảng 5. Tóm tắt các khuyến cáo cho dự phòng thuyên tắc huyết khối ở bệnh nhân AF
|
Các khuyến cáo |
COR |
LOE |
References |
|
Điều trị chống huyết khối dựa trên chia sẻ quyết định, thảo luận về nguy cơ đột quỵ và xuất huyết và sở thích của bệnh nhân |
I |
C |
N/A |
|
Lựa chọn chống huyết khối dựa trên cơ sở nguy cơ thuyên tắc huyết khối |
I |
B |
(65-68) |
|
Tính điểm CHA2DS2-VAScđược khuyến cáo đánh giá nguy cơ đột quỵ |
I |
B |
(69-71) |
|
Warfarin được khuyến cáo với van tim cơ học. Mục tiêu INR cần dựa trên loại và vị trí van nhân tạo. |
I |
B |
(72-74) |
|
Có đột quỵ trước, TIA,hoặc điểm CHA2DS2-VASc ≥2,kháng đông uống được khuyến cáo. Lựa chọn gồm: |
|
||
|
· Warfarin |
I |
A |
(69-71) |
|
· Dabigatran,rivaroxaban,orapixaban |
I |
B |
(75-77) |
|
Với warfarin,xác định INRít nhất hàng tuần trong quá trình chuẩn liều và hàng tháng khi ổn định |
I |
A |
(78-80) |
|
Ức chế thrombin trực tiếp hoặc yếu tố Xa được khuyến cáo, nếu không có khả năng để duy trì INR điều trị |
I |
C |
N/A |
|
Lượng giá lại cần thiết cho kháng đông ở các khoảng thời gian định kỳ kỳ. |
I |
C |
N/A |
|
Điều trị bác cầu bằng LMWHhoặcUFH được khuyến cáo với van tim cơ học nếu warfarin bị gián đoạn. Điều trị bắc cầu cần được cân bằng các nguy cơ đột quỵ và chẩy máu. |
I |
C |
N/A |
|
Không có van tim cơ học,quyết định điều trị bắc cấu nên cân bằng nguy cơ đột quỵ và chẩy máu so với khoảng thời gian bệnh nhân sẽ không được dùng kháng đông. |
I |
C |
N/A |
|
Lượng giá chức năng thận trước khi chuẩn liều ức chế thrombintrức tiếp hoặc yếu tố Xa, lượng giá lại khi được chỉ định lâm sàng ít nhất hàng năm |
I |
B |
(81-83) |
|
Đối với cuồng nhĩ, điều trị chống huyết khối được khuyến cáo như AF |
I |
C |
N/A |
|
Với AF không có bệnh van tim và điểm CHA2DS2-VASclà0, không điều trị chống huyết khôi là phù hợp |
IIa |
B |
(81,82) |
|
Với điềm CHA2DS2-VASc ≥2và giai đoạn cuối củaCKD(CrCl<15mL/min)hoặc lọc máu,sử dụng warfarin cho kháng đông uống là phù hợp |
IIa |
B |
(83) |
|
Với AF không có bệnh van tim và điểmCHA2DS2-VASclà1,không trị liệu kháng đông hoặc điều trị bằng kháng đông uống hoặc aspirin có thể được xem xét |
IIb |
C |
NA |
|
Với CKD vừa đến nặng và điểmCHA2DS2-VASclà ≥2, giảm liều ức chế trực tiếp thrombin hoặc yếu tố Xa có thẻ được xem xét |
IIb |
C |
NA |
|
Đối với PCI,*BMScó thể đượ xem xét để tối thiểu khoảng thời gianDAPT. |
IIb |
C |
NA |
|
Tiếp theo tái tuần hoàn mạch vành ở bệnh nhân có điểm CHA2DS2-VASc≥2, có thể là phù hợp sử dụng clopidogrel đồng thời với kháng đông uống mà không cần aspirin. |
IIb |
B |
(S4) |
|
Ức chế trực tiếp thrombin,dabigatran,và yếu tốXa,rivaroxaban,không được khuyến cáo với AF vàCKD giai đoạn cuối hoặc lọc máu do không có bằng chứng từ các nghiên cứu lâm sàng liên quan đến nguy cơ và lợi ích. |
III: Ko có lợi ích |
C |
(75-77,85- 87) |
|
Ức chế thrombin trực tiếp,dabigatran,không nên sử dụng với van tim cơ học |
III Có hại |
B |
(SS) |
*Xem hướng dẫn can thiệp mạch vành qua da năm 2011cho loại stent và khuyến cáo khoảng thời gian điều trị kháng tiểu cầu kép(14).
AF: rung nhĩ;BMS: stent kim loại trần;CKD: bệnh thận mạn;COR: loại khuyến cáo;CrCl: thanh lọc creatinine;DAPT: điều trị kháng tiểu cầu kép;INR: tỷ lệ bình thường hóa quốc tế;LOE: mức độ chứng cứ;LMWH: heparin trọng lượng phân tử thấp;N/A,notapplicable;PCI,percutaneouscoronaryintervention;TIA,transientischemicattack;andUFH,unfractionatedheparin.
*Xem hương dẫn can thiệp mạch vành qua da năm 2011 cho loại stent và thời gian khuyến nghị điều trị kháng tiểu cầu kép (14).
AF: rung nhĩ ; BMS, stent kim loại đơn thuần; CKD: bệnh thận mãn tính; COR, Phân loại khuyến cáo; CrCl, thanh thải creatinin ; DApt, điều trị kháng tiểu cầu kép; INR, tỷ lệ bình thường hóa quốc tế; LOE: mức độ bằng chứng; LMWH: heparin trọng lượng phân tử thấp; N / A, không áp dụng; PCI, can thiệp mạch vành qua da ; TIA, cơn thiếu máu thoáng qua; và UFH, heparin không phân đoạn
3.2. Giản đồ phân tầng nguy cơ ( CHADS2, CHA2DS2 – VASC, và HAS – BLED )
Một phân tích đã phân tầng nguy cơ đột quỵ thiếu máu cục bộ ở những bệnh nhân bị AF không có bệnh van tim bằng cách sử dụng hoặc các điều tra AF (89), Suy tim sung huyết, Tăng huyết áp, Tuổi ≥ 75 năm, Đái tháo đường, Đột quỵ hoặc TIA trước đó hoặc Thuyên tắc huyết khối (được nhân gấp đôi) (CHADS2) (90), hoặc suy tim sung huyết, huyết áp, Tuổi ≥ 75 năm (được nhân gấp đôi ), đái tháo đường, đột quỵ hoặc TIA hoặc thuyên tắc huyết khối trước đó (được nhân gấp đôi), bệnh mạch máu, Tuổi 65 đến 74 năm, hệ thông cho điểm thể loại giới tính ( CHA2DS2 – VASC) (Bảng 6) (17).
Bảng 6. So sánh điểm phân tầng nguy cơ CHADS2 vàCHA2DS2-VASc cho người có AF không do bệnh van tim
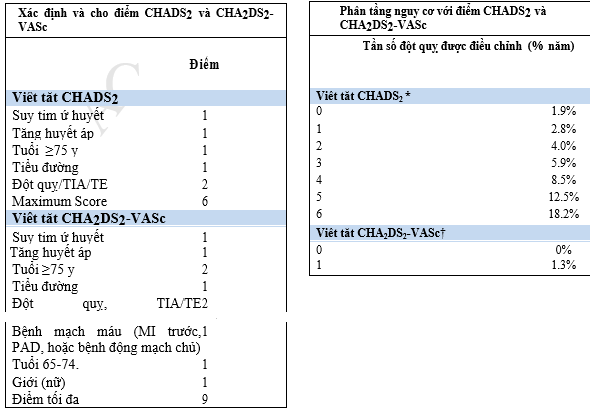
· Tần số đột quỵ này được điều chỉnh dựa trên dữ liệu bệnh nhân nhập viện với AF và đã được công bố vào năm 2001 (90). Vì tỷ lệ đột quỵ đang giảm, tỷ lệ đột quỵ thực tế trong nghiên cứu thuần tập không nhập viện hiện tại có thể thay đổi từ những ước tính này.
† Các điểm tần số đột quỵ điều chỉnh được dựa trên dữ liệu từ Lip và các đồng nghiệp (91). Tần số đột quỵ thực tế ở các nhóm hiện tại có thể thay đổi từ những ước tính này.
AF:rung nhĩ; CHADS2: suy tim sung huyết, tăng huyết áp, Tuổi ≥ 75, Đái tháo đường, Đột quỵ hoặc TIA hoặc Thuyên tắc huyết khối (nhân gấp đôi); CHA2DS2 – VASC, Suy tim sung huyết, Tăng huyết áp, Tuổi ≥ 75 (nhân gấp đôi), Đái tháo đường, Đột quỵ hoặc TIA hoặc Thuyên tắc huyết khối trước (nhân gấp đôi), bệnh mạch máu, Tuổi 65-74, thể loại giới tính; HF: suy tim ; LV: thất trái ; MI: nhồi máu cơ tim; PAD: bệnh động mạch ngoại vi; TE: thuyên tắc huyết khối ; và TIA: cơn thiếu máu thoáng qua (91, 92).
3.3. Cân nhắc trong Lựa chọn Thuốc chống đông máu
Đối với bệnh nhân bệnh thận mạn, thay đổi liều lượng của các thuốc mới có sẵn (Bảng 7); Tuy nhiên, đối với những người bệnh thận nặng hoặc giai đoạn cuối, warfarin vẫn là thuốc chống đông máu lựa chọn, khi không có hoặc rất hạn chế dữ liệu cho những bệnh nhân này. Trong số các bệnh nhân chạy thận nhân tạo, warfarin đã được sử dụng với những rủi ro có thể chấp nhận các nguy cơ xuất huyết (83).
Bảng7.Lựa chon liều của chọn thuốc kháng đông uống cho các bệnh nhân AF không có bệnh van tim và bệnh thận mạn(Dựa trên có sở các thông tin kê đơn ở Hoa kỳ)*
|
Chức năng thận |
Warfarin(93) |
Dabigatran†(75) |
Rivaroxaban†(76) |
Apixaban†(77) |
|
Bình thường/ suy nhẹ |
Liều được điều chỉnh cho INR2.0–3.0 |
150mgBID (CrCl>30mL/min) |
20mgHS (CrCl>50mL/min) |
5.0or2.5mgBID‡ |
|
Suy trung bình |
Liều được điều chỉnh cho INR2.0–3.0 |
150mgBIDor75mgBID§ (CrCl>30mL/min) |
15mgHS (CrCl30–50mL/min) |
5.0or2.5mgBID‡ |
|
Suy nặng |
Liều được điều chỉnh cho INR2.0–3.0 |
75mgBID§ (CrCl15–30mL/min) |
15mgHS (CrCl15–30mL/min) |
Không khuyến cáo,Xem phần 4.2.2.2.¶ |
|
CKD giai đoạn cuối không lọc máu |
Liều được điều chỉnh cho INR2.0–3.0 |
Không khuyến cáo¶(CrCl<15mL/min) |
Không khuyến cáo¶(CrCl<15mL/min) |
Không khuyến cáo,Xem phần 4.2.2.2.¶ |
|
CKDgiai đoạn cuối có lọc máu |
Liều được điều chỉnh cho INR2.0–3.0 |
Không khuyến cáo ¶(CrCl<15mL/min) |
Không khuyến cáo ¶(CrCl<15mL/min) |
Không khuyến cáo,Xem phần4.2.2.2.¶# |
· Chức năng thận nên được đánh giá trước khi chuẩn liều ức chế thrombin trực tiếp hoặc thuốc ức chế yếu tố Xa và cần được đánh giá lại khi có chỉ định lâm sàng và ít nhất mỗi năm. CrCl nên được đo bằng cách sử dụng phương pháp Crockoft – Gault .
† Việc sử dụng đồng thời P-glycoprotein gây cảm ứng hoặc thuốc ức chế với dabigatran, hoặc sử dụng đồng thời hai P-glycoprotein và gây cảm ứng CYP3A4 mạnh hoặc thuốc ức chế với một trong hai rivaroxaban hoặc apixaban, đặc biệt trong bối cảnh suy thận, có thể yêu cầu điều chỉnh hoặc dùng thuốc tránh sử dụng thuốc đồng thời (xem nhãn thuốc FDA tại:
http://www.accessdata.fda.gov/drugsatfda_docs/label/2014/202155s002lbl.pdf; Phần 8.6 ) .
‡ Sử dụng apixaban 2,5 mg BID nếu có 2 đặc điểm bệnh nhân biểu hiện : Cr ≥ 1,5 mg / dL, ≥ 80 tuổi, trọng lượng cơ thể ≤ 60 kg ( 77). Apixaban không được khuyến cáo ở những bệnh nhân suy gan nặng.
§ Nghiên cứu mô hình hóa cho rằng dabigatran 75 mg BID có thể là an toàn cho bệnh nhân có CrCl 15-30mL/min, nhưng điều này chưa được xác nhận trong một nghiên cứu tiến cứu thuần tập. Một số quốc gia bên ngoài nước Mỹ sử dụng 110 mg BID (75).
║ warfarin liều điều chỉnh đã được sử dụng, nhưng dữ liệu quan sát về an toàn và hiệu quả là mâu thuẫn.
¶ Không có nghiên cứu được công bố ủng hộ liều cho mức độ này của chức năng thận.
# Ở bệnh nhân suy thận giai đoạn cuối có chạy thận nhân tạo ổn định, quy định thông tin cho biết việc sử dụng apixaban 5 mg BID với giảm liều 2,5 mg BID nếu bệnh nhân hoặc là ≥ 80 tuổi hoặc cân nặng ≤ 60 kg.
AF: rung nhĩ ; BID: hai lần mỗi ngày ; CKD: bệnh thận mãn tính; Cr, creatinine; CrCl: thanh thải creatinin; HS: mỗi ngày một lần vào buổi tối với thực phẩm; INR: tỷ lệ bình thường hóa quốc tế.
3.4. Phẫu thuật tim – Bít kín / Cắt tiểu nhĩ trái : Khuyến cáo
Class IIb
1. Phẫu thuật cắt bỏ tiểu nhĩ trái (LAA) có thể được xem xét ở những bệnh nhân trải qua phẫu thuật tim. (Mức độ bằng chứng: C)
4 Kiểm soát tần số: Khuyến cáo
Xem Bảng 8 tóm tắt các khuyến cáo cho phần này và Bảng 9 cho các liều thuốc thông thường kiểm soát tần số AF.
Class I
1. Kiểm soát tần số thất bằng sử dụng ức chế beta hoặc các thuốc chẹn kênh canxi nondihydropyridine được khuyến cáo cho các bệnh nhân AF kịch phát, dai dẳng hoặc vĩnh viễn ( 94-96 ). ( Mức độ bằng chứng: B)
2. Tiêm tĩnh mạch ức chế beta hoặc chẹn kênh canxi nondihydropyridine được khuyến cáo để làm chậm tần số thất trong tình huống cấp ở bệnh nhân không có kích thích sớm. Ở những bệnh nhân không ổn định huyết động, sốc điện được chỉ định ( 97-100 ). (Mức độ bằng chứng: B)
3 . Ở các bệnh nhân có các triệu chứng liên quan đến AF trong quá trình hoạt động, sự phù hợp của kiểm soát tần số nên được đánh giá trong quá trình gắng sức, điều chỉnh thuốc điều trị khi cần thiết để giữ cho tần số thất trong phạm vi sinh lý. ( Mức độ bằng chứng: C)
Class IIa
1. Chiến lược kiểm soát tần số tim (nhịp tim lúc nghỉ < 80 phút) là hợp lý cho điều trị AF có triệu chứng ( 96, 101). ( Mức độ bằng chứng: B)
2. Amiodarone tiêm tĩnh mạch có thể hữu ích cho việc kiểm soát tần số ở những bệnh nhân bị bệnh trầm trọng mà không có kích thích sớm ( 102-104 ). (Mức độ bằng chứng: B)
3. Loại bỏ nút AV với tao nhịp tâm thất vĩnh viễn là hợp lý để kiểm soát nhịp tim khi điều trị thuốc là không đầy đủ và kiểm soát nhịp là không thể đạt được ( 105-107 ). ( Mức độ bằng chứng: B)
Class IIb
1. Chiến lược kiểm soát tần số không chặt chẽ (lenient) (tần số tim lúc nghỉ <110 /phút) có thể là hợp lý như những bệnh nhân không triệu chứng và chức năng tâm thu LV được bảo tồn (101). (Mức độ bằng chứng: B)
2. Amiodarone uống có thể hữu ích cho việc kiểm soát tần số thất khi các biện pháp khác không có hiệu quả hoặc chống chỉ định. ( Mức độ bằng chứng: C)
Class III: Tác hại
1. Loại bỏ nút AV với tạo nhịp tâm thất vĩnh viễn không nên thực hiện để cải thiện kiểm soát tần số mà không có nỗ lực trước khi đạt được kiểm soát tần số bằng thuốc. ( Mức độ bằng chứng : C)
2 . Thuốc chẹn kênh canxi Nondihydropyridine không nên được sử dụng ở bệnh nhân suy tim mất bù vì thuốc có thể dẫn đến tổn thương huyết động hơn. ( Mức độ bằng chứng : C)
3. Ở bệnh nhân có kích thích sớm và AF, digoxin, thuốc chẹn kênh canxi nondihydropyridine hoặc amiodarone tiêm tĩnh mạch không nên dùng vì thuốc có thể làm tăng đáp ứng thất và có thể dẫn đến rung thất (108). (Mức độ bằng chứng: B)
4. Dronedaron không nên sử dụng để kiểm soát nhịp thất ở bệnh nhân AF vĩnh viễn vì nó làm tăng nguy cơ cuối cùng được kết hợp của đột quỵ, MI, tắc mạch hệ thống, hoặc tử vong tim mạch (109, 110). ( Mức độ bằng chứng: B)
Bảng8.Tóm tắt các khuyến cáo kiểm soát tần số
|
Các khuyến cáo |
COR |
LOE |
References |
|
Kiểm soát tần số thất sử dụng ức chế betahoặc các thuốc chẹn kênh canxinondihydropyridinecho AF kịch phát, dai dẳng hoặc vĩnh viễn. |
I |
B |
(94-96) |
|
Ức chếbetahoặc chẹn kệnh canxinondihydropyridine tĩnh mạch được khuyến cáo cho làm chận tần số thất trong tình huống cấp ở các bệnh nhân không có kích thích sớm.Ở các bệnh nhân huyết động không ổn định chuyển nhịp bằng sốc điện được chỉ định . |
I |
B |
(97-100) |
|
Đối vớiAF,đánh giá kiểm soát tần số tim trong quá trình gắng sức, điều chỉnh điều trị thuốc khi cần thiết |
I |
C |
N/A |
|
Chiến lược kiểm soát tần số tim (tần số tim lúc nghỉ<80bpm) là phù hợp cho điều chỉnh AF có triệu chứng |
IIa |
B |
(96,101) |
|
Tiêm tĩnh mạch amiodarone có thể là hữu ích cho kiểm soát tần số ở các bệnh nhân bệnh trầm trọngkhông có kích thích sớm. |
IIa |
B |
(102-104) |
|
Loại bỏ nút AVvới tạo nhịp thất vĩnh viễn là phù hợp khi điều chỉnh bằng thuốc không thỏa đáng và kiểm soát nhịp không thể đạt được |
IIa |
B |
(105-107) |
|
Chiến lược kiểm soát tần số không chặt chẽ (Lenient)(tần số tim <110bpm)có thể phù hợp ở các bệnh nhân không triệu chứng và chức năng tâm thu thất trái bảo tồn . |
IIb |
B |
(101) |
|
Amiodarone uống có thể là hữu ích cho kiểm soát tần số thất khi các phương pháp khác không hiệu quả hoặc có chống chỉ định. |
IIb |
C |
N/A |
|
Loại bỏ nút AV không nên thực hiện khi không có nỗ lực trước để đạt kiểm soát tần số bằng thuốc |
III:Harm |
C |
N/A |
|
Các thuốc chẹn kênh canxi Nondihydropyridinekhông nên sử dụng trong HF mất bù |
III:Harm |
C |
N/A |
|
Với kích thích sớm và AF, digoxin,các chẹn kênh canxi nondihydropyridinehoặc amiodarone không nên sử dụng |
III:Harm |
B |
(108) |
|
Dronedaronekhông nên sử dụng để kiểm soát tần số thất trong AF vĩnh viễn |
III:Harm |
B |
(109,110) |
AF: rung nhĩ;AV: nhĩ thất;COR: Phân tầng khuyến cáo;HF: suy tim;IV: tĩnh mạch;LOE: mức độ bằng chứng;LV: thất trái;N/A: không áp dụng.
Bảng9.Liều thuốc thông thường kiểm soát tần số AF
|
|
Sử dụng tĩnh mạch |
Liều uống duy trì thông thường |
|
Ức chế Beta |
||
|
Metoprololtartrate |
2.5–5.0mgIVbolustrên2 min;đến3liều |
25–100mgBID |
|
MetoprololXL(succinate) |
N/A |
50–400mgQD |
|
Atenolol |
N/A |
25–100mgQD |
|
Esmolol |
500mcg/kgIVbolustrên1min,sau đó50–300mcg/kg/minIV |
N/A |
|
Propranolol |
1mgIVqua1min,đến 3liều trong khoảng2 phút. |
10–40mgTIDorQID |
|
Nadolol |
N/A |
10–240mgQD |
|
Carvedilol |
N/A |
3.125–25mgBID |
|
Bisoprolol |
N/A |
2.5–10mgQD |
|
Các thuốc chẹn kênh canxi Nondihydropyridine |
||
|
Verapamil |
(0.075-0.15mg/kg)IVbolustrên2 min, có thể cho thêm 10.0mgsau30 min nếu không đáp ứng,then0.005mg/kg/mininfusion |
180–480mgQD(ER) |
|
Diltiazem |
0.25mg/kgIVbolusqua2 min,sau đó5-15 mg/h |
120–360mgQD(ER) |
|
Digitalisglycosides |
||
|
Digoxin |
0.25mgIV với liều nhắc lại tôi đa 1.5mgqua24h |
0.125–0.25mgQD |
|
Các thuốc khác |
||
|
Amiodarone |
300mgIVqua1h,sau đó10–50mg/hqua24h |
100–200mgQD |
AF: rung nhĩ ;BID: 2 lần ngày;ER: thải tiết kéo dài;IV: tĩnh mạch;N/A: không áp dụng;QD: một lần ngày;QID: 4 lần ngày;TID: 3 lần ngày.
5 . Kiểm soát nhịp
Xem Bảng 10 cho bản tóm tắt các khuyến nghị từ phần này.
5.1. Dự phòng huyết khối thuyên tắc: Khuyến cáo
Class I
1. Đối với bệnh nhân AF hoặc cuồng nhĩ trong khoảng thời gian 48 giờ hoặc lâu hơn, hoặc khi thời gian không rõ, thuốc chống đông với warfarin (INR 2,0-3,0) được khuyến khích cho ít nhất 3 tuần trước và 4 tuần sau khi sốc điện, bất kể số điểm CHA2DS2 – VASC và phương pháp (sốc điện hoặc thuốc) được sử dụng để khôi phục lại nhịp xoang ( 111-114 ). (Mức độ bằng chứng: B)
2. Đối với bệnh nhân AF hoặc cuồng nhĩ hơn 48 giờ hoặc không rõ khoảng thời gian đòi hỏi chuyển nhịp ngay lập tức do huyết động không ổn định, chống đông nên được bắt đầu càng sớm càng tốt và tiếp tục trong ít nhất 4 tuần sau khi chuyển nhịp trừ khi có chống chỉ định. ( Mức độ bằng chứng: C)
3. Đối với bệnh nhân AF hoặc cuồng nhĩ thời gian ít hơn 48 giờ và có nguy cơ cao bị đột quỵ, heparin tiêm tĩnh mạch hoặc LMWH, hoặc sủ dụng ức chế yếu tố Xa hoặc chất ức chế thrombin trực tiếp, được khuyến khích càng sớm càng tốt trước khi hoặc ngay sau khi chuyển nhịp, tiếp theo là điều trị chống đông dài hạn. (Mức độ bằng chứng: C)
4. Tiếp sau sốc điện chuyển nhịp AF bất kỳ khoảng thời gian, quyết định liên quan đến điều trị chống đông dài hạn phải dựa trên mức độ nguy cơ huyết khối tắc mạch ( Phần 4). ( Mức độ bằng chứng: C)
Class IIa
1. Đối với bệnh nhân AF hoặc cuồng nhĩ có khoảng thời gian 48 giờ hoặc lâu hơn hoặc không rõ thời gian, những người đã không được dùng kháng đông trong 3 tuần trước đó, thực hiện TEE trước khi sốc chuyển nhip và tiến hành sốc điện nếu không có huyết khối nhĩ trái gồm cả trong tiểu nhĩ được xác định là phù hợp, với điều kiện là thuốc chống đông đạt được trước khi TEE và duy trì sau khi sốc điện chuyển nhịp ít nhất 4 tuần (115). ( Mức độ bằng chứng: B)
2. Đối với bệnh nhân AF hoặc cuồng nhĩ có thời gian 48 giờ hoặc lâu hơn, hoặc thời gian không rõ, thuốc chống đông với dabigatran, rivaroxaban hoặc apixaban cho ít nhất 3 tuần trước và 4 tuần sau khi sốc điện chuyển nhịp là phù hợp (116 -118 ). (Mức độ bằng chứng: C)
Class IIb
1. Đối với bệnh nhân AF hoặc cuồng nhĩ khoảng thời gian < 48 giờ có nguy cơ huyết khối tắc mạch thấp, chống đông (heparin tiêm tĩnh mạch, LMWH, hoặc một thuốc chống đông đường uống mới) hoặc không điều trị chống huyết khối có thể được xem xét cho sốc điện chuyển nhịp, mà không cần cho thuốc chống đông đường uống sau sốc chuyển nhịp (119). ( Mức độ bằng chứng: C)
5.2.Sốc chuyển nhịp bằng dòng điện một chiều: khuyến cáo
Class I
1. Trong khi theo đuổi một chiến lược kiểm soát nhịp, sốc điện được khuyến cáo cho bệnh nhân AF hoặc cuồng nhĩ như một phương pháp để khôi phục lại nhịp xoang. Nếu chuyển nhịp không thành công, nỗ lực sốc chuyển nhịp bằng dòng một chiều được lặp lại có thể thực hiện sau khi điều chỉnh vị trí điện cực hoặc áp dụng áp lực lên bản cực hoặc sau khi dùng một loại thuốc chống loạn nhịp (120). (Mức độ bằng chứng: B)
2. Sốc chuyển nhịp được khuyến cáo khi AF hoặc cuồng nhĩ đáp ứng thất nhanh không đáp ứng kịp thời với phương pháp điều trị thuốc và góp phần thiếu máu cục bộ cơ tim tiếp diễn, huyết áp hạ, hoặc HF. (Mức độ bằng chứng: C)
3 . Sốc chuyển nhịp được khuyến cáo cho bệnh nhân AF hoặc cuồng nhĩ và kích thích sớm khi nhịp tim nhanh có liên quan đến huyết động không ổn định. ( Mức độ bằng chứng: C)
Class IIa
1. Thực hiện sốc chuyển nhịp nhắc đi nhắc lại là phù hợp ở các bệnh nhân AF dai dẳng với điều kiện là nhịp xoang có thể được duy trì trong một khoảng thời gian có ý nghĩa lâm sàng giữa các lần sốc chuyển nhip. Mức độ nghiêm trọng của các triệu chứng AF và sở thích bệnh nhân cần được xem xét khi bắt tay vào một chiến lược đòi hỏi thủ thuật sốc chuyển nhịp nối tiếp. (Mức độ bằng chứng: C)
5.3.Chuyển nhịp bằng thuốc: Khuyến cáo
Class I
1. Flecainide, dofetilide, propafenone và ibutilide tĩnh mạch là hữu ích đối với chuyển nhịp bằng thuốc cho AF hay cuồng nhĩ với điều kiện không có chống chỉ định với thuốc được lựa chọn (121-126). (Mức độ bằng chứng: A)
Class IIa
1. Sử dụng uống amiodarone là một lựa chọn phù hợp cho chuyển nhịp bằng thuốc cho AF (127, 128). (Mức độ bằng chứng: A)
2. Propafenone hoặc flecainide (“viên thuốc sẵn trong túi”), thêm vào ức chế beta hoặc chẹn kênh canxi nondihydropyridine là phù hợp để cắt AF bên ngoài bệnh viện, mỗi lần điều trị này đã được quan sát là an toàn trong điều kiện được theo dõi cho bệnh nhân được lựa chọn (121). (Mức độ bằng chứng: B)
Class III: Tác hại
1. Điều trị Dofetilide không nên được chuẩn liều ở ngoài bệnh viện do nguy cơ kéo dài QT quá mức có thể gây xoắn đỉnh (125, 129). (Mức độ bằng chứng: B)
Bảng10.Tóm tắt các khuyến cáo chuyển nhịp bằng sốc điện và thuốc đối cho AF và cuồng nhĩ
|
|
COR |
LOE |
Tham khảo |
|
Dự phòng thuyên tắc huyết khối |
|||
|
Với AF hay cuồng nhĩ có khoảng thời gian ≥ 48 giờ, hoặc không rõ, kháng đông bằng warfarin trong ít nhất 3 tuần trước và 4 tuần sau sốc chuyển nhịp. |
I |
B |
(111-114) |
|
Với AF hoặc cuồng nhĩ có khoảng thời gian > 48hhoặc không biết đòi hỏi chuyển nhịp ngay tức thời, kháng đông càng sớm khi có thể và tiếp tục trong ít nhất 4 tuần. |
I |
C |
N/A |
|
Với AF hoặc cuồng nhĩ < 48hvà nguy cơ đột quỵ cao, heparin IV hoặcLMWH, hoặc ức chế yếu tốXahoặc thrombintrực tiếp,được khuyến cáo trước hoặc ngay lập tức sau sốc chuyển nhịp, tiếp theo bằng kháng đông kéo dài. |
I |
C |
N/A |
|
Tiếp theo chuyển nhịp AF, kháng đông kéo dài cần dựa trên cơ sở các nguy cơ thuyên tắc huyết khối. |
I |
C |
N/A |
|
Với AFhoặc cuồng nhĩ khoảng thời gian ≥ 48h hoặc không rõ và không kháng đông trước 3 tuần, thực hiện TEE trước chuyển nhịp là phù hợp và sau chuyển nhịp nếu không có huyết khối nhĩ trái được xác định, với điều kiện kháng đông được đạt tới trước khi TEE và duy trì sau chuyển nhịp ít nhất 4 tuần. |
IIa |
B |
(115) |
|
Với AFhoặc cuồng nhĩ ≥ 48h,hoặc không biết khoảng thời gian, chống đông vớidabigatran,rivaroxaban,hoặcapixaban là phù hợp trong ≥ 3 tuần trước đến 4 tuần sau chuyển nhịp |
IIa |
C |
(116-118) |
|
Với AF hoặc cuồng nhĩ <48h và nguy cơ thuyên tắc huyết khối thấp,IVheparin,LMWH,kháng đông uống mới, hoặc không chống huyết khối có thể được xem xét cho chuyển nhịp. |
IIb |
C |
(119) |
|
Chuyển nhịp bằng dòng điện một chiều |
|||
|
Chuyển nhịp được khuyến cáo cho AF hoặc cuồng nhĩ khôi phục nhịp xoang. Nếu không thành công, cố gắng sốc lặp lại có thể được thực hiện. |
I |
B |
(120) |
|
Chuyển nhịp được khuyến cáo cho AF hoặc cuồng nhĩ có đáp ứng thất nhanh (RVR), không đáp ứng với điều trị thuốc. |
I |
C |
N/A |
|
Chuyển nhịp được khuyến cáo cho AF hoặc cuồng nhĩ và kích thích sớm có không ổn định về huyết động. |
I |
C |
N/A |
|
Chuyển nhịp lặp lại là phù hợp trong AF dai dẳng khi nhịp xoang được duy trì trong một khoảng thời gian có ý nghĩa lâm sàng giữa các lần thủ thu thuật.
|
IIa |
C |
N/A |
|
Chuyển nhịp bằng thuốc |
|||
|
Flecainide, dofetilide, propafenone và ibutilide IV là hữu ích cho chuyển nhịp AF hay cuồng với điều kiện không có chống chỉ định cho thuốc được lựa chọn.
|
I |
A |
(121-126) |
|
Amiodarone là phù hợp cho chuyển nhịp bằng thuốc cho AF |
IIa |
A |
(127,128) |
|
Propafenonehoặcflecainide(“viên thuốc sẵn trong túi”)để cắt AF ngoài bệnh viện là phù hợp người ta đã quan sát là an toàn trong bối cảnh được theo dõi. |
IIa |
B |
(121) |
|
Dofetilide không nên được chuẩn liều ngoài bệnh viện |
III: Có hại |
B |
(125,129) |
AF: rung nhĩ;COR,phân loại khuyến cáo;IV: tĩnh mạch;LA: nhĩ trái;LOE: mức độ bằng chứng;LMWH: heparin trọng lượng phân tử thấp;N/A: không áp dụng;RVR: đáp ứng thất nhanh;TEE: siêu âm qua ngả thực quản.
5.4. Thuốc chống loạn nhịp để duy trì nhịp xoang: Khuyến cáo
Class I
1. Trước khi chuẩn liều điều trị bằng thuốc chống loạn nhịp, điều trị các nguyên nhân thúc đẩy hoặc các nguyên nhân có thể hồi phục của AF được khuyến cáo. (Mức độ bằng chứng: C)
2. Thuốc chống loạn nhịp sau đây được khuyến cáo ở bệnh nhân AF để duy trì nhịp xoang, tùy thuộc vào bệnh tim và các bệnh đi kèm (Mức độ bằng chứng: A):
a. Amiodarone (130-133)
b. Dofetilide (125, 129)
c. Dronedaron (134-136)
d. Flecainide (131, 137)
e. Propafenone (131, 138-141)
f. Sotalol (131, 139, 142)
3. Những nguy cơ của các thuốc chống loạn nhịp, bao gồm thúc đẩy loạn nhịp, cần được xem xét trước khi bắt đầu điều trị với mỗi loại thuốc. (Mức độ bằng chứng: C)
4. Do độc tính tiềm năng của thuốc, amiodarone nên chỉ được sử dụng sau khi xem xét các nguy cơ và khi các thuốc khác đã thất bại hoặc chống chỉ định. (130, 138, 143-146). (Mức độ bằng chứng: C)
Class IIa
1. Chiến lược kiểm soát nhịp bằng điều trị thuốc có thể hữu ích ở bệnh nhân AF để điều trị bệnh cơ tim gây ra do nhịp nhanh. (Mức độ bằng chứng: C)
Class IIb
1. Có thể là phù hợp để tiếp tục điều trị bằng thuốc chống loạn nhịp hiện tại trong bối cảnh AF tái phát không thường xuyên, chịu đựng tốt, khi thuốc đã làm giảm tần số hoặc triệu chứng của AF. (Mức độ bằng chứng: C)
Class III: Tác hại
1. Thuốc chống loạn nhịp để kiểm soát nhịp không nên tiếp tục khi AF trở thành vĩnh viễn. (Mức độ bằng chứng: C) gồm dronedaron (109). (Mức độ chứng cứ: B)
2 . Dronedaron không nên được sử dụng để điều trị rung nhĩ ở bệnh nhân có HF NYHA III và IV hoặc bệnh nhân đã có cơn HF mất bù trong vòng 4 tuần qua (110). ( Mức độ bằng chứng: B)
Bảng 11 tóm tắt thuốc chống loạn nhịp hữu ích trong việc duy trì nhịp xoang cùng với độc tính .
Bảng11.Liều lượng và an toàn. Xem xét cho duy trì nhịp xoang trong AF
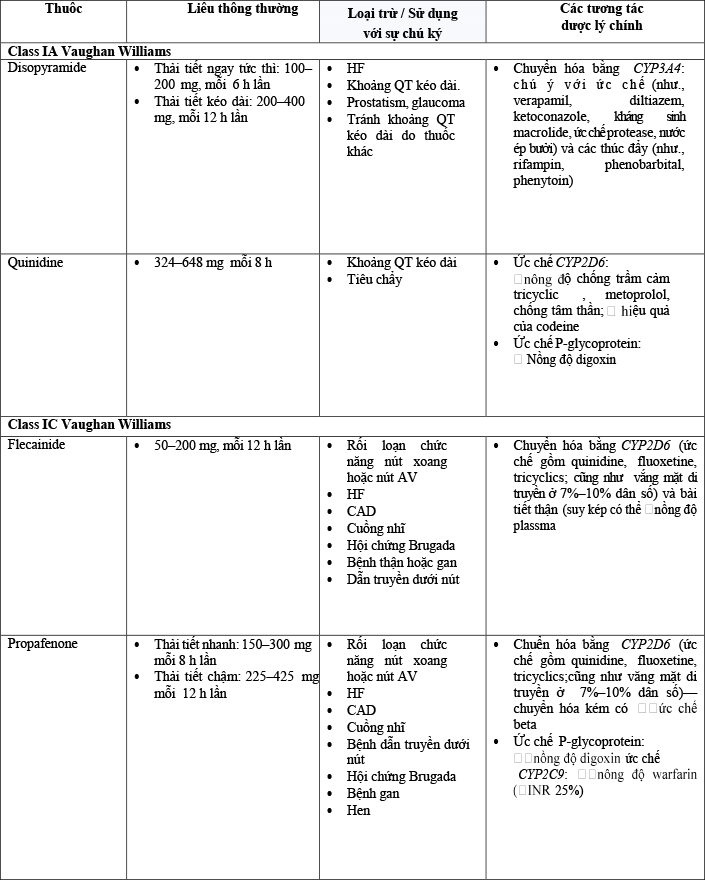
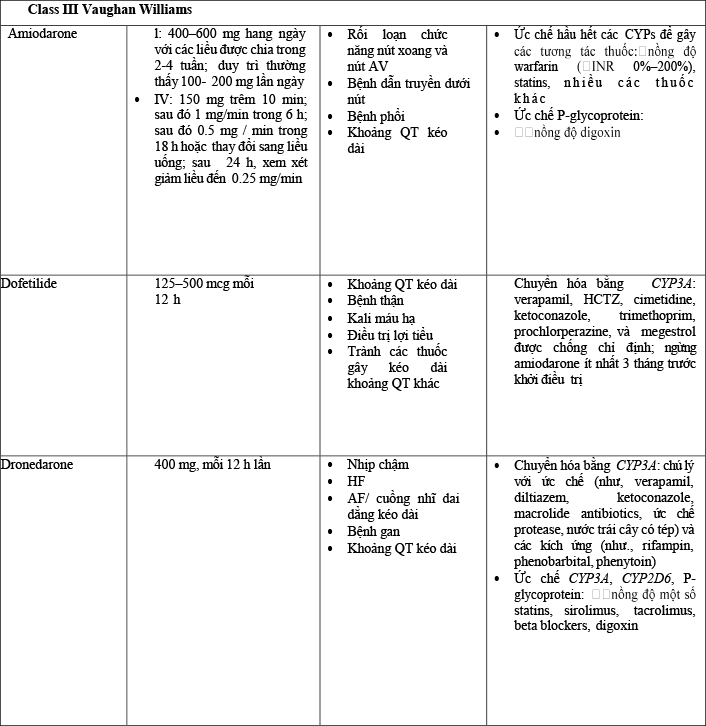

AF: rung nhĩ;AV: nhĩ thất;CAD: bệnh mạch vành;HCTZ,hydrochlorothiazide;HF: suy tim;INR: tỷ lệ bình thường hóa quốc tế;IV: tĩnh mạch; QD: lần ngày. AdaptedfromBruntonetal.(147).







