5. Các trạng thái phản xạ
5.1. Ngất phế vị: Các khuyến cáo
Ngất phế vị (VVS) là nguyên nhân ngất phổ biến nhất và là nguyên nhân thường gặp ở khoa cấp cứu (ED) (66).
TS Phạm Hữu Văn
Ths Lê Thị Xuân Thúy
Sinh lý bệnh học cơ bản của VVS gây hạ huyết áp và nhịp chậm do phản xạ, được khởi kích do đứng lâu hoặc bộc lộ đối với căng thẳng cảm xúc, đau đớn, hoặc các thủ thuật y khoa (361-365). Một cơn VVS thường kết hợp với triệu chứng đi trước gồm toát mồ hôi, nóng bừng, xanh tái, cùng với mệt mỏi sau biến cố. Với tính chất lành tính của VVS và sự thuyên giảm thường gặp của nó, điều trị bằng thuốc thường không cần thiết, ngoại trừ các phương pháp kinh điển không có tác dụng. Ở một số bệnh nhân cần điều trị có hiệu quả, vì các biến cố ngất có thể gây tổn thương và chất lượng sống (QoL) suy giảm (366-368). Mặc dù có sự cần thiết và nỗ lực đáng kể của các nhà điều tra, nhưng có rất ít các lựa chọn điều trị dựa trên bằng chứng (369). Dữ liệu ban đầu từ việc triệt phá đám rối hạch (ganglia plexi) tim trong điều trị ở các bệnh nhân được lựa chọn với VVS rất đáng khích lệ, nhưng vẫn không đủ để đưa ra các khuyến cáo vào thời gian này (370-372). Xem Hình 4 cho thuật toán điều trị VVS.
|
Các khuyến cáo cho VVS |
||
|
COR |
LOE |
Khuyến cáo |
|
I |
C-EO |
Giáo dục bệnh nhân về chẩn đoán và tiên lượng VVS được khuyến cáo. |
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
Ở tất cả các bệnh nhân ngất thông thường hoặc VVS, giải thích về chẩn đoán, giáo dục nhắm mục tiêu nhận thức và có thể tránh được các yếu tố khởi kích (ví dụ: đứng lâu, môi trường nóng bức, đau nhức răng và các trạng thái y khoa), và đảm bảo về tính lành mạnh của trạng thái cần được cung cấp. |
|
|
IIa |
B-R |
Các thủ pháp áp lực vật lý đối kháng có thể hữu ích ở những bệnh nhân có VVS có thời kỳ tiền triệu đủ kéo dài (373-375). |
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
Các bệnh nhân có tiền triệu ngất nên được hướng dẫn để đạt được vị trí nằm ngửa để ngăn chặn ngất và làm tối thiểu khả năng tổn thương. Ở những bệnh nhân có tiền triệu đủ dài, các thủ pháp đối kháng lý học (như bắt chéo chân, ép chi và/hoặc bụng, ngồi xổm) là một chiến lược điều chỉnh cốt lõi. Trong một thử nghiệm ngẫu nhiên, song hành, mở, bắt chéo chân với điều trị kinh điển (như dịch thể và ăn muối), tư vấn với liệu pháp thông thường (nghĩa là chất lỏng, ăn muối, tư vấn và loại bỏ những điều kiện) có ưu thế hơn so với điều trị kinh điển trong ngăn chặn ngất tái phát (375). |
|
|
IIa |
B-R
|
Midodrine phù hợp ở các bệnh nhân có VVS tái phát không có bệnh sử tăng huyết áp, HF, hoặc bí tiểu (376-380). |
|
Xem tư liệu hỗ trợ 25 và 26 Online. .
|
Midodrine là một tiền chất được chuyển hóa thành desglymidodrine, một chất chủ vận alpha hoạt động ngoại vi được sử dụng để cải thiện sự giảm bớt đáp ứng ngoại biên thần kinh giao cảm đối với ứ trệ tĩnh mạch và giãn mạch trong VVS. Các nghiên cứu về hiệu quả của midodrine ủng hộ việc sử dụng nó. Trong một phân tích gộp của 5 RCT ở người lớn và trẻ nhỏ, midodrine có liên quan đến việc giảm 43% ngất tái phát (318.376.378.379.381). |
|
|
IIb |
B-R
|
Tính hữu ích của tập luyện tư thế là không chắc chắn ở các bệnh nhân có VVS thường xuyên (382-386). |
|
Xem tư liệu hỗ trợ 25 và 26 Online. Data Supplements 25 and 26. |
Có 2 phương pháp luyện tập tư thế chính. Bệnh nhân thực hiện test bàn nghiêng lắp lại trong trạng thái theo dõi đến tận khi test bàn nghiêng âm tính xuât hiện và sau đó khuyến khích để đứng yên đối lại với tường trong khoảng 30 đến 60 phút hàng ngày, hoặc các bệnh nhân chỉ đứng đơn yên đơn giản đối lại với tường trong nhà trong một khoảng thời gian kéo dài hàng ngày. RCTs không cho thấy lợi ích lâu dài trong việc giảm các đợt tái phát ngất với một trong hai lựa chọn (382.383.385.387). |
|
|
IIb |
B-R |
Fludrocortisone có thể hợp lý đối với các bệnh nhân VVS tái phát và không đủ đáp ứng với bổ xung dịch và muối, ngoại trừ chống chỉ định (388.389). |
|
Xem tư liệu hỗ trợ 25 và 26 Online. Data
Data Supplements 25 and
|
Fludrocortisone có hoạt tính mineralocorticoid gây giữ natri và muối và thải tiết kali, làm tăng thể tích máu. Trong quần thể nhi khoa, một RCT phát hiện ra các triệu chứng tái phát nhiều hơn so với placebo (389). Nồng độ kali huyết thanh nên được theo dõi do tình trạng hạ kali huyết do thuốc gây ra. POST II (Prevention of Syndope Trial II) đã thông báo mức giảm nguy cơ 31% ở người lớn với VVS vừa phải ở phạm vi không có ý nghĩa, nó có ý nghĩa ở các bệnh nhân sau giai đoan ổn định liều lượng 2 tuần (388). |
|
|
IIb |
B-R |
Beta blockers có thể phù hợp ở các bệnh nhân 42 tuổi hoặc lớn hơn có VVS tái phát (390-393). |
|
Xem tư liệu hỗ trợ 25 và 26 Online. Data
|
RCTs về hiệu quả và hiệu quả của thuốc chẹn beta để dự phòng ngất là âm tính (64.390-393). Tuy nhiên, trong một phân tích gộp của một nghiên cứu thay thế của POST I trước chuyên biệt, phân loại và nghiên cứu quan sát lớn, lợi ích phụ thuộc tuổi của beta blocker trong số các bệnh nhân ≥42 tuổi đã được nhận thấy, so với những người ở độ tuổi trẻ hơn (394,395). |
|
|
IIb |
C-LD |
Khuyến khích tăng lượng muối và dịch thể có thể hợp lý ở một số bệnh nhân được lựa chọn với VVS, ngoại trừ chống chỉ định (396-399). |
|
N/A
|
Bằng chứng về hiệu quả của việc bổ xung muối và dịch thể đối với bệnh nhân VVS rất hạn chế. Tuy nhiên, ở những bệnh nhân có VVS tái phát và không có chống chỉ định rõ ràng, chẳng hạn như tiền sử tăng huyết áp, bệnh thận, HF hoặc rối loạn chức năng tim, nó có thể phù hợp để khuyến khích uống từ 2 đến 3 lít dịch mỗi ngày và toàn bộ 6 đến 9 g (100 đến 150 mmol) muối mỗi ngày, hoặc khoảng 1 đến 2 muỗng cafe đầy. Sự cân bằng lâu dài về rủi ro và lợi ích của một chiến lược tăng cường muối và nước còn chưa được biết. |
|
|
IIb |
C-LD |
Ở các bệnh nhân lựa chọn bị VVS, điều có thể phù hợp để giảm hoặc ngừng các thuốc là nguyên nhân gây hạ huyết áp khi phù hợp (400). |
|
N/A
|
Cần thực hiện khám cẩn thận về bệnh sử bệnh nhân đối với các thuốc có thể làm thấp huyết áp hơn (các thuốc hạ huyết áp). Cần thận trọng khi ngừng hoặc giảm thuốc chỉ khi nào an toàn và kết hợp với nhà cung cấp chăm sóc sức khỏe kê đơn thuốc. |
|
|
IIb |
C-LD |
Ở các bệnh nhân VVS tái phát, chất ức chế tái hấp thu serotonin tiền synape có chọn lọc có thể được xem xét (393,401,402). |
|
Xem tư liệu hỗ trợ 25 và 26 Online. Data
|
Serotonin có tác dụng sinh lý học thần kinh trung ương trên huyết áp và tần số tim và gây ngất cấp thời trong test bàn nghiêng (403). Ba nghiên cứu RCT nhỏ về các chất ức chế tái hấp thu serotonin tiền synape đã được thực hiện về hiệu quả của fluoxetine và paroxetine trong việc ngăn ngừa ngất, với bằng chứng trái ngược nhau về hiệu quả (393,401,402). |
|
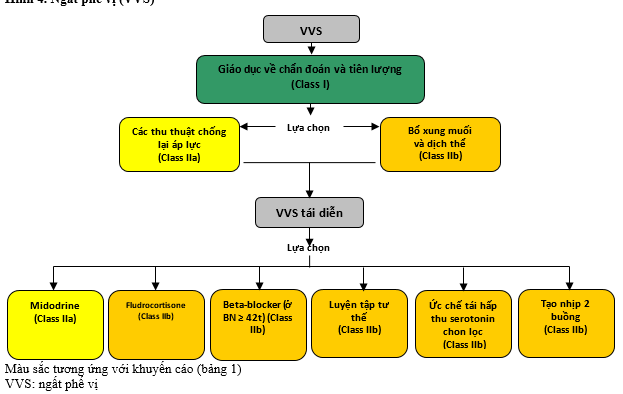
Hình 4. Ngất phế vị (VVS)
5.2. Máy tạo nhịp trong ngất phế vị: Khuyến cáo
Các máy tạo nhịp dường như có thể là một liệu pháp rõ ràng cho VVS, do tình trạng nhịp tim chậm và vô tâm thu có trong quá trình ngất. Nhiều nghiên cứu quan sát và RCT đã đánh giá các máy tạo nhịp có hiệu quả trong việc phòng ngừa ngất hay không (404-409). Rõ ràng việc lựa chọn bệnh nhân nghiêm ngặt trên cơ sở vô tâm thu được chứng minh bằng tư liệu trong lâm sàng ngất là quan trọng, cũng như quan sát kết hợp với test bàn nghiêng tạo ra phản ứng không giãn mạch nhanh hoặc tối thiểu có thể tăng khả năng đáp ứng với tạo nhịp. Điều này do test bàn nghiêng đương tính có thể nhận biết các bệnh nhân có khả năng cũng có đáp ứng giãn mạch trong quá trình VVS và do đó không phản ứng tốt với tạo nhịp vĩnh viễn. Như đã được ghi nhận ở Phần 1.1, khuyến cáo ở phần này dựa trên nhắc lại một cách hệ thống được ủy nhiệm của các bằng chứng hiện có, kết quả được sử dụng để làm cơ sở cho việc ra quyết định của những người soạn thảo. Chi tiết đầy đủ được cung cấp trong báo cáo đánh giá có hệ thống của Hội đồng hồi sức châu Âu (ERC) (9).
|
Khuyến cáo cho các Máy tạo nhịp trong VVS |
||
|
COR |
LOE |
Khuyến cáo |
|
IIa |
B-Rsr |
Tạo nhịp hai buồng có thể phù hợp ở quần thể lựa chọn các bệnh nhân 40 tuổi hoặc hơn có VVS tái phát và các khoảng ngưng tự phát kéo dài (404-408,410). |
|
Xem tư liệu hỗ trợ 27 và 28 Online.
|
Trong số các bệnh nhân có kết quả test bàn nghiêng dương tính, lợi ích của việc điều trị ngất tái phát rõ ràng khi so sánh với điều trị thuốc và không điều trị thuốc trong các nghiên cứu mở (52.404.406.410-412), nhưng kết quả này phải được giải thích cẩn thận vì khả năng kết quả xác định thiên vị. Trong 2 RCTs, không có ích lợi đáng kể có ý nghĩa thống kê nhận thấy với tạo nhịp hoạt động (407.408). Tuy nhiên, trong một số dân số được lựa chọn bệnh nhân > 40 tuổi bị ngất tái phát và các khoảng ngưng≥ 3 giây tự phát được chứng minh bằng tư liệu tương quan với ngất hoặc các khoảng ≥ 6 giây không có triệu chứng, tạo nhịp hai buồng làm giảm tái phát ngất. Có ít lợi ích hơn ở những bệnh nhân có test bàn nghiêng dương tinh được tạo ra do đáp ứng giãn mạch (405). |
|
SR chỉ ra đánh giá một cách hệ thống
5.3. Hội chứng xoang cảnh: Khuyến cáo
Hội chứng xoang cảnh được liên quan đến tác động cơ học vào xoang cảnh, hoặc tự phát hoặc bằng ép ấn xoang cảnh. Người ta chẩn đoán bằng việc tái tạo lâm sàng ngất trong quá trình ép ấn xoang cảnh, với đáp ứng ức chế tim nếu vô tâm thu > 3 giây hoặc nếu có block AV, hoặc đáp ứng giãn mạch đáng kể nếu có giảm huyết áp tâm thu ≥ 50 mmHg, hoặc đáp ứng ức chế tim và giãn mạch hỗn hợp. Điều này thường xảy ra nhiều hơn ở nam > 40 tuổi (413.414) và do phản xạ bất thường bổ xung thụ thể áp lực và có thể rối loạn chức năng tủy sống (415,416). Xoa ép xoang cảnh nên được thực hiện lần lượt xoang động mạch cảnh phải và trái ở các hai tư thế nằm ngửa và đứng trong mỗi 5 s, với theo dõi liên tục tần số nhịp tim này sang nhịp kia và đo huyết áp (417). Chống chỉ định để thực hiện xoa ép xoang cảnh gồm nghe tiếng thổi ở xoang cảnh và đột quỵ thiếu máu cục bộ tạm thời, đột quỵ, hoặc nhồi máu cơ tim trong phạm vi 3 tháng trước, ngoại trừ nếu Doppler xoang cảnh loại trừ hẹp đáng kể (418).
|
Khuyến cáo cho hội chứng xoang cảnh |
||
|
COR |
LOE |
Khuyến cáo |
|
IIa |
B-R |
Tạo nhịp tim vĩnh viễn là phù hợp ở các bệnh nhân hội chứng xoang cảnh có ức chế tim hoặc hỗn hợp (413,419-426). |
|
Xem tư liệu hỗ trợ 29-32 Online.
|
Ngất bị tái phát ở rất ít bệnh nhân được điều trị bằng tạo nhịp so các bệnh nhân không được điều trị, với các giai đoạn quan sát lên đến 5 năm (420.423). Trong 3 nghiên cứu có đối chứng, giảm nguy cơ ngất tái phát tương đối với cấy máy tạo nhịp 76% (409, 427-429). Không có các nghiên cứu ngẫu nhiên có đối chứng lớn (RCT). |
|
|
IIb |
B-R |
Điều có thể phù hợp để cấy máy tạo nhịp hai buồng ở các bệnh nhân có hội chứng xoang cảnh đòi hỏi tạo nhịp vĩnh viễn (427-430). |
|
Xem tư liệu hỗ trợ 29-32 Online. .
|
Bằng chứng về tạo nhịp hai buồng so với tạo nhịp một buồng trong cường xoang cảnh bị giới hạn đối với số ít RCTs nhỏ và các tư liệu quan sát giới hạn (409,418,427-429). Mặc dù hỗn hợp, dữ liệu cho thấy tạo nhịp hai buồng có thể ngăn ngừa tổn thương huyết động và cải thiện tái phát triệu chứng ở người lớn tuổi có rối loạn chức năng nút xoang đồng thời hoặc bệnh hệ thống dẫn truyền. |
|
5.4. Các trạng thái phản xạ khác
Ngất tình huống được định nghĩa khi ngất xuất hiện chỉ trong những tình huống riêng biệt rõ ràng và thường đáng nhớ, bao gồm ngất khi đi tiểu, ngất khi đi đại tiện, ngất khi ho, ngất khi cười và ngất khi nuốt (431-437). Các khám xét phù hợp cần được tiến hành để xác định nguyên nhân cơ bản, gồm nguyên nhân có thể phục hồi được (431.433-436). Bằng chứng để điều trị bị giới hạn chủ yếu ở các ca thông báo, một loạt các ca nhỏ, cũng như các nghiên cứu quan sát nhỏ (431.433-436). Điều trị hầu hết các loại ngất tình huống dựa chủ yếu vào tránh hoặc loại bỏ biến cố khởi kích. Điều này có thể không phải lúc nào cũng có thể, do đó tăng cường dùng dịch thể và muối cũng như giảm hoặc loại bỏ các thuốc gây hạ huyêt s áp và các thuốc lợi tiểu được khuyến khích khi thích hợp và an toàn (436).
|
|||
|
COR |
LOE |
Khuyến cáo |
|
|
I |
C-EO |
Giáo dục bệnh nhân về chẩn đoán và tiên lượng của VVS được khuyến cáo. |
|
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
Ở tất cả các bệnh nhân ngất thông thường hoặc VVS, giải thích về chẩn đoán, giáo dục nhắm mục tiêu nhận thức và có thể tránh được các yếu tố khởi kích (ví dụ: đứng, môi trường nóng bức, khó chịu với các tình trạng răng miệng và y tế), và đảm bảo về tính lành mạnh của trạng thái nên được cung cấp. |
||
|
IIa |
B-R |
Các thủ pháp chống lại áp lực lý học có thể hữu ích ở các bệnh nhân có VVS có giai đoạn tiền triệu đủ kéo dài (373-375). |
|
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
Những bệnh nhân có tiền triệu ngất nên được hướng dẫn để thực hiện ngay tư thế nằm ngửa để ngăn ngừa ngất và làm tối thiểu tổn thương có thể. Ở những bệnh nhân có tiền triệu đủ kéo dài, thủ pháp chống lại lý học (như, bắt chéo chân, chèn ép chân tay và / hoặc bụng, ngồi xổm) là chiến lược điều chỉnh cốt lõi. Trong một nghiên cứu ngẫu nhiêu, song hành, mở, bắt chéo chân với điều trị kinh điển (như uống dịch thể và muối, tư vần và phòng tránh) ưu thế hơn điều trị kinh điển trong việc ngăn ngừa tái phát ngất (295). |
||
|
IIa |
B-R |
Midodrine là phù hợp ở các bệnh nhân có VVS tái phát không có bệnh sử tăng huyết áp, HF, hoặc bí tiểu (376-380). |
|
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
Midodrine là một tiền chất được chuyển hóa thành desglymidodrine, một chất chủ vận alpha hoạt động ngoại biên được sử dụng để cải thiện sự giảm bớt trong đáp ứng đi ra của thần kinh giao cảm ngoại biên cho việc tĩnh tụ tĩnh mạch và giãn mạch trong VVS. Các nghiên cứu về hiệu quả của midodrine hỗ trợ việc sử dụng thuốc này. Trong một phân tích gộp 5 RCTs ở người lớn và trẻ nhỏ, midodrine có liên quan đến việc giảm 43% trong tái phát ngất (318.376.378.379.381). |
||
|
IIb |
B-R |
Hữu dụng của rèn luyện tư thế là không chắc chắn ở các bệnh nhân có VVS thường xuyên (382-386). |
|
|
Xem tư liệu hỗ trợ 25 và 26 Online. .
|
Có 2 phương pháp chính cho tập luyện tư thế. Các bệnh nhân đã trải qua test bàn nghiêng ở trạng thái theo dõi đến tận khi test bàn nghiêng âm tính xuất hiện và sa uddos khuyến khích đứng yên dựa vào tường trong vòng 30 đến 60 phút mỗi ngày hoặc bệnh nhân chỉ đứng yên dựa vào tường nhà trong giai đoạn kéo dài hàng ngày. RCTs không cho thấy lợi ích lâu dài trong việc làm giảm các đợt tái phát của ngất với một trong hai lựa chọn (382,383,385,387). |
||
|
IIb |
B-R |
Fludrocortisone có thể hợp lý đối với những bệnh nhân VVS tái phát VVS và đáp ứng không đầy đủ với sử dụng dịch thể và muối, ngoại trừ chống chỉ định (388.389). |
|
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
Fludrocortisone có hoạt tính mineralocorticoid gây ra giữa natri và nước và bài tiết kali, nó gây ra tăng thể tích máu. Ở quần thể nhi khoa, một RCT phát hiện nhiều triệu chứng tái phát về phia fludrocortisone hơn ở nhóm giả dược (389). Nồng độ kali huyết thanh cần được theo dõi do tình trạng hạ kali huyết do thuốc gây ra. POST II (Prevention of Syncope Trial II) đã thông báo mức giảm nguy cơ 31% ở người lớn với VVS thông thường vừa phải, có ý nghĩa ở bệnh nhân sau giai đoạn ổn định liều kéo dài trong 2 tuần (388). |
||
|
IIb |
B-R |
Beta blockers có thể phù hợp ở các bệnh 42 tuổi hoặc lớn hơn có VVS tái phát (390-393). |
|
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
RCTs về hiệu quả và không hiệu quả của thuốc chẹn beta để dự phòng ngất đã âm tính (64.390-393). Tuy nhiên, trong phân tích gộp của một nghiên cứu dưới nhóm đã được xác định và phân loại trước đó của POST I và một nghiên cứu quan sát lớn, lợi ích của beta blockers trong số các bệnh nhân ≥42 tuổi đã được xác nhận, so với những người ở độ tuổi trẻ hơn (394.395). |
||
|
IIb |
C-LD |
Khuyến khích sử dụng dịch thể và muối tăng lên có thể phù hợp ở các bệnh nhân VVS, ngoại trừ chống chỉ định (396-399). |
|
|
N/A |
Bằng chứng về tính không hiệu quả của việc tiếp nhận muối và dịch thể cho bệnh nhân VVS rất hạn chế. Tuy nhiên, ở những bệnh nhân có VVS tái phát và không có chống chỉ định rõ ràng, chẳng hạn như bệnh sử tăng huyết áp, bệnh thận, HF hoặc rối loạn chức năng tim, điều này có thể là phù hợp để khuyến cáo thì có thể khuyến khích ăn vào 2 đến 3 L dịch thể mỗi ngày và tổng cộng là 6 đến 9 g (100 đến 150 mmol) muối mỗi ngày, hoặc khoảng 1 đến 2 muỗng cà phê. Sự cân bằng dài hạn về rủi ro và lợi ích của một chiến lược tăng lượng muối và lượng nước còn không được biết. |
||
|
IIb |
C-LD |
Ở các bệnh nhân lựa chon có VVS, điều có thể là phù hợp để giảm hoặc ngừng thuốc gây ra hạ huyết áp khi thích hợp (400). |
|
|
N/A
|
Khám xét cẩn thận về bệnh sử bệnh nhân về thuốc có thể làm huyết áp thấp hơn (các thuốc hạ huyết áp) nên được thực hiện. Chăm sóc nên thực hiện ngừng hoặc giảm thuốc chỉ ở nơi có sự an toàn để liên kết với người chăm sóc sức khỏe kê đơn. |
||
|
IIb |
C-LD |
Ở các bệnh nhân có VVS tái phát, ức chế hấp thu serotonin lựa chọn có thể được xem xét (393,401,402). |
|
|
Xem tư liệu hỗ trợ 25 và 26 Online.
|
Serotonin có ảnh hưởng sinh lý thần kinh trung ương trên huyết áp và tần số tim cũng như tạo ra ngất cấp thời trong quá trình test bàn nghiêng (403). Có 3 nghiên cứu nhỏ ngẫu nhiên có đối chứng (RCTs) về chất ức chế tái hấp thu lại serotonin có lựa chọn đẫ được thực hiện về tính không hiệu quả của fluoxetine và paroxetine trong ngăn ngừa ngất, với bằng chứng mâu thuẫn về tính không hiệu quả (393,401,402). |
||
6. Hạ huyết áp tư thế:
6.1. Hạ huyết áp tư thế do thần kinh: Các khuyến cáo
OH liên quan đến việc tập trung thế tích máu quá mức ở tuần hoàn nội tạng và chân. Khi đứng thẳng, tĩnh mạch trở lại tim bị ngừng trệ, với hậu quả giảm cung lượng tim (31). Thông thường, hệ thống thần kinh tự động cung cấp các thay đổi bù đắp bằng trương lực mạch máu, tần số tim, cũng như co bóp tim. Ở một số cá nhân, phản ứng này có thể không hiệu quả hoặc không đầy đủ (31). Trong OH thần kinh, cơ chế co mạch của mạch máu có thể không tương xứng do các rối loạn thoái hóa thần kinh, như teo đa hệ thống, suy giảm tự động đơn thuần, bệnh Parkinson và các bệnh thần kinh tự động ngoại biên, chẳng hạn như bệnh tiểu đường và các bệnh hệ thống khác (31) . OH thần kinh thần có thể biểu hiện lâm sàng như OH kinh điển hoặc trễ. Thông thường nhất, OH do mất nước hoặc các loại thuốc, chẳng hạn như thuốc lợi tiểu và thuốc giãn mạch. Ngất do trạng thái OH gây ra xuất hiện ở tư thế đứng thẳng. Xem Hình 5 cho thuật toán điều trị OH.
|
||||
|
COR |
LOE |
Khuyến cáo |
||
|
I |
B-R |
Cung cấp nước cấp thời được khuyến cáo ở các bệnh nhân ngất do OH thần kinh để cứu trợ tạm thời, không đầy đủ (438,439). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Trong OH thần kinh cơ, uống nước cấp thời có thể phục hồi dung náp tư thế tạm thời (438-444). Tác dụng tăng huyết áp do kích thích co mạch máu của nước nhiều khả năng nhất được đưa ra do giao cảm, với hiệu quả cao nhất xảy ra trong 30 phút sau khi uống ≥ 240 mL và lợi ích bổ sung được thấy với ≥ 480 mL (398.441.442). Sự hiện diện của glucose hoặc muối có thể làm giảm tác dụng này do giãn mạch giãn mạch nội tạng hoặc đáp ứng áp lực thẩm thấu giảm, tương ứng (397,439). Uống nước cấp thời để cứu trợ tạm thời OH không dùng cho việc sử dụng thường xuyên hoặc lâu dài (24). |
|||
|
IIa |
C-LD
|
Các thủ pháp chèn áp lý học có thể có ích ở các bệnh nhân OH thần kinh có ngất (374,445-450). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Co cơ thụ động, chẳng hạn như quấn quanh chân, căng các cơ cơ thể vùng thấp hơn, nắm chặt tay mạnh tối đa, có thể tăng huyết áp, có hiệu quả lớn nhất khi ngồi xổm so với các thủ pháp chèn ép áp lực khác (374,445-450). Quấn quanh chân làm tăng cung lượng tim ở các bệnh nhân hạ huyết áp do thần kinh (447). Tương tự hoặc lợi ích lớn hơn có thể được mong đợi với ngồi xổm và co cơ thụ động khác (449). Lợi ích này chỉ giới hạn ở những bệnh nhân với tiền triệu đầy đủ và khả năng thực hiện các động tác này một cách phù hợp và an toàn (449). |
|||
|
IIa |
C-LD
|
Các quần áo chèn ép có thể có lợi ích ở các bệnh nhân ngất và OH (451-455). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Ở những bệnh nhân bị OH, gồm những bệnh nhân lớn tuổi và những người có bệnh căn thần kinh, quần áo chèn ép có thể cải thiện các triệu chứng tư thế và chậm đi do giảm huyết áp được kết hợp (451-456). Quần áo nên có ít nhất là đùi cao và tốt hơn gồm cả bụng, khi quần áo ngắn hơn đã không được chứng minh có lợi ích (457). |
|||
|
IIa |
B-R
|
Midodrine có thể có lợi ích ở các bệnh nhân ngất do OH thần kinh (458-467). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Midodrine cải thiện các triệu chứng OH ở bệnh nhân OH do thần kinh (458-467). Có hiệu quả phụ thuộc liều, thường tương ứng với tăng huyết áp tư thế đứng (459,460,462,463,466,467). Việc sử dụng nó có thể bị hạn chế do tăng huyết áp khi nằm ngửa, cũng như tác dụng phụ khác gồm ngứa ran da đầu, cương dương vật bị động và bí tiểu (459,460,463,467). |
|||
|
IIa |
B-R
|
Droxidopa có thể có lợi ích ở các bệnh nhân có ngất do OH do thần kinh (380,468-471). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Droxidopa cải thiện các triệu chứng của OH thần kinh do bệnh Parkinson, suy giảm tự động đơn thuần, cũng như teo đa hệ thống (380,468,470,471). Theo các nghiên cứu nhỏ, Droxidopa có thể làm giảm các lần té ngã (472). Việc sử dụng carbidopa ở bệnh nhân bị bệnh Parkinson có thể làm giảm hiệu quả của droxidopa (380). Sử dụng và tăng liều droxidopa có thể bị giới hạn do tăng huyết áp (380,469), nhức đầu, chóng mặt, và buồn nôn (468,470-472). |
|||
|
IIa |
C-LD
|
Fludrocortisone có thể có lợi ích ở các bệnh nhân ngất do OH thần kinh (473-476). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Fludrocortisone làm tăng thể tích huyết tương, với cải thiện kết quả các triệu chứng của OH (473 477 478). Khi được uống thường xuyên, fludrocortisone có thể ngăn ngừa OH, ít nhất ở các phi hành gia sau chuyến bay vũ trụ (476). Tăng huyết áp khi nằm ngửa có thể là một yếu tố hạn chế. Khi có tăng huyết áp khi nằm ngửa, các thuốc khác nên được sử dụng trước khi dùng fludrocortisone. Các phản ứng phụ khác gồm phù nề, hạ kali máu, cả nhức đầu, nhưng các phản ứng phụ nghiêm trọng hơn, như ức chế thượng thận và ức chế miễn dịch cũng có thể xảy ra với liều > 0,3 mg mỗi ngày (479,480). |
|||
|
IIb |
C-LD
|
Khuyến khích tăng nhập muối và dịch thể có thể phù hợp ở các bệnh nhân lựa chọn có OH thần kinh (396,398,441,443,444). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Mặc dù dữ liệu được giới hạn đối với việc bổ sung muối và dịch thể ở bệnh nhân bị OH, hai cách điều trị này có thể cải thiện huyết áp đồng thời giảm các triệu chứng do OH (396,398,439-444). Bổ sung muối (ví dụ, 6-9 g [100 đến 150 mmol, khoảng 1 đến 2 muỗng cà phê] muối mỗi ngày) làm tăng thể tích huyết tương, với lợi ích hạn chế ở những bệnh nhân có lượng muối ăn cao (396). Nước uống sẽ làm tăng huyết áp thông qua hiệu quả co mạch qua giao cảm, rất có thể là qua trung gian kích thích, với hiệu quả cao nhất khoảng 30 phút sau khi ăn (398,439,441-443). Sự bổ sung muối và chất lỏng có thể không có lợi ở những bệnh nhân có bệnh sử tăng huyết áp, bệnh thận, HF, hoặc rối loạn chức năng tim, và những ảnh hưởng dài hạn của các phương pháp điều trị này, kể cả những lợi ích và nguy cơ, còn chưa được biết. |
|||
|
IIb |
C-LD
|
Pyridostigmine có thể có lợi ích ở các bệnh nhân ngất do OH thần kinh trơ với các điều trị khác (466,481,482). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Ở những bệnh nhân suy yếu tự động và OH thần kinh, pyridostigmine có thể cải thiện dung nạp tư thế thông qua tăng sức trở kháng mạch máu ngoại vi và huyết áp (481,482). Các phản ứng phụ gồm buồn nôn, nôn mửa, đầy bụng, vã mồ hôi, chảy nước miếng, và tiểu không tự chủ (483). |
|||
|
IIb |
C-LD
|
Octreotide có thể có lợi ích ở các bệnh nhân ngất và OH tái phát sau bữa ăn hoặc OH thần kinh trơ (484-487). |
||
|
Xem tư liệu hỗ trợ 33 và 34 Online.
|
Ứ trệ tuần hoàn nội tạng có thể bổ xung vào OH, cũng như sự ứ trệ này có thể làm xấu đi trong thời ký sau bữa ăn (484-487). Octreotide làm giảm dòng máu nội tạng khoảng 20% (486), điều đó ngăn chặn hạ huyết áp sau bữa ăn, tăng huyết áp, cũng như cải thiện dung náp tư thế (484-487). |
|||
6.2. Mất nước và các thuốc: Các khuyến cáo
Ngất liên quan đến thuốc trở nên phổ biến đặc biệt ở người lớn tuổi, những người thường có nhiều bệnh đi kèm cần điều trị và dễ bị tác dụng của nhiều thuốc (488-490). Ngừng thuốc có tác dụng xấu thường là mấu chốt để cải thiện triệu chứng, tuy nhiên tính khả thi của việc ngừng sử dụng thuốc bị giới hạn do sự cần thiết phải điều trị (491-493). Sự mất nước có thể biểu hiện kèm theo một loạt các triệu chứng, từ nhịp tim nhanh đến sốc, tùy thuộc vào việc người đó có được bù đắp hoặc giảm thể tích mất bù hay không (494). Dung nạp tư thế bị xấu đi với mất nước và bị trầm trọng hơn do căng thẳng về nóng nực, chúng gây ra giãn mạch (495-497). Bồi phụ nước, dù bằng truyền hoặc uống, nên gồm bổ xung natri để phục hồi nhanh hơn (21,498-501).
|
||||
|
COR |
LOE |
Khuyến cáo |
||
|
I |
C-LD |
Hồi sức thể dịch qua việc uống hoặc truyền bolus được khuyến cáo ở các bệnh nhân ngất do mất nước cấp (438,499,501-504). |
||
|
Xem tư liệu hỗ trợ 35 và 36 Online.
|
Hồi sức thể dịch được khuyến cáo cho ngất thứ phát do cả hai mất nước và hạ huyết áp kết hợp với gắng sức. Cuối cùng thường do sinh lý học phế vị và giãn mạch ngoại vi (438,495,504,505). Cả hai mất nước và sự căng thẳng do nóng bức làm xấu đi sự chịu đựng tư thề (495-497). Bolus dịch thể uống có thể đòi hỏi thể tích ít hơn truyền dịch đường tĩnh mạch để có hiệu quả điều trị tương tự do lượng dịch uống có hiệu quả co mạch qua phản xạ giao cảm (pressor) (398,438,440-444,502). Nước giải khát có nồng độ natri tăng lên (gần với bình thường của cơ thể) sẽ nhanh hơn các đồ uống có nồng độ natri thấp hơn hoặc nồng độ thẩm thấu tăng lên (ví dụ, vì hàm lượng glucose) (498-501, 503,506). |
|||
|
IIa |
B-NR
|
Giảm hoặc ngừng thuốc gây hạ huyết áp có thể có lợi ích ở các bệnh nhân lựa chon bị ngất (488-490,492,507-510). |
||
|
Xem tư liệu hỗ trợ 35 và 36 Online.
|
Ngất thường là phản ứng có hại của thuốc được thông báo, thường dẫn đến nhập viện (488.489). Tỷ lệ ngất liên quan đến thuốc xuất hiện cao hơn ở người lớn tuổi (491,492,507,510). Một số nhóm thuốc đã được liên quan đến ngất, bao gồm thuốc lợi tiểu, giãn mạch, thuốc giãn tĩnh mạch, thuốc điều biến tần số âm tính, cả thuốc an thần (488-490,492,507-510). Theo dõi sát trong quá trình điều chỉnh thuốc thường đỏi hỏi do làm xấu đi tiềm ẩn tăng huyết áp tư thế nằm ngửa có từ trước hoặc rối loạn nhịp tim (491-493,511). Các yếu tố khác cần xem xét bao gồm suy nhược cơ thể, HF và / hoặc rối loạn chức năng tim, cả việc sử dụng một số lượng lớn các thuốc gây tác dụng phụ do tương tác giữa các thuốc (488, 507, 511-513). |
|||
|
IIa |
C-LD
|
Ở các bệnh nhân ngất được lựa chọn do mất nước, điều phù hợp được khuyến khích tăng uống dịch thể và muối (396,498-501,503). |
||
|
Xem tư liệu hỗ trợ 35 và 36 Online.
|
Ở bệnh nhân mất nước, bổ sung natri cải thiện thể tích huyết tương và cải thiện dung nạp tư thế (396,499,503). Nồng độ natri bổ sung này có thể được cung cấp dưới dạng viên natri hoặc natri đã được hòa tan trong đồ uống (396,498-500,503). Nước giải khát có hàm lượng natri cao có độ thẩm thấu tương đương với độ thẩm thấu của cơ thể bình thường có thể nhanh hơn so với đồ uống có độ sodium thấp hơn (498-501, 503). Lựa chọn điều trị này không thích hợp cho bệnh nhân rối loạn chức năng tim hoặc HF, tăng huyết áp không kiểm soát, hoặc bệnh thận mãn tính (19). |
|||
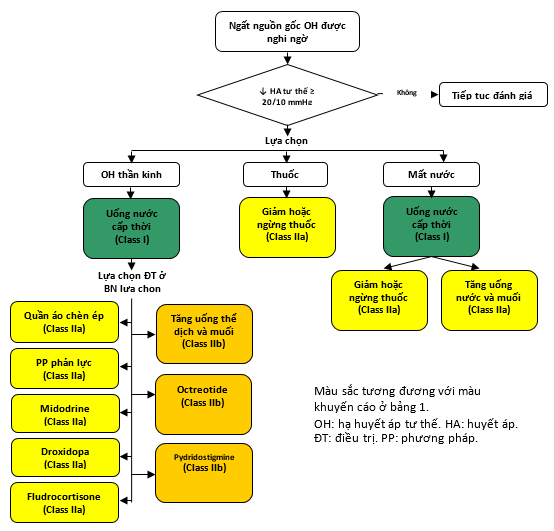
Hình 5. Hạ huyết áp tư thế
7. Không chịu đựng tư thế
Không chịu đựng tư thế (orthostatic intolerance) là thuật ngữ chỉ các triệu chứng thường xuyên, tái phát, hoặc dai dẳng phát triển khi đứng (thường với thay đổi tư thế từ ngồi hoặc nằm sang tư thế đứng) và giảm bớt đi bằng ngồi hoặc nằm (38). Thông thường nhất, các triệu chứng gồm chóng váng, hồi hộp, run rẩy, yếu mệt toàn thân, nhìn mờ, không chịu đựng được gắng sức và mệt mỏi. Những triệu chứng này có thể kèm theo rối loạn huyết động, gồm giảm huyết áp, có thể hoặc không đáp ứng các tiêu chuẩn cho OH, cũng như tăng nhịp tim, có thể không phù hợp hoặc bù đắp (38). Sinh lý bệnh học khá đa dạng. Một trạng thái lưu ý hội chứng nhịp nhanh tư thế (POTS), trong đó tư thế đứng thẳng gây ra nhịp nhanh dường như không phù hợp, thường nhịp tim > 120 bpm (24).
Mặc dù ngất xảy ra ở các bệnh nhân POTS, nhưng điều này hiếm khi xảy ra, cũng như có ít bằng chứng cho thấy ngất do POTS (24.514). Các phương pháp điều trị để cải thiện triệu chứng của POTS có thể làm giảm sự xuất hiện của ngất, mặc dù điều này còn chưa được biết (24.514-523). Để có thêm hướng dẫn về điều chỉnh POTS, người ta giới thiệu với độc giả về bản đồng thuận của HRS (24).
8. Giả ngất: Các khuyến cáo
Giả ngất có nguồn gốc tâm lý là một hội chứng mất ý thức rõ ràng xảy ra trong sự vắng mặt của tưới máu não hoặc chức năng não suy giảm. Giả ngất nguồn gốc tâm lý được cho là do rối loạn chuyển đổi (phản ứng chuyển đổi) – về bản chất, biểu hiện bên ngoài của bản thể hoặc đáp ứng với các căng thẳng tâm lý bên trong. Đây là một phản ứng không mong muốn và không nên nhầm lẫn với hội chứng Munchausen hoặc chứng giả bộ. Giả ngất nguồn gốc tâm lý vả giả co giật có thể là một trạng thái tương tự. Phân biệt lâm sàng giữa 2 thể được dựa trên việc chuyển động cơ co giật chiếm ưu thế giả hoạt động co giật được người chứng kiến có hay không. Trong trường hợp không có các động tác giật liên quan, bệnh nhân có thể sẽ được chỉ định để đánh giá ngất (30,229,524). Giả ngất nguồn gốc tâm lý không gây ra sự mất ý thức thật sự, nhưng nó gồm trong tài liệu hiện thời do các bệnh nhân có vẻ biểu hiện ngất và do dó được giới thiệu để đánh giá ngất.
Một số đặc điểm lâm sàng chính gợi ý chẩn đoán giả ngất nguồn gốc tâm lý. Tuy nhiên, không một ai có thể chẩn đoán chính xác. Bệnh nhân giả ngất nguồn gốc tâm lý thường là phụ nữ trẻ có tỷ lệ cao hơn VVS có từ trước đó hoặc bệnh sử bị giả màng tinh thần thường là những phụ nữ trẻ có tỷ lệ hiện nhiễm VVS cao hoặc có bệnh sử lạm dụng thể chất và / hoặc tình dục (229.525). Thời gian mất ý thức rõ ràng thường dài (5 đến 20 phút), và các cơn thường xuyên xảy ra (525). Một số đặc điểm chung bao gồm mắt nhắm chặt, không có xanh tái và toát mồ hôi, cũng như thường ít tổn hại về thể chất (526). Mạch bình thường, huyết áp, hoặc EEG trong cơn giả ngất nguồn gốc tâm lý có thể được chứng minh bằng tư liệu (229). Mặc dù nhiều bệnh nhân giả ngất có thể được chẩn đoán với một bệnh sử cẩn thận, đôi khi test bàn nghiêng có hoặc không có Doppler xuyên sọ và theo dõi EEG là hữu ích.
|
||||
|
COR |
LOE |
Khuyến cáo |
||
|
IIb |
C-LD |
Ở những bệnh nhân nghi ngờ giả ngất, một cuộc thảo luận thẳng thắn với bệnh nhân về chẩn đoán có thể là hợp lý (30,527-529). |
||
|
Xem tư liệu hỗ trợ 37 và 48 Online.
|
Một số báo cáo cho thấy bệnh nhân được lợi từ việc được thông báo về chẩn đoán nghi ngờ một cách rõ ràng nhưng cách thức thông cảm đồng thời thừa nhận bản chất không mong muốn của các công kích này (30.527.528). |
|||
|
IIb |
C-LD |
Liệu pháp hành vi nhận thức có thể có lợi ở bệnh nhân giả ngất (530-532). |
||
|
Xem tư liệu hỗ trợ 37 và 48 Online.
|
Các nghiên cứu không đối chứng cho thấy rằng liệu pháp tâm lý, đặc biệt là liệu pháp hành vi nhận thức, có thể có lợi trong rối loạn chuyển đổi (530-532). Một RCT báo cáo rằng liệu pháp hành vi nhận thức cung cấp một xu hướng cải thiện không có ý nghĩa thống kê trong giả ngất khoảng thời gian 3 tháng (530). Không có dữ liệu hỗ trợ lợi ích đáng kể từ liệu pháp dược lý (529). |
|||
9. Các trạng thái kết hợp với ngất ít gặp
Ngất đã được báo cáo ở nhiều bệnh ít gặp, theo báo cáo trường hợp. Tuy nhiên, các trạng thái cụ thể có thể dẫn đến bệnh nhân với nhiều loại ngất. Bảng 9 cung cấp một danh sách các trạng thái ít gặp hơn liên quan đến ngất. Nó không phải là một tài liệu tham khảo cho chẩn đoán phân biệt hoặc một bản tóm tắt hoàn chỉnh của tất cả các trạng thái liên quan đến ngất. Hơn nữa, không cần phải đánh giá đầy đủ cho tất cả những nguyên nhân này khi nguyên nhân vẫn còn khó nắm bắt. Hầu hết các biểu hiện này hiếm khi gây ngất, cũng như tư liêu không tập chung. Nếu nguyên nhân gây ngất không rõ ràng, các trạng thái này có thể được đưa vào chẩn đoán phân biệt dựa trên các đặc điểm lâm sàng khác và / hoặc đặc điểm bệnh sử.
Bảng 9. Các trạng thái kết hợp với ngất ít gặp
|
Trạng thái |
Các đặc tính lâm sàng |
Ghi nhận |
|
Tim mạch và tim phổi |
||
|
Ép tim (tamponade tim)
|
Hạ huyết áp, nhịp nhanh, sốc tim. |
Thường nhịp nhanh và hạ huyết áp, có thể hạ huyết áp và nhịp chậm cấp tính. |
|
Viêm màng ngoài tim co thắt (533-535) |
Các triệu chứng HF nặng, gồm phù, khó thở khi gắng sức, khó thở khi nằm. |
Có thể được kết hợp với ngất khi ho. |
|
LV không đông đặc (bệnh cơ tim xốp) (536-539) |
Bệnh cơ tim được đặc trưng bằng cơ bè và các chỗ giữa các bề sâu xuống chiếm ưu thế, do rối loạn hình thành trong bào thai. |
Ngất được thông báo ở 5%–9% cả ở người lớn và bệnh nhân nhi. Cơ chế có thể do loạn nhịp nhanh. |
|
Bệnh cơ tim Takotsubo (540,541)
|
Mỏm hình bóng tròn và tăng co bóp phần nền, thường do stress. Đau ngực và các thay đổi ECG phù hợp với thiếu máu cục bộ thường được nhận thấy. |
Ngất ít gặp và có thể do đa yếu tố.
|
|
Tắc phổi (128,542,543)
|
Thiếu máu, nhịp nhanh; hạ huyết áp và sốc dẫn đến ngừng tim hoạt động điện vô mạch trong những trường hợp nặng. |
Ngất do nhịp tim chậm và/hoặc hạ huyết áp. Một nghiên cứu cho thấy tỷ lệ tắc phổi cao hơn ở các bệnh nhân lớn tuổi có có cơn ngất đầu tiên sau nhập viện. Khẳng định tiếp theo nhận định này ở các quần thể lớn tuổi được bảo đảm. |
|
Tăng áp động mạch phổi |
Xuất hiện thường nhiều hơn trong quá trình gắng sức ở các bệnh nhân trẻ.
|
Ngất do không có khả năng gia tăng hoặc duy trì cung lượng tim trong quá trình gắng sức, tiếp theo bằng giãn mạch. |
|
Thâm nhiễm (Infiltrative) |
||
|
Bệnh Fabry (544,545) |
Rối loạn lưu trữ lysosome với chứng đau thần kinh, suy thận, LVH đồng tâm và HF. |
Ngất thường do blốc AV. |
|
Amyloidosis (546,547) |
Bệnh hệ thống do lắng đọng amyloid. Bệnh amyloidosis chuỗi nhẹ ảnh hưởng đến thận, tim, và các hệ thần kinh ngoại biên và tự động. |
Ngất có thể là do bệnh hệ thống dẫn truyền, rối loạn nhịp tim, cung lượng tim bị suy giảm do bệnh cơ tim hạn chế hoặc sự liên quan thần kinh. Block AV là nguyên nhân có thể, mặc dù VA có thể xảy ra với sự tham gia của cơ tim. |
|
Nhiễm sắc tố sắt (548) |
Suy dinh dưỡng sắt hệ thống gây ra bệnh gan, cấu tạo sắc tố da, tiểu đường, bệnh khớp, bất lực và bệnh cơ tim giãn. |
Sự ảnh hưởng đến cơ tim thường nhiều hơn hội chứng nút xoang bệnh lý và bệnh dẫn truyền AV. |
|
Thâm nhiễm |
||
|
Viêm cơ tim (413,549-553) |
Đau ngực, rối loạn nhịp, hoặc rối loạn chức năng tâm thu LV nặng. Suy sụp huyết động có thể xảy ra.
|
VT và block AV thường là nguyên nhân của ngất; suy sụp huyết động thoáng qua là có thể. |
|
Bệnh Lyme (554) |
Viêm cơ tim Lyme với các đặc điểm kinh điển của bệnh Lyme, bao gồm chứng đau nửa đầu ban đỏ và các biểu hiện thần kinh. |
Ngất có thể là do block AV, nhưng nhiều bệnh nhân biểu hiện VVS (554,555). |
|
Bệnh Chagas (556-559) |
Bệnh cơ tim Chagas gây ra bằng trypanosomiasis.
|
Ngất và đột tử kết hợp với nhịp nhanh thất. Block AV cũng xuất hiện. |
|
Thuộc cơ thần kinh |
||
|
Loạn dưỡng trương lực cơ (12,560,561) |
Di truyền autosom trội với đa hệ thống cơ quan bị ảnh hưởng. Co cơ không khả năng duỗi, suy nhược, mất định thời gian (temporal wasting), rụng tóc, đục thủy tinh thể, không dung nạp glucose và buồn ngủ ban ngày. |
Cả hai loạn nhịp chậm và nhanh.
|
|
Chứng thất điểu Friedreich (562,563) |
Di truyền lặn với mất điều hòa dáng đi và chi, rối loạn chức năng bàng quang và buồn ngủ ban ngày. Xơ khoảng kẻ lan tỏa và HCM. |
Ngất có thể do nhịp hcaamj hoặc nhanh. SCD được biết đã xuất hiện |
|
Kearns Sayre (564,565) |
Bệnh cơ ty lạp thể (mitochondry). liệt cơ vận nhãn ngoài tiến triển mạn tính; bệnh võng mạc nhiễm sắc tố. |
Nhiều bệnh nhân phát triển bệnh His Purkinje đáng kể.
|
|
Loạn dưỡng Erb (566) |
Loạn dưỡng cơ từ đầu đến chân, biểu hiện như yếu vùng vai và / hoặc đùi chậu và teo đét. |
Bệnh dẫn truyền AV, bệnh cơ tim giãn.
|
|
Thuộc giải phẫu |
||
|
Bệnh Lev và Lenegre (567-571) |
Xơ hóa tiến triển và xơ cứng hệ thống dẫn truyền tim, gồm cả phần cứng của tim, gồm các vòng động mạch chủ và hai lá. |
Ngất thường do block AV cao độ.
|
|
Các bướu tim (572) |
Bộ ba của tắc nghẽn, thuyên tắc và các dấu hiệu và triệu chứng hệ thống. |
Ngất thường do tắc nghẽn dòng ra. |
|
Huyết khối van nhân tạo (573-575) |
Phạm vi từ không triệu chứng đến HF trầm trọng.
|
Có thể có biểu hiện tương tự với bướu tim, với nguy cơ cao hiện tượng thuyên tắc và tắc nghẽn. |
|
Động mạch vành bất thường giải phẫu (576-579) |
Nguyên nhân thông thường của ngất khi gắng sức hoặc SCD, kinh điển ở các vận động viên trẻ. |
Ngất có thể do phản xạ Bezold Jarisch reflex, hạ huyết áp, VT hoặc block AV. |
|
Bóc tách động mạch chủ (580-582) |
Bóc tách động mạch chủ có thể biểu hiện với các triệu chứng thần kinh, nhồi máu cơ tim và HF. Ngất có thể xuất hiện ở 13% các bóc tách động mạch chủ. |
Nguy cơ tử vong ở bệnh viện, ép tim (tamponade) và và khiếm khuyết thần kinh cao hơn ở các bệnh nhân có ngất. Nếu không, ngất đơn độc dường như không làm tăng nguy cơ tử vong. |
|
Trộm máu động mạch dưới đòn (583-587) |
Hiện tượng đảo ngược dòng chảy trong động mạch cột sống bên cạnh do hẹp huyết động đáng kể của động mạch dưới đòn, Các trường hợp nghiêm trọng dẫn đến thiếu máu cột sống hiếm khi có thể gây ngất. |
Ngất thường kết hợp với hoạt động quá gắng sức.
|
|
Hẹp eo động mạch chủ (588) |
Nếu nặng, nó có thể gây HF hoặc bóc tách động mạch chủ. |
Hẹp van động mạch chủ hai lá van có thể được xem xét có ngất. |
|
Viêm khớp do thấp (589) |
Rối loạn do viêm tự miễn, mạn tính với các biểu hiện hệ thống. |
Hiếm khi kết hợp với block tim hoàn toàn và ngất. |
|
Ống sáo tủy sống (Syringomyelia) (590-597) Chiari malformation (598) |
Rối loạn hình thái Arnold Chiari là hình thái thường gặp nhất của ống sáo tủy sống.
|
Gián đoạn do ống sáo tủy sống tạo ra của các sợi giao cảm trong tủy sống vùng ngực là cơ chế hiến của ngất (599).
|
|
Bướu cổ / thần kinh phế vị (600,601) |
Ngất tái phát là một biến chứng hiếm gặp của chứng ác tính ở cổ. |
Cơ chế có thể là sự thâm nhập của xoang cảnh hoặc các sợi thần kinh thâm nhập của dây thần kinh tỵ hầu (IX). |
|
Thuộc nội tiết |
||
|
Hội chứng Carcinoid (602) Pheochromocytoma (602,603) Mastocytosis (602-609) Bướu peptide đường tiêu hóa hoạt hóa mạch máu (vasoactive) |
Những khối u này có thể tiết ra các chất peptide hoạt hóa mạch và gây giãn mạch, đỏ bừng mặt, ngứa và các triệu chứng đường tiêu hóa. |
Ngất thường do hạ huyết áp tạm thời.
|
|
Thuộc về huyết học |
||
|
Beta thalassemia lớn (610) |
Thiếu máu nặng, suy đa cơ quan và bệnh cơ tim giãn do quá tải sắt. |
Ngất có thể do rối loạn nhịp.
|
|
Các rối loạn thần kinh |
||
|
Nhịp chậm / hạ huyết áp gây co giật (611-614) |
Thường do động kinh thùy thái dương.
|
Chứng nhịp chậm sau co giật là không phổ biến và có thể bắt nguồn từ thùy thái dương hoặc hệ limbic. |
|
Migraine (615,616) |
Theo thống kê đau đầu migraine được kết hợp với ngất. |
Ngất có thể phế vị (VVS) hoặc do không dung nạp tư thế. |
ACC: chỉ Trường Môn Tim Mạch học Hoa Kỳ; AHA: Hội Tim Hoa Kỳ; AV: nhĩ thất; ECG: điện tâm đò; HCM: bệnh cơ tim phì đại; HF: suy tim; HRS: Hội Nhịp Tim; LV: thất trái; LVH: phì đại thất trái; SCD: đột tử tim; VA: rối loạn nhịp thất; VT: nhịp nhanh thất; VVS: ngất phế vị.
10. Tuổi, thói quen sống và các quần thể đặc biệt
10.1. Ngất ở Trẻ em: Các khuyến cáo
Ngất là phổ biến ở trẻ em. Cho đến 18 tuổi, ước tính từ 30% đến 50% trẻ em có ít nhất 1 cơn ngất, khoảng 3% tất cả các trẻ em đi đến khoa cấp cứu do ngất (617-622). Tỷ lệ mắc bệnh cao hơn ở nữ giới và đỉnh điểm giữa độ tuổi từ 15 đến 19 (617). Ngất qua trung gian thần kinh gây ra 75% ngất ở trẻ em, tiếp theo là ngất do tâm lý hoặc không giải thích được ở 8% đến 15% các trường hợp (623). Quá trình ngưng thở là hình thái ngất độc nhất cho quần thể trẻ em. Quá trình ngưng thở tím tái xuất hiện điển hình từ 6 tháng tuổi đến 5 tuổi và có thể do mất bão hòa khí gây ra do thở ra bắt buộc trong lúc khóc. Nín thở xanh nhợt được thấy ở 1 đến 2 tuổi đầu tiên và có thể là hình thái sớm của VVS. Các cơn sau này được kết hợp với nhịp chậm đáng kể và vô tâm thu kéo dài. Ngất do tim ở trẻ em có thể do tắc nghẽn dòng máu (HCM, hẹp động mạch chủ, tăng áp phổi), rối loạn chức năng tim (viêm cơ tim, bệnh cơ tim, dị thường động mạch vành bẩm sinh hoặc bệnh hậu Kawasaki) hoặc nguyên nhân loạn nhịp tim tiên phát (LQTS, CPVT, hội chứng Brugada, ARVC, hoặc hội chứng Wolff-Parkinson-White).
Bệnh sử chi tiết với lưu ý cẩn thận đến các sự kiện dẫn đến tình trạng ngất và kiểm tra thực thể hoàn chỉnh có thể hướng dẫn các người thực hành phân biệt các nguyên nhân gây ngất đe dọa tính mạng (với khả năng bị thương tích hoặc SCD) do các triệu chứng thông thường và ôn hòa. Bệnh sử gia đình chi tiết, đặc biệt chú ý đến SCD sớm trong số những người thân thế hệ thứ nhất và thứ hai, cũng như cách thức trong đó các tử vong đó xuất hiện, là hữu ích. Do nhiều nguyên nhân ngất tim không phải tim bẩn sinh (CHD) ở các trẻ em không có hình thái CHD tương tự như ở nhóm người trưởng thành (LQTS, HCM, Wolff-Parkinson-White, Brugada và ARVC), các can thiệp được khuyến cáo đối với những người lớn có tình trạng tương tự với biểu hiện với ngất có thể áp dụng ở trẻ em.
|
||||
|
COR |
LOE |
Khuyến cáo |
||
|
I |
C-LD |
Đánh giá VVS, gồm bệnh sử y học chi tiết, khám thực thể, tiền sử gia đình và 12 chuyển đạo ECG, nên được thực hiện ở tất cả bệnh nhân nhi có biểu hiện ngất (315,618,620,624-630). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Mặc dù VVS là nguyên nhân phổ biến nhất gây ngất ở trẻ em, ngất tim chiếm từ 1,5% đến 6% trường hợp trẻ em (thường được xác định là đến 18 tuổi) (617,619,620,629,631,632). Đặc điểm của sự biểu hiện dấu hiệu và triệu chứng phân biệt VVS với các nguyên nhân ngất do tim thường là giống với người lớn. Bệnh sử gia đình của VVS và SCD sớm cần được tìm kiếm. VVS xảy ra ở 33% đến 80% trẻ em bị ngất (624.628). Các yếu tố nguy cơ nghi ngờ nguyên nhân tim mạch gồm không có các triệu chứng tiền triệu, biểu hiện hồ hộp đi trước trong vài giây mất ý thức, mất tư thế đứng thẳng, ngất trong khi gắng sức hoặc phản ứng lại các cản giác âm thanh hoặc kích hoạt xúc cảm, bệnh sử gia đình SCD, khám thực thế bất thường, cũng như ECG bất thường (626.627), mặc dù độ đặc hiệu là khiêm tốn (618.627.630.633). Nên nhớ trẻ em có thể không thể diễn tả rõ các triệu chứng cụ thể. Ngất khi gắng sức được liên kết với LQTS và CPVT (315,318,337,630,634). Bất kể các triệu chứng, ngất gắng sức, đặc biệt ngất giữa lúc gắng sức, có thể dẫn đến một chỉ số nghi ngờ cao về nguyên nhân tim (633). |
|||
|
I |
C-LD |
Test chẩn đoán không thâm nhập nên được thực hiện ở bệnh nhân nhi có biểu hiện ngất và nghi ngờ bệnh tim bẩm sinh (CHD), bệnh cơ tim, hoặc rối loạn nhịp tiên phát (315,318,618,625,627,630,633). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Bệnh kênh là những nguyên nhân chính gây ngất liên quan đến tim ở những người trẻ tuổi. Chúng có thể liên quan đến tiền sử gia đình SCD và chúng làm tăng nguy cơ SCD ở những bệnh nhân này (315.337.630.632.634.635). Các test gắng sức có thể hữu ích trong việc chẩn đoán bệnh kênh, như LQTS và CPVT, những bệnh này có rối loạn nhịp qua trung gian adrenergic. Theo dõi mở rộng là hợp lý khi nghi ngờ một chẩn đoán loạn nhịp. Các loại thiết bị theo dõi, tiện ích lâm sàng của chúng và những hạn chế của chúng có trong Bảng 8. Theo dõi nhịp tim kéo dài thường có thể cung cấp sự tương quan giữa các triệu chứng và loạn nhịp tim. Trong 5 nghiên cứu hồi cứu về việc theo dõi kéo dài ở 87 trẻ hoặc ngất hoặc tiền ngất, mức chẩn đoán trung bình là 43% (636- 640). Loạn nhịp chậm và block AV cao độ hay vô tâm thu, cũng như rối loạn nhịp nhanh, SVT và VT đa hình đã được chứng minh bằng tư liệu (636-640). Hiệu suất chẩn đoán của ICM (Insertable Cardiac Monitor) cao hơn nếu chỉ định lâm sàng là ngất do gắng sức hoặc bệnh nhân có bệnh CHD (637.639.640). |
|||
|
I |
C-EO |
Giáo dục về nhận thức triệu chứng của tiền triệu và sự đảm bảo được chỉ định ở bệnh nhân nhi với VVS. |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Quản lý trẻ VVS nên gồm đảm bảo về tính chất lành tính của trạng thái này (641,642). Điều trị cần nhấn mạnh đến nhận thức triệu chứng và tránh các yếu tố thúc đẩy có thể làm xấu thêm tình trạng này, như mất nước, đứng lâu, môi trường đông đúc nóng nực, cũng như uống lợi tiểu. |
|||
|
IIa |
C-LD |
Test bàn nghiêng có thể hữu ích đối với các bệnh nhân nhi có nghi ngờ VVS khi chẩn đoán không rõ ràng (624,629,643-650). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Test bàn nghiêng có vai trò giảm sút trong chẩn đoán trẻ em ngất chưa giải thích được. Độ nhạy của test dao động từ 20% đến 90% (624,629,643,644,647,648,651,652), và độ đặc hiệu dao động từ 83% đến 100% (624,643,652). Bệnh nhân nhi với các cơn VVS có thể biểu hiện các động tác co giật trong lúc mất ý thức bắt chước co giật động kinh. Ở trẻ bị ngất và co quắp khi test bàn nghiêng, 64% được biểu hiện tim vô tâm thu với khoảng ngưng > 3 giây (645). Test bàn nghiêng được phối hợp với truyền isoproterenol được lựa chọn xác định 42% đến 67% bệnh nhân trước đó được cho là rối loạn co giật tiên phát (223.649). Đánh giá tim mạch và thần kinh học phối hợp có thể được bảo đảm trong nhóm bệnh nhân ngất và hoạt động giống như co giật này. |
|||
|
IIa |
B-R |
Ở các bệnh nhân nhi bị VVS không đáp ứng với các phương pháp thói quen sống, điều phù hợp để kê đơn midodrine (381,620,653). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Trong một loạt các trường hợp tiền cứu đơn trung tâm, pseudoephedrine làm giảm các triệu chứng lâm sàng ở 94% trẻ em bị ngất tái phát qua trung gian thần kinh (653). Trong một RCT so sánh bệnh nhân được điều trị bằng liệu pháp thông thường (giáo dục sức khoẻ, rèn luyện bàn nghiêng, muối) và midodrine với bệnh nhân điều trị bằng liệu pháp truyền thống đơn thuần, tỷ lệ ngất tái phát giảm từ 80% xuống 22% (381). Trong 2 nghiên cứu tiền cứu, các phản ứng phụ do midodrine hiếm gặp (381,653). |
|||
|
IIb |
B-R |
Khuyến khích tăng sử dụng muối và dịch thể có thể là phù hợp ở các bệnh nhân nhi lựa chọn bị VVS (642). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Trong một RCT, điều trị truyền thống và uống nước muối kết quả không tài phát ngất tiếp theo ở 56% bệnh nhân, đối lại 39% ở các bệnh nhân placebo (p<0.05) (642). |
|||
|
IIb |
C-LD |
Hiệu quả của fludrocortisone không chắc chắn ở các bệnh nhân nhi có OH kết hợp với ngất (389,654,655). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Trong 2 loạt ca tiền cứu đơn trung tâm với fludrocortisone 0,1 mg, 83% bệnh nhân đã chứng minh được sự cải thiện hoặc giải quyết các triệu chứng (654,655). Trong RCT nhi duy nhất, trẻ em bị ngất tái phát thấy tốt hơn ở placebo so với fludrocortisone (389). |
|||
|
IIb |
B-NR |
Tạo nhịp tim có thể được xem xét ở các bệnh nhân nhi có ngất trầm trọng qua trung gian thần kinh thứ phát do nín thở xanh tim (656,657). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Trong 2 nghiên cứu riêng biệt của 22 trẻ sơ sinh chiếm ưu thế và trẻ mới biết đi có cơn co giật thiếu ô xy phản xạ, các nín thở tim xanh, cũng như vô tâm thu kéo dài được chứng minh bằng tư liệu (các khoảng ngừng > 4 s), 86% hoặc thoái lui hoàn toàn hoặc giảm đáng kể về số các biến cố ngất với tạo nhịp (656.657). Mặc dù các nghiên cứu không đủ mạnh để quyết đinh chuyên biệt của chương trình tạo nhịp, hoặc tạo nhịp một buồng hoặc là hai buồng giảm đáng kể số các cơn ngất so với chiến lược chỉ nhận cảm (656,657). Tạo nhịp một buồng với thời gian trễ xuất hiện hiệu quả như tạo nhịp hai buồng với đáp ứng giảm tần số để ngăn ngừa ngất và co giật. Đáp ứng có lợi cho việc tạo nhịp trong các nghiên cứu này không thể loại trừ tác dụng placebo với tự bản thân cấy máy tạo nhịp; tuy nhiên, tuổi trẻ của những bệnh nhân có các đợt nín thở xanh tái làm hiệu quả placebo ít khả năng hơn. Kết quả lâu dài với tạo nhịp độ ở các quần thể này chưa được báo cáo. Cuối cùng, điều quan trọng để ghi nhớ ngất nín thở xanh tim cũng kết thúc, mặc dù một số bệnh nhân lại xuất hiện trở lại ở tuổi lớn hơn với VVS kinh điển. Điều này nên được cân bằng với các biến chứng đã biết của tạo nhịp vĩnh viễn. |
|||
|
III: No Benefit |
B-R |
Beta blockers không có lợi ích ở bệnh nhân nhi bị VVS (655,658). |
||
|
Xem tư liệu hỗ trợ 40 Online. |
Trong một RCT so sánh metoprolol và điều trị truyền thống, nhọm điều trị thực ra có tần số tài phát cao hơn. Tác dụng phụ của beta blockers xuất hiện thường xuyên ở trẻ em (655,659). |
|||
RCT: nghiên cứu ngẫu nhiên có đối chứng. ICM: theo dõi tim có thể gắn vào cơ thể. CPVT: nhịp nhanh thất đa hình do tăng tiết cathecholamine. SCD: đột tử tim. LQTS: Hội chứng QT dài. VT: nhịp nhanh thất. SVT: nhịp nhanh trên thất.
10.2. Bệnh Tim bẩm sinh người lớn: Các khuyến cáo
Bệnh nhân bị tim bẩm sinh ở người lớn (ACHD) có nguy cơ ngất do không chỉ các bệnh cấu trúc cơ bản, mà còn là kết quả của phẫu thuật làm giảm nhẹ hoặc sửa chữa trước đó. Các bệnh nhân này có thể biểu hiện ngất do cả hai huyết động và hoặc nguồn gốc nhịp chậm hoặc nhịp nhanh. Sự chăm sóc của bác sĩ có kinh nghiệm trong điều trị tim bẩm sinh (CHD) có thể có lợi. Toàn bộ các rối loạn nhịp tim có thể xảy ra ở người lớn bị CHA, gồm nhịp tim chậm thứ phát đưa đến bệnh nút xoang hoặc nút nhĩ thất (AV), rối loạn nhịp nhĩ, cũng như rối loạn nhịp thất (VA). Ở độ tuổi 50, khoảng 38% bệnh nhân ACHD sẽ phát triển loạn nhịp tim, ở tuổi 65,> 50% bệnh nhân bị bệnh trầm trọng nặng sẽ phát triển rối loạn nhịp nhĩ (660). Tần suất VT sau sửa chữa tứ chứng Fallot là 3% Đến 14% (661.662).
|
||||
|
COR |
LOE |
Khuyến cáo |
||
|
IIa |
C-EO |
Để đánh giá các bệnh nhân có ACHD và ngất, chuyển đến các chuyên gia có chuyên môn về ACHD có thể là hữu ích. |
||
|
N/A
|
Việc chăm sóc quần thể ACHD sống sót đang mở rộng là phức tạp, đặc biệt ở những bệnh nhân có ACHD từ trung bình đến nặng. Các nhà cung cấp chăm sóc cần phải am hiểu về giải phẫu và sửa chữa; thận trọng trong việc ghi nhận và điều chỉnh HF, rối loạn nhịp, và tăng áp phổi; cũng như có một sự hiểu biết sâu các bệnh kèm theo không phải tim mạch. Việc cung cấp chăm sóc ACHD ở các trung tâm chuyên môn cao đã được chứng minh làm giảm tỷ lệ tử vong (663). Trong một nghiên cứu hồi cứu dựa trên dân số của 71.467 bệnh nhân ACHD ở Quebec, Canada, giữa năm 1990 và năm 2005, việc chăm sóc tại một trung tâm chuyên khoa về chăm sóc ACHD so với các dịch vụ chăm sóc khác, được kết hợp một cách độcvới tần số tử vong giảm, đặc biệt ở những bệnh nhân ACHD nặng (663). |
|||
|
IIa
|
B-NR
|
EPS là phù hợp ở các bệnh nhân có ACHD trung bình hoặc nặng và ngất không giải thích được (664,665). |
||
|
See Online Data Supplement 40.
|
SCD là nguyên nhân hàng đầu gây tử vong ở bệnh nhân với ACHD. Ngất không giải thích được là biến cố có liên quan. Trong nhóm gồm 252 bệnh nhân có tứ chừng Fallot đã được sửa chữa trải qua phân tầng nguy cơ với kích thích thất có chương trình, sự tạo ra hoặc VT đơn hình hoặc đa hình đã dự báo VT lâm sàng và SCD tiếp theo (664). Bệnh nhân bị tứ chừng Fallot và VT đơn hình hoặc đa hình có thể tạo ra nhiều khả năng có bệnh sử ngất (42,9%) so với những người không có khả năng tạo ra VT (13,4%) (664). Trong một nghiên cứu thuần tập đối với các người nhận ICD bị chuyển vị đại động mạch sau thủ thuật phân tâm nhĩ, 35% bệnh nhân có ICDs dự phòng tiên phát có biểu hiện ngất. Ở 50% bệnh nhân nhận được các sốc ICD phù hợp, nhịp nhanh nhì đi trước hoặc cùng tồn tại với VT (665). Cần loại trừ các rối loạn nhịp ở những bệnh nhân bị ngất và nền CHD có nguy cơ rối loạn nhịp nhĩ (ví dụ: Mustard, Senning, Fontan, bất thường Ebstein và tứ chứng Fallot) (665). |
|||
10.3. Các bệnh nhân Lão khoa: Các khuyến cáo
Việc quản lý ngất đi ở người cao tuổi là thách thức đặc biệt: Tỷ lệ cao; chẩn đoán phân biệt rộng; chẩn đoán là không chính xác vì mất trí nhớ, ngã, thiếu nhân chứng, cũng như dùng nhiều thuốc; bệnh suất thứ phát là cao do đồng bệnh suất, tổn thương thể chất và yếu đuối (35,45,666-675). Khả năng dễ bị tổn thương của người lớn tuổi đưa đến ngất làm tăng lên do những thay đổi về tim mạch và tự động liên quan đến tuổi tác, giảm lưu giữ thể dịch (45,671,676-678) và tăng khả năng phát triển nhiều bệnh lý đồng thời (với các liệu pháp điều trị liên quan) có thể làm lấn át sự ổn định nội môi. Trong nhiều trường hợp, biến cố ngất ở người lớn tuổi là đa yếu tố, với nhiều yếu tố thúc đẩy hiện diện đồng thời.
Các bệnh nhân lớn tuổi (> 75 tuổi) có biểu hiện ngất có xu hướng có kết cục xấu, cả hai tử vong và không tử vong (109,679,680). Mặc dù một số nguy cơ có liên quan đến các khía cạnh của ngất được mô tả trong hướng dẫn này, trong số những người lớn tuổi các nguy cơ này thường kèm theo các bệnh phức tạp và suy yếu, bổ xung thêm vào suy yếu liên quan đến tuổi tác đến ngất (671, 681, 682) và do các thương tích thể chất liên quan với ngã, va chạm, hoặc chấn thương, thường do ngất khi ở tuổi già (670). Hơn nữa, ngất tái phát có thể đưa đến tiếp nhận tại nhà điều dưỡng và có thể dẫn đến sự tiếp nhận của viện an dưỡng và sự hủy hoại mất đi tính độc lập (683). Khuynh hướng các bệnh căn đa yếu tố và các nguy cơ cáo kết hợp với ngất, tiếp cận bao quát và đa ngành thường cần thiết để đánh giá cho nhiều bệnh suất, suy yếu, chấn thương và các khía cảnh sức khỏe khác (bao gồm nhận thức và thuốc) liên quan đến chẩn đoán và điều chỉnh (77,188, 684,685). Lịch sử và khám lâm sàng toàn diện, gồm các dấu hiệu sinh tồn liên quan đến tư thế, đặc biệt quan trọng ở bệnh nhân lớn tuổi (77).
|
||||
|
COR |
LOE |
Khuyến cáo |
||
|
IIa |
C-EO |
Để đánh giá và quản lý người cao tuổi bị ngất, cách tiếp cận toàn diện với sự cộng tác của chuyên gia về chăm sóc người cao tuổi có thể có lợi ích. |
||
|
N/A
|
Phương pháp tiếp cận đa ngành giúp tạo điều kiện cho chẩn đoán suy yếu và các yếu tố khác dẫn đến ngất và hậu quả xấu ở người lớn tuổi. Mục đích là để đưa ra các quyết định điều chỉnh trong đó bệnh nhân lớn tuổi được thông tin rõ, các lựa chọn điều trị phù hợp với nhu cầu và mục tiêu chăm sóc của từng bệnh nhân và đưa ra quyết định chia sẻ có hiệu quả giữa bệnh nhân và nhà cung cấp. Phương pháp chẩn đoán và điều trị bệnh ngất nên kết hợp các xem xét về tuổi tác, bệnh kèm theo, các chức năng thể chất và nhận thức, sở thích của bệnh nhân và mức độ trầm trọng của các triệu chứng. Cần phải đánh giá các bệnh tim mạch và không phải bệnh tim mạch; Sử dụng thuốc (ví dụ, đa thuốc, tương tác giữa thuốc và thuốc, suy giảm ở gan và độ thanh lọc của thận liên quan đến tuổi tác); khả năng giảm các loại thuốc có thể hạ huyết áp; và các yếu tố ngoại cảnh, chẳng hạn như mất nước, nhiễm trùng, hoặc sốt. Xem xét tính sự suy yếu là sự liên quan đặc biệt. Các đặc điểm của suy yếu gồm giảm cân, suy nhược, kiệt sức, hoạt động thể chất suy giảm, đi lại chậm chạp và suy giảm nhận thức, với mức độ nghiêm trọng và tác động tích lũy thường thay đổi giữa bệnh nhân và thậm chí 1 bệnh nhân theo thời gian. |
|||
|
IIa
|
B-NR
|
Nên xem xét tình trạng ngất như là nguyên nhân té ngã không phải bất ngờ ở người lớn tuổi (666-669.686). |
||
|
Xem tư liệu hỗ trợ 41 Online.
|
Khoảng 30% người cao tuổi té ngã không phải bất ngờ có thể đã bị ngất (687). Chứng hay quên thông thường kết hợp với cả hai té ngã và mất ý thức, làm giảm hiệu quả của bệnh sử. Sự suy giảm nhận thức cũng thường xảy ra ở người lớn tuổi, thậm chí ở những bệnh nhân không chẩn đoán chính xác chứng sa sút trí tuệ (688-690), điều này cũng có thể làm giảm độ chính xác của việc hồi tưởng lại các biến cố lâm sàng (666-669.673.686). |
|||
10.4. Lái xe và ngất: Khuyến cáo
Việc đánh giá sức khoẻ để lái xe là một vấn đề phổ biến cho những người thực hành chăm sóc các bệnh nhân ngất. Mối quan tâm chính là nguy cơ gây thương tích hoặc tử vong cho lái xe hoặc người khác do ngất tái phát (691). Các yếu tố cần xem xét để đánh giá nguy cơ ngất khi lái xe được tóm tắt trong một công thức được Hiệp hội Tim mạch Canada phát triển 25 năm trước (692) để ước tính nguy cơ lái xe đột ngột trở nên mất khả năng. Mức chấp nhận rủi ro sau đó trở thành một quyết định xã hội.
Cân bằng nhu cầu để làm tối thiểu nguy cơ từ ngất khi lái xe là cần thiết cho các để lại xe để đáp ứng nhu cầu gia đình và công việc. Xã hội nhận ra một số nhóm nhất định, chẳng hạn như người trẻ tuổi hơn và người lớn tuổi, được phép lái xe mặc dù họ có nguy cơ cao hơn gây ra thiệt hại vì các lý do khác ngoài ngất (693). Nguy cơ thương tật và tử vong có thể xã hội chấp nhận do tai nạn xe cơ giới đã được định lượng từ một phân tích dữ liệu tai nạn thu thập được tại Hoa Kỳ, Anh và Canada (694). Trong dân số nói chung, nguy cơ thương tích và tử vong hàng năm là 0,067%, hoặc 1 trong 1.500 (694). 418 bệnh nhân trong POST I và POST II có trung bình 3 cơn ngất do phế vị trong 1 năm nhưng không bị thương tích hoặc tử vong nghiêm trọng và chỉ có 2 vụ tai nạn nhỏ trong năm tiếp theo (694). Điều này cung cấp một nguy cơ hàng năm ước tính thiệt hại nghiêm trọng và tử vong trong dân số VVS < 0,0017%, ít hơn Nguy cơ Công thức Nguy hiểm đã được dự báo (692). Tuy nhiên, đối với bệnh nhân có các bệnh căn ngất khác hoặc những người ở họ ngất xuất hiện không có tiền triệu hoặc hoặc cảnh báo, nguy cơ gây hại có thể cao hơn so với bệnh nhân VVS. Các chính sách cộng đồng, luật pháp và các quy định công cộng chưa được điều chỉnh cho phù hợp với các kết quả này, cũng như các nhà cung cấp chăm sóc bệnh nhân ngất sẽ phải nhận thức được luật lái xe khu vực phù hợp và các hạn chế. Mặc dù ngất không được điều trị có thể làm mất khả năng bệnh nhân lái xe, điều trị hiệu quả sẽ giảm nguy cơ đủ để cho phép lái xe sau giai đoạn theo dõi đã trôi qua không có ngất tái phát. Các cơ quan quản lý có nhiều khả năng loại các lái xe thương mại hơn các lái xe cá nhân do lượng lái xe và tác động của tai nạn (tức là các lái xe thương mại thường vận hành xe nặng hơn xe ô tô cá nhân). Vì nguy cơ bị ngất tái phát giảm khi điều trị hoặc với bệnh sử tự nhiên của quá trình bệnh, nguy cơ gây hại có thể trở nên thấp, đủ để các lái xe tư nhân tiếp tục lái xe, nhưng không nhất thiết là đối với lái xe thương mại vì nguy cơ bị tổn hại cao hơn. Những gợi ý trong Bảng 10 cung cấp hướng dẫn chung cho các lái xe tư nhân. Hầu hết các đề xuất dựa trên ý kiến của chuyên gia và được hỗ trợ bằng số liệu hạn chế. Lái xe thương mại ở Hoa Kỳ được điều chỉnh bằng luật liên bang và được Sở Giao thông Hoa Kỳ quản lý (695).
|
||||
|
COR |
LOE |
Khuyến cáo |
||
|
IIa |
C-EO |
Điều có thể là hữu ích cho người cung cấp chăm sóc sức khỏe điều chỉnh bệnh nhân ngất để biết luật lái xe và hạn chế ở những khu vực của họ và thảo luận các biến chứng với bệnh nhân |
||
|
N/A
|
Ủy ban soạn thảo khuyến khích các nhà cung cấp chăm sóc sức khỏe cho bệnh nhân ngất khi biết luật pháp đầy đủ và hạn chế trong khu vực của họ (ví dụ như các tiểu bang hoặc tỉnh) cũng như trách nhiệm của lái xe hoặc bác sĩ để báo cáo không có khả năng lái xe cơ giới. Nguy cơ của công thức tác hại ước tính rủi ro và không thay thế các quy định về lái xe địa phương (692). Tại Hoa Kỳ, lái xe riêng được nhà nước quy định nhưng lái xe thương mại đòi hỏi giấy phép lái xe thương mại của Bộ Giao thông vận tải Hoa Kỳ được các bang điều chỉnh. Các đề xuất về lái xe thương mại là hợp pháp hơn vấn đề y tế và không nằm trong phạm vi của hướng dẫn này. Bác sĩ chăm sóc cho người lái xe thương mại nên quen với Chính sách giao thông của Hoa Kỳ (695). Các tiểu bang riêng biệt có thể yêu cầu báo cáo các lái xe ngất. Nhiều bệnh nhân không ngừng lái xe bất kể lời khuyên để làm như vậy, bất kể thời gian bị hạn chế (696.697). Mặc dù bác sĩ có nghĩa vụ duy trì tính bảo mật, nếu tình trạng của bệnh nhân gây ra nguy cơ đáng kể cho người khác thì thông tin này phải được báo cáo theo luật cụ thể. |
|||
Bảng 10. Tránh lái xe riêng sau cơn ngất: Thời gian chờ đợi thoát khỏi Triệu chứng được gợi ý đối với các Trạng thái khác nhau
|
Trạng thái |
Thời gian chờ đợi thoát khỏi triệu chứng |
||
|
1 tháng |
||
|
VVS, không ngất trong năm trước (698) |
Không giới hạn |
||
|
1 tháng |
||
|
Không phù hợp để lái xe cho đến khi các triệu chứng được giải quyết |
||
|
Ngất tình huống khác với ngất do ho |
1 tháng |
||
|
Ngất do ho không được điều trị |
Không phù hợp cho lái xe |
||
|
Ngất do ho, được điều trị với ức chế ho |
1 tháng |
||
|
Ngất xoang cảnh, không được điều trị (698) |
Không phù hợp để lái xe |
||
|
Ngất xoang cảnh, điều trị bằng máy tạo nhịp vĩnh viễn (698) |
1 tuần |
||
|
Ngát do nhịp chậm không phải phản xạ, không được điều trị (698) |
Không phù hợp để lái xe |
||
|
Ngất do nhịp châm không phải phản xạ, được điều trị bằng máy tạo nhịp vĩnh viễn (12,698) |
1 tuần |
||
|
Ngất do SVT, không được điều trị (698) |
Không phù hợp để lái xe |
||
|
Ngất do SVT, ức chế được bằng thuốc (698) |
1 tháng |
||
|
Ngất do SVT, được điều trị bằng triệt phá (698) |
1 tuần |
||
|
Ngất có LVEF <35% và căn nguyên rối loạn nhịp được giả định không có ICD (699,700) |
Không được phép lái xe |
||
|
Ngất có LVEF <35% và căn nguyên rối loạn nhịp được giả định có ICD (701,702) |
3 tháng |
||
|
Ngất được cho do VT/VF, bệnh tim cấu trúc, có LVEF ≥35%, không được điều trị |
Không phù hợp cho lái xe |
||
|
Ngất được cho do VT/VF, bệnh tim cấu trúc, có LVEF ≥35%, được điều trị với ICD và thuốc theo hướng dẫn (701,702) |
3 tháng
|
||
|
Ngất được cho do VT có nguyên nhân di truyền, không được điều trị
|
Không phù hợp cho lái xe
|
||
|
Ngất được cho do VT với nguyên nhân di truyền, được điều trị bằng ICD hoặc điều trị thuốc theo hướng dẫn |
3 tháng
|
||
|
Ngất được cho do VT không do bệnh tim cấu trúc, như RVOT hoặc LVOT, không được điều trị |
Không phù hợp để lái xe |
||
|
Ngất được cho do VT không do bệnh tim cấu trúc, như RVOT hoặc LVOT, được điều trị bằng triệt phá hoặc ức chế bằng thuốc hiệu quả (698) |
3 tháng
|
||
|
Ngất căn nguyên được xác định |
1 một tháng |
* Điều có thể cẩn thận để chờ đợi và theo dõi trong thời gian này không có cơn ngất trước khi trở lại lái xe.
ICD chỉ máy khử rung tim có thể cấy; LVEF chỉ phân suất tống máu thất trái; LVOT: đường ra thất trái; OH: hạ huyết áp tư thế; RVOT: đường ra thất phải; SVT: nhịp nhanh trên thất; VF: rung thất; VT: nhịp nhanh thất; VVS: ngất phế vị.
10.5. Vận động viên: Các khuyến cáo
Ngất xảy ra ở vận động viên chủ yếu do nguồn gốc phế vị, nhưng các trạng thái tim cơ bản có thể khiến cho các vận động viên có nguy cơ cao cho các biến cố bất lợi (703). Ngất trong quá trình gắng sức được kết hợp với khả năng tăng lên của các nguyên nhân tim gây ngất (Bảng 4). Bệnh sử thấu đáo, phân biệt ngất xảy ra trong quá trình gắng sức với ngất xuất hiện sau gắng sức hoặc trong thời gian khác, với các tính chất điển hình của mất nước hoặc ngất cường phế vị (VSS), là rất quan trọng trong quá trình đánh giá ban đầu. Định nghĩa vận động viên là không chính xác, nhưng vận động viên có thể được định nghĩa là một người tập luyện mạnh mẽ thường xuyên (ví dụ:> 150 phút mỗi tuần) và có kỹ năng luyện tập, thể thao hoặc trò chơi đòi hỏi sức mạnh thể chất, sự nhanh nhẹn, hoặc sức chịu đựng (704 ). Quan trọng hơn, sự thích ứng tim với mức độ gắng sức cao có thể dẫn đến “trái tim của vận động viên” và do đó thay đổi chất nền cơ tim (705). Phòng ngừa ngất tiên phát hoặc thứ phát, bệnh suất và tử suất ở vận động viên có nguy cơ là một điểm quan tâm chính, nhưng các chiến lược hiện tại phần lớn không đầy đủ (706). Cơ sở bằng chứng hiện tại không đủ để hỗ trợ sàng lọc chung với ECG hoặc siêu âm tim (706,707).
Một số phương pháp điều trị được chấp thuận, đặc biệt kháng sinh macrolide và kháng histamin / thuốc giảm huyết áp, có liên quan đến các cơn ngất (708). Các chất làm tăng hiệu quả, như các hợp chất somatotrophic và chất kích thích giống amphetamine, có liên quan đến sự suy sụp nhanh chóng. Một bệnh sử cẩn thận được đòi hỏi ở các vận động viên ngất để loại trừ sự tiếp xúc với bất kỳ các tác nhân này (709). Tương tự, trước khi các loại thuốc được kê cho các vận động viên có sức cạnh tranh cao, cần xác định xem thuốc hoặc chuyển hóa của nó có nằm trong danh mục các thuốc bị cấm hay không.
|
COR |
LOE |
Khuyến cáo |
|
I |
C-EO |
Đánh giá về tim mạch do nhà cung cấp chăm sóc sức khỏe có kinh nghiệm ở các vận động viên bị ngất đang điều trị được khuyến cáo trước khi bắt đầu các môn thể thao cạnh tranh . |
|
N/A
|
Khám bệnh sử và thực thể kỹ lưỡng phải do nhà cung cấp có kinh nghiệm thức hiện, bao gồm đánh giá về OH và bằng chứng bệnh tim mạch nền (709-711). Các nguyên nhân tim mạch chiếm tới 75% số ca tử vong liên quan đến thể thao ở các vận động viên trẻ (709,710). Ngất xảy ra sau gắng sức thường có nguồn gốc lành tính và có thể do tập trung tĩnh mạch ổ bụng. Tuy nhiên, ngất khi tập thể dục là một triệu chứng đáng chú ý hơn nhiều và có thể là một dấu hiệu báo hiệu SCD (712,713). Các cơn ngất đòi hỏi trước tiên bệnh sử các nhân và gia đình để đánh giá các nguyên nhân thúc đẩy và các tình trạng lành tính, đặc biệt giai đoạn Syncopal trước tiên yêu cầu một lịch sử cá nhân và gia đình để đánh giá nguyên nhân thúc đẩy và các trạng thái lành tính gây ra và các tình trạng lành tính, đặc biệt giảm thể tích và hoạt động phế vị. Các bệnh đồng thời, đặc biệt nhiễm siêu vi, nên được kiểm tra và thu lượm ECG (709,710). |
|
|
IIa |
C-LD |
Đánh giá của chuyên gia với chuyên môn chuyên biệt về bệnh là hợp lý đối với các vận động viên bị ngất và các dấu hiệu nguy cơ cao (706,714). |
|
N/A
|
Ngất ở vận động viên cạnh tranh đòi hỏi phải đánh giá các nguyên nhân gây ngất có khả năng tử vong, đặc biệt khi có bằng chứng của HCM, LQTS, hội chứng Wolff-Parkinson-White, ARVC, thất trái không đông đặc, sa van 2 lá có triệu chứng, hội chứng Marfan, bất thường mạch vành bẩm sinh, hiện diện các trạng thái nguy cơ khác (706.709.715.716). Bất cứ nghi ngờ nào về bệnh lý tim mạch đều cần được đánh giá tiếp theo, cũng như tư vấn gia đình và / hoặc xét nghiệm di truyền được khuyên cho những tình trạng này với xu hướng gia đình đã được biết. |
|
|
IIa |
C-LD |
Theo dõi mở rộng có thể có lợi cho các vận động viên bị ngất không giải thích được sau khi đánh giá khởi đầu về tim mạch (717.718). |
|
N/A
|
Đối với những người nghi ngờ về nguyên nhân ngất do bệnh tim mạch, đánh giá gồm ECG, test bàn nghiêng và hình ảnh học khi được chỉ định lâm sàng (Hình 3) (719). Hình ảnh học có thể gồm siêu âm tim hoặc MRI khi cần thiết. Test gắng sức stress, ngoại trừ chống chỉ định, có thể hữu ích. Đối với ngất dai dẳng không giải thích được, có thể sử dụng theo dõi rối loạn nhịp kéo dài, nếu thích hợp. Đây là một lĩnh vực phát triển nhanh chóng, không có dữ liệu chắc chắn về thiết bị tốt nhất và thời gian theo dõi tối ưu (720). |
|
|
III (hại) |
B-NR |
Tham gia trong thể thao cạnh tranh không được khuyến cáo cho các vận động viên có ngất và HCM, CPVT, LQTS1, hoặc ARVC phenotype dương tính trước khi đánh giá do một chuyên gia (704,721-724). |
|
Xem tư liệu hỗ trợ 42 Online.
|
Khi không có cơ chế dây thần kinh X , VA ở bệnh nhân HCM, CPVT, LQTS1 hoặc ARVC là nhạy cảm với catecholamine. Sự tham gia vào các môn thể thao có tính cạnh tranh trong trường hợp đó ở những bệnh nhân này không được khuyến cáo (704,715,716). |
|
11. Chất lượng sống và chi phí chăm sóc sức khỏe ngất
11.1. Ảnh hưởng của ngất đến chất lượng sống
Chất lượng sống (QoL) bị giảm sút khi ngất tái phát (725-733), như đã được chứng minh trong các nghiên cứu so sánh bệnh nhân có và không có ngất (727,731). QoL liên quan đến ngất tái phát tương đương với viêm khớp dạng thấp nặng và đau thắt lưng mãn tính ở người lớn (728). Tương tự, bệnh nhân nhi đồng bị ngất tái phát cho thấy có QoL kém hơn so với người bị tiểu đường và QoL tương đương cho những người bị hen phế quản, bệnh thận giai đoạn cuối và bệnh tim cấu trúc (725). Trong một nghiên cứu thuần tập trên cơ sở bệnh viện ở bệnh nhân với cơn ngất trước đó, 33% cho biết suy yếu chức năng hoạt động hàng ngày liên quan đến ngất, như lái xe hoặc làm việc (732). Những người bị ngất thường xuyên hơn cho biết QoL kém hơn (726.729.730.732). Có bằng chứng thống nhất ngất có liên quan đến chức năng xấu hơn trên nhiều lĩnh vực của QoL, chẳng hạn như nhận thức về tất cả sức khoẻ thể chất thấp (725,730,734); nhận thức về sức khoẻ tâm thần, gồm tăng sợ hãi, tạo ra nhiều triệu chứng y học phức tạp và tái phát, trầm cảm và lo lắng (725,727,728,731,734); cũng như suy yếu trong các hoạt động sinh hoạt hàng ngày, như lái xe, làm việc và học tập.
Suy giảm QoL liên quan đến tình trạng ngất đã cải thiện theo thời gian (733). Trong nghiên cứu đánh giá ngất (733), QoL nói chung và ngất đi đặc biệt đã được cải thiện trong khoảng thời gian 1 năm. Các tiên đoán về QoL xấu hơn theo thời gian gồm tuổi tăng lên, ngất tái phát, lý do thần kinh hoặc tâm lý đối với ngất, cũng như đồng bệnh suất nhiều hơn ở mức bình thường (733). QoL liên quan đến ngất có thể được cải thiện thông qua chẩn đoán và điều trị có hiệu quả. Trong 1 nghiên cứu, sử dụng ghi vi mạch cấy vào cơ thể đã tăng tần số chẩn đoánm, giảm ngất tái phát, cũng như QoL được cải thiện kho so sánh với các bệnh nhân nhận được chẩn đoán thông thường (164). Trong một nghiên cứu thứ hai, điều trị ngất tái phát không dùng thuốc đã kết hợp với giảm ngất tái phát và cải thiện chất lượng QoL (729).
11.2. Các chi phí chăm sóc sức khỏe kết hợp với ngất
Chi phí chăm sóc sức khoẻ cao có liên quan đến việc đánh giá và quản lý ngất. Chi phí được định nghĩa như các nguồn lực cần thiết để tạo ra một bộ các dịch vụ và khác với các công việc được liệt kê bằng sự giảm nhẹ và các nhà cung cấp chăm sóc sức khỏe (735). Hầu hết các nghiên cứu đều tập trung vào chi phí cơ bản và loại trừ chi phí chuyên môn và chi trả của bệnh nhân. Những chi phí cao này đã được ước tính cả ở Hoa Kỳ và nước ngoài. Trong Dự án Sử dụng Chăm sóc sức khoẻ của Hoa Kỳ, tổng chi phí bệnh viện hàng năm vượt quá 4,1 tỷ đô la năm 2014, với chi phí trung bình là 9.400 đô la cho mỗi lần nhập viện (736). Tổng chi phí và chi phí cho mỗi lần nhập viện đối với ngất không được chẩn đoán không rõ các thông tin tiếp theo lần lượt là 1,6 tỷ và 7.200 tỷ đô la (736). Một nghiên cứu trung tâm từ nhiều quốc gia, gồm Áo, Anh, Israel và Tây Ban Nha, xác nhận chi phí cao tương tự kết hợp với đánh giá ngất ở bệnh viện (122,737,738).
Một số nhà nghiên cứu đã ước tính chi phí cho mỗi kết quả test lâm sàng có ý nghĩa. Các nhà tổng quan về bác sĩ xác định xem liệu kết quả của test chản đoán đã ảnh hưởng đến điểu chỉnh lâm sàng tại bệnh viện ở Hoa Kỳ sau cơn ngất (77). Chi phí cho mỗi chẩn đoán thông tin (như đã thực hiện trong thực hành thông thường). Chi phí cao tương tự cho mỗi chẩn đoán có thể xử lý xảy ra ở trẻ em được nhập viện lúc ngất mới khởi phát. Cuối cùng, chi phí trung bình cho mỗi kết quả chẩn đoán cũng cao ở bệnh viện chuyên khoa ngoại trú ($ 19.900) cho ngất tái phát chưa giải thích được (163).
12.Công nghệ mới, các khoảng trống bằng chứng, và các hướng tương lai
Ủy ban soạn thảo đã đưa ra một danh sách các lĩnh vực chính trong đó có những khoảng trống kiến thức trong việc đánh giá và quản lý các bệnh nhân ngất. Những khoảng trống về kiến thức này tạo cơ hội cho các nghiên cứu trong tương lai đến cuối cùng cải thiện kết cục lâm sàng và hiệu quả của việc cung cấp chăm sóc sức khoẻ.
12.1. Định nghĩa, phân loại và dịch tễ học
Tỷ lệ mắc và tỷ lệ hiện tượng ngất có thể thay đổi đáng kể do có nhiều yếu tố gây nhiễu: các định nghĩa ngất thay đổi đối lại với mất ý thức tạm thời, các quần thể khác nhau, các tình huống lâm sàng khác nhau và các phương pháp nghiên cứu khác nhau. Định nghĩa và phân loại ngất đi được cung cấp trong tài liệu này sẽ là tiêu chuẩn cho nghiên cứu trong tương lai. Các đăng ký quốc gia chuẩn và dữ liệu mẫu lớn cần thiết để thu thập dữ liệu trên cơ sở liên tục để hiểu được tỷ lệ thực sự và tần suất ngất, hiểu rõ nguy cơ bệnh nhân, thông tin chính sách lái xe, cải thiện kết cục bệnh nhân và cải thiện và hợp lý hóa việc cung cấp dịch vụ y tế.
12.2. Phân tầng nguy cơ và kết cục lâm sàng
Trong biểu hiện của bệnh nhân, một số câu hỏi chính sau đây: Nguyên nhân của ngất có thể là gì ? Bệnh nhân có bị bệnh tim và / hoặc các bệnh liên quan các bệnh đồng thời không ? Nếu nguyên nhân gây ngất được xác định, liệu có liệu pháp hiệu quả để phòng ngừa ngất tái phát, ngăn ngừa các kết cục không nguy hiểm đến tính mạng liên quan đến ngất (chấn thương, giảm QoL liên quan đến chăm sóc sức khoẻ, mất ngày làm việc) hay cải thiện sự sống còn? Các tiên đoán về kết cục lâm sàng ngắn hạn và lâu dài là gì? Những kết cục chính liên quan đến bệnh nhân ngất, bao gồm cả ngất tái phát? Khi không biết nguyên nhân của ngất, tiêu chuẩn chăm sóc cho nhóm bệnh nhân này là gì?
• Cần có các nghiên cứu để xác định xem ngất có phải là một yếu tố tiên đoán độc lập của các kết cục tử vong và không tử vong ở các quần thể bệnh nhân lựa chọn hay không.
• Cần nghiên cứu để phát triển các thang điểm nguy cơ có được giá trị một cách biết trước trong trạng thái lâm sàng cụ thể với các điểm kết thúc được xác định trước từ việc theo dõi ngắn hạn và dài hạn.
• Các nghiên cứu tiền cứu được thiết kế tốt là cần thiết để xác định kết cục lâm sàng có liên quan đến ngất tái phát, hậu quả không tử vong như tổn thương, cũng như hậu quả tử vong. Các nghiên cứu trong tương lai nên kết hợp QoL, mất việc làm và dự trữ chức năng khi thêm vào các điểm lâm sàng
• Các nghiên cứu tiền cứu cần thiết để phân biệt kết cục lâm sàng tim và không phải tim trong các tình trạng lâm sàng khác nhau và khoảng thời gian theo dõi khác nhau
• Trong số những bệnh nhân không có các nguyên nhân gây ngất có thể xác định, cần phải nghiên cứu để xác định các kết cục ngắn và dài hạn để hướng dẫn việc quản lý chung cho các bệnh nhân này.
12.3. Đánh giá và Chẩn đoán
Do những lo ngại các bệnh nhân có biểu hiện ngất sẽ có nguy cơ cao đối với biến cố thảm khốc sắp xảy ra, việc sử dụng quá mức và sử dụng không đúng các xét nghiệm và nhập viện là phổ biến. Các câu trả lời cho câu hỏi dưới đây sẽ nâng cao hiệu quả của việc đánh giá bệnh nhân: Đánh giá ban đầu và theo dõi tiếp theo sẽ thay đổi theo nguy cơ (thấp, trung bình hay cao) để đánh giá kết cục lâm sàng?
• Các nghiên cứu cần thiết để hiểu rõ hơn về tương tác và mối quan hệ trong số biểu hiện triệu chứng ngất, nguyên nhân gây ngất, tình trạng bệnh lý nền và ảnh hưởng của chúng đến kết cục lâm sàng.
• Các cuộc điều tra cần thiết để hiểu được các thành phần chính của các đặc điểm lâm sàng trong quá trình đánh giá khởi đầu và để phát triển các công cụ chuẩn để hướng dẫn đánh giá của nhóm chăm sóc sức khoẻ.
• RCTs là cần thiết để phát triển các giao thức có cấu trúc để đánh giá bệnh nhân ngất ở mức nguy cơ trung bình không có chẩn đoán giả định ngay lập tức. Ngoài các tiêu chí năng suất chẩn đoán và sử dụng dịch vụ chăm sóc sức khoẻ, cần phải có các kết cục lâm sàng liên quan của hậu quả tử vong và không tử vong và tái phát của ngất được bao gồm.
• RCTs là cần thiết để xác định các đặc tính của các cơ sở chuyên khoa ngất khi cần thiết để đạt được những kết quả có lợi cho chăm sóc bệnh nhân và để cải thiện năng suất và không hiệu quả của cung cấp chăm sóc sức khỏe.
• Khi các tiến bộ công nghệ, cần phải nghiên cứu để xác định giá trị của công nghệ mới trong việc đánh giá và quản lý bệnh nhân ngất.
12.4. Điều chỉnh các trạng thái đặc biệt
• Mặc dù nguyên nhân gây ngất có thể nhiều, nhưng quyết định điều trị thường khá đơn giản đối với bệnh nhân có nguyên nhân ngất do tim hoặc nguyên nhân tư thế. Ngất phế vị là nguyên nhân phổ biến nhất gây ngất trong quần thể chung. Việc điều trị vẫn còn nhiều thách thức ở những bệnh nhân tái phát dù đã được điều trị thông thường. Cần có các nghiên cứu để phân biệt “ngất do rối loạn nhịp” với “ngất không do rối loạn nhịp” so với “SCD được thoát” ở bệnh nhân có các tình trạng rối loạn nhịp di truyền
• Các đăng ký quốc gia hoặc đa trung tâm được thiết kế tiền cứu cần thiết để thu thập thông tin lâm sàng từ những bệnh nhân ngất phản xạ để hiểu rõ hơn về các điều kiện liên quan khác, các cơ chế hợp lý, hiệu quả của các can thiệp điều trị và bệnh sử tự nhiên của những tình trạng bất thường này.
• RCTs là cần thiết để tiếp tục xác định cách tiếp cận điều trị hiệu quả cho bệnh nhân ngất phản xạ tái phát.
12.5. Các quần thể đặc biệt
Mỗi dân số ở Phần 6 là duy nhất liên quan đến ngất và trong mỗi người trong họ đã xác định được một vài lĩnh vực quan trọng đối với các xem xét nghiên cứu tương lại.
• Các câu hỏi và nghiên cứu về phân tầng nguy cơ, đánh giá và quản lý nêu trên đối với người trưởng thành là cần thiết trong dân số nhi đồng, dân số cao tuổi và vận động viên.
• Cần phải có các đăng ký quốc gia và dự liệu lớn để xác định nguy cơ kết hợp với lái xe trong các quần thể ngất khác nhau
• Các nghiên cứu ngẫu nhiên và tiền cứu là cần thiết để đánh giá tính hữu ích của các đơn vị ngất trong các trạng thái lâm sàng khác nhau.
Các chữ viết tắt
ACHD: bệnh tim bẩm sinh người lớn (adult congenital heart disease)
ARVC: bệnh cơ tim thất phải gây loạn nhịp (arrhythmogenic right ventricular cardiomyopathy)
AV: nhĩ thất (atrioventricular)
CHD: bệnh tim bẩm sinh (congenital heart disease)
CPVT: nhịp nhanh thất đa hình do tăng tiết catecholamine (catecholaminergic polymorphic ventricular tachycardia)
CT: chụp cắt lớp điện toán (computed tomography)
ECG: điện tâm đồ (electrocardiogram/electrocardiographic)
ED: khoa cấp cứu (emergency department)
EEG: điện não đồ (electroencephalogram)
EPS: nghiên cứu điện sinh lý (electrophysiological study)
GDMT: Điều trị và điều chỉnh theo hướng dẫn (guideline-directed management and therapy)
HCM: bệnh cơ tim phì đại (hypertrophic cardiomyopathy)
HF: suy tim (heart failure)
ICD: máy khử rung tim có thể cấy (implantable cardioverter-defibrillator)
ICM: theo dõi tim có thể cấy (implantable cardiac monitor)
LCSD: bóc bỏ giao cảm tim trái (left cardiac sympathetic denervation)
LQTS: hội chứng QT dài (long-QT syndrome)
LV: thất trái (left ventricular)
MRI: hình ảnh cộng hưởng từ (magnetic resonance imaging)
OH: hạ huyết áp tư thế (orthostatic hypotension)
QoL: chất lượng sống (quality of life)
RCT: nghiên cứu ngẫu nhiên có đối chứng (randomized controlled trial)
POTS: hội chứng nhịp nhanh tư thế (postural tachycardia syndrome)
SCD: đột tử tim (sudden cardiac death)
SVT = supraventricular tachycardia
VA = ventricular arrhythmia
VF = ventricular fibrillation
VT = ventricular tachycardia
VVS = vasovagal syncope
Tài liệu tham khảo
1. Committee on Standards for Developing Trustworthy Clinical Practice Guidelines, Institute of Medicine (U.S.). Clinical Practice Guidelines We Can Trust. ed. Washington, DC: Press NA, 2011.
2. Committee on Standards for Systematic Reviews of Comparative Effectiveness Research, Institute of Medicine (U.S.). Finding What Works in Health Care: Standards for Systematic Reviews. ed. Washington, DC: Press TNA, 2011.
3. Anderson JL, Heidenreich PA, Barnett PG, et al. ACC/AHA statement on cost/value methodology in clinical practice guidelines and performance measures: a report of the American College of Cardiology/American Heart Association Task Force on Performance Measures and Task Force on Practice Guidelines. Circulation. 2014;129:2329–45.
4. ACCF/AHA Task Force on Practice Guidelines. Methodology Manual and Policies From the ACCF/AHA Task Force on Practice Guidelines. American College of Cardiology and American Heart Association, 2010.
5. Halperin JL, Levine GN, Al-Khatib SM. Further evolution of the ACC/AHA clinical practice guideline recommendation classification system: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Clinical Practice Guidelines. Circulation. 2016;133:1426-28.
6. Jacobs AK, Kushner FG, Ettinger SM, et al. ACCF/AHA clinical practice guideline methodology summit report: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation. 2013;127:268-310.
7. Jacobs AK, Anderson JL, Halperin JL. The evolution and future of ACC/AHA clinical practice guidelines: a 30- year journey: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation. 2014;130:1208–17.
8. Arnett DK, Goodman RA, Halperin JL, et al. AHA/ACC/HHS strategies to enhance application of clinical practice guidelines in patients with cardiovascular disease and comorbid conditions: from the American Heart Association, American College of Cardiology, and U.S. Department of Health and Human Services. Circulation. 2014;130:1662-7.
9. Varosy PD, Chen LY, Miller AL, et al. Pacing as a treatment for reflex-mediated (vasovagal, situational, or carotid sinus hypersensitivity) syncope: a systematic review for the 2017 ACC/AHA/HRS guideline for the evaluation and management of syncope: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines, and the Heart Rhythm Society [published online ahead of print March 9, 2017]. Circulation. doi: 10.1161/CIR.0000000000000500.
10. Page RL, Joglar JA, Caldwell MA, et al. 2015 ACC/AHA/HRS guideline for the management of adult patients with supraventricular tachycardia: a report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society. Circulation. 2014;129:2440–92.
11. Nishimura RA, Otto CM, Bonow RO, et al. 2014 AHA/ACC guideline for the management of patients with valvular heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation. 2014;129:2440–92.
12. Epstein AE, DiMarco JP, Ellenbogen KA, et al. 2012 ACCF/AHA/HRS focused update incorporated into the ACCF/AHA/HRS 2008 guidelines for device-based therapy of cardiac rhythm abnormalities: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. Circulation. 2013;127:e283-352.
13. Zipes DP, Camm AJ, Borggrefe M, et al. ACC/AHA/ESC 2006 guidelines for management of patients with ventricular arrhythmias and the prevention of sudden cardiac death: a report of the American College of Cardiology/American Heart Association Task Force and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Develop Guidelines for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death). Circulation. 2006;114:1088-132.
14. Fihn SD, Blankenship JC, Alexander KP, et al. 2014 ACC/AHA/AATS/PCNA/SCAI/STS focused update of the guideline for the diagnosis and management of patients with stable ischemic heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines, and the American Association for Thoracic Surgery, Preventive Cardiovascular Nurses Association, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2014;130:1749-67.
15. Fihn SD, Gardin JM, Abrams J, et al. 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/STS guideline for the diagnosis and management of patients with stable ischemic heart disease: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines, and the American College of Physicians, American Association for Thoracic Surgery, Preventive Cardiovascular Nurses Association, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2012;126:e354-471.
16. January CT, Wann LS, Alpert JS, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. Circulation 2014;130:e199–267.
17. Amsterdam EA, Wenger NK, Brindis RG, et al. 2014 AHA/ACC guideline for the management of patients with non-ST-elevation acute coronary syndromes: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation. 2014;130:e344–426.
18. Goff DC, Jr., Lloyd-Jones DM, Bennett G, et al. 2013 ACC/AHA guideline on the assessment of cardiovascular risk: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation. 2014;129[suppl 2]:S49-73.
19. Yancy CW, Jessup M, Bozkurt B, et al. 2013 ACCF/AHA guideline for the management of heart failure: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation. 2013;128:e240–327.
20. Gersh BJ, Maron BJ, Bonow RO, et al. 2011 ACCF/AHA guideline for the diagnosis and treatment of hypertrophic cardiomyopathy: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Developed in collaboration with the American Association for Thoracic Surgery, American Society of Echocardiography, American Society of Nuclear Cardiology, Heart Failure Society of America, Heart Rhythm Society, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2011;124:e783–831.
21. Greenland P, Alpert JS, Beller GA, et al. 2010 ACCF/AHA guideline for assessment of cardiovascular risk in asymptomatic adults: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines. Circulation. 2010;122:e584–636.
22. Warnes CA, Williams RG, Bashore TM, et al. ACC/AHA 2008 guidelines for the management of adults with congenital heart disease: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Develop Guidelines on the Management of Adults With Congenital Heart Disease). Developed in collaboration with the American Society of Echocardiography, Heart Rhythm Society, International Society for Adult Congenital Heart Disease, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. Circulation. 2008;118:e714–833.
23. Patton KK, Ellinor PT, Ezekowitz M, et al. Electrocardiographic early repolarization: a scientific statement from the American Heart Association. Circulation. 2016; 133:1520-9.
24. Sheldon RS, Grubb BP, Olshansky B, et al. 2015 Heart Rhythm Society expert consensus statement on the diagnosis and treatment of postural tachycardia syndrome, inappropriate sinus tachycardia, and vasovagal syncope. Heart Rhythm. 2015; 12:e41-e63.
25. Priori SG, Wilde AA, Horie M, et al. HRS/EHRA/APHRS expert consensus statement on the diagnosis and management of patients with inherited primary arrhythmia syndromes: document endorsed by HRS, EHRA, and APHRS in May 2013 and by ACCF, AHA, PACES, and AEPC in June 2013. Heart Rhythm. 2013; 10:1932-63.
26. Priori SG, Blomstrom-Lundqvist C, Mazzanti A, et al. 2015 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. The Task Force for the Management of Patients with Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death of the European Society of Cardiology. G Ital Cardiol (Rome). 2016; 17:108-70.
27. Khairy P, Van Hare GF, Balaji S, et al. PACES/HRS expert consensus statement on the recognition and management of arrhythmias in adult congenital heart disease: developed in partnership between the Pediatric and Congenital Electrophysiology Society (PACES) and the Heart Rhythm Society (HRS). Can J Cardiol. 2014; 30:e1- e63.
28. Kusumoto FM, Calkins H, Boehmer J, et al. HRS/ACC/AHA expert consensus statement on the use of implantable cardioverter-defibrillator therapy in patients who are not included or not well represented in clinical trials. Circulation. 2014;130:94–125.
29. Pedersen CT, Kay GN, Kalman J, et al. EHRA/HRS/APHRS expert consensus on ventricular arrhythmias. Heart Rhythm. 2014; 11:e166-e96.
30. Moya A, Sutton R, Ammirati F, et al. Guidelines for the diagnosis and management of syncope (version 2009). Eur Heart J. 2009; 30:2631-71.
31. Freeman R, Wieling W, Axelrod FB, et al. Consensus statement on the definition of orthostatic hypotension, neurally mediated syncope and the postural tachycardia syndrome. Clin Auton Res. 2011; 21:69-72.
32. Wieling W, Krediet CT, van DN, et al. Initial orthostatic hypotension: review of a forgotten condition. Clin Sci. 2007; 112:157-65.
33. Metzler M, Duerr S, Granata R, et al. Neurogenic orthostatic hypotension: pathophysiology, evaluation, and management. J Neurol. 2013; 260:2212-9.
34. Nwazue VC, Raj SR. Confounders of vasovagal syncope: orthostatic hypotension. Cardiol Clin. 2013; 31:89-100.
35. Soteriades ES, Evans JC, Larson MG, et al. Incidence and prognosis of syncope. N Engl J Med. 2002; 347:878-85.
36. Kapoor WN, Karpf M, Wieand S, et al. A prospective evaluation and follow-up of patients with syncope. N Engl J Med. 1983; 309:197-204.
37. Thieben MJ, Sandroni P, Sletten DM, et al. Postural orthostatic tachycardia syndrome: the Mayo Clinic experience. Mayo Clin Proc. 2007; 82:308-13.
38. Low PA, Sandroni P, Joyner M, et al. Postural tachycardia syndrome (POTS). J Cardiovasc Electrophysiol. 2009; 20:352-8.
39. Low PA, Opfer-Gehrking TL, Textor SC, et al. Postural tachycardia syndrome (POTS). Neurology. 1995; 45:S19- S25.
40. Schondorf R, Low PA. Idiopathic postural orthostatic tachycardia syndrome: an attenuated form of acute pandysautonomia? Neurology. 1993; 43:132-7.
41. Singer W, Sletten DM, Opfer-Gehrking TL, et al. Postural tachycardia in children and adolescents: what is abnormal? J Pediatr. 2012; 160:222-6.
42. Garland EM, Raj SR, Black BK, et al. The hemodynamic and neurohumoral phenotype of postural tachycardia syndrome. Neurology. 2007; 69:790-8.
43. Lamb LE. Incidence of loss of consciousness in 1,980 Air Force personnel. Aerosp Med. 1960; 31:973-88.
44. Chen LY, Shen WK, Mahoney DW, et al. Prevalence of syncope in a population aged more than 45 years. Am J Med. 2006; 119:e1-e7.
45. Ruwald MH, Hansen ML, Lamberts M, et al. The relation between age, sex, comorbidity, and pharmacotherapy and the risk of syncope: Danish nationwide study. 2012:1506-14.
46. Olshansky B, Poole JE, Johnson G, et al. Syncope predicts the outcome of cardiomyopathy patients: analysis of the SCD-HeFT study. J Am Coll Cardiol. 2008; 51:1277-82.
47. Middlekauff HR, Stevenson WG, Stevenson LW, et al. Syncope in advanced heart failure: high risk of sudden death regardless of origin of syncope. J Am Coll Cardiol. 1993; 21:110-6.
48. Sun BC, Emond JA, Camargo CA, Jr. Characteristics and admission patterns of patients presenting with syncope to U.S. emergency departments, 1992-2000. Acad Emerg Med. 2004; 11:1029-34.
49. Morichetti A, Astorino G. [Epidemiological and clinical findings in 697 syncope events]. Minerva Med. 1998; 89:211-20.
50. Ruwald MH, Hansen ML, Lamberts M, et al. Accuracy of the ICD-10 discharge diagnosis for syncope. 2013; 15:595-600
51. Olde Nordkamp LRA, van Dijk N, Ganzeboom KS, et al. Syncope prevalence in the ED compared to general practice and population: a strong selection process. Am J Emerg Med. 2009; 27:271-9.
52. Ammirati F, Colivicchi F, Minardi G, et al. [The management of syncope in the hospital: the OESIL Study (Osservatorio Epidemiologico della Sincope nel Lazio)]. G Ital Cardiol. 1999; 29:533-9.
53. Blanc JJ, L’Her C, Touiza A, et al. Prospective evaluation and outcome of patients admitted for syncope over a 1 year period. Eur Heart J. 2002; 23:815-20.
54. Disertori M, Brignole M, Menozzi C, et al. Management of patients with syncope referred urgently to general hospitals. 2003:283-91.
55. Day SC, Cook EF, Funkenstein H, et al. Evaluation and outcome of emergency room patients with transient loss of consciousness. Am J Med. 1982; 73:15-23.
56. Lipsitz LA, Wei JY, Rowe JW. Syncope in an elderly, institutionalised population: prevalence, incidence, and associated risk. Q J Med. 1985; 55:45-54.
57. Kenny RA, Bhangu J, King-Kallimanis BL. Epidemiology of syncope/collapse in younger and older Western patient populations. Prog Cardiovasc Dis. 2013; 55:357-63.
58. Alboni P, Brignole M, Menozzi C, et al. Diagnostic value of history in patients with syncope with or without heart disease. J Am Coll Cardiol. 2001; 37:1921-8.
59. Alboni P, Brignole M, Menozzi C, et al. Clinical spectrum of neurally mediated reflex syncopes. Europace. 2004; 6:55-62.
60. Berecki-Gisolf J, Sheldon A, Wieling W, et al. Identifying cardiac syncope based on clinical history: a literature-based model tested in four independent datasets. PLoS ONE. 2013; 8:e75255.
61. Calkins H, Shyr Y, Frumin H, et al. The value of the clinical history in the differentiation of syncope due to ventricular tachycardia, atrioventricular block, and neurocardiogenic syncope. Am J Med. 1995; 98:365-73.
62. Romme JJM, van Dijk N, Boer KR, et al. Diagnosing vasovagal syncope based on quantitative history-taking: validation of the Calgary Syncope Symptom Score. Eur Heart J. 2009; 30:2888-96.
63. Sheldon R, Rose S, Ritchie D, et al. Historical criteria that distinguish syncope from seizures. J Am Coll Cardiol. 2002; 40:142-8.
64. Sheldon R, Rose S, Connolly S, et al. Diagnostic criteria for vasovagal syncope based on a quantitative history. Eur Heart J. 2006; 27:344-50.
65. Sheldon R, Hersi A, Ritchie D, et al. Syncope and structural heart disease: historical criteria for vasovagal syncope and ventricular tachycardia. J Cardiovasc Electrophysiol. 2010; 21:1358-64.
66. Van Dijk N, Boer KR, Colman N, et al. High diagnostic yield and accuracy of history, physical examination, and ECG in patients with transient loss of consciousness in FAST: the Fainting Assessment study. J Cardiovasc Electrophysiol. 2008; 19:48-55.
67. Colivicchi F, Ammirati F, Melina D, et al. Development and prospective validation of a risk stratification system for patients with syncope in the emergency department: the OESIL risk score. Eur Heart J. 2003; 24:811-9.
68. Costantino G, Perego F, Dipaola F, et al. Short- and long-term prognosis of syncope, risk factors, and role of hospital admission: results from the STePS (Short-Term Prognosis of Syncope) study. J Am Coll Cardiol. 2008; 51:276-83.
69. Del Rosso A, Ungar A, Maggi R, et al. Clinical predictors of cardiac syncope at initial evaluation in patients referred urgently to a general hospital: the EGSYS score. Heart. 2008; 94:1620-6.
70. Grossman SA, Fischer C, Lipsitz LA, et al. Predicting adverse outcomes in syncope. J Emerg Med. 2007; 33:233- 9.
71. Martin GJ, Adams SL, Martin HG, et al. Prospective evaluation of syncope. Ann Emerg Med. 1984; 13:499-504.
72. Quinn JV, Stiell IG, McDermott DA, et al. Derivation of the San Francisco Syncope Rule to predict patients with short-term serious outcomes. Ann Emerg Med. 2004; 43:224-32.
73. Reed MJ, Newby DE, Coull AJ, et al. The ROSE (Risk Stratification of Syncope in the Emergency Department) study. J Am Coll Cardiol. 2010; 55:713-21.
74. Sarasin FP, Hanusa BH, Perneger T, et al. A risk score to predict arrhythmias in patients with unexplained syncope. Acad Emerg Med. 2003; 10:1312-7.
75. Sun BC, Derose SF, Liang LJ, et al. Predictors of 30-day serious events in older patients with syncope. Ann Emerg Med. 2009; 54:769-78.
76. Pérez-Rodon J, Martínez-Alday J, Baron-Esquivias G, et al. Prognostic value of the electrocardiogram in patients with syncope: data from the group for syncope study in the emergency room (GESINUR). Heart Rhythm. 2014; 11:2035-44.
77. Mendu ML, McAvay G, Lampert R, et al. Yield of diagnostic tests in evaluating syncopal episodes in older patients. Arch Intern Med. 2009; 169:1299-305.
78. Johnson PC, Ammar H, Zohdy W, et al. Yield of diagnostic tests and its impact on cost in adult patients with syncope presenting to a community hospital. South Med J. 2014; 107:707-14.
79. Quinn J, McDermott D. Electrocardiogram findings in emergency department patients with syncope. Acad Emerg Med. 2011; 18:714-8.
80. Sarasin FP, Junod AF, Carballo D, et al. Role of echocardiography in the evaluation of syncope: a prospective study. Heart. 2002; 88:363-7.
81. Thiruganasambandamoorthy V, Hess EP, Turko E, et al. Defining abnormal electrocardiography in adult emergency department syncope patients: the Ottawa Electrocardiographic Criteria. CJEM. 2012; 14:248-58.
82. Costantino G, Casazza G, Reed M, et al. Syncope risk stratification tools vs clinical judgment: an individual patient data meta-analysis. Am J Med. 2014; 127:1126-25.e13-e25.
83. DAscenzo F, Biondi-Zoccai G, Reed MJ, et al. Incidence, etiology and predictors of adverse outcomes in 43,315 patients presenting to the emergency department with syncope: an international meta-analysis. Int J Cardiol. 2013; 167:57-62.
84. Da Costa A, Gulian JL, Romeyer-Bouchard C, et al. Clinical predictors of cardiac events in patients with isolated syncope and negative electrophysiologic study. Int J Cardiol. 2006; 109:28-33.
85. Derose SF, Gabayan GZ, Chiu VY, et al. Patterns and preexisting risk factors of 30-day mortality after a primary discharge diagnosis of syncope or near syncope. Acad Emerg Med. 2012; 19:488-96.
86. Dipaola F, Costantino G, Perego F, et al. San Francisco Syncope Rule, Osservatorio Epidemiologico sulla Sincope nel Lazio risk score, and clinical judgment in the assessment of short-term outcome of syncope. Am J Emerg Med. 2010; 28:432-9.
87. Expósito V, Guzmán JC, Orava M, et al. Usefulness of the Calgary Syncope Symptom Score for the diagnosis of vasovagal syncope in the elderly. Europace. 2013; 15:1210-4.
88. Gabayan GZ, Derose SF, Asch SM, et al. Predictors of short-term (seven-day) cardiac outcomes after emergency department visit for syncope. Am J Cardiol. 2010; 105:82-6.
89. Kayayurt K, Akoglu H, Limon O, et al. Comparison of existing syncope rules and newly proposed Anatolian syncope rule to predict short-term serious outcomes after syncope in the Turkish population. Int J Emerg Med. 2012; 5:17.
90. Martin TP, Hanusa BH, Kapoor WN. Risk stratification of patients with syncope. Ann Emerg Med. 1997; 29:459- 66.
91. Moazez F, Peter T, Simonson J, et al. Syncope of unknown origin: clinical, noninvasive, and electrophysiologic determinants of arrhythmia induction and symptom recurrence during long-term follow-up. Am Heart J. 1991; 121:81-8.
92. Numeroso F, Mossini G, Spaggiari E, et al. Syncope in the emergency department of a large northern Italian hospital: incidence, efficacy of a short-stay observation ward and validation of the OESIL risk score. Emerg Med J. 2010; 27:653-8.
93. Oh JH, Hanusa BH, Kapoor WN. Do symptoms predict cardiac arrhythmias and mortality in patients with syncope? Arch Intern Med. 1999; 159:375-80.
94. Quinn J, McDermott D, Stiell I, et al. Prospective validation of the San Francisco Syncope Rule to predict patients with serious outcomes. Ann Emerg Med. 2006; 47:448-54.
95. Ruwald MH, Ruwald AC, Jons C, et al. Evaluation of the CHADS2 risk score on short- and long-term all-cause and cardiovascular mortality after syncope. Clin Cardiol. 2013; 36:262-8.
96. Saccilotto RT, Nickel CH, Bucher HC, et al. San Francisco Syncope Rule to predict short-term serious outcomes: a systematic review. CMAJ. 2011; 183:e1116-e26.
97. Serrano LA, Hess EP, Bellolio MF, et al. Accuracy and quality of clinical decision rules for syncope in the emergency department: a systematic review and meta-analysis. Ann Emerg Med. 2010; 56:362-73.
98. Sule S, Palaniswamy C, Aronow WS, et al. Etiology of syncope in patients hospitalized with syncope and predictors of mortality and rehospitalization for syncope at 27-month follow-up. Clin Cardiol. 2011; 34:35-8.
99. Recchia D, Barzilai B. Echocardiography in the evaluation of patients with syncope. J Gen Intern Med. 1995; 10:649-55.
100. Grossman SA, Babineau M, Burke L, et al. Applying the Boston syncope criteria to near syncope. J Emerg Med. 2012; 43:958-63.
101. Ungar A, A. DR, Giada F, et al. Early and late outcome of treated patients referred for syncope to emergency department: the EGSYS 2 follow-up study. Eur Heart J. 2010; 31:2021-6.
102. Grossman SA, Chiu D, Lipsitz L, et al. Can elderly patients without risk factors be discharged home when presenting to the emergency department with syncope? Arch Gerontol Geriatr. 2014; 58:110-4.
103. Numeroso F, Mossini G, Lippi G, et al. Evaluation of the current prognostic role of heart diseases in the history of patients with syncope. Europace. 2014; 16:1379-83.
104. Khera S, Palaniswamy C, Aronow WS, et al. Predictors of mortality, rehospitalization for syncope, and cardiac syncope in 352 consecutive elderly patients with syncope. J Am Med Dir Assoc. 2013; 14:326-30.
105. Daccarett M, Jetter TL, Wasmund SL, et al. Syncope in the emergency department: comparison of standardized admission criteria with clinical practice. Europace. 2011; 13:1632-8.
106. Sun BC, Thiruganasambandamoorthy V, Cruz JD. Standardized reporting guidelines for emergency department syncope risk-stratification research. Acad Emerg Med. 2012; 19:694-702.
107. Shen WK, Decker WW, Smars PA, et al. Syncope Evaluation in the Emergency Department Study (SEEDS): a multidisciplinary approach to syncope management. Circulation. 2004; 110:3636-45.
108. Sun BC, McCreath H, Liang LJ, et al. Randomized clinical trial of an emergency department observation syncope protocol versus routine inpatient admission. Ann Emerg Med. 2014; 64:167-75.
109. Ungar A, Tesi F, Chisciotti VM, et al. Assessment of a structured management pathway for patients referred to the emergency department for syncope: results in a tertiary hospital. Europace. 2015; 18:457-62.
110. Shin TG, Kim JS, Song HG, et al. Standardized approaches to syncope evaluation for reducing hospital admissions and costs in overcrowded emergency departments. Yonsei Med J. 2013; 54:1110-8.
111. Parry SW, Frearson R, Steen N, et al. Evidence-based algorithms and the management of falls and syncope presenting to acute medical services. Clin Med (Lond). 2008; 8:157-62.
112. Raucci U, Scateni S, Tozzi AE, et al. The availability and the adherence to pediatric guidelines for the management of syncope in the emergency department. J Pediatr. 2014; 165:967-72.e1.
113. Sanders NA, Jetter TL, Brignole M, et al. Standardized care pathway versus conventional approach in the management of patients presenting with faint at the University of Utah. Pacing Clin Electrophysiol. 2013; 36:152- 62.
114. Kenny RA, O’Shea D, Walker HF. Impact of a dedicated syncope and falls facility for older adults on emergency beds. Age Ageing. 2002; 31:272-5.
115. Croci F, Brignole M, Alboni P, et al. The application of a standardized strategy of evaluation in patients with syncope referred to three syncope units. Europace. 2002; 4:351-5.
116. Brignole M, Disertori M, Menozzi C, et al. Management of syncope referred urgently to general hospitals with and without syncope units. Europace. 2003; 5:293-8.
117. Brignole M, Ungar A, Bartoletti A, et al. Standardized-care pathway vs. usual management of syncope patients presenting as emergencies at general hospitals. Europace. 2006; 8:644-50.
118. Brignole M, Ungar A, Casagranda I, et al. Prospective multicentre systematic guideline-based management of patients referred to the syncope units of general hospitals. Europace. 2010; 12:109-18.
119. Ammirati F, Colaceci R, Cesario A, et al. Management of syncope: clinical and economic impact of a syncope unit. Europace. 2008; 10:471-6.
120. Costantino G, Sun BC, Barbic F, et al. Syncope clinical management in the emergency department: a consensus from the first international workshop on syncope risk stratification in the emergency department. Eur Heart J. 2016; 37:1493-8.
121. Morag RM, Murdock LF, Khan ZA, et al. Do patients with a negative emergency department evaluation for syncope require hospital admission? J Emerg Med. 2004; 27:339-43.
122. Shiyovich A, Munchak I, Zelingher J, et al. Admission for syncope: evaluation, cost and prognosis according to etiology. Isr Med Assoc J. 2008; 10:104-8.
123. Schillinger M, Domanovits H, Müllner M, et al. Admission for syncope: evaluation, cost and prognosis. Wien Klin Wochenschr. 2000; 112:835-41.
124. Chiu DT, Shapiro NI, Sun BC, et al. Are echocardiography, telemetry, ambulatory electrocardiography monitoring, and cardiac enzymes in emergency department patients presenting with syncope useful tests? A preliminary investigation. J Emerg Med. 2014; 47:113-8.
125. Thiruganasambandamoorthy V, Ramaekers R, Rahman MO, et al. Prognostic value of cardiac biomarkers in the risk stratification of syncope: a systematic review. Intern Emerg Med. 2015; 10:1003-14.
126. Pfister R, Diedrichs H, Larbig R, et al. NT-pro-BNP for differential diagnosis in patients with syncope. Int J Cardiol. 2009; 133:51-4.
127. Reed MJ, Mills NL, Weir CJ. Sensitive troponin assay predicts outcome in syncope. Emerg Med J. 2012; 29:1001- 3.
128. Prandoni P, Lensing AWA, Prins MH, et al. Prevalence of pulmonary embolism among patients hospitalized for syncope. N Engl J Med. 2016; 375:1524-31.
129. Tanimoto K, Yukiiri K, Mizushige K, et al. Usefulness of brain natriuretic peptide as a marker for separating cardiac and noncardiac causes of syncope. Am J Cardiol. 2004; 93:228-30.
130. Costantino G, Solbiati M, Pisano G, et al. NT-pro-BNP for differential diagnosis in patients with syncope. Int J Cardiol. 2009; 137:298-9; author reply 9.
131. Fedorowski A, Burri P, Juul-Moller S, et al. A dedicated investigation unit improves management of syncopal attacks (Syncope Study of Unselected Population in Malmo–SYSTEMA I). Europace. 2010; 12:1322-8.
132. Kapoor WN. Evaluation and outcome of patients with syncope. Medicine (Baltimore ). 1990; 69:160-75.
133. Douglas PS, Garcia MJ, Haines DE, et al. ACCF/ASE/AHA/ASNC/HFSA/HRS/SCAI/SCCM/SCCT/SCMR 2011 appropriate use criteria for echocardiography. A report of the American College of Cardiology Foundation Appropriate Use Criteria Task Force, American Society of Echocardiography, American Heart Association, American Society of Nuclear Cardiology, Heart Failure Society of America, Heart Rhythm Society, Society for Cardiovascular Angiography and Interventions, Society of Critical Care Medicine, Society of Cardiovascular Computed Tomography, and Society for Cardiovascular Magnetic Resonance. J Am Coll Cardiol. 2011; 57:1126- 66.
134. Probst MA, Kanzaria HK, Gbedemah M, et al. National trends in resource utilization associated with ED visits for syncope. Am J Emerg Med. 2015; 33:998-1001.
135. Sparrow PJ, Merchant N, Provost YL, et al. CT and MR imaging findings in patients with acquired heart disease at risk for sudden cardiac death. Radiographics. 2009; 29:805-23.
136. Sparrow P, Merchant N, Provost Y, et al. Cardiac MRI and CT features of inheritable and congenital conditions associated with sudden cardiac death. Eur Radiol. 2009; 19:259-70.
137. Hulten EA, Carbonaro S, Petrillo SP, et al. Prognostic value of cardiac computed tomography angiography: a systematic review and meta-analysis. J Am Coll Cardiol. 2011; 57:1237-47.
138. El Aidi H, Adams A, Moons KGM, et al. Cardiac magnetic resonance imaging findings and the risk of cardiovascular events in patients with recent myocardial infarction or suspected or known coronary artery disease: a systematic review of prognostic studies. J Am Coll Cardiol. 2014; 63:1031-45.
139. Tandri H, Calkins H. MR and CT imaging of arrhythmogenic cardiomyopathy. Card Electrophysiol Clin. 2011; 3:269-80.
140. Steckman DA, Schneider PM, Schuller JL, et al. Utility of cardiac magnetic resonance imaging to differentiate cardiac sarcoidosis from arrhythmogenic right ventricular cardiomyopathy. Am J Cardiol. 2012; 110:575-9.
141. Janardhanan R. Echocardiography in arrhythmogenic right ventricular dysplasia/cardiomyopathy: can the technology survive in the era of cardiac magnetic resonance imaging? Cardiol J. 2015; 22:355-6.
142. Krumholz HM, Douglas PS, Goldman L, et al. Clinical utility of transthoracic two-dimensional and Doppler echocardiography. J Am Coll Cardiol. 1994; 24:125-31.
143. Woelfel AK, Simpson RJ, Jr., Gettes LS, et al. Exercise-induced distal atrioventricular block. J Am Coll Cardiol. 1983; 2:578-81.
144. Rozanski JJ, Castellanos A, Sheps D, et al. Paroxysmal second-degree atrioventricular block induced by exercise. Heart Lung. 1980; 9:887-90.
145. Oliveros RA, Seaworth J, Weiland FL, et al. Intermittent left anterior hemiblock during treadmill exercise test. Correlation with coronary arteriogram. Chest. 1977; 72:492-4.
146. Bobba P, Salerno JA, Casari A. Transient left posterior hemiblock. Report of four cases induced by exercise test. Circulation. 1972; 46:931-8.
147. Bharati S, Dhingra RC, Lev M, et al. Conduction system in a patient with Prinzmetal’s angina and transient atrioventricular block. Am J Cardiol. 1977; 39:120-5.
148. Subbiah R, Chia PL, Gula LJ, et al. Cardiac monitoring in patients with syncope: making that elusive diagnosis. Curr Cardiol Rev. 2013; 9:299-307.
149. Gibson TC, Heitzman MR. Diagnostic efficacy of 24-hour electrocardiographic monitoring for syncope. Am J Cardiol. 1984; 53:1013-7.
150. Linzer M, Pritchett EL, Pontinen M, et al. Incremental diagnostic yield of loop electrocardiographic recorders in unexplained syncope. Am J Cardiol. 1990; 66:214-9.
151. Linzer M, Yang EH, Estes NA, 3rd, et al. Diagnosing syncope. Part 2: unexplained syncope. Clinical Efficacy Assessment Project of the American College of Physicians. Ann Intern Med. 1997; 127:76-86.
152. Reiffel JA, Schwarzberg R, Murry M. Comparison of autotriggered memory loop recorders versus standard loop recorders versus 24-hour Holter monitors for arrhythmia detection. Am J Cardiol. 2005; 95:1055-9.
153. Sivakumaran S, Krahn AD, Klein GJ, et al. A prospective randomized comparison of loop recorders versus Holter monitors in patients with syncope or presyncope. Am J Med. 2003; 115:1-5.
154. Brown AP, Dawkins KD, Davies JG. Detection of arrhythmias: use of a patient-activated ambulatory electrocardiogram device with a solid-state memory loop. Br Heart J. 1987; 58:251-3.
155. Cumbee SR, Pryor RE, Linzer M. Cardiac loop ECG recording: a new noninvasive diagnostic test in recurrent syncope. South Med J. 1990; 83:39-43.
156. Locati ET, Moya A, Oliveira M, et al. External prolonged electrocardiogram monitoring in unexplained syncope and palpitations: results of the SYNARR-Flash study. Europace. 2016; 18:1265-72.
157. Barrett PM, Komatireddy R, Haaser S, et al. Comparison of 24-hour Holter monitoring with 14-day novel adhesive patch electrocardiographic monitoring. Am J Med. 2014; 127:95-7.
158. Rosenberg MA, Samuel M, Thosani A, et al. Use of a noninvasive continuous monitoring device in the management of atrial fibrillation: a pilot study. Pacing Clin Electrophysiol. 2013; 36:328-33.
159. Turakhia MP, Hoang DD, Zimetbaum P, et al. Diagnostic utility of a novel leadless arrhythmia monitoring device. Am J Cardiol. 2013; 112:520-4.
160. Joshi AK, Kowey PR, Prystowsky EN, et al. First experience with a Mobile Cardiac Outpatient Telemetry (MCOT) system for the diagnosis and management of cardiac arrhythmia. Am J Cardiol. 2005; 95:878-81.
161. Rothman SA, Laughlin JC, Seltzer J, et al. The diagnosis of cardiac arrhythmias: a prospective multi-center randomized study comparing mobile cardiac outpatient telemetry versus standard loop event monitoring. J Cardiovasc Electrophysiol. 2007; 18:241-7.
162. Krahn AD, Klein GJ, Yee R, et al. Randomized assessment of syncope trial: conventional diagnostic testing versus a prolonged monitoring strategy. Circulation. 2001; 104:46-51.
163. Krahn AD, Klein GJ, Yee R, et al. Cost implications of testing strategy in patients with syncope: randomized assessment of syncope trial. J Am Coll Cardiol. 2003; 42:495-501.
164. Farwell DJ, Freemantle N, Sulke N. The clinical impact of implantable loop recorders in patients with syncope. Eur Heart J. 2006; 27:351-6.
165. Da Costa A, Defaye P, Romeyer-Bouchard C, et al. Clinical impact of the implantable loop recorder in patients with isolated syncope, bundle branch block and negative workup: a randomized multicentre prospective study. Arch Cardiovasc Dis. 2013; 106:146-54.
166. Krahn AD, Klein GJ, Norris C, et al. The etiology of syncope in patients with negative tilt table and electrophysiological testing. Circulation. 1995; 92:1819-24.
167. Krahn AD, Klein GJ, Yee R, et al. Use of an extended monitoring strategy in patients with problematic syncope. Reveal Investigators. Circulation. 1999; 99:406-10.
168. Moya A, Brignole M, Menozzi C, et al. Mechanism of syncope in patients with isolated syncope and in patients with tilt-positive syncope. Circulation. 2001; 104:1261-7.
169. Brignole M, Menozzi C, Moya A, et al. Mechanism of syncope in patients with bundle branch block and negative electrophysiological test. Circulation. 2001; 104:2045-50.
170. Boersma L, Mont L, Sionis A, et al. Value of the implantable loop recorder for the management of patients with unexplained syncope. Europace. 2004; 6:70-6.
171. Krahn AD, Klein GJ, Yee R, et al. Detection of asymptomatic arrhythmias in unexplained syncope. Am Heart J. 2004; 148:326-32.
172. Pierre B, Fauchier L, Breard G, et al. Implantable loop recorder for recurrent syncope: influence of cardiac conduction abnormalities showing up on resting electrocardiogram and of underlying cardiac disease on follow-up developments. Europace. 2008; 10:477-81.
173. Edvardsson N, Frykman V, van Mechelen R, et al. Use of an implantable loop recorder to increase the diagnostic yield in unexplained syncope: results from the PICTURE registry. Europace. 2011; 13:262-9.
174. Linker NJ, Voulgaraki D, Garutti C, et al. Early versus delayed implantation of a loop recorder in patients with unexplained syncope—effects on care pathway and diagnostic yield. Int J Cardiol. 2013; 170:146-51.
175. Palmisano P, Accogli M, Zaccaria M, et al. Predictive factors for pacemaker implantation in patients receiving an implantable loop recorder for syncope remained unexplained after an extensive cardiac and neurological workup. Int J Cardiol. 2013; 168:3450-7.
176. Podoleanu C, DaCosta A, Defaye P, et al. Early use of an implantable loop recorder in syncope evaluation: a randomized study in the context of the French healthcare system (FRESH study). Arch Cardiovasc Dis. 2014; 107:546-52.
177. Sulke N, Sugihara C, Hong P, et al. The benefit of a remotely monitored implantable loop recorder as a first line investigation in unexplained syncope: the EaSyAS II trial. Europace. 2016; 18:912-8.
178. Solbiati M, Costantino G, Casazza G, et al. Implantable loop recorder versus conventional diagnostic workup for unexplained recurrent syncope. Cochrane Database Syst Rev. 2016; 4:CD011637.
179. Brignole M, Menozzi C, Maggi R, et al. The usage and diagnostic yield of the implantable loop-recorder in detection of the mechanism of syncope and in guiding effective antiarrhythmic therapy in older people. Europace. 2005; 7:273-9.
180. Krahn AD, Klein GJ, Fitzpatrick A, et al. Predicting the outcome of patients with unexplained syncope undergoing prolonged monitoring. Pacing Clin Electrophysiol. 2002; 25:37-41.
181. Lombardi F, Calosso E, Mascioli G, et al. Utility of implantable loop recorder (Reveal Plus) in the diagnosis of unexplained syncope. Europace. 2005; 7:19-24.
182. Benezet-Mazuecos J, Ibanez B, Rubio JM, et al. Utility of in-hospital cardiac remote telemetry in patients with unexplained syncope. Europace. 2007; 9:1196-201.
183. Lipskis DJ, Dannehl KN, Silverman ME. Value of radiotelemetry in a community hospital. Am J Cardiol. 1984; 53:1284-7.
184. Kapoor WN. Syncope. N Engl J Med. 2000; 343:1856-62.
185. Estrada CA, Rosman HS, Prasad NK, et al. Role of telemetry monitoring in the non-intensive care unit. Am J Cardiol. 1995; 76:960-5.
186. Sivaram CA, Summers JH, Ahmed N. Telemetry outside critical care units: patterns of utilization and influence on management decisions. Clin Cardiol. 1998; 21:503-5.
187. Ivonye C, Ohuabunwo C, Henriques-Forsythe M, et al. Evaluation of telemetry utilization, policy, and outcomes in an inner-city academic medical center. J Natl Med Assoc. 2010; 102:598-604.
188. Ungar A, Mussi C, Del Rosso A, et al. Diagnosis and characteristics of syncope in older patients referred to geriatric departments. J Am Geriatr Soc. 2006; 54:1531-6.
189. Fujimura O, Yee R, Klein GJ, et al. The diagnostic sensitivity of electrophysiologic testing in patients with syncope caused by transient bradycardia. N Engl J Med. 1989; 321:1703-7.
190. Scheinman MM, Peters RW, Suavé MJ, et al. Value of the H-Q interval in patients with bundle branch block and the role of prophylactic permanent pacing. Am J Cardiol. 1982; 50:1316-22.
191. Blanc JJ. Clinical laboratory testing: what is the role of tilt-table testing, active standing test, carotid massage, electrophysiological testing and ATP test in the syncope evaluation? Prog Cardiovasc Dis. 2013; 55:418-24.
192. Link MS, Kim KM, Homoud MK, et al. Long-term outcome of patients with syncope associated with coronary artery disease and a nondiagnostic electrophysiologic evaluation. Am J Cardiol. 1999; 83:1334-7.
193. Militianu A, Salacata A, Seibert K, et al. Implantable cardioverter defibrillator utilization among device recipients presenting exclusively with syncope or near-syncope. J Cardiovasc Electrophysiol. 1997; 8:1087-97.
194. Pezawas T, Stix G, Kastner J, et al. Unexplained syncope in patients with structural heart disease and no documented ventricular arrhythmias: value of electrophysiologically guided implantable cardioverter defibrillator therapy. Europace. 2003; 5:305-12.
195. Steinberg JS, Beckman K, Greene HL, et al. Follow-up of patients with unexplained syncope and inducible ventricular tachyarrhythmias: analysis of the AVID registry and an AVID substudy. Antiarrhythmics Versus Implantable Defibrillators. J Cardiovasc Electrophysiol. 2001; 12:996-1001.
196. Andrews NP, Fogel RI, Pelargonio G, et al. Implantable defibrillator event rates in patients with unexplained syncope and inducible sustained ventricular tachyarrhythmias: a comparison with patients known to have sustained ventricular tachycardia. J Am Coll Cardiol. 1999; 34:2023-30.
197. Bass EB, Elson JJ, Fogoros RN, et al. Long-term prognosis of patients undergoing electrophysiologic studies for syncope of unknown origin. Am J Cardiol. 1988; 62:1186-91.
198. Olshansky B, Mazuz M, Martins JB. Significance of inducible tachycardia in patients with syncope of unknown origin: a long-term follow-up. J Am Coll Cardiol. 1985; 5:216-23.
199. Denniss AR, Ross DL, Richards DA, et al. Electrophysiologic studies in patients with unexplained syncope. Int J Cardiol. 1992; 35:211-7.
200. Lacroix D, Dubuc M, Kus T, et al. Evaluation of arrhythmic causes of syncope: correlation between Holter monitoring, electrophysiologic testing, and body surface potential mapping. Am Heart J. 1991; 122:1346-54.
201. Sra JS, Anderson AJ, Sheikh SH, et al. Unexplained syncope evaluated by electrophysiologic studies and head-up tilt testing. Ann Intern Med. 1991; 114:1013-9.
202. Click RL, Gersh BJ, Sugrue DD, et al. Role of invasive electrophysiologic testing in patients with symptomatic bundle branch block. Am J Cardiol. 1987; 59:817-23.
203. Reiffel JA, Wang P, Bower R, et al. Electrophysiologic testing in patients with recurrent syncope: are results predicted by prior ambulatory monitoring? Am Heart J. 1985; 110:1146-53.
204. Morady F, Higgins J, Peters RW, et al. Electrophysiologic testing in bundle branch block and unexplained syncope. Am J Cardiol. 1984; 54:587-91.
205. Gulamhusein S, Naccarelli GV, Ko PT, et al. Value and limitations of clinical electrophysiologic study in assessment of patients with unexplained syncope. Am J Med. 1982; 73:700-5.
206. Sagristà-Sauleda J, Romero-Ferrer B, Moya A, et al. Variations in diagnostic yield of head-up tilt test and electrophysiology in groups of patients with syncope of unknown origin. Eur Heart J. 2001; 22:857-65.
207. Gatzoulis KA, Karystinos G, Gialernios T, et al. Correlation of noninvasive electrocardiography with invasive electrophysiology in syncope of unknown origin: implications from a large syncope database. Ann Noninvasive Electrocardiol. 2009; 14:119-27.
208. Kenny RA, Ingram A, Bayliss J, et al. Head-up tilt: a useful test for investigating unexplained syncope. Lancet. 1986; 1:1352-5.
209. Fitzpatrick A, Theodorakis G, Vardas P, et al. The incidence of malignant vasovagal syndrome in patients with recurrent syncope. Eur Heart J. 1991; 12:389-94.
210. Almquist A, Goldenberg IF, Milstein S, et al. Provocation of bradycardia and hypotension by isoproterenol and upright posture in patients with unexplained syncope. N Engl J Med. 1989; 320:346-51.
211. Grubb BP, Kosinski D. Tilt table testing: concepts and limitations. Pacing Clin Electrophysiol. 1997; 20:781-7.
212. Morillo CA, Klein GJ, Zandri S, et al. Diagnostic accuracy of a low-dose isoproterenol head-up tilt protocol. Am Heart J. 1995; 129:901-6.
213. Natale A, Akhtar M, Jazayeri M, et al. Provocation of hypotension during head-up tilt testing in subjects with no history of syncope or presyncope. Circulation. 1995; 92:54-8.
214. Brignole M, Menozzi C, Del Rosso A, et al. New classification of haemodynamics of vasovagal syncope: beyond the VASIS classification. Analysis of the pre-syncopal phase of the tilt test without and with nitroglycerin challenge. Vasovagal Syncope International Study. Europace. 2000; 2:66-76.
215. Benditt DG, Ferguson DW, Grubb BP, et al. Tilt table testing for assessing syncope. American College of Cardiology. J Am Coll Cardiol. 1996; 28:263-75.
216. Gisolf J, Westerhof BE, van DN, et al. Sublingual nitroglycerin used in routine tilt testing provokes a cardiac output-mediated vasovagal response. J Am Coll Cardiol. 2004; 44:588-93.
217. Raviele A, Menozzi C, Brignole M, et al. Value of head-up tilt testing potentiated with sublingual nitroglycerin to assess the origin of unexplained syncope. Am J Cardiol. 1995; 76:267-72.
218. Gibbons CH, Freeman R. Delayed orthostatic hypotension: a frequent cause of orthostatic intolerance. Neurology. 2006; 67:28-32.
219. Gibbons CH, Freeman R. Clinical implications of delayed orthostatic hypotension: a 10-year follow-up study. Neurology. 2015; 85:1362-7.
220. The definition of orthostatic hypotension, pure autonomic failure, and multiple system atrophy. J Auton Nerv Syst. 1996; 58:123-4.
221. Streeten DH, Anderson GH, Jr. Delayed orthostatic intolerance. Arch Intern Med. 1992; 152:1066-72.
222. Passman R, Horvath G, Thomas J, et al. Clinical spectrum and prevalence of neurologic events provoked by tilt table testing. Arch Intern Med. 2003; 163:1945-8.
223. Grubb BP, Gerard G, Roush K, et al. Differentiation of convulsive syncope and epilepsy with head-up tilt testing. Ann Intern Med. 1991; 115:871-6.
224. Song PS, Kim JS, Park J, et al. Seizure-like activities during head-up tilt test-induced syncope. Yonsei Med J. 2010; 51:77-81.
225. Zaidi A, Clough P, Cooper P, et al. Misdiagnosis of epilepsy: many seizure-like attacks have a cardiovascular cause. J Am Coll Cardiol. 2000; 36:181-4.
226. Sheldon R. How to differentiate syncope from seizure. Cardiol Clin. 2015; 33:377-85.
227. Zaidi A, Crampton S, Clough P, et al. Head-up tilting is a useful provocative test for psychogenic non-epileptic seizures. Seizure. 1999; 8:353-5.
228. Luzza F, Pugliatti P, di Rosa S, et al. Tilt-induced pseudosyncope. Int J Clin Pract. 2003; 57:373-5.
229. Tannemaat MR, van Niekerk J, Reijntjes RH, et al. The semiology of tilt-induced psychogenic pseudosyncope. Neurology. 2013; 81:752-8.
230. Moya A, Permanyer-Miralda G, Sagrista-Sauleda J, et al. Limitations of head-up tilt test for evaluating the efficacy of therapeutic interventions in patients with vasovagal syncope: results of a controlled study of etilefrine versus placebo. J Am Coll Cardiol. 1995; 25:65-9.
231. Morillo CA, Leitch JW, Yee R, et al. A placebo-controlled trial of intravenous and oral disopyramide for prevention of neurally mediated syncope induced by head-up tilt. J Am Coll Cardiol. 1993; 22:1843-8.
232. Milstein S, Buetikofer J, Dunnigan A, et al. Usefulness of disopyramide for prevention of upright tilt-induced hypotension-bradycardia. Am J Cardiol. 1990; 65:1339-44.
233. Raviele A, Gasparini G, Di PF, et al. Usefulness of head-up tilt test in evaluating patients with syncope of unknown origin and negative electrophysiologic study. Am J Cardiol. 1990; 65:1322-7.
234. Grubb BP, Wolfe DA, Samoil D, et al. Usefulness of fluoxetine hydrochloride for prevention of resistant upright tilt induced syncope. Pacing Clin Electrophysiol. 1993; 16:458-64.
235. Sra JS, Murthy VS, Jazayeri MR, et al. Use of intravenous esmolol to predict efficacy of oral beta-adrenergic blocker therapy in patients with neurocardiogenic syncope. J Am Coll Cardiol. 1992; 19:402-8.
236. Low PA, Benrud-Larson LM, Sletten DM, et al. Autonomic symptoms and diabetic neuropathy: a population-based study. Diabetes Care. 2004; 27:2942-7.
237. Kim DH, Zeldenrust SR, Low PA, et al. Quantitative sensation and autonomic test abnormalities in transthyretin amyloidosis polyneuropathy. Muscle Nerve. 2009; 40:363-70.
238. Thaisetthawatkul P, Boeve BF, Benarroch EE, et al. Autonomic dysfunction in dementia with Lewy bodies. Neurology. 2004; 62:1804-9.
239. Iodice V, Lipp A, Ahlskog JE, et al. Autopsy confirmed multiple system atrophy cases: Mayo experience and role of autonomic function tests. J Neurol Neurosurg Psychiatr. 2012; 83:453-9.
240. Freeman R. Autonomic peripheral neuropathy. Lancet. 2005; 365:1259-70.
241. Fanciulli A, Wenning GK. Multiple-system atrophy. N Engl J Med. 2015; 372:1375-6.
242. Cersosimo MG, Benarroch EE. Autonomic involvement in Parkinson’s disease: pathology, pathophysiology, clinical features and possible peripheral biomarkers. J Neurol Sci. 2012; 313:57-63.
243. Garland EM, Hooper WB, Robertson D. Pure autonomic failure. Handb Clin Neurol. 2013; 117:243-57.
244. Cersosimo MG, Benarroch EE. Central control of autonomic function and involvement in neurodegenerative disorders. Handb Clin Neurol. 2013; 117:45-57.
245. Fanciulli A, Strano S, Colosimo C, et al. The potential prognostic role of cardiovascular autonomic failure in alpha-synucleinopathies. Eur J Neurol. 2013; 20:231-5.
246. Figueroa JJ, Singer W, Parsaik A, et al. Multiple system atrophy: prognostic indicators of survival. Mov Disord. 2014; 29:1151-7.
247. Benarroch EE. The clinical approach to autonomic failure in neurological disorders. Nat Rev Neurol. 2014; 10:396-407.
248. Low PA, Tomalia VA, Park KJ. Autonomic function tests: some clinical applications. J Clin Neurol. 2013; 9:1-8.
249. Jansen RW, Lipsitz LA. Postprandial hypotension: epidemiology, pathophysiology, and clinical management. Ann Intern Med. 1995; 122:286-95.
250. Gibbons CH, Bonyhay I, Benson A, et al. Structural and functional small fiber abnormalities in the neuropathic postural tachycardia syndrome. PLoS ONE. 2013; 8:e84716.
251. Al-Nsoor NM, Mhearat AS. Brain computed tomography in patients with syncope. Neurosciences (Riyadh). 2010; 15:105-9.
252. Giglio P, Bednarczyk EM, Weiss K, et al. Syncope and head CT scans in the emergency department. Emerg Radiol. 2005; 12:44-6.
253. Goyal N, Donnino MW, Vachhani R, et al. The utility of head computed tomography in the emergency department evaluation of syncope. Intern Emerg Med. 2006; 1:148-50.
254. Abubakr A, Wambacq I. The diagnostic value of EEGs in patients with syncope. Epilepsy Behav. 2005; 6:433-4.
255. Poliquin-Lasnier L, Moore FGA. EEG in suspected syncope: do EEGs ordered by neurologists give a higher yield? Can J Neurol Sci. 2009; 36:769-73.
256. Kang GH, Oh JH, Kim JS, et al. Diagnostic patterns in the evaluation of patients presenting with syncope at the emergency or outpatient department. Yonsei Med J. 2012; 53:517-23.
257. Pires LA, Ganji JR, Jarandila R, et al. Diagnostic patterns and temporal trends in the evaluation of adult patients hospitalized with syncope. Arch Intern Med. 2001; 161:1889-95.
258. Mecarelli O, Pulitano P, Vicenzini E, et al. Observations on EEG patterns in neurally-mediated syncope: an inspective and quantitative study. Neurophysiol Clin. 2004; 34:203-7.
259. Mitsunaga MM, Yoon HC. Journal Club: Head CT scans in the emergency department for syncope and dizziness. AJR Am J Roentgenol. 2015; 204:24-8.
260. Sclafani JJ, My J, Zacher LL, et al. Intensive education on evidence-based evaluation of syncope increases sudden death risk stratification but fails to reduce use of neuroimaging. Arch Intern Med. 2010; 170:1150-4.
261. Ammirati F, Colivicchi F, Di Battista G, et al. Electroencephalographic correlates of vasovagal syncope induced by head-up tilt testing. Stroke. 1998; 29:2347-51.
262. Sheldon RS, Koshman ML, Murphy WF. Electroencephalographic findings during presyncope and syncope induced by tilt table testing. Can J Cardiol. 1998; 14:811-6.
263. van Dijk JG, Thijs RD, van Zwet E, et al. The semiology of tilt-induced reflex syncope in relation to electroencephalographic changes. Brain. 2014; 137:576-85.
264. Tracy CM, Epstein AE, Darbar D, et al. 2012 ACCF/AHA/HRS focused update of the 2008 guidelines for device-based therapy of cardiac rhythm abnormalities: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. [corrected]. Circulation. 2012; 126:1784-800.
265. Santini M, Castro A, Giada F, et al. Prevention of syncope through permanent cardiac pacing in patients with bifascicular block and syncope of unexplained origin: the PRESS study. Circ Arrhythm Electrophysiol. 2013; 6:101-7.
266. Flammang D, Church TR, De Roy L, et al. Treatment of unexplained syncope: a multicenter, randomized trial of cardiac pacing guided by adenosine 5′-triphosphate testing. Circulation. 2012; 125:31-6.
267. Kalusche D, Ott P, Arentz T, et al. AV nodal re-entry tachycardia in elderly patients: clinical presentation and results of radiofrequency catheter ablation therapy. Coron Artery Dis. 1998; 9:359-63.
268. Haghjoo M, Arya A, Heidari A, et al. Electrophysiologic characteristics and results of radiofrequency catheter ablation in elderly patients with atrioventricular nodal reentrant tachycardia. J Electrocardiol. 2007; 40:208-13.
269. Auricchio A, Klein H, Trappe HJ, et al. Lack of prognostic value of syncope in patients with Wolff-Parkinson- White syndrome. J Am Coll Cardiol. 1991; 17:152-8.
270. Brignole M, Gianfranchi L, Menozzi C, et al. Role of autonomic reflexes in syncope associated with paroxysmal atrial fibrillation. J Am Coll Cardiol. 1993; 22:1123-9.
271. Russo AM, Stainback RF, Bailey SR, et al. ACCF/HRS/AHA/ASE/HFSA/SCAI/SCCT/SCMR 2013 appropriate use criteria for implantable cardioverter-defibrillators and cardiac resynchronization therapy: a report of the American College of Cardiology Foundation Appropriate Use Criteria Task Force, Heart Rhythm Society, American Heart Association, American Society of Echocardiography, Heart Failure Society of America, Society for Cardiovascular Angiography and Interventions, Society of Cardiovascular Computed Tomography, and Society for Cardiovascular Magnetic Resonance. J Am Coll Cardiol. 2013; 61:1318-68.
272. Huikuri HV, Zaman L, Castellanos A, et al. Changes in spontaneous sinus node rate as an estimate of cardiac autonomic tone during stable and unstable ventricular tachycardia. J Am Coll Cardiol. 1989; 13:646-52.
273. Morady F, Shen EN, Bhandari A, et al. Clinical symptoms in patients with sustained ventricular tachycardia. West J Med. 1985; 142:341-4.
274. Bhonsale A, James CA, Tichnell C, et al. Incidence and predictors of implantable cardioverter-defibrillator therapy in patients with arrhythmogenic right ventricular dysplasia/cardiomyopathy undergoing implantable cardioverter-defibrillator implantation for primary prevention. J Am Coll Cardiol. 2011; 58:1485-96.
275. Bhonsale A, James CA, Tichnell C, et al. Risk stratification in arrhythmogenic right ventricular dysplasia/cardiomyopathy-associated desmosomal mutation carriers. Circ Arrhythm Electrophysiol. 2013; 6:569- 78.
276. Corrado D, Leoni L, Link MS, et al. Implantable cardioverter-defibrillator therapy for prevention of sudden death in patients with arrhythmogenic right ventricular cardiomyopathy/dysplasia. Circulation. 2003; 108:3084-91.
277. Corrado D, Wichter T, Link MS, et al. Treatment of arrhythmogenic right ventricular cardiomyopathy/dysplasia: an international task force consensus statement. Circulation. 2015; 132:441-53.
278. Link MS, Laidlaw D, Polonsky B, et al. Ventricular arrhythmias in the North American multidisciplinary study of ARVC: predictors, characteristics, and treatment. J Am Coll Cardiol. 2014; 64:119-25.
279. Corrado D, Calkins H, Link MS, et al. Prophylactic implantable defibrillator in patients with arrhythmogenic right ventricular cardiomyopathy/dysplasia and no prior ventricular fibrillation or sustained ventricular tachycardia. Circulation. 2010; 122:1144-52.
280. Koplan BA, Soejima K, Baughman K, et al. Refractory ventricular tachycardia secondary to cardiac sarcoid: electrophysiologic characteristics, mapping, and ablation. Heart Rhythm. 2006; 3:924-9.
281. Jefic D, Joel B, Good E, et al. Role of radiofrequency catheter ablation of ventricular tachycardia in cardiac sarcoidosis: report from a multicenter registry. Heart Rhythm. 2009; 6:189-95.
282. Berte B, Eyskens B, Meyfroidt G, et al. Bidirectional ventricular tachycardia in fulminant myocarditis. Europace. 2008; 10:767-8.
283. Winters SL, Cohen M, Greenberg S, et al. Sustained ventricular tachycardia associated with sarcoidosis: assessment of the underlying cardiac anatomy and the prospective utility of programmed ventricular stimulation, drug therapy and an implantable antitachycardia device. J Am Coll Cardiol. 1991; 18:937-43.
284. Furushima H, Chinushi M, Sugiura H, et al. Ventricular tachyarrhythmia associated with cardiac sarcoidosis: its mechanisms and outcome. Clin Cardiol. 2004; 27:217-22.
285. Hiramitsu S, Morimoto S, Uemura A, et al. National survey on status of steroid therapy for cardiac sarcoidosis in Japan. Sarcoidosis Vasc Diffuse Lung Dis. 2005; 22:210-3.
286. Birnie DH, Sauer WH, Bogun F, et al. HRS expert consensus statement on the diagnosis and management of arrhythmias associated with cardiac sarcoidosis. Heart Rhythm. 2014; 11:1305-23.
287. Kandolin R, Lehtonen J, Kupari M. Cardiac sarcoidosis and giant cell myocarditis as causes of atrioventricular block in young and middle-aged adults. Circ Arrhythm Electrophysiol. 2011; 4:303-9.
288. Chapelon-Abric C, de Zuttere D, Duhaut P, et al. Cardiac sarcoidosis: a retrospective study of 41 cases. Medicine (Baltimore ). 2004; 83:315-34.
289. Yodogawa K, Seino Y, Ohara T, et al. Effect of corticosteroid therapy on ventricular arrhythmias in patients with cardiac sarcoidosis. Ann Noninvasive Electrocardiol. 2011; 16:140-7.
290. Schuller JL, Zipse M, Crawford T, et al. Implantable cardioverter defibrillator therapy in patients with cardiac sarcoidosis. J Cardiovasc Electrophysiol. 2012; 23:925-9.
291. Betensky BP, Tschabrunn CM, Zado ES, et al. Long-term follow-up of patients with cardiac sarcoidosis and implantable cardioverter-defibrillators. Heart Rhythm. 2012; 9:884-91.
292. Kron J, Sauer W, Schuller J, et al. Efficacy and safety of implantable cardiac defibrillators for treatment of ventricular arrhythmias in patients with cardiac sarcoidosis. Europace. 2013; 15:347-54.
293. Namboodiri N, Stiles MK, Young GD, et al. Electrophysiological features of atrial flutter in cardiac sarcoidosis: a report of two cases. Indian Pacing Electrophysiol J. 2012; 12:284-9.
294. Mehta D, Mori N, Goldbarg SH, et al. Primary prevention of sudden cardiac death in silent cardiac sarcoidosis: role of programmed ventricular stimulation. Circ Arrhythm Electrophysiol. 2011; 4:43-8.
295. Antzelevitch C, Brugada P, Borggrefe M, et al. Brugada syndrome: report of the second consensus conference. Heart Rhythm. 2005; 2:429-40.
296. Gehi AK, Duong TD, Metz LD, et al. Risk stratification of individuals with the Brugada electrocardiogram: a meta-analysis. J Cardiovasc Electrophysiol. 2006; 17:577-83.
297. Probst V, Veltmann C, Eckardt L, et al. Long-term prognosis of patients diagnosed with Brugada syndrome: results from the FINGER Brugada Syndrome Registry. Circulation. 2010; 121:635-43.
298. Sacher F, Arsac F, Wilton SB, et al. Syncope in Brugada syndrome patients: prevalence, characteristics, and outcome. Heart Rhythm. 2012; 9:1272-9.
299. Hiraoka M, Takagi M, Yokoyama Y, et al. Prognosis and risk stratification of young adults with Brugada syndrome. J Electrocardiol. 2013; 46:279-83.
300. Sacher F, Probst V, Iesaka Y, et al. Outcome after implantation of a cardioverter-defibrillator in patients with Brugada syndrome: a multicenter study. Circulation. 2006; 114:2317-24.
301. Priori SG, Gasparini M, Napolitano C, et al. Risk stratification in Brugada syndrome: results of the PRELUDE (PRogrammed ELectrical stimUlation preDictive valuE) registry. J Am Coll Cardiol. 2012; 59:37-45.
302. Morita H, Kusano KF, Miura D, et al. Fragmented QRS as a marker of conduction abnormality and a predictor of prognosis of Brugada syndrome. Circulation. 2008; 118:1697-704.
303. Sarkozy A, Boussy T, Kourgiannides G, et al. Long-term follow-up of primary prophylactic implantable cardioverter-defibrillator therapy in Brugada syndrome. Eur Heart J. 2007; 28:334-44.
304. Rosso R, Glick A, Glikson M, et al. Outcome after implantation of cardioverter defibrillator [corrected] in patients with Brugada syndrome: a multicenter Israeli study (ISRABRU). Isr Med Assoc J. 2008; 10:435-9.
305. Gaita F, Giustetto C, Bianchi F, et al. Short QT syndrome: a familial cause of sudden death. Circulation. 2003; 108:965-70.
306. Giustetto C, Schimpf R, Mazzanti A, et al. Long-term follow-up of patients with short QT syndrome. J Am Coll Cardiol. 2011; 58:587-95.
307. Brugada R, Hong K, Dumaine R, et al. Sudden death associated with short-QT syndrome linked to mutations in HERG. Circulation. 2004; 109:30-5.
308. Gollob MH, Redpath CJ, Roberts JD. The short QT syndrome: proposed diagnostic criteria. J Am Coll Cardiol. 2011; 57:802-12.
309. Anttonen O, Junttila MJ, Rissanen H, et al. Prevalence and prognostic significance of short QT interval in a middle-aged Finnish population. Circulation. 2007; 116:714-20.
297. Probst V, Veltmann C, Eckardt L, et al. Long-term prognosis of patients diagnosed with Brugada syndrome: results from the FINGER Brugada Syndrome Registry. Circulation. 2010; 121:635-43.
298. Sacher F, Arsac F, Wilton SB, et al. Syncope in Brugada syndrome patients: prevalence, characteristics, and outcome. Heart Rhythm. 2012; 9:1272-9.
299. Hiraoka M, Takagi M, Yokoyama Y, et al. Prognosis and risk stratification of young adults with Brugada syndrome. J Electrocardiol. 2013; 46:279-83.
300. Sacher F, Probst V, Iesaka Y, et al. Outcome after implantation of a cardioverter-defibrillator in patients with Brugada syndrome: a multicenter study. Circulation. 2006; 114:2317-24.
301. Priori SG, Gasparini M, Napolitano C, et al. Risk stratification in Brugada syndrome: results of the PRELUDE (PRogrammed ELectrical stimUlation preDictive valuE) registry. J Am Coll Cardiol. 2012; 59:37-45.
302. Morita H, Kusano KF, Miura D, et al. Fragmented QRS as a marker of conduction abnormality and a predictor of prognosis of Brugada syndrome. Circulation. 2008; 118:1697-704.
303. Sarkozy A, Boussy T, Kourgiannides G, et al. Long-term follow-up of primary prophylactic implantable cardioverter-defibrillator therapy in Brugada syndrome. Eur Heart J. 2007; 28:334-44.
304. Rosso R, Glick A, Glikson M, et al. Outcome after implantation of cardioverter defibrillator [corrected] in patients with Brugada syndrome: a multicenter Israeli study (ISRABRU). Isr Med Assoc J. 2008; 10:435-9.
305. Gaita F, Giustetto C, Bianchi F, et al. Short QT syndrome: a familial cause of sudden death. Circulation. 2003; 108:965-70.
306. Giustetto C, Schimpf R, Mazzanti A, et al. Long-term follow-up of patients with short QT syndrome. J Am Coll Cardiol. 2011; 58:587-95.
307. Brugada R, Hong K, Dumaine R, et al. Sudden death associated with short-QT syndrome linked to mutations in HERG. Circulation. 2004; 109:30-5.
308. Gollob MH, Redpath CJ, Roberts JD. The short QT syndrome: proposed diagnostic criteria. J Am Coll Cardiol. 2011; 57:802-12.
309. Anttonen O, Junttila MJ, Rissanen H, et al. Prevalence and prognostic significance of short QT interval in a middle-aged Finnish population. Circulation. 2007; 116:714-20.
310. Funada A, Hayashi K, Ino H, et al. Assessment of QT intervals and prevalence of short QT syndrome in Japan. Clin Cardiol. 2008; 31:270-4.
311. Kobza R, Roos M, Niggli B, et al. Prevalence of long and short QT in a young population of 41,767 predominantly male Swiss conscripts. Heart Rhythm. 2009; 6:652-7.
312. Gallagher MM, Magliano G, Yap YG, et al. Distribution and prognostic significance of QT intervals in the lowest half centile in 12,012 apparently healthy persons. Am J Cardiol. 2006; 98:933-5.
313. Hermosillo AG, Falcón JC, Márquez MF, et al. Positive head-up tilt table test in patients with the long QT syndrome. Europace. 1999; 1:213-7.
314. Toft E, Aarøe J, Jensen BT, et al. Long QT syndrome patients may faint due to neurocardiogenic syncope. Europace. 2003; 5:367-70.
315. Colman N, Bakker A, Linzer M, et al. Value of history-taking in syncope patients: in whom to suspect long QT syndrome? Europace. 2009; 11:937-43.
316. Priori SG, Napolitano C, Schwartz PJ, et al. Association of long QT syndrome loci and cardiac events among patients treated with beta-blockers. JAMA. 2004; 292:1341-4.
317. Vincent GM, Schwartz PJ, Denjoy I, et al. High efficacy of beta-blockers in long-QT syndrome type 1: contribution of noncompliance and QT-prolonging drugs to the occurrence of beta-blocker treatment “failures”. Circulation. 2009; 119:215-21.
318. Liu JF, Jons C, Moss AJ, et al. Risk factors for recurrent syncope and subsequent fatal or near-fatal events in children and adolescents with long QT syndrome. J Am Coll Cardiol. 2011; 57:941-50.
319. Chockalingam P, Crotti L, Girardengo G, et al. Not all beta-blockers are equal in the management of long QT syndrome types 1 and 2: higher recurrence of events under metoprolol. J Am Coll Cardiol. 2012; 60:2092-9.
320. Abu-Zeitone A, Peterson DR, Polonsky B, et al. Efficacy of different beta-blockers in the treatment of long QT syndrome. J Am Coll Cardiol. 2014; 64:1352-8.
321. Schwartz PJ, Spazzolini C, Priori SG, et al. Who are the long-QT syndrome patients who receive an implantable cardioverter-defibrillator and what happens to them?: Data from the European Long-QT Syndrome Implantable Cardioverter-Defibrillator (LQTS ICD) Registry. Circulation. 2010; 122:1272-82.
322. Horner JM, Kinoshita M, Webster TL, et al. Implantable cardioverter defibrillator therapy for congenital long QT syndrome: a single-center experience. Heart Rhythm. 2010; 7:1616-22.
323. Jons C, Moss AJ, Goldenberg I, et al. Risk of fatal arrhythmic events in long QT syndrome patients after syncope. J Am Coll Cardiol. 2010; 55:783-8.
324. Zareba W, Moss AJ, Daubert JP, et al. Implantable cardioverter defibrillator in high-risk long QT syndrome patients. J Cardiovasc Electrophysiol. 2003; 14:337-41.
325. Ouriel K, Moss AJ. Long QT syndrome: an indication for cervicothoracic sympathectomy. Cardiovasc Surg. 1995; 3:475-8.
326. Schwartz PJ, Priori SG, Cerrone M, et al. Left cardiac sympathetic denervation in the management of high-risk patients affected by the long-QT syndrome. Circulation. 2004; 109:1826-33.
327. Collura CA, Johnson JN, Moir C, et al. Left cardiac sympathetic denervation for the treatment of long QT syndrome and catecholaminergic polymorphic ventricular tachycardia using video-assisted thoracic surgery. Heart Rhythm. 2009; 6:752-9.
328. Leenhardt A, Lucet V, Denjoy I, et al. Catecholaminergic polymorphic ventricular tachycardia in children. A 7- year follow-up of 21 patients. Circulation. 1995; 91:1512-9.
329. Sumitomo N, Harada K, Nagashima M, et al. Catecholaminergic polymorphic ventricular tachycardia: electrocardiographic characteristics and optimal therapeutic strategies to prevent sudden death. Heart. 2003; 89:66- 70.
330. Priori SG, Napolitano C, Tiso N, et al. Mutations in the cardiac ryanodine receptor gene (hRyR2) underlie catecholaminergic polymorphic ventricular tachycardia. Circulation. 2001; 103:196-200.
331. Laitinen PJ, Brown KM, Piippo K, et al. Mutations of the cardiac ryanodine receptor (RyR2) gene in familial polymorphic ventricular tachycardia. Circulation. 2001; 103:485-90.
332. Lahat H, Pras E, Olender T, et al. A missense mutation in a highly conserved region of CASQ2 is associated with autosomal recessive catecholamine-induced polymorphic ventricular tachycardia in Bedouin families from Israel. Am J Hum Genet. 2001; 69:1378-84.
333. Lahat H, Eldar M, Levy-Nissenbaum E, et al. Autosomal recessive catecholamine- or exercise-induced polymorphic ventricular tachycardia: clinical features and assignment of the disease gene to chromosome 1p13-21. Circulation. 2001; 103:2822-7.
334. Hayashi M, Denjoy I, Extramiana F, et al. Incidence and risk factors of arrhythmic events in catecholaminergic polymorphic ventricular tachycardia. Circulation. 2009; 119:2426-34.
335. Ackerman MJ, Zipes DP, Kovacs RJ, et al. Eligibility and disqualification recommendations for competitive athletes with cardiovascular abnormalities: Task Force 10: the cardiac channelopathies: a scientific statement from the American Heart Association and American College of Cardiology. J Am Coll Cardiol. 2015; 66:2424-8.
336. Priori SG, Napolitano C, Memmi M, et al. Clinical and molecular characterization of patients with catecholaminergic polymorphic ventricular tachycardia. Circulation. 2002; 106:69-74.
337. Roston TM, Vinocur JM, Maginot KR, et al. Catecholaminergic polymorphic ventricular tachycardia in children: analysis of therapeutic strategies and outcomes from an international multicenter registry. Circ Arrhythm Electrophysiol. 2015; 8:633-42.
338. van der Werf C, Zwinderman AH, Wilde AAM. Therapeutic approach for patients with catecholaminergic polymorphic ventricular tachycardia: state of the art and future developments. Europace. 2012; 14:175-83.
339. Sy RW, Gollob MH, Klein GJ, et al. Arrhythmia characterization and long-term outcomes in catecholaminergic polymorphic ventricular tachycardia. Heart Rhythm. 2011; 8:864-71.
340. van der Werf C, Kannankeril PJ, Sacher F, et al. Flecainide therapy reduces exercise-induced ventricular arrhythmias in patients with catecholaminergic polymorphic ventricular tachycardia. J Am Coll Cardiol. 2011; 57:2244-54.
341. Padfield GJ, AlAhmari L, Lieve KV, et al. Flecainide monotherapy is an option for selected patients with catecholaminergic polymorphic ventricular tachycardia intolerant of beta-blockade. Heart Rhythm. 2016; 13:609- 13.
342. Moray A, Kirk EP, Grant P, et al. Prophylactic left thoracic sympathectomy to prevent electrical storms in CPVT patients needing ICD placement. Heart Lung Circ. 2011; 20:731-3.
343. Celiker A, Erdoðan I, Karagöz T, et al. Clinical experiences of patients with catecholaminergic polymorphic ventricular tachycardia. Cardiol Young. 2009; 19:45-52.
344. Marai I, Khoury A, Suleiman M, et al. Importance of ventricular tachycardia storms not terminated by implantable cardioverter defibrillators shocks in patients with CASQ2 associated catecholaminergic polymorphic ventricular tachycardia. Am J Cardiol. 2012; 110:72-6.
345. Roses-Noguer F, Jarman JWE, Clague JR, et al. Outcomes of defibrillator therapy in catecholaminergic polymorphic ventricular tachycardia. Heart Rhythm. 2014; 11:58-66.
346. Swan H, Laitinen P, Kontula K, et al. Calcium channel antagonism reduces exercise-induced ventricular arrhythmias in catecholaminergic polymorphic ventricular tachycardia patients with RyR2 mutations. J Cardiovasc Electrophysiol. 2005; 16:162-6.
347. Rosso R, Kalman JM, Rogowski O, et al. Calcium channel blockers and beta-blockers versus beta-blockers alone for preventing exercise-induced arrhythmias in catecholaminergic polymorphic ventricular tachycardia. Heart Rhythm. 2007; 4:1149-54.
348. Wilde AAM, Bhuiyan ZA, Crotti L, et al. Left cardiac sympathetic denervation for catecholaminergic polymorphic ventricular tachycardia. N Engl J Med. 2008; 358:2024-9.
349. De Ferrari GM, Dusi V, Spazzolini C, et al. Clinical management of catecholaminergic polymorphic ventricular tachycardia: the role of left cardiac sympathetic denervation. Circulation. 2015; 131:2185-93.
350. Waddell-Smith KE, Ertresvaag KN, Li J, et al. Physical and psychological consequences of left cardiac sympathetic denervation for long-QT syndrome and catecholaminergic polymorphic ventricular tachycardia. Circ Arrhythm Electrophysiol. 2015.
351. Junttila MJ, Sager SJ, Freiser M, et al. Inferolateral early repolarization in athletes. J Interv Card Electrophysiol. 2011; 31:33-8.
352. Haïssaguerre M, Derval N, Sacher F, et al. Sudden cardiac arrest associated with early repolarization. N Engl J Med. 2008; 358:2016-23.
353. Rosso R, Kogan E, Belhassen B, et al. J-point elevation in survivors of primary ventricular fibrillation and matched control subjects: incidence and clinical significance. J Am Coll Cardiol. 2008; 52:1231-8.
354. Derval N, Simpson CS, Birnie DH, et al. Prevalence and characteristics of early repolarization in the CASPER registry: cardiac arrest survivors with preserved ejection fraction registry. J Am Coll Cardiol. 2011; 58:722-8.
355. Abe A, Ikeda T, Tsukada T, et al. Circadian variation of late potentials in idiopathic ventricular fibrillation associated with J waves: insights into alternative pathophysiology and risk stratification. Heart Rhythm. 2010; 7:675-82.
356. Merchant FM, Noseworthy PA, Weiner RB, et al. Ability of terminal QRS notching to distinguish benign from malignant electrocardiographic forms of early repolarization. Am J Cardiol. 2009; 104:1402-6.
357. Sinner MF, Reinhard W, Müller M, et al. Association of early repolarization pattern on ECG with risk of cardiac and all-cause mortality: a population-based prospective cohort study (MONICA/KORA). PLoS Med. 2010; 7:e1000314.
358. Nunn LM, Bhar-Amato J, Lowe MD, et al. Prevalence of J-point elevation in sudden arrhythmic death syndrome families. J Am Coll Cardiol. 2011; 58:286-90.
359. Mahida S, Derval N, Sacher F, et al. Role of electrophysiological studies in predicting risk of ventricular arrhythmia in early repolarization syndrome. J Am Coll Cardiol. 2015; 65:151-9.
360. Morady F, DiCarlo LA, Jr., Baerman JM, et al. Comparison of coupling intervals that induce clinical and nonclinical forms of ventricular tachycardia during programmed stimulation. Am J Cardiol. 1986; 57:1269-73.
361. Mosqueda-Garcia R, Furlan R, Tank J, et al. The elusive pathophysiology of neurally mediated syncope. Circulation. 2000; 102:2898-906.
362. Glick G, Yu PN. Hemodynamic changes during spontaneous vasovagal reactions. Am J Med. 1963; 34:42-51.
363. Hargreaves AD, Muir AL. Lack of variation in venous tone potentiates vasovagal syncope. Br Heart J. 1992; 67:486-90.
364. Manyari DE, Rose S, Tyberg JV, et al. Abnormal reflex venous function in patients with neuromediated syncope. J Am Coll Cardiol. 1996; 27:1730-5.
365. Thomson HL, Atherton JJ, Khafagi FA, et al. Failure of reflex venoconstriction during exercise in patients with vasovagal syncope. Circulation. 1996; 93:953-9.
366. Rose MS, Koshman ML, Spreng S, et al. The relationship between health-related quality of life and frequency of spells in patients with syncope. J Clin Epidemiol. 2000; 53:1209-16.
367. Ganzeboom KS, Colman N, Reitsma JB, et al. Prevalence and triggers of syncope in medical students. Am J Cardiol. 2003; 91:1006-8, A8.
368. Serletis A, Rose S, Sheldon AG, et al. Vasovagal syncope in medical students and their first-degree relatives. Eur Heart J. 2006; 27:1965-70.
369. Romme JJ, Reitsma JB, Black CN, et al. Drugs and pacemakers for vasovagal, carotid sinus and situational syncope. Cochrane Database Syst Rev. 2011:CD004194.
370. Rebecchi M, de Ruvo E, Strano S, et al. Ganglionated plexi ablation in right atrium to treat cardioinhibitory neurocardiogenic syncope. J Interv Card Electrophysiol. 2012; 34:231-5.
371. Yao Y, Shi R, Wong T, et al. Endocardial autonomic denervation of the left atrium to treat vasovagal syncope: an early experience in humans. Circ Arrhythm Electrophysiol. 2012; 5:279-86.
372. Pachon JCM, Pachon EIM, Cunha Pachon MZ, et al. Catheter ablation of severe neurally meditated reflex (neurocardiogenic or vasovagal) syncope: cardioneuroablation long-term results. Europace. 2011; 13:1231-42.
373. Brignole M, Croci F, Menozzi C, et al. Isometric arm counter-pressure maneuvers to abort impending vasovagal syncope. J Am Coll Cardiol. 2002; 40:2053-9.
374. Krediet CTP, van Dijk N, Linzer M, et al. Management of vasovagal syncope: controlling or aborting faints by leg crossing and muscle tensing. Circulation. 2002; 106:1684-9.
375. van Dijk N, Quartieri F, Blanc JJ, et al. Effectiveness of physical counterpressure maneuvers in preventing vasovagal syncope: the Physical Counterpressure Manoeuvres Trial (PC-Trial). J Am Coll Cardiol. 2006; 48:1652- 7.
376. Perez-Lugones A, Schweikert R, Pavia S, et al. Usefulness of midodrine in patients with severely symptomatic neurocardiogenic syncope: a randomized control study. J Cardiovasc Electrophysiol. 2001; 12:935-8.
377. Samniah N, Sakaguchi S, Lurie KG, et al. Efficacy and safety of midodrine hydrochloride in patients with refractory vasovagal syncope. Am J Cardiol. 2001; 88:A7, 80-3.
378. Ward CR, Gray JC, Gilroy JJ, et al. Midodrine: a role in the management of neurocardiogenic syncope. Heart. 1998; 79:45-9.
379. Romme JCM, van Dijk N, Go-Schön IK, et al. Effectiveness of midodrine treatment in patients with recurrent vasovagal syncope not responding to non-pharmacological treatment (STAND-trial). Europace. 2011; 13:1639-47.
380. Kaufmann H, Saadia D, Voustianiouk A, et al. Norepinephrine precursor therapy in neurogenic orthostatic hypotension. Circulation. 2003; 108:724-8.
381. Qingyou Z, Junbao D, Chaoshu T. The efficacy of midodrine hydrochloride in the treatment of children with vasovagal syncope. J Pediatr. 2006; 149:777-80.
382. Duygu H, Zoghi M, Turk U, et al. The role of tilt training in preventing recurrent syncope in patients with vasovagal syncope: a prospective and randomized study. Pacing Clin Electrophysiol. 2008; 31:592-6.
383. Foglia-Manzillo G, Giada F, Gaggioli G, et al. Efficacy of tilt training in the treatment of neurally mediated syncope. A randomized study. Europace. 2004; 6:199-204.
384. Kinay O, Yazici M, Nazli C, et al. Tilt training for recurrent neurocardiogenic syncope: effectiveness, patient compliance, and scheduling the frequency of training sessions. Jpn Heart J. 2004; 45:833-43.
385. On YK, Park J, Huh J, et al. Is home orthostatic self-training effective in preventing neurally mediated syncope? Pacing Clin Electrophysiol. 2007; 30:638-43.
386. Reybrouck T, Heidbüchel H, Van De Werf F, et al. Long-term follow-up results of tilt training therapy in patients with recurrent neurocardiogenic syncope. Pacing Clin Electrophysiol. 2002; 25:1441-6.
387. Di Girolamo E, Di Iorio C, Leonzio L, et al. Usefulness of a tilt training program for the prevention of refractory neurocardiogenic syncope in adolescents: A controlled study. Circulation. 1999; 100:1798-801.
388. Sheldon R, Raj SR, Rose MS, et al. Fludrocortisone for the prevention of vasovagal syncope: a randomized, placebo-Controlled trial. J Am Coll Cardiol. 2016; 68:1-9.
389. Salim MA, Di Sessa TG. Effectiveness of fludrocortisone and salt in preventing syncope recurrence in children: a double-blind, placebo-controlled, randomized trial. J Am Coll Cardiol. 2005; 45:484-8.
390. Brignole M, Menozzi C, Gianfranchi L, et al. A controlled trial of acute and long-term medical therapy in tilt-induced neurally mediated syncope. Am J Cardiol. 1992; 70:339-42.
391. Flevari P, Livanis EG, Theodorakis GN, et al. Vasovagal syncope: a prospective, randomized, crossover evaluation of the effect of propranolol, nadolol and placebo on syncope recurrence and patients’ well-being. J Am Coll Cardiol. 2002; 40:499-504.
392. Sheldon R, Connolly S, Rose S, et al. Prevention of Syncope Trial (POST): a randomized, placebo-controlled study of metoprolol in the prevention of vasovagal syncope. Circulation. 2006; 113:1164-70.
393. Theodorakis GN, Leftheriotis D, Livanis EG, et al. Fluoxetine vs. propranolol in the treatment of vasovagal syncope: a prospective, randomized, placebo-controlled study. Europace. 2006; 8:193-8.
394. Sheldon RS, Morillo CA, Klingenheben T, et al. Age-dependent effect of beta-blockers in preventing vasovagal syncope. Circ Arrhythm Electrophysiol. 2012; 5:920-6.
395. Sheldon R, Rose S, Flanagan P, et al. Effect of beta blockers on the time to first syncope recurrence in patients after a positive isoproterenol tilt table test. Am J Cardiol. 1996; 78:536-9.
396. El-Sayed H, Hainsworth R. Salt supplement increases plasma volume and orthostatic tolerance in patients with unexplained syncope. Heart. 1996; 75:134-40.
397. Lu CC, Li MH, Ho ST, et al. Glucose reduces the effect of water to promote orthostatic tolerance. Am J Hypertens. 2008; 21:1177-82.
398. Schroeder C, Bush VE, Norcliffe LJ, et al. Water drinking acutely improves orthostatic tolerance in healthy subjects. Circulation. 2002; 106:2806-11.
399. Pitt MS, Hainsworth R. Contrasting effects of carbohydrate and water on blood pressure responses to postural maneuvers in patients with posturally related (vasovagal) syncope. Clin Auton Res. 2004; 14:249-54.
400. Gaggioli G, Bottoni N, Mureddu R, et al. Effects of chronic vasodilator therapy to enhance susceptibility to vasovagal syncope during upright tilt testing. Am J Cardiol. 1997; 80:1092-4.
401. Di Girolamo E, Di Iorio C, Sabatini P, et al. Effects of paroxetine hydrochloride, a selective serotonin reuptake inhibitor, on refractory vasovagal syncope: a randomized, double-blind, placebo-controlled study. J Am Coll Cardiol. 1999; 33:1227-30.
402. Takata TS, Wasmund SL, Smith ML, et al. Serotonin reuptake inhibitor (Paxil) does not prevent the vasovagal reaction associated with carotid sinus massage and/or lower body negative pressure in healthy volunteers. Circulation. 2002; 106:1500-4.
403. Grubb BP, Samoil D, Kosinski D, et al. Fluoxetine hydrochloride for the treatment of severe refractory orthostatic hypotension. Am J Med. 1994; 97:366-8.
404. Ammirati F, Colivicchi F, Santini M. Permanent cardiac pacing versus medical treatment for the prevention of recurrent vasovagal syncope: a multicenter, randomized, controlled trial. Circulation. 2001; 104:52-7.
405. Brignole M, Menozzi C, Moya A, et al. Pacemaker therapy in patients with neurally mediated syncope and documented asystole: Third International Study on Syncope of Uncertain Etiology (ISSUE-3): a randomized trial. Circulation. 2012; 125:2566-71.
406. Connolly SJ, Sheldon R, Roberts RS, et al. The North American Vasovagal Pacemaker Study (VPS). A randomized trial of permanent cardiac pacing for the prevention of vasovagal syncope. J Am Coll Cardiol. 1999; 33:16-20.
407. Connolly SJ, Sheldon R, Thorpe KE, et al. Pacemaker therapy for prevention of syncope in patients with recurrent severe vasovagal syncope: Second Vasovagal Pacemaker Study (VPS II): a randomized trial. JAMA. 2003; 289:2224-9.
408. Raviele A, Giada F, Menozzi C, et al. A randomized, double-blind, placebo-controlled study of permanent cardiac pacing for the treatment of recurrent tilt-induced vasovagal syncope. The vasovagal syncope and pacing trial (SYNPACE). Eur Heart J. 2004; 25:1741-8.
409. Sutton R. Pacing in patients with carotid sinus and vasovagal syndromes. ed. 1989.
410. Sutton R, Brignole M, Menozzi C, et al. Dual-chamber pacing in the treatment of neurally mediated tilt-positive cardioinhibitory syncope : pacemaker versus no therapy: a multicenter randomized study. The Vasovagal Syncope International Study (VASIS) Investigators. Circulation. 2000; 102:294-9.
411. Deharo JC, Guieu R, Mechulan A, et al. Syncope without prodromes in patients with normal heart and normal electrocardiogram: a distinct entity. J Am Coll Cardiol. 2013; 62:1075-80.
412. Occhetta E, Bortnik M, Audoglio R, et al. Closed loop stimulation in prevention of vasovagal syncope. Inotropy Controlled Pacing in Vasovagal Syncope (INVASY): a multicentre randomized, single blind, controlled study. Europace. 2004; 6:538-47.
413. Brignole M, Menozzi C, Lolli G, et al. Long-term outcome of paced and nonpaced patients with severe carotid sinus syndrome. Am J Cardiol. 1992; 69:1039-43.
414. Thomas JE. Hyperactive carotid sinus reflex and carotid sinus syncope. Mayo Clin Proc. 1969; 44:127-39.
415. Healey J, Connolly SJ, Morillo CA. The management of patients with carotid sinus syndrome: is pacing the answer? Clin Auton Res. 2004; 14 (suppl 1):80-6.
416. Miller VM, Kenny RA, Slade JY, et al. Medullary autonomic pathology in carotid sinus hypersensitivity. Neuropathol Appl Neurobiol. 2008; 34:403-11.
417. Puggioni E, Guiducci V, Brignole M, et al. Results and complications of the carotid sinus massage performed according to the “method of symptoms”. Am J Cardiol. 2002; 89:599-601.
418. Munro NC, McIntosh S, Lawson J, et al. Incidence of complications after carotid sinus massage in older patients with syncope. J Am Geriatr Soc. 1994; 42:1248-51.
419. Brignole M, Menozzi C. The natural history of carotid sinus syncope and the effect of cardiac pacing. Europace. 2011; 13:462-4.
420. Brignole M, Deharo JC, De Roy L, et al. Syncope due to idiopathic paroxysmal atrioventricular block: long-term follow-up of a distinct form of atrioventricular block. J Am Coll Cardiol. 2011; 58:167-73.
421. Claesson JE, Kristensson BE, Edvardsson N, et al. Less syncope and milder symptoms in patients treated with pacing for induced cardioinhibitory carotid sinus syndrome: a randomized study. Europace. 2007; 9:932-6.
422. Parry SW, Steen N, Bexton RS, et al. Pacing in elderly recurrent fallers with carotid sinus hypersensitivity: a randomised, double-blind, placebo controlled crossover trial. Heart. 2009; 95:405-9.
423. Lopes R, Gonçalves A, Campos J, et al. The role of pacemaker in hypersensitive carotid sinus syndrome. Europace. 2011; 13:572-5.
424. Maggi R, Menozzi C, Brignole M, et al. Cardioinhibitory carotid sinus hypersensitivity predicts an asystolic mechanism of spontaneous neurally mediated syncope. Europace. 2007; 9:563-7.
425. Gaggioli G, Brignole M, Menozzi C, et al. A positive response to head-up tilt testing predicts syncopal recurrence in carotid sinus syndrome patients with permanent pacemakers. Am J Cardiol. 1995; 76:720-2.
426. Sugrue DD, Gersh BJ, Holmes DR, Jr., et al. Symptomatic “isolated” carotid sinus hypersensitivity: natural history and results of treatment with anticholinergic drugs or pacemaker. J Am Coll Cardiol. 1986; 7:158-62.
427. Brignole M, Sartore B, Barra M, et al. Is DDD superior to VVI pacing in mixed carotid sinus syndrome? An acute and medium-term study. Pacing Clin Electrophysiol. 1988; 11:1902-10.
428. Madigan NP, Flaker GC, Curtis JJ, et al. Carotid sinus hypersensitivity: beneficial effects of dual-chamber pacing. Am J Cardiol. 1984; 53:1034-40.
429. McLeod CJ, Trusty JM, Jenkins SM, et al. Method of pacing does not affect the recurrence of syncope in carotid sinus syndrome. Pacing Clin Electrophysiol. 2012; 35:827-33.
430. Morley CA, Perrins EJ, Grant P, et al. Carotid sinus syncope treated by pacing. Analysis of persistent symptoms and role of atrioventricular sequential pacing. Br Heart J. 1982; 47:411-8.
431. Allan L, Johns E, Doshi M, et al. Abnormalities of sympathetic and parasympathetic autonomic function in subjects with defaecation syncope. Europace. 2004; 6:192-8.
432. Bae MH, Kang JK, Kim NY, et al. Clinical characteristics of defecation and micturition syncope compared with common vasovagal syncope. Pacing Clin Electrophysiol. 2012; 35:341-7.
433. Bonekat HW, Miles RM, Staats BA. Smoking and cough syncope: follow-up in 45 cases. Int J Addict. 1987; 22:413-9.
434. Dicpinigaitis PV, Lim L, Farmakidis C. Cough syncope. Respir Med. 2014; 108:244-51.
435. Garg S, Girotra M, Glasser S, et al. Swallow syncope: clinical presentation, diagnostic criteria, and therapeutic options. Saudi J Gastroenterol. 2014; 20:207-11.
436. Kapoor WN, Peterson JR, Karpf M. Micturition syncope. A reappraisal. JAMA. 1985; 253:796-8.
437. Komatsu K, Sumiyoshi M, Abe H, et al. Clinical characteristics of defecation syncope compared with micturition syncope. Circ J. 2010; 74:307-11.
438. Anley C, Noakes T, Collins M, et al. A comparison of two treatment protocols in the management of exercise-associated postural hypotension: a randomised clinical trial. Br J Sports Med. 2011; 45:1113-8.
439. Raj SR, Biaggioni I, Black BK, et al. Sodium paradoxically reduces the gastropressor response in patients with orthostatic hypotension. Hypertension. 2006; 48:329-34.
440. Humm AM, Mason LM, Mathias CJ. Effects of water drinking on cardiovascular responses to supine exercise and on orthostatic hypotension after exercise in pure autonomic failure. J Neurol Neurosurg Psychiatr. 2008; 79:1160- 4.
441. Jordan J, Shannon JR, Grogan E, et al. A potent pressor response elicited by drinking water. Lancet. 1999; 353:723.
442. Jordan J, Shannon JR, Black BK, et al. The pressor response to water drinking in humans : a sympathetic reflex? Circulation. 2000; 101:504-9.
443. Shannon JR, Diedrich A, Biaggioni I, et al. Water drinking as a treatment for orthostatic syndromes. Am J Med. 2002; 112:355-60.
444. Young TM, Mathias CJ. The effects of water ingestion on orthostatic hypotension in two groups of chronic autonomic failure: multiple system atrophy and pure autonomic failure. J Neurol Neurosurg Psychiatr. 2004; 75:1737-41.
445. Clarke DA, Medow MS, Taneja I, et al. Initial orthostatic hypotension in the young is attenuated by static handgrip. J Pediatr. 2010; 156:1019-22, 22.e1.
446. Krediet CTP, van Lieshout JJ, Bogert LWJ, et al. Leg crossing improves orthostatic tolerance in healthy subjects: a placebo-controlled crossover study. Am J Physiol Heart Circ Physiol. 2006; 291:H1768-72.
447. ten Harkel AD, van Lieshout JJ, Wieling W. Effects of leg muscle pumping and tensing on orthostatic arterial pressure: a study in normal subjects and patients with autonomic failure. Clin Sci. 1994; 87:553-8.
448. Thijs RD, Wieling W, van den Aardweg JG, et al. Respiratory countermaneuvers in autonomic failure. Neurology. 2007; 69:582-5.
449. Tutaj M, Marthol H, Berlin D, et al. Effect of physical countermaneuvers on orthostatic hypotension in familial dysautonomia. J Neurol. 2006; 253:65-72.
450. van Lieshout JJ, ten Harkel AD, Wieling W. Physical manoeuvres for combating orthostatic dizziness in autonomic failure. Lancet. 1992; 339:897-8.
451. Denq JC, Opfer-Gehrking TL, Giuliani M, et al. Efficacy of compression of different capacitance beds in the amelioration of orthostatic hypotension. Clin Auton Res. 1997; 7:321-6.
452. Platts SH, Tuxhorn JA, Ribeiro LC, et al. Compression garments as countermeasures to orthostatic intolerance. Aviat Space Environ Med. 2009; 80:437-42.
453. Podoleanu C, Maggi R, Brignole M, et al. Lower limb and abdominal compression bandages prevent progressive orthostatic hypotension in elderly persons: a randomized single-blind controlled study. J Am Coll Cardiol. 2006; 48:1425-32.
454. Figueroa JJ, Singer W, Sandroni P, et al. Effects of patient-controlled abdominal compression on standing systolic blood pressure in adults with orthostatic hypotension. Arch Phys Med Rehabil. 2015; 96:505-10.
455. Yamamoto N, Sasaki E, Goda K, et al. Treatment of post-dialytic orthostatic hypotension with an inflatable abdominal band in hemodialysis patients. Kidney Int. 2006; 70:1793-800.
456. Henry R, Rowe J, O’Mahony D. Haemodynamic analysis of efficacy of compression hosiery in elderly fallers with orthostatic hypotension. Lancet. 1999; 354:45-6.
457. Protheroe CL, Dikareva A, Menon C, et al. Are compression stockings an effective treatment for orthostatic presyncope? PLoS ONE. 2011; 6:e28193.
458. Axelrod FB, Krey L, Glickstein JS, et al. Preliminary observations on the use of midodrine in treating orthostatic hypotension in familial dysautonomia. J Auton Nerv Syst. 1995; 55:29-35.
459. Fouad-Tarazi FM, Okabe M, Goren H. Alpha sympathomimetic treatment of autonomic insufficiency with orthostatic hypotension. Am J Med. 1995; 99:604-10.
460. Jankovic J, Gilden JL, Hiner BC, et al. Neurogenic orthostatic hypotension: a double-blind, placebo-controlled study with midodrine. Am J Med. 1993; 95:38-48.
461. Jordan J, Shannon JR, Biaggioni I, et al. Contrasting actions of pressor agents in severe autonomic failure. Am J Med. 1998; 105:116-24.
462. Kaufmann H, Brannan T, Krakoff L, et al. Treatment of orthostatic hypotension due to autonomic failure with a peripheral alpha-adrenergic agonist (midodrine). Neurology. 1988; 38:951-6.
463. Low PA, Gilden JL, Freeman R, et al. Efficacy of midodrine vs placebo in neurogenic orthostatic hypotension. A randomized, double-blind multicenter study. Midodrine Study Group. JAMA. 1997; 277:1046-51.
464. Phillips AA, Krassioukov AV, Ainslie PN, et al. Perturbed and spontaneous regional cerebral blood flow responses to changes in blood pressure after high-level spinal cord injury: the effect of midodrine. J Appl Physiol. 2014; 116:645-53.
465. Ramirez CE, Okamoto LE, Arnold AC, et al. Efficacy of atomoxetine versus midodrine for the treatment of orthostatic hypotension in autonomic failure. Hypertension. 2014; 64:1235-40.
466. Singer W, Sandroni P, Opfer-Gehrking TL, et al. Pyridostigmine treatment trial in neurogenic orthostatic hypotension. Arch Neurol. 2006; 63:513-8.
467. Wright RA, Kaufmann HC, Perera R, et al. A double-blind, dose-response study of midodrine in neurogenic orthostatic hypotension. Neurology. 1998; 51:120-4.
468. Biaggioni I, Freeman R, Mathias CJ, et al. Randomized withdrawal study of patients with symptomatic neurogenic orthostatic hypotension responsive to droxidopa. Hypertension. 2015; 65:101-7.
469. Freeman R, Landsberg L, Young J. The treatment of neurogenic orthostatic hypotension with 3,4-DL-threo-dihydroxyphenylserine: a randomized, placebo-controlled, crossover trial. Neurology. 1999; 53:2151-7.
470. Kaufmann H, Freeman R, Biaggioni I, et al. Droxidopa for neurogenic orthostatic hypotension: a randomized, placebo-controlled, phase 3 trial. Neurology. 2014; 83:328-35.
471. Mathias CJ, Senard JM, Braune S, et al. L-threo-dihydroxyphenylserine (L-threo-DOPS; droxidopa) in the management of neurogenic orthostatic hypotension: a multi-national, multi-center, dose-ranging study in multiple system atrophy and pure autonomic failure. Clin Auton Res. 2001; 11:235-42.
472. Hauser RA, Hewitt LA, Isaacson S. Droxidopa in patients with neurogenic orthostatic hypotension associated with Parkinson’s disease (NOH306A). J Parkinsons Dis. 2014; 4:57-65.
473. Campbell IW, Ewing DJ, Clarke BF. 9-Alpha-fluorohydrocortisone in the treatment of postural hypotension in diabetic autonomic neuropathy. Diabetes. 1975; 24:381-4.
474. Kochar MS, Itskovitz HD. Treatment of idiopathic orthostatic hypotension (Shy-Drager syndrome) with indomethacin. Lancet. 1978; 1:1011-4.
475. Schoffer KL, Henderson RD, O’Maley K, et al. Nonpharmacological treatment, fludrocortisone, and domperidone for orthostatic hypotension in Parkinson’s disease. Mov Disord. 2007; 22:1543-9.
476. Vernikos J, Convertino VA. Advantages and disadvantages of fludrocortisone or saline load in preventing post-spaceflight orthostatic hypotension. Acta Astronaut. 1994; 33:259-66.
477. Rowe PC, Calkins H, DeBusk K, et al. Fludrocortisone acetate to treat neurally mediated hypotension in chronic fatigue syndrome: a randomized controlled trial. JAMA. 2001; 285:52-9.
478. Shi SJ, South DA, Meck JV. Fludrocortisone does not prevent orthostatic hypotension in astronauts after spaceflight. Aviat Space Environ Med. 2004; 75:235-9.
479. Gupta V, Lipsitz LA. Orthostatic hypotension in the elderly: diagnosis and treatment. Am J Med. 2007; 120:841-7.
480. Coursin DB, Wood KE. Corticosteroid supplementation for adrenal insufficiency. JAMA. 2002; 287:236-40.
481. Shibao C, Okamoto LE, Gamboa A, et al. Comparative efficacy of yohimbine against pyridostigmine for the treatment of orthostatic hypotension in autonomic failure. Hypertension. 2010; 56:847-51.
482. Singer W, Opfer-Gehrking TL, Nickander KK, et al. Acetylcholinesterase inhibition in patients with orthostatic intolerance. J Clin Neurophysiol. 2006; 23:476-81.
483. Gales BJ, Gales MA. Pyridostigmine in the treatment of orthostatic intolerance. Ann Pharmacother. 2007; 41:314- 8.
484. Bordet R, Benhadjali J, Destée A, et al. Octreotide effects on orthostatic hypotension in patients with multiple system atrophy: a controlled study of acute administration. Clin Neuropharmacol. 1995; 18:83-9.
485. Hoeldtke RD, Dworkin GE, Gaspar SR, et al. Effect of the somatostatin analogue SMS-201-995 on the adrenergic response to glucose ingestion in patients with postprandial hypotension. Am J Med. 1989; 86:673-7.
486. Jarvis SS, Florian JP, Curren MJ, et al. A somatostatin analog improves tilt table tolerance by decreasing splanchnic vascular conductance. J Appl Physiol. 2012; 112:1504-11.
487. Raimbach SJ, Cortelli P, Kooner JS, et al. Prevention of glucose-induced hypotension by the somatostatin analogue octreotide (SMS 201-995) in chronic autonomic failure: haemodynamic and hormonal changes. Clin Sci (Lond ). 1989; 77:623-8.
488. Craig GM. Clinical presentation of orthostatic hypotension in the elderly. Postgrad Med J. 1994; 70:638-42.
489. McLachlan CYL, Yi M, Ling A, et al. Adverse drug events are a major cause of acute medical admission. Intern Med J. 2014; 44:633-8.
490. Poon IO, Braun U. High prevalence of orthostatic hypotension and its correlation with potentially causative medications among elderly veterans. J Clin Pharm Ther. 2005; 30:173-8.
491. Beckett NS, Connor M, Sadler JD, et al. Orthostatic fall in blood pressure in the very elderly hypertensive: results from the hypertension in the very elderly trial (HYVET) – pilot. J Hum Hypertens. 1999; 13:839-40.
492. Fotherby MD, Potter JF. Orthostatic hypotension and anti-hypertensive therapy in the elderly. Postgrad Med J. 1994; 70:878-81.
493. Räihä I, Luutonen S, Piha J, et al. Prevalence, predisposing factors, and prognostic importance of postural hypotension. Arch Intern Med. 1995; 155:930-5.
494. Perner A, De Backer D. Understanding hypovolaemia. Intensive Care Med. 2014; 40:613-5.
495. Journeay WS, Reardon FD, Jean-Gilles S, et al. Lower body positive and negative pressure alter thermal and hemodynamic responses after exercise. Aviat Space Environ Med. 2004; 75:841-9.
496. Huang JJ, Desai C, Singh N, et al. Summer syncope syndrome redux. Am J Med. 2015; 128:1140-3.
497. Lucas RAI, Ganio MS, Pearson J, et al. Sweat loss during heat stress contributes to subsequent reductions in lower-body negative pressure tolerance. Exp Physiol. 2013; 98:473-80.
498. Jeukendrup AE, Currell K, Clarke J, et al. Effect of beverage glucose and sodium content on fluid delivery. Nutr Metab (Lond ). 2009; 6:9.
499. Maughan RJ, Leiper JB. Sodium intake and post-exercise rehydration in man. Eur J Appl Physiol Occup Physiol. 1995; 71:311-9.
500. Merson SJ, Maughan RJ, Shirreffs SM. Rehydration with drinks differing in sodium concentration and recovery from moderate exercise-induced hypohydration in man. Eur J Appl Physiol. 2008; 103:585-94.
501. Shirreffs SM, Taylor AJ, Leiper JB, et al. Post-exercise rehydration in man: effects of volume consumed and drink sodium content. Med Sci Sports Exerc. 1996; 28:1260-71.
502. Atherly-John YC, Cunningham SJ, Crain EF. A randomized trial of oral vs intravenous rehydration in a pediatric emergency department. Arch Pediatr Adolesc Med. 2002; 156:1240-3.
503. Greenleaf JE, Jackson CG, Geelen G, et al. Plasma volume expansion with oral fluids in hypohydrated men at rest and during exercise. Aviat Space Environ Med. 1998; 69:837-44.
504. Kenefick RW, O’Moore KM, Mahood NV, et al. Rapid IV versus oral rehydration: responses to subsequent exercise heat stress. Med Sci Sports Exerc. 2006; 38:2125-31.
505. Holtzhausen LM, Noakes TD. The prevalence and significance of post-exercise (postural) hypotension in ultramarathon runners. Med Sci Sports Exerc. 1995; 27:1595-601.
506. Evans GH, Shirreffs SM, Maughan RJ. Postexercise rehydration in man: the effects of osmolality and carbohydrate content of ingested drinks. Nutrition. 2009; 25:905-13.
507. Blake AJ, Morgan K, Bendall MJ, et al. Falls by elderly people at home: prevalence and associated factors. Age Ageing. 1988; 17:365-72.
508. Burke V, Beilin LJ, German R, et al. Postural fall in blood pressure in the elderly in relation to drug treatment and other lifestyle factors. Q J Med. 1992; 84:583-91.
509. Jansen RW, Kelly-Gagnon MM, Lipsitz LA. Intraindividual reproducibility of postprandial and orthostatic blood pressure changes in older nursing-home patients: relationship with chronic use of cardiovascular medications. J Am Geriatr Soc. 1996; 44:383-9.
510. Kamaruzzaman S, Watt H, Carson C, et al. The association between orthostatic hypotension and medication use in the British Women’s Heart and Health Study. Age Ageing. 2010; 39:51-6.
511. Ooi WL, Barrett S, Hossain M, et al. Patterns of orthostatic blood pressure change and their clinical correlates in a frail, elderly population. JAMA. 1997; 277:1299-304.
512. Jodaitis L, Vaillant F, Snacken M, et al. Orthostatic hypotension and associated conditions in geriatric inpatients. Acta Clin Belg. 2015; 70:251-8.
513. Panayiotou B, Saeed S, Fotherby M, et al. Antihypertensive therapy and orthostatic hemodynamic responses in acute stroke. Am J Hypertens. 2002; 15:37-41.
514. Kanjwal K, Karabin B, Sheikh M, et al. Pyridostigmine in the treatment of postural orthostatic tachycardia: a single-center experience. Pacing Clin Electrophysiol. 2011; 34:750-5.
515. Shibao C, Arzubiaga C, Roberts LJ, et al. Hyperadrenergic postural tachycardia syndrome in mast cell activation disorders. Hypertension. 2005; 45:385-90.
516. Shibata S, Fu Q, Bivens TB, et al. Short-term exercise training improves the cardiovascular response to exercise in the postural orthostatic tachycardia syndrome. J Physiol. 2012; 590:3495-505.
517. Fu Q, Vangundy TB, Shibata S, et al. Exercise training versus propranolol in the treatment of the postural orthostatic tachycardia syndrome. Hypertension. 2011; 58:167-75.
518. Gaffney FA, Lane LB, Pettinger W, et al. Effects of long-term clonidine administration on the hemodynamic and neuroendocrine postural responses of patients with dysautonomia. Chest. 1983; 83:436-8.
519. Green EA, Raj V, Shibao CA, et al. Effects of norepinephrine reuptake inhibition on postural tachycardia syndrome. J Am Heart Assoc. 2013; 2:e000395.
520. Raj SR, Black BK, Biaggioni I, et al. Propranolol decreases tachycardia and improves symptoms in the postural tachycardia syndrome: less is more. Circulation. 2009; 120:725-34.
521. Ross AJ, Ocon AJ, Medow MS, et al. A double-blind placebo-controlled cross-over study of the vascular effects of midodrine in neuropathic compared with hyperadrenergic postural tachycardia syndrome. Clin Sci. 2014; 126:289- 96.
522. Figueroa RA, Arnold AC, Nwazue VC, et al. Acute volume loading and exercise capacity in postural tachycardia syndrome. J Appl Physiol. 2014; 117:663-8.
523. Garland EM, Robertson D. Chiari I malformation as a cause of orthostatic intolerance symptoms: a media myth? Am J Med. 2001; 111:546-52.
524. Hubsch C, Baumann C, Hingray C, et al. Clinical classification of psychogenic non-epileptic seizures based on video-EEG analysis and automatic clustering. J Neurol Neurosurg Psychiatr. 2011; 82:955-60.
525. Iglesias JF, Graf D, Forclaz A, et al. Stepwise evaluation of unexplained syncope in a large ambulatory population. Pacing Clin Electrophysiol. 2009; 32 Suppl 1:S202-6.
526. Elliott JO, Charyton C. Biopsychosocial predictors of psychogenic non-epileptic seizures. Epilepsy Res. 2014; 108:1543-53.
527. Mayor R, Howlett S, Grünewald R, et al. Long-term outcome of brief augmented psychodynamic interpersonal therapy for psychogenic nonepileptic seizures: seizure control and health care utilization. Epilepsia. 2010; 51:1169-76.
528. Mayor R, Brown RJ, Cock H, et al. Short-term outcome of psychogenic non-epileptic seizures after communication of the diagnosis. Epilepsy Behav. 2012; 25:676-81.
529. LaFrance WC, Jr., Keitner GI, Papandonatos GD, et al. Pilot pharmacologic randomized controlled trial for psychogenic nonepileptic seizures. Neurology. 2010; 75:1166-73.
530. Goldstein LH, Chalder T, Chigwedere C, et al. Cognitive-behavioral therapy for psychogenic nonepileptic seizures: a pilot RCT. Neurology. 2010; 74:1986-94.
531. Reuber M, Burness C, Howlett S, et al. Tailored psychotherapy for patients with functional neurological symptoms: a pilot study. J Psychosom Res. 2007; 63:625-32.
532. Santos NdO, Benute GRG, Santiago A, et al. Psychogenic non-epileptic seizures and psychoanalytical treatment: results. Rev Assoc Med Bras. 2014; 60:577-84.
533. Zeng W, Deng H. Cough syncope: constrictive pericarditis. Intern Med. 2013; 52:463-5.
534. Guaricci AI, Basso C, Tarantini G. Recurrent syncope on effort due to concealed constrictive pericarditis. Eur Heart J. 2013; 34:1817.
535. Dhar R, Duke RJ, Sealey BJ. Cough syncope from constrictive pericarditis: a case report. Can J Cardiol. 2003; 19:295-6.
536. Vasquez AF, Seger JJ. An uncommon case of heart failure. South Med J. 2009; 102:1183-5.
537. Sviggum HP, Kopp SL, Rettke SR, et al. Perioperative complications in patients with left ventricular non-compaction. Eur J Anaesthesiol. 2011; 28:207-12.
538. Koh C, Lee PW, Yung TC, et al. Left ventricular noncompaction in children. Congenit Heart Dis. 2009; 4:288-94.
539. Enriquez SG, Entem FR, Cobo M, et al. Uncommon etiology of syncope in a patient with isolated ventricular noncompaction. Pacing Clin Electrophysiol. 2007; 30:577-9.
540. Rovetta R, Bonadei I, Vizzardi E, et al. Syncope as presentation of recurrent Tako-Tsubo cardiomyopathy. Minerva Cardioangiol. 2014; 62:366-8.
541. Yoshida T, Hibino T, Fujimaki T, et al. Transient mid-ventricular ballooning syndrome complicated by syncope: a variant of tako-tsubo cardiomyopathy. Int J Cardiol. 2009; 135:e20-e3.
542. Tisserand G, Gil H, Méaux-Ruault N, et al. [Clinical features of pulmonary embolism in elderly: a comparative study of 64 patients]. Rev Med Interne. 2014; 35:353-6.
543. Chakraborty A, Jutley G. Isolated syncope – an uncommon presenting feature of pulmonary embolism. Acute Med. 2011; 10:79-80.
544. Linhart A, Kampmann C, Zamorano JL, et al. Cardiac manifestations of Anderson-Fabry disease: results from the international Fabry outcome survey. Eur Heart J. 2007; 28:1228-35.
545. Acharya D, Robertson P, Kay GN, et al. Arrhythmias in Fabry cardiomyopathy. Clin Cardiol. 2012; 35:738-40.
546. Hwang YT, Tseng CD, Hwang JJ, et al. Cardiac amyloidosis presenting as sick sinus syndrome and intractable heart failure: report of a case. J Formos Med Assoc. 1993; 92:283-7.
547. Velazquez-Ceceña JL, Lubell DL, Nagajothi N, et al. Syncope from dynamic left ventricular outflow tract obstruction simulating hypertrophic cardiomyopathy in a patient with primary AL-type amyloid heart disease. Tex Heart Inst J. 2009; 36:50-4.
548. Strobel JS, Fuisz AR, Epstein AE, et al. Syncope and inducible ventricular fibrillation in a woman with hemochromatosis. J Interv Card Electrophysiol. 1999; 3:225-9.
549. Akashi R, Kizaki Y, Kawano H, et al. Seizures and syncope due to complete atrioventricular block in a patient with acute myocarditis with a normal left ventricular systolic function. Intern Med. 2012; 51:3035-40.
550. Mancio J, Bettencourt N, Oliveira M, et al. Acute right ventricular myocarditis presenting with chest pain and syncope. BMJ Case Rep. 2013; 2013.
551. Patel RAG, DiMarco JP, Akar JG, et al. Chagas myocarditis and syncope. J Cardiovasc Magn Reson. 2005; 7:685- 8.
552. Lopez JA, Treistman B, Massumi A. Myocarditis-associated ventricular fibrillation. An unusual cause of syncope in Wolff-Parkinson-White syndrome. Tex Heart Inst J. 1995; 22:335-8.
553. Dhar KL, Adlakha A, Phillip PJ. Recurrent seizures and syncope, ventricular arrhythmias with reversible prolonged Q-Tc interval in typhoid myocarditis. J Indian Med Assoc. 1987; 85:336-7.
554. Manek M, Kulkarni A, Viera A. Hint of Lyme, an uncommon cause of syncope. BMJ Case Rep. 2014; 2014.
555. Ciesielski CA, Markowitz LE, Horsley R, et al. Lyme disease surveillance in the United States, 1983-1986. Rev Infect Dis. 1989; 11 (suppl 6):S1435-41.
556. Rassi A, Jr., Rassi A, Marin-Neto JA. Chagas disease. Lancet. 2010; 375:1388-402.
557. de Souza ACJ, Salles G, Hasslocher-Moreno AM, et al. Development of a risk score to predict sudden death in patients with Chagas heart disease. Int J Cardiol. 2015; 187:700-4.
558. Leite LR, Fenelon G, Paes AT, et al. The impact of syncope during clinical presentation of sustained ventricular tachycardia on total and cardiac mortality in patients with chronic Chagasic heart disease. Arq Bras Cardiol. 2001; 77:439-52.
559. Martinelli Filho M, Sosa E, Nishioka S, et al. Clinical and electrophysiologic features of syncope in chronic chagasic heart disease. J Cardiovasc Electrophysiol. 1994; 5:563-70.
560. Josephson ME, Wellens HJJ. Syncope in a patient with myotonic dystrophy. Heart Rhythm. 2015; 12:1882-3.
561. Finsterer J, Stöllberger C, Gencik M, et al. Syncope and hyperCKemia as minimal manifestations of short CTG repeat expansions in myotonic dystrophy type 1. Rev Port Cardiol. 2015; 34:361-4.
562. Brescia ST, Rossano JW, Pignatelli R, et al. Mortality and sudden death in pediatric left ventricular noncompaction in a tertiary referral center. Circulation. 2013; 127:2202-8.
563. Bhatia NL, Tajik AJ, Wilansky S, et al. Isolated noncompaction of the left ventricular myocardium in adults: a systematic overview. J Card Fail. 2011; 17:771-8.
564. Hernández-Luis C, García-Morán E, Rubio-Sanz J, et al. [Kearns-Sayre syndrome: recurrent syncope and atrial flutter]. Rev Esp Cardiol. 2007; 60:89-90.
565. Letsas KP, Efremidis M, Pappas LK, et al. Pathophysiology and management of syncope in Kearns-Sayre syndrome. Am Heart Hosp J. 2006; 4:301-2.
566. Konety SH, Horwitz P, Lindower P, et al. Arrhythmias in tako-tsubo syndrome–benign or malignant? Int J Cardiol. 2007; 114:141-4.
567. Alampi G, Nuzzo F, Ronchi E, et al. [Lipomatous hypertrophy and Lev-Lenègre disease]. Cardiologia. 1986; 31:67-70.
568. Bracchi G, Vezzoli F, Rossi L. [The pathology of the primitive or idiopathic block (disease of Lenègre and Lev). Critical review and personal casuistic (authors transl)]. G Ital Cardiol. 1973; 3:509-18.
569. Barlow JB. Lev’s or Lenègre’s disease? J Cardiovasc Electrophysiol. 1994; 5:897.
570. Stéphan E, Aftimos G, Allam C. Familial fascicular block: histologic features of Lev’s disease. Am Heart J. 1985; 109:1399-401.
571. Rasmussen KS, Paulsen SM. [Total atrioventricular block caused by dystrophic calcification: Lev’s disease]. Ugeskr Laeg. 1980; 142:2986-7.
572. Dubrey SW, Hawkins PN, Falk RH. Amyloid diseases of the heart: assessment, diagnosis, and referral. Heart. 2011; 97:75-84.
573. Kaul P, Adluri K, Javangula K, et al. Successful management of multiple permanent pacemaker complications— infection, 13 year old silent lead perforation and exteriorisation following failed percutaneous extraction, superior vena cava obstruction, tricuspid valve endocarditis, pulmonary embolism and prosthetic tricuspid valve thrombosis. J Cardiothorac Surg. 2009; 4:12.
574. Garg NK, Kapoor A, Sinha N. Intermittent electromechanical dissociation due to mechanical prosthetic valve dysfunction. J Heart Valve Dis. 2000; 9:466-8.
575. Silber H, Khan SS, Matloff JM, et al. The St. Jude valve. Thrombolysis as the first line of therapy for cardiac valve thrombosis. Circulation. 1993; 87:30-7.
576. Isner JM, Hawley RJ, Weintraub AM, et al. Cardiac findings in Charcot-Marie-Tooth disease. A prospective study of 68 patients. Arch Intern Med. 1979; 139:1161-5.
577. Santos I, Martín de Dios R, Barrios V, et al. [Anomalous origin of the right coronary artery from the left sinus of Valsalva. Apropos of 2 cases]. Rev Esp Cardiol. 1991; 44:618-21.
578. Hassan WS, Al-Habeeb WA, El-Shaer FE, et al. Exertional dizziness and syncope caused by anomalous left coronary artery origin from the right sinus of Valsalva. Saudi Med J. 2004; 25:1720-2.
579. Lilly SM, Schussler JM, Stoler RC. Anomalous origin of the right coronary artery from the left sinus of Valsalva associated with syncope in a young athlete. Proc (Bayl Univ Med Cent ). 2011; 24:13-4.
580. Groh WJ, Bhakta D. Arrhythmia management in myotonic dystrophy type 1. JAMA. 2012; 308:337-8; author reply 8.
581. Kuhlmann TP, Powers RD. Painless aortic dissection: an unusual cause of syncope. Ann Emerg Med. 1984; 13:549-51.
582. Gilon D, Mehta RH, Oh JK, et al. Characteristics and in-hospital outcomes of patients with cardiac tamponade complicating type A acute aortic dissection. Am J Cardiol. 2009; 103:1029-31.
583. Hashim PW, Assi R, Grecu L, et al. Symptomatic obstruction of the brachiocephalic and left subclavian arteries obscured by aortic stenosis. Ann Vasc Surg. 2014; 28:737-5.
584. Peera MA, LoCurto M, Elfond M. A case of Takayasu arteritis causing subclavian steal and presenting as syncope. J Emerg Med. 2011; 40:158-61.
585. Akdemir R, Ozhan H, Tataroglu C. Coronary-subclavian steal syndrome presenting with chest pain and syncope. Acta Cardiol. 2004; 59:665-7.
586. Chan-Tack KM. Subclavian steal syndrome: a rare but important cause of syncope. South Med J. 2001; 94:445-7.
587. Perryman RA, Bayne E, Miller RH. Bull-worker syncope: congenital subclavian steal syndrome following isometric exercise. Pediatr Cardiol. 1991; 12:105-6.
588. Squarzoni G, Bariani L, Fogli B, et al. [Arterial hypertension and syncope in an adult patient with coarctation of the aorta]. Riv Eur Sci Med Farmacol. 1991; 13:33-5.
589. Ahern M, Lever JV, Cosh J. Complete heart block in rheumatoid arthritis. Ann Rheum Dis. 1983; 42:389-97.
590. Villamayor-Blanco B, Arias M, Sesar-Ignacio A, et al. [Headache and fainting as initial symptoms of syringomyelia associated to Arnold-Chiari and facial angiomatous nevus]. Rev Neurol. 2004; 38:1035-7.
591. Massimi L, Della Pepa GM, Caldarelli M, et al. Abrupt clinical onset of Chiari type I/syringomyelia complex: clinical and physiopathological implications. Neurosurg Rev. 2012; 35:321-9; discussion 9.
592. Montfort J, Maher R, Grieve SM, et al. Syringomyelia: a rare extracardiac contributor to syncope detected incidentally by CMR. Int J Cardiol. 2011; 150:e62-e4.
593. Masson C, Colombani JM. [Chiari type 1 malformation and magnetic resonance imaging]. Presse Med. 2005; 34:1662-7.
594. Ziegler DK, Mallonee W. Chiari-1 malformation, migraine, and sudden death. Headache. 1999; 39:38-41.
595. Arias M, Castillo J, Castro A, et al. [Syncope as the initial manifestation of syringomyelia associated with an Arnold-Chiari abnormality: diagnostic value of computerized tomography]. Med Clin (Barc ). 1986; 86:550-1.
596. Hampton F, Williams B, Loizou LA. Syncope as a presenting feature of hindbrain herniation with syringomyelia. J Neurol Neurosurg Psychiatr. 1982; 45:919-22.
597. Williams B. Simultaneous cerebral and spinal fluid pressure recordings. 2. Cerebrospinal dissociation with lesions at the foramen magnum. Acta Neurochir (Wien ). 1981; 59:123-42.
598. Mangubat EZ, Wilson T, Mitchell BA, et al. Chiari I malformation associated with atlanto-occipital assimilation presenting as orthopnea and cough syncope. J Clin Neurosci. 2014; 21:320-3.
599. Child JS, Perloff JK, Bach PM, et al. Cardiac involvement in Friedreich’s ataxia: a clinical study of 75 patients. J Am Coll Cardiol. 1986; 7:1370-8.
600. Ju JH, Kang MH, Kim HG, et al. Successful treatment of syncope with chemotherapy irresponsive to cardiac pacemaker in head and neck cancer. Yonsei Med J. 2009; 50:725-8.
601. Okmen E, Erdinler I, Oguz E, et al. An unusual cause of reflex cardiovascular syncope: vagal paraganglioma. Ann Noninvasive Electrocardiol. 2003; 8:173-6.
602. Suchard JR. Recurrent near-syncope with flushing. Acad Emerg Med. 1997; 4:718-24.
603. Roshan J, George OK, Vineet S, et al. Torsade de pointes in a case of pheochromocytoma–an unusual presentation of an uncommon disease. Indian Heart J. 2004; 56:248-9.
604. Castells M, Austen KF. Mastocytosis: mediator-related signs and symptoms. Int Arch Allergy Immunol. 2002; 127:147-52
605. Akin C. Anaphylaxis and mast cell disease: what is the risk? Curr Allergy Asthma Rep. 2010; 10:34-8.
606. Bains SN, Hsieh FH. Current approaches to the diagnosis and treatment of systemic mastocytosis. Ann Allergy Asthma Immunol. 2010; 104:1-10.
607. Shaffer HC, Parsons DJ, Peden DB, et al. Recurrent syncope and anaphylaxis as presentation of systemic mastocytosis in a pediatric patient: case report and literature review. J Am Acad Dermatol. 2006; 54:S210-S3.
608. Escribano L, Akin C, Castells M, et al. Current options in the treatment of mast cell mediator-related symptoms in mastocytosis. Inflamm Allergy Drug Targets. 2006; 5:61-77.
609. Koide T, Nakajima T, Makifuchi T, et al. Systemic mastocytosis and recurrent anaphylactic shock. Lancet. 2002; 359:2084.
610. Kremastinos DT, Farmakis D, Aessopos A, et al. Beta-thalassemia cardiomyopathy: history, present considerations, and future perspectives. Circ Heart Fail. 2010; 3:451-8.
611. Surges R, Scott CA, Walker MC. Peri-ictal atrioventricular conduction block in a patient with a lesion in the left insula: case report and review of the literature. Epilepsy Behav. 2009; 16:347-9.
612. Schuele SU, Bermeo AC, Alexopoulos AV, et al. Video-electrographic and clinical features in patients with ictal asystole. Neurology. 2007; 69:434-41.
613. Novy J, Carruzzo A, Pascale P, et al. Ictal bradycardia and asystole: an uncommon cause of syncope. Int J Cardiol. 2009; 133:e90-e3.
614. Monté CPJA, de Krom MCTFM, Weber WEJ, et al. The ictal bradycardia syndrome. Acta Neurol Belg. 2007; 107:22-5.
615. Bruce CJ. Cardiac tumours: diagnosis and management. Heart. 2011; 97:151-60.
616. Reynen K. Cardiac myxomas. N Engl J Med. 1995; 333:1610-7.
617. Driscoll DJ, Jacobsen SJ, Porter CJ, et al. Syncope in children and adolescents. J Am Coll Cardiol. 1997; 29:1039- 45.
618. Massin MM, Bourguignont A, Coremans C, et al. Syncope in pediatric patients presenting to an emergency department. J Pediatr. 2004; 145:223-8.
619. McLeod KA. Syncope in childhood. Arch Dis Child. 2003; 88:350-3.
620. Chen L, Wang C, Wang H, et al. Underlying diseases in syncope of children in China. Med Sci Monit. 2011; 17:PH49-53.
621. Brignole M, Alboni P, Benditt D, et al. Guidelines on management (diagnosis and treatment) of syncope. Eur Heart J. 2001; 22:1256-306.
622. Lewis DA, Dhala A. Syncope in the pediatric patient. The cardiologist’s perspective. Pediatr Clin North Am. 1999; 46:205-19.
623. Kanjwal K, Calkins H. Syncope in children and adolescents. Cardiol Clin. 2015; 33:397-409.
624. Lerman-Sagie T, Rechavia E, Strasberg B, et al. Head-up tilt for the evaluation of syncope of unknown origin in children. J Pediatr. 1991; 118:676-9.
625. MacCormick JM, Crawford JR, Chung SK, et al. Symptoms and signs associated with syncope in young people with primary cardiac arrhythmias. Heart Lung Circ. 2011; 20:593-8.
626. Ritter S, Tani LY, Etheridge SP, et al. What is the yield of screening echocardiography in pediatric syncope? Pediatrics. 2000; 105:E58.
627. Tretter JT, Kavey REW. Distinguishing cardiac syncope from vasovagal syncope in a referral population. J Pediatr. 2013; 163:1618-23.e1.
628. Vlahos AP, Kolettis TM. Family history of children and adolescents with neurocardiogenic syncope. Pediatr Cardiol. 2008; 29:227.
629. Zhang Q, Du J, Wang C, et al. The diagnostic protocol in children and adolescents with syncope: a multi-centre prospective study. Acta Paediatr. 2009; 98:879-84.
630. Zhang Q, Zhu L, Wang C, et al. Value of history taking in children and adolescents with cardiac syncope. Cardiol Young. 2013; 23:54-60.
631. Lerman-Sagie T, Lerman P, Mukamel M, et al. A prospective evaluation of pediatric patients with syncope. Clin Pediatr (Phila ). 1994; 33:67-70.
632. Wren C. Cardiac causes for syncope or sudden death in childhood. Arch Dis Child. 1999; 81:289-91.
633. Miyake CY, Motonaga KS, Fischer-Colbrie ME, et al. Risk of cardiac disease and observations on lack of potential predictors by clinical history among children presenting for cardiac evaluation of mid-exertional syncope. Cardiol Young. 2015:1-7.
634. Ackerman MJ, Tester DJ, Porter CJ. Swimming, a gene-specific arrhythmogenic trigger for inherited long QT syndrome. Mayo Clin Proc. 1999; 74:1088-94.
635. Schimpf R, Veltmann C, Wolpert C, et al. Channelopathies: Brugada syndrome, long QT syndrome, short QT syndrome, and CPVT. Herz. 2009; 34:281-8.
636. Rossano J, Bloemers B, Sreeram N, et al. Efficacy of implantable loop recorders in establishing symptom-rhythm correlation in young patients with syncope and palpitations. Pediatrics. 2003; 112:e228-e33.
637. Al Dhahri KN, Potts JE, Chiu CC, et al. Are implantable loop recorders useful in detecting arrhythmias in children with unexplained syncope? Pacing Clin Electrophysiol. 2009; 32:1422-7.
638. Frangini PA, Cecchin F, Jordao L, et al. How revealing are insertable loop recorders in pediatrics? Pacing Clin Electrophysiol. 2008; 31:338-43.
639. Babikar A, Hynes B, Ward N, et al. A retrospective study of the clinical experience of the implantable loop recorder in a paediatric setting. Int J Clin Pract. 2008; 62:1520-5.
640. Ergul Y, Tanidir IC, Ozyilmaz I, et al. Evaluation rhythm problems in unexplained syncope etiology with implantable loop recorder. Pediatr Int. 2015; 57:359-66.
641. Younoszai AK, Franklin WH, Chan DP, et al. Oral fluid therapy. A promising treatment for vasodepressor syncope. Arch Pediatr Adolesc Med. 1998; 152:165-8.
642. Chu W, Wang C, Wu L, et al. Oral rehydration salts: an effective choice for the treatment of children with vasovagal syncope. Pediatr Cardiol. 2015; 36:867-72.
643. Fouad FM, Sitthisook S, Vanerio G, et al. Sensitivity and specificity of the tilt table test in young patients with unexplained syncope. Pacing Clin Electrophysiol. 1993; 16:394-400.
644. Grubb BP, Temesy-Armos P, Moore J, et al. The use of head-upright tilt table testing in the evaluation and management of syncope in children and adolescents. Pacing Clin Electrophysiol. 1992; 15:742-8.
645. Numan M, Alnajjar R, Lankford J, et al. Cardiac asystole during head up tilt (HUTT) in children and adolescents: is this benign physiology? Pediatr Cardiol. 2015; 36:140-5.
646. Qingyou Z, Junbao D, Jianjun C, et al. Association of clinical characteristics of unexplained syncope with the outcome of head-up tilt tests in children. Pediatr Cardiol. 2004; 25:360-4.
647. Thilenius OG, Quinones JA, Husayni TS, et al. Tilt test for diagnosis of unexplained syncope in pediatric patients. Pediatrics. 1991; 87:334-8.
648. Udani V, Bavdekar M, Karia S. Head up tilt test in the diagnosis of neurocardiogenic syncope in childhood and adolescence. Neurol India. 2004; 52:185-7.
649. Yilmaz S, Gökben S, Levent E, et al. Syncope or seizure? The diagnostic value of synchronous tilt testing and video-EEG monitoring in children with transient loss of consciousness. Epilepsy Behav. 2012; 24:93-6.
650. Alehan D, Celiker A, Ozme S. Head-up tilt test: a highly sensitive, specific test for children with unexplained syncope. Pediatr Cardiol. 1996; 17:86-90.
651. Pongiglione G, Fish FA, Strasburger JF, et al. Heart rate and blood pressure response to upright tilt in young patients with unexplained syncope. J Am Coll Cardiol. 1990; 16:165-70.
652. Ross BA, Hughes S, Anderson E, et al. Abnormal responses to orthostatic testing in children and adolescents with recurrent unexplained syncope. Am Heart J. 1991; 122:748-54.
653. Strieper MJ, Campbell RM. Efficacy of alpha-adrenergic agonist therapy for prevention of pediatric neurocardiogenic syncope. J Am Coll Cardiol. 1993; 22:594-7.
654. Balaji S, Oslizlok PC, Allen MC, et al. Neurocardiogenic syncope in children with a normal heart. J Am Coll Cardiol. 1994; 23:779-85.
655. Scott WA, Pongiglione G, Bromberg BI, et al. Randomized comparison of atenolol and fludrocortisone acetate in the treatment of pediatric neurally mediated syncope. Am J Cardiol. 1995; 76:400-2.
656. McLeod KA, Wilson N, Hewitt J, et al. Cardiac pacing for severe childhood neurally mediated syncope with reflex anoxic seizures. Heart. 1999; 82:721-5.
657. Kelly AM, Porter CJ, McGoon MD, et al. Breath-holding spells associated with significant bradycardia: successful treatment with permanent pacemaker implantation. Pediatrics. 2001; 108:698-702.
658. Zhang Q, Jin H, Wang L, et al. Randomized comparison of metoprolol versus conventional treatment in preventing recurrence of vasovagal syncope in children and adolescents. Med Sci Monit. 2008; 14:CR199-203.
659. Müller G, Deal BJ, Strasburger JF, et al. Usefulness of metoprolol for unexplained syncope and positive response to tilt testing in young persons. Am J Cardiol. 1993; 71:592-5.
660. Bouchardy J, Therrien J, Pilote L, et al. Atrial arrhythmias in adults with congenital heart disease. Circulation. 2009; 120:1679-86.
661. Kumar S, Tedrow UB, Triedman JK. Arrhythmias in adult congenital heart disease: diagnosis and management. Cardiol Clin. 2015; 33:571-88, viii.
662. Murphy JG, Gersh BJ, Mair DD, et al. Long-term outcome in patients undergoing surgical repair of tetralogy of Fallot. N Engl J Med. 1993; 329:593-9.
663. Mylotte D, Pilote L, Ionescu-Ittu R, et al. Specialized adult congenital heart disease care: the impact of policy on mortality. Circulation. 2014; 129:1804-12.
664. Khairy P, Landzberg MJ, Gatzoulis MA, et al. Value of programmed ventricular stimulation after tetralogy of Fallot repair: a multicenter study. Circulation. 2004; 109:1994-2000.
665. Khairy P, Harris L, Landzberg MJ, et al. Sudden death and defibrillators in transposition of the great arteries with intra-atrial baffles: a multicenter study. Circ Arrhythm Electrophysiol. 2008; 1:250-7.
666. Anpalahan M, Gibson S. The prevalence of neurally mediated syncope in older patients presenting with unexplained falls. Eur J Intern Med. 2012; 23:e48-52.
667. Richardson DA, Bexton RS, Shaw FE, et al. Prevalence of cardioinhibitory carotid sinus hypersensitivity in patients 50 years or over presenting to the accident and emergency department with “unexplained” or “recurrent” falls. Pacing Clin Electrophysiol. 1997; 20:820-3.
668. Paling D, Vilches-Moraga A, Akram Q, et al. Carotid sinus syndrome is common in very elderly patients undergoing tilt table testing and carotid sinus massage because of syncope or unexplained falls. Aging Clin Exp Res. 2011; 23:304-8.
669. Rafanelli M, Ruffolo E, Chisciotti VM, et al. Clinical aspects and diagnostic relevance of neuroautonomic evaluation in patients with unexplained falls. Aging Clin Exp Res. 2014; 26:33-7.
670. Shaw FE, Kenny RA. The overlap between syncope and falls in the elderly. Postgrad Med J. 1997; 73:635-9.
671. Matthews IG, Tresham IAE, Parry SW. Syncope in the older person. Cardiol Clin. 2015; 33:411-21.
672. Newton J, Kenny R. Syncope and falls in older people: defining the size of the problem. Expert Rev Pharmacoecon Outcomes Res. 2001; 1:187-97.
673. Duncan GW, Tan MP, Newton JL, et al. Vasovagal syncope in the older person: differences in presentation between older and younger patients. Age Ageing. 2010; 39:465-70.
674. O’Dwyer C, Bennett K, Langan Y, et al. Amnesia for loss of consciousness is common in vasovagal syncope. Europace. 2011; 13:1040-5.
675. Parry SW, Steen IN, Baptist M, et al. Amnesia for loss of consciousness in carotid sinus syndrome: implications for presentation with falls. J Am Coll Cardiol. 2005; 45:1840-3.
676. Lakatta EG, Levy D. Arterial and cardiac aging: major shareholders in cardiovascular disease enterprises: Part I: aging arteries: a “set up” for vascular disease. Circulation. 2003; 107:139-46.
677. Grubb BP, Karabin B. Syncope: evaluation and management in the geriatric patient. Clin Geriatr Med. 2012; 28:717-28.
678. Esposito C, Dal Canton A. Functional changes in the aging kidney. J Nephrol. 2010; 23 Suppl 15:S41-5.
679. Racco F, Sconocchini C, Alesi C, et al. Long-term follow-up after syncope. A group of 183 patients observed for 5 years. Minerva Cardioangiol. 2000; 48:69-78.
680. Kapoor WN, Hanusa BH. Is syncope a risk factor for poor outcomes? Comparison of patients with and without syncope. Am J Med. 1996; 100:646-55.
681. Ruwald MH, Hansen ML, Lamberts M, et al. Comparison of incidence, predictors, and the impact of co-morbidity and polypharmacy on the risk of recurrent syncope in patients <85 versus ≥85 years of age. Am J Cardiol. 2013; 112:1610-5.
682. Ungar A, Galizia G, Morrione A, et al. Two-year morbidity and mortality in elderly patients with syncope. Age Ageing. 2011; 40:696-702.
683. Forman DE, Rich MW, Alexander KP, et al. Cardiac care for older adults. Time for a new paradigm. J Am Coll Cardiol. 2011; 57:1801-10.
684. O’Mahony D, Foote C. Prospective evaluation of unexplained syncope, dizziness, and falls among community-dwelling elderly adults. J Gerontol A Biol Sci Med Sci. 1998; 53:M435-M40.
685. Tan MP, Kenny RA. Cardiovascular assessment of falls in older people. Clin Interv Aging. 2006; 1:57-66.
686. Ryan DJ, Nick S, Colette SM, et al. Carotid sinus syndrome, should we pace? A multicentre, randomised control trial (Safepace 2). Heart. 2010; 96:347-51.
687. Davies AJ, Kenny RA. Falls presenting to the accident and emergency department: types of presentation and risk factor profile. Age Ageing. 1996; 25:362-6.
688. Cohen RA, Poppas A, Forman DE, et al. Vascular and cognitive functions associated with cardiovascular disease in the elderly. J Clin Exp Neuropsychol. 2009; 31:96-110.
689. Vernooij MW, Ikram MA, Vrooman HA, et al. White matter microstructural integrity and cognitive function in a general elderly population. Arch Gen Psychiatry. 2009; 66:545-53.
690. Vogels RLC, Oosterman JM, van Harten B, et al. Profile of cognitive impairment in chronic heart failure. J Am Geriatr Soc. 2007; 55:1764-70.
691. Numé AK, Gislason G, Christiansen CB, et al. Syncope and motor vehicle crash risk: a Danish nationwide study. JAMA Intern Med. 2016; 176:503-10.
692. Simpson C, Dorian P, Gupta A, et al. Assessment of the cardiac patient for fitness to drive: drive subgroup executive summary. Can J Cardiol. 2004; 20:1314-20.
693. Larsen GC, Stupey MR, Walance CG, et al. Recurrent cardiac events in survivors of ventricular fibrillation or tachycardia. Implications for driving restrictions. JAMA. 1994; 271:1335-9.
694. Tan VH, Ritchie D, Maxey C, et al. Prospective assessment of the risk of vasovagal syncope during driving. JACC Clin Electrophysiol. 2016; 2:203-8.
695. Blumenthal R, Braunstein J, Connolly H, et al. Cardiovascular Advisory Panel Guidelines for the medical examination of commerical motor vehicle drivers. Available at: https://www.fmcsa.dot.gov/sites/fmcsa.dot.gov/files/docs/cardio.pdf. Accessed January 10, 2017. Accessed:
696. Akiyama T, Powell JL, Mitchell LB, et al. Resumption of driving after life-threatening ventricular tachyarrhythmia. N Engl J Med. 2001; 345:391-7.
697. Maas R, Ventura R, Kretzschmar C, et al. Syncope, driving recommendations, and clinical reality: survey of patients. BMJ. 2003; 326:21.
698. Epstein AE, Miles WM, Benditt DG, et al. Personal and public safety issues related to arrhythmias that may affect consciousness: implications for regulation and physician recommendations. A medical/scientific statement from the American Heart Association and the North American Society of Pacing and Electrophysiology. Circulation. 1996; 94:1147-66.
699. Bänsch D, Brunn J, Castrucci M, et al. Syncope in patients with an implantable cardioverter-defibrillator: incidence, prediction and implications for driving restrictions. J Am Coll Cardiol. 1998; 31:608-15.
700. Antonelli D, Peres D, Freedberg NA, et al. Incidence of postdischarge symptomatic paroxysmal atrial fibrillation in patients who underwent coronary artery bypass graft: long-term follow-up. Pacing Clin Electrophysiol. 2004; 27:365-7.
701. Thijssen J, Borleffs CJ, van Rees JB, et al. Driving restrictions after implantable cardioverter defibrillator implantation: an evidence-based approach. Eur Heart J. 2011; 32:2678-87.
702. Vijgen J, Botto G, Camm J, et al. Consensus statement of the European Heart Rhythm Association: updated recommendations for driving by patients with implantable cardioverter defibrillators. Europace. 2009; 11:1097- 107.
703. Colivicchi F, Ammirati F, Santini M. Epidemiology and prognostic implications of syncope in young competing athletes. Eur Heart J. 2004; 25:1749-53.
704. Maron BJ, Udelson JE, Bonow RO, et al. Eligibility and disqualification recommendations for competitive athletes with cardiovascular abnormalities: Task Force 3: hypertrophic cardiomyopathy, arrhythmogenic right ventricular cardiomyopathy and other cardiomyopathies, and myocarditis: a scientific statement from the American Heart Association and American College of Cardiology. Circulation. 2015;132:e273-80
705. Link MS, Mark Estes NA. Sudden cardiac death in athletes. Prog Cardiovasc Dis. 2008; 51:44-57.
706. Pelliccia A, Zipes DP, Maron BJ. Bethesda Conference #36 and the European Society of Cardiology Consensus Recommendations revisited a comparison of U.S. and European criteria for eligibility and disqualification of competitive athletes with cardiovascular abnormalities. J Am Coll Cardiol. 2008; 52:1990-6.
707. Zipes DP, Link MS, Ackerman MJ, et al. Eligibility and disqualification recommendations for competitive athletes with cardiovascular abnormalities: Task Force 9: arrhythmias and conduction defects: a scientific statement from the American Heart Association and American College of Cardiology. Circulation. 2015; 132:e315-e25.
708. Albert RK, Schuller JL, Network CCR. Macrolide antibiotics and the risk of cardiac arrhythmias. Am J Respir Crit Care Med. 2014; 189:1173-80.
709. Hastings JL, Levine BD. Syncope in the athletic patient. Prog Cardiovasc Dis. 2012; 54:438-44.
710. O’Connor FG, Levine BD, Childress MA, et al. Practical management: a systematic approach to the evaluation of exercise-related syncope in athletes. Clin J Sport Med. 2009; 19:429-34.
711. Murrell C, Cotter JD, George K, et al. Influence of age on syncope following prolonged exercise: differential responses but similar orthostatic intolerance. J Physiol (Lond). 2009; 587:5959-69.
712. Vettor G, Zorzi A, Basso C, et al. Syncope as a warning symptom of sudden cardiac death in athletes. Cardiol Clin. 2015; 33:423-32.
713. Asplund CA, O’Connor FG, Noakes TD. Exercise-associated collapse: an evidence-based review and primer for clinicians. Br J Sports Med. 2011; 45:1157-62.
714. O’Connor FG, Levine B. Syncope in athletes of cardiac origin: 2B. From personal history and physical examination sections. Curr Sports Med Rep. 2015; 14:254-6.
715. Elliott PM, Anastasakis A, Borger MA, et al. 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy: the Task Force for the Diagnosis and Management of Hypertrophic Cardiomyopathy of the European Society of Cardiology (ESC). Eur Heart J. 2014; 35:2733-79.
716. Zaidi A, Sheikh N, Jongman JK, et al. Clinical differentiation between physiological remodeling and arrhythmogenic right ventricular cardiomyopathy in athletes with marked electrocardiographic repolarization anomalies. J Am Coll Cardiol. 2015; 65:2702-11.
717. The European Society of Cardiology guidelines for the diagnosis and management of syncope. Eur Heart J. 2009; 30:2539-40.
718. Paisey JR, Yue AM, Treacher K, et al. Implantable loop recorders detect tachyarrhythmias in symptomatic patients with negative electrophysiological studies. Int J Cardiol. 2005; 98:35-8.
719. Christou GA, Kouidi EJ, Anifanti MA, et al. A novel strategy for evaluating tilt test in athletes with syncope. Eur J Prev Cardiol. 2016; 23:1003-10.
720. Walsh JAr, Topol EJ, Steinhubl SR. Novel wireless devices for cardiac monitoring. Circulation. 2014; 130:573-81.
721. Maron BJ, Doerer JJ, Haas TS, et al. Sudden deaths in young competitive athletes: analysis of 1866 deaths in the United States, 1980-2006. Circulation. 2009; 119:1085-92.
722. Maron BJ, Spirito P, Shen WK, et al. Implantable cardioverter-defibrillators and prevention of sudden cardiac death in hypertrophic cardiomyopathy. JAMA. 2007; 298:405-12.
723. Corrado D, Basso C, Pavei A, et al. Trends in sudden cardiovascular death in young competitive athletes after implementation of a preparticipation screening program. JAMA. 2006; 296:1593-601.
724. James CA, Bhonsale A, Tichnell C, et al. Exercise increases age-related penetrance and arrhythmic risk in arrhythmogenic right ventricular dysplasia/cardiomyopathy-associated desmosomal mutation carriers. J Am Coll Cardiol. 2013; 62:1290-7.
725. Anderson JB, Czosek RJ, Knilans TK, et al. The effect of paediatric syncope on health-related quality of life. Cardiol Young. 2012; 22:583-8.
726. Barón-Esquivias G, Gómez S, Aguilera A, et al. Short-term evolution of vasovagal syncope: influence on the quality of life. Int J Cardiol. 2005; 102:315-9.
727. Giada F, Silvestri I, Rossillo A, et al. Psychiatric profile, quality of life and risk of syncopal recurrence in patients with tilt-induced vasovagal syncope. Europace. 2005; 7:465-71.
728. Linzer M, Pontinen M, Gold DT, et al. Impairment of physical and psychosocial function in recurrent syncope. J Clin Epidemiol. 1991; 44:1037-43.
729. Romme JJCM, Reitsma JB, Go-Schön IK, et al. Prospective evaluation of non-pharmacological treatment in vasovagal syncope. Europace. 2010; 12:567-73.
730. Rose MS, Koshman ML, Ritchie D, et al. The development and preliminary validation of a scale measuring the impact of syncope on quality of life. Europace. 2009; 11:1369-74.
731. Santhouse J, Carrier C, Arya S, et al. A comparison of self-reported quality of life between patients with epilepsy and neurocardiogenic syncope. Epilepsia. 2007; 48:1019-22.
732. van Dijk N, Sprangers MA, Colman N, et al. Clinical factors associated with quality of life in patients with transient loss of consciousness. J Cardiovasc Electrophysiol. 2006; 17:998-1003.
733. van DN, Sprangers MA, Boer KR, et al. Quality of life within one year following presentation after transient loss of consciousness. Am J Cardiol. 2007; 100:672-6.
734. Faddis MN, Rich MW. Pacing interventions for falls and syncope in the elderly. Clin Geriatr Med. 2002; 18:279- 94.
735. Finkler SA. The distinction between cost and charges. Ann Intern Med. 1982; 96:102-9.
736. Sun BC, Emond JA, Camargo CA, Jr. Direct medical costs of syncope-related hospitalizations in the United States. Am J Cardiol. 2005; 95:668-71.
737. Farwell DJ, Sulke AN. Does the use of a syncope diagnostic protocol improve the investigation and management of syncope? Heart. 2004; 90:52-8.
738. Barón-Esquivias G, Moreno SG, Martínez A, et al. Cost of diagnosis and treatment of syncope in patients admitted to a cardiology unit. Europace. 2006; 8:122-7.







