Heidi Jussil, Anna Chaimani, Bo Carlberg, Mattias Brunstrom
Người dịch: BS. Trương Phan Thu Loan
Bệnh viện Nhân Dân 115
TÓM TẮT
Giới thiệu: Các hướng dẫn thực hành lâm sàng khác nhau về khuyến cáo các nhóm thuốc hạ huyết áp đầu tay. Không có thử nghiệm ngẫu nhiên đối chứng nào cung cấp đầy đủ thông tin của tất cả các nhóm thuốc chính và các phân tích tổng hợp trước đây chủ yếu dựa vào các phân tích tổng hợp bắt cặp để so sánh điều trị.
Phương pháp và phân tích: Một đánh giá tổng quan hệ thống và phân tích tổng hợp mạng được thực hiện để đánh giá hiệu quả và khả năng dung nạp của tất cả các nhóm thuốc hạ huyết áp chính. Dữ liệu được tìm kiếm trên PubMed và CENTRAL vào ngày 21 tháng 2 năm 2020 để xác định các thử nghiệm ngẫu nhiên đối chứng với theo dõi ít nhất 1000 năm-người (person-years) nhằm đánh giá thuốc hạ huyết áp bất kỳ so với các thuốc khác hoặc giả dược.
Tất cả các thử nghiệm đáp ứng các tiêu chí lựa chọn sẽ được đánh giá về nguy cơ sai lệch bằng cách sử dụng công cụ đánh giá nguy cơ sai lệch của Cochrane phiên bản thứ hai. Quá trình lựa chọn nghiên cứu, đánh giá nguy cơ sai lệch và trích xuất dữ liệu được thực hiện bởi hai tác giả đồng thuận. Nguy cơ tương đối từ các thử nghiệm riêng lẻ sẽ được kết hợp trong các phân tích tổng hợp theo cặp; trong trường hợp thiếu các yếu tố nội tại quan trọng, phân tích tổng hợp mạng ngẫu nhiên sẽ được thực hiện. Kết cục chính về hiệu quả là các biến cố tim mạch bất lợi nghiêm trọng, kết cục chính về dung nạp là ngừng điều trị vì bất kỳ lý do gì. Các kết cục phụ bao gồm tử vong do mọi nguyên nhân, tử vong do tim mạch, đột quỵ, nhồi máu cơ tim, suy tim và suy thận cấp. Sự khác biệt về hoạt động trong các nhóm thuốc sẽ được trình bày thông qua các mạng lưới (network) thay thế, bao gồm phân tích độc lập lợi tiểu thiazide và giống thiazide.
Kết quả: 85 thử nghiệm, trong đó có 406.067 người tham gia được theo dõi trong trung bình 4,0 năm, được đưa vào phân tích. Tuổi trung bình là 64,0 tuổi và 41% là phụ nữ. Nhìn chung, 15 nhóm thuốc, sự kết hợp thuốc khác nhau và giả dược đã được đưa vào mạng lưới. So sánh trực tiếp giữa các phối hợp còn thưa thớt và có dấu hiệu không nhất quán giữa so sánh trực tiếp và gián tiếp, đặc biệt là về khả năng dung nạp. Các kết quả chính được trình bày ở hình 1. Liệu pháp phối hợp giữa thuốc ức chế hệ renin–angiotensin–aldosterone (RAAS) và thuốc chẹn kênh canxi (CCB) tỏ ra hiệu quả nhất trong việc ngăn ngừa các biến cố tim mạch chính, theo sau đó là phối hợp thiazide và thuốc lợi tiểu giữ kali. Phối hợp giữa RAAS và thuốc lợi tiểu kém hiệu quả nhất trong số các kết hợp được nghiên cứu. Về khả năng dung nạp, không có phối hợp nào khác biệt đáng kể so với giả dược, mặc dù phối hợp bao gồm một thuốc ức chế thụ thể angiotensin (ARB) có xu hướng được chấp nhận nhiều hơn và sự phối hợp bao gồm và thuốc ức chế men chuyển angiotensin có xu hướng ít được chấp nhận hơn so với giả dược.
Hiệu quả và độ dung nạp của các phối hợp thuốc hạ áp so sánh với placebo

Kết luận:
Trong phân tích tổng hợp mạng lưới đầu tiên về các quốc gia kết hợp thuốc hạ huyết áp, RAAS + CCB tỏ ra hiệu quả nhất trong việc ngăn ngừa các biến cố tim mạch chính. Dựa trên hồ sơ về khả năng dung nạp có lợi hơn, các phối hợp bao gồm ARB có thể được ưu tiên hơn các kết hợp bao gồm ACEi, mặc dù những phát hiện này cần được giải thích một cách thận trọng do thiếu dữ liệu so sánh trực tiếp.
GIỚI THIỆU
Tăng huyết áp (huyết áp ≥140/90 mm Hg) được ước tính sẽ ảnh hưởng đến hơn một tỷ người trên toàn cầu [1,2]. Các nghiên cứu đã chỉ ra rằng tăng huyết áp là yếu tố nguy cơ quan trọng nhất dẫn đến tử vong và bệnh tim mạch (CVD) trên toàn thế giới [2], và việc hạ huyết áp trong phạm vi tăng huyết áp sẽ làm giảm nguy cơ mắc CVD [2,3].
Năm nhóm thuốc chính đã được chứng minh là làm giảm nguy cơ mắc bệnh tim mạch
so với giả dược hoặc không điều trị; Thuốc ức chế men chuyển (ACEi), thuốc ức chế thụ thể angiotensin II (ARB), thuốc chẹn kênh canxi (CCB), thuốc lợi tiểu và thuốc chẹn beta (BB) [4,5]. Mặc dù BB thường không được xem như liệu pháp đầu tay do phòng ngừa đột quỵ kém hiệu quả hơn so với các thuốc khác [6], các hướng dẫn điều trị tăng huyết áp hiện nay khác nhau về khuyến cáo thuốc nào sẽ được sử dụng làm liệu pháp đầu tay [7,8]. Trong khi các hướng dẫn của Hoa Kỳ khuyến nghị điều trị đơn lẻ với ACEi, ARB, CCB hoặc thuốc lợi tiểu từ ban đầu [7]. Các hướng dẫn của Châu Âu khuyến cáo bắt đầu điều trị bằng thuốc ức chế hệ renin–angiotensin–aldosterone (RAAS) (ACEi hoặc ARB), kết hợp với chẹn kênh canxi hoặc thuốc lợi tiểu. Các khuyến cáo gần đây nhất của Vương quốc Anh, từ Viện Sức khỏe và Chăm sóc Quốc gia, khuyến nghị các chất ức chế RAAS ở người trẻ tuổi và người mắc bệnh tiểu đường, trong khi CCB được xem là nhóm thuốc được lựa chọn cho người già và người gốc Phi [9].
Mặc dù nhiều thuốc chống tăng huyết áp đã được so sánh với nhau hoặc với giả dược một cách riêng biệt, nhưng không có thử nghiệm nào đủ mạnh so sánh đối đầu trực tiếp tất cả các nhóm thuốc chính và đánh giá kết cục liên quan đến CVD. Một số tổng quan hệ thống và phân tích tổng hợp bắt cặp nhằm đánh giá điều này đã được công bố, nhưng tất cả đều giới hạn các phân tích của họ trong các thử nghiệm so sánh đánh giá đối đầu hai hoặc nhiều thuốc hạ áp và loại trừ các thử nghiệm đối chứng với giả dược [5,10,12] Loại trừ các thử nghiệm đối chứng giả dược có nghĩa là loại trừ thông tin có giá trị tiềm tàng thu được thông qua so sánh gián tiếp, có khả năng ảnh hưởng đến kết quả tổng thể [13]. Hơn nữa, hai phân tích tổng hợp được trích dẫn nhiều nhất ủng hộ quan điểm rằng tất cả các nhóm thuốc chính đều có thể so sánh được lại dựa trên việc sử dụng các phân tích tổng hợp theo cặp, so sánh từng nhóm thuốc với tất cả các nhóm thuốc khác [5,10]. Điều này mặc nhiên giả định rằng tất cả các nhóm thuốc được sử dụng để so sánh là tương tự nhau. Tuy nhiên, nó sẽ che giấu những khác biệt quan trọng về mặt lâm sàng. Cho đến nay, phân tích tổng hợp mạng hiện nay chỉ đánh giá các thuốc hạ huyết áp khác nhau trong dân số nói chung, rất khó diễn giải do những hạn chế trong lựa chọn nghiên cứu, trích xuất dữ liệu và đánh giá nguy cơ sai lệch [14].
Tất cả các đánh giá tổng quan tính hệ thống sử dụng phân loại thông thường cho các thuốc chống tăng huyết áp được mô tả ở trên [4,5,10,12]. Tuy nhiên, việc phân loại các nhóm thuốc có thể đóng một vai trò quan trọng đối với kết quả phân tích tổng hợp. Ví dụ, nhóm thuốc lợi tiểu có thể được chia thành thuốc lợi tiểu loại thiazide và giống thiazide. Các hướng dẫn của Hoa Kỳ và Châu Âu đánh đồng các phân lớp này [7,8], trong khi các hướng dẫn của Vương quốc Anh ưu tiên khuyên dùng thuốc lợi tiểu giống thiazide [9]. Khuyến nghị của Vương quốc Anh được hỗ trợ bởi sự khác biệt về dược lý [15], cũng như các phân tích tổng hợp gần đây đánh giá sự khác biệt trong việc giảm huyết áp và giảm nguy cơ mắc CVD [16,17]. Một phân nhóm được quan tâm khác là các chất ức chế hệ renin-angiostensinogen (thuốc ACEi và ARB). Mặc dù khác biệt về mặt dược lý, các nhóm này hoạt động trên cùng một hệ thống sinh lý và bằng chứng từ các thử nghiệm lâm sàng cho thấy không có sự khác biệt về hiệu quả giữa các nhóm [18].
Nhóm thứ ba là chẹn kênh canxi, CCB có thể được chia nhỏ thành các thuốc dihydropyridine và non-dihydropyridine, dihydropyridine có tính chọn lọc cao đối với hệ mạch trong khi non-dihydropyridine có đặc tính chống loạn nhịp [19].
Tóm lại, các hướng dẫn thực hành lâm sàng khác nhau trong việc khuyến cáo về điều trị hạ huyết áp đầu tay. Điều này phản ánh việc không có so sánh trực tiếp giữa các nhóm thuốc chính và do đó không chắc chắn về so sánh hiệu quả giữa các nhóm. Mục tiêu và mục đích của nghiên cứu này là so sánh hiệu quả và khả năng dung nạp của các nhóm thuốc hạ huyết áp khác nhau để phòng ngừa bệnh tim mạch thông qua tổng quan hệ thống và phân tích tổng hợp mạng lưới, kết hợp bằng chứng từ các thử nghiệm so sánh cũng như đối chứng giả dược. Hơn nữa, nghiên cứu cũng đánh những khác biệt tiềm ẩn giữa các phân nhóm khác nhau của thuốc lợi tiểu, thuốc ức chế renin-angiostensinogen và CCB.
PHƯƠNG PHÁP
Chúng tôi sẽ thực hiện việc đánh giá một cách hệ thống dưới sự hướng dẫn của các khuyến cáo từ Liên đoàn Cochrane [20]. Giao thức được viết với hướng dẫn từ Tuyên Bố Các Mục Báo Cáo Ưu Tiên Cho Tổng Quan Hệ Thống Và Giao Thức Phân Tích Tổng Hợp, với các cân nhắc bổ sung dành riêng cho phân tích tổng hợp mạng lưới [21,22], và được đăng ký trong cơ sở dữ liệu PROSPERO vào ngày 21 tháng 8 năm 2020. Mọi cập nhật quan trọng đối với giao thức sẽ được sửa đổi trên PROSPERO và/hoặc được mô tả trong báo cáo cuối cùng. Báo cáo cuối cùng sẽ tuân theo các đề xuất từ Các Mục Báo Cáo Ưu Tiên Cho Tổng Quan Hệ Thống Và Giao Thức Phân Tích Tổng Hợp Và Tổng Hợp Mạng Lưới (PRISMA-NMA) [23]
TIÊU CHÍ NHẬN VÀO
CÁC LOẠI NGHIÊN CỨU: Các thử nghiệm đối chứng ngẫu nhiên so sánh bất kỳ loại thuốc hạ huyết áp đơn lẻ, hoặc kết hợp giữa các thuốc hạ huyết áp, với một thuốc/phối hợp thuốc khác, giả dược hoặc không điều trị sẽ được đưa vào. Các thử nghiệm sử dụng thiết kế nghiên cứu tiến cứu ngẫu nhiên nhãn mở (PROBE) cũng được chấp nhận, trong khi các thử nghiệm ngẫu nhiên theo cụm, thử nghiệm chéo và thử nghiệm can thiệp kết hợp hoặc phức tạp sẽ bị loại trừ. Các thử nghiệm đánh giá các chiến lược điều trị khác nhau, chẳng hạn như điều trị tích cực hơn so với điều trị ít chuyên sâu hơn, cũng sẽ bị loại trừ vì chúng không truyền tải thông tin về tác dụng cụ thể của từng loại thuốc hoặc nhóm thuốc. Chúng tôi sẽ giới hạn các phân tích của mình trong các thử nghiệm với ít nhất 1000 năm-người theo dõi để tránh các thử nghiệm nhỏ không phải đánh giá tác dụng của các thuốc hạ huyết áp đối với các biến cố tim mạch, mà là ảnh hưởng của các tác nhân khác nhau đối với mức huyết áp. Hàng trăm thử nghiệm như vậy tồn tại; nhưng biến cố tim mạch thường không phổ biến, và khi xuất hiện sẽ được ghi nhận là biến cố bất lợi và do đó không được đánh giá đúng đắn.
ĐẶC ĐIỂM DÂN SỐ
Các thử nghiệm sẽ được nhận vào nếu bệnh nhân tham gia hoặc dự phòng tiên phát hoặc mắc bệnh động mạch vành ổn định, bệnh mạch máu não trước đó, đái tháo đường hoặc bệnh thận mạn nhẹ (độ lọc cầu thận ước tính (eGFR) 60–89 mL/phút/1,73 m2). Vì các nhóm thuốc chính được liệt kê bên dưới (xem phần Các loại can thiệp) có thể được kết hợp (ngoại trừ ACEi+ARB), và được kê đơn theo bất kỳ thứ tự nào nếu không có tương tác quan trọng về kết cục bệnh tim mạch, chúng tôi sẽ đưa vào thử nghiệm trên bệnh nhân chưa từng điều trị và bệnh nhân được điều trị trước đó trong phân tích tổng hợp mạng. Các nghiên cứu có hơn 50% người tham gia bị suy tim, rối loạn chức năng thất trái, nhồi máu cơ tim cấp, albumin niệu đại thể, bệnh thận giai đoạn cuối hoặc bệnh thận mãn tính giai đoạn 3 trở lên (eGFR <60 mL/phút/1,73 m2) sẽ bị loại trừ. Lý do cho những trường hợp loại trừ này là do một hoặc một số nhóm thuốc được sử dụng trong nghiên cứu có tác dụng riêng biệt vượt ra ngoài tác dụng hạ huyết áp [7,8,24,25]. Do đó, giả định về tính bắc cầu (xem phần Đánh giá giả định về tính bắc cầu) sẽ bị vi phạm nếu các thử nghiệm như vậy được kết hợp với các thử nghiệm đánh giá các thuốc tương tự trong quần thể bệnh nhân mà tác dụng đó không có. Mặc dù một số người sẽ tranh luận về tác dụng cụ thể của thuốc ức chế hệ renin-angiostensinogen ở những người mắc bệnh động mạch vành ổn định, cũng như người mắc bệnh tiểu đường và bệnh thận mãn tính nhẹ. Các tổng quan hệ thống gần đây chưa xác nhận tác dụng trên đối với kết cục tim mạch [18,26,28]. Dựa trên những phát hiện này, các thử nghiệm ở những người mắc bệnh mạch vành ổn định, bệnh tiểu đường và bệnh thận mãn tính nhẹ sẽ được đưa vào phân tích chính của nghiên cứu và loại trừ trong các phân tích độ nhạy để đánh giá tác động đối với kết quả tổng thể.
CÁC LOẠI BIỆN PHÁP CAN THIỆP
Các biện pháp can thiệp chính được quan tâm là các nhóm thuốc hạ huyết áp trước đây đã được chứng minh là làm giảm nguy cơ biến cố tim mạch; ACEi, ARB, BB, CCB và thuốc lợi tiểu. Đây là những lựa chọn điều trị chính trong thực hành lâm sàng cho các nhóm bệnh nhân được liệt kê ở trên (xem phần Đặc điểm dân số), và do đó sẽ tạo thành nhóm được đánh giá chính trong phân tích này này. Các nhóm thuốc khác, chẳng hạn như thuốc lợi tiểu giữ kali, thuốc chẹn alpha, thuốc giãn mạch ngoại vi và các thuốc tác động trung tâm thần kinh, cũng như các dạng phối hợp thuốc bao gồm bất kỳ nhóm thuốc nào nêu trên, giả dược và không điều trị, sẽ được đưa vào mạng lưới như can thiệp bổ sung để tối đa hóa lượng bằng chứng thông qua so sánh gián tiếp (Hình 1).
ĐO LƯỜNG KẾT CỤC
Kết cục chính về hiệu quả sẽ là kết quả tổng hợp, các biến cố tim mạch bất lợi nghiêm trọng (MACE). Các định nghĩa về MACE có thể thay đổi ở một mức độ nào đó trong các thử nghiệm, nhưng thường bao gồm tử vong do tim mạch, đột quỵ và nhồi máu cơ tim. Ngoài ra có thể bao gồm suy tim, tái thông mạch máu và bệnh động mạch ngoại biên. Nếu có, các kết cục đó được yêu cầu định nghĩa chặt chẽ hơn bằng cách sử dụng tỷ lệ tử vong do tim mạch, nhồi máu cơ tim và đột quỵ. Nếu các định nghĩa khác về MACE được áp dụng, chúng sẽ được chấp nhận để đánh giá trên cơ sở từng trường hợp. Tất cả những sai lệch so với định nghĩa tiêu chuẩn sẽ được chỉ rõ và tác động của định nghĩa MACE sẽ được khảo sát trong các phân tích độ nhạy, ngoại trừ các thử nghiệm không đưa ra kết quả theo định nghĩa tiêu chuẩn.
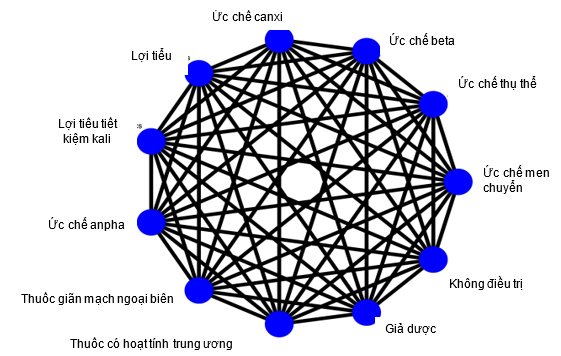
Hình 1. Mạng lưới của tất cả các so sánh theo phân loại thông thường
Kết cục chính của khả năng dung nạp là ngừng vĩnh viễn thuốc trong nghiên cứu. Bao gồm ngừng thuốc vì bất kỳ lý do gì vì điều này phản ánh tính an toàn cũng như hiệu quả và vì việc báo cáo các lý do ngừng thuốc khác nhau rất nhiều giữa các thử nghiệm.
Kết quả phụ là tử vong do mọi nguyên nhân, tử vong do tim mạch, nhồi máu cơ tim, đột quỵ, suy tim và tổn thương thận cấp tính. Kết cục tử vong, cũng như nhồi máu cơ tim và đột quỵ, thường được chấp nhận với các định nghĩa chung, mặc dù đối với nhồi máu cơ tim, định nghĩa đã thay đổi một chút trong những năm qua. Đối với những kết cục này, các định nghĩa được áp dụng trong các thử nghiệm riêng lẻ thường sẽ được chấp nhận. Đối với nhồi máu cơ tim và đột quỵ, mục tiêu chủ yếu của chúng tôi là gộp các biến cố gây tử vong và không gây tử vong lại với nhau. Tuy nhiên, nếu chỉ các nguyên nhân gây tử vong hoặc không gây tử vong được báo cáo riêng, thì chúng tôi sẽ chấp nhận các con số được báo cáo. Chúng tôi cũng sẽ chấp nhận ‘hội chứng mạch vành cấp tính’ tương đương với nhồi máu cơ tim, nhưng chúng tôi sẽ không bao gồm các biến cố mạch vành kết hợp tái thông mạch máu. Đối với suy tim, chúng tôi sẽ chấp nhận các định nghĩa bao gồm chẩn đoán mới về suy tim, nhập viện do suy tim và tử vong do suy tim. Đối với tổn thương thận cấp tính, chúng tôi sẽ áp dụng định nghĩa của Bệnh thận: Cải thiện kết quả toàn cầu (KDIGO), bao gồm tăng ít nhất 50% creatinine huyết thanh, khi thích hợp. Tuy nhiên, phân tích cũng bao gồm việc không tiếp tục điều trị do nguyên nhân tổn thương thận, vì nhiều thử nghiệm đã được thiết kế trước khi định nghĩa KDIGO về tổn thương thận cấp tính được công bố.
CHIẾN LƯỢC TÌM KIẾM
Các tìm kiếm sơ bộ trên trang mạng PubMed và CENTRAL được thực hiện vào ngày 21 tháng 2 năm 2020. Chúng tôi đã sử dụng các thuật ngữ tìm kiếm về điều trị hạ huyết áp kết hợp với một số thuật ngữ CVD cho cả hai cơ sở dữ liệu. Chúng tôi đã giới hạn tìm kiếm của mình trong các nghiên cứu ngẫu nhiên đối chứng, nhưng không hạn chế về ngày tháng hoặc ngôn ngữ.
Chiến lược tìm kiếm đầy đủ trên PubMed là ((“thuốc hạ huyết áp” [Tác dụng dược lý] OR “thuốc hạ huyết áp” [Thuật ngữ MeSH] OR “thuốc hạ huyết áp” [Tất cả các lĩnh vực] HOẶC “hạ huyết áp” [Tất cả các lĩnh vực] HOẶC “hạ huyết áp” [Tất cả các lĩnh vực] HOẶC “hạ huyết áp” [Tất cả các lĩnh vực]) VÀ (“tim mạch” [Tất cả các lĩnh vực] HOẶC “cơ tim” [Tất cả các lĩnh vực] HOẶC “đột quỵ” [Các thuật ngữ MeSH] HOẶC “đột quỵ” [Tất cả các lĩnh vực] HOẶC “suy tim” [Tất cả các lĩnh vực] HOẶC “tử vong” [Tất cả các lĩnh vực]) VÀ (thử nghiệm ngẫu nhiên có kiểm soát[Loại ấn phẩm] HOẶC (ngẫu nhiên hóa [Tiêu đề/Tóm tắt] VÀ có kiểm soát [Tiêu đề/Tóm tắt] VÀ thử nghiệm [Tiêu đề/Tóm tắt]).
Chiến lược tìm kiếm đầy đủ trên CENTRAL là (thuốc hạ huyết áp gần thuốc HOẶC “hạ huyết áp” HOẶC “hạ huyết áp” HOẶC “hạ huyết áp”) VÀ (“tim mạch” HOẶC “cơ tim” HOẶC “đột quỵ” HOẶC “suy tim” HOẶC “tử vong”) trong Tất cả Văn bản. Các phân tích tổng quan hệ thống và phân tích tổng hợp quan trọng sẽ được xem xét kỹ lưỡng hơn cho các thử nghiệm riêng lẻ có thể bị bỏ lỡ bởi các thao tác tìm kiếm cơ sở dữ liệu [3,5,10,11,29,30].
Các tài liệu từ PubMed và CENTRAL được kết hợp bằng phần mềm tài liệu tham khảo EndNote, loại bỏ các tài liệu trùng lặp. Các tiêu đề đã được sàng lọc bởi một người đánh giá (HJ) để loại bỏ các ấn phẩm không liên quan. Tóm tắt và các bài báo toàn văn được đánh giá dựa trên các tiêu chí đủ điều kiện bởi hai nhà phê bình độc lập (HJ và BC). Sự khác biệt về việc đưa vào nghiên cứu đã được giải quyết bằng thảo luận hoặc sự tham gia của bên thứ ba (MB). Tất cả các nghiên cứu đáp ứng các tiêu chí đủ điều kiện ở trên sẽ được báo cáo trong tổng quan hệ thống, bất luận kết cục được báo cáo.
TRÍCH XUẤT DỮ LIỆU
Dữ liệu sẽ được hai tác giả trích xuất độc lập từ ấn phẩm gốc vào bảng tính Excel. Dữ liệu được trích xuất sẽ bao gồm các đặc điểm mô tả nghiên cứu cũng như dữ liệu cho mục đích phân tích. Danh sách sơ bộ các biến để trích xuất được trình bày trong Bảng 1. Sự khác biệt trong dữ liệu trích xuất sẽ được đánh giá trở lại các ấn phẩm gốc và nếu không chắc chắn sẽ được giải quyết bằng thảo luận hoặc có sự tham gia của nghiên cứu viên thứ ba.
Bảng 1. Các biến số thu thập
| CÁC BIẾN SỐ THU THẬP | |
| MÔ TẢ NGHIÊN CỨU | PHÂN TÍCH (CẤP ĐỘ ĐIỀU TRỊ) |
| • ID Nghiên cứu
• Năm xuất bản • Số bệnh nhân tham gia ngẫu nhiên • Tuổi (trung bình) • Giới tính • Bệnh nền đồng mắc: • Bệnh mạch máu não (%) • Bệnh động mạch vành (%) • Tổng số bệnh động mạch vành (%) • Đái tháo đường (%) • Can thiệp (thuốc và liều dùng) • Kiểm soát (thuốc và liều dùng) • Kinh phí • Kết thúc sớm • Lý do kết thúc sớm. • Định nghĩa MACE • Định nghĩa kết cục khác. • Bệnh đồng mắc |
• ID Nghiên cứu.
• Điều trị (phân loại) • Bệnh nhân tham gia ngẫu nhiên. • Bệnh nhân tham gia theo dõi về tử vong • Bệnh nhân tham gia theo dõi về bệnh động mạch vành. • Thời gian theo dõi (trung bình) • Biến cố tim mạch quan trọng (n) • Không tiếp tục điều trị • Tử vong do mọi nguyên nhân. • Tử vong do bệnh tim mạch. • Đột quỵ. • Nhồi máu cơ tim (n) • Suy tim (n) • Tổn thương thận cấp (n) • HAtt/Hattr cơ sở (trung bình). • HAtt/Hattr theo dõi (trung bình). • Sự chênh lệch HAtt HAttr trong quá trình theo dõi (trung bình) |
DỮ LIỆU HUYẾT ÁP
Mức huyết áp tâm thu và tâm trương trung bình ban đầu và trong quá trình theo dõi sẽ được thu thập cho mỗi nhóm điều trị trong mỗi thử nghiệm. Nếu mức huyết áp cơ sở không được trình bày riêng cho từng nhóm điều trị, các giá trị cho tổng dân số nghiên cứu sẽ được trích xuất và được giả định là tương tự nhau với các nhóm ngẫu nhiên. Đối với giá trị huyết áp theo dõi, chúng tôi sẽ đánh giá mức trung bình trong thời gian theo dõi. Nếu điều này không được ghi nhận, chúng tôi sẽ tính thủ công mức trung bình trong quá trình theo dõi đầy đủ hoặc chỉ gồm giá trị tại một thời điểm duy nhất (ví dụ: lần tham khám trước đó). Sự khác biệt về huyết áp giữa các nhóm sẽ được ghi lại dưới dạng báo cáo hoặc được tính toán thủ công từ các giá trị theo dõi khi không có báo cáo riêng biệt.
DỮ LIỆU KẾT QUẢ
Chúng tôi sẽ trích xuất số lượng bệnh nhân tham gia và các biến cố cho mỗi nhánh điều trị trong mỗi nghiên cứu, bất cứ khi nào có thể. Nếu số lượng biến cố không được trình bày, chúng tôi sẽ ước tính số lượng biến cố bằng các tính toán được báo cáo, ví dụ: tính toán ngược từ tỷ lệ mới mắc hoặc đếm thủ công số lượng biến cố từ đường cong Kaplan-Meier [34]. Chúng tôi sẽ sử dụng các định nghĩa được mô tả ở trên cho từng kết cuc6 (xem phần Đo lường kết cục).
DỮ LIỆU KẾT CỤC CÒN THIẾU
Số lượng bệnh nhân tham gia bị mất theo dõi sẽ được ghi lại cho các biến cố tim mạch và tử vong, cho từng nhánh điều trị, riêng biệt. Thông thường trong các thử nghiệm tim mạch, việc theo dõi tỷ lệ tử vong của những bệnh nhân tham gia thông qua sổ đăng ký quốc gia hoặc khu vực ngay cả khi những bệnh nhân tham gia bỏ theo dõi lâm sàng trong quá trình can thiệp. Việc mất theo dõi sẽ được báo cáo và tác động của sự mất theo dõi đối với các kết cục chính sẽ được ước tính trong các phân tích độ nhạy bằng cách sử dụng các giả định khác nhau về lý do những người tham gia bị mất khả năng theo dõi trong các giả định này [35,36].
ĐÁNH GIÁ NGUY CƠ SAI LỆCH
Tất cả các thử nghiệm đủ điều kiện sẽ được đánh giá về nguy cơ sai lệch bằng cách sử dụng công cụ đánh giá nguy cơ sai lệch của Liên đoàn Cochrane phiên bản thứ hai (RoB2) [37]. Công cụ RoB2 bao gồm năm lĩnh vực liên quan đến quá trình ngẫu nhiên hóa, sai lệch so với dự định can thiệp, thiếu dữ liệu kết quả, đo lường kết quả và lựa chọn kết quả được báo cáo. Nguy cơ sai lệch sẽ được đánh giá liên quan đến việc chỉ định can thiệp (ý định điều trị).
Hai lĩnh vực đầu tiên sẽ được đánh giá ở cấp độ nghiên cứu, vì cùng một đánh giá áp dụng cho tất cả các kết quả. Các thử nghiệm được đánh giá là có nguy cơ sai lệch cao trong quá trình chọn ngẫu nhiên sẽ bị loại khỏi các phân tích kế tiếp. Trong lĩnh vực thứ hai, các thử nghiệm PROBE sẽ được coi là có nguy cơ sai lệch thấp miễn là không có mối lo ngại đặc biệt nào được ghi nhận.
Lĩnh vực thứ ba sẽ đánh giá riêng biệt kết cục tử vong và kết cục không tử vong, vì các biến cố lâm sàng thường không có sẵn cho những bệnh nhân tham gia bị mất theo dõi, trong khi tình trạng sống sót vẫn có sẵn thông qua sổ đăng ký dân số. Nếu số lượng bệnh nhân tham gia bị thiếu dữ liệu bằng với số lượng biến cố, thì điều này sẽ gây ra một số vấn đề đối lập, khi nguy cơ sai lệch cao thường sẽ yêu cầu sự thiếu hụt không đối xứng ở mức độ lớn như vậy do nó có thể tác động trực tiếp đến hiệu quả lâm sàng.
Đối với lĩnh vực thứ tư, thành viên hội đồng không biết trước kết cục sẽ đánh giá kết quả. Dữ liệu kết quả được báo cáo là các biến cố thường được đánh giá theo cách mở để cho phép giám sát an toàn. Điều này giúp đánh giá kết cục tim mạch khá khách quan [38].
Lĩnh vực thứ năm, đánh giá nguy cơ sai lệch từ việc lựa chọn các kết quả được báo cáo và các sai lệch sẽ được ghi nhận cụ thể. Đánh giá sẽ được thực hiện bởi hai nghiên cứu viên độc lập và sự khác biệt được giải quyết bằng thảo luận hoặc sự tham gia của bên thứ ba.
Nguy cơ sai lệch sẽ được đưa vào đánh giá tổng thể về chất lượng của bằng chứng, trong khung Độ tin cậy vào kết quả theo bộ khung Phân tích tổng hợp mạng lưới (CINeMA), được mô tả trong tiêu đề phụ ‘Độ tin cậy trong bằng chứng mạng lưới’.
TỔNG HỢP DỮ LIỆU
PHÂN TÍCH TỔNG HỢP BẮT CẶP
Với sự hiện diện của hai hoặc nhiều nghiên cứu so sánh can thiệp theo cặp, chúng tôi sẽ tổng hợp kết quả bằng cách sử dụng phân tích tổng hợp tác động ngẫu nhiên theo cặp. Tính không đồng nhất về mặt lâm sàng (nghĩa là sự khác biệt trong nghiên cứu và đặc điểm của bệnh nhân tham gia) của các nghiên cứu trong cùng một so sánh điều trị sẽ được đánh giá trước khi phân tích. Chúng tôi sẽ ước tính phương sai giữa các nghiên cứu (τ2) bằng cách sử dụng công cụ ước tính khả năng tối đa bị hạn chế. Sự không đồng nhất thống kê sẽ dựa trên τ2 cũng như thống kê I2. Nguy cơ tương đối sẽ được tính toán cho tất cả các kết quả trong tất cả các thử nghiệm theo nguyên tắc cố ý điều trị (intention-to-treat) hoặc nguyên tắc cố ý điều trị đã sửa đổi (modified intention-to-treat), sử dụng các trường hợp hoàn chỉnh, trong đó dữ liệu theo dõi không có sẵn cho tất cả những bệnh nhân tham gia ngẫu nhiên. Chúng tôi cũng sẽ thực hiện phân tích độ nhạy với các giả định khác nhau về những người tham gia có dữ liệu không đầy đủ (xem phần Dữ liệu kết cục còn thiếu).
ĐÁNH GIÁ GIẢ ĐỊNH VỀ TÍNH BẮC CẦU
Tính bắc cầu là giả định cơ bản của NMA cho phép suy luận gián tiếp một cách hợp lệ. Nếu tính bắc cầu bị vi phạm, kết quả từ NMA sẽ không hợp lệ. Để đánh giá tính bắc cầu, chúng tôi sẽ so sánh sự phân bố của các tác nhân có thể sửa đổi thông qua việc so sánh trực tiếp. Các tác nhân có thể sửa đổi bao gồm huyết áp tâm thu cơ sở, vì điều này trước đây có liên quan đến tác dụng hạ huyết áp nói chung [3]; bệnh động mạch vành ổn định, vì điều này có thể liên quan đến lợi ích lớn hơn ở mức huyết áp thấp [3]; bệnh đái tháo đường vì có thể liên quan đến tác dụng bất lợi của điều trị ở mức huyết áp thấp [29]; và bệnh thận mãn, khi mà giới hạn trong đó chất ức chế RAAS được coi là vượt trội so với các thuốc khác có phần khác nhau giữa các khuyến cáo [7,9]. Nếu sự phân bố của các đặc điểm này là tương tự nhau, chúng ta có thể loại trừ về tính bắt cầu. Chúng tôi cũng sẽ đánh giá sự giống nhau của các định nghĩa nút (ví dụ: khả năng so sánh liều lượng thuốc) trong các nghiên cứu so sánh các phương pháp điều trị khác nhau.
PHÂN TÍCH TỔNG HỢP MẠNG LƯỚI
Trong trường hợp thiếu tính bắt cầu quan trọng, chúng tôi sẽ thực hiện các tác động ngẫu nhiên NMA. Hai bộ mạng lưới sẽ được tạo ra. Đầu tiên, các nhóm thuốc sẽ được nhóm theo cách phân loại thông thường được mô tả ở trên, mỗi nhóm thuốc đại diện cho một nút trong mạng. Thứ hai, nút thuốc lợi tiểu sẽ được chia thành một nút loại thiazide và một nút giống thiazide. Tất cả các kết quả sẽ được phân tích trong cả hai mạng lưới. Khi phân tích độ nhạy, chúng tôi sẽ phân tích các kết quả chính về hiệu quả và khả năng dung nạp trong cả hai mạng lưới, kết hợp nút ACEi và nút ARB thành một nút ức chế RAAS, cũng như chia nút CCB thành nút dihydropyridine và non-dihydropyridine, tương ứng. Đối với mỗi mạng, chúng tôi sẽ giả sử một tham số không đồng nhất chung trong tất cả các so sánh.
Hiệu quả điều trị sẽ được trình bày bằng các phương pháp điều trị tích cực so với giả dược, sử dụng các biểu đồ forest-lot cũng như cho tất cả các so sánh sử dụng bảng xếp hạng. Các nhóm thuốc sẽ được xếp hạng, sử dụng xếp hạng tích lũy bề mặt bên dưới đường cong (SUCRA), cho từng kết quả riêng biệt trong hai mạng chính và cho kết cục về hiệu quả và khả năng dung nạp chính trong các phân tích độ nhạy với tổ hợp thuốc ức chế RAAS và phân nhóm CCB. SUCRA cho kết cục chính về hiệu quả và khả năng dung nạp sẽ được trình bày trong biểu đồ hai chiều.
Trong trường hợp một số nghiên cứu đánh giá sự kết hợp giữa các nhóm thuốc được xác định, chúng tôi sẽ thực hiện phân tích ở cấp độ thành phần giả định mỗi nhóm thuốc tạo thành một thành phần can thiệp [39,40].
Các phân tích sẽ được thực hiện trong R bằng gói netmeta. (Tham khảo: https://cran.r project.org/web/packages/netmeta/netmeta.pdf)
ĐÁNH GIÁ VỀ SỰ KHÔNG ĐỒNG NHẤT THỐNG KÊ
Sự không đồng nhất sẽ được đánh giá bằng cách sử dụng phương pháp cục bộ và toàn cầu: phương pháp tiếp cận gián tiếp từ bằng chứng trực tiếp và thiết kế bởi mẫu tương tác điều trị tương ứng (design-by-treatment). Các thử nghiệm về sự không nhất quán thường có hiệu quả thấp, chúng tôi sẽ xem xét các giá trị p nhỏ hơn 0,10 ngụ ý sự hiện diện của sự không đồng nhất trong thống kê.
PHÂN TÍCH DƯỚI NHÓM VÀ HỒI QUY TỔNG HỢP
Ngay cả khi tính bắt cầu không rõ ràng cho các tác nhân có thể sửa đổi được nêu phía trên (xem Đánh giá giả định về tính bắc cầu). Sự khác biệt tiềm ẩn trong hiệu quả điều trị trên bệnh nhân có hoặc không có bệnh tiểu đường, bệnh động mạch vành và bệnh thận sẽ được tìm thấy trong các phân tích dưới nhóm hoặc hồi quy tổng hợp. Mặc dù phân tích tổng hợp hiệu quả hơn trong việc phát hiện mối liên hệ giữa các đặc điểm của nghiên cứu và hiệu quả điều trị so với các phân tích dưới nhóm, nhưng kinh nghiệm của chúng tôi là nhiều thử nghiệm không báo cáo tỷ lệ phần trăm chính xác những người tham gia mắc một số bệnh nhất định. Có thể thấy rõ ràng từ các phương pháp, hoặc từ các con số thấp hơn nhiều so với các ngưỡng nhất định. Do đó, phân tich tổng hợp sẽ được sử dụng nếu dữ liệu có sẵn cho phép. Nếu không, các thử nghiệm sẽ được phân đôi dựa trên nếu ≥50% số bệnh nhân tham gia có từng đặc điểm lúc ban đầu. Tác động của huyết áp tâm thu lúc ban đầu, cũng như tuổi trung bình lúc ban đầu, sẽ được đánh giá thông qua phân tích hồi quy tổng hợp.
Đối với một số thử nghiệm so sánh các phương pháp điều trị khác nhau, mức huyết áp trong quá trình theo dõi sẽ khác nhau giữa các nhóm điều trị. Từ góc độ điều trị có chủ ý, bất kỳ nhóm nào làm giảm huyết áp hiệu quả hơn sẽ được cho là sẽ giảm số lượng các biến cố ở mức độ lớn hơn. Tuy nhiên, để có thể trả lời câu hỏi liệu có bất kỳ nhóm thuốc nào có ảnh hưởng đến kết quả không phụ thuộc vào huyết áp hay không, cần phải tính đến những khác biệt như vậy. Điều này sẽ được tìm thấy trong phân tích hồi quy tổng hợp, chênh lệch huyết áp trung bình giữa các lần so sánh trong các thử nghiệm.
XU HƯỚNG THIÊN VỊ TRONG NGHIÊN CỨU
Các biểu đồ hình phễu được sử dụng để đánh giá tác động của nghiên cứu nhỏ đối với từng kết quả riêng biệt. Nếu sự bất đối xứng xảy ra, chúng tôi sẽ sử dụng các mô hình tổng hợp hồi quy mạng lưới để kiểm tra xem sự bất đối xứng có ý nghĩa thống kê hay không và liệu các nghiên cứu nhỏ có xu hướng ưu tiên hơn các nhóm thuốc cụ thể hay không [41]. Để so sánh với 10 nghiên cứu trở lên, chúng tôi cũng sẽ sử dụng các sơ đồ phễu tăng cường đường viền để điều tra khả năng sự bất đối xứng là do sai lệch công bố.
MỨC TIN CẬY CỦA BẰNG CHỨNG MẠNG LƯỚI
Độ tin cậy trong kết quả tổng thể sẽ được đánh giá bằng cách sử dụng khung CINeMA [42]. Khung này bao gồm đánh giá sáu lĩnh vực; sai lệch trong nghiên cứu, sai lệch báo cáo, gián tiếp, thiếu chính xác, không đồng nhất và không mạch lạc. Sự đóng góp về so sánh của từng thử nghiệm, công cụ CINeM cung cấp một cách bán tự động để đánh giá độ tin cậy của kết quả ở cấp độ so sánh cũng như ở cấp độ mạng.
ĐẠO ĐỨC VÀ TƯ TƯỞNG
Đánh giá này không yêu cầu phê duyệt đạo đức. Những phát hiện này sẽ được công bố trên một tạp chí y khoa có bình duyệt và được trình bày tại các hội thảo y tế
TÀI LIỆU THAM KHẢO
- Chow CK, Teo KK, Rangarajan S, et al. Prevalence, awareness, treatment, and control of hypertension in rural and urban communities in high-, middle-, and low income countries. JAMA 2013;310:959–68.
- GBD 2017 Risk Factor Collaborators. Global, regional, and national comparative risk assessment of 84 behavioural, environmental and occupational, and metabolic risks or clusters of risks for 195 countries and territories, 1990-2017: a systematic analysis for the global burden of disease study 2017. Lancet 2018;392:1923–94.
3. Brunström M, Carlberg B. Association of blood pressure lowering with mortality and cardiovascular disease across blood pressure levels: a systematic review and meta-analysis. JAMA Intern Med 2018;178:28–36. - Turnbull F, Neal B, Algert C, Blood Pressure Lowering Treatment Trialists’ Collaboration. Effects of different blood-pressure-lowering regimens on major cardiovascular events: results of prospectivelydesigned overviews of randomised trials. Lancet 2003;362:1527–35.
- Law MR, Morris JK, Wald NJ. Use of blood pressure lowering drugs in the prevention of cardiovascular disease: meta-analysis of 147 randomised trials in the context of expectations from prospective epidemiological studies. BMJ 2009;338:34:b1665.
- Lindholm LH, Carlberg B, Samuelsson O. Should beta blockers remain frst choice in the treatment of primary hypertension? A metaanalysis. Lancet 2005;366:1545–53. 7. Whelton PK, Carey RM, Aronow WS. ACC/AHA/AAPA/ABC/ACPM/ AGS/APhA/ASH/ASPC/NMA/PCNA guideline for the prevention, detection, evaluation, and management of high blood pressure in adults: Executive summary: a report of the American College of Cardiology/American heart association Task force on clinical practice guidelines. Hypertension 2017, 2017.
- Williams B, Mancia G, Spiering W, et al. 2018 ESC/ESH guidelines for the management of arterial hypertension: the task force for the management of arterial hypertension of the European Society of cardiology and the European Society of hypertension: the task force for the management of arterial hypertension of the European Society of cardiology and the European Society of hypertension. J Hypertens 2018;36:1953–2041.
- Boffa RJ, Constanti M, Floyd CN, et al. Hypertension in adults: summary of updated NICE guidance. BMJ 2019;367:l5310.
10 Ettehad D, Emdin CA, Kiran A, et al. Blood pressure lowering for prevention of cardiovascular disease and death: a systematic review and meta-analysis. Lancet 2016;387:957–67.
11 Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressurelowering on outcome incidence in hypertension: 5. Head-to-head comparisons of various classes of antihypertensive drugs – overview and meta-analyses. J Hypertens 2015;33:1321–41.
12 Reboussin DM, Allen NB, Griswold ME. Systematic review for the 2017 ACC/AHA/AAPA/ABC/ACPM/AGS/APhA/ASH/ASPC/ NMA/PCNA guideline for the prevention, detection, evaluation, and management of high blood pressure in adults: a report of the American College of Cardiology/American heart association Task force on clinical practice guidelines. Hypertension 2017.
13 Mills EJ, Kanters S, Thorlund K, et al. The effects of excluding treatments from network meta-analyses: survey. BMJ 2013;347:f5195.
- Wei J, Galaviz KI, Kowalski AJ, et al. Comparison of cardiovascular events among users of different classes of antihypertension medications: a systematic review and network meta-analysis. JAMA Netw Open 2020;3:e1921618.
15 Burnier M, Bakris G, Williams B. Redefning diuretics use in hypertension: why select a thiazide-like diuretic? J Hypertens 2019;37:1574–86.
16 Roush GC, Ernst ME, Kostis JB, et al. Head-To-Head comparisons of hydrochlorothiazide with indapamide and chlorthalidone: antihypertensive and metabolic effects. Hypertension 2015;65:1041–6.
17 Olde Engberink RHG, Frenkel WJ, van den Bogaard B, et al. Effects of thiazide-type and thiazide-like diuretics on cardiovascular events and mortality: systematic review and meta-analysis. Hypertension 2015;65:1033–40.
18 Messerli FH, Bangalore S, Bavishi C, et al. Angiotensin-Converting Enzyme Inhibitors in Hypertension: To Use or Not to Use? J Am Coll Cardiol 2018;71:1474–82.
19 Godfraind T. Calcium channel blockers in cardiovascular pharmacotherapy. J Cardiovasc Pharmacol Ther 2014;19:501–15.
20 Higgins J, Thomas J, Chandler J. Cochrane Handbook for systemati reviews of interventions. 2nd ed. Chichester (UK): John Wiley & Sons, 2019.
21 Shamseer L, Moher D, Clarke M, et al. Preferred reporting items for systematic review and meta-analysis protocols (PRISMA-P) 2015: elaboration and explanation. BMJ 2015;350:g7647.
22 Chaimani A, Caldwell DM, Li T, et al. Additional considerations are required when preparing a protocol for a systematic review with multiple interventions. J Clin Epidemiol 2017;83:65–74.
23 Hutton B, Salanti G, Caldwell DM, et al. The PRISMA extension statement for reporting of systematic reviews incorporating network meta-analyses of health care interventions: checklist and explanations. Ann Intern Med 2015;162:777–84.
24 Ponikowski P, Voors AA, Anker SD, et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC)Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016;37:2129–200.
25 Ibanez B, James S, Agewall S, et al. 2017 ESC guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: the task force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of cardiology (ESC). Eur Heart J
2018;39:119–77.
26 Bangalore S, Fakheri R, Toklu B, et al. Diabetes mellitus as a compelling indication for use of renin angiotensin system blockers: systematic review and meta-analysis of randomized trials. BMJ 2016;352:i438.
27 Bangalore S, Fakheri R, Wandel S, et al. Renin angiotensin system inhibitors for patients with stable coronary artery disease without heart failure: systematic review and meta-analysis of randomized trials. BMJ 2017;356:j4.
28 Brunström M, Eliasson M, Nilsson PM, et al. Blood pressure treatment levels and choice of antihypertensive agent in people with diabetes mellitus: an overview of systematic reviews. J Hypertens 2017;35:453–62.
29 Brunström M, Carlberg B. Effect of antihypertensive treatment at different blood pressure levels in patients with diabetes mellitus: systematic review and meta-analyses. BMJ 2016;352:i717.
30 Rahimi K, Canoy D, Nazarzadeh M, et al. Investigating the stratifed effcacy and safety of pharmacological blood pressure-lowering: an overall protocol for individual patient-level data meta-analyses of over 300 000 randomised participants in the new phase of the blood pressure lowering treatment Trialists’ collaboration (BPLTTC). BMJ
Open 2019;9:e028698.
31 Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension. 1. overview, metaanalyses, and meta-regression analyses of randomized trials. J Hypertens 2014;32:2285–95.
32 Thomopoulos C, Parati G, Zanchetti A. Effects of blood pressure lowering on outcome incidence in hypertension: 4. Effects of various classes of antihypertensive drugs–overview and meta-analyses. J Hypertens 2015;33:195–211.
33 Palmer SC, Mavridis D, Navarese E, et al. Comparative effcacy and safety of blood pressure-lowering agents in adults with diabetes and kidney disease: a network meta-analysis. Lancet 2015;385:2047–56.
34 Guyot P, Ades AE, Ouwens MJNM, et al. Enhanced secondary analysis of survival data: reconstructing the data from published Kaplan-Meier survival curves. BMC Med Res Methodol 2012;12:9.
35 White IR, Higgins JPT, Wood AM. Allowing for uncertainty due to missing data in meta-analysis-part 1: two-stage methods. Stat Med 2008;27:711–27.
36 Chaimani A, Mavridis D, Higgins JPT, Salanti G, et al. Allowing for informative missingness in aggregate data meta-analysis with Protected by copyright.
BMJ Open: first published as 10.1136/bmjopen-2020-044302 on 29 March 2021. Downloaded from http://bmjopen.bmj.com/ on July 3, 2023 at Laboratoires Thea12 Rue Louis Bleriot. 8 Jussil H, et al. BMJ Open 2021;11:e044302. doi:10.1136/bmjopen-2020-044302 continuous or binary outcomes: extensions to metamiss. Stata J 2018;18:716–40.
37 Higgins J, Savovic J, Page M. Chapter 8: Assessing risk of bias in a randomized trial. In: Higgins J, Thomas J, Chandler J, eds. Cochrane Handbook for systematic reviews of interventions. 2nd ed. Chichester (UK): John Wiley & Sons, 2019: 205–28.
38 Moustgaard H, Clayton GL, Jones HE, et al. Impact of blinding on estimated treatment effects in randomised clinical trials: metaepidemiological study. BMJ 2020;368:l6802.
39 Welton NJ, Caldwell DM, Adamopoulos E, et al. Mixed treatment comparison meta analysis of complex interventions: psychological interventions in coronary heart disease. Am J Epidemiol 2009;169:1158–65.
40 Rücker G, Petropoulou M, Schwarzer G. Network meta-analysis of multicomponent interventions. Biom J 2020;62:808–21.
41 Chaimani A, Salanti G. Using network meta-analysis to evaluate the existence of small-study effects in a network of interventions. Res Synth Methods 2012;3:161–76.
42 Nikolakopoulou A, Higgins JPT, Papakonstantinou T, et al. Cinema: an approach for assessing confdence in the results of a network meta-analysis. PLoS Med 2020;17:e1003082.







