TÓM TẮT
Bối cảnh: Telmisartan không giống các thuốc chẹn thụ thể angiotensin khác, là một hoạt chất đồng vận một phần với thụ thể PPARγ (Peroxisome proliferator-activated receptor gamma), một đặc tính cho thấy làm cải thiện các chất đánh dấu bệnh lý tim mạch trên bệnh nhân đái tháo đường trong những nghiên cứu nhỏ.
Tony Antoniou PhD, Ximena Camacho MMath, Zhan Yao MSc, Tara Gomes MHSc, David N. Juurlink MD PhD, Muhammad M. Mamdani MPH PharmD
Biên dịch: Bs. Vũ Thị Tuyết Mai
Khoa Nội Tim Mạch – BV Chợ Rẫy
Tuy nhiên, đặc điểm này có giúp làm giảm nguy cơ các biến cố tim mạch và tử vong trên bệnh nhân đái tháo đường hay không thì chưa được chứng minh. Chúng tôi thực hiện nghiên cứu này nhằm đánh giá nguy cơ về nhồi máu cơ tim, đột quỵ và suy tim ở những bệnh nhân đái tháo đường sử dụng telmisartan so với những bệnh nhân được sử dụng những thuốc chẹn thụ thể angiotensin khác.
Phương pháp: Chúng tôi thực hiện nghiên cứu hồi cứu trên những bệnh nhân vùng Ontario với tuổi lớn hơn hoặc bằng 66, được chẩn đoán đái tháo đường và đã được điều trị với candesartan, irbesartan, losartan, telmisartan hoặc valsartan trong khoảng thời gian từ 01/04/2001 đến 31/03/2011. Tiêu chí chính là gộp các biến cố nhập viện vì nhồi máu cơ tim cấp, đột quỵ hoặc suy tim. Tiêu chí phụ là khảo sát mỗi biến cố trong tiêu chí chính một cách riêng lẻ và thêm vào tiêu chí tử vong do mọi nguyên nhân.
Kết quả: Có 54 186 bệnh nhân đái tháo đường đã được điều trị với một loại thuốc chẹn thụ thể angiotensin trong thời gian nghiên cứu. Sau khi hiệu chỉnh đa biến, những bệnh nhân được điều trị với telmisartan (tỉ số nguy cơ đã hiệu chỉnh HR=0.85, khoảng tin cậy 95%: 0.74-0.97) hoặc valsartan (tỉ số nguy cơ hiệu chỉnh HR 0.86, khoảng tin cậy 95%: 0.77-0.95) có nguy cơ gặp các biến cố gộp trong tiêu chí chính thấp hơn so với những bệnh nhân sử dụng irbesartan. Ngược lại, không có sự khác biệt giữa nhóm sử dụng các thuốc ức chế thụ thể angiotensin khác và irbesartan. Phân tích dữ liệu thứ cấp cho thấy nguy cơ nhập viện vì suy tim ở nhóm sử dụng telmisartan giảm hơn so với irbesartan (tỉ số nguy cơ hiệu chỉnh HR 0.79, khoảng tin cậy 95%: 0.66-0.96), nhưng không có sự khác biệt có ý nghĩa thống kê giữa các thuốc chẹn thụ thể angiotensin khi phân tích các tiêu chí phụ khác.
Bàn luận: So với các thuốc chẹn thụ thể angiotensin khác, telmisartan và valsartan làm giảm nguy cơ nhập viện vì nhồi máu cơ tim cấp, đột quỵ và suy tim ở những bệnh nhân lớn tuổi có đái tháo đường và tăng huyết áp. Do đó, telmisartan và valsartan là những thuốc chẹn thụ thể nên được ưu tiên sử dụng hơn trên những bệnh nhân này.
GIỚI THIỆU
Có khoảng 366 triệu người trên thế giới mắc bệnh đái tháo đường, con số này được dự báo sẽ tăng đến 552 triệu vào năm 2030 1. Vì biến chứng mạch máu lớn là nguyên nhân chính gây tử vong ở bệnh nhân đái tháo đường type 2, nên có rất nhiều phương pháp trị liệu nhắm đến làm giảm biến cố mạch máu lớn ở những bệnh nhân này2,3. Ức chế hệ thống renin-angiotensin-aldosterone với thuốc chẹn thụ thể angiotensin là một chiến lược thường được sử dụng và đặc biệt hấp dẫn trong lĩnh vực này, do nhiều cơ chế mà qua đó angiotensin II góp phần làm tăng nguy cơ bệnh mạch máu lớn liên quan đến bệnh đái tháo đường và tính dung nạp của các thuốc này tốt hơn các loại thuốc ức chế men chuyển4,6
Mặc dù các thuốc chẹn thụ thể angiotensin phần lớn được xem là có thể thay thế nhau trong thực hành lâm sàng, nhưng những bằng chứng từ những nghiên cứu thực nghiệm và nghiên cứu so sánh nhỏ cho thấy telmisartan có đặc tính đa dụng (pleiotropic), khác biệt với các thuốc khác cùng nhóm. Điểm chú ý nhất đó là telmisartan là hoạt chất đồng vận một phần với thụ thể PPARγ, trong những nghiên cứu nhỏ cho thấy đặc điểm này giúp cải thiện các chất đánh dấu bệnh lý tim mạch trên bệnh nhân đái tháo đường type 2 8-13. Tuy nhiên sự hoạt hoá thụ thể PPARγ qua trung gian telmisartan có làm giảm nguy cơ biến chứng mạch máu lớn trên bệnh nhân đái tháo đường so với những thuốc chẹn thụ thể khác không có đặc tính này hay không, vẫn chưa rõ.
Chúng tôi nghiên cứu nhằm so sánh nguy cơ nhồi máu cơ tim cấp, suy tim, và đột quỵ ở những bệnh nhân lớn tuổi có đái tháo đường được điều trị với telmisartan hoặc bất kỳ candesartan, irbesartan, losartan, và valsartan. Chúng tôi dự đoán rằng, do có đặc tính đa tác dụng nên telmisartan sẽ làm giảm nguy cơ biến chứng mạch máu lớn trên những bệnh nhân này khi so sánh với các thuốc chẹn thụ thể angiotensin khác.
PHƯƠNG PHÁP NGHIÊN CỨU
Thiết kế nghiên cứu
Chúng tôi tiến hành nghiên cứu đoàn hệ hồi cứu khảo sát dân số của vùng Ontario với tuổi lớn hơn hoặc bằng 66 tuổi, được chẩn đoán đái tháo đường và đã được điều trị với một trong các thuốc: candesartan, irbesartan, telmisartan, losartan hoặc valsartan trong khoảng thời gian từ 01/04/2001 đến 31/03/2010.
Chúng tôi xác định việc sử dụng thuốc bằng cách sử dụng số liệu từ cơ sở dữ liệu của chương trình trợ cấp thuốc vùng Ontario, trong đó gồm những hồ sơ đầy đủ về các loại thuốc được kê toa đã cấp cho công dân vùng Ontario với tuổi lớn hơn hoặc bằng 65. Chúng tôi loại trừ năm đầu tiên đủ điều kiện bảo hiểm thuốc theo toa (65 tuổi) để tránh có những hồ sơ không đầy đủ. Chúng tôi có được dữ liệu về nhập viện từ cơ sở dữ liệu xuất viện tóm tắt của Viện Thông Tin Sức Khoẻ Canada, gồm những thông tin chi tiết về tình trạng lâm sàng của tất cả những trường hợp nhập viện ở Ontario. Việc tóm tắt bảng theo dõi bệnh nhân được thực hiện bởi những chuyên gia về thông tin y khoa được đào tạo, sử dụng mã thủ thuật và chẩn đoán chuẩn.
Chúng tôi sử dụng dữ liệu dự toán bảo hiểm y tế của Ontario để xác định những yêu cầu khám bệnh, và dữ liệu về bệnh đái tháo đường ở Ontario, để có thông tin về những trường hợp chẩn đoán đái tháo đường. Cơ sở dữ liệu này là một đăng ký dữ liệu hành chính hợp pháp của những công dân vùng Ontario được chẩn đoán đái tháo đường, bao gồm từ những hồ sơ trong bệnh viện và những yêu cầu khám bệnh tại phòng khám. Việc xác định của ít nhất một lần nhập viện hoặc hai lần bác sĩ chẩn đoán đái tháo đường trong khoảng thời gian 2 năm, có độ nhạy là 86% và độ đặc hiệu là 97% để chẩn đoán những người có bệnh đái tháo đường (loại trừ những trường hợp đái tháo đường thai kỳ) trong hồ sơ chăm sóc chính14. Cuối cùng, chúng tôi sử dụng cơ sở dữ liệu về thầy thuốc của Viện khoa học thẩm định lâm sàng để xác định chuyên khoa của bác sĩ, và dữ liệu người đăng ký (RPD) để có được dữ liệu nhân khẩu học của bệnh nhân. Các cơ sở dữ liệu này được liên kết một cách ngẫu nhiên bằng cách sử dụng số thẻ y tế được mã hoá, thường được sử dụng cho các nghiên cứu dựa trên dân số của các thuốc. 15-18
Xác định đoàn hệ
Chúng tôi xác định ngày bắt đầu nghiên cứu là ngày mà toa thuốc đầu tiên của các thuốc nghiên cứu được cấp. Để phân tích của chúng tôi chỉ giới hạn trong những bệnh nhân sử dụng những thuốc này lần đầu tiên, chúng tôi loại những bệnh nhân đã được kê toa bất cứ loại thuốc chẹn thụ thể angiotensin nào trong vòng một năm trước thời điểm bắt đầu nghiên cứu. Chúng tôi cũng loại những bệnh nhân được chẩn đoán đái tháo đường sau khi họ đã được kê toa một loại thuốc chẹn thụ thể angiotensin, những bệnh nhân có nhồi máu cơ tim trong vòng 5 năm trước khi bắt đầu điều trị, và những bệnh nhân được điều trị một loại thuốc ức chế men chuyển kết hợp với thuốc chẹn thụ thể angiotensin. Chúng tôi xem việc sử dụng một thuốc chẹn thụ thể angiotensin là liên tục nếu toa thuốc tiếp theo được cho trong thời gian 1.5 lần số ngày cung cấp của toa thuốc trước. Chúng tôi đưa vào nghiên cứu những bệnh nhân chuyển giữa các công thức của cùng một loại thuốc, nhưng kiểm soát những bệnh nhân chuyển qua một thuốc chẹn thụ thể khác trong quá trình theo dõi, hoặc những bệnh nhân ngưng điều trị. Chúng tôi xem là ngừng điều trị nếu toa thuốc sau không được kê trong khoảng thời gian 1.5 lần số ngày được cho trong toa thuốc trước. Ngoài ra, chúng tôi còn kiểm duyệt bệnh nhân sau 5 năm theo dõi, khi tử vong hoặc vào cuối thời điểm nghiên cứu (31 tháng 03 năm 2011), tuỳ theo điều nào xảy ra trước.
Tiêu chí lâm sàng
Tiêu chí chính của nghiên cứu là gộp các biến cố nhập viện vì nhồi máu cơ tim cấp, suy tim và đột quỵ. Trong tiêu chí phụ, chúng tôi xác định thời gian xảy ra mỗi biến cố riêng lẻ cũng như thời gian tử vong do bất kỳ nguyên nhân gì. Đối với những bệnh nhân nhập viện nhiều lần trong thời gian nghiên cứu, chúng tôi chỉ xem lần nhập viện đầu tiên là biến cố của tiêu chí chính. Chúng tôi xác định ngày tử vong bằng cách sử dụng cơ sở dữ liệu của người đăng ký (RBP), và những chẩn đoán xác định trong suốt quá trình nằm viện bằng cách sử dụng mã phân loại bệnh tật quốc tế lần thứ 9 và 10 (ICD).
Phân tích thống kê
Chúng tôi sử dụng thống kê mô tả cho những đặc điểm về nhân khẩu học và lâm sàng của bệnh nhân, và dùng hệ số ảnh hưởng (Standardized differences) để kiểm tra sự khác biệt giữa các nhóm. Hệ số ảnh hưởng nhỏ hơn 0.1 gợi ý có sự cân bằng tốt giữa các nhóm cho một đồng biến được cho 19. Chúng tôi tiến hành phân tích thời gian xảy ra những biến cố trong tiêu chí chính bằng việc sử dụng hồi qui Cox đa biến để điều chỉnh các biến lâm sàng và nhân khẩu học. Chúng tôi xem những bệnh nhân sử dụng irbesartan là nhóm tham chiếu. Irbesartan được ưu tiên sử dụng là thuốc tham chiếu bởi vì giống như telmisartan, nó có thời gian bán huỷ dài và có tác dụng hạ áp vượt trội hơn so với các thuốc chẹn thụ thể khác 20-24. Cuối cùng, chúng tôi khảo sát đáp ứng liều, trong đó các liều thấp, trung bình, cao của các thuốc chẹn thụ thể được xem là các đồng biến phụ thuộc thời gian, với việc sử dụng liều thấp làm tham chiếu. Chúng tôi xác định các giả định tỷ lệ rủi ro (proportional hazards) bằng cách kiểm định ý nghĩa thống kê của các biến điều trị phụ thuộc thời gian, và bằng việc quan sát đường cong sống còn ước lượng. Tất cả các phân tích được thực hiện bằng phần mềm SAS phiên bản 9.2.
Nghiên cứu này được chấp thuận bởi Hội đồng Nghiên cứu Y Đức của Trung Tâm Y Khoa Sunnybrook, Toronto, Ontario.
KẾT QUẢ
Chúng tôi chọn 54186 bệnh nhân đái tháo đường đã được điều trị với một thuốc chẹn thụ thể angiotensin trong suốt thời gian nghiên cứu. Trong những bệnh nhân này, có 10940 bệnh nhân (20.2%) điều trị với candesartan, 12691(23.4%) điều trị với irbesartan, 8411(15.5%) bệnh nhân với losartan, 8182 bệnh nhân (15.1% ) với telmisartan, và 13962 bệnh nhân (25.8%) với valsartan (bảng 1). Đối với tiêu chí chính, bệnh nhân được theo dõi với tổng số điều trị là 107315 người-năm. Nhìn chung, các bệnh nhân có tương đồng cao về các đặc điểm nhân khẩu học, chuyên khoa của các bác sĩ kê toa, bệnh đi kèm và các thuốc sử dụng đồng thời (bảng 1).
Trong phân tích chính, tiêu chí chính (nhập viện vì nhồi máu cơ tim cấp, suy tim hay đột quỵ) xảy ra ở 2712 bệnh nhân (5.0%) đang sử dụng một thuốc chẹn thụ thể angiotensin. Sau khi hiệu chỉnh đa biến (phụ lục 2), chúng tôi thấy rằng telmisartan (tỉ số nguy cơ đã hiệu chỉnh [HR] 0.85, khoảng tin cậy 95% [CI] 0.74-0.97) và valsartan (tỉ số nguy cơ đã hiệu chỉnh [HR] 0.86, khoảng tin cậy 95% [CI] 0.77-0.96) làm giảm đáng kể nguy cơ xảy ra các biến cố trong tiêu chí chính khi so sánh với ibesartan (hình 1). Tuy nhiên, chúng tôi không thấy sự khác biệt về nguy cơ xảy ra tiêu chí chính giữa irbesartan với losartan (tỉ số nguy cơ đã hiệu chỉnh HR 0.93, khoảng tin cậy 95% CI 0.83 – 1.05 ) hay candesartan (tỉ số nguy cơ đã hiệu chỉnh HR 0.99, khoảng tin cậy 95% CI 0,89-1.11) (hình 1)
Trong các phân tích thứ cấp, chúng tôi xác định có 2708 trường hợp tử vong, 1505 trường hợp nhập viện vì suy tim, 806 trường hợp nhập viện vì nhồi máu cơ tim cấp và 804 trường hợp nhập viện vì đột quỵ. So với irbesartan, telmisartan có nguy cơ suy tim thấp hơn (tỉ số nguy cơ đã hiệu chỉnh HR 0.80, khoảng tin cậy 95% 0.66-0.96), nhưng chúng tôi không tìm thấy sự khác biệt có ý nghĩa giữa các thuốc chẹn thụ thể angiotensin trong tất cả các so sánh khác (hình 2).
Khi phân tích đáp ứng – liều, chúng tôi thấy không có sự khác biệt về nguy cơ của biến cố chính khi sử dụng liều trung bình (tỉ số nguy cơ đã hiệu chỉnh HR 1.04, khoảng tin cậy 95% 0.95-1.14), hay liều cao (tỉ số nguy cơ đã hiệu chỉnh HR 1.05, khoảng tin cậy 95% 0.90-1.23) của các thuốc chẹn thụ thể angiotensin so với liều thấp của các thuốc này. Những kết quả chính của chúng tôi đã không thay đổi đáng kể sau khi hiệu chỉnh liều (phụ lục 3, tại www.cmaj.ca/lookup/suppl/doi:10.1503/cmaj.121771/-/DC1), mặc dù hiệu quả của valsartan đã giảm đi đôi chút (tỉ số nguy cơ đã hiệu chỉnh HR 0.88, khoảng tin cậy 95% 0.77-1.0).
BÀN LUẬN
Trong nghiên cứu dựa trên dân số này với hơn 50 000 bệnh nhân lớn tuổi có đái tháo đường và bắt đầu điều trị với một thuốc chẹn thụ thể angiotensin, chúng tôi nhận thấy rằng valsartan và telmisartan làm giảm nguy cơ nhập viện vì cả đột quỵ, nhồi máu cơ tim hay suy tim so với irbesartan. Thêm vào đó, so với irbesartan, telmisartan làm giảm nguy cơ về nhập viện do suy tim. Kết quả của chúng tôi cho thấy có sự khác biệt quan trọng có ý nghĩa thống kê về hiệu quả của các thuốc chẹn thụ thể angiotensin khi sử dụng các thuốc này trong phòng ngừa bệnh lý mạch máu lớn do đái tháo đường, và hiệu quả của một phân nhóm thuốc chẹn thụ thể angiotensin không thể được qui đồng chung cho cả nhóm khi thuốc được sử dụng vì mục đích này trong thực hành lâm sàng.
Mặc dù có chung những đặc điểm về cấu trúc, nhưng vẫn có sự khác biệt quan trọng về dược lý học giữa các thuốc chẹn thụ thể angiotensin, điều này giúp chúng tôi có thể giải thích được các kết quả nghiên cứu của mình. Một cách cụ thể, tại những nồng độ huyết thanh của thuốc đạt được trên lâm sàng, telmisartan là thuốc duy nhất trong các thuốc chẹn thụ thể angiotensin có khả năng tương tác về mặt cấu trúc và kích hoạt một yếu tố phiên mã và hoạt hóa thụ thể PPARγ, quá trình này tham gia vào điều hòa chuyển hóa lipid và sự nhạy cảm insulin 8,25 . Bởi vì telmisartan là một chất đồng vận một phần với thụ thể PPARγ, nên telmisartan không gây ra các tác dụng phụ điển hình thường thấy đối với các thuốc đồng vận toàn phần (thiazolidinediones) như giữ muối và nước, phù và suy tim 26,27 .
Hiện nay vẫn còn thiếu các nghiên cứu ngẫu nhiên có nhóm chứng cũng như các nghiên cứu quan sát, so sánh các tiêu chí tim mạch và tử vong trên bệnh nhân đái tháo đường sử dụng các loại thuốc chẹn thụ thể angiotensin khác nhau. Một nghiên cứu quan sát trước đây so sánh 5 thuốc chẹn thụ thể angiotensin trên bệnh nhân suy tim sung huyết, đã không tìm thấy sự khác biệt về tử vong do mọi nguyên nhân giữa bệnh nhân sử dụng telmisartan và bệnh nhân sử dụng losartan, tuy nhiên, kết quả của nghiên cứu này bị giới hạn vì cỡ mẫu nhỏ (chỉ 143 bệnh nhân được điều trị với telmisartan)28 . Nghiên cứu của chúng tôi được thiết kế dựa trên kết quả của các nghiên cứu nhỏ trên bệnh nhân đái tháo đường, mà trong đó, khi so sánh với các thuốc chẹn thụ thể angiotensin khác, telmisartan làm giảm đáng kể mức lipid máu, nồng độ đường huyết, nồng độ hemoglobin bị glycate hóa, và các dấu ấn sinh học của hiện tượng đề kháng insulin.
Bên cạnh đó, chúng tôi nhận thấy nguy cơ xuất hiện các biến cố trong tiêu chí chính trên bệnh nhân sử dụng valsartan giảm. Mặc dù hiệu quả này bị giảm đi sau khi hiệu chỉnh liều thuốc, nhưng một vài chứng cứ cho thấy valsartan với vai trò một thuốc hạ áp, có thể có hiệu quả bảo vệ tim mạch trên bệnh nhân đái tháo đường mà không liên quan đến liều hay hiệu quả của thuốc. Valsartan gây kháng kết tập tiểu cầu mà không phụ thuộc liều cũng như thời gian, và hiệu quả này rõ ràng hơn trên bệnh nhân đái tháo đường so với bệnh nhân không có đái tháo đường.
Những hạn chế
Cũng như tất cả các nghiên cứu quan sát, kết quả nghiên cứu của chúng tôi bị nhiễu bởi sự khác biệt giữa các nhóm về nguy cơ nền tảng của bệnh mạch máu lớn và tử vong. Tuy nhiên, sự khác biệt này cũng không đáng kể, vì tất cả các nhóm đều có tương đồng cao về các đặc điểm cơ bản, do đó những sai số còn lại có thể được bỏ qua và dường như cũng không có ảnh hưởng đến kết quả nghiên cứu của chúng tôi. Hơn nữa, chúng tôi đã hiệu chỉnh các phân tích cho một dãy các yếu tố dự đoán về lâm sàng và nhân khẩu-xã hội (sociodemographic) quan trọng đối với việc sử dụng thuộc chẹn thụ thể angiotensin và bệnh mạch máu lớn.
Mặc dù chúng tôi đã không đánh giá các thông tin lâm sàng như tiền sử hút thuốc lá hay chỉ số khối cơ thể, nhưng những giới hạn này được phân bố đồng đều trên mỗi nhóm chẹn thụ thể chúng tôi khảo sát. Do đó, khó có thể nghĩ đến một biến số không được đo lường có liên hệ chặt chẽ với các tiêu chí chính của chúng tôi, nhưng được phân bố khác biệt trên các nhóm khác nhau mà đủ mạnh để làm sai lệch các kết quả nghiên cứu. Một nghiên cứu ngẫu nhiên có nhóm chứng lớn có thể kết luận sự khác biệt về hiệu quả giữa các thuốc chẹn thụ thể angiotensin khác nhau trên bệnh nhân đái tháo đường, tuy nhiên, thực hiện một nghiên cứu để so sánh hiệu quả của 5 loại thuốc khác nhau sẽ tốn nhiều tiền bạc và thời gian.
Tuy việc nhầm mã số có thể là nguyên nhân của sai số trong các nghiên cứu quan sát, chúng tôi sử dụng những mã số được hiệu lực hóa để nhận biết đột quỵ, nhồi máu cơ tim cấp và suy tim trong cơ sở dữ liệu, và sự nhầm lẫn mã số khác nhau khó xảy ra trên những bệnh nhân sử dụng các loại thuốc chẹn thụ thể angiotensin.
Cuối cùng, nghiên cứu của chúng tôi bao gồm những bệnh nhân đái tháo đường lớn hơn hay bằng 66 tuổi. Vì vậy, các kết quả nghiên cứu của chúng tôi có thể không áp dụng được trên những bệnh nhân trẻ hơn hay trên những bệnh nhân tăng huyết áp mà không có đái tháo đường.
KẾT LUẬN
Kết quả nghiên cứu của chúng tôi cho thấy telmisartan và valsartan làm giảm nguy cơ nhập viện vì suy tim, đột quỵ hay nhồi máu cơ tim cấp trên bệnh nhân lớn tuổi có đái tháo đường. Cho đến khi dữ liệu này được khẳng định lại bởi những nghiên cứ quan sát hay nghiên cứu ngẫu nhiên có nhóm chứng khác, chúng tôi cho rằng hiệu quả một phân nhóm thuốc có thể không đại diện cho cả nhóm thuốc khi sử dụng các chẹn thụ thể angiotensin để phòng ngừa các biến chứng mạch máu lớn liên quan đái tháo đường hay suy tim, và telmisartan và valsartan có thể là thuốc ưu tiên được lựa chọn đối với các trường hợp này.
|
Bảng 1 (phần 1.1): Những đặc điểm cơ bản của bệnh nhân |
|
|
|
|
|
|
|
|
Thuốc chẹn thụ thể angiotensin, số. (%)* |
|
||
|
Đặc điểm |
Telmisartan (n = 8 182 ) |
Candesartan (n = 10 940) |
Irbesartan (n = 12 691) |
Losartan (n = 8 411) |
Valsartan (n = 13 962) |
|
Tuổi, năm, trung vị (IQR) |
73 (69-78) |
73 (69-79) |
73 (69-78) |
73 (69-79) |
73 (69-78) |
|
Nhóm tuổi, năm |
|
|
|
|
|
|
66-74 |
4 929 (60.2) |
6 426 (58.7) |
7 603 (59.9) |
4 909 (58.4) |
8 197 (58.7) |
|
75-84 |
2 778 (34.0) |
3 778 (34.5) |
4 342 (34.2) |
2 946 (35.0) |
4 863 (34.8) |
|
> 85 |
475 (5.8) |
736 (6.7) |
746 (5.9) |
556 (6.6) |
902 (6.5) |
|
Giới nữ |
4 782 (58.4) |
6 579 (60.1) |
7 326 (57.7) |
5 238 (62.3) |
8 466 (60.6) |
|
Thời gian mắc bệnh đái tháo đường, tuổi, trung vị (IQR) |
6.0 (2.3-10.8) |
6.3 (2.4-11) |
6.5 (2.4-11.1) |
6.2 (2.3-10.5) |
6.1 (2.3-10.5) |
|
Số bệnh nhân nhập viện |
6 272 (76.7) |
8 177 (74.7) |
9 541 (75.2) |
6 351 (75.5) |
10 725 (76.8) |
|
Chỉ số bệnh cùng mắc Charlson |
|
|
|
|
|
|
0 |
567 (6.9) |
801 (7.3) |
860 (6.8) |
511 (6.1) |
978 (7.0) |
|
1 |
595 (7.3) |
801 (7.3) |
940 (7.4) |
661 (7.9) |
1 000 (7.2) |
|
> 2 |
748 (9.1) |
1 161 (10.6) |
1 350 (10.6) |
888 (10.6) |
1 259 (9.0) |
|
Lý do nhập viện 5 năm trước |
|
|
|
|
|
|
Suy tim sung huyết |
519 (6.3) |
989 (9.0) |
957 (7.5) |
755 (9.0) |
997 (7.1) |
|
Đau thắt ngực |
163 (2.0) |
234 (2.1) |
251 (2.0) |
209 (2.5) |
261 (1.9) |
|
Đái tháo đường |
347 (4.2) |
557 (5.1) |
686 (5.4) |
432 (5.1) |
553 (4.0) |
|
Tăng huyết áp |
2 867 (35.0) |
4 234 (38.7) |
4 537 (35.8) |
3 252 (38.7) |
5 167 (37.0) |
|
Đột quỵ hoặc cơn thoáng thiếu máu não |
261 (3.2) |
417 (3.8) |
443 (3.5) |
312 (3.7) |
431 (3.1) |
|
Bệnh cơ tim phì đại |
11 (0.1) |
15 (0.1) |
9 (0.1) |
9 (0.1) |
14 (0.1) |
|
Rung nhĩ |
186 (2.3) |
308 (2.8) |
303 (2.4) |
247 (2.9) |
336 (2.4) |
|
Rối loạn nhịp thất |
194 (2.4) |
332 (3.0) |
313 (2.5) |
273 (3.3) |
353 (2.5) |
|
Bệnh lý mạch máu ngoại biên |
58 (0.7) |
100 (0.9) |
107 (0.8) |
77 (0.9) |
96 (0.7) |
|
Can thiệp mạch vành qua da |
907 (11.1) |
1 402 (12.8) |
1 591 (12.5) |
1 091 (13.0) |
1 645 (11.8) |
|
Phẫu thuật bắc cầu mạch vành |
10 (0.1) |
6 (0.1) |
< 5 (0.0) |
8 (0.1) |
6 (0.0) |
|
Tiền căn bệnh gan mạn trong vòng 1 năm |
92 (1.1) |
153 (1.4) |
180 (1.4) |
122 (1.5) |
210 (1.5) |
|
Tiền căn mắc bệnh thận mạn trong 1 năm |
713 (8.7) |
1 262 (11.5) |
1 430 (11.3) |
872 (10.4) |
1 148 (8.2) |
|
Ở tại trung tâm chăm sóc dài hạn |
148 (1.8) |
206 (1.9) |
243 (1.9) |
146 (1.7) |
221 (1.6) |
|
Số thuốc được kê toa trong 1 năm trước, trung vị (IQR) |
8 (5-12) |
9 (6-12) |
8 (6-12) |
8 (5-12) |
8 (5-12) |
|
Những thuốc được sử dụng trong 1 năm trước |
|
|
|
|
|
|
Thuốc ức chế men chuyển |
4 740 (57.9) |
6 562 (60.0) |
7 833 (61.7) |
4 969 (59.1) |
8 372 (60.0) |
|
Acetylsalicylic acid |
868 (10.6) |
1 296 (11.9) |
1 436 (11.3) |
1 091 (13.0) |
1 677 (12.0) |
|
Những thuốc chống kết tập tiểu cầu khác |
209 (2.6) |
326 (3.0) |
363 (2.9) |
204 (2.4) |
332 (2.4) |
|
Những thuốc đối kháng thụ thể P-adrenergic |
1 953 (23.9) |
2 734 (25.0) |
3 116 (24.6) |
1 996 (23.7) |
3 372 (24.2) |
|
Thuốc chẹn kênh canxi |
2 740 (33.5) |
3 896 (35.6) |
4 649 (36.6) |
2 805 (33.4) |
4 823 (34.5) |
|
Tiếp theo |
|
|
|
|
|
|
Bảng 1 (phần 1.2): Những đặc điểm cơ bản của bệnh nhân |
|
|
|
|
|
|
|
|
|
Thuốc chẹn thụ thể angiotensin, số. (%)* |
|
|||
|
Đặc điểm |
Telmisartan (n = 8 182 ) |
Candesartan (n = 10 940) |
Irbesartan (n = 12 691) |
Losartan (n = 8 411) |
Valsartan (n = 13 962) |
|
|
Những thuốc đã sử dụng trong một năm trước |
|
|
|
|
|
|
|
Lợi tiểu Thiazide |
1 842 (22.5) |
2 338 |
(21.4) |
2 846 (22.4) |
1 810 (21.5) |
2 960 (21.2) |
|
Kháng Aldosterone |
162 (2.0) |
281 |
(2.6) |
277 (2.2) |
177 (2.1) |
313 (2.2) |
|
Những nhóm thuốc lợi tiểu khác |
1 533 (18.7) |
2 256 |
(20.6) |
2 654 (20.9) |
1 655 (19.7) |
2 727 (19.5) |
|
Những thuốc hạ áp khác |
66 (0.8) |
107 |
(1.0) |
133 (1.1) |
85 (1.0) |
140 (1.0) |
|
Nitrates |
409 (5.0) |
624 |
(5.7) |
708 (5.6) |
516 (6.1) |
762 (5.5) |
|
Statins |
4 411 (53.9) |
5 717 |
(52.3) |
6 872 (54.2) |
3 957 (47.1)t |
7 056 (50.5) |
|
Digoxin |
196 (2.4) |
320 |
(2.9) |
320 (2.5) |
286 (3.4) |
405 (2.9) |
|
Amiodarone |
46 (0.6) |
85 |
(0.8) |
69 (0.5) |
58 (0.7) |
83 (0.6) |
|
Warfarin |
349 (4.3) |
593 |
(5.4) |
619 (4.9) |
407 (4.8) |
629 (4.5) |
|
Thuốc kháng viêm Nonsteroid |
2 257 (27.6) |
3 046 |
(27.8) |
3 500 (27.6) |
2 282 (27.1) |
4 027 (28.8) |
|
Thuốc điều trị đái tháo đường trong một năm trước
|
|
|
|
|
|
|
|
Insulin |
709 (8.7) |
1 099 |
(10.1) |
1 412 (11.1) |
907 (10.8) |
1 102 (7.9) |
|
Metformin |
3 683 (45.0) |
4 906 |
(44.8) |
6 096 (48.0) |
3 772 (44.9) |
6 526 (46.7) |
|
Acarbose |
83 (1.0) |
133 |
(1.2) |
151 (1.2) |
123 (1.5) |
180 (1.3) |
|
Pioglitazone |
263 (3.2) |
321 |
(2.9) |
368 (2.9) |
136 (1.6) |
333 (2.4) |
|
Rosiglitazone |
213 (2.6) |
293 |
(2.7) |
381 (3.0) |
197 (2.3) |
352 (2.5) |
|
Sulfonylureas |
2 237 (27.3) |
3 277 |
(30.0) |
4 003 (31.5) |
2 758 (32.8)t |
4 296 (30.8) |
|
Repaglinide |
30 (0.4) |
34 |
(0.3) |
59 (0.5) |
33 (0.4) |
31 (0.2) |
|
Thu nhập |
|
|
|
|
|
|
|
1 (thấp nhất) |
1 815 (22.2) |
2 555 |
(23.4) |
2 912 (23.0) |
1 958 (23.3) |
3 213 (23.0) |
|
2 |
1 798 (22.0) |
2 596 |
(23.7) |
2 813 (22.2) |
1 908 (22.7) |
3 240 (23.2) |
|
3 |
1 691 (20.7) |
2 094 |
(19.1) |
2 534 (20.0) |
1 685 (20.0) |
2 825 (20.2) |
|
4 |
1 473 (18.0) |
1 941 |
(17.7) |
2 269 (17.9) |
1 530 (18.2) |
2 536 (18.2) |
|
5 (cao nhất) |
1 374 (16.8) |
1 722 |
(15.7) |
2 113 (16.6) |
1 294 (15.4) |
2 112 (15.1) |
|
Mất dấu theo dõi |
31 (0.4) |
32 |
(0.3) |
50 (0.4) |
36 (0.4) |
36 (0.3) |
|
Chuyên khoa của bác sĩ kê toa |
|
|
|
|
|
|
|
Bác sĩ gia đình/bác sĩ đa khoa |
6 376 (77.9) |
7 967 |
(72.8)f |
9 519 (75.0) |
5 992 (71.2)t |
10 867 (77.8) |
|
Nội tiết |
206 (2.5) |
247 |
(2.3) |
293 (2.3) |
182 (2.2) |
172 (1.2) |
|
Thận |
82 (1.0) |
233 |
(2.1) |
302 (2.4) |
152 (1.8) |
82 (0.6) |
|
Khác |
632 (7.7) |
1 018 |
(9.3) |
996 (7.9) |
745 (8.9) |
1 032 (7.4) |
|
Không rõ |
886 (10.8) |
1 475 |
(13.5) |
1 581 (12.5) |
1 340 (15.9)t |
1 809 (13.0) |
|
Ghi chú: IQR = interquartile range, khoảng giữa tứ phân vị. *Trừ khi có chỉ định khác. |
||||||
|
t Hệ số ảnh hưởng > 0.1 giữa hai nhóm losartan and telmisartan. f Hệ số ảnh hưởng> 0.1 giữa hai nhóm candesartan and telmisartan. |
|
|
|
|
|
|
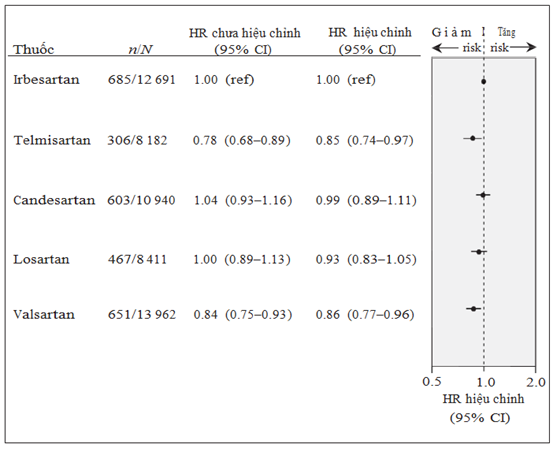
Hình 1. Nguy cơ của gộp các tiêu chí chính (nhập viện vì suy tim, nhồi máu có tim cấp hoặc đột quỵ) ở những bệnh nhân lớn tuổi mắc bệnh đái tháo đường được sử dụng thuốc chẹn thụ thể angiotensin. Các tỷ lệ đã được hiệu chỉnh cho tất cả các biến được liệt kê trong phụ lục 2 (có sẵn tại www.cmaj.ca/lookup/suppl/doi:10.1503/cmaj .121771/-/DC1)
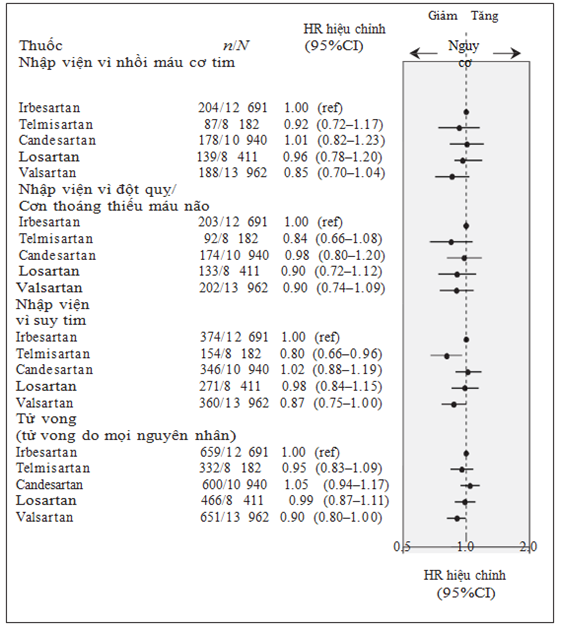
Hình 2. Nguy cơ của từng tiêu chí chính (tử vong, hoặc nhập viện vì suy tim, nhồi máu cơ tim cấp, đột quỵ) ở những bệnh nhân lớn tuổi mắc bệnh đái tháo đường được sử dụng các thuốc chẹn thụ thể angiotensin. Các tỷ lệ đã được hiệu chỉnh cho tất cả các biến được liệt kê trong phụ lục 2 (có sẵn tạiwww.cmaj.ca/lookup/suppl/doi:10.1503/cmaj .121771/-/DC1)
TÀI LIỆU THAM KHẢO
1. Whiting DR, Guariguata L, Weil C, et al. IDF Diabetes atlas: global estimates of the prevalence of diabetes for 2011 and 2030. Diabetes Res Clin Pract 2011;94:311-21.
2. Laasko M, Lehto S. Epidemiology of macrovascular disease in diabetes. Diabetes Rev 1997;5:294-315.
3. Vijan S, Hayward RA. Treatment of hypertension in type 2 dia- betes mellitus: blood pressure goals, choice of agents, and setting priorities in diabetes care. Ann Intern Med 2003;138:593-602.
4. Probstfield JL, OBrien KD. Progression of cardiovascular dam- age: the role of renin–angiotenisn system blockade. Am J Cardiol 2010;105(Suppl):10A-20A.
5. Schmieder RE, Hilgers KF, Schlaich MP, et al. Renin–angiotensin system and cardiovascular risk. Lancet 2007;369:1208-19.
6. Matchar DB, McCrory DC, Orlando LA, et al. Systematic review: comparative effectiveness of angiotensin-converting enzyme inhibitors and angiotensin II receptor blockers for treat- ing essential hypertension. Ann Intern Med 2008;148:16-29.
7. Frampton JE. Telmisartan: a review of its use in cardiovascular disease prevention. Drugs 2011;71:651-77.
8. Benson SC, Pershadsingh HA, Ho CI, et al. Identification of telmisartan as a unique angiotensin II receptor antagonist with selective PPAR?-modulating activity. Hypertension 2004;43: 993-1002.
9. Vitale C, Mercuro G, Castiglioni C, et al. Metabolic effect of telmisartan and losartan in hypertensive patients with metabolic syndrome. Cardiovasc Diabetol 2005;4:6.
10. Derosa G, Fogari E, DAngelo A, et al. Metabolic effects of telmisartan and irbesartan in type 2 diabetic patients with meta- bolic syndrome treated with rosiglitazone. J Clin Pharm Ther 2007;32:261-8.
11. Negro R, Formoso G, Hassan H. The effects of irbesartan and telmisartan on metabolic parameters and blood pressure in obese, insulin resistant, hypertensive patients. J Endocrinol Invest 2006;29:957-61.
12. Derosa G, Ragonesi PD, Mugellini A, et al. Effects of telmisar- tan compared with eprosartan on blood pressure control, glucose metabolism and lipid profile in hypertensive, type 2 diabetic patients: a randomized, double-blind, placebo-controlled 12 month study. Hypertens Res 2004;27:457-64.
13. Ichikawa Y. Comparative effects of telmisartan and valsartan on insulin resistance in hypertensive patients with metabolic syn- drome. Intern Med 2007;46:1331-6.
14. Hux JE, Ivis F, Flintoft V, et al. Diabetes in Ontario: determina- tion of prevalence and incidence using a validated administrative data algorithm. Diabetes Care 2002;25:512–6
15. Lipscombe LL, Gomes T, Lévesque LE, et al. Thiazolidine- diones and cardiovascular outcomes in older patients with dia- betes. JAMA 2007;298:2634-43.
16. Park-Wyllie LY, Juurlink DN, Kopp A, et al. Outpatient gati- floxacin therapy and dysglycemia in older adults. N Engl J Med 2006;354:1352-61.
17. Juurlink DN, Gomes T, Lipscombe LL, et al. Adverse cardiovas- cular events during treatment with pioglitazone and rosiglita- zone: population based cohort study. BMJ 2009;339:b2942.
18. Gomes T, Mamdani MM, Dhalla IA, et al. Opioid dose and drug-related mortality in patients with nonmalignant pain. Arch Intern Med 2011;171:686-91.
19. Austin PC, Grootendorst P, Anderson GM. A comparison of the ability of different propensity score models to balance measured variables between treated and untreated subjects: a Monte Carlo study. Stat Med 2007;26:734-53.
20. Farsang C. Indications for and utilization of angiotensin receptor II blockers in patients at high cardiovascular risk. Vasc Health Risk Manag 2011;7:605-22.
21. Smith DH, Cramer MJ, Neutel JM, et al. Comparison of telmis- artan versus losartan: meta-analysis of titration-to-response stud- ies. Blood Press Monit 2003;8:111-7.
22. Lacourcière Y, Krzesinski JM, White MB, et al. Sustained anti- hypertensive activity of telmisartan compared with valsartan. Blood Press Monit 2004;9:203-10.
23. Oparil S, Guthrie R, Lewin AJ, et al. An elective-titration study of the comparative effectiveness of two angiotensin II-receptor blockers, irbesartan and losartan. Clin Ther 1998;20:398-409.
24. Bobrie G, Delonca J, Moulin C, et al. A home blood pressure monitoring study comparing the antihypertensive efficacy of two angiotensin II receptor antagonist fixed combinations. Am J Hypertens 2005;18:1482-8.
25. Duan SZ, Ivashchenko CY, Usher MG, et al. PPAR-gamma in the cardiovascular system. PPAR Res 2008;2008:745804.
26. Kurtz TW. Treating the metabolic syndrome: telmisartan as a per- oxisome proliferator-activated receptor-??activator. Acta Diabetol 2005;42:S9-16.
27. Schupp M, Clemenz M, Gineste R, et al. Molecular characteri- zation of new selective peroxisome proliferators-activated recep- tor-??modulators with angiotensin receptor blocking activity. Diabetes 2005;54:3442-52.
28. Hudson M, Humphries K, Tu JV, et al. Angiotensin II receptor blockers for the treatment of heart failure: A class effect? Phar- macotherapy 2007;27:526-34.
29. Serebruany VL, Pokov AN, Malinin AI, et al. Valsartan inhibits
platelet activity at different doses in mild to moderate hypertensives:
Valsartan Inhibits Platelets (VIP) trial. Am Heart J 2006;151:92-9.
290-6.
29 Austin PC, Daly PA, Tu JV. A multicenter study of the coding accuracy of hospital discharge administrative data for patients admitted to cardiac care units in Ontario. Am Heart J 2002;144
31. Juurlink DN, Preyra C, Croxford R, et al. Canadian Institute for
Health Information discharge abstract database: a validation study.
Toronto (ON): Institute for Clinical Evaluative Sciences; 2006.
32. Jha P, Deboer D, Sykora K, et al. Characteristics and mortality outcomes of thrombolysis trial participants and nonparticipants: a population-based comparison. J Am Coll Cardiol 1996;27:
1335-42.







