TÓM TẮT:
Đặt vấn đề:
BS. Hoàng Quốc Hòa (*)
BS. Nguyễn Đỗ Anh (*)
(*): Bệnh Viện Nhân Dân Gia Định,T.phố Hồ Chí Minh
TÓM TẮT:
Đặt vấn đề:
Thời gian cửa – bóng trong can thiệp mạch vành tiên phát đóng vai trò quan trọng đối với sự sống còn bệnh nhân Nhồi máu cơ tim cấp ST chênh lên (NMCT ST ↑). Hướng dẫn điều trị của Trường môn Tim học/Hội Tim hoc Hoa Kỳ (ACC/AHA) năm 2004 [4] khuyến nghị loại I đối với các trường hợp NMCT ST↑ có can thiệp mạch vành (CTMV) tiên phát cần đạt thời gian cửa – bóng dưới 90 phút. Đây là một trong các tiêu chuẩn vàng đánh giá chất lượng điều trị tại các trung tâm y tế có CTMV tiên phát.
Thống kê trong năm 2009 cho thấy chỉ 10% các ca can thiệp mạch vành tiên phát tại bệnh viện Nhân dân Gia Định đạt thời gian cửa – bóng dưới 90 phút.
Từ thực tế trên, chúng tôi đã cải tiến quy trình tiếp nhận và chẩn đoán, hoàn thiện kĩ thuật can thiệp mạch vành, huấn luyện lại nhân viên y tế; kết quả đạt được bước đầu khả quan.
Chúng tôi thực hiện nghiên cứu này nhằm đánh giá hiệu quả quy trình mới: rút ngắn thời gian cửa – bóng trên bệnh nhân NMCT ST ↑ có CTMV tiên phát.
Mục tiêu nghiên cứu :
Mục tiêu chính :
Xác định thời gian cửa – bóng và các phân đoạn thời gian trong thời gian cửa – bóng trước (năm 2009) và sau khi cải tiến quy trình (năm 2010 – 2011)
Mục tiêu phụ:
Khảo sát đặc điểm lâm sàng, điện tâm đồ lúc nhập viện và động mạch vành (ĐMV) thủ phạm.
Đối tượng và phương pháp nghiên cứu :
Nghiên cứu quan sát, mô tả, cắt ngang đối với các trường hợp NMCT ST ↑, nhập viện trong vòng 24 giờ đầu, được chụp và CTMV tiên phát tại Đơn vị can thiệp Tim mạch Bệnh viện Nhân dân Gia Định từ 04/2009 – 03/2011.
Kết quả:
Từ tháng 04/2009 – 3/2011, chúng tôi đã CTMV tiên phát 293 trường hợp NMCT ST ↑.
Ba yếu tố nguy cơ bệnh mạch vành chiếm tỷ lệ hàng đầu: hút thuốc lá: 61,85%, tăng HA:60,1%,
rối loạn lipid máu:38,2%.
Tỷ lệ Killip I – II / III – IV: 88% : 12%, nhóm Killip IV ( choáng tim) chiếm 10,6%.
Phân tầng nguy cơ bằng thang điểm TIMI : 84% nguy cơ thấp và trung bình, 16% nguy cơ cao
Tỷ lệ NMCT thành trước và thành dưới trên điện tâm đồ xấp xỉ nhau :51,5% : 46,3%
Phân bố vị trí sang thương thủ phạm: Thân chung : 0,7%, ĐM vành xuống trước trái: 48,5% , ĐM vành phải: 43% và ĐM mũ: 7,8%.
Tỷ lệ số ca CTMV tiên phát đạt thời gian cửa – bóng dưới 90 phút tăng lên rõ rệt sau khi cải tiến quy trình: đạt 52,6% trong năm 2010 -2011 so với 10% năm 2009.
Tỷ lệ này tăng đều theo từng quý, riêng tỷ lệ đạt trong quí 1/2011 là 65,7%.
Trung bình và trung vị thời gian cửa – bóng giảm đều theo từng quý : từ 146/130 phút (năm 2009) còn 94/81 phút (quí 1/2011).
Kết luận :
Cải tiến quy trình nhằm rút ngắn thời gian cửa – bóng trên bệnh nhân NMCT cấp được CTMV tiên phát tại bệnh viện Nhân dân Gia Định đạt được kết quả bước đầu đáng khích lệ. Chúng tôi cần cố gắng duy trì kết quả này, đồng thời nâng cao tỷ lệ số ca đạt thời gian cửa bóng dưới 90 phút, rút ngắn tối đa như có thể thời gian cửa – bóng nhằm giảm tỷ lệ tử vong, cải thiện tiên lượng trước mắt và lâu dài cho bệnh nhân NMCT.
Từ khóa:
Nhồi máu cơ tim ST chênh lên (NMCT ST ↑), can thiệp mạch vành (CTMV) tiên phát, sang thương thủ phạm, thời gian cửa-bóng.
ABSTRACT
Introduction:
Door-to-balloon time is extremely important to mortality of ST segment elevation acute mayocardial infarction (STEMI) patients underwent primary percutaneous coronary interventions (PPCI). ACC/AHA 2004 guideline [4] recommended that the door- to-balloon time be less than 90 minutes to STEMI patients underwent PPCI (Class I). This is one of gold standards to access quality of treatment at medical centres doing PPCIs.
However, only 10 % of PPCI cases at Gia Dinh hospital achieved door – to – balloon time less than 90 minutes in 2009.
Improving strategies of admission and diagnosis, upgrading PPCI procedures and re-trainning medical staffs are key roles to get better initial results at our hospital.
Therefore, we evaluate the results of our new strategies to reduce door-to-balloon time of STEMI patients underwent PPCI.
Objectives:
Main objectives:
Access door-to-balloon time and its time intervals before (2009) and after improving the strategies (2010 – 2011.
Subordinate objects:
Study of clinical features, electrocardiogram (ECG) on admission, coronary culprit lesions.
Methods and Materials:
Observative, descriptive, and cross-sectional study of all STEMI patients with a pre-hospital delay of up to 24 hours underwent PPCIs at Gia Dinh hospital from April 2009 to March 2011.
Results:
293 STEMI patients have undergone PPCIs successfully at our hospital from April 2009 to March 2011.
The top three risk factors are smoking (61.85%), hypertension (60.1%) and dyslipidemia (38.2%).
Killip class I – II / III – IV : 88% : 12%, Killip class IV subgroup (cardiogenic shock) counts for 10,6%. Risk stratification by TIMI score : 84% low and intermediate groups,16% high risk group
Ratio between anterior and inferior wall myocardial infarction recorded by ECG is approximately equal 51,5% : 46,3%.
Distribution of culprit lesions: LM: 0,7%, LAD: 48,5%, RCA: 43% and LCx: 7,8%.
Threre is increasing the percentage of PPCIs avchied door-to-balloon time less 90 minutes: 52.6% in 2011 compared to 10% in 2009. This percentage is gradually increasing following quarters, especially the percentage of the 1st quarter in 2011 is 65,7%
Median and mean door-to-balloon time are gradually reducing following quarters: 146/130 minutes (2009) compared to 94/81 minutes (1st/2011)
Conclusion:
Improving strategies to reduce door-to-balloon time in STEMI patients underwent PPCIs at Gia Dinh hospital get an initial successful result. We need to sustain this improvement, increase the percentage of PPCIs avchied door-to-balloon time less 90 minutes. Besides, reducing this time as short as possible is our goal for remarkable changing mortality rate, initial and long-term prognosis of STEMI patients.
Keywords:
ST-segment elevation myocardial infarction (STEMI), Primary Percutaneous Coronary Intervention (PPCI), Culprit lesion, Door- to- balloon time
ĐẶT VẤN ĐỀ:
– Là Bệnh viện đa khoa hạng I nằm ở cửa ngõ phía Đông thành phố Hồ Chí Minh, hàng năm BVND Gia Định tiếp nhận và điều trị khoảng 1000 trường hợp hội chứng vành cấp, trong đó lượng bệnh nhân NMCT ST↑ chiếm tỷ lệ không nhỏ.
CTMV tiên phát là phương pháp điều trị tái thông mạch vành hữu hiệu : Nhanh chóng, hiệu quả, an toàn.
CTMV tiên phát mang lại lợi ích rõ rệt cho bệnh nhân khi thời gian cửa – bóng (Thời gian tính từ khi bệnh nhân nhập khoa Cấp cứu đến khi được phục hồi dòng chảy mạch vành : nong bóng hoặc đặt stent) được rút ngắn tối đa. Hướng dẫn điều trị của ACC/AHA năm 2004 [4] khuyến nghị loại I đối với các trường hợp NMCT ST↑ có CTMV tiên phát cần đạt thời gian cửa – bóng dưới 90 phút. Đây là một trong các tiêu chuẩn vàng [5] để đánh giá chất lượng điều trị tại các trung tâm y tế có CTMV tiên phát .
Thành lập từ tháng 04/2009, Đơn vị can thiệp Tim mạch Bệnh viện Nhân dân Gia Định rất quan tâm đến thời gian thời gian cửa – bóng: xây dựng lưu đồ hội chẩn xử trí NMCT cấp và khảo sát thời gian thời gian cửa – bóng ngay từ lượt CTMV tiên phát đầu tiên.
Tuy nhiên, thống kê năm 2009 cho thấy chỉ 10 % số lượt CTMV tiên phát tại bệnh viện đạt thời gian cửa – bóng dưới 90 phút.
Trước tình hình trên,việc cải tiến quy trình nhằm rút ngắn thời gian cửa – bóng tại bệnh viện là hết sức cần thiết.
Các biện pháp được đưa ra: giáo dục, huấn luyện lại nhân viên y tế, phối hợp đồng bộ giữa các khoa có liên quan, cải tiến quy trình xử trí, sắp xếp hợp lý công việc, nhất là tại 02 nơi : khoa Cấp cứu và Đơn vị can thiệp Tim mạch. Quy trình mới được áp dụng từ đầu năm 2010 đến nay đã cho kết quả khả quan ban đầu
Do đó, chúng tôi thực hiện nghiên cứu này nhằm đánh giá hiệu quả rút ngắn thời gian cửa – bóng trên bệnh nhân NMCT ST↑ có CTMV tiên phát.
MỤC TIÊU :
Mục tiêu chính :
Xác định thời gian cửa – bóng trước (2009) và sau khi thay đổi quy trình (2010 -2011).
Đánh giá sự thay đổi các phân đoạn thời gian trong thời gian cửa – bóng khi áp dụng quy trình mới , gồm:
* Thời gian từ khi nhập viện đến khi được chẩn đoán NMCT ST↑.
*Thời gian từ khi được chẩn đoán NMCT ST↑ đến khi vào phòng cathlab .
*Thời gian từ lúc nhập viện đến khi vào phòng cathlab .
* Thời gian từ khi vào phòng cathlab đến khi bắt đầu thực hiện thủ thuật .
* Thời gian từ bắt đầu thực hiện thủ thuật đến khi nong bóng hoặc đặt stent.
Mục tiêu phụ:
Khảo sát đặc điểm lâm sàng, điện tâm đồ, tổn thương ĐMV thủ phạm đối với các trường hợp NMCT ST↑ được chụp và can thiệp ĐMV tiên phát tại Đơn vị can thiệp Tim mạch bệnh viện Nhân dân Gia Định từ 04/2009 – 03/2011.
ĐỐI TƯỢNG, PHƯƠNG PHÁP NGHIÊN CỨU:
Đối tượng:
Tiêu chuẩn chọn bệnh:
Tất cả các trường hợp NMCT ST↑ trong vòng 24 giờ đầu, thỏa tiêu chuẩn chẩn đoán của ACC /AHA, tuổi từ 18 trở lên, đến cathlab từ khoa Cấp cứu và các khoa Lâm sàng, được chụp và can thiệp ĐMV tiên phát tại bệnh viện Gia Định trong 2 năm (04/2009 – 03/2011).
Tiêu chuẩn loại trừ:
Bệnh nhân không bị đau thắt ngực hoặc triệu chứng tương đương đau thắt ngực và thời gian khởi phát triệu chứng không được biết rõ .
Bệnh nhân NMCT ST↑ nhập viện trên 24 giờ.
Bệnh nhân không được chẩn đoán là NMCT ST↑ sau khi nhập viện.
Phương pháp nghiên cứu:
Tiền cứu, quan sát, mô tả, cắt ngang.
ĐÁNH GIÁ :
Lâm sàng:
Thông tin cơ bản :
Tuổi, giới, cân nặng, chiều cao, BMI.
Yếu tố nguy cơ bệnh mạch vành .
Phân loại:
Phân tầng nguy cơ (thang điểm TIMI ).
Đánh giá mức độ nặng (phân độ KILLIP).
Kết quả điện tâm đồ và động mạch vành thủ phạm:
Phân loại tổn thương ĐMV của ACC/AHA 1987.
Khảo sát các khoảng thời gian:
Thời gian cửa – bóng và các phân đoạn thời gian (trình bày chi tiết trong phần mục tiêu chính).
Phân tích dữ liệu:
Các biến định tính : mô tả bằng tần xuất, tỷ lệ.
Các biến định lượng : mô tả bằng trung bình, trung vị với độ lệch chuẩn.
Mô tả thống kê thực hiện bằng phần mềm SPSS 17.0, giá trị p < 0,05 chứng tỏ sự khác biệt có nghĩa thống kê.
KẾT QUẢ:
Có 293 trường hợp NMCT ST↑ thỏa tiêu chuẩn chọn bệnh được chụp và can thiệp ĐMV tiên phát tại tại BVND Gia Định trong 2 năm (04/2009 – 03/2011).
A – Đặc điểm lâm sàng :
Bảng 1: Thông tin cơ bản, yếu tố nguy cơ BMV, thời gian từ khi có triệu chứng đến khi nhập viện
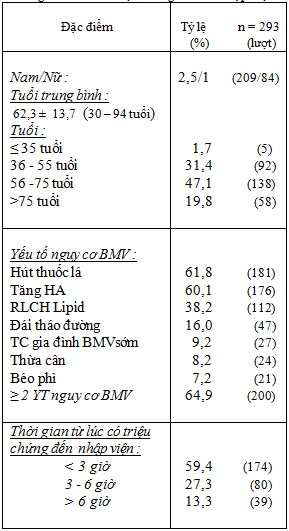
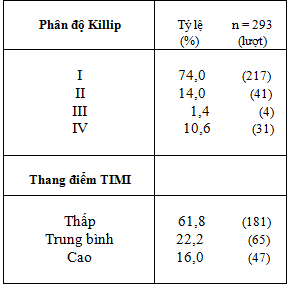
Bảng 2: Phân loại lâm sàng theo phân độ KILLIP và thang điểm TIMI
B- Đặc điểm điện tâm đồ và động mạch vành thủ phạm:
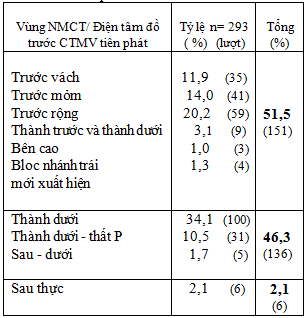
Bảng 3: Vùng nhồi máu cơ tim ghi nhận trên điện tâm đồ trước CTMV tiên phát
C – Khảo sát thời gian cửa – bóng và các phân đoạn thời gian :
Bảng 5: Thời gian cửa – bóng trước và sau cải tiến quy trình
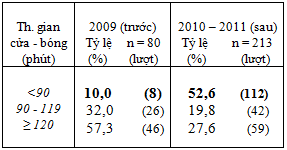
Bảng 6: Tỷ lệ % số trường hợp đạt thời gian cửa – bóng < 90 phút tính theo từng quý trước và sau khi cải tiến quy trình
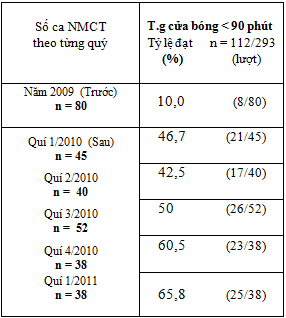
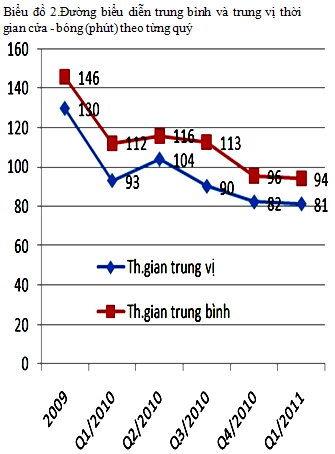
Biểu đồ 1: Tỷ lệ phần trăm trường hợp can thiệp mạch vành tiên phát đạt thời gian cửa – bóng < 90 phút theo từng quý
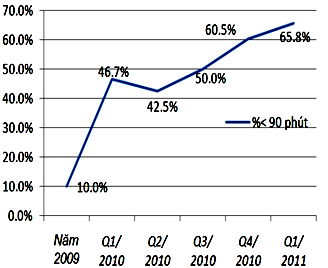
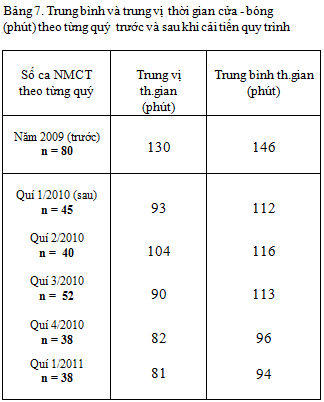
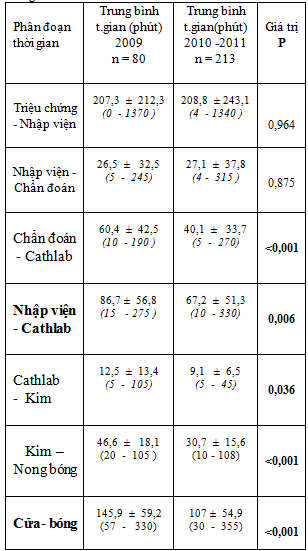
Bảng 8: Trung bình thời gian (mean time) các phân đoạn thời gian
BÀN LUẬN :
A- Thông tin cơ bản và yếu tố nguy cơ bệnh mạch vành :
Tỷ lệ nam giới bị NMCT trong nghiên cứu của chúng tôi cao hơn so với nữ giới (2,5/1) (Bảng 1). Tỷ lệ này cũng tương tự các kết quả nghiên cứu trong nước công bố gần đây .
Các yếu tố nguy cơ mạch vành (Bảng 1) chiếm tỷ lệ cao, gần 65% trường hợp có ≥ 2 yếu tố nguy cơ. Ba yếu tố nguy cơ chiếm tỷ lệ cao nhất lần lượt là: Hút thuốc lá, Tăng huyết áp và Rối loạn lipid máu (61,8% : 60,1% : 38,2%) .
Đây cũng những yếu tố nguy cơ chiếm tỷ lệ cao trong các nghiên cứu (Đinh Đức Huy [1] lần lượt là 46% : 68% : 55%, Nguyễn Văn Thưởng [2]: 60% : 50% : 90%, Võ Thành Nhân [3]: 55,7% : 48,2% : 12,8%). Những yếu tố này có thể điều chỉnh được. Do đó, việc tầm soát và giáo dục ý thức người bệnh có ý nghĩa hết sức quan trọng.
B- Phân độ lâm sàng NMCT ST↑:
Tỷ lệ Killip I – II / Killip III – IV : 88% : 12% (Bảng 2) , riêng nhóm Killip IV trong nghiên cứu của chúng tôi chiếm tỷ lệ 10,6%.
So sánh với nghiên cứu khác (Võ Thành Nhân [3]: tỷ lệ Killip I – II/ III-IV là 93,1% : 6,9%, Đinh Đức Huy [1]: tỷ lệ Killip IV chiếm 6 %).
Phân tầng nguy cơ bằng thang điểm TIMI (Bảng 3.) : 84% nguy cơ thấp và trung bình, nhóm nguy cơ cao chiếm 16% .
Phối hợp thang điểm TIMI và phân độ Killip giúp chúng tôi đánh giá sơ bộ mức độ nặng và tiên lượng bệnh.
C – Điện tâm đồ và động mạch vành thủ phạm :
Vùng NMCT trên điện tâm đồ giúp dự đoán mạch vành thủ phạm, vị trí tổn thương, các biến chứng có thể xảy ra khi can thiệp .
Chúng tôi ghi nhận được (Bảng 3) :
51,5% NMCT thành trước
46,3% NMCT thành dưới và sau dưới
2,1% NMCT sau thực.
Tỷ lệ NMCT thành trước và thành dưới trong nghiên cứu của chúng tôi xấp xỉ nhau, tương tự nghiên cứu Võ Thành Nhân [3]: (48,5% : 48,2%).
NMCT vùng sau thực trong nghiên cứu của chúng tôi tuy chiếm tỷ lệ nhỏ (2,1%) nhưng là nhóm có thời gian cửa – bóng kéo dài so với các nhóm khác do bị chẩn đoán nhầm với NMCT không ST chênh lên hoặc bỏ sót.
Kết quả điện tâm đồ cũng phù hợp với vị trí tổn thương mạch vành thủ phạm.
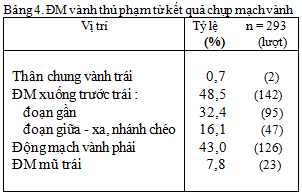
Mạch vành thủ phạm ghi nhận khi chụp (Bảng 4) :
48,5% ĐM vành xuống trước trái (LAD)
43% ĐM vành phải (RCA)
7,8% ĐM mũ trái (LCx) .
Theo nghiên cứu của theo Đinh Đức Huy [1]: tỷ lệ LAD : RCA : LCx lần lượt là : 61% : 37% : 2% Nguyễn Văn Thưởng [2]: 59,2% : 28,6% : 6,2% ; Võ Thành Nhân [3] : 40,4 % : 48,2 % : 9,5%.
D – ĐÁNH GIÁ THỜI GIAN CỬA -BÓNG :
Nghiên cứu GUSTO- IIb [12] cho thấy trong CTMV tiên phát, nhóm bệnh nhân với thời gian cửa – bóng nhỏ hơn 60 phút có tỷ lệ tử vong thấp nhất sau một tháng so với nhóm thời gian cửa – bóng trên 90 phút có tỷ lệ tử vong cao nhất
(1% so với 6,4 %).
Phân tích dữ liệu thống kê sổ bộ quốc gia Hoa Kỳ 1994 -1998 [5] trên 27080 trường hợp CTMV tiên phát ghi nhận tỷ lệ tử vong thấp nhất đối với nhóm bệnh nhân thời gian cửa – bóng nhỏ hơn 60 phút và cao nhất đối với nhóm bệnh nhân thời gian cửa – bóng trên 120 phút.
Nhiều kết quả nghiên cứu khác cho thấy rút ngắn thời gian cửa bóng nhỏ hơn 90 phút giúp cải thiện tiên lượng tử vong ngắn hạn và lâu dài [11][14] [15] .
Hướng dẫn điều trị của ACC/AHA 2004 [4] khuyến nghị loại I đối với các trường hợp NMCT ST↑ có CTMV tiên phát phải đạt thời gian cửa – bóng dưới 90 phút. Đây là một trong các tiêu chuẩn vàng để đánh giá chất lượng điều trị tại các trung tâm y tế có CTMV tiên phát.
Theo Rathore và cộng sự [15] : bất kì sự trì hoãn can thiệp mạch vành tiên phát sau nhập viện đều làm tăng tỷ lệ tử vong nội viện.Thời gian điều trị tái thông mạch vành (thời gian cửa – bóng) cần rút càng ngắn càng tốt ngay cả với trung tâm y tế đã đạt được dưới 90 phút .
Tuy nhiên, giữa khuyến cáo và thực tế cấp cứu NMCT cấp tại các trung tâm tim mạch có khoảng cách lớn.
Ở Hoa Kỳ, thống kê sổ bộ dữ liệu Tim mạch quốc gia [9] năm 2005 cho thấy : chỉ 52,5% số ca can thiệp mạch vành tiên phát đạt thời gian cửa – bóng dưới 90 phút . Do đó, chương trình cải tiến chất lượng quốc gia ” Door – to – Balloon Quality Alliance “, bắt đầu từ tháng 11/2006 với mục tiêu tối thiểu 75% trường hợp CTMV tiên phát phải đạt ngưỡng thời gian cửa – bóng dưới 90 phút [9] Chương trình thu hút sự tham gia của gần 1000 /1400 bệnh viện có khả năng thực hiện CTMV tiên phát tại Hoa Kỳ. Kết quả đến năm 2008, 76,4 % số ca CTMV tiên phát tại các bệnh viện tham gia chương trình đạt thời gian cửa – bóng dưới 90 phút [9].
Các trung tâm y tế ở Châu Á và Châu Âu, Châu Mỹ cũng không ngừng cải tiến quy trình CTMV tiên phát nhằm rút ngắn thời gian cửa – bóng [6] [8],[10], [13].
Thành lập từ tháng 04/2009, Đơn vị can thiệp Tim mạch Gia Định rất quan tâm đến thời gian thời gian cửa – bóng và xây dựng lưu đồ hội chẩn xử trí NMCT cấp, đánh giá thời gian cửa – bóng ngay từ trường hợp CTMV tiên phát đầu tiên. Tuy nhiên, trong năm 2009 chỉ 10% số trường hợp CTMV tiên phát tại bệnh viện đạt thời gian cửa – bóng dưới 90 phút. Do đó, cải tiến quy trình, rút ngắn thời gian cửa – bóng tại bệnh viện là hết sức cần thiết.
Tham khảo quy trình CTMV tiên phát từ các bệnh viện bạn tại thành phố Hồ Chí Minh cũng như quy trình của các bệnh viện nước ngoài và so sánh tình hình thực tế tại bệnh viện giúp chúng tôi cải tiến quy trình hiệu quả .
1 – Các cải tiến so với quy trình cũ:
Thời gian cửa – bóng phản ánh một quy trình lâm sàng phức tạp, đòi hỏi sự phối hợp chặt chẽ giữa các khoa lâm sàng, và tuân thủ ,sắp xếp công việc đúng thời điểm, hiệu quả [7].
Đầu tiên, việc tuyên truyền đến các bác sĩ, điều dưỡng, hộ lý, đặc biệt là nhân viên khoa Cấp cứu hiểu rõ : rút ngắn thời gian cửa – bóng dưới 90 phút là vô cùng quan trọng vì :
” Thời gian là cơ tim, là sinh mạng người bệnh”
Khoa Cấp cứu :
Xếp bệnh nhân vào nhóm ” Thượng khẩn”, ưu tiên một .
Phối hợp chặt chẽ với Đơn vị can thiệp Tim mạch .
Điều dưỡng Cấp cứu :
Cải tiến quy trình tiếp nhận bệnh nhanh chóng.
Bác sĩ Cấp cứu:
Xét nghiệm máu, cho thuốc chống kết tập tiểu cầu liều nạp ngay sau khi có chẩn đoán.
(Quy trình cũ : XN máu và thuốc uống chỉ sau khi BS Tim mạch xuống hội chẩn, cho y lệnh)
Giải thích cho gia đình và trực tiếp trao đổi, khởi động ê – kíp can thiệp mạch vành ngay khi chẩn đoán xác định (không chờ mời BS Tim mạch thăm khám, quyết định như quy trình cũ)
Hộ lý Cấp cứu:
Ưu tiên chuyển bệnh và điện tâm đồ vào cathlab ngay khi có chỉ định, hồ sơ bệnh án hành chánh chuyển sau.
(Quy trình cũ: chỉ chuyển bệnh khi đầy đủ thủ tục hồ sơ hành chánh)
Đơn vị can thiệp Tim mạch :
Ế kíp trực có mặt trong vòng 20 – 30 phút sau khi nhận được điện thoại khởi động ê kíp từ tổng đài bệnh viện (nếu trong giờ trực).
Điều dưỡng Tim mạch can thiệp:
Sắp điều dưỡng trực gác phòng cathlab 24 giờ /7 ngày (Quy trình cũ : điều dưỡng chỉ ứng trực)
Soạn bàn dụng cụ can thiệp và khởi động máy DSA ngay khi nhận điện thoại khởi động ê kíp
Sắp xếp quy trình nhận bệnh tại cathlab hợp lý.
Tham gia các công đoạn đầu chuẩn bị bệnh trên bàn thủ thuật (Quy trình cũ : điều dưỡng không tham gia công đoạn này).
Bác sĩ Tim mạch can thiệp:
Xây dựng mối liên lạc với các bệnh viện vệ tinh để sẵn sàng khi nhận bệnh từ các nơi chuyển đến
Phối hợp chặt chẽ với khoa Cấp cứu , quyết định nhanh khi có ca NMCT cấp.
Nắm vững các nguyên tắc chi trả Bảo hiểm y tế đối với CTMV.
CTMV thủ phạm trước, chụp mạch vành không thủ phạm sau (Quy trình cũ chụp mạch vành thường quy trước khi bắt đầu CTMV thủ phạm)
Cố gắng hoàn thiện kĩ thuật để có thể CTMV tiên phát độc lập mà không cần chờ chuyên gia giúp đỡ đến từ các bệnh viện bạn.
Lãnh đạo bệnh viện :
Vấn đề viện phí cũng là một yếu tố ảnh hưởng quan trọng đến thời gian cửa – bóng. Ban lãnh đạo bệnh viện cũng là các chuyên gia về Tim mạch nên rất thấu hiểu, tạo cơ chế thu viện phí linh hoạt giúp có thể đưa bệnh vào phòng cathlab nhanh nhất.
2 – Tỷ lệ số ca đạt thời gian cửa – bóng dưới 90 phút trước và sau cải tiến quy trình :
Tỷ lệ CTMV tiên phát đạt thời gian cửa – bóng dưới 90 phút tăng lên rõ rệt sau khi có sự thay đổi quy trình : 52,6% trong năm 2010 -2011 so với 10% năm 2009 (bảng 5).
Tỷ lệ này tăng đều theo từng quý, quý sau cao hơn quý trước (bảng 6 và biểu đồ 1) , riêng tỷ lệ đạt trong quí 1/2011 là 65,7% .
So sánh với một số nghiên cứu trong nước :
Võ Thành Nhân [3] tỷ lệ số ca đạt thời gian cửa – bóng dưới 90 phút là 30%, Đinh Đức Huy[1]: 35% dưới 90 phút, Nguyễn Văn Thưởng [2]: 28% dưới 120 phút.
So sánh tỷ lệ thời gian cửa – bóng dưới 90 phút của một số nghiên cứu nước ngoài : E.Bradley và c.s [8]: 76,4 % , David M. Nestler và c.s [6]: 81% Lee Chi – Hang và c.s [10]: 67,4% .
3 -Trung bình, trung vị thời gian cửa – bóng trước và sau cải tiến quy trình :
Có cải thiện rõ rệt, trung bình và trung vị thời gian cửa – bóng giảm đều theo từng quý, quý sau thấp hơn quý trước (bảng 7 và biểu đồ 2) : từ 146/130 phút (2009) còn 94/81 phút (quí 1/2011)
So sánh với những nghiên cứu khác : Võ Thành Nhân [3]: trung bình / trung vị thời gian cửa – bóng: 154 /125 phút, Nguyễn Văn Thưởng [2]: trung bình thời gian cửa – bóng : 131 phút.
So sánh trung bình thời gian cửa – bóng một số nghiên cứu nước ngoài : David M.Nestler và c.s [6]: 67 phút,Lee Chi – Hang và c.s [10]: 72 phút.
4-Đánh giá cải tiến ở các phân đoạn thời gian :
Trung bình và trung vị thời gian cửa – bóng có giảm nhưng khi khảo sát từng phân đoạn thời gian trong thời gian cửa – bóng (từng khâu), chúng tôi nhận thấy thời gian chỉ rút ngắn ở một số phân đoạn thời gian.
Ba phân đoạn thời gian sau có cải thiện rõ rệt :
* Thời gian từ khi được chẩn đoán NMCT ST↑ đến khi vào phòng cath-lab (p<0,001) (bảng 8)
* Thời gian từ khi vào phòng cath-lab đến khi bắt đầu thực hiện thủ thuật (p = 0,036) (bảng 8).
* Thời gian từ bắt đầu thực hiện thủ thuật đến khi nong bóng hoặc đặt stent (p<0,001) (bảng 8).
Chính sự thay đổi ở các khâu này đã giúp rút ngắn đáng kể thời gian cửa – bóng.
Riêng thời gian từ lúc bệnh nhân có triệu chứng đến khi nhập viện (thời gian trước nhập viện)và thời gian từ nhập viện đến khi được chẩn đoán NMCT ST↑ hầu như không thay đổi (p = 0,875) (bảng 8).
Do đó,cần thúc đẩy công tác tuyên truyền cho người dân nhận biết sớm các triệu chứng của căn bệnh đe dọa tính mạng này để nhập viện ngay, đồng thời tăng cường nâng cao chuyên môn công tác chẩn đoán, phát hiện NMCT cấp từ Cấp cứu để đạt được kết quả tối ưu.
KẾT LUẬN:
Cải tiến quy trình nhằm rút ngắn thời gian cửa – bóng trên bệnh nhân NMCT cấp được CTMV tiên phát tại bệnh viện Nhân dân Gia Định đạt được kết quả bước đầu đáng khích lệ, chúng tôi cố gắng duy trì kết quả này, đồng thời nâng cao tỷ lệ số ca đạt thời gian cửa bóng dưới 90 phút, rút ngắn tối đa như có thể thời gian cửa – bóng nhằm giảm tỷ lệ tử vong, cải thiện tiên lượng trước mắt và lâu dài cho bệnh nhân.
TÀI LIỆU THAM KHẢO:
Phần tiếng Việt:
1. Đinh Đức Huy, Phạm Nguyễn Vinh. Can thiệp ĐM vành tiên phát trong nhồi máu cơ tim cấp. Hội thảo khoa học lần 2 Bệnh viện Tim Tâm Đức, T.p HCM 2009; 57-73.
2. Nguyễn Văn Thưởng. Điều trị can thiệp thì đầu Nhồi máu cơ tim cấp tại BV đa khoa Khánh Hòa từ 04/2009 đến 04/2010. Hội nghị Tim mạch toàn quốc, Nha Trang th.10/2010.
3. Võ Thành Nhân, Trương Quang Bình, Đỗ Quang Huân, Hồ Thượng Dũng, Nguyễn Cửu Lợi, Thân Hà Ngọc Thể Nghiên cứu đánh giá thời gian tái tưới máu trên bệnh nhân nhồi máu cơ tim ST chênh lên tại các trung tâm tim mạch có đơn vị can thiệp : REPERFUSION TIME study Hội nghị Tim mạch toàn quốc, Nha Trang,th. 10/2010.
Phần tiếng Anh:
4. Antman EM, Anbe DT, Armstrong PW, Bates ER, Green LA, Hand M, Hochman JS, Krumholz HM, Krusner FG, Lamas GA, Mullany CJ, Ornato JP, Pearl DL, Sloan MA Smith SC Jr, Alpert JS, Anderson JL, Faxon DP.Gibbon s RJ. ACC/AHA guidelines for the management of patients with ST elevation myocardial infarction, executive summary. A report of the American College of Cardiology American Heart Association Task Force on practice Guidelines J Am Coll Cardiol 2004; 44: E1- E 221
5. Cannon CP, Gisbon CM, Lamberw CT, Shoultz DA, Levy D. French WJ, Gore JM, Weaver WD, Roger WJ, Tiefenbrunn AJ. Relationship of symptom onset to balloon time and door – to balloon time with mortality in patients undergoing angioplasty for acute myocardial infarction. JAMA.2000; 283: 2941 – 2947
6. David .M. Nestler, A.Noheria, Luis H. Haro, Latha G. Stead,Wyatt W. Decker, Lori N. Scanlan-Hanson, Ryan J. Lennon Choon-Chern Lim, David R. Holmes, Charanjit S. Rihal, M.R Bell, H.H.Ting.Sustaining Improvement in Door-to-Balloon Time Over 4 Years
The Mayo Clinic ST-Elevation Myocardial Infarction Protocol. Cirulation 2009; 2;508 -513
7. E H Bradley, Lesie A.Curry, Tashonna Webter, J A.Mattera, S Roumanie, Robert L. McNamara, Barbara.Barton, David N.Berg,Harlan Krumholz. Achieving Rapid Door-To – Balloon time: How top Hospitals Improve Complex Clinical System. Circulation AHA 2006; 1079-1085
8. E.H. Bradley, B.K Nallamothu, J.Herrin, H.H Ting, Army F. Stern, I.M Nembhard, Chirstina T Yuan, Jeremy C. Green, Tashonna R Webster, F.A Masoudi, G.C Fonarow, Harlan M. Krumholz..National Efforts to Improve Door-to-Balloon Time Results From the Door-to-Balloon Quality Alliance, JACC 2009; 54:2424 -29
10. Lee Chi – Hang, Ooi Shirley BS, Tay Edgar , Low Adrian F, Teo Swee Guan, Lau Cindy, tai Bee Choo, Lim Irene, Lam suasan, Lim Ing Haan, Chai Ping, tan Huay Cheem. Shortening of median door to Ballon time in Primary Percutaneous Intervention in Singapore by simple and inexpensive Operational Measures: Clinical Practice Improvement Program .J. Interven Cardiol 2008; 21; 414 -423
11. Mc Namara RL, wang Y, Henrrin J, Curtis JP, Bradley EH, MagidDJ, Peterson ED, Blaney M, Frederick PD, Krumholz HM : NRMI Investigators.Effect of door to balloon time on mortality in patients with ST segment elevation myocardial infarction. J Am Coll Cardiol 2006;47 : 2180 – 2186
12. Peter B. Berger,Stephen G. Ellis,David R. Holmes, JChristopher B. Granger, Douglas A. Criger, Eric J. Topol,Robert M. Califf,.Relationship Between Delay in Performing Direct CoronaryAngioplasty and Early Clinical Outcome in Patients With Acute Myocardial Infarction.Results From the Global Use of Strategies to Open Occluded Arteries in Acute Coronary Syndromes (GUSTO-IIb) Trial .Circulation 1999;100:14-20
13. Rabind Charles, S. L.Wee, Bernard Kwok , Caren Tan S.H. Lim, Venkataraman A., Wasantha H, Terrance SJ Chua. Improving Door-to-balloon Times in Primary Percutaneous Coronary Intervention for Acute ST-elevation Myocardial Infarction: The Value of an Audit-driven Quality Initiative. Annual Acad Med Singapore 2008;37:568-72
14. SL Hetherington, Z Adam, S Myagerimath, D Twomey, R Morley, J carter, DF Muir, JA Hall, RA Wright,m NSwanson, AGC Sutton and MA de Belder .Longer door to- balloon times predict poorer outcomes following primary angioplasty.Heart 2009; 95; 8
15. S Rathore, Jeptha P Curtis, Jersey Chen, Yongfei Wang,Brahmajee K Nallamothu, Andrew J Epstein,Harlan M Krumholz, Harold H Hines. Association of door-to-balloon time and mortality in patients admitted to hospital with ST elevation myocardial infarction: national cohort study. BMJ 2009; 338: b1807







