BS. NGÔ NHƯ NGỌC
BS. NGUYỄN THANH HIỀN
1. Mở đầu
Trong kỳ trước, chúng tôi đã trình bày về những lưu ý trong chẩn đoán và điều trị rung nhĩ (RN) cấp tính xảy ra trong bệnh viện. Đó là những nguyên tắc chung chúng ta cần biết. Tuy nhiên, trên lâm sàng, mỗi thể bệnh cấp tính khi kèm RN có những đặc điểm riêng có thể ảnh hưởng đến chiến lược điều trị chung mà chúng ta đã biết. Chính vì vậy, chúng tôi viết tiếp phần này, với mục đích đưa ra một số những lưu ý trong chẩn đoán và điều trị RN trên bối cảnh lâm sàng thường gặp cụ thể.
2. Trong bối cảnh tại Khoa Cấp Cứu
Khoa Cấp Cứu thường là nơi đầu tiên chẩn đoán và xử trí RN cấp tính. Việc quản lí tiếp theo cho RN cấp tính có thể được theo dõi tại đơn vị lâm sàng. Quản lí RN tại Khoa Cấp Cứu có thể được chia thành nhiều giai đoạn riêng rẽ, mỗi trong số đó đưa ra những thách thức riêng biệt (Hình 1). Khi một bệnh nhân (BN) rung nhĩ lần đầu đến Khoa Cấp Cứu, bác sĩ lâm sàng nên xác định liệu rung nhĩ có phải là vấn đề nguyên phát hay không. Các bệnh lí đi kèm khác (ví dụ như bệnh mạch vành hoặc suy tim) đóng góp vào triệu chứng hiện tại của BN nên được giải quyết càng sớm càng tốt. Nếu RN được xác định là vấn đề nguyên phát làm BN nhập cấp cứu, bác sĩ lâm sàng cần quyết định liệu chiến lược kiểm soát nhịp hay kiểm soát tần số là thích hợp nhất. Một số yếu tố đóng góp vào quyết định này, bao gồm (1) ổn định huyết động của BN, (2) sự hiện diện của các vấn đề bệnh tật nghiêm trọng khác cũng có thể cần được giải quyết, (3) sự phù hợp của chiến lược kiểm soát tần số, (4) sự hiện diện của các triệu chứng ngay cả khi có thể đạt được sự kiểm soát tần số thích hợp và (5) lựa chọn kháng đông đường uống (OAC). Quản lí hiệu quả RN ở Khoa Cấp Cứu thường yêu cầu sự đóng góp của bác sĩ lâm sàng từ nhiều chuyên khoa (ví dụ: cấp cứu, tim mạch, điện sinh lí tim). Sự trao đổi sớm giữa các chuyên khoa này ở cấp cứu có thể tránh được tình trạng chậm trễ trong điều trị. Sau khi kế hoạch điều trị được thực hiện, cần đánh giá đáp ứng điều trị của BN. Đáp ứng với điều trị sẽ quyết định sự phù hợp của việc xuất viện so với nhập viện điều trị nội trú. Nếu quyết định cho BN xuất viện, sắp xếp theo dõi BN ngoại trú phải được thực hiện trước khi xuất viện (1,2).
BN RN cấp tính có biểu hiện không ổn định về huyết động nên được xử lí bằng sốc điện dòng điện một chiều (Direct Current Cardioversion-DCCV) ngay lập tức. Đánh giá RN cấp tính ở các BN huyết động ổn định tại Khoa Cấp Cứu bao gồm việc xác định các tiền căn nội khoa, tiền căn phẫu thuật đồng thời khai thác các yếu tố khởi phát tiềm ẩn và bắt đầu xử trí đa chuyên khoa. Quyết định kiểm soát tần số hay kiểm soát nhịp phản ánh bối cảnh điều trị nội trú và các phương pháp này không loại trừ lẫn nhau. Kiểm soát tần số thường được bắt đầu sớm (việc dùng thuốc xem phần kiểm soát tần số ở bài trước); kiểm soát nhịp có thể được thực hiện sau đó. Bắt đầu dùng thuốc kháng đông ở Khoa Cấp Cứu là an toàn. Những cân nhắc về thuốc kháng đông không chỉ bao gồm đánh giá dựa trên bệnh nền đối với nguy cơ thuyên tắc huyết khối (như sử dụng thang điểm CHA2DS2-VASC) mà còn đánh giá nguy cơ xuất huyết đang diễn ra hoặc chống chỉ định. Đánh giá thời điểm mong đợi cần thiết phải ngừng kháng đông trong tương lai gần cũng có thể ảnh hưởng đến việc lựa chọn phương pháp chuyển nhịp cấp ở BN RN cấp có huyết động ổn định. Siêu âm tim qua thực quản có thể được thực hiện để đánh giá huyết khối tiểu nhĩ trái trước khi chuyển nhịp, như đã thảo luận ở trên. Điều này đặc biệt quan trọng đối với những BN không điều trị bằng thuốc kháng đông hoặc những người không chắc chắn về việc tuân thủ thuốc kháng đông cũng như thời gian đạt mục tiêu của warfarin. Thuốc chống loạn nhịp có thể được dùng để tạo điều kiện chuyển nhịp trước DCCV và duy trì nhịp xoang sau DCCV (chiến lược điều trị chung nêu ở Hình 2 và 3) (3-6).
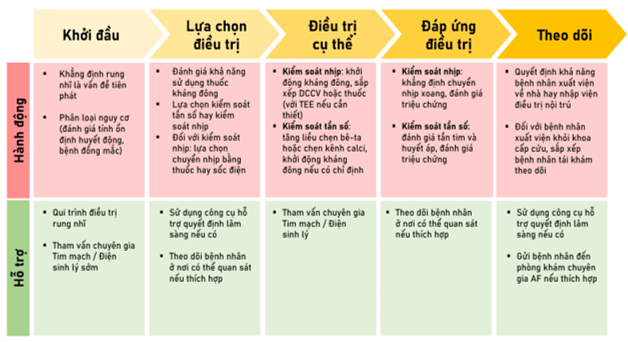
Hình 1. Các giai đoạn quản lí rung nhĩ ở Khoa Cấp Cứu. Ở mỗi pha của quản lí rung nhĩ ở Khoa Cấp Cứu, các hành động và hỗ trợ liên quan được đề xuất có thể cải thiện hiệu quả chăm sóc được liệt kê.
AF: rung nhĩ; DCCV: sốc điện chuyển nhịp bằng dòng điện 1 chiều(1)
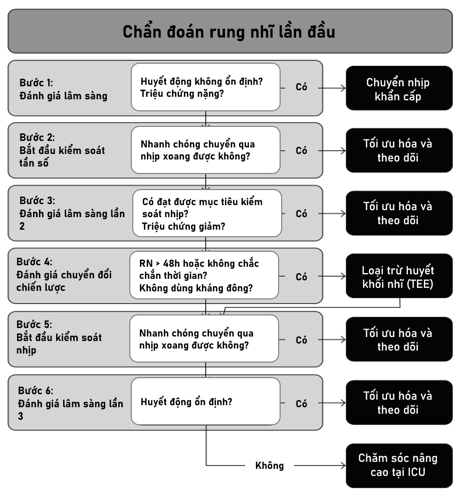
Hình 2. Tóm tắt mục tiêu điều trị cấp tính trong RN (Summary of acute management goals in AF) (3) .
Hình 3. Đề nghị chỉ dẫn điều trị cấp cứu rung nhĩ (3)
3. Ở bệnh nhân nặng hay tại Đơn vị Hồi sức tích cực (Critically Ill Patients or on an intensive care unit)
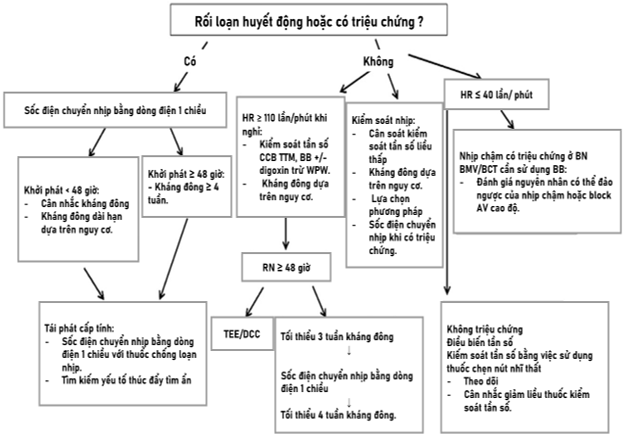
Quản lí tích cực các bệnh cấp tính và điều trị kịp thời các yếu tố kích hoạt vẫn là nền tảng của quản lí RN cấp tính ở những BN nguy kịch. Việc chờ để điều trị trực tiếp RN cấp tính sau khi điều trị bệnh nền cấp tính là hợp lí nếu nhịp tim nhanh là cơ chế bù trừ cho bệnh lí nặng. Ở BN nguy kịch có RN cấp tính gây rối loạn huyết động, DCCV ngay lập tức là chiến lược được lựa chọn. Trong trường hợp không ảnh hưởng đến huyết động, cả hai chiến lược kiểm soát tần số và kiểm soát nhịp đều có thể được xem xét. Chuyển nhịp bằng sốc điện có thể thành công nhưng tái phát sớm và thường xảy ra ở những BN chưa kiểm soát được bệnh cảnh cấp tính nặng. Amiodarone và Propafenone đã được chứng minh là có hiệu quả trong chuyển nhịp bằng thuốc ở nhóm đối tượng này. Các nghiên cứu hạn chế trước đây gợi ý rằng đối với RN cấp tính ở BN nguy kịch, Metoprolol có thể kiểm soát tần số tốt hơn so với Diltiazem và việc sử dụng Esmolol có thể liên quan đến cải thiện độ đàn hồi của động mạchvà giảm tỉ lệ tử vong ngắn hạn. Mặc dù giảm tỉ lệ tử vong trong bệnh viện bằng thuốc chẹn beta còn chưa rõ ràng, nhưng cho đến hiện nay, thuốc chẹn beta vẫn là một lựa chọn hợp lí để kiểm soát tần số nếu tình trạng BN cho phép vì thuốc đã được chứng minh hiệu quả trong vấn đề này (Hình 4; Bảng 1) (6-11).
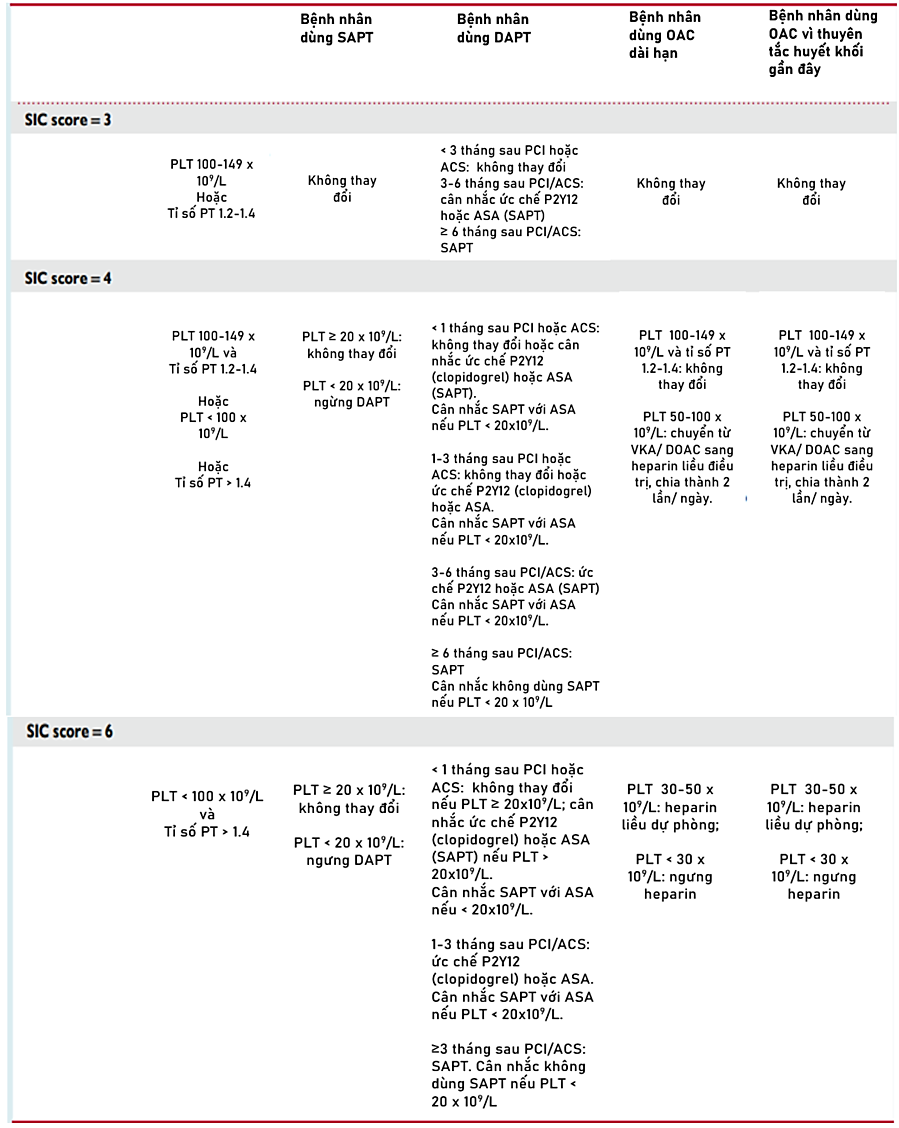
Những BN nguy kịch có RN mới khởi phát có nguy cơ đột quỵ nhồi máu não trong bệnh viện cao hơn 2 lần so với những người không có RN. Tuy nhiên, ở những BN nhiễm trùng huyết, giá trị thang điểm CHA2DS2-VASC đơn độc dự đoán nguy cơ đột quỵ nhồi máu não kém. Thuốc kháng đông đường tiêm ở BN RN cấp tính và nhiễm trùng huyết không làm giảm nguy cơ đột quỵ nhồi máu não và có liên quan đến việc tăng chảy máu có ý nghĩa lâm sàng trong một nghiên cứu. Bằng chứng hiện có không ủng hộ việc sử dụng thuốc kháng đông thường quy ở BN nhiễm trùng huyết có RN cấp tính. Nghiên cứu sâu hơn kết hợp cácthang điểm nguy cơ chủ yếu dựa trên các bệnh lí mạn tính (chẳng hạn như thang điểm nguy cơ CHA2DS2-VASC) với việc xem xét các trường hợp rối loạn đông máu hay tăng đông cấp tính có thể hữu ích hơn để đánh giá lợi ích, rủi ro và tối ưu lựa chọn cho BN nguy kịch với RN cấp tính để điều trị kháng đông (Hình 5; Bảng 2,3) (6,8,12-14).
Hình 4. Lưu đồ quản lí ở đơn vị chăm sóc tích cực (7).
TEE: Siêu âm tim qua ngã thực quản; ICU: Đơn vị chăm sóc tích cực
Bảng 1. Thuốc chống loạn nhịp tiêm tĩnh mạch thường được sử dụng trong ICU (7)
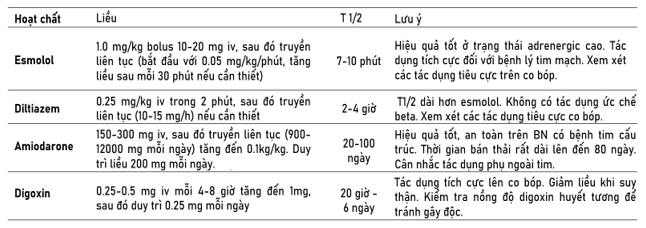
Hình 5. Chiến lược chung điều trị chống huyết khối ở bệnh nhân nhiễm trùng nặng (12).
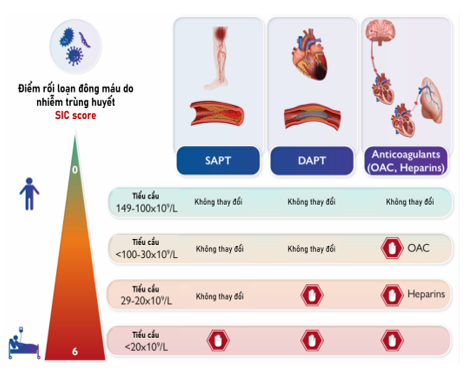
Bảng 2. Quản lí thuốc chống huyết khối ở bệnh nhân đang điều trị chống huyết khối, Điểm SOFA là 1 và tăng dần điểm SIC (12)

Những đề xuất điều trị này nên được xem xét dựa trên đặc điểm của từng bệnh nhân và có thể không phù hợp nếu nguy cơ huyết khối trong stent đe dọa tính mạng cao hoặc các đặc điểm khác của bệnh nhân cho thấy nguy cơ chảy máu do DAPT hoặc thuốc ức chế P2Y12 (ticagrelor hoặc prasugrel) cao hơn nguy cơ huyết khối.
ACS: hội chứng mạch vành cấp tính; APT: liệu pháp kháng tiểu cầu; DAPT: liệu pháp kháng tiểu cầu kép; OAC: thuốc kháng đông đường uống; PT: thời gian prothrombin; SAPT:, liệu pháp kháng tiểu cầu đơn; VKA: chất đối kháng vitamin K.
Bảng 3. Quản lí thuốc chống huyết khối ở bệnh nhân đang điều trị chống huyết khối, điểm SOFAa ít nhất là 2 và điểm SIC tăng dần ³ 3(12)
Bảng 4. Khuyến cáo RN trong bệnh cảnh bệnh lí nội khoa cấp tính hay phẫu thuật (bao gồm RN trong bệnh lí nặng) (14)

4. Bệnh cường giáp
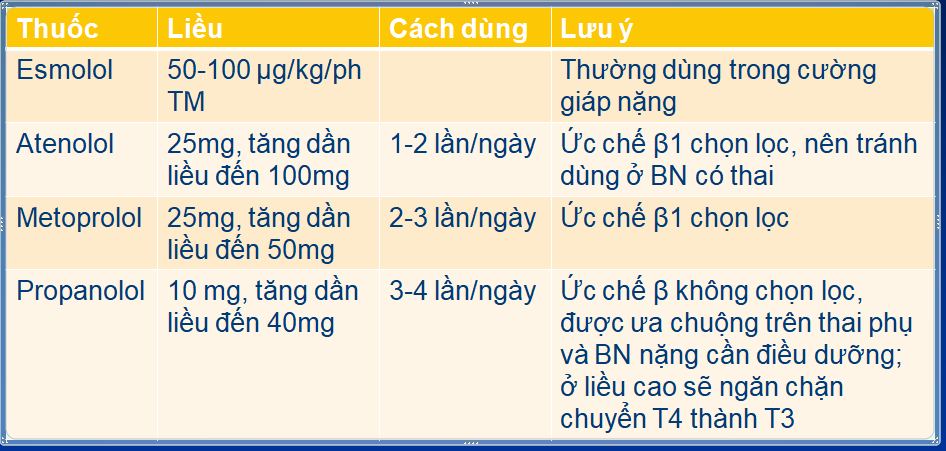
Mục tiêu quản lí RN cấp tính trong bối cảnh cường giáp bao gồm nỗ lực khôi phục trạng thái bình giáp và nếu khả thi, thường sử dụng thuốc chẹn beta để kiểm soát tần số. Nếu có kèm suy tim có thể kiểm soát tần số bằng digoxin hoặc amiodarone. Amiodarone không phải là lựa chọn đầu tiên (Amiodarone nên dùng sau methimazole, để giảm nguy cơ khởi phát nhiễm độc giáp, vì amiodarone có chứa idod) (Bảng 5).
Mặc dù cường giáp có thể gây ra tình trạng tăng đông về mặt huyết học, với sự gia tăng các yếu tố VIII và IX, fibrinogen, yếu tố von Willebrand và chất ức chế hoạt hóa plasminogen-1 nhưng cường giáp không được đưa vào sơ đồ phân tầng nguy cơ thuyên tắc huyết khối ở BN RN. Mối tương quan giữa cường giáp với thuyên tắc huyết khối trên lâm sàng vẫn còn gây tranh cãi. Thuốc kháng đông cho BN nhiễm độc giáp và RN được hướng dẫn bởi các yếu tố nguy cơ thang điểm CHA2DS2-VASC trong hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ/Trường môn Tim mạch Hoa Kỳ/Hiệp hội Nhịp tim Hoa Kỳ năm 2014 về quản lí RN. Dữ liệu gần đây ghi nhận nguy cơ đột quỵ nhồi máu não và tắc mạch hệ thống tăng lên ở BN RN có cường giáp trong năm đầu tiên chẩn đoán RN nhưng giảm nguy cơ dần khi điều trị cường giáp. Những dữ liệu này nhấn mạnh tầm quan trọng của việc điều trị bệnh cường giáp và có thể thúc đẩy việc cân nhắc thêm về thuốc kháng đông trong khi cố gắng khôi phục trạng thái bình giáp trong năm đầu tiên chẩn đoán RN.
Sau khi điều trị thành công các rối loạn này và sau khi có bằng chứng cho thấy RN không xuất hiện trong ít nhất ba tháng, hầu hết các chuyên gia đề nghị ngưng điều trị kháng đông bằng cách đánh giá lại định kỳ BN về tình trạng tái phát RN. Tuy nhiên, một số chuyên gia đưa ra quyết định về việc tiếp tục điều trị bằng thuốc kháng đông dựa trên điểm CHA2DS2-VASc độc lập với việc theo dõi nhịp ở những BN này (bảng 6) (14-18).
Bảng 5. Đề nghị thuốc kiểm soát tần số ở bệnh nhân rung nhĩ/cường giáp (18).
Bảng 6. Đề nghị kháng đông ở bệnh nhân rung nhĩ / cường giáp (14)

5. Đột quỵ
Mối quan hệ tạm thời giữa RN và đột quỵ rất phức tạp. Chẩn đoán RN trong quá trình nhập viện cấp tính do đột quỵ cũng có thể giúp phát hiện RN chưa được nhận biết trước đó (phù hợp với một trong những con đường được phác thảo của RN cấp tính trong Hình 2). Việc xem xét rộng rãi mối quan hệ tạm thời giữa RN và đột quỵ nằm ngoài phạm vi của bài viết này. Tuy nhiên, phù hợp với bối cảnh bài viết này là những quan sát cho thấy một số cơn RN có thể biểu hiện ở khoảng thời gian gần với các biến cố đột quỵ và đôi khi chẩn đoán RN lần đầu tiên có thể xảy ra ở khoảng thời gian gần với đột quỵ, dẫn tới thay đổi quản lí lâm sàng và thời gian dùng thuốc kháng đông. Khoảng 6,5% đến 15% số ca đột quỵ xảy ra ở BN nhập viện và đột quỵ phổ biến hơn ở giai đoạn chu phẫu và ở những BN có tình trạng nguy cơ cao như hội chứng vành cấp hoặc tình trạngtăng đông. Đột quỵ liên quan đến RN thường liên quan đến các vùng động mạch não giữa (ít phổ biến hơn là các vùng động mạch sống thân nền) và có thể điều trị bằng phương pháp lấy huyết khối cơ học. Nhìn chung, nguy cơ tái tắc mạch sớm là thấp. Thuốc kháng đông khẩn cấp với mục tiêu ngăn ngừa đột quỵ tái phát sớm hoặc ngăn ngừa tình trạng suy thần kinh không được khuyến cáo. Do nguy cơ đột quỵ tái phát sớm là thấp và nguy cơ chuyển dạng xuất huyết trầm trọng hơn, nên việc trì hoãn dùng thuốc kháng đông đường uống trong 4 đến 14 ngày ở những người bị đột quỵ nhồi máu não cấp trong bối cảnh RN là hợp lí (19-22). Các RCT đang thực hiện (ELAN – Bắt đầu sớm hay muộn thuốc kháng đông trực tiếp ở bệnh nhânsau đột quỵ nhồi máu não córung nhĩ,NCT03148457;OPTIMAS – Thời điểm tối ưu để điều trị kháng đông sau đột quỵ nhồi máu não, NCT03759938; TIMING – Thời điểm điều trị thuốc kháng đôngđường uống trong đột quỵ nhồi máu não cấp kèm rung nhĩ,NCT02961348; START – Thời gian trì hoãn tối ưu để bắt đầu kháng đông sau đột quỵ nhồi máu não ở bệnh nhân rung nhĩ, NCT03021928) sẽ đánh giá cụ thể việc bắt đầu kháng đông sớm hay muộn bằng DOAC ở BN đột quỵ nhồi máu não liên quan đến RN (23). Các vấn đề liên quan đến việc sử dụng lâu dài thuốc kháng đông đường uống được đề cập trong các hướng dẫn về rung nhĩ hoăc đột quỵ.
6. Phẫu thuật ngoài tim (6,24,25)
RN sau phẫu thuật được định nghĩa là RN mới khởi phát ngay trong thời kỳ sau PT (Post-operative AF is defined as new-onset AF in the immediate postoperative period); tỉ lệ thay đổi từ 2-30%, với tỉ lệ cao nhất xảy ra vào ngày 2-4 sau phẫu thuật. Với tần suất RN trong dân số chung, nhiều BN trải qua phẫu thuật ngoài tim có thể mắc RN trước, trong và sau phẫu thuật. Vì thế, ở một số BN chẩn đoán RN có thể đã được xác lập, trong khi ở những người khác thì chẩn đoán này là mới hoàn toàn. BN bị RN có nguy cơ tử vong, suy tim và huyết khối tắc mạch tăng cao hơn. Những nguy cơ này có thể tăng cao xung quanh thời điểm phẫu thuật ngoài tim do các vấn đề chu phẫu.
Các yếu tố dự báo RN gồm: nam giới, tiền sử rung nhĩ, tăng BNP trước phẫu thuật, tần số tim tăng, lớn tuổi, bệnh thận mạn, tăng huyết áp, nhiễm khuẩn huyết, suy tim, bệnh van tim.
Để xác định chẩn đoán, chúng ta cần theo dõi ECG liên tục và đo điện tâm đồ 12 chuyển đạo khi nghi ngờ RN xuất hiện. Bên cạnh đó, cũng cần làm thêm các xét nghiệm để xác định các yếu tố có thể đảo ngược được tùy theo từng người bệnh.
Điều trị RN sau đó phụ thuộc vào triệu chứng, thời gian RN và nhu cầu kiểm soát tần số hoặc kiểm soát nhịp. RN sau phẫu thuật ngoài tim thường trở về nhịp xoang một cách tự nhiên, có thể hợp lí để điều trị RN sau phẫu thuật ngoài tim bằng chiến lược kiểm soát tần số khi tần số tim nhanh không phải là đáp ứng bù cho tình trạng giảm thể tích cấp tính và khi các yếu tố khởi phát cơ bản đã được xác định và điều trị tích cực (bất thường điện giải đồ và khí máu, nhiễm trùng, quá tải thể tích, mạch vành cấp, cường giáp sau phẫu thuật…). Chiến lược kiểm soát nhịp tim có thể được xem xét đối với những BN được chọn, những đối tượng mà vẫn còn triệu chứng mặc dù đã kiểm soát tần số hoặc ở những BN ưu tiên phục hồi nhịp xoang nhanh chóng do có bệnh đi kèm như suy tim hoặc thiếu máu cục bộ nặng. Chỉ định kháng đông được cân bằng với nhu cầu cầm máu bằng phẫu thuật. Do đó, tính an toàn, tính khả thi và thời điểm bắt đầu dùng thuốc kháng đông cấp tính cần được thảo luận chặt chẽ với đội ngũ chăm sóc liên quan đến phẫu thuật cụ thể. Thảo luận đa chuyên khoa nên bao gồm các cân nhắc về chảy máu trong quá trình phẫu thuật, khả năng cầm máu sau phẫu thuật, khả năng chảy máu tái phát hoặc dễ bị tổn thương chảy máu tại chỗ phẫu thuật khi dùng thuốc kháng đông và các nguy cơ tiềm ẩn của chảy máu (đặc biệt là gây yếu liệt trong các trường hợp như phẫu thuật cột sống). Dưới đây là một số tình huống lâm sàng quanh phẫu thuật cụ thể:
- Phẫu thuật cấp cứu
Nếu BN đến phẫu thuật cấp cứu hoặc khẩn cấp và được phát hiện có RN mới chẩn đoán trước khi phẫu thuật, cần hỏi và trả lời những câu sau:
- BN có cần phục hồi nhịp xoang trước khi phẫu thuật không?
Trong hầu hết các trường hợp, chúng ta không cần cố gắng phục hồi nhịp xoang bằng chuyển nhịp bằng sốc điện hoặc bằng thuốc trước khi phẫu thuật cấp cứu, ngoại trừ trường hợp huyết động không ổn định.
- Có cần phải giảm tần số tim trước khi phẫu thuật không?
Trong thực hành, ở nhiều BN, chúng ta cố gắng giảm tần số xuống 100 đến 110 nhịp/phút trừ khi gây hạ huyết áp, mặc dù hầu hết BN sẽ dung nạp được từ tần số thất dưới 140 nhịp/phút. Kiểm soát tần số thường có thể đạt được một cách hiệu quả và nhanh chóng bằng cách truyền tĩnh mạch các thuốc có tác dụng inotropic âm tính như esmolol, metoprolol hoặc diltiazem. Các thuốc này có thể gây giảm huyết áp đáng kể, trong một số trường hợp cấp cứu có thể gây bất lợi và cần dùng các thuốc vận mạch để hỗ trợ tuần hoàn hệ thống.
- Có cần bắt đầu điều trị thuốc kháng đông trước khi phẫu thuật không?
Trong hầu hết các trường hợp, việc bắt đầu dùng thuốc kháng đông có thể được trì hoãn cho đến sau phẫu thuật. Chúng ta không nên làm siêu âm tim qua thực quản khẩn cấp trước khi phẫu thuật để sàng lọc huyết khối tiểu nhĩ trái, quyết định tiến hành phẫu thuật nên được đưa ra trên cơ sở đánh giá nguy cơ lâm sàng.
- Đối với BN đã biết RN trước phẫu thuật không cấp cứu:
- Trước phẫu thuật, tần số tim ở BN RN trong khoảng từ 50 đến 100 nhịp/phút là hợp lí, miễn là BN không có triệu chứng.
- Mặc dù một số thủ thuật phẫu thuật có thể được thực hiện một cách an toàn trên những BN được dùng thuốc kháng đông hệ thống, nhưng cần phải ngưng thuốc kháng đông máu trong thời gian chu phẫu ở những BN khác, chẳng hạn như những người có nguy cơ chảy máu chu phẫu cao. Quyết định ngừng dùng thuốc kháng đông nên được thực hiện tùy theo từng trường hợp cụ thể.
- Đối với BN mới phát hiện RN trước phẫu thuật không cấp cứu:
- Đối với những người cần thực hiện các thủ thuật tiểu phẫu, thường có thời gian và độ phức tạp thấp (ví dụ: chăm sóc gây mê theo dõi bằng cách sử dụng thuốc gây tê cục bộ với lượng máu mất ít nhất) có thể tiến hành phẫu thuật hợp lí, miễn là BN ổn định về mặt huyết động.
- Đối với những BN tiến triển RN trong phẫu thuật, mối quan tâm trước mắt là sự ổn định huyết động. Thuốc kháng đông không cần thiết phải cho khẩn cấp và có thể được xem xét sau phẫu thuật. Đối với hầu hết BN trong phòng mổ, mục tiêu nhịp tim là dưới 100 đến 110 nhịp/phút.
- Đối với những BN tiến triển RN sau phẫu thuật và mong muốn có nhịp xoang, nên theo đuổi chiến lược kiểm soát nhịp. Cách tiếp cận này được khuyến nghị cho những người bệnh RN có triệu chứng mặc dù đã kiểm soát được tần số tốt hoặc ở những người khó đạt được việc kiểm soát tần số. Kiểm soát nhịp cũng có thể được ưu tiên ở những BN được cho là khó có khả năng tái phát RN, chẳng hạn như những người trẻ hơn, ít bệnh đi kèm hơn và cónhĩ trái nhỏ.
- Đối với nhiều BN có một đợt RN kéo dài <48 giờ, chúng tôi không khuyến cáo dùng thuốc kháng đông máu, trừ khi có các đặc điểm nguy cơ rất cao về thuyên tắc huyết khối, chẳng hạn như hẹp van hai lá.
Bảng 7 dưới đây tắt các khuyến cáo về quản lí RN sau phẫu thuật

Bảng 7. Tóm tắt các khuyến cáo về quản lí rung nhĩ sau phẫu thuật từ hướng dẫn hiện hành của Hiệp hội Tim mạch Châu Âu (ESC) và Hiệp hội Tim mạch Hoa Kỳ/Trường môn Tim mạch HoaKỳ/Hiệp hội Nhịp tim (AHA/ACC/HRS) (25).
6. Kết luận
RN được chẩn đoán trong bối cảnh nhập viện vì bệnh lý cấp tính (RN cấp tính) bao gồm cả những BN bệnh nặng, có thể được phát hiện và điều trị RN lần đầu. Rung nhĩ cũng có thể phát hiện ngẫu nhiên trong bối cảnh các thủ thuật có nguy cơ thấp nhưng xảy ra do liên quan đến nhiều tình trạng bệnh lý khác nhau như bệnh nặng hoặc nhiễm trùng huyết. Quản lý rung nhĩ cấp tính trong bệnh viện hướng đến việc phát hiện và điều trị yếu tố khởi phát tiềm ẩn, tối ưu hóa huyết động, kiểm soát tần số và/hoặc kiểm soát nhịp tim, đồng thời giảm nguy cơ đột quỵ trong thời gian nằm viện và dài hạn. Chiến lược kiểm soát tần số hoặc kiểm soát nhịp nên được cá thể hóa, cân bằng giữa tác động của tần số tim nhanh và rối loạn đồng bộ nhĩ thất lên huyết động với khả năng dung nạp điều trị. Các quyết định liên quan đến việc bắt đầu dùng thuốc chống đông nên dựa trên phân tầng nguy cơ về bệnh nền của BN, đồng thời thời điểm bắt đầu nên xem xét dựa trên nguy cơ chảy máu và mức độ nặng của bệnh cấp tính. Tuy điều trị RN tuân theo những nguyên tắc và chiến lược chung mà các hướng dẫn hiện nay đã đề cập, những mỗi một tình huống lâm sàng có thể có những nét riêng biệt mà các bác sĩ cần lưu ý trong quá trình điều trị BN RN trong bệnh viện mà trong khuôn khổ bài viết này chúng tôi không thể nói hết được. Hình 6A-B tóm tắt chiến lược và các bước điều trị RN trong bệnh viện
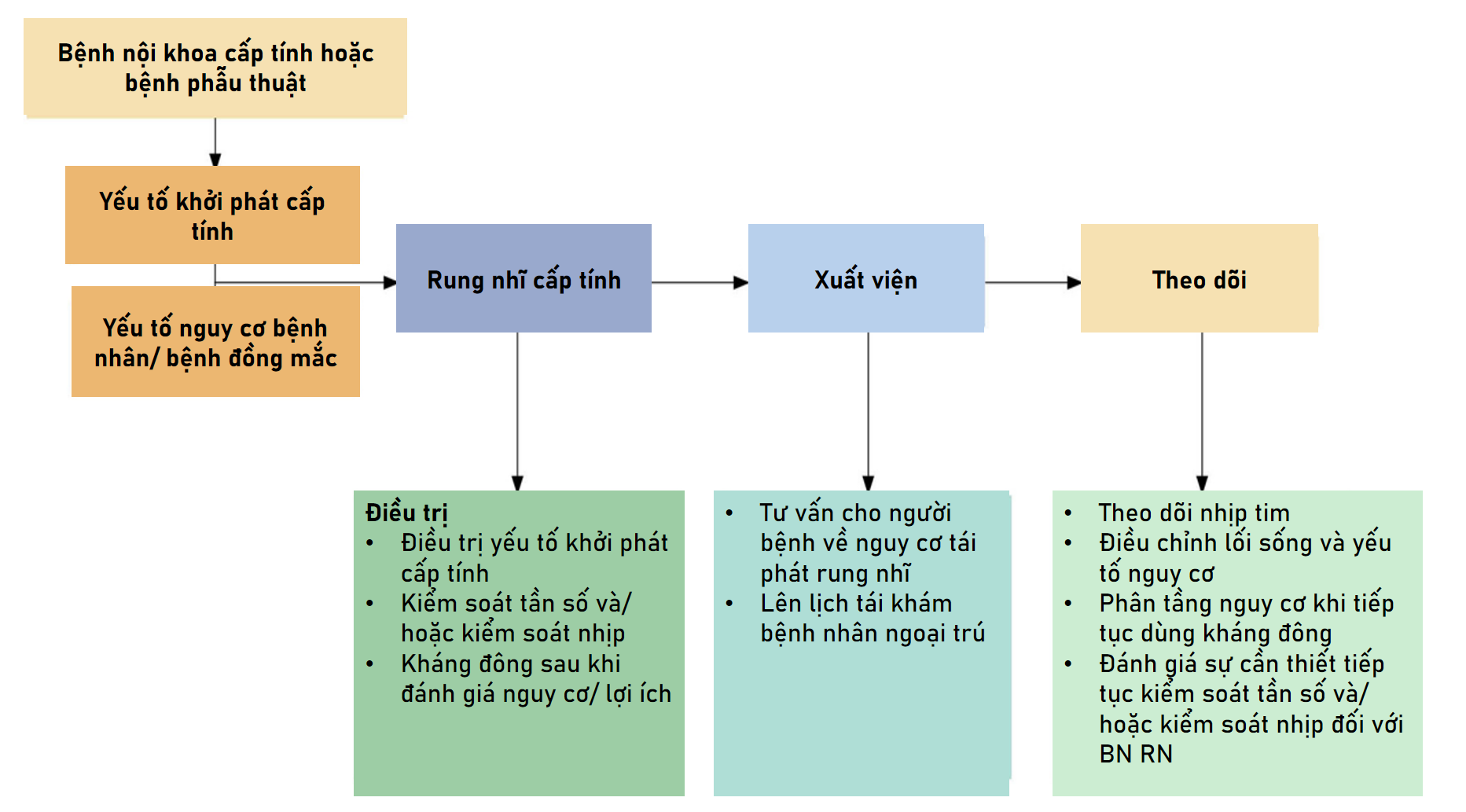
Hình 6A. Chiến lược và giai đoạn điều trị RN trong bệnh viện (14)
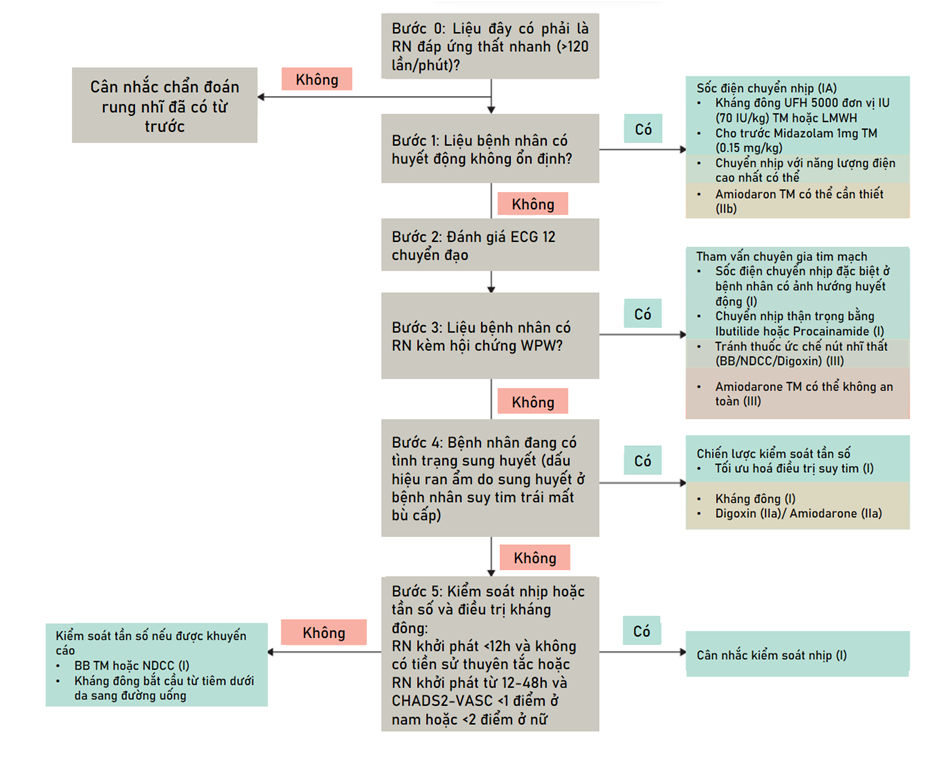
Hình 6B. Phương pháp tiếp cận từng bước trong chăm sóc rung nhĩ cấp tính (4)
TÀI LIỆU THAM KHẢO
- W et Ptaszek. LM. Management of Atrial Fibrillation in the Emergency Department. Current Cardiology Reports (2021) 23: 179. https://doi.org/10.1007/s11886-021-01611-2
- Bellew SD, Bremer ML, Kopecky SL, Lohse CM, Munger TM, Robelia PM, Smars PA. Impact of an emergency department observation unit management algorithm for atrial fibrillation. J Am Heart Assoc. 2016;5:e002984. doi: 10.1161/JAHA.115.002984
- Hiroko Beck, MD, Vincent Y. Acute Management of Atrial Fibrillation From Emergency Department to Cardiac Care Unit. Cardiol Clin 30 (2012) 567–589
- MY et al. Rapid Atrial Fibrillation in the Emergency Department. : Heart International. 2022;16(1):12–19
- Nguyễn Thanh Hiền, Ngô như Ngọc: Rung nhĩ xảy ra trong bệnh viện cấp tính: lưu ý trong chẩn đoán và điều trị. Chuyên đề tim mạch học tháng 1/2024.
- Choy .JY et al. Atrial Fibrillation Occurring During Acute Hospitalization: A Scientific Statement From the American Heart Association. Circulation. 2023;147:e676–e698. DOI: 10.1161/CIR.0000000000001133
- M, Bettex. D, and Rudiger. A. Management of Atrial Fibrillation in Critically Ill Patients. Critical Care Research and Practice Volume 2014. http://dx.doi.org/10.1155/2014/840615
- L et al. Treatment strategies for new onset atrial fbrillation in patients treated on an intensive care unit: a systematic scoping review. Crit Care (2021) 25:257 https://doi.org/10.1186/s13054-021-03684-5
- HL et al. Efectiveness of amiodarone versus digitalis for heart rate control in critically ill patients with new‑onset atrial fibrillation. Scientifc Reports | (2022) 12:2712 | https://doi.org/10.1038/s41598-022-06639-0.
- Nguyễn Thanh Hiền et al. cập nhật chiến lược kiểm soát tần số thất trong rung nhĩ. Chuyên đề tim mạch học, tháng 4/2017
- Bedford JP et al. Comparative effectiveness of common treatments for new-onset atrial fibrillation within the ICU: accounting for physiological status. J Crit Care. 2022;67:149–156. doi: 10.1016/j.jcrc.2021.11.005
- M et al. Management of patients on antithrombotic therapy with severe infections: a joint clinical consensus statement of the ESC Working Group on Thrombosis, the ESC Working Group on Atherosclerosis and Vascular Biology, and the International Society on Thrombosis and Haemostasis. European Heart Journal (2023) 00, 1–19 https://doi.org/10.1093/eurheartj/ehad388
- M et al. Management of arrhythmia in sepsis and septic shock. Anaesthesiology Intensive Therapy 2017, vol. 49, no 5, 419–429
- JA et al. 2023 ACC/AHA/ACCP/HRS Guideline for the Diagnosis and Management of Atrial Fibrillation. JACC. https://doi.org/10.1016/j.jacc.2023.08.017
- Takawale, A.; Aguilar, M.; Bouchrit, Y.; Hiram, R. Mechanisms and Management of Thyroid Disease and Atrial Fibrillation: Impact of Atrial Electrical Remodeling and Cardiac Fibrosis. Cells 2022, 11, 4047. https://doi.org/10.3390/ cells11244047
- M et al Thyroid Storm Guidelines Updated: Jan 18, 2022. Mescape 2022. https://emedicine.medscape.com/article/925147-guidelines (Q)
- Atrial fibrillation in adults: Selection of candidates for anticoagulation. Uptodate 2023
- YA et al. Thyrotoxic Heart Failure: A Narrative Review of Pathophysiology and Principle Management. Mal J Med Health Sci 17(2): 276-282, April 2021
- Camen S et al. Temporal relations between atrial fibrillation and ischaemic stroke and their prognostic impact on mortality. Europace. 2020;22:522–529. doi: 10.1093/europace/euz312
- Chyou JY et al. Individual and combined risk factors for incident atrial fibrillation and incident stroke: an analysis of 3 million at-risk US patients. J Am Heart Assoc. 2015;4:e001723. doi: 10.1161/JAHA.114.001723
- Blacker DJ. In-hospital stroke. Lancet Neurol. 2003;2:741–746. doi: 10.1016/s1474-4422(03)00586-6
- Powers WJ et al; on behalf of the American Heart Association Stroke Council. Guidelines for the early management of patients with acute ischemic stroke: 2019 update to the 2018 guidelines for the early management of acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association [published correction appears in Stroke. 2019;50:e440–e441]. Stroke. 2019;50:e344–e418. doi: 10.1161/STR.0000000000000211
- Kleindorfer DO, et al. 2021 Guideline for the prevention of stroke in patients with stroke and transient ischemic attack: a guideline from the American Heart Association/American Stroke Association [published correction appears in Stroke. 2021;52:e483–e484]. Stroke. 2021;52:e364–e467. doi: 10.1161/STR.0000000000000375
- JM, Spragg. D. Atrial fibrillation in patients undergoing noncardiac surgery. Uptodate 2023
- M et al. Postoperative atrial fibrillation: from mechanisms to treatment. European Heart Journal (2023) 44, 1020–1039.







