I. KHÁI NIỆM TIM CHỈ CÓ MỘT TÂM THẤT CHỨC NĂNG
Tim chỉ có một tâm thất chức năng (tâm thất độc nhất về chức năng – univentricular heart, single ventricle) là một nhóm bệnh khá đa dạng. Phẫu thuật kiểu Fontan là phẫu thuật sửa chữa giai đoạn cuối của nhóm bệnh tim một tâm thất chức năng.
Việc định danh và phân loại tim một tâm thất chức năng đã là chủ đề được đưa ra tranh cãi từ trước đến nay, với các thuật ngữ như “tâm thất độc nhất”, “tim một tâm thất”, “kết nối nhĩ thất với 1 tâm thất” và “tâm thất với 2 đường vào” đã được sử dụng từ lâu.
Van Praagh và CS định nghĩa tim một tâm thất là một tâm thất nhận cả van 2 lá và 3 lá hoặc một van nhĩ thất chung; tim bị thiếu một van nhĩ thất (bao gồm không lỗ van 2 lá và không lỗ van 3 lá) không được đưa vào nhóm này.
Anderson và CS giới thiệu thuật ngữ “kết nối nhĩ thất với một tâm thất” và áp dụng thuật ngữ này đối với tim mà kết nối nhĩ thất với một tâm thất. Sau đó họ đưa ra khái niệm tim một thất có dạng thất trái và tim một thất có dạng thất phải. Gần đây Jacobs and Anderson đưa ra khái niệm đơn giản “tim một tâm thất chức năng”, trong đó chủ yếu có 1 thất không đảm nhiệm nổi chức năng của tuần hoàn phổi hoặc hệ thống.
Bất kể loại định danh nào, tiếp cận khảo sát theo tầng là cần thiết trong mọi tình huống, xác định sự kết nối và mối tương quan của chúng giúp cung cấp cho bác sĩ những thông tin cần thiết.
Tim một tâm thất chức năng là bệnh tim bẩm sinh phức tạp và hiếm gặp, tần suất khoảng 2% BTBS. Nhóm bệnh nối liền nhĩ thất với một tâm thất bao gồm: tim một tâm thất, không lỗ van 3 lá và không lỗ van 2 lá.
Dựa vào giải phẫu học, có thể phân loại tim một thất chức năng như sau (hình 1).
- Tim một tâm thất, gồm 2 kiểu :
a. Thất trái đơn độc, do không có buồng nhận thất phải
b. Thất phải đơn độc, do không có buồng nhận thất trái
2. Hai buồng thất không cân xứng, có một buồng thất trội
a. Thất trái trội (do thiểu sản buồng nhận thất phải)
b. Thất phải trội (do thiểu sản buồng nhận thất trái)
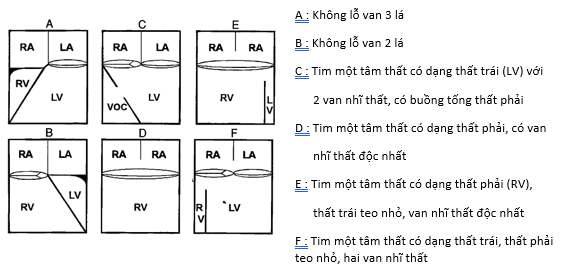
Hình 1: Sơ đồ các kiểu nối liền nhĩ thất với một tâm thất.
II. GIẢI PHẪU HỌC
Tim một tâm thất chức năng là bệnh tim bẩm sinh phức tạp, do đó cần khảo sát theo tầng (bảng 1).
Bảng 1: Khảo sát theo tầng tim một tâm thất chức năng và các thất không cân xứng.
| Định vị nhĩ và phủ tạng
Solitus (bình thường) Inversus (đảo ngược) Heterotaxia (mơ hồ) Vị trí tim Levocardia (mỏm tim bên trái) Dextrocardia (mỏm tim bên phải) Mesocardia (mỏm tim nằm giữa) Nối liền nhĩ thất Hai buồng thất Buồng thất chung Dạng tâm thất Một tâm thất Hai thất nhưng không cân xứng Nối liền thất – Đại động mạch Bất tương hợp Tương hợp Hai đường ra Một đường ra Tương quan đại động mạch Solitus Inversus D-Aorta (ĐMC phía trước, bên phải) L-Aorta (ĐMC phía trước, bên trái) |
Tóm lại, có 3 dạng tâm thất trong bệnh tim có thất chung :
- Buồng thất chính có dạng thất trái kèm một buồng thất phải phụ teo nhỏ (kiểu A của Van Praagh)
- Buồng thất chính có dạng thất phải kèm thất trái teo nhỏ (kiểu B của van Praagh)
- Buồng thất chung, dạng phối hợp hoặc không xác định (kiểu C và D của Van Praagh)
Các nghiên cứu dài hạn cho thấy tim 1 tâm thất dạng thất trái là dạng có tiên lượng tốt nhất. Hình thái học của tâm thất cũng ảnh hưởng rất lớn trong những tháng đầu đời, lúc mà tỉ lệ tử vong cao nhất. Hình thái học của tâm thất cũng đóng vai trò quan trọng trong các bệnh lí sớm sau phẫu thuật kiểu Fontan, cũng như sự xuất hiện một số biến chứng muộn như bệnh mất protein ruột.
III. SINH LÝ BỆNH
Sự khác biệt trong giải phẫu học bệnh tim có thất chung dẫn đến sự khác biệt trong biểu hiện sinh lý bệnh.
Huyết động của bệnh nhân tùy thuộc vào nhiều yếu tố :
- Hiện diện hay không nghẽn đường ra của ĐMC hay ĐMP
- Hình dạng và chức năng của buồng thất đơn độc (tim một tâm thất) hoặc của buồng thất trội (tâm thất bất cân xứng).
- Kiểu nối liền nhĩ thất: tương hợp hay bất tương hợp
- Chức năng của van nhĩ thất: hẹp, hở hay bình thường.
3.1. Lưu lượng máu phổi
Ở bệnh nhân không hẹp ĐMP và có lưu lượng máu phổi trên 3 lần lưu lượng hệ thống (Qp/Qs > 3), dấu hiệu suy tim sung huyết sẽ xuất hiện ngay trong các tuần lễ đầu tiên. Lúc này độ bão hòa oxy khoảng 90% và không có biểu hiện tím. Khi Qp/Qs khoảng 2, sẽ có tím nhẹ và độ bão hòa oxy là 85%. Các bệnh nhân này thường có bù trừ tốt về huyết động.
Ở bệnh nhân có hẹp nhẹ ĐMP và có Qp/Qs # 1, sẽ có tím nhiều hơn với độ bão hòa oxy máu khoảng 70%. Khi hẹp nặng ĐMP và Qp/Qs <1, tím sẽ nặng hơn với độ bão hòa oxy máu khoảng < 60%.
3.2. Hình dạng và chức năng của buồng thất độc nhất.
Khi buồng thất độc nhất hoặc buồng thất trội có dạng thất trái, ít khi có rối loạn chức năng thất mặc dù bệnh nhân có tăng tải thể tích hay tăng tải áp lực hoặc thiếu oxy máu mạn tính. Khi có dạng thất phải, buồng thất sẽ dãn theo thời gian kèm hở van nhĩ thất ngày càng nặng.
Ở bệnh nhân có hẹp hay không lỗ van nhĩ thất kèm TLN hạn chế, phù phổi có thể xảy ra sớm cần can thiệp khẩn cấp để giải áp nhĩ trái.
3.3. Nghẽn dưới van ĐMC
Ở một số kiểu tim có thất chung, nghẽn dưới ĐMC tiến triển ngày càng nặng do giảm dần kích thước của lỗ hành thất hay “Thông liên thất”. Nếu bệnh nhân có thêm nghẽn cung ĐMC do giảm sản cung ĐMC, bệnh sẽ rất nặng, giống hội chứng thiểu sản thất trái.
3.4. Các biến đổi khác
Các bất thường khác thay đổi theo thời gian do biến đổi cơ thể học theo tuổi lớn dần:
- Sự tái tu chỉnh van nhĩ thất làm nặng dần độ hở van nhĩ thất.
- Tâm thất dầy dần làm giảm chức năng tâm thu và tâm trương.
- Rối loạn đường dẫn truyền có thể dẫn đến blốc nhĩ thất hoàn toàn.
- Bệnh mạch máu phổi do cung lượng máu phổi cao hoặc tăng áp tâm nhĩ trái.
IV. LÂM SÀNG
Tần suất bệnh thay đổi theo giới tính: nam gấp 3-4 lần nữ.
Bệnh có thể biểu hiện bởi: dấu hiệu suy tim sung huyết, tím hoặc âm thổi. Biểu hiện bệnh tùy thuộc sức cản động mạch phổi và có hay không có, cùng mức độ hẹp động mạch phổi.
4.1. Triệu chứng cơ năng
Tím: do máu trộn lẫn trong tâm thất (tím nhẹ). Tím nặng hơn nếu có thêm hẹp động mạch phổi. Biểu hiện tím nhẹ kèm tăng tuần hoàn phổi gợi ý chẩn đoán.
Dấu hiệu suy tim sung huyết: khó thở, toát mồ hôi, không chịu bú.
Ngồi xổm: đôi khi có.
Cơn thiếu oxy (hypoxic spells): đôi khi có.
4.2. Triệu chứng thực thể
Ở tim một tâm thất chức năng có tăng tuần hoàn phổi :
- Âm thổi đầu và giữa tâm thu ở bờ trái xương ức (do máu qua foramen bulbo-ventriculaire). Âm thổi nhỏ dần khi lỗ này hẹp hơn.
- T1 bình thường.
- T2 tách đôi và mạnh ; T2 đơn độc khi áp lực động mạch phổi tăng cao.
- Âm thổi tâm trương nghe được ở mỏm tim khi lượng máu lên phổi nhiều. Có thể nghe âm thổi Graham Steel ở bờ trái xương ức khi áp lực động mạch phổi tăng cao.
Ở tim một tâm thất chức năng có kèm hẹp động mạch phổi :
- Âm thổi tâm thu ở liên sườn 2 trái do hẹp động mạch phổi. Không có tiếng phụt van phổi (pulmonic ejection sound) vì thường là hẹp dưới van động mạch phổi.
- T1 bình thường
- T2 nhỏ và đơn độc
V. CẬN LÂM SÀNG
5.1. ECG: Thay đổi theo thể bệnh giải phẫu học.
Tim một tâm thất dạng thất trái kèm buồng tống không đảo ngược (non inverted outlet) :
- Dẫn truyền nhĩ thất bình thường, đôi khi có PR dài.
- Trục QRS lệch trái.
- P rộng dạng dày nhĩ trái, hoặc rộng và cao dạng dày hai nhĩ.
- QRS ở chuyển đạo ngực có biểu hiện dày thất trái hoặc ở dạng rS trên tất cả chuyển đạo ngực.
Tim một tâm thất dạng thất trái kèm đảo ngược buồng tống (inverted outlet).
- Dẫn truyền nhĩ thất bất thường: PR dài, có khi có blốc nhĩ thất hoàn toàn.
- P cao, nhọn.
- Trục QRS lệch phải.
- Chuyển đạo ngực có biểu hiện dày thất phải hay dày hai thất.
Tim một tâm thất dạng thất phải và buồng thất trái teo nhỏ.
- Dẫn truyền nhĩ thất bình thường.
- Trục QRS lệch trái.
- R cao ở chuyển đạo ngực phải kèm S sâu ở V6 (dày thất phải).
5.2. X-quang ngực
Giúp phân biệt thể tăng tuần hoàn phổi và thể không tăng hay giảm tuần hoàn phổi.
Tăng tuần hoàn phổi :
- Thường gợi ý tim một tâm thất dạng thất trái.
- Bóng tim lớn vì lượng máu về thất trái nhiều.
- Nhĩ trái, nhĩ phải lớn.
- Động mạch phổi phải dãn, bị đẩy cao, cho dạng thác nước.
- Bó đại động mạch hẹp, giống hoán vị đại động mạch.
Khi có hẹp động mạch phổi nặng :
- Tuần hoàn phổi bình thường hay giảm.
- Bóng tim không lớn hoặc lớn rất ít.
Khi không có lỗ van động mạch phổi (pulmonary atresia)
– Bóng tim nhỏ, giống hình hộp chữ nhật, do ĐMC lên dãn rộng ở bờ trái.
5.3. Siêu âm tim
Mục tiêu siêu âm tim là:
- Xác định vị trí của nhĩ.
- Khảo sát dạng của thất trội (thất phải, thất trái hay không thuộc thể nào) và vị trí của thất teo nhỏ.
- Xác định tương quan nhĩ thất và thất đại động mạch.
- Đo kích thước của thông liên thất và đo độ hẹp của buồng tống của thất.
- Khảo sát van nhĩ thất và van động mạch (van tổ chim): không lỗ van hay hẹp van.
- Khảo sát sự đổ về của tĩnh mạch chủ và tĩnh mạch phổi.
- Đo kích thước và khảo sát sự phân chia của động mạch phổi trung tâm.
5.3.1. Xác định tương quan nhĩ thất
- Có thể có hai van nhĩ thất hay một van nhĩ thất chung để vào một buồng thất.
- Các mặt cắt giúp thấy rõ là mặt cách cạnh ức, mặt cắt từ mỏm và mặt cắt dưới sườn.
- Cần khảo sát coi van nhĩ thất còn hoạt động không.
5.3.2. Dạng của thất
Tìm xem buồng thất trội thuộc dạng thất trái hay phải.
Vị trí của buồng thất phụ giúp xác định dạng của thất: thất phụ nằm phía trước hầu như luôn luôn có dạng thất phải, thất phụ nằm phía sau luôn luôn có dạng thất trái.
Cấu trúc của cơ trụ cũng giúp xác định dạng của thất.
Khi không có buồng thất phụ và cả cấu trúc cơ trụ cũng khó xác định, dạng của thất không thể xác định bằng écho (trường hợp này chụp buồng tim hay ảnh cộng hưởng từ nhân – magnetic resonance imaging – giúp dễ xác định hơn).
Mặt cắt giúp khảo sát rõ dạng của thất là: mặt cắt 4 buồng từ mỏm, mặt cắt dưới sườn, mặt cắt cạnh ức.
5.3.3. Hình thể và sự tương quan của van nhĩ thất
- Mặt cắt thích hợp: mỏm tim, cạnh ức và dưới sườn
- Cần khảo sát kích thước các van: hẹp ở van hay hẹp trên van (cor triatriatum). Doppler màu giúp phát hiện hẹp dễ dàng.
5.3.4. Khảo sát độ hẹp của “thông liên thất” và các van tổ chim
- “Thông liên thất” ở tim một tâm thất có thể hẹp nặng hơn theo thời gian. Mặt cắt thích hợp để khảo sát là: dưới sườn, mỏm tim và cạnh ức. Khảo sát thường khó vì khó hướng tia Doppler theo dòng máu.
- Khảo sát độ hẹp của buồng tống và các van tổ chim bên phải và trái bằng các mặt cắt : trên hõm ức, cạnh ức theo trục ngang, mỏm tim và dưới sườn.
5.3.5. Vị trí của đại động mạch và sự tương quan giữa thất và đại động mạch
- Mặt cắt thích hợp: cạnh ức, mỏm tim và dưới sườn
- Sự sắp xếp của các đại động mạch với tâm thất có thể bình thường (ví dụ: động mạch chủ bắt nguồn từ thất trội có dạng thất trái, động mạch phổi từ thất phụ có dạng thất phải) hoặc hoán vị.
- Cần tìm có còn ống động mạch hay không.
5.4. Thông tim và chụp mạch
Rất cần thiết để có quyết định điều trị ngoại khoa.
5.4.1. Thông tim chẩn đoán
Cung cấp dữ kiện về giải phẫu học và huyết động cần thiết cho chăm sóc bệnh. Các dữ kiện về giải phẫu học của thông tim sẽ phụ giúp hoặc xác định các dữ kiện có được từ siêu âm tim.
Các dữ kiện thu thập được từ thông tim bao gồm :
- Vị thế của nhĩ (atrial situs)
- Nối liền của tĩnh mạch hệ thống
- Nối liền tĩnh mạch phổi
- Các van nhĩ thất và sự tương hợp
- Hình dạng của buồng thất
- Thông thương của mạch phổi và mạch hệ thống
- Tương hợp của thất với đại động mạch
- Giải phẫu của ĐMP và các nhánh (kích thước thân ĐMP, chỉ số Nakata, tỷ lệ McGoon)
- Giải phẫu của ĐMC và các nhánh cùng mạch bàng hệ từ ĐMC
- Chức năng thất (phân suất tống máu).
Khảo sát huyết động toàn diện qua thông tim rất cần thiết trước “phẫu thuật bắc cầu qua thất phải” toàn phần hay bán phần (right-sided heart bypass operation). Cần đo áp lực ĐMP, sức cản mạch phổi, tỷ lệ Qp/Qs, chức năng thất (áp lực thất cuối tâm trương, phân suất tống máu).
Thông tim cũng cần thiết để phát hiện dư chứng của phẫu thuật lần trước trên bệnh nhân. Ví dụ: Nghẽn ĐMP ở chỗ nối dòng chảy thông (shunt) lần trước hoặc lỗ dò động tĩnh mạch phổi ở phẫu thuật bắc cầu qua thất phải bán phần lần trước (Glenn cổ điển, Glenn hai chiều).
5.4.2. Thông tim can thiệp
Bệnh nhân bị tim có thất chung có thể cần thông tim can thiệp trước khi phẫu thuật sửa chữa tạm thời như mở rộng TLN hoặc mở rộng van nhĩ thất trái.
Trường hợp bệnh nhân có nhánh ĐMP nhỏ qua do hẹp hay không lỗ van ĐMP, có thể cần thông tim kèm nong bằng bóng nhiều lần để chuẩn bị cho phẫu thuật bắc cầu qua tim phải.
Sau phẫu thuật, thông tim cũng rất cần thiết nếu huyết động không ổn để tìm nguyên nhân và điều trị bằng thông tim (ví dụ: đóng chỗ mở cửa sổ; nong mạch bị hẹp).
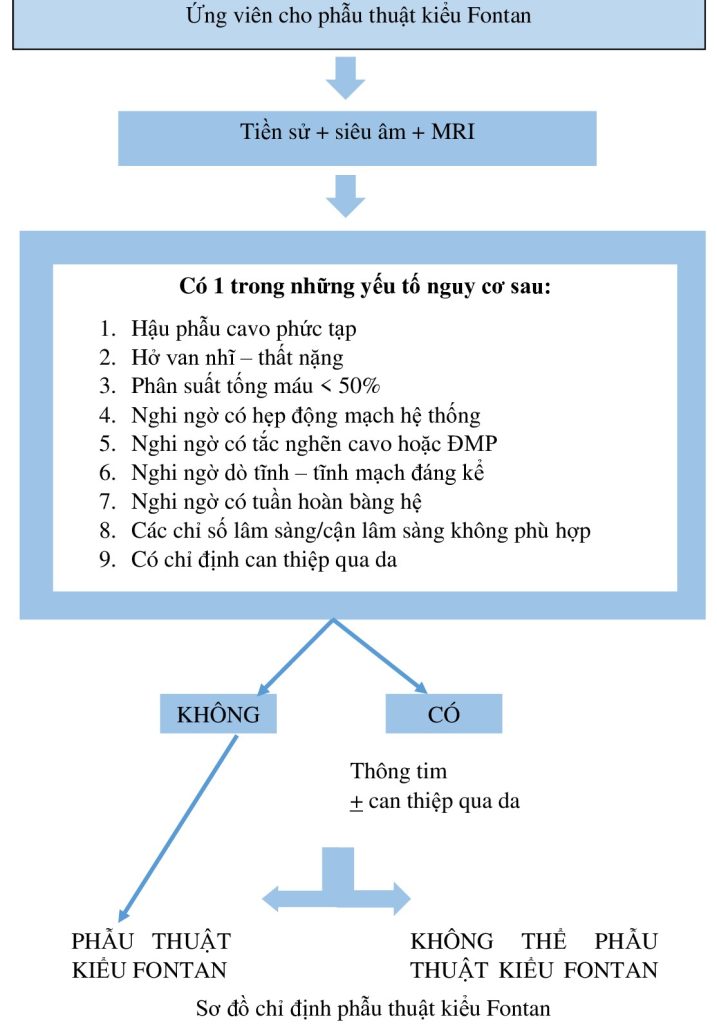
5.4.3. Thông tim có phải bắt buộc tiến hành ở tất cả các bệnh nhân trước phẫu thuật Fontan?
Vấn đề này cũng đang được tranh luận rất nhiều trong các cuộc hội thảo. Chúng tôi đề xuất cách tiếp cận dựa trên các thuật toán được công bố bởi nhóm của New-York hoặc Massa (sơ đồ bên dưới): tổng hợp các xét nghiệm không xâm lấn trước mổ mục đích lựa chọn những bệnh nhân cần thông tim, và những bệnh nhân có thể tiến hành phẫu thuật kiểu Fontan dựa trên những xét nghiệm không xâm lấn mà không làm tăng nguy cơ phẫu thuật. Điều này tránh được thủ thuật xâm lấn trong 50% trường hợp.
VI. ĐIỀU TRỊ
Mục tiêu đầu tiên của điều trị bệnh tim có một tâm thất chức năng là bảo vệ mạng mạch máu phổi và chức năng thất, giữ cho áp lực ĐMP thấp trong khi độ bão hòa oxy máu hệ thống > 80%. Ở giai đoạn sớm, có thể cần phẫu thuật xiết bớt ĐMP (banding) hoặc phẫu thuật Blalock-Taussig (bảng 2).
6.1. Phẫu thuật tạm thời đầu tiên
Bệnh nhân hẹp van ĐMP nặng hoặc không lỗ van ĐMP có giảm oxy nặng (PaO2 < 30 mmHg) ở giai đoạn sơ sinh cần truyền prostaglandin để giữ ống động mạch mở cho tới khi tạo dòng chảy thông chủ phổi.
Tương tự bệnh nhân có thiểu sản cung ĐMC hoặc hẹp eo ĐMC nặng cần truyền prostaglandin cho tới khi phẫu thuật sửa cung ĐMC.
Trẻ sơ sinh có tăng tuần hoàn phổi, tăng áp lực động mạch phổi và suy tim sung huyết cần được chăm sóc tích cực giữ PCO2 và sức cản mạch phổi cao hoặc giữ tần số hô hấp thấp (giảm thông khí) bằng máy thở để ngăn máu lên phổi nhiều, ổn định huyết động. Khi huyết động ổn định, cần thực hiện phẫu thuật xiết bớt ĐMP sao cho áp lực ĐMP sau chỗ xiết phải khoảng 50% áp lực mạch hệ thống. Thông thường nên xiết ĐMP với chu vi = (20 + kg cân nặng) (mm) hoặc (24 + kg) (mm) nếu chuyển vị đại động mạch. Tử vong của phẫu thuật này lên tới 17%.
Bảng 2: Qui trình chăm sóc bệnh nhân tim có một tâm thất chức năng.
| Tuổi | Qp | Qp¯ |
| < 3 tháng | Không hẹp ĐMC, Hẹp ĐMC hoặc dưới
không hẹp dưới ĐMC ĐMC và giảm sản (lỗ hành thất thích hợp) và cung ĐMC không hẹp ĐMP Xiết bớt ĐMP + sửa chữa Tạo shunt Blalock hẹp eo ĐMC Taussig + Stansel + sửa chữa cung ĐMC |
Không hẹp ĐMC Hẹp ĐMC, hẹp dưới
Không hẹp dưới ĐMC ĐMC và Hoặc giảm sản cung ĐMC giảm sản cung ĐMC
Shunt Blalock Taussig Shunt Blalock Taussig + Stansel + sửa chữa cung ĐMC
|
| > 3 tháng
< 2 tuổi
> 2 tuổi |
Thông tim
Glenn 2 chiều kiểu có mạch hay không mạch (+ gỡ bỏ shunt Blalock Taussig) + Stansel + Mở rộng lỗ hành thất (bulbloventricular foramen) + Sửa van nhĩ thất + Tái tạo nhánh ĐMP
Thông tim Bắc cầu qua thất phải hoàn toàn (+ để cửa sổ) |
|
ĐMC: động mạch chủ; ĐMP: động mạc phổi; Stansel = phẫu thuật Damus – Kaye – Stansel.
6.2. Phẫu thuật tạm thời giai đoạn 2: Bắc cầu qua tim phải bán phần
Phẫu thuật này được thực hiện bằng cách nối TMC trên phải với ĐMP, khởi xướng bởi Glenn. Năm 1985, Hopkins và cộng sự phát triển phẫu thuật này bằng cách nối liền TMC-ĐMP theo 2 hướng (bidirectional cavo pulmonary connection). Trường hợp có lỗ hành thất hạn chế (restrictive bulboventricular foramen), cần thực hiện phẫu thuật Damus-Kaye-Stansel hoặc nới rộng lỗ hành thất.
6.3. Phẫu thuật kiểu Fontan (xem thêm phác đồ 56)
Phẫu thuật này được thực hiện đầu tiên bởi Fontan (1971) trên bệnh nhân không lỗ van 3 lá. Ngày nay phương pháp này đã có nhiều biến đổi, tuy nhiên vẫn theo đúng nguyên tắc Fontan: coi nhĩ phải như một buồng chun dãn không có chức năng bơm máu. Ngoài bệnh không lỗ van 3 lá, phẫu thuật kiểu Fontan được áp dụng cho tim có thất chung và một số bệnh tim bầm sinh tím phức tạp khác. Phẫu thuật nối liền TMC-ĐMP hoàn toàn bao gồm nối TMC trên với ĐMP phải và tạo một đường dẫn máu từ TMC dưới lên đỉnh nhĩ phải; đỉnh nhĩ phải được nối với ĐMP. Đường dẫn máu từ TMC dưới có thể bằng vật tự thân hay ống nhân tạo, có thể trong hay ngoài nhĩ phải.
Các biến chứng lâu dài của phẫu thuật kiểu Fontan bao gồm: rối loạn chức năng thất, hở van nhĩ thất, loạn nhịp nhĩ, bệnh mất protein ở ruột (protein losing enteropathy).
TÀI LIỆU THAM KHẢO
- Kreutzer EA, Kreutzer J, Kreutzer GO. Univentricular heart. In Pediatric Cardiovascular Medicine, ed by J. H Moller & JIE Hoffmann, Churchill Livingstone 2000, pp. 469-498.
- Van Praagh R, Ongley P, Swan H. Anatomic types of single or common ventricle in man : Morphologic and geometric aspects of 60 necropsied cases. Am J Cardiol 1964;13:367.
- Hagler DJ, Edwards WD. Univentricular atrioventricular connection. In Heart disease in infants, children and adolescents ed by Allen, Gutgesell, Clark, Driscoll; Lippincott Williams & Wilkins 6th ed, 2001, pp.1129-1150.
- Trusler GA, Mustard WT. A method of banding the pulmonary artery for large isolated ventricular septal defect with and without transposition of the great arteries. Ann. Thorac Surg 1972;13:351.
- Mayer JE. Initial management of the single ventricle patient. Semin Thorac Cardiovasc. Surg 1994;6:2.
- Glenn WWL. Circulatory bypass of the right heart : II Shunt between superior vena cava and distal right pulmonary artery. Report of a clinical application N Engl J Med 1958;259: 117.
- Hopkins RA, Armstrong BE, Serwer GA et al. Physiological rationale for a bidirectional cavo pulmonary shunt: a versatile complement to Fontan principle. J Thorac Cardiovasc Surg 1985;90:391.
- Fontan F, Baudet E. Surgical repair of tricuspid atresia. Thorax 1971;26:240.
- Bonnet D, Boudjemline Y, Raisky O et al. Coeurs univentriculaires, XXXVe Séminaire de Cardiologie Pédiatrique Paris, 6 & 7 Mars 2014.







