Biên soạn: PGS. TS. HỒ HUỲNH QUANG TRÍ
1. ĐẠI CƯƠNG
Theo một nghiên cứu do WHO tài trợ công bố năm 2015, hàng năm ước tính có 300 triệu ca phẫu thuật lớn (phẫu thuật cần có gây tê vùng hay gây mê toàn thân hoặc an thần sâu để kiểm soát đau, bệnh nhân phải nằm lại trong bệnh viện qua đêm) được thực hiện trên toàn cầu [1]. Trong số này khoảng 85% là các phẫu thuật ngoài tim (PTNT). Một báo cáo cho thấy cứ 7 người được PTNT thì có 1 người bị biến cố tim hoặc biến cố mạch máu não nặng sau 30 ngày [2]. Các biến cố tim mạch thường xảy ra ở người có bệnh mạch vành (có/không triệu chứng), rối loạn chức năng thất trái, bệnh van tim, rối loạn nhịp tim và trong các cuộc mổ gây stress huyết động kéo dài. Các biến cố tim mạch sau mổ tăng tử vong/tật bệnh, kéo dài thời gian nằm viện, tăng chi phí điều trị và có ảnh hưởng bất lợi trên tiên lượng dài hạn của người bệnh.
Năm 2022 Hội Tim châu Âu (ESC) đưa ra hướng dẫn về đánh giá và xử trí các vấn đề tim mạch ở người được PTNT. Mục tiêu của hướng dẫn là cải thiện tiên lượng của người được PTNT thông qua việc ngăn ngừa các biến cố: nhồi máu/tổn thương cơ tim chu phẫu (perioperative myocardial infarction/injury), huyết khối stent, suy tim cấp, rối loạn nhịp ảnh hưởng huyết động, thuyên tắc phổi, đột quỵ thiếu máu cục bộ, tử vong [3]. Phác đồ của Viện Tim được xây dựng dựa trên hướng dẫn này.
2. ĐÁNH GIÁ NGUY CƠ TIM MẠCH TRƯỚC PHẪU THUẬT NGOÀI TIM
Đánh giá nguy cơ tim mạch trước PTNT cung cấp thông tin giúp:
– ước tính nguy cơ bị các biến cố tim mạch chu phẫu để có cơ sở đánh giá tương quan lợi ích/nguy cơ của cuộc mổ, từ đó đưa ra chỉ định phẫu thuật và chọn thời điểm phẫu thuật.
– hướng dẫn việc chọn lựa biện pháp can thiệp (ví dụ mổ hở hay can thiệp nội soi/nội mạch).
– nhận diện những bệnh nhân có nguy cơ cao bị biến cố tim mạch cần được theo dõi sát trong và sau mổ.
Tùy thời điểm phải thực hiện, PTNT được phân loại như trên bảng 1. Việc đánh giá nguy cơ tim mạch được tiến hành chủ yếu trước các phẫu thuật chương trình và phẫu thuật time-sensitive (càng sớm càng tốt), gồm 3 bước là đánh giá tổng nguy cơ, chỉ định test cận lâm sàng cần thiết và cho ý kiến về việc phẫu thuật (lưu đồ 1).
Bảng 1: Phân loại phẫu thuật ngoài tim tùy thời điểm phải thực hiện.
| – Tối khẩn (emergent): Phẫu thuật cần được thực hiện không chậm trễ để cứu mạng người bệnh hoặc cứu chức năng của cơ quan.
– Khẩn (urgent): Phẫu thuật cần được thực hiện mà không có sự chậm trễ không cần thiết để cứu mạng người bệnh hoặc cứu chi/chức năng của cơ quan. – Càng sớm càng tốt (time-sensitive): Phẫu thuật cần được thực hiện càng sớm càng tốt vì càng chậm trễ thì nguy cơ mất chi/chức năng cơ quan hoặc nguy cơ biến chứng càng tăng. Ví dụ: phẫu thuật điều trị ung thư, phẫu thuật động mạch cảnh để ngừa đột quị ở người có triệu chứng. – Phẫu thuật chương trình (elective). |

Lưu đồ 1: Đánh giá nguy cơ tim mạch trước phẫu thuật ngoài tim chương trình.
Bước 1: Đánh giá tổng nguy cơ.
– Đánh giá nguy cơ liên quan với bệnh nhân (patient-related risk) và nguy cơ liên quan với cuộc phẫu thuật (surgery-related risk).
– Nguy cơ liên quan với bệnh nhân tùy thuộc vào tuổi (<65 vs ≥65), sự hiện diện của yếu tố nguy cơ tim mạch (tăng huyết áp, hút thuốc, rối loạn lipid máu, đái tháo đường, tiền sử gia đình mắc bệnh tim sớm) và bệnh tim mạch.
– Nguy cơ liên quan với phẫu thuật (xác suất bị NMCT, đột quỵ hoặc chết do nguyên nhân tim mạch trong 30 ngày sau mổ) được nêu trên bảng 2.
– Người tuổi ≥65 hoặc có yếu tố nguy cơ hay bệnh tim mạch: Đánh giá khả năng chức năng (khả năng đi bộ lên 2 nhịp cầu thang).
Bảng 2: Xếp loại phẫu thuật ngoài tim tùy theo mức nguy cơ.
| Phẫu thuật nguy cơ thấp
(< 1%) |
Phẫu thuật nguy cơ trung gian
(1-5%) |
Phẫu thuật nguy cơ cao
(> 5%) |
| Vú
Răng Nội tiết: tuyến giáp Mắt Phụ khoa: mổ nhỏ Phẫu thuật chỉnh hình nhỏ (cắt bỏ sụn chêm) Phẫu thuật tạo hình Phẫu thuật nông Phẫu thuật niệu khoa nhỏ (cắt tuyến tiền liệt qua niệu đạo) Cắt phổi nhỏ với VATS |
Bệnh động mạch cảnh không triệu chứng (CEA hoặc CAS)
Bệnh động mạch cảnh có triệu chứng (CEA) Can thiệp nội mạch điều trị phình động mạch chủ bụng Phẫu thuật đầu hoặc cổ (bao gồm tai mũi họng) Phẫu thuật trong phúc mạc: cắt lách, sửa thoát vị hoành, cắt túi mật Phẫu thuật trong lồng ngực không phải đại phẫu Phẫu thuật thần kinh hoặc chỉnh hình lớn (mổ khớp háng hoặc cột sống) Phẫu thuật động mạch ngoại biên Ghép thận Phẫu thuật niệu khoa hoặc phụ khoa lớn |
Cắt tuyến thượng thận
Phẫu thuật động mạch chủ và mạch máu lớn Bệnh động mạch cảnh có triệu chứng (CAS) Phẫu thuật tá tràng-tụy Cắt gan, phẫu thuật ống mật Cắt thực quản Mổ hở để tái tưới máu chi dưới do bị thiếu máu cục bộ cấp hoặc đoạn chi Cắt phổi (VATS hoặc mổ hở) Ghép phổi hoặc ghép gan Điều trị thủng ruột Cắt toàn bộ bàng quang |
Ghi chú: CAS = đặt stent động mạch cảnh; CEA = bóc áo trong động mạch cảnh; VATS = phẫu thuật lồng ngực được hỗ trợ bởi video.
Bước 2: Chỉ định test cận lâm sàng.
– Chỉ định các test cận lâm sàng dựa vào nguy cơ liên quan với bệnh nhân và nguy cơ liên quan với cuộc phẫu thuật (bảng 3).
– Có một số trường hợp cần làm test cận lâm sàng bổ sung để có thông tin đầy đủ hơn về tình trạng tim mạch của bệnh nhân (bảng 4).
Bảng 3: Chỉ định test cận lâm sàng.
| Tuổi < 65, không có yếu tố nguy cơ /bệnh tim mạch | Tuổi ≥ 65 hoặc
có yếu tố nguy cơ tim mạch |
Bệnh tim mạch | |
| Phẫu thuật nguy cơ thấp | ECG | ECG | ECG |
| Phâu thuật nguy cơ trung gian | ECG | ECG, hs-cTnI/T, siêu âm tim | ECG, hs-cTnI/T, siêu âm tim |
| Phẫu thuật nguy cơ cao | ECG, hs-cTnI/T, siêu âm tim | ECG, hs-cTnI/T, siêu âm tim | ECG, hs-cTnI/T, siêu âm tim |
Bảng 4: Các trường hợp cần làm test cận lâm sàng bổ sung.
| Tình huống | Test cận lâm sàng cần bổ sung |
| Mới phát hiện âm thổi ở tim | Siêu âm tim (kể cả phẫu thuật nguy cơ thấp) |
| Khó thở và/hoặc phù ngoại biên | Siêu âm tim, X-quang ngực thẳng, BNP/NT-proBNP |
| Nghi hội chứng mạch vành mạn với khả năng mắc bệnh mạch vành thấp-trung gian, hoặc bệnh nhân không thể làm test không xâm nhập – trước phẫu thuật ngoài tim nguy cơ trung gian hoặc cao | CT động mạch vành |
| Khả năng mắc bệnh mạch vành cao và triệu chứng nặng không đáp ứng điều trị nội khoa
Đau thắt ngực điển hình khi gắng sức nhẹ và đánh giá lâm sàng (bao gồm ECG gắng sức) cho thấy nguy cơ cao bị biến cố thiếu máu cục bộ Rối loạn chức năng thất trái gợi ý bệnh mạch vành Hội chứng mạch vành mạn – trước phẫu thuật bóc áo trong động mạch cảnh (cân nhắc, class IIb) |
Chụp động mạch vành cản quang |
| Tiền sử cơn thiếu máu cục bộ não thoáng qua hoặc đột quỵ trong 6 tháng trước và không được tái tưới máu cùng bên | Khảo sát hình ảnh học động mạch cảnh và não |
Bước 3: Cho ý kiến về việc phẫu thuật.
– Nếu người bệnh có bệnh tim mạch chưa ổn định (bảng 5): Đề nghị hoãn mổ để tối ưu hóa điều trị bệnh tim mạch, đặc biệt là trước PTNT nguy cơ trung gian hoặc nguy cơ cao.
– Nếu có tình huống cần hội chẩn liên khoa (bảng 6): Liên hệ Phòng Kế hoạch tổng hợp hoặc chuyên gia tim mạch can thiệp để tổ chức hội chẩn.
– Nếu không có 2 tình huống nêu trên: Đồng ý cho phẫu thuật và ghi ý kiến đồng ý có thể kèm lời dặn dò, ví dụ:
- Có thể phẫu thuật được.
- Có thể phẫu thuật được. Đề nghị kiểm tra lại hs-cTnI/T sau mổ để phát hiện nhồi máu/tổn thương cơ tim chu phẫu (lưu đồ 2).
- Có thể phẫu thuật được. Tránh tụt huyết áp kéo dài trong và sau mổ. Giữ Hb ≥ 8 g/dL. Điều trị giảm đau sau mổ (tránh dùng thuốc kháng viêm không steroid). Kiểm tra lại hs-cTnI/T sau mổ để phát hiện nhồi máu/tổn thương cơ tim chu phẫu.
(*) Phát hiện nhồi máu/tổn thương cơ tim chu phẫu ® đánh giá lâm sàng/cận lâm sàng bổ sung và điều trị thích hợp.
– Hướng dẫn cách ngưng và dùng lại thuốc tim mạch trước và sau mổ (xem phần 3). Nếu bệnh nhân có máy tạo nhịp/CRT/ICD, hẹn lịch để lập trình lại hoặc bất hoạt tạm thời máy trước mổ.
Bảng 5: Các tình huống cần hoãn phẫu thuật ngoài tim chương trình để tối ưu hóa điều trị bệnh tim mạch.
| Tình huống | Tối ưu hóa điều trị bệnh tim mạch |
| Hẹp van ĐMC nặng có triệu chứng – trước PTNT nguy cơ trung gian hoặc cao | Thay van ĐMC (phẫu thuật hoặc TAVI) |
| Hẹp van ĐMC nặng không triệu chứng – trước PTNT nguy cơ cao | Thay van ĐMC (phẫu thuật hoặc TAVI) |
| Hở van ĐMC nặng có triệu chứng hoặc hở van ĐMC nặng không triệu chứng với LVESD > 25 mm/m2 hoặc LVEF ≤ 50% – trước PTNT nguy cơ trung gian hoặc cao | Thay van ĐMC |
| Hẹp van 2 lá hậu thấp vừa-nặng có triệu chứng hoặc với PAPs > 50 mmHg – trước PTNT nguy cơ trung gian hoặc cao | Nong van 2 lá qua da hoặc phẫu thuật van 2 lá |
| Hở van 2 lá nặng nguyên phát có triệu chứng hoặc không triệu chứng nhưng có RLCN thất trái (LVESD ≥ 40 mm và/hoặc LVEF ≤ 60%) – trước PTNT nguy cơ trung gian hoặc cao | Phẫu thuật van 2 lá hoặc can thiệp qua đường ống thông |
| Hở van 2 lá nặng thứ phát vẫn còn triệu chứng dù đã điều trị nội khoa tối ưu (bao gồm CRT) | Xem xét can thiệp van nếu nguy cơ thủ thuật chấp nhận được |
| Nhịp nhanh trên thất có triệu chứng, tái phát hoặc dai dẳng, không đáp ứng điều trị nội khoa – trước PTNT nguy cơ cao | Triệt phá qua ống thông |
| Nhịp nhanh thất có triệu chứng, đơn dạng, kéo dài, liên quan với sẹo cơ tim, tái diễn dù đã điều trị nội khoa tối ưu | Triệt phá qua ống thông |
| Bệnh nhân có chỉ định tạo nhịp tim | Tạo nhịp tim |
| TIA hoặc đột quỵ mới (< 3 tháng) kèm hẹp ≥ 70% động mạch cảnh | Phẫu thuật bóc áo trong động mạch cảnh |
| Khả năng chức năng kém hoặc có nhiều YTNC hoặc triệu chứng quan trọng (ĐTN vừa đến nặng, suy tim mất bù, bệnh van tim hoặc rối loạn nhịp nặng) – trước phẫu thuật động mạch ngoại biên hoặc phẫu thuật phình ĐMC bụng chương trình | Tối ưu hóa điều trị nội-ngoại khoa |
| HbA1c ≥ 8,5% | Tăng cường kiểm soát đường huyết |
Bảng 6: Các tình huống cần hội chẩn liên khoa.
| – Bệnh nhân vừa có tình trạng lâm sàng đe dọa tính mạng đòi hỏi PTNT khẩn vừa bị hội chứng mạch vành cấp không ST chênh lên có chỉ định tái tưới máu cơ tim.
– Bệnh nhân mới được can thiệp mạch vành qua da được lên chương trình PTNT: thảo luận về liệu pháp kháng kết tập tiểu cầu. – Xét chỉ định tái tưới máu cơ tim cho bệnh nhân hội chứng mạch vành mạn trước PTNT chương trình nguy cơ cao. – Bệnh nhân có chỉ định can thiệp mạch vành qua da trước PTNT chương trình. |
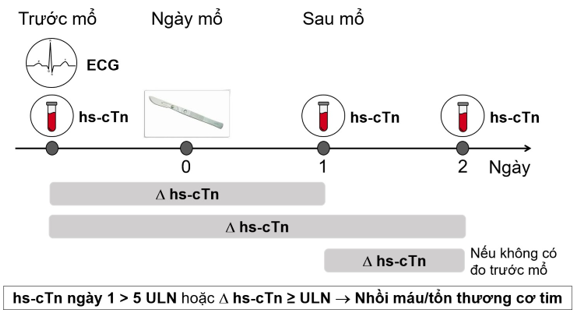
Lưu đồ 2: Đo hs-cTn trước và lặp lại sau mổ để phát hiện nhồi máu/tổn thương cơ tim chu phẫu. ULN = giới hạn trên của bình thường.
3. ĐIỀU CHỈNH THUỐC TIM MẠCH TRONG GIAI ĐOẠN CHU PHẪU
Việc khởi trị bằng thuốc, tiếp tục thuốc và ngưng thuốc tim mạch trong giai đoạn chu phẫu được tóm tắt trên bảng 7. Việc điều chỉnh thuốc kháng tiểu cầu trong giai đoạn chu phẫu được nêu trên bảng 8. Xử trí chống đông trong giai đoạn chu phẫu: xem phác đồ 57.
Bảng 7: Điều chỉnh thuốc tim mạch trong giai đoạn chu phẫu (theo ESC 2022).
| Khuyến cáo | Class |
| Khởi trị | |
| Ở bệnh nhân có chỉ định dùng statin, xem xét khởi trị bằng statin trong giai đoạn chu phẫu. | IIa |
| Khởi trị bằng thuốc chẹn b trước PTNT có thể được cân nhắc ở bệnh nhân đã biết có bệnh mạch vành hoặc thiếu máu cục bộ tim. | IIb |
| Khởi trị bằng thuốc chẹn b trước PTNT nguy cơ cao có thể được cân nhắc ở bệnh nhân có ≥ 2 YTNC lâm sàng nhằm giảm tần suất NMCT chu phẫu. | IIb |
| Tiếp tục thuốc | |
| Tiếp tục thuốc chẹn b trong giai đoạn chu phẫu ở bệnh nhân đang dùng thuốc này. | I |
| Tiếp tục statin trong giai đoạn chu phẫu ở bệnh nhân đang dùng thuốc này. | I |
| Ở bệnh nhân suy tim ổn định, việc tiếp tục thuốc ức chế hệ RAA trong giai đoạn chu phẫu có thể được cân nhắc. | IIb |
| Ngưng thuốc | |
| Ở bệnh nhân không có suy tim, nên ngưng thuốc ức chế hệ RAA vào ngày PTNT để ngừa tụt huyết áp chu phẫu. | IIa |
| Ở bệnh nhân đang dùng thuốc lợi tiểu để điều trị tăng huyết áp, nên tạm ngưng thuốc lợi tiểu vào ngày PTNT. | IIa |
| Nên ngưng thuốc ức chế SGLT2 ≥ 3 ngày trước PTNT nguy cơ trung gian và nguy cơ cao. | IIa |
Bảng 8: Điều chỉnh thuốc kháng tiểu cầu trong giai đoạn chu phẫu (theo ESC 2022).
| Khuyến cáo | Class |
| Ở bệnh nhân mới được CTMVQD được lên chương trình PTNT, liệu pháp kháng tiểu cầu cần được thảo luận giữa các bác sĩ phẫu thuật viên, gây mê hồi sức và nội tim mạch. | I |
| Hoãn PTNT chương trình cho đủ 6 tháng sau CTMVQD chương trình và 12 tháng sau hội chứng mạch vành cấp. | I |
| Hoãn PTNT time-sensitive để có đủ thời gian dùng liệu pháp kháng tiểu cầu kép ít nhất 1 tháng sau CTMVQD chương trình. | I |
| Ở bệnh nhân nguy cơ cao mới được CTMVQD (NMCT ST chênh lên hoặc hội chứng mạch vành cấp không ST chênh lên nguy cơ cao), xem xét dùng liệu pháp kháng tiểu cầu kép tối thiểu 3 tháng trước PTNT time-sensitive. | IIa |
| Ở bệnh nhân đã từng được CTMVQD, việc tiếp tục aspirin chu phẫu được khuyến cáo nếu nguy cơ xuất huyết cho phép. | I |
| Nếu cần ngưng thuốc ức chế P2Y12, ngưng ticagrelor 3-5 ngày, clopidogrel 5 ngày và prasugrel 7 ngày trước PTNT. | I |
| Nếu phẫu thuật có nguy cơ xuất huyết cao (ví dụ phẫu thuật nội sọ, thần kinh cột sống hoặc phẫu thuật dịch kính-võng mạc), ngưng aspirin ≥ 7 ngày trước mổ. | I |
| Ở bệnh nhân không có tiền sử CTMVQD, ngưng aspirin ≥ 3 ngày trước PTNT có thể được cân nhắc nếu nguy cơ xuất huyết đáng ngại hơn so với nguy cơ thiếu máu cục bộ. | IIb |
| Nếu liệu pháp kháng tiểu cầu đã được ngưng trước cuộc mổ, cần bắt đầu lại liệu pháp càng sớm càng tốt (trong vòng 48 giờ) sau mổ, dựa vào đánh giá nguy cơ bởi ê-kíp nhiều chuyên khoa. | I |
Ghi chú: CTMVQD = can thiệp mạch vành qua da; PTNT time-sensitive = phẫu thuật ngoài tim cần thực hiện càng sớm càng tốt (xem bảng 1).
Tài liệu tham khảo:
1) Weiser TG, Haynes AB, Molina G, et al. Estimate of the global volume of surgery in 2012: an assessment supporting health outcomes. Lancet 2015;385:S11.
2) Spence J, LeMannach Y, Chan MTV, et al. Association between complications and death within 30 days after noncardiac surgery. CMAJ 2019;191:E830-E837.
3) Halvorsen S, Mehilli J, Cassese S, et al. 2022 ESC Guidelines on cardiovascular assessment and management of patients undergoing non-cardiac surgery. Eur Heart J 2022; https://doi.org/10.1093/eurheartj/ehac270.







