Bs. Nguyễn Phạm Cao Minh
Ts. Nguyễn Thị Mỹ Hạnh
Bệnh viện Nhân dân 115
- Đặt vấn đề.
Nhồi máu cơ tim là nguyên nhân tử vong hàng đầu trên thế giới, chiếm khoảng 15% tổng số trường hợp tử vong hàng năm [1]. Các chiến lược kiểm soát nhồi máu cơ tim đã có tiến bộ vượt bậc trong hơn 50 năm qua với sự phát triển của các đơn vị can thiệp mạch vành và các chiến lược điều trị tái thông mạch vành [2].
Nghiên cứu tiên phong về chụp mạch vành sớm của DeWood và cộng sự [3] ghi nhận trên 90% trường hợp nhồi máu cơ tim có hiện diện tắc nghẽn động mạch vành. Tuy nhiên có khoảng 5% các trường hợp nhồi máu cơ tim không có tắc nghẽn động mạch vành (MINOCA: Myocardial infarction with non-obstructive coronary arteries) trong nghiên cứu của Dewood. Và thực tế sau này các phân tích tổng hợp từ các thử nghiệm lâm sàng lớn xác nhận có khoảng 6% các trường hợp nhồi máu cơ tim cấp không có tắc nghẽn mạch vành [4,5].
Co thắt động mạch vành là một nguyên nhân phổ biến trong nhóm MINOCA. Trong nghiên cứu của Montone RA và cộng sự [6], co thắt mạch vành được chẩn đoán trong 46% trường hợp bệnh nhân MINOCA bởi nghiệm pháp khởi kích co thắt mạch vành bằng acetylcholine nội mạch vành. Trong đó, người Á châu có tần suất mắc MINOCA do co thắt mạch vành cao hơn so người da trắng. Trong các nghiên cứu ở những bệnh nhân MINOCA, tỉ lệ bệnh nhân có kết quả nghiệm pháp khởi kích dương tính sau xuất viện 6 tuần là 81% ở người Nhật Bản, 61% ở người Hàn Quốc so với 15% ở bệnh nhân da trắng [5,6]
Hiện nay việc chẩn đoán nhồi máu cơ tim đã được quy chuẩn dựa trên khuyến cáo của hàng loạt hướng dẫn lâm sàng cũng như đồng thuận của nhiều hiệp hội tim mạch trong nước và trên thế giới. Tuy nhiên, việc xác định bản chất thương tổn tắc nghẽn hay không tắc nghẽn, và đặc biệt là xác định các phân nhóm nguyên nhân trong nhồi máu cơ tim không tắc nghẽn mạch vành, bao gồm co thắt mạch vành, vẫn còn chưa được quan tâm đúng mức trong thực hành lâm sàng. Ngoài ra, tình trạng chẩn đoán chồng lấp giữa tổn thương do thiếu máu cục bộ cơ tim và bệnh lý cơ tim không do thiếu máu cục bộ, viêm cơ tim hay Takotsubo vẫn còn hiện diện trên thực hành lâm sàng. Việc ứng dụng các công cụ chẩn đoán như chụp mạch vành, IVUS hay OCT, nghiệm pháp khởi kích với acetylcholine hay Cộng hưởng từ (MRI) tim để làm rõ các vấn đề nêu trên gần đây đã được đề cập trong hướng dẫn Chẩn đoán và điều trị bệnh nhân nhồi máu cơ tim không có tắc nghẽn động mạch vành của Hiệp hội Tim mạch Hoa Kỳ năm 2019 [7]. Trên cơ sở đó, nhân hai trường hợp lâm sàng nhồi máu cơ tim cấp có hình ảnh chụp mạch vành bình thường, chúng tôi xin trình bày một vài vấn đề cơ bản về nhóm bệnh lý này.
- Đặc điểm dịch tễ, lâm sàng và tiên lượng.
Như đã được đề cập, tỉ lệ nhồi máu cơ tim không có tắc nghẽn động mạch vành chiếm khoảng 6% tổng số các trường hợp nhồi máu cơ tim cấp. Trong một phân tích tổng hợp từ các nghiên cứu về co thắt mạch vành trong nhồi máu cơ tim cấp, khoảng 28% bệnh nhân có tình trạng co thắt động mạch vành trên nghiệm pháp khởi kích sớm và 34% trên nghiệm pháp khởi kích muộn (Bảng 1) [5].
Bảng 1. Tỉ lệ bệnh nhân dương tính với nghiệm pháp khởi kích ở bệnh nhân MINOCA [5].
| Nghiên cứu | Cỡ mẫu | Nghiệm pháp khởi kích | Định nghĩa co thắt | Nghiệm pháp dương tính (%) | |
| Nghiệm pháp khởi kích sớm (trong vòng 6 tuần sau nhồi máu cơ tim) | |||||
| Dacosta, 2001 | 91 | Ergot tĩnh mạch | ≥70% co thắt trên chụp mạch vành | 11/71 (15%) | |
| Wang, 2002 | 23 | Ergot tĩnh mạch | ≥90% co thắt trên chụp mạch vành | 17/23 (74%) | |
| Dacosta, 2004 | 82 | Ergot tĩnh mạch | ≥70% co thắt trên chụp mạch vành | 13/82 (16%) | |
| Abid, 2012 | 21 | Ergot tĩnh mạch | ≥70% co thắt trên chụp mạch vành | 5/21 (24%) | |
| Ong, 2008 | 7 | Acetylcholine nội mạch vành | ≥75% co thắt trên chụp mạch vành | 4/7 (57%) | |
| Tổng | (83/298) 28% | ||||
| Nghiệm pháp khởi kích muộn (từ 6 tuần trở lên sau nhồi máu cơ tim) | |||||
| Raymond, 1988 | 74 | Ergot tĩnh mạch | ≥75% co thắt trên chụp mạch vành | 5/16 (31%) | |
| Ammann, 2000 | 23 | Tăng thông khí | ST chênh lên | 0/23 (0%) | |
| Kim, 2005 | 33 | Ergot tĩnh mạch | Rối loạn vận động vùng trên siêu âm | 20/33 (61%) | |
| Tổng | (31/90) 34% | ||||
Về tiên lượng, một nghiên cứu quan sát công bố năm 2019 trên hơn 13000 bệnh nhân cho thấy bệnh nhân MINOCA có tiên lượng không tốt hơn bệnh nhân nhồi máu cơ tim có tắc nghẽn mạch vành, chỉ có khác biệt với tỉ lệ tái thông mạch vành lặp lại thấp hơn nhóm có tắc nghẽn mạch vành (Bảng 2) [8].
Bảng 2. Tỉ lệ biến cố ở bệnh nhân MINOCA so với Nhồi máu cơ tim có tắc nghẽn mạch vành sau 24 tháng theo dõi [8].
| Chưa hiệu chỉnh | Hiệu chỉnh đa biến | |||||
| MINOCA
[% (N)] |
MI-CAD
[% (N)] |
HR
(95% CI) |
P | HR
(95% CI) |
P | |
| Tử vong do mọi nguyên nhân | 9.1 (36) | 8.8 (954) | 1.04 (0.74–1.45) | 0.832 | 1.18 (0.74–1.87) | 0.493 |
| Tử vong do tim mạch | 5.1 (20) | 6.2 (669) | 0.82 (0.53–1.28) | 0.384 | 1.13 (0.62–2.08) | 0.689 |
| Tử vong do nguyên nhân khác | 4.0 (16) | 2.6 (285) | 1.55 (0.93–2.56) | 0.09 | 1.21 (0.59–2.48) | 0.596 |
| Nhồi máu cơ tim tái phát | 2.8 (11) | 2.2 (241) | 1.23 (0.65–2.31) | 0.528 | 1.12 (0.52–2.42) | 0.764 |
| Tái thông mạch lặp lại | 1.3 (5) | 7.2 (783) | 0.17 (0.07–0.41) | <0.001 | 0.22 (0.09–0.53) | 0.001 |
Trong nhóm bệnh nhân MINOCA, kết quả nghiên cứu của Eun Ho Choo và cộng sự về đặc điểm lâm sàng và tiên lượng cho thấy co thắt động mạch vành xảy ra nhiều hơn ở bệnh nhân trẻ, ở nam giới và thường có triệu chứng đau ngực điển hình. Đồng thời nghiên cứu này cũng cho thấy tỉ lệ biến cố trong lúc nằm viện cho đến 12 tháng theo dõi không khác biệt giữa phân nhóm MINOCA do co thắt mạch vành và các phân nhóm khác (Bảng 3).
Bảng 3. Đặc điểm lâm sàng và tiên lượng bệnh nhân MINOCA do co thắt mạch [8].
| Đặc điểm | Co thắt mạch vành (N=95) | Các nguyên nhân khác (N=301) | P |
| Tuổi | 57.5±11.8 | 63.8±12.5 | <0.001 |
| Giới nam | 69(72.6%) | 158(52.5%) | 0.001 |
| BMI (kg/m2) | 24.3±3.7 | 23.6±3.3 | 0.086 |
| Đau ngực | 19 (20.0%) | 29 (9.6%) | <0.001 |
| Hút thuốc | 35(36.8%) | 91(30.2%) | 0.256 |
| Troponin I | 11.3±28.3 (n=81) | 9.2±26.2 (n=287) | 0.337 |
| Cholesterol toàn phần | 173.2±81.7 | 167.7±43.2 | 0.417 |
| Triglyceride (mg/dl) | 160.5±383.1 | 118.1±98.5 | 0.113 |
| HDL-C (mg/dl) | 47.3±13.2 | 47.2±14.5 | 0.952 |
| LDL-C (mg/dl) | 100.0±35.8 | 100.8±36.1 | 0.865 |
| Phân suất tống máu (%) | 62.5±9.5 | 57.8±11.6 | 0.001 |
| Biến cố | |||
| Sốc tim | 5(5.3%) | 15(5.0%) | 1.000 |
| Suy tim cấp | 2(2.1%) | 12(4.0%) | 0.533 |
| Tái nhồi máu | 0 | 0 | |
| Nhồi máu não | 0(0.0%) | 4(1.3%) | 0.576 |
| Xuất huyết não | 0(0.0%) | 1(0.3%) | 1.000 |
| Loạn nhịp thất | 3(3.2%) | 5(1.7%) | 0.404 |
| Tử vong nội viện | 2(2.1%) | 9(3.0%) | 1.000 |
| Tử vong do tim mạch | 1(1.1%) | 6(2.0%) | 0.831 |
- Sinh bệnh học [9,10].
Co thắt mạch vành gây ra bởi sự co thắt cơ trơn thành động mạch cục bộ hoặc lan tỏa ở các mạch vành thượng tâm mạc, dẫn đến giảm nặng lưu lượng máu cung cấp bởi các mạch máu này. Nếu tình trạng co thắt mạch vành diễn ra đủ dài sẽ gây ra tình trạng thiếu máu cục bộ cơ tim ở các vùng tưới máu bởi các động mạch này gây cơn đau thắt ngực, thậm chí là nhồi máu cơ tim. Tăng phản ứng cơ trơn mạch máu được cho là yếu tố trung tâm của cơ chế co thắt mạch vành (Hình 1). Các yếu tố có thể gây ra co thắt mạch vành bao gồm: (1) Tăng phản ứng cơ trơn mạch máu: gây ra bởi nhiều hoạt chất co mạch được chứng minh như acetylcholine, serotonin, histamine, noradrenaline, và dopamine… Ngoài ra sự tăng hoạt Rho kinase (ROCK) và Phospholipase C cũng được ghi nhận, làm tăng độ nhạy của sợi myosin với calcium; (2) Nguyên nhân do hệ thần kinh tự chủ: co thắt mạch vành thường bị kích hoạt khi có mất cân bằng hoạt động giao cảm và đối giao cảm. Các cơn co thắt mạch vành thường xảy ra từ nửa đêm đến sáng khi hoạt động đối giao cảm ưu thế; (3) Rối loạn chức năng nội mạc mạch vành: rối loạn chức năng nội mạc có thể là điều kiện nền thúc đẩy co thắt mạch, nhưng thường không là nguyên nhân đơn độc kích hoạt co thắt. Một số yếu tố có thể gây rối loạn chức năng nội mạc bao gồm: rối loạn khả năng dãn vành theo thay đổi lưu lượng, tăng tiết các endotheline co mạch và serotonin, stress do các gốc oxy hóa, bất thường cấu trúc lớp tế bào nội mô, tình trạng viêm mạch tại chỗ; (4) Rối loạn chức năng vi mạch: bên cạnh tình trạng co thắt các mạch vành thượng tâm mạc, bất thường chức năng các vi mạch vành cũng góp phần hình thành nhồi máu cơ tim. Trong một nghiên cứu ở 55 bệnh nhân dương tính với nghiệm pháp khởi kích, 14 bệnh nhân có thiếu máu cơ tim xảy ra khi không ghi nhận co thắt mạch vành thượng tâm mạc trên hình ảnh chụp mạch vành [11].
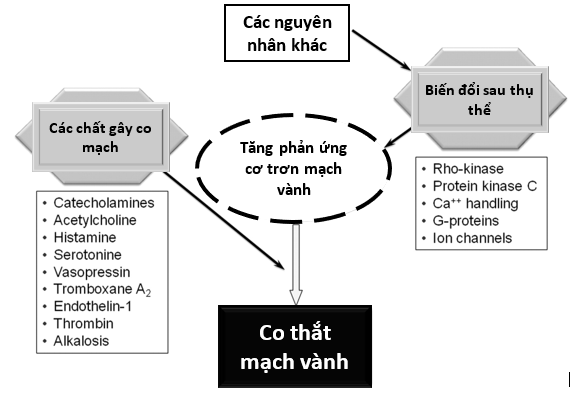
Hình 1. Các yếu tố gây tăng phản ứng cơ trơn mạch vành [10].
Trên nền các rối loạn trên, những tác nhân có thể khởi kích tình trạng co thắt mạch vành bao gồm [9]: Việc sử dụng các chất ephedrine tổng hợp như: cocaine, marijuana, alcohol, butane, sumatriptan, và amphetamines…; Phản ứng với dây dẫn hoặc bóng khi can thiệp mạch vành qua da; Hạ Magne máu; Hội chứng Kounis syndrome: co thắt mạch vành do dị ứng thông qua các chất điều hòa phản ứng viêm,…
Ngoài ra, một số nghiên cứu trên động vật ghi nhận một con đường co thắt mạch vành mới thông qua các Allylamines (hợp chất để hòa tan dung môi sử dụng trong các ngành công nghiệp sản xuất nhựa, cao su, chất tẩy rửa, sơn, thuốc trừ sâu,…) tạo aldehyde hoạt hóa và tăng stress oxy hóa nội mô [12].
- Chẩn đoán
Trước đây, chưa có đồng thuận về chẩn đoán Nhồi máu cơ tim không có tắc nghẽn động mạch vành, dẫn đến khó khăn trong tiếp cận lâm sàng bệnh lý này, cũng như còn nhiều nhầm lẫn trong chẩn đoán phân biệt MINOCA với các tình trạng tổn thương tim do bệnh lý cơ tim không do thiếu máu cục bộ. Năm 2019, Hướng dẫn khoa học của Hiệp hội Tim mạch Hoa Kỳ [7] và mới nhất trong Hướng dẫn lâm sàng điều trị hội chứng vành cấp không ST chênh lên của Hiệp hội Tim mạch châu Âu năm 2020 [13] đã đưa ra tiêu chuẩn chẩn đoán MINOCA [Bảng 4].
Bảng 4. Tiêu chuẩn chẩn đoán MINOCA [13]
| MINOCA được chẩn đoán khi thỏa 3 tiêu chuẩn dưới đây |
| 1. Nhồi máu cơ tim cấp (theo Định nghĩa toàn cầu về nhồi máu cơ tim lần 4):
• Ghi nhận có Troponin tim động học tăng hoặc giảm với ít nhất một giá trị trên ngưỡng bách phân vị thứ 99, và • Bằng chứng lâm sàng của tình trạng nhồi máu biểu hiện bởi ít nhất một trong các tình trạng sau: a. Triệu chứng thiếu máu cục bộ cơ tim. b. Biến đổi dạng thiếu máu cơ tim mới trên điện tâm đồ. c. Xuất hiện sóng Q bệnh lý mới trên điện tâm đồ. d. Hình ảnh của mất đi cơ tim sống còn mới xuất hiện hoặc bất thường vận động vùng mới xuất hiện phù hợp với nguyên nhân thiếu máu cơ tim. e. Xác định được huyết khối lòng mạch vành bởi chụp mạch vành hoặc tử thiết. |
| 2. Hình ảnh mạch vành không tắc nghẽn trên chụp mạch vành:
• Được định nghĩa khi không hiện diện tình trạng tắc nghẽn mạch vành (hẹp mạch vành ≥ 50%) ở bất kỳ mạch vành thượng tâm mạc nào trên chụp mạch vành. Định nghĩa này bao gồm những bệnh nhân có: • Mạch vành hoàn toàn bình thường (không ghi nhận tắc hẹp) • Bất thường lòng mạch vành nhẹ (hẹp <30%) • Tổn thương xơ vữa mạch vành trung bình (Hẹp >30% nhưng <50%) |
| 3. Không có chẩn đoán khác giải thích được tình trạng lâm sàng:
• Chẩn đoán phân biệt bao gồm các nguyên nhân gây tổn thương tăng men tim không do thiếu máu cục bộ cơ tim như: nhiễm trùng huyết, thuyên tắc phổi và viêm cơ tim… |
Khi bệnh cảnh lâm sàng đã thỏa tiêu chuẩn chẩn đoán MINOCA, việc chẩn đoán phân nhóm nguyên nhân MINOCA, bao gồm Nhồi máu cơ tim do co thắt động mạch vành cần kết hợp đặc điểm lâm sàng cơn đau thắt ngực và các cận lâm sàng phù hợp. “Tiêu chuẩn chuẩn hóa quốc tế chẩn đoán đau thắt ngực do co thắt mạch vành – ESC 2017” [14] định nghĩa đau thắt ngực do co thắt mạch vành khi thỏa tiêu chuẩn (1) và ít nhất một trong hai tiêu chuẩn (2),(3) dưới đây:
- Đau thắt ngực đáp ứng Nitrate – trong cơn khởi phát tự phát, với ít nhất một trong các tiêu chuẩn sau:
- Đau ngực lúc nghỉ – đặc biệt giữa đêm và sáng sớm
- Làm thay đổi rõ rệt khả năng gắng sức trong sinh hoạt hằng ngày – giảm vào buổi sáng
- Tăng thông khí thúc đẩy vào cơn đau
- Thuốc chẹn kênh calci (không phải ức chế beta) giúp ngừng cơn đau
- Thay đổi ECG dạng thiếu máu cục bộ cơ tim thoáng qua – trong cơn khởi phát tự phát, bao gồm bất cứ tiêu chuẩn nào sau đây ở ít nhất 2 chuyển đạo liên tiếp:
- Đoạn ST chênh lên ≥0.1 mV
- Đoạn ST chênh xuống ≥0.1 mV
- Sóng U đảo ngược mới
- Co thắt động mạch vành – được định nghĩa là co thắt gây hẹp hoàn toàn hoặc gần như hoàn toàn động mạch vành (co thắt 90%) với triệu chứng đau ngực tự phát và thay đổi ECG hướng thiếu máu cục bộ cơ tim; hoặc biểu hiện đáp ứng với nghiệm pháp khởi kích (acetylcholine, ergonovine nội mạch vành, hoặc tăng thông khí).
Như vậy, chẩn đoán Nhồi máu cơ tim do co thắt động mạch vành là quy trình chẩn đoán tịnh tiến theo từng bước, thể hiện theo mô hình chẩn đoán “đèn giao thông” (Hình 2):
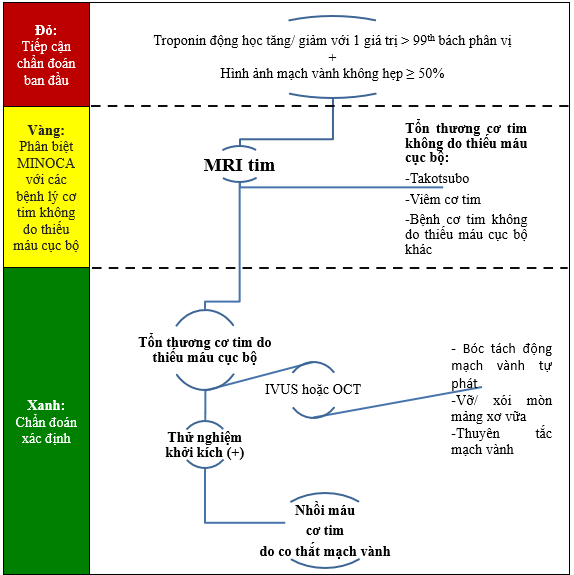
Hình 2. Lưu đồ chẩn đoán Nhồi máu cơ tim do co thắt động mạch vành[13]
- Cộng hưởng từ tim trong chẩn đoán co thắt mạch vành:
Như đã nêu trong chẩn đoán, theo các hướng dẫn lâm sàng hiện hành, biến đổi ECG trong cơn đau thắt ngực tự phát và quan trọng nhất, nghiệm pháp khởi kích bằng acetylcholine hoặc ergonovine nội mạch vành thực hiện khi chụp mạch vành xâm lấn vẫn là tiêu chuẩn vàng để chẩn đoán tình trạng co thắt mạch vành [14,15].
Tuy nhiên trong thực tế lâm sàng, theo quy trình đèn giao thông, các tình trạng tổn thương cơ tim không do thiếu máu cục bộ vẫn cần được phân biệt và loại trừ; và việc ghi nhận ECG trong cơn đau thắt ngực vẫn còn gặp nhiều khó khăn, cũng như nhiều trường hợp biển đổi ECG không hồi phục do các tổn thương cơ tim do co thắt kéo dài dễ làm sai lệch chẩn đoán. Hiện nay, MRI tim đang dần khẳng định là một phương tiện chẩn đoán thiếu máu cục bộ – nhồi máu cơ tim do co thắt mạch vành thông qua 2 khả năng:
- Xác định bản chất tổn thương cơ tim dạng thiếu máu cục bộ cơ tim, giúp phân biệt với nguyên nhân tổn thương cơ tim không do thiếu máu cục bộ.
- Hỗ trợ đánh giá chức năng tâm thất, khiếm khuyết tưới máu, và là công cụ hứa hẹn đánh giá nghiệm pháp khởi kích không xâm lấn.
Một nghiên cứu năm 2015 cho thấy giá trị chẩn đoán của MRI tim trong chẩn đoán phân biệt bệnh cơ tim thiếu máu cục bộ và bệnh cơ tim không do thiếu máu. Kết quả ghi nhận, tổn thương tăng tín hiệu muộn với chất tương phản từ Gadolinium (LGE) ở cơ tim với kiểu hình dạng thiếu máu cục bộ cơ tim cho độ nhạy 85% và độ đặc hiệu 87% chẩn đoán bệnh cơ tim thiếu máu cục bộ, và hình ảnh LGE không do thiếu máu cục bộ có giá trị chẩn đoán với độ đặc hiệu đến 94% [16] [Hình 3]
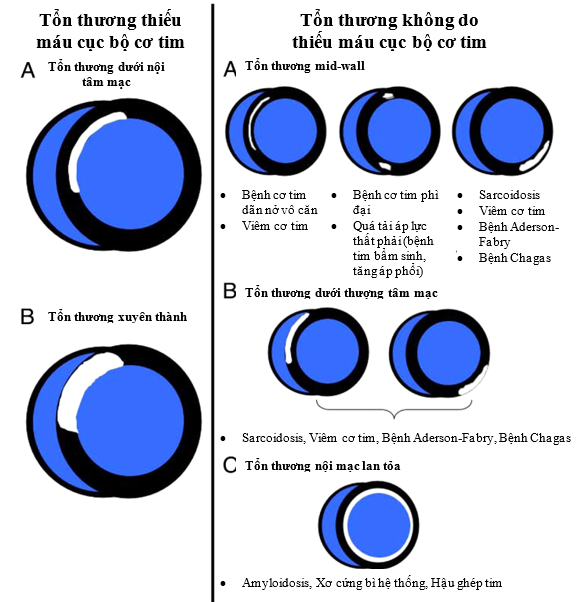
Hình 3: Đặc điểm dạng phân bố LGE (phần màu trắng) đối với tổn thương thiếu máu cục bộ và tổn thương không do thiếu máu cục bộ [17]
MRI tim còn cung cấp hình ảnh khiếm khuyết tưới máu cơ tim theo phân vùng chi phối của các động mạch vành khi chụp có tiêm chất tương phản từ Gadolinium. Một vài trường hợp lâm sàng đã được báo cáo khởi phát thành công co thắt động mạch vành không xâm lấn với tăng thông khí và nghiệm pháp áp lực lạnh, cho thấy hình ảnh giảm tưới máu cơ tim điển hình. Bệnh nhân được ghi nhận hình ảnh tưới máu cơ tim lúc nghỉ, sau đó 15 phút được yêu cầu thở nhanh 30 lần/ phút trong 6 phút và ngâm bàn chân trong nước lạnh ở 2 phút cuối thở nhanh. Hình ảnh tưới máu cơ tim được thực hiện lại sau đó để ghi nhận các vùng cơ tim bị giảm tưới máu [18].

Hình 4: Hình A, Hình ảnh tưới máu trên MRI tim lúc nghỉ qua 3 mặt cắt trục ngắn ở đáy, giữa và mỏm tim cho thấy hình ảnh tưới máu hoàn toàn bình thường; Hình B, Chụp lại hình ảnh tưới máu sau thực hiện nghiệm pháp khởi kích không xâm lấn bằng tăng thông khí và nghiệm pháp áp lực lạnh đã ghi nhận hình ảnh giảm tưới máu ở dưới nội tâm mạc vùng giữa và mỏm thành trước vách thất trái (mũi tên đen) tương ứng với vùng tưới máu mạch vành.
- Điều trị [7,9]
Cũng như khi chẩn đoán, tiếp cận điều trị MINOCA cần chú trọng phân nhóm nguyên nhân vì từng nguyên nhân có chiến lược điều trị tương đối khác biệt. Đối với Nhồi máu cơ tim do co thắt động mạch vành, tiếp cận điều trị cần chú ý giảm tần suất khởi phát và cắt cơn co thắt, tìm và loại trừ các yếu tố khởi phát cơn và điều trị bảo vệ cơ tim lâu dài [7] (Bảng 5).
Bảng 5. Tiếp cận điều trị MINOCA do co thắt mạch vành
| Tiếp cận | Liệu pháp điều trị | |
| Co thắt động mạch vành | – Giảm cơn co thắt mạch vành với các thuốc dãn vành (vd, Nitroglycerin)
– Nghiệm pháp khởi kích – Xét nghiệm độc tố trong máu – Kiểm tra các loại thuốc, chất bệnh nhân đang dùng (vd: thuốc điều trị Migrain, Cocaine…) |
– Thuốc chẹn kênh calci
– Thuốc chống co thắt khác (Nitrates, Nicorandil, Cilostazol) – Xem xét dùng Statin |
- Thay đổi lối sống: việc ngưng thuốc lá chặn đi một yếu tố nguy cơ co thắt mạch vành, làm giảm rõ rệt tần suất cơn co thắt [19].
- Thuốc chẹn kênh calci và Nitrates: thuốc chẹn kênh calci là thuốc điều trị đầu tay đối với đau thắt ngực do co thắt mạch vành. Một nghiên cứu về nhóm thuốc này đã cho thấy thuốc có tác dụng cải thiện tỉ lệ sống còn cơ tim không di chứng nhồi máu ở bệnh nhân đau thắt ngực do co thắt mạch vành [20]. Liều điều trị thường dùng là diltiazem 240 đến 360 mg/ ngày hoặc amlodipine 5 đến 10 mg/ ngày. Liều cao hơn (vd, diltiazem đến 960 mg/ngày) có thể được dùng ở những trường hợp đau ngực kháng trị.
Nitrates tác dụng dài cũng cho thấy hiệu quả làm giảm triệu chứng nhưng do tính chất dung nạp thuốc của nitrates nên thuốc này ít được sử dụng làm thuốc đầu tay trong điều trị co thắt động mạch vành.
- Các thuốc guanethidine, clonidine, hoặc cilostazol: cũng đã được chứng minh hiệu quả khi dùng đồng thời với thuốc chẹn kênh calci, dù hiệu quả các thuốc này chưa được nghiên cứu rộng rãi.
- Statins: các nghiên cứu về statin cho thấy hiệu quả ngừa cơn co thắt mạch vành qua tác động lên NO (nitric oxide) nội mô và tác động trực tiếp lên cơ trơn thành mạch.
Trong nghiên cứu ngẫu nhiên, nhãn mở về fluvastatin 30 mg/ngày ở 64 bệnh nhân không có tắc hẹp động mạch có ý nghĩa và nghiệm pháp khởi kích bằng acetylcholine dương tính [21] cho thấy nhóm bệnh nhân dùng fluvastatin có tỉ lệ dương tính với nghiệm pháp khởi kích lại sau 6 tháng giảm rõ rệt so với nhóm còn lại.
- Can thiệp mạch vành qua da (PCI): PCI không được khuyến cáo thường qui đối với MINOCA do co thắt mạch vành. Tuy nhiên, đặt stent mạch vành có thể có hiệu quả đối với một số bệnh nhân có co thắt kháng trị, đi kèm với tổn thương xơ vữa mạch vành trung bình và đoạn mạch vành co thắt được xác định rõ ràng [22].
- Thuốc nên tránh: các thuốc ức chế beta không chọn lọc, như propranolol, có thể làm nặng tình trạng co thắt và nên được tránh [23]. Aspirin chỉ nên dùng ở bệnh nhân có bệnh lý xơ vữa mạch vành đi kèm, với liều thấp 75 to 81 mg / ngày vì ở liều cao aspirin có thể ức chế sản xuất prostacyclin. Sumatriptan được dùng trong điều trị đau đầu nhưng đã có trường hợp ghi nhận thuốc này liên quan đến tỉ lệ co thắt mạch vành. Vì vậy mọi nhóm thuốc triptan được khuyến cáo không sử dụng ở bệnh nhân đã biết hoặc nghi ngờ co thắt mạch vành [24].
Nhìn chung, dữ liệu hiện có về các phương pháp điều trị, cũng như đánh giá kết quả điều trị trên triệu chứng, chất lượng cuộc sống và tiên lượng vẫn còn hạn chế. Một nghiên cứu đoàn hệ năm 2013 tại Nhật Bản của tác giả Yusuke Takagi và cộng sự đã đưa ra một thang điểm tiên lượng giúp dự đoán tỉ lệ biến cố tim mạch. Dù thang điểm này có nhiều tiềm năng nhưng vẫn cần được đánh giá thêm và xác nhận giá trị trên lâm sàng [25] (Hình 4).
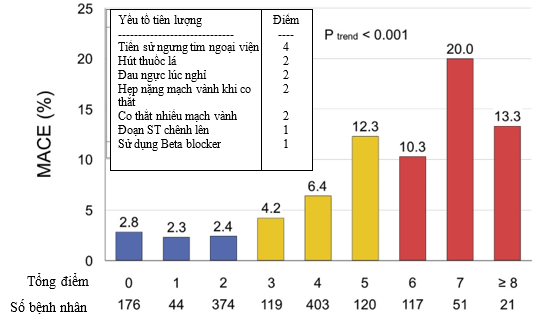 Hình 4: Thang điểm nguy cơ của JCSA (Japanese Coronary Spasm Association) và tương quan với biến cố tim mạch đối với đau ngực do co thắt mạch vành [25].
Hình 4: Thang điểm nguy cơ của JCSA (Japanese Coronary Spasm Association) và tương quan với biến cố tim mạch đối với đau ngực do co thắt mạch vành [25].
- Ca lâm sàng
Chúng tôi xin minh họa 2 ca lâm sàng Nhồi máu cơ tim không có tắc nghẽn động mạch vành có ý nghĩa với tiền căn phơi nhiễm yếu tố khởi phát co thắt mạch vành. Trong đó, MRI tim là công cụ hỗ trợ nhiều cho chẩn đoán bệnh.
CA 1:Bệnh nhân nam, 40 tuổi, có tiền căn nhồi máu cơ tim 6 tháng trước nhập viện, điều trị nội khoa với hình ảnh chụp mạch vành hoàn toàn bình thường. Bệnh nhân có tiền căn sử dụng Cocaine. Cùng ngày nhập viện, bệnh nhân đột ngột lên cơn đau ngực dữ dội khi nằm nghỉ, đau ngực kiểu đè nặng sau xương ức, kéo dài trên 20 phút, kèm khó thở, toát mồ hôi trong cơn nên nhập viện Bệnh viện Nguyễn Đình Chiểu, tỉnh Bến Tre được điều trị trong vòng 10 giờ với Enoxaparine, Aspirin, Clopidogrel, Atorvastatin, Metoprolol.
Sau đó bệnh nhân được chuyển đến nhập viện Bệnh viện Nhân dân 115 để tiếp tục điều trị. Thời điểm nhập Bệnh viện Nhân dân 115 ghi nhận: Bệnh nhân tỉnh táo, than còn đau ngực nhẹ, nhịp tim 90 lần/ phút, huyết áp 110/60 mmHg, tĩnh mạch cổ nổi, phổi âm phế bào thô, tim đều, các cơ quan khác khám chưa ghi nhận bất thường.
Troponin I–hs được làm tại thời điểm nhập viện và 3 giờ sau đó cho kết quả cả lần đều tăng trên ngưỡng chẩn đoán, có động học giảm từ 26245 xuống 21258 pg/mL (ngưỡng 34.2 pg/mL).
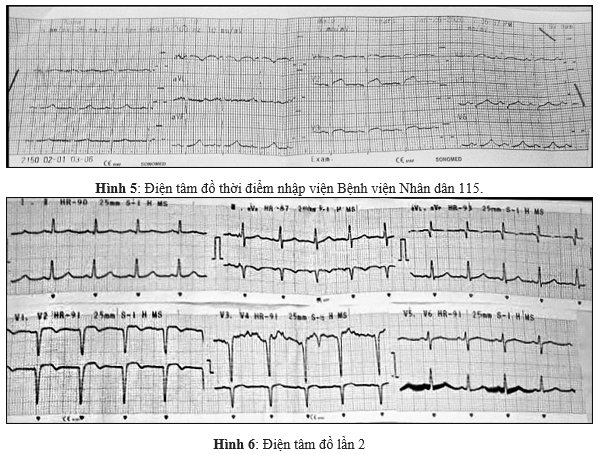
Điện tâm đồ cho thấy nhịp xoang 80 lần/ phút, sóng Q hoại tử ở chuyển đạo V1 đến V3, hình ảnh đoạn ST chênh lên 2mm ở chuyển đạo từ V1 đến V4 (Hình 5). Điện tâm đồ lần 2 ghi 3 giờ sau đó không thấy hình ảnh động học của ST – T (Hình 6).
Siêu âm tim ghi nhận: buồng tim không dày dãn với chức năng tâm thu thất trái bảo tồn LVEF 51%, giảm động toàn bộ vách liên thất và vùng giữa thành trước, van tim không sang thương và không tăng áp động mạch phổi.
Hình ảnh x-quang ngực tại thời điểm nhập viện ghi nhận bóng tim không to, chỉ số tim/ngực # 0.5, không thấy tổn thương phổi (Hình 7).
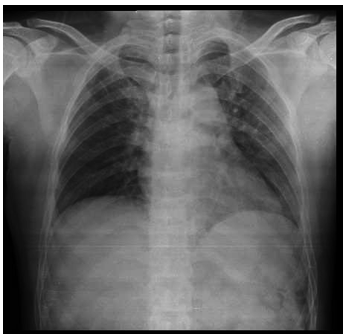
Hình 7: Hình ảnh x-quang của bệnh nhân
Tại thời điểm nhập viện vì nhồi máu cơ tim 6 tháng trước đó, bệnh nhân đã được chụp mạch vành với hệ động mạch vành không hẹp (Hình 8).
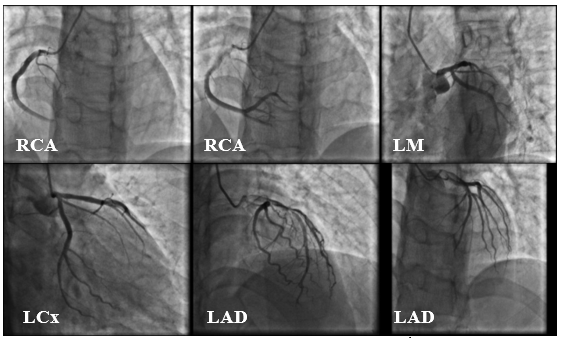
Hình 8: Hình ảnh chụp mạch vành của bệnh nhân không ghi nhận tắc nghẽn mạch vành ≥ 50% (19/07/2019).
Bệnh nhân lúc này được chẩn đoán: Theo dõi nhồi máu cơ tim cấp thành trước do co thắt mạch vành/ Nghiện cocaine; Chẩn đoán phân biệt với Viêm cơ tim. Bệnh nhân được bổ sung điều trị với Furosemid, Spironolactone, Losartan. Tuy nhiên, sau đó bệnh nhân vẫn thường xuyên có những cơn đau ngực vào thời điểm nửa đêm, có đáp ứng với nitroglycerin.
Bệnh nhân được chỉ định chụp cộng hưởng từ tim để xác định có Nhồi máu cơ tim cấp với chụp mạch vành bình thường (MINOCA) hay tổn thương cơ tim do nguyên nhân không thiếu máu cục bộ cơ tim (Viêm cơ tim, bệnh cơ tim khác…). Kết quả MRI tim (Hình 9) cho thấy: Thể tích thất trái trong giới hạn bình thường, chức năng tâm thu thất trái ở giới hạn dưới của mức bình thường LVEF 55%. Giảm động nhẹ vùng giữa và mỏm thành trước thất trái. Trên hình tăng tín hiệu muộn với chất tương phản Gadolinium (LGE), có hình ảnh tăng tín hiệu muộn phân bố ở lớp dưới nội tâm mạc khoảng 50% bề dày thành của toàn bộ mỏm tim, vùng giữa vách liên thất và thành trước. Kiểu phân bố LGE này phù hợp với tổn thương Nhồi máu cơ tim dưới nội mạc thuộc vùng chi phối của LAD.
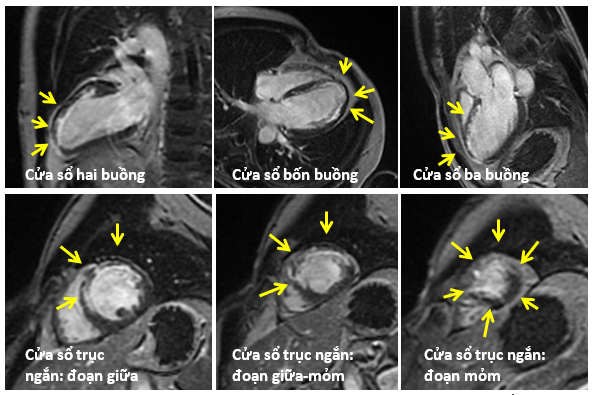
Hình 9: Hình ảnh MRI tim, có hình ảnh tăng tín hiệu muộn với Gadolinium (màu trắng) phân bố ở lớp dưới nội tâm mạc khoảng 50% bề dày thành của toàn bộ mỏm tim, vùng giữa vách liên thất và thành trước.
Với hình ảnh MRI tim nhận định tổn thương tim dạng nhồi máu cơ tim thuộc phân bố của LAD, cùng với lâm sàng có yếu tố khởi phát co thắt mạch vành (cocaine), đau ngực khi nghỉ, biến đổi ECG dạng thiếu máu cục bộ cơ tim và đáp ứng với điều trị nitrate, phối hợp với hình ảnh mạch vành không tắc nghẽn, không xơ vữa hay bóc tách, dù chưa có nghiệm pháp khởi kích xác định co thắt mạch vành, ca lâm sàng này vẫn nghĩ nhiều đến chẩn đoán MINOCA do co thắt mạch vành, loại trừ các chẩn đoán bệnh tim không do thiếu máu cục bộ 6như Viêm cơ tim, Takotsubo hay các bệnh cơ tim khác.
CA 2:
Bệnh nhân nam, 28 tuổi, không tiền căn bệnh lý tim mạch, hút thuốc lá 10 gói.năm. Bệnh nhân là công nhân làm việc ở bộ phân làm xốp tạo cao su bọt, thường xuyên tiếp xúc khí bay hơi từ các dung dịch tạo bọt, tần suất ca làm việc tăng lên khoảng 1 tháng trước nhập viện. Cùng ngày nhập viện, bệnh nhân đột ngột lên cơn đau ngực dữ dội khi đang ngủ, đau ngực kiểu đè nặng sau xương ức, kéo dài hơn 2 giờ, kèm khó thở, toát mồ hôi trong cơn nên nhập viện Bệnh viện Nhân dân 115.
Thời điểm nhập viện khám thấy: Bệnh nhân tỉnh táo, nhịp tim 78 lần/ phút, huyết áp 110/60 mmHg, tim đều, phổi âm phế bào thô, các cơ quan khác khám chưa ghi nhận bất thường.
Troponin I–hs được làm tại thời điểm nhập viện và 4 giờ sau đó cho kết quả cả lần đều tăng trên ngưỡng chẩn đoán, có động học tăng từ 22882 lên >50000 pg/mL (ngưỡng 34.2 pg/mL).
Điện tâm đồ tại thời điểm nhập viện: nhịp xoang 80 lần/ phút, sóng Q hoại tử kèm ST chênh lên 2mm ở chuyển đạo V2 đến V6, DI, avL, hình ảnh đoạn ST chênh xuống soi gương ở chuyển đạo DII, DIII, avF (Hình 10). Điện tâm đồ 4 giờ sau đó cho thấy ST chênh lên động học lên đến 3mm, ngoài ra còn ghi nhận ST chênh lên ở chuyển đạo V7-V9 (Hình 11).
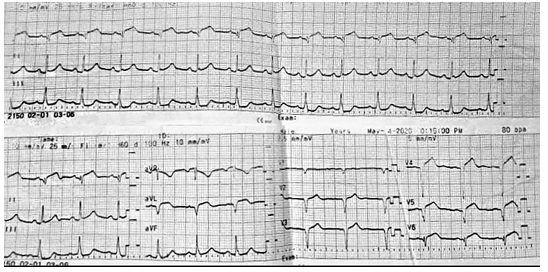
Hình 10: Điện tâm đồ tại thời điểm nhập viện.
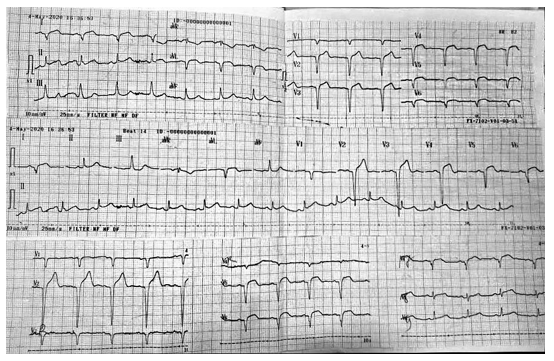
Hình 11: Điện tâm đồ lần 2
Siêu âm tim được thực hiện: buồng tim không dày dãn với chức năng tâm thu thất trái giảm LVEF 45%, giảm động nặng toàn bộ các thành ngoại trừ vùng đáy thành dưới, van tim không sang thương và không tăng áp động mạch phổi, huyết khối mỏm thất trái 16x11mm.
Hình ảnh x-quang ngực tại thời điểm nhập viện ghi nhận bóng tim không to, chỉ số tim/ngực # 0.5, không ghi nhận tổn thương phổi (Hình 12).
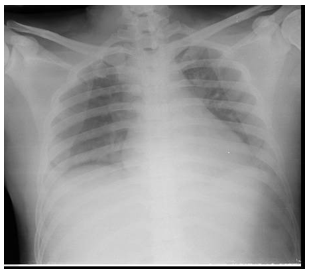
Hình 12: Hình ảnh x-quang của bệnh nhân
Bệnh nhân được chẩn đoán Nhồi máu cơ tim ST chênh lên và được tư vấn chụp mạch vành cấp cứu và xem xét tái tưới máu mạch vành, tuy nhiên do điều kiện kinh tế bệnh nhân từ chối thủ thuật này. Bệnh nhân được điều trị với Enoxaparin, Aspirin, Clopidogrel, Losartan, Glycerin trinitrate.
Nhận định đây là trường hợp Nhồi máu cơ tim cấp ở người trẻ, cần khảo sát giải phẫu mạch vành để quyết định chiến lược điều trị lâu dài, sau 9 ngày từ khi nhập viện, bệnh nhân được chụp mạch vành không xâm lấn, tuy nhiên kết quả hình ảnh mạch vành bình thường (Hình 13).
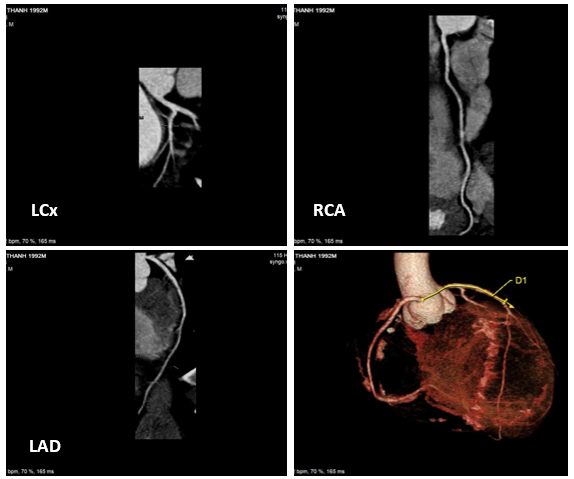
Hình 13: Hình ảnh chụp cắt lớp vi tính mạch vành: bình thường.
Với kết quả chụp mạch vành không xâm lấn loại trừ nhồi máu cơ tim do tắc nghẽn mạch vành thượng tâm mạc, các chẩn đoán phân biệt được đặt ra ở bệnh nhân này, đặc biệt là viêm cơ tim, do bệnh nhân còn trẻ, yếu tố nguy cơ xơ vữa chỉ có hút thuốc lá 10 gói.năm, với bệnh cảnh xảy ra đột ngột và kiểu hình rối loạn vận động vùng trên siêu âm tim không đặc hiệu theo phân bố vùng chi phối của động mạch vành.
Bệnh nhân được tiến hành chụp MRI tim. Kết quả MRI tim (Hình 14): Dãn thất trái với thể tích thất trái cuối tâm trương tăng, chức năng tâm thu thất trái giảm LVEF 28%, giảm động nặng vùng giữa thành trước vách và thành trước, gần như vô động toàn bộ vùng mỏm (5 vùng). Mỏng thành tim vùng giữa và mỏm thành trước. Trên hình ảnh tăng tín hiệu muộn với Gadolinium (LGE), ghi nhận LGE dạng dưới nội tâm mạc lan đến 50-75% bề dày thành vùng giữa thành trước vách và thành trước và ≥75% (xuyên thành) ở toàn bộ mỏm tim. Huyết khối mỏm thất trái 2.8×1.8 mm. Hình ảnh MRI tim phù hợp với nhồi máu cơ tim dưới nội mạc thuộc vùng chi phối của LAD.
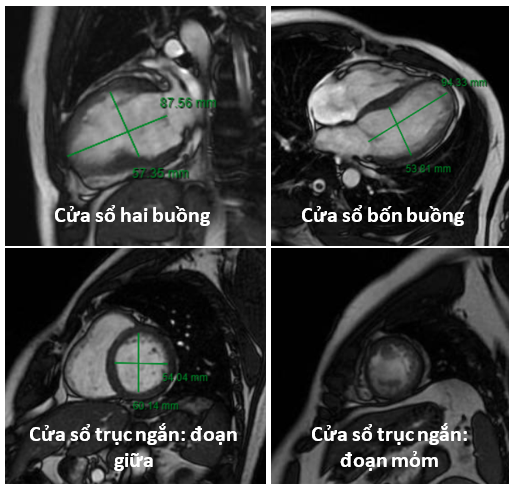
Hình 14a: Hình ảnh dãn thất trái, mỏng thành tim vùng giữa và mỏm thành trước.
Hình 14b: Trên hình LGE, có hình ảnh tăng tín hiệu muộn với Gadolinium (LGE) (màu trắng) dạng dưới nội tâm mạc lan đến 50-75% bề dày thành vùng giữa thành trước vách và thành trước và ≥75% (xuyên thành) ở toàn bộ mỏm tim.
Với hình ảnh MRI tim nhận định tổn thương tim dạng nhồi máu cơ tim theo phân bố của LAD, cùng với lâm sàng có yếu tố có thể khởi phát co thắt mạch vành (allylamines trong dung dịch làm xốp cao su), đau ngực khi nghỉ, biến đổi ECG dạng thiếu máu cục bộ cơ tim và đáp ứng với điều trị nitrate, phối hợp với hình ảnh mạch vành không tắc nghẽn, không xơ vữa hay bóc tách, ca lâm sàng này cũng nghĩ nhiều đến chẩn đoán MINOCA do co thắt mạch vành, loại trừ các chẩn đoán bệnh tim không do thiếu máu như Viêm cơ tim, Takotsubo hay các bệnh cơ tim khác.
- Kết luận:
Nhồi máu cơ tim do co thắt động mạch là bệnh lý chiếm tỉ lệ cao trong nhóm bệnh Nhồi máu cơ không tắc nghẽn động mạch vành với tiên lượng lâu dài kém nếu không được chẩn đoán và kiểm soát đúng cách. Trong thực hành lâm sàng bệnh lý này còn chưa được quan tâm đúng mức hoặc bị bỏ sót do chồng lấp với các tình trạng bệnh tim do thiếu máu cục bộ và không do thiếu máu khác. Vì điều kiện khách quan và tính không phổ biến của nghiệm pháp khởi kích để chẩn đoán xác định nhồi máu cơ tim do co thắt mạch vành ở Việt Nam, như trong 2 trường hợp lâm sàng nêu trên, MRI tim vẫn là một công cụ hỗ trợ đắc lực, phối hợp với hình ảnh chụp mạch vành trong chẩn đoán bệnh.
DANH MỤC TỪ VIẾT TẮT
- IVUS: Intravascular Ultrasound – Siêu âm nội mạch máu;
- LAD: Left anterior descending – Động mạch vành gian thất trước;
- JCSA: Japanese Coronary Spasm Association – Hiệp hội Co thắt động mạch vành Nhật Bản;
- LCx: Left circumflex artery – Nhánh mũ động mạch vành trái;
- LGE: Late gadolinium enhancement – Hình ảnh tăng tín hiệu muộn Gadolinium;
- LVEF: Left ventricular ejection fraction – Phân suất tống máu;
- MACE: Major adverse cardiac event – Biến cố tim mạch lớn;
- MINOCA: Myocardial infarction with non-obstructive coronary arteries – Nhồi máu cơ tim không có tắc nghẽn động mạch vành;
- MRI: Magnetic resonance imaging – Chụp cộng hưởng từ;
- OCT: Optical coherence tomography – Chụp cắt lớp quang học mạch vành;
- PCI: Percutaneous Coronary Intervention – Can thiệp mạch vành qua da;
- RCA: Right coronary artery – Động mạch vành phải
- ROCK: Men Rho kinase;
TÀI LIỆU THAM KHẢO
- Joshua Chadwick Jayaraj, Karapet Davatyan, S.S. Subramanian, Jemmi Priya et al. (2018), “Epidemiology of Myocardial Infarction”, Myocardial Infarction, DOI:10.5772/intechopen.74768.
- Stefan Agewall, John F. Beltrame, Harmony R. Reynolds, Alexander Niessner, Giuseppe Rosano, Alida L. P. Caforio, Raffaele De Caterina, Marco Zimarino, Marco Roffi, Keld Kjeldsen et al. (2017), “ESC working group position paper on myocardial infarction with non-obstructive coronary arteries”, European Heart Journal, 38 (3), pp 143–153.
- DeWood MA, Spores J, Notske R, Mouser LT, Burroughs R, Golden MS, Lang HT et al. (1980), “Prevalence of total coronary occlusion during the early hours of transmural myocardial infarction”, New England Journal Med, 303, pp 897–902.
- Smilowitz NR, Mahajan AM, Roe MT, Hellkamp AS, Chiswell K, Gulati M, Reynolds HR et al. (2017), “Mortality of myocardial infarction by sex, age, and obstructive coronary artery disease status in the ACTION Registry-GWTG (Acute Coronary Treatment and Intervention Outcomes Network Registry-Get With the Guidelines)”, Circ Cardiovasc Qual Outcomes, 10, pp 34-43.
- Pasupathy S, Air T, Dreyer RP, Tavella R, Beltrame JF et al. (2015), “Systematic review of patients presenting with suspected myocardial infarction and nonobstructive coronary arteries”, Circulation Journal,131, pp 861–870.
- Montone RA, Niccoli G, Fracassi F, Russo M, Gurgoglione F, Cammà G, Lanza GA, Crea F. (2018), “Patients with acute myocardial infarction and nonobstructive coronary arteries: safety and prognostic relevance of invasive coronary provocative tests”. Eur Heart Journal, 39, pp 91–98.
7. Jacqueline E. TamisHolland, Hani Jneid, Harmony R. Reynolds, Stefan Agewall, Emmanouil S. Brilakis, Todd M. Brown, Amir Lerman, Mary Cushman, Dharam J. Kumbhani, Cynthia Arslanian-Engoren, Ann F. Bolger, John F. Beltrame. (2019), “Contemporary Diagnosis and Management of Patients With Myocardial Infarction in the Absence of Obstructive Coronary Artery Disease”, Circulation, 139, pp.891–908. - Eun Ho Choo, Kiyuk Chang, Kwan Yong Lee, Dongjae Lee, Jae Gyung Kim, Youngkeun Ahn, Young Jo Kim, Shung Chull Chae, Myeong Chan Cho, Chong Jin Kim, Hyo‐Soo Kim, Myung Ho Jeong. (2019), “Prognosis and Predictors of Mortality in Patients Suffering Myocardial Infarction With Non‐Obstructive Coronary Arteries”, Journal of the American Heart Association, 8 (14).
- Duane S Pinto, MPHJohn F Beltrame, Filippo Crea. (2019), “Vasospastic angina”, Uptodate, Topic 1481.
- Gaetano Antonio Lanza, Giulia Careri, Filippo Crea. (2011), “Mechanisms of Coronary Artery Spasm”, Circulation, 124, pp.1774–1782.
- Hongtao Sun, Masahiro Mohri, Hiroaki Shimokawa, Makoto Usui, Lemmy Urakami, Akira Takeshita. (2002), “Coronary microvascular spasm causes myocardial ischemia in patients with vasospastic angina”, Journal Am Coll Cardiol, 39(5), pp.847-51.
- D. J. Conklin, C. L. Boyce, M. B. Trent, P. J. Boor. (2001), “Amine Metabolism: A Novel Path to Coronary Artery Vasospasm”, Toxicology and Applied Pharmacology, 175, pp. 149–159.
- Jean-Philippe Collet, Holger Thiele, Emanuele Barbato, Olivier Barthe´le´my (France), Johann Bauersachs, Deepak L. Bhatt, Paul Dendale, Maria Dorobantu, Thor Edvardsen, Thierry Folliguet (France), Chris P. Gale, et al. (2020), “ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation”, European Heart Journal, 00, pp.1-79.
- John F. Beltrame, Filippo Crea, Juan Carlos Kaski, Hisao Ogawa, Peter Ong, Udo Sechtem, Hiroaki Shimokawa, C. Noel Bairey Merz, et al. (2017), “International standardization of diagnostic criteria for vasospastic angina”, European Heart Journal, 38, pp.2565–2568.
- Juhani Knuuti, William Wijns, Antti Saraste, Davide Capodanno, Emanuele Barbato, Christian Funck-Brentano, Eva Prescott, Robert F. Storey, Christi Deaton, Thomas Cuisset, Stefan Agewall et al. (2019), “ESC Guidelines for the diagnosis and management of chronic coronary syndromes”, European Heart Journal, 41, pp.407-477.
- Eugene Won, Robert Donnino, Monvadi B. Srichai, Steven P. Sedlis, Frederick Feit, Linda Rolnitzky, Louis H. Miller, Sohah Iqbal, Leon Axel, Brian Nguyen, James Slater, Binita Shah. (2015), “Diagnostic Accuracy of Cardiac Magnetic Resonance Imaging in the Evaluation of Newly Diagnosed Heart Failure with Reduced Left Ventricular Ejection Fraction”, Am J Cardiol, 116(7), pp.1082–1087.
- Theodoros D. Karamitsos, Jane M.Francis, Myerson, Joseph B. Selvanayagam, Stefan Neubauer. (2009), “The Role of Cardiovascular Magnetic Resonance Imaging in Heart Failure”, Journal of the American College of Cardiology, 54(15), pp.1407-1424.
- Ali Yilmaz, Heiko Mahrholdt, Anastasios Athanasiadis, Udo Sechtem. (2007), “Non-Invasive Evaluation of Coronary Vasospasm Using a Combined Hyperventilation and Cold-Pressure-Test Perfusion CMR Protocol”, Journal of Cardiovascular Magnetic Resonance, 9, pp.759–764.
- K Miwa, M Fujita, Y Miyagi (1994), “Beneficial effects of smoking cessation on the short-term prognosis for variant angina–validation of the smoking status by urinary cotinine measurements”, Int J Cardiol, 44 (2), pp151-156.
- H Yasue, A Takizawa, M Nagao, S Nishida, M Horie, J Kubota, S Omote, K Takaoka, K Okumura. (1988), “Long-term prognosis for patients with variant angina and influential factors”, Circulation, 78(1), pp1-9.
- Hirofumi Yasue, Yuji Mizuno, Eisaku Harada, Teruhiko Itoh, Hitoshi Nakagawa, Masafumi Nakayama, Hisao Ogawa, Shinji Tayama, Takasi Honda, Seiji Hokimoto, Shuichi Ohshima, Youichi Hokamura, Kiyotaka Kugiyama, Minoru Horie, Michihiro Yoshimura, Masaki Harada, Shiroh Uemura, Yoshihiko Saito. (2008), “Effects of a 3-hydroxy-3-methylglutaryl coenzyme A reductase inhibitor, fluvastatin, on coronary spasm after withdrawal of calcium-channel blockers”, J Am Coll Cardiol, 51(18), pp.1742-1748.
- A Gaspardone, F Tomai, F Versaci, A S Ghini, P Polisca, F Crea, L Chiariello, P A Gioffrè. (1999), “Coronary artery stent placement in patients with variant angina refractory to medical treatment”, Am J Cardiol, 84(1), pp.96-98.
- R M Robertson, A J Wood, W K Vaughn, D Robertson. (1982), “Exacerbation of vasotonic angina pectoris by propranolol”, Circulation, 65(2), pp.281-285.
- Flavio Devetag Chalaupka. (2009), “Acute myocardial infarction with sumatriptan: a case report and review of the literature”, Headache, 49(5), pp.762-764.
- Yusuke Takagi et al. (2013), “Prognostic Stratification of Patients With Vasospastic Angina: A Comprehensive Clinical Risk Score Developed by the Japanese Coronary Spasm Association”, JACC, Vol. 62, No. 13, pp1144-1153.







