Những từ viết tắt
AGII: angiotensin II
BCT: bệnh cơ tim
BCTTMCB: bệnh cơ tim thiếu máu cục bộ
BN: bệnh nhân
BNP: B-type Natriuretic peptide
Trưởng tiểu ban: PGS.TS PHẠM NGUYỄN VINH
Uỷ viên: GS.TS PHẠM GIA KHẢI
GS.TS NGUYỄN LÂN VIỆT
GS.TS ĐẶNG VẠN PHƯỚC
GS THẠCH NGUYỄN
GS.TS HUỲNH VĂN MINH
PGS.TS CHÂU NGỌC HOA
PGS.TS NGUYỄN QUANG TUẤN
GS.TS NGUYỄN ĐỨC CÔNG
PGS. TS NGUYỄN VĂN TRÍ
GS. TS VÕ THÀNH NHÂN
GS. TS ĐỖ DOÃN LỢI
PGS.TS PHẠM MẠNH HÙNG
TS. BS ĐỖ QUANG HUÂN
TS.BS HỒ HUỲNH QUANG TRÍ
PGS.TS TRẦN VĂN HUY
BSCKII. NGUYỄN THANH HIỀN
COPD: bệnh phổi tắc nghẽn mãn tính
ĐTĐ: đái tháo đường
eGFR: độ lọc cầu thận ước lượng
HAtthu: huyết áp tâm thu
HAttr: huyết áp tâm trương
NKQ: nội khí quản
NMCT: nhồi máu cơ tim
NTG: nitroglycerin
PPC: phù phổi cấp
PSTM: phân suất tống máu
RLLM: rối loạn lipid máu
STTTr: suy tim tâm trương
TCCN: triệu chứng cơ năng
TCTT: triệu chứng thực thể
THA: tăng huyết áp
TM: tiêm tĩnh mạch
TTM: truyền tĩnh mạch
UCMC: ức chế men chuyển
XVĐM: xơ vữa động mạch
3A. Điều trị bằng thuốc:
a. Thuốc lợi tiểu:
Phối hợp với giảm muối và nước, lợi tiểu là thuốc điều trị bước đầu cơ bản trong suy tim. Khi dùng liều cao không nên giảm quá 0.5-1kg/ngày. Cần chú ý tránh giảm khối lượng tuần hoàn nhiều, hạ Kali và Natri máu bằng cách theo dõi điện giải đồ, Ure và creatinine máu.
Bảng 13: Các thuốc lợi tiểu sử dụng trong điều trị suy tim
|
Lợi tiểu |
Liều khởi đầu (mg) |
Liều thường ngày (mg) |
||
|
Lợi tiểu quaia |
||||
|
Furosemide |
20-40 |
40-240 |
||
|
Bumetanide |
0.5-1.0 |
1-5 |
||
|
Torasemide |
5-10 |
10-20 |
||
|
Thiazidesb |
||||
|
Bendroflumethiazide |
2.5 |
2.5-10 |
||
|
Hydrochlorothiazide |
25 |
12.5-100 |
||
|
Metolazone |
2.5 |
2.5-10 |
||
|
Indapamide |
2.5 |
2.5-5 |
||
|
Lợi tiểu giữ kalic |
||||
|
|
+ACEi/ ARB |
-ACEi/ ARB |
+ACEi/ ARB |
-ACEi/ ARB |
|
Spironolactone/eplerenone |
12.5-25 |
50 |
50 |
100-200 |
|
Amiloride |
2.5 |
5 |
5-10 |
10-20 |
|
Triamterene |
25 |
50 |
100 |
200 |
ACEi: thuốc ức chế men chuyển; ARB: chẹn thụ thể angiotensin.
+ACEi/ARB: có sử dụng UCMC hoặc chẹn thụ thể AT II
-ACEi/ARB: không sử dụng UCMC hoặc chẹn thụ thể AT II
(a): Cần chỉnh liều thuốc uống hay thuốc đường tĩnh mạch theo tình trạng dịch, cân nặng; dùng liều cao quá mức có thể gây suy thận và ngộ độc.
(b): không dùng thiazide khi độ lọc cầu thận eGFR < 30 ml/ph/1,73 m2), ngoại trừ khi muốn có tác dụng cộng hưởng khi dùng với lợi tiểu quai.
(c): spironolactone/eplerenone thường được chọn lựa hơn.
Bảng 14: Liều lượng thuốc đối kháng aldosterone trong điều trị suy tim
|
|
Eplerenone |
Spironolactone |
||
|
eGFR (ml/ph/1,73 m2) |
≥ 50 |
30 đến 49 |
≥ 50 |
30 đến 49 |
|
Liều khởi đầu (chỉ khi K+máu ≤ 5 mEq/L) |
25 mg ngày 1 lần |
25 mg/lần, cách ngày |
12.5 đến 25 mg ngày 1 lần |
12.5 mg/lần mỗi ngày hoặc cách ngày |
|
Liều duy trì (sau 4 tuần với K+máu ≤ 5 mEq/L)* |
50 mg ngày 1 lần |
25 mg ngày 1 lần |
25 mg 1 hoặc 2 lần/ngày |
12.5 đến 25 mg ngày 1 lần |
(*) sau liều khởi đầu, K+máu tăng ≤ 6.0 mEq/L hoặc chức năng thận xấu hơn, ngưng thuốc cho đến khi K+< 5.0 mEq/L. Cân nhắc sử dụng lại giảm liều sau khi hết tăng K+máu/ hồi phục chức năng thận ít nhất được 72 giờ.
Một số chú ý khi sử dụng thuốc kháng aldosterone:
– Không nên sử dụng khi độ lọc cầu thận eGFR < 30 ml/ph hoặc kali máu > 5mEq/L
– Nên khởi đầu liều thấp 12,5mg spironolactone hoặc 25mg eplerenone
– Nguy cơ tăng Kali máu nếu dùng chung với liều cao UCMC hoặcUCMC phối hợp chẹn thụ thể angiotensin II
– Phải tránh dùng chung với kháng viêm không steroid và chất ức chế cyclo –oxygenase – 2 (COX – 2 inhibitors)
– Phải ngừng cho thêm Kali hoặc giảm liều
– Theo dõi kỹ nồng độ Kali máu: kiểm soát vào ngày thứ 3, ngày thứ 7 sau khi bắt đầu điều trị và mỗi tháng trong 3 tháng đầu.
b. Thuốc ức chế men chuyển:
Thuốc cơ bản hàng đầu trong điều trị suy tim, có thể dùng cả khi BN chưa có triệu chứng cơ năng
c. Thuốc chẹn thụ thể angiotensin II:
Hai lợi điểm của thuốc Chẹn thụ thểAngiotensin II: không gây ho, tác động hoàn toàn hơn trênAG II (sử dụngUCMC không ngăn chặn hoàn toàn hình thànhAG II).
Trong thực hành lâm sàng, UCMC vẫn là thuốc hàng đầu trong điều trị suy tim. Chỉ khi BN không dung nạp được UCMC thì mới thay bằng thuốc chẹn thụ thể Angiotensin II.
d. Thuốc sacubitril/valsartan được khuyên dùng thay thế UCMC hoặc chẹn thụ thể angiotensin II. Nghiên cứu PARAIGM-HF chứng minh thuốc này hiệu quả cao hơn enadapril trong suy tim mạn: giảm tử vong và nhập viện.
e. Thuốc chẹn beta:
Tất cả BN suy tim, dù nhẹ hay nặng đều cần sử dụng chẹn bêta nếu không có chống chỉ định. Chỉ khởi đầu dùng chẹn bêta khi tình trạng suy tim của bệnh nhân ổn định:
– Không nằm viện ở khoa chăm sóc tích cực
– Không có hoặc ứ dịch rất ít; hoặc thiếu dịch
– Không phải điều trị bằng thuốc vận mạch gần đây
Nên khởi đầu với liều thấp, tăng dần mỗi 2-4 tuần, đến liều tối đa theo khuyến cáo hoặc đến mức tối đa bệnh nhân dung nạp được. hiệu quả của thuốc rất chậm, cần 2 đến 3 tháng. Ngay cả khi không cải thiện triệu chứng cơ năng, sử dụng UCB trên BN suy tim vẫn có lợi, làm giảm biến cố lâm sàng.
Có 4 tác dụng không mong muốn cần quan tâm: ứ dịch và suy tim nặng hơn, mệt, nhịp tim chậm và bloc tim, hạ huyết áp.
Bảng 15: Các thuốc được chứng minh kéo dài đời sống bệnh nhân suy tim (Chụp từ tài liệu gốc)
ACE-I: ức chế men chuyển
ARBs: chẹn thụ thể angiotensin II
ARNI: ức chế thụ thể angiotensin neprilysin
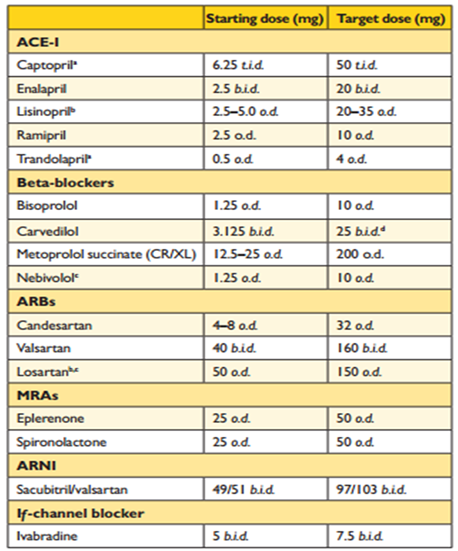
TL: Ponikowski P. 2016 ESC Guideline for the diagnosis and treatment of acute and chronic heart failure. Eur. H. J, May 20, 2016
(a): UCMC với liều mục tiêu trong thử nghiệm lâm sàng sau nhồi máu cơ tim
(b): Những thuốc này khi dùng liều cao hơn được chứng minh giảm tử vong và bệnh tật so với liều thấp, nhưng không có thử nghiệm lâm sàng ngẫu nhiên có kiểm chứng với placebo và liều tối ưu không biết chắc chắn.
(c): Điều trị này không chứng minh giảm tử vong tim mạch hay tử vong do mọi nguyên nhân ở bệnh nhân suy tim hoặc sau NMCT.
f. Digitalis:
Digitalis rất có hiệu quả khi suy tim có kèm theo rối loạn nhịp nhĩ như rung nhĩ hay cuồng nhĩ, hoặc suy chức năng tâm thu có kèm dãn buồng tim trái. Mặc dù có nhiều bàn cãi về hiệu quả của Digitalis nhất là từ khi có UCMC, những nghiên cứu gần đây vẫn chứng minh hiệu quả không thể thay thế được của Digitalis. Liều duy trì của Digoxin ở người Việt Nam nên ở khoảng 0.0625-0.125 mg/ngày tuỳ theo cân nặng và độ lọc cầu thận, nếu dùng liều duy trì cao (0.25 mg/ngày) nên có 1-2 ngày trong tuần không uống thuốc. Không nên dùng liều digitalis hoá
g. Nitrate:
Bảng 16: Các thuốc nitrate thường dùng
|
Tên thuốc |
Đường vào |
Liều lượng |
Thời gian khởi đầu tác dụng |
Thời gian kéo dài tác dụng |
Độ tin cậy về hiệu quả |
|
Nitroglycerine (Nitrostat) |
Ngậm dưới lưỡi |
0.3-0.6 mg |
30 giây |
15-30 phút |
Cao |
|
Nitroglycerine (Lenitral, Nitrobid) |
Uống |
2.5-6.5 mg |
1 giờ |
2-4 giờ |
Thấp |
|
Nitroglycerine (Nitro disc, Transderm) |
Bôi hoặc dán ở da |
2.5-5 cm (bôi) 10-60 cm (dán) |
1 giờ |
6-24 giờ |
Trung bình |
|
Isosorbide Dinitrate (Isordil,Risordan)
|
Uống |
10-60 mg |
30 phút |
4-6 giờ |
Cao |
|
Isosorbide Mono Nitrate (Monicor, Imdur) |
Uống |
10-40 mg |
30 phút |
8-21 giờ |
Cao |
h. Hydralazine:
Rất có hiệu quả ở BN suy tim do hở van hai lá hay van động mạch chủ. Thuốc làm tăng tần số tim và tăng tiêu thụ Oxy cơ tim nên cần cẩn thận khi dùng ở BN thiếu máu cơ tim. Thuốc này thường được dùng phối hợp với Nitrate. Liều thông thường 25-100 mg dùng 3-4 lần/ngày. Điều trị suy tim với Hydralazine phối hợp Nitrate có khả năng kéo dài tuổi thọ người bệnh
i. Ức chế canxi:
UC Ca nhóm Non – Dihydropyridine như Diltiazem và verapamil không được dùng trong điều trị suy tim. UC Ca nhóm dihydropyridine như nifedipine không nên dùng ở các BN suy tim
j. Thuốc ức chế trực tiếp nút xoang:
Ivabradine được xếp vào chỉ định nhóm IIa, mức chứng cứ B trong điều trị suy tim tâm thu.Chỉ sử dụng Ivabradine khi đã đạt liều đầy đủ chẹn beta, tần số tim vẫn còn ≥ 70/ph. Tuy nhiên, ở bệnh nhân có kèm bệnh phổi mạn tắc nghẽn hoặc không đạt được liều cao chẹn beta có thể sử dụng ivabradine khi tần số tim ≥ 70/ph. Có thể sử dụng ivabradine không kèm chẹn beta nếu cần.
k. Omega-3
Một nghiên cứu gần đây cho thấy omega-3 giảm nhập viện vì nguyên nhân tim mạch ở các BN suy tim có PSTM ≤ 40%. Omega-3 nên được dùng như thuốc lựa chọn thứ 2 trên BN suy tim, sau các thuốc lựa chọn đầu tay như UCMC (hoặc CTTA) UCB
3B. Điều trị bằng thiết bị và dụng cụ
Điều trị bằng thiết bị bao gồm:
– Máy chuyển nhịp phá rung cấy được (Implantable Cardioverter – Defibrillators) ICD
– Tái đồng bộ cơ tim hay tạo nhịp 2 buồng thất (Cardiac Resynchronization Therapy or Biventricular Pacing)
– Thiết bị hỗ trợ thất(Ventricular Assist Devices
a. Máy chuyển nhịp phá rung cấy được (ICD) và tái đồng bộ tim hay tạo nhịp 2 buồng thất
Bảng 17: Khuyến cáo điều trị bằng dụng cụ suy tim tâm thu giai đoạn C
|
Khuyến cáo |
Loại |
Mức chứng cứ |
|
ICD giúp phòng ngừa tiên phát đột tử/ PSTM ≤ 35%, 40 ngày sau NMCT và NYHA II- III; khả năng sống 1 năm |
I |
A |
|
CRT/ b/n có PSTM ≤ 35%, nhịp xoang, blốc nhánh trái với QRS ≥ 150 ms. NYHA II, III hoặc NYHA IV ngoại trú
|
I |
A (NYHA III/IV) |
|
B (NYHA II) |
||
|
ICD giúp phòng ngừa tiên phát đột tử/ b/n có PSTM ≤ 30%, 40 ngày sau NMCT, NYHA 1 với điều trị kèm khả năng sống > 1 năm |
I |
B |
|
CRT/ b/n có PSTM ≤ 35%, nhịp xoang, QRS ≥ 150 ms không kèm blốc nhánh trái, NYHA III hoặc NYHA IV ngoại trú
|
IIa |
A |
|
CRT/ b/n PSTM ≤ 35%, nhịp xoang, blốc nhánh trái có QRS 120 – 149 ms, NYHA II, III hoặc IV ngoại trú
|
IIa |
B |
|
CRT/ b/n rung nhĩ kèm PSTM ≤ 35%, tạo nhịp thất 100% sau huỷ nút nhĩ thất
|
IIa |
B
|
|
ICD có lợi điểm không chắc chắn trên b/n thường nhập viện, thể chất xấu hoặc có bệnh nặng kèm theo |
IIb |
B |
b. Dụng cụ trợ thất
Nhiều kiểu thiết bị hỗ trợ thất đã được sử dụng trong điều trị tim nặng: Abiomed biventricular system (BVS), Heartmate, Novacor và Thoratec. Trước kia thiết bị hỗ trợ thất chỉ được sử dụng như một biện pháp “bắc cầu” trợ giúp quả tim suy trong khi chờ đợi ghép tim. Ngày nay chỉ định mở rộng hơn bao gồm:
– Sốc sau mổ tim
– Sốc tim sau NMCT
– Suy tim không hồi phục, có thể ghép tim
– Suy tim không hồi phục, không thể ghép tim
– Viêm cơ tim cấp
– Rối loạn nhịp thất nặng
Bảng 18: Bệnh nhân có tiêu chuẩn phù hợp đặt dụng cụ hỗ trợ thất
|
Bệnh nhân có triệu chứng nặng > 2 tháng dù đã điều trị nội khoa tối ưu và điều trị bằng dụng cụ và có ≥ 2 tiêu chuẩn sau: |
|
§ PSTM thất trái < 25% và nếu đo lượng tiêu thụ oxy (VO2) tối đa < 12 mL/kg/phút |
|
§ ≥ 3 lần nhập viện vì suy tim trong vòng 12 tháng trước mà không có yếu tố thúc đẩy rõ ràng |
|
§ Phụ thuộc vào thuốc tăng co bóp cơ tim truyền tĩnh mạch |
|
§ Rối loạn chức năng cơ quan đích tiến triển (chức năng thận và/hoặc chức năng gan xấu đi) do tình trạng giảm tưới máu và không phải do áp lực đổ đầy thất không đủ (PCWP ≥ 20 mmHg và huyết áp tâm thu ≤ 80 – 90 mmHg hoặc chỉ số tim ≤ 2 L/phut/m2) |
|
§ Chức năng thất phải xấu đi |
1. Điều trị suy tim giai đoạn D:
Điểm cơ bản và quan trọng trong điều trị suy tim giai đoạn cuối là định lượng và xử trí cẩn thận tình trạng ứ dịch. Cần chú ý là khi dùng lợi tiểu mạnh quá, tình trạng BN cũng có thể nặng thêm do thiếu dịch.
Tại các nước có ghép tim, giai đoạn này là chỉ định của ghép tim. Các biện pháp còn lại là truyền tĩnh mạch liên tục thuốc dãn mạch ngoại vi và thuốc vận mạch. Chỉ định ghép tim thay thế được tóm tắt trong bảng19.
Bảng 19: Ghép tim: chỉ định và chống chỉ định
|
Xem xét chỉ định ghép tim |
Suy tim giai đoạn cuối với triệu chứng nặng, tiên lượng xấu và không còn phương pháp trị liệu nào khác thay thế. |
|
Năng động, giao tiếp tốt và cảm xúc ổn định |
|
|
Có khả năng tuân thủ những điều trị tích cực đòi hỏi sau ghép tim |
|
|
Chống chỉ định |
Nhiễm trùng tiến triển |
|
Bệnh động mạch ngoại biên và mạch máu não nặng |
|
|
Đang nghiện rượu hoặc thuốc gây nghiện |
|
|
Điều trị ung thư trong vòng 5 năm trước |
|
|
Loét dạ dày tá tràng không chữa lành được |
|
|
Huyết khối thuyên tắc gần đây |
|
|
Suy thận nặng (độ lọc cầu thận < 50 mL/ph) |
|
|
Bệnh gan nặng |
|
|
Bệnh hệ thống với tổn thương nhiều cơ quan |
|
|
Bệnh nặng khác đi kèm, có tiên lượng xấu |
|
|
Cảm xúc không ổn định hoặc bệnh tâm thần chưa điều trị |
|
|
Kháng lực mạch máu phổi cao, cố định ( > 4-5 đơn vị Wood và chênh áp trung bình > 15 mmHg) |
Chỉ định điều trị suy tim giai đoạn D:
Chỉ định nhóm I
– Khám cẩn thận và điều trị ứ dịch
– Chuyển BN đến nơi có chương trình ghép tim
– Chuyển BN đến chuyên gia điều trị suy tim giai đoạn cuối.
– BN suy tim giai đoạn cuối, đã được đặt máy chuyển nhịp phá rung, cần biết thông tin về khả năng dừng chế độ phá rung.
Chỉ định nhóm IIa
– Xét khả năng đặt thiết bị hỗ trợ thất trái trên một nhóm chọn lọc BN suy tim giai đoạn cuối, có trên 50% khả năng sống còn 1 năm khi điều trị nội khoa.
Chỉ định nhóm IIb
– Truyền liên tục thuốc vận mạch có thể giảm triệu chứng cơ năng
– Các chất chỉ điểm sinh học trong tiên lượng BN suy tim
Chỉ định nhóm III
– Không nên truyền thường qui và từng đợt thuốc vận mạch
Bảng 20: Chiến lược điều trị tối ưu suy tim mạn

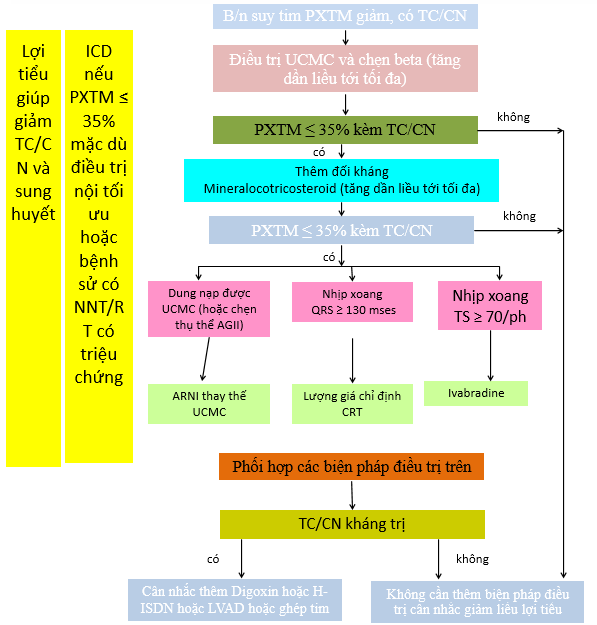
Hình 3: Các biện pháp điều trị suy tim mạn có triệu chứng cơ năng (NYHA II-IV)
TCCN: triệu chứng cơ năng; TCTT: triệu chứng thực thể, UCMC: ức chế men chuyển; AG II: angiotensin II; TST: tần số tim; PSTM: phân suất tống máu; NMCT: nhồi máu cơ tim
a: Lợi tiểu có thể giảm TCCN và TCTT nhưng không giảm tỷ lệ nhập viện và tử vong
b: nên chỉnh đến liều được nghiên cứu chứng minh hoặc liều tối đa bệnh nhân dung nạp được
c: bệnh nhân không triệu chứng với PSTM ≤35% và tiền sử NMCT nên xem xét đặt ICD
d: nếu không dung nạp thuốc đối kháng thụ thể mineralocorticoid, có thể thay thế chẹn thụ thể AG II phối hợp với UCMC.
e: cơ quan quản lý thuốc châu Âu chấp thuận ivabradine cho BN có TST ≥75 lần/phút. Có thể xem xét dùng cho BN chống chỉ định hay không dung nạp chẹn beta.
f: chỉ định thay đổi dựa theo nhịp tim, phân độ NYHA, khoảng QRS, hình dạng QRS và PSTM.
g: không chỉ định trong suy tim NYHA IV
h: digoxin có thể sử dụng sớm hơn trong kiểm soát tần số thất bệnh nhân rung nhĩ- luôn luôn kết hợp với chẹn beta
i: kết hợp hydralazine và isosorbide dinitrate có thể sớm hơn ở bệnh nhân không dung nạp UCMC hoặc chẹn thụ thể AG II.
Còn nữa….







