TS. BS. PHẠM HỮU VĂN
(…)
5.1.1.1 Các test kích thích để chẩn đoán (Provocative diagnostic tests)
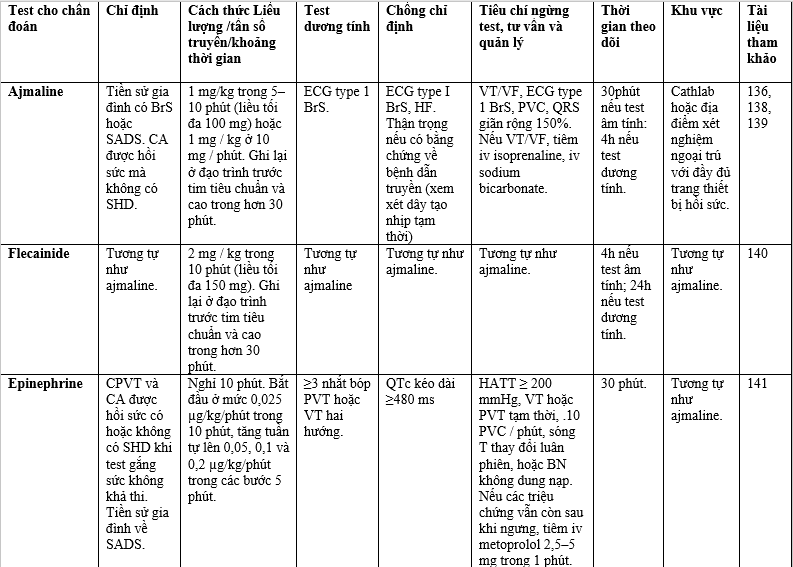
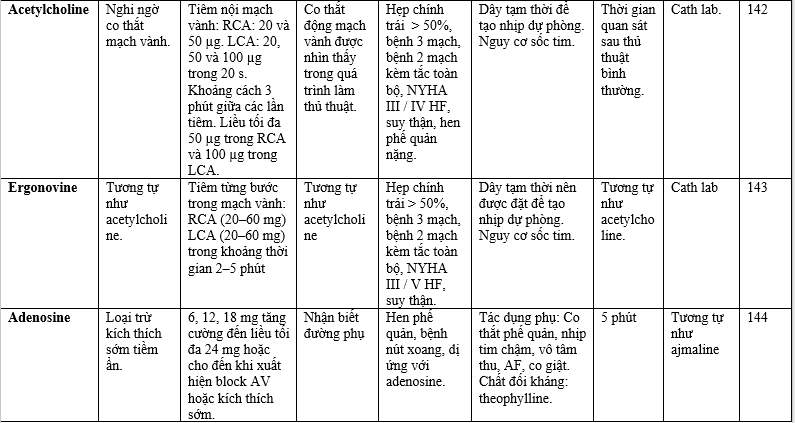
Các xét nghiệm này được tóm tắt trong Bảng 6. Các xét nghiệm thường được thực hiện là xét nghiệm chẹn kênh natri đối với hội chứng Brugada (BrS) và xét nghiệm adenosine để loại trừ tình trạng kích thích sớm tiềm ẩn. [135,136] Thử thách epinephrine có thể hữu ích trong CPVT khi không thể thực hiện được gắng sức. Thử nghiệm epinephrine không được khuyến khích cho LQTS do tỷ lệ dương tính giả cao và tiện ích của thử nghiệm gắng sức. [137] Co thắt mạch vành là nguyên nhân của VF trong trường hợp không có bệnh mạch vành / bệnh cơ tim tắc nghẽn có thể được kiểm tra với liều tăng dần acetylcholine / ergonovine trong mạch vành.
Bảng 6. Các test kích thích tiêm tĩnh mạch cho chẩn đoán (Intravenous provocative diagnostic tests)
 5.1.1.2 Nghiên cứu điện sinh lý
5.1.1.2 Nghiên cứu điện sinh lý
Các nghiên cứu điện sinh lý bao gồm đo các khoảng cơ bản (ví dụ: khoảng nhĩ-His [atrial-His: AH] và khoảng His – thất [His – ventricular: HV]), kích thích điện được lập trình (programmed electrical stimulation: PES) và lập bản đồ điện giải phẫu (electroanatomical mapping) có thể được sử dụng cho mục đích chẩn đoán và hướng dẫn liệu pháp. [145–150] Hiệu suất của PES thay đổi theo tình trạng cơ bản của tim (underlying cardiac condition) và mức độ nghiêm trọng của nó, sự hiện diện hoặc không có VT tự phát, điều trị bằng thuốc đồng thời, phác đồ (protocol) kích thích và (các) vị trí kích thích. Các giao thức điển hình (typical protocols) gồm kích thích từ 2 vị trí thất phải (RV) với độ dài 2-3 chu kỳ dẫn nhịp cơ bản, đưa vào 3 kích thích bên ngoài và sử dụng isoprenaline. [148,151,152]
Trong thời đại hiện nay, PES chủ yếu được sử dụng để xác định chẩn đoán VT và tạo ra các VA có thể lập bản đồ (mappable VAs) mà không gây cảm ứng là tiêu chí của triệt phá. Bệnh nhân suy tim và LVEF ≤35% nói chung sẽ có chỉ định ICD; do đó, VT / VF có thể tạo ra trước khi cấy là không cần thiết. Ở những bệnh nhân có SHD và LVEF giảm nhẹ hoặc bảo tồn có biểu hiện ngất không rõ nguyên nhân, khởi phát SMVT với PES có thể hữu ích để xác định nguyên nhân cơ bản và dự đoán các biến cố tiếp theo. [146,153] PVT / VF có thể tạo ra trong SHD nói chung được coi là một phát hiện không đặc hiệu. [154–156]
Trong các bệnh điện nguyên phát, PES không có giá trị tiên lượng, mặc dù có một số bằng chứng để xem xét việc sử dụng nó trong BrS. [127] Đánh giá điện sinh lý xâm lấn có thể có ý nghĩa lâm sàng quan trọng ở bệnh nhân loạn dưỡng cơ. [157]
Với những tiến bộ trong lập bản đồ mật độ cao, lập bản đồ điện áp, đo độ dẫn truyền/tái cực và phân đoạn điện đồ có thể được sử dụng để xác định mục tiêu triệt phá hoặc để chẩn đoán bệnh cơ tim. Lập bản đồ nội tâm mạc có thể hữu ích trong việc phân biệt ARVC với VT đường ra lành tính và để sinh thiết nhắm mục tiêu trong các trường hợp nghi ngờ viêm cơ tim, ARVC và sarcoidosis. [158–162]
5.1.2 Các test di truyền
Việc giải trình tự thế hệ tiếp theo (next – generation sequencing) hoặc song song hàng loạt đã làm tăng tính khả dụng của xét nghiệm di truyền với chi phí giảm. Hầu hết các xét nghiệm di truyền chẩn đoán tim đều sử dụng các bảng gen lớn được xác định bởi các mối liên hệ với bệnh tật do nghiên cứu trước đó tạo ra, tức là các gen ứng viên. [163] Tuy nhiên, nhiều các kết hợp gen trước đây đã là thách thức về tiện ích chẩn đoán của chúng. Do đó, không nên đưa các gen nghi vấn vào bảng chẩn đoán thông thường. [164–168] Các nghiên cứu liên kết toàn bộ gen đã xác định các biến thể di truyền phổ biến đa hình nucleotide đơn có thể gây ra hoặc sửa đổi kiểu hình trong BrS, LQTS, HCM và DCM. Điểm số nguy cơ đa gen, các phép đo bắt nguồn từ tác động tích lũy của các đa hình nucleotide đơn này, do đó có thể đóng một vai trò trong chẩn đoán và tiên lượng trong những tình trạng này trong tương lai. [168–173]
Giải trình tạo ra dữ liệu kỹ thuật số yêu cầu phân tích thông tin sinh học tiếp theo, cho phép xác định chính xác hầu hết các thay đổi DNA ảnh hưởng đến khung mã hóa của mỗi gen. [174] Các phát hiện phổ biến nhất là các biến thể nucleotide đơn gây ra sự thay thế axit amin đơn giản (sai lệch), kết thúc sớm hoặc bất thường về mối nối. Việc đưa xen vào và / hoặc xóa bỏ hiếm hơn. Tầm quan trọng lâm sàng của hầu hết các biến thể không mã hóa vẫn còn phải được xác định. [174,175]
Một khuôn khổ để giải thích nguyên nhân gây bệnh của các biến thể di truyền đã tiêu chuẩn hóa việc đánh giá (adjudication) thành năm loại: V ‘gây bệnh’; IV ‘có khả năng gây bệnh’; III ‘biến thể có ý nghĩa không chắc chắn’; II ‘có khả năng lành tính’; và I ‘lành tính’. Một tổ hợp các bằng chứng được sử dụng: liên kết gen – bệnh; sự hiện diện của một biến thể trong quần thể khỏe mạnh và / hoặc bị bệnh; trong dữ liệu silico; dữ liệu chức năng trong ông nghiệm (in vitro) và trong cơ thể (in vivo); và dữ liệu phân tách gia đình. [176]
Một dạng đột biến (biến thể loại IV hoặc V) có thể được sử dụng ngay lập tức để xác nhận chẩn đoán ở bệnh nhân (thành viên thứ nhât trong gia đình bị ảnh hưởng) hoặc để chẩn đoán ban đầu cho người thân và có thể giúp hướng dẫn liệu pháp và / hoặc tiên lượng. Đánh giá lại định kỳ tất cả các biến thể loại IV và III được chỉ định. [176]
Xét nghiệm di truyền trước khi cấy là một hình thức chẩn đoán di truyền sớm trước khi sinh. Chẩn đoán di truyền của phôi thụ tinh trong ống nghiệm được xác định bằng sinh thiết, từ đó cho phép chuyển phôi bình thường về mặt di truyền vào tử cung. Nếu kỹ thuật có sẵn, điều quan trọng là phải cung cấp thông tin cho những bệnh nhân mắc bệnh tim đơn nguyên ở lứa tuổi sinh đẻ. Luật pháp về xét nghiệm gen trước khi cấy ghép khác nhau ở các quốc gia khác nhau và các chiến lược cũng khác nhau.
Thử nghiệm di truyền và lâm sàng chỉ nên được thực hiện bởi các nhóm đa ngành gồm các chuyên gia có kỹ năng tư vấn về các tác động và sự không chắc chắn của kết quả và các bác sĩ tim mạch có kinh nghiệm có thể hướng dẫn xét nghiệm đến kiểu hình chính xác. [135,177–179] Kết quả âm tính không loại trừ chẩn đoán và không nên được sử dụng cho mục đích này. Khung cho các xét nghiệm chẩn đoán di truyền và lâm sàng khác cho các bệnh điện chính dựa trên bằng chứng nếu có sẵn đã được cung cấp trong Bảng 7.
Bảng 7. Các xét nghiệm di truyền và công việc gợi ý của người đươc nghiên cứu về di truyền và những người thần bị các bệnh điện học tiên phát trong gia đình.
| LQTS | BrS | CPVT | Idiopathic | VF ERS | ||||
| Test di truyền | Class Ia | Class I | Class Ia | Class IIb | Class IIb | |||
| Người được bắt đầu nghiên cứu di truyền trong gia đình (Proband) | Test lâm sàng khỏi đầu | Nền tảng để chẩn đoán | Test ECG gắng sức | ECG và chuyển đạo trước ngực cao | ECG trong test thúc đẩy bằng các ức chế kênh Natric | Test gắng sức | Xem phần 5.2.3, scenario 3 ECG | |
| Follow-up | 1–3 years dependent on level of risk | |||||||
| Các người thân | Tầm soát lâm sàng | Test ECG gắng sức (khi khả thi) từ khi sinh | ECG và ECG chuyển đạo trước tim cao: bắt đầu từ 10 tuổi
Test thuốc chẹn kênh natri c: bắt đầu > 16 tuổi trừ khi có chỉ định lâm sàng [180,181] |
Test ECG gắng sức từ khi sinh
ECG và ECG chuyển đạo trước tim cao |
Test ECGs gắng sức
Siêm âm tim [182] |
ECG
Siêu âm tim |
||
| Theo dõi | Kiểu hình dương tính và / hoặc biến thể Class IV / V | 1–3 tuổi phụ thuộc vào mức độ nguy cơ | ||||||
| Kiểu hình âm tính và / hoặc không biến thể Class IV/V | Xuất viện | |||||||
Bảng khuyến cáo 2. — Các khuyến cáo về test di truyền
| Các khuyến cáo | Classa | Levelb |
| Thử nghiệm di truyền được khuyến cáo khi một tình trạng được chẩn đoán ở một người còn sống hoặc đã qua đời với cơ sở di truyền có thể có và có nguy cơ mắc VA và SCD. [56,183] |
I |
B |
| Khi một biến thể gây bệnh giả định được xác định lần đầu tiên, việc đánh giá khả năng gây bệnh được khuyến cáo sử dụng khuôn khổ được quốc tế chấp nhận. [176] |
I |
C |
| Khi một biến thể class IV hoặc class V đã được xác định ở một cá nhân còn sống hoặc đã qua đời với tình trạng có nguy cơ mắc VA và SCD, xét nghiệm di truyền đối với những người thân thế hệ thứ nhất và có triệu chứng và những người mang mầm bệnh được khuyến cáo. |
I |
C |
| Khuyến cáo việc kiểm tra di truyền và tư vấn về các hậu quả tiềm ẩn của nó nên được thực hiện bởi một nhóm chuyên gia đa ngành. [179] |
I |
C |
| Khuyến cáo các biến thể class III (các biến thể có ý nghĩa không chắc chắn) và các biến thể class IV nên được đánh giá để phân biệt trong các gia đình nếu có thể, và biến thể được đánh giá lại định kỳ. |
I |
C |
| Không nên thực hiện xét nghiệm di truyền ở những bệnh nhân chỉ số không có đủ bằng chứng về bệnh di truyền. | III | C |
SCD: đột tử tim; VA: rối loạn nhịp thất.
a Class khuyến cáo.
b Mức độ bằng chứng.
5.2 Đánh giá chẩn đoán ở bệnh nhân có loạn nhịp thất đầu tiên không có bệnh tim đã được biết
VA và SCD (được cứu sống) là những biểu hiện đầu tiên thường gặp của một tình trạng tim chưa được biết đến trước đó. Đánh giá chẩn đoán toàn diện được cung cấp cho năm tình huống thường gặp.
5.2.1 Tình huống 1: Tình cờ phát hiện nhịp nhanh thất tạm thời
Một thuật toán để đánh giá những bệnh nhân với phát hiện ngẫu nhiên về nhịp nhanh thất tạm thời (NSVT) được trình bày trong Hình 2.
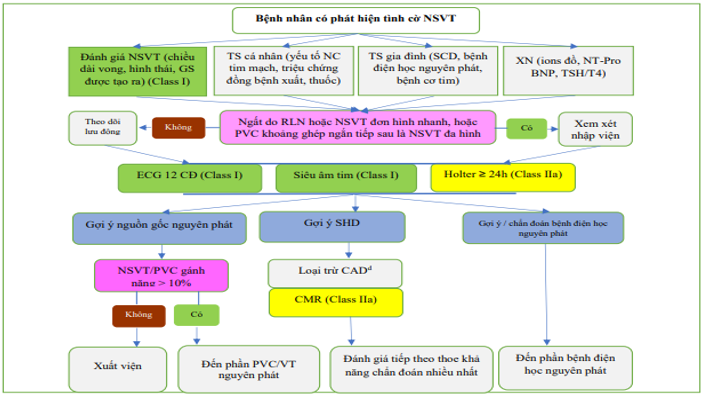
Hình 2 Thuật toán đánh giá các bệnh nhân có phát hiện ngẫu nhiên về nhịp nhanh thất tạm thời. CAD: bệnh động mạch vành; CMR: cộng hưởng từ tim; ECG: điện tâm đồ; N: Không; NSVT: nhịp nhanh thất tạm thời; PVC: phức hợp thất sớm; SCD: đột tử do tim; SHD: bệnh tim cấu trúc; Y: có.
a Hình thái ECG gợi ý RVOT hoặc nguồn gốc nhánh bó, tiền sử gia đình âm tính, ECG 12 chuyển đạo bình thường và siêu âm tim.
b chẳng hạn. bất thường dẫn truyền nhĩ thất, sóng Q, phức bộ QRS rộng, sóng ST/T di lệch, điện thế cao hoặc thấp bất thường, rối loạn chức năng tâm thất/giãn/phì đại/thành mỏng, bất thường chuyển động thành, PVC đa ổ/NSVTs/tăng gánh nặng rối loạn nhịp thất (VA) khi gắng sức.
c ví dụ mẫu Brugada, QT dài/ngắn, VA đa hình/hai chiều với gắng sức.
d Xét nghiệm chẩn đoán loại trừ CAD theo hồ sơ và triệu chứng của bệnh nhân.
e Xem xét đánh giá lại trong trường hợp có các triệu chứng mới hoặc thay đổi tình trạng lâm sàng của bệnh nhân.
NSVT ngẫu nhiên là một phát hiện phổ biến trong quá trình đánh giá tim mạch định kỳ (ví dụ: đối với các bệnh không liên quan đến tim, trước khi bắt đầu điều trị ung thư, trước khi tham gia thể thao) và theo dõi trước khi bắt đầu gây mê/an thần đối với các thủ thuật không liên quan đến tim. [184] Những bệnh nhân bị NSVT tình cờ được phát hiện cần được đánh giá thêm. Một cơn ngất gần đây nghi ngờ về nguồn gốc tim là một triệu chứng nguy cơ cao và có thể phải nhập viện ngay lập tức. [1,185] Hình thái của NSVT (đa hình hoặc đơn hình) rất quan trọng để đánh giá. Các hình thái MVT điển hình (Hình 3) có thể gợi ý nguồn gốc vô căn với tiên lượng thuận lợi. Ngược lại, PVC khoảng ghép ngắn khởi đầu PVT tạm thời hoặc NSVT đơn hình với độ dài chu kỳ ngắn (thường <300 ms, trung bình 245 + 28, trong một loạt) có thể xác định bệnh nhân có nguy cơ cao bị SCD. [186,187] ECG 12 chuyển đạo khi nghỉ ngơi là đánh giá đầu tiên và có thể cho thấy các dấu hiệu của SHD hoặc các bệnh điện học tiên phát (ESC CardioMed chương 8.6). [188] Siêu âm tim là phương thức hình ảnh đầu tiên cung cấp thông tin quan trọng về chức năng tim và SHD tiềm tàng (ESC CardioMed 10.3, 10.10, 10.12). [120,189,190] Theo dõi Holter rất hữu ích để đánh giá tần suất của NSVT và các PVC có liên quan (ESC CardioMed chương 8.9). [191] Ngoài ra, Holter ít nhất 3 đạo trình (V1, hai chuyển đạo dưới) có thể đưa ra ước tính đầu tiên nếu NSVT / PVC là một ổ hoặc đa ổ và của (các) vị trí nguồn gốc của NSVT. Điều sau là quan trọng nếu NSVT chưa được ghi nhận trước đó trên ECG 12 chuyển đạo. [192]
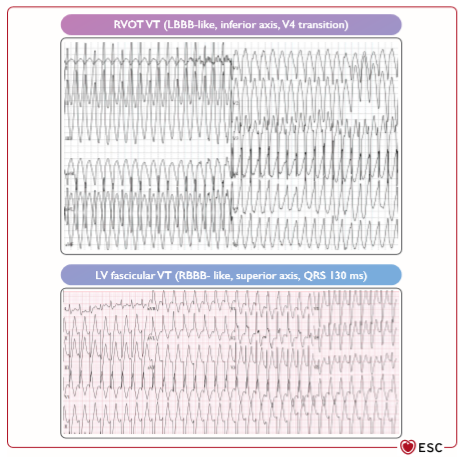
Hình 3 Các hình thái nhịp nhanh thất nguyên phát điển hình. LBBB: block nhánh trái; LV: tâm thất trái; RBBB: block nhánh phải; RVOT: đường ra thất phải; VT: nhịp nhanh thất. LV fascicular VT: nhịp nhanh thất bó thất trái. RBBB-like: giống block nhánh phải; Superior axis: trục trên; Inferior axis: trục dưới; LBBB -like: giống block nhánh trái.
Test gắng sức có thể hữu ích để bắt được ECG 12 đạo trình của NSVT và xác định rối loạn nhịp tim do gắng sức. Rối loạn nhịp tim tăng lên khi gắng sức, không gợi ý nguồn gốc nguyên phát, nên nghi ngờ SHD và có thể cần được tư vấn để hạn chế gắng sức cho đến khi được chẩn đoán và bắt đầu điều trị thích hợp. CAD đáng kể tiềm ẩn nên được loại trừ theo xác suất trước khi xét nghiệm của bệnh nhân.
CMR nên được xem xét khi nghi ngờ bệnh cơ tim hoặc bệnh viêm khi đánh giá ban đầu (ESC CardioMed chương 10.4). [193] Ngoài ra, CMR có thể xác định các khu vực xơ hóa là chất nền của NSVT. [129]
Bảng khuyến cáo 3 — Khuyến cáo đánh giá các bệnh nhân biểu hiện rối loạn nhịp thất mới được chứng minh bằng tư liệu
| Các khuyến cáo | Classa | Levelb |
| Ở những bệnh nhân có VA mới được ghi nhận (PVC thường xuyên, NSVT, SMVT), ECG 12 chuyển đạo cơ bản, ghi lại VA trên ECG 12 đạo trình, bất cứ khi nào có thể, và siêu âm tim được khuyến cáo là đánh giá đầu tiên. |
I |
C |
| Ở những bệnh nhân có VA mới được ghi nhận (PVC thường xuyên, NSVT, SMVT) và nghi ngờ SHD khác với CAD sau khi đánh giá khởi đầu, CMR nên được xem xét. [194,195] |
IIa |
B |
| Ở những bệnh nhân có phát hiện tình cờ về NSVT, nên xem xét điện tâm đồ Holter ≥24 giờ. | IIa | C |
CAD: bệnh động mạch vành; CMR: cộng hưởng từ tim; ECG: điện tâm đồ; NSVT: nhịp nhanh thất tạm thời, PVCs: các phức hợp thất sớm; SHD: bệnh tim cấu trúc; SMVT: nhịp nhanh thất đơn hình dai dẳng; VA: rối loạn nhịp thất.
a Class khuyến cáo.
b Mức độ bằng chứng.
5.1.1 Tình huống 2: Nhịp nhanh thất đơn hình dai dằng biểu hiện đầu tiên
Thuật toán đánh giá các bệnh nhân biểu hiện cơn nhịp nhanh thất đơn hình dai dằng (SMVT) đầu tiên trình bày ở hình 4.
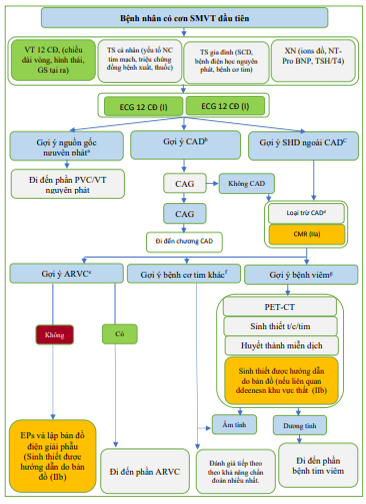
Hình 4. Thuật toán đánh giá bệnh nhân có cơn nhịp nhanh thất đơn hình dai dẳng đầu tiên. ARVC: bệnh cơ tim RV loạn nhịp; CAD: bệnh động mạch vành; CAG: chụp mạch vành; CMR: cộng hưởng từ tim; ECG: điện tâm đồ; EP: điện sinh lý; LV: thất trái; N: Không; PET-CT: chụp cắt lớp phát xạ positron và chụp cắt lớp vi tính; PVC: phức hợp thất sớm; RV: thất phải; SCD: đột tử do tim; SHD: bệnh tim cấu trúc; SMVT: nhịp nhanh thất đơn hình dai dẳng; VT: nhịp nhanh thất; Y: có
a Hình thái điện tâm đồ gợi ý về đường ra của RV hoặc nguồn gốc bó, tiền sử gia đình âm tính, ECG 12 chuyển đạo và siêu âm tim bình thường.
b Sóng Q, QRS phân đoạn, bất thường ST/T, bất thường chuyển động thành trong các vùng mạch vành.
c ví dụ Bất thường dẫn truyền nhĩ thất (AV), sóng Q, phức bộ QRS rộng, đảo ngược sóng T, điện thế cao hoặc thấp bất thường. Rối loạn chức năng thất/giãn/phì đại/mỏng thành/bất thường vận động thành/giảm vận động lan tỏa.
d Xét nghiệm chẩn đoán loại trừ CAD theo hồ sơ và triệu chứng của bệnh nhân.
e Theo tiêu chí của lực lượng đặc nhiệm đã sửa đổi. [116]
f Ví dụ: Bất thường dẫn truyền AV, điện thế cao hoặc thấp bất thường, QRS rộng, lệch sóng ST/T, giãn LV và rối loạn chức năng, tăng cường gadolinium muộn với phân bố không thiếu máu cục bộ.
g ví dụ Bất thường dẫn truyền AV, QRS rộng, lệch ST/T, PVC đa ổ, tăng huyết áp do viêm và phù, xơ hóa, rối loạn chức năng tâm thu LV và RV, tràn dịch màng ngoài tim.
Phần lớn bệnh nhân có SMVT có SHD tiềm ẩn. SMVT trong SHD chủ yếu là do vào lại liên quan đến sẹo và chỉ thỉnh thoảng do tái nhập liên quan đến hệ thống dẫn truyền bị bệnh hoặc do các nguồn ổ.
Việc chẩn đoán căn nguyên cơ bản và xác định bệnh nhân bị VT nguyên phát là rất quan trọng. Đánh giá ban đầu gồm tiền sử gia đình và lâm sàng toàn diện, điện tâm đồ 12 chuyển đạo và siêu âm tim. Việc ghi lại ECG VT 12 chuyển đạo được chỉ định vì nó cung cấp thông tin quan trọng về điểm xuất phát của VT. Các hình thái VT cụ thể (ví dụ đường ra thất phải [RVOT] hoặc nguồn gốc ổ) (Hình 3) trong trường hợp không có tiền sử gia đình về bệnh cơ tim và không có bằng chứng về SHD là gợi ý cho các VT nguyên phát. [196] Nên nêu ra các hình thái điện tâm đồ không điển hình và các biểu hiện lâm sàng không phổ biến nghi ngờ về SHD cơ bản ngay cả khi ECG và siêu âm tim ban đầu bình thường. Trong trường hợp này, cần xem xét đánh giá bổ sung với CMR. [194] Nhịp nhanh thất vào lại nhánh (Bundle branch reentrant ventricular tachycardia: BBR-VT), giống như cấu hình block nhánh bó trên ECG, là một đặc điểm của suy giảm dẫn truyền, ví dụ: trong DCM, loạn dưỡng cơ và sau phẫu thuật van tim (Hình 5)
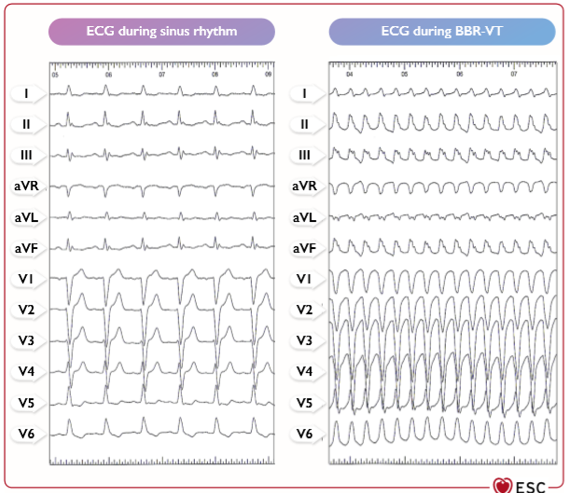
Hình 5 Nhịp nhanh vào lại bó nhanh. BBR-VT: nhịp nhanh thất vào lại nhánh bó. BBR-VT, bundle branch re-entrant ventricular tachycardia: nhịp nhanh thất vào lại nhánh bó; ECG: điện tâm đồ. ECG during sinus rhythm: ECG trong quá trình nhịp xoang. ECG during BBR-VT: ECG trong quá trình nhịp nhanh thất vào lại nhánh bó.
Nếu đánh giá ban đầu làm làm tăng lên nghi ngờ về CAD tiềm ẩn, CAG có thể loại trừ CAD có ý nghĩa. Nếu điện tâm đồ và siêu âm tim gợi ý bệnh cơ tim, CMR cung cấp thông tin chẩn đoán quan trọng về phân bố sẹo và đặc điểm mô (Phần 5.1.3.4). Khi đánh giá không xâm lấn là không thuyết phục, lập bản đồ điện giải phẫu và PES có thể được xem xét để chẩn đoán phân biệt giữa VT nguyên phát và ARVC sớm. [197] Sinh thiết hướng dẫn lập bản đồ điện giải phẫu có thể có giá trị để đưa ra chẩn đoán mô đối với ARVC và các bệnh viêm nhiễm có phân bố khu trú (ví dụ: sarcoidosis tim).[198,199] Trong trường hợp nghi ngờ mắc bệnh viêm nhiễm, chụp cắt lớp phát xạ positron CT (PET-CT), huyết thanh học tự miễn dịch, và sinh thiết mô bị ảnh hưởng là một phần của đánh giá chẩn đoán. [200,201]
Bảng 4 khuyến cáo – Các khuyến cáo cho đánh giá các bệnh nhân có cơn khởi đầu của nhịp nhanh thất đơn hình dai dẳng
| Khuyến cáo | Classa | Levelb |
| Ở những bệnh nhân xuất hiện đợt SMVT đầu tiên, nghiên cứu điện sinh lý, lập bản đồ điện giải phẫu và sinh thiết hướng dẫn lập bản đồ có thể được xem xét để đánh giá căn nguyên. [197–199,202] |
IIb |
C |
SMVT: nhịp nhanh thất đơn hình dai dẳng.
a Class khuyến cáo.
b Mức độ bằng chứng.
(Vui lòng xem tiếp trong kỳ sau)







