Kỳ 1: Tình hình kiểm soát huyết áp và sự thay đổi quan điểm điều trị
1. Dịch tễ học tăng huyết áp
Tăng huyết áp là một trong những bệnh lý phổ biến nhất trên thế giới.
ThS.BS. NGUYỄN NGỌC THANH VÂN
PGS.TS.BS.CHÂU NGỌC HOA
Bộ môn Nội Tổng quát, Đại học Y Dược TP. Hồ Chí Minh
Năm 2000, 26,4% dân số tăng huyết áp, tương ứng 972 triệu người. Đến năm 2010, tỷ lệ này tăng lên 31,1%, tương ứng 1,39 tỉ người. Gần đây, một thống kê cho thấy số người mắc tăng huyết áp đã tăng đến khoảng 1,64 tỉvào năm 2017. Tuy nhiên, sự gia tăng này không đồng đều, chênh lệch rõ giữa các vùng kinh tế: 73,4% ở các nước có thu nhập trung bình- thấp, và 8,3% ở nước thu nhập cao.
Không chỉ gia tăng về tần suất, các biến cố liên quan tăng huyết áp cũng tăng lên.
Từ năm 1990-2015, tần suất tử vong hàng năm do tăng huyết áp tâm thu tăng từ 97,9 (KTC 95% 87,5-108,1) lên 106,3 (KTC 95% 94,6-118,1) mỗi 100.000 dân. Tại Hoa Kỳ, từ năm 2006-2016, tỷ lệ tử vong do tăng huyết áp tăng 18%. Ước tính điều trị tăng huyết áp có thể làm giảm 30,4% tử vong ở nam và 38% ở nữ. Đến năm 2040, tăng huyết áp được dự đoán yếu tố nguy cơ hàng đầu dẫn đến tử vong sớm do bệnh tật. Chi phí cho điều trị tăng huyết áp tại Hoa Kỳcũng khá cao,vào khoảng 55,9 tỷ USD, dự đoán sẽ tăng đến 221 tỷ USD năm 2035.
Mặc dù tỷ lệ tăng huyết áp còn cao và mang lại nhiều hệ quả nặng nề, tỷ lệ kiểm soát huyết áp chỉ cải thiện chủ yếu ở các quốc gia đã phát triển. Từ năm 2000 đến năm 2010, tỷ lệ hiện mắc giảm 2,6% và tỷ lệ kiểm soát tăng 10,5% ở các nước thu nhập cao. Trong khi đó, tại các nước thu nhập trung bình-thấp, tỷ lệ hiện mắc tăng 7,7% và tỷ lệ kiểm soát giảm 0,7%.
Cụ thể, tại Hoa Kỳ, tỷ lệ hiện mắc tăng huyết áp giảm nhẹ từ 48,4% năm 1999-2000 xuống còn 45,4% năm 2015-2016. Tỷ lệ kiểm soát huyết áp trên những bệnh nhân có điều trị tăng mạnh từ 25,6% lên 43,5%.
Ngược lại, tại Trung Quốc, tỷ lệ hiện mắc tăng huyết áp tăng từ 29,6% lên 44,7%. Tuy nhiên, tỷ lệ kiểm soát huyết áp lại giảm nhẹ từ 9,3% xuống 7,2%.
Tình hình tương tự cũng được ghi nhận ở Việt Nam, trong 7 năm từ 2008 đến 2015, tỷ lệ hiện mắc tăng huyết áp tăng gần gấp đôi từ 25,1% lên 47,3%, trong khi tỷ lệ kiểm soát huyết áp chỉ tăng nhẹ từ 10,7% lên 17,9%.
Các số liệu trên cho thấy việc kiểm soát huyết áp dù quan trọng, nhưng vẫn chưa đạt mục tiêu, đặc biệt ở các nước đang phát triển, trong đó có Việt Nam. Sự thất bại trong kiểm soát huyết áp là một trong những nguyên nhân chính dẫn đến tăng gánh nặng tử vong và bệnh tật toàn cầu. Chính vì thế, quan điểm điều trị tăng huyết áp được cập nhậtthường xuyên.
2. Lịch sử điều trị tăng huyết áp
Tăng huyết áp được ghi nhận từ những năm 2600 TCN, trong sách y học cổ của Trung Quốc “quá nhiều muối làm mạch máu xơ cứng” và được điều trị chủ yếu bằng châm cứu, trích máu. Ở các nước phương Tây, tình trạng này cũng được ghi nhận từ TCN trên những trang giấy papyrus của Hy Lạp. Tuy nhiên, chỉ đến khi Nikolai Korotkoff phát minh ra cách đo huyết áp tâm thu và tâm trương bằng huyết áp kế, huyết áp mới bắt đầu được đánh giá thường quy trên lâm sàng.
Từ năm 1940s trở về trước, tăng huyết áp được xem là một cơ chế bù trừ quan trọng, và không nên hạ áp trừ khi huyết áp > 180/110 mmHg. Chỉ sau khi Tổngthống Hoa Kỳ Roosevelt qua đời năm 1945, việc kiểm soát trị số huyết áp mới bắt đầu được đề ra. Đến đầu những năm 1960s, nhờ kết quả của công trình Framingham Heart Study và sự hiểu biết rõ hơn về tính đa cơ chế trong tăng huyết áp, cũng như sự ra đời của lợi tiểu và ức chế Beta, điều trị tăng huyết áp bắt đầu phát triển.
Trong lịch sử, chỉ định điều trị tăng huyết áp đã thay đổi liên tục, bắt đầu từ tăng huyết áp ác tính (trước 1940s), đến tăng huyết áp tâm trương (JNC I), điều trị cả huyết áp tâm thu – tâm trương (JNC III), điều trị các dân số đặc biệt (JNC VII) đến điều trị cá thể hoá. Cho đến nay, kiểm soát huyết áp được xem là một trong những thành công lớn nhất của y học dự phòng. Điều trị huyết áp từ giai đoạn sớm cùng với các yếu tố nguy cơ khác giúp cải thiện tỷ lệ tử vong, chất lượng cuộc sống của người bệnh, từ đó giảm gánh nặng bệnh tật và kinh tế.
Từ những khuyến cáo đầu tiên năm 1977, đến nay đã có vô số khuyến cáo về tăng huyết áp. Khuyến cáo mới nhất được công bố năm 2018 tại Hội Tim mạch Châu Âu.
Một trong những thay đổi quan trọng nhất của khuyến cáo này là quan điểm khởi trị bệnh nhân với sự phối hợp thuốc.
Sự phối hợp thuốc trên bệnh nhân tăng huyết áp đã được đề cập từ lâu. Tuy nhiên, trong các khuyến cáo trước, sự phối hợp thuốc chỉ đặt ra trên một số đối tượng: tăng huyết áp độ 2, tăng huyết áp độ 1 không kiểm soát với đơn trị liệu, huyết áp cao hơn mục tiêu >20/10 mmHg, dân số nguy cơ cao, đặc biệt là đái tháo đường, bệnh mạch vành, bệnh thận mạn.
3. Thực tế điều trị tăng huyết áp
Các nghiên cứu cho thấy đa số bệnh nhân cần ít nhất từ 2 thuốc hạ áp trở lên để đạt được kiểm soát huyết áp. Chỉ khoảng 30-40% bệnh nhân đáp ứng với đơn trị liệu, 70-80% với phối hợp 2 thuốc và 90-95% với ít nhất 3 thuốc hạ áp. Tuy nhiên, trong nghiên cứu I-SEARCH tiến hành trên 18 017 bệnh nhân từ 26 quốc gia, tỷ lệ kiểm soát huyết áp trên các bệnh nhân phối hợp 2 thuốc hạ áp còn thấp, chỉ dao động từ 28% đến 44,1%.
Các nghiên cứu đời thực cũng ghi nhận đa số bệnh nhân được khởi đầu với đơn trị liệu và không được phối hợp thuốc. Trong một nghiên cứu tại Ý công bố năm 2018, với 125.635 bệnh nhân tăng huyết áp, 80,4% bệnh nhân được khởi đầu với đơn trị liệu. Sau 6 tháng, 1 năm, 2 năm và 3 năm, tỷ lệ bệnh nhân được phối hợp thuốc ở nhóm này lần lượt là 22%, 27%, 32% và 36%. Tỷ lệ tương ứng ở nhóm khởi đầu với phối hợp thuốc là 85%, 82%, 79% và 78%. Hay nói cách khác, với bệnh nhân khởi đầu bằng đơn trị liệu, đa số vẫn tiếp tục đơn trị liệu sau 3 năm. Điều ngược lại được quan sát thấy ở nhóm khởi đầu với phối hợp thuốc.
Theo Mancia G., điều này có thể do sự khác biệt giữa nghiên cứu và đời thực. Trong các nghiên cứu ngẫu nhiên có đối chứng, đa số bệnh nhân tuân thủ tốt với điều trị, và bác sĩ tăng liều thuốc theo protocol, ngược với thực tế lâm sàng. Do đó, dù tỷ lệ tăng huyết áp kháng trị thật sự không quá cao, chỉ dao động khoảng 5-10%, tỷlệ kiểm soát huyết áp vẫn còn thấp. Sự khó khăn này thực tế không phải do thiếu thuốc, mà vì có những yếu tố làm thuốc không phát huy tối đa tác dụng. Các yếu tố đó bao gồm: bệnh nhân kém tuân thủ điều trị, bác sĩ do dự khi phối hợp và tăng liều thuốc, tăng huyết áp giả kháng trị.
Để phân tích kĩ hơn, chúng tôi sẽ nhắc lại một số điểm về cơ chế bệnh sinh và y học chứng cứ cho sự phối hợp thuốc.
4. Phối hợp thuốc: Cơ chế bệnh sinh và y học chứng cứ
Cơ sở cho việc phối hợp thuốc bắt đầu từ cơ chế bệnh sinh: tăng huyết áp là bệnh lý do sự tác động qua lại của nhiều yếu tố. Ở mỗi bệnh nhân, không những thành phần và mức độ ảnh hưởng của mỗi cơ chế khác nhau, mà các cơ chế này còn có sự tương tác lẫn nhau trong quá trình điều hoà huyết áp. Một thuốc hạ áp đơn độc chỉ tác động lên tối đa 2 cơ chế. Do đó sự phối hợp thuốc giúp tác động lên nhiều cơ chế cùng lúc, gia tăng hiệu quả điều trị.
Bên cạnh đó, đa số các thuốc hạ áp có tương quan “liều thuốc – đáp ứng” thấp (trừ lợi tiểu quai), và tương quan “liều thuốc – tác dụng phụ” cao (trừ thuốc ức chế hệ Renin). Hay nói cách khác, khi tăng liều một thuốc, tác dụng phụ tăng nhiều trong khi hiệu quả hạ áp chỉ tăng ít.
Thật vậy, phối hợp thuốc được chứng minh giúp tăng hiệu quả hạ áp gấp 5 lần so với tăng gấp đôi liều một thuốc. Mặt khác, các tác dụng phụ cũng giảm đi do tương tác lẫn nhau. Một ví dụ kinh điển là sự phối hợp giữa ức chế hệ Renin và chẹn kênh Canxi, làm giảm tác dụng phù chân do dãn cả tiểu động mạch và tĩnh mạch. Khi phối hợp với lợi tiểu, thuốc ức chế hệ Renin đối kháng với tình trạng tăng tiết Renin, tăng tiết aldosterone do giảm thể tích dịch, từ đó làm hạn chế tác dụng phụ hạ Kali của thuốc lợi tiểu thải Kali. Trên một số bệnh nhân đặc biệt cần sử dụng thuốc hạ áp nhóm dãn mạch, sự phối hợp với lợi tiểu giúp hạn chế tác dụng giữ nước.
Do vậy, hiện nay có nhiều dạng thuốc viên phối hợp với liều thấp, giúp cải thiện hiệu quả hạ áp và hạn chế tác dụng phụ. Chính nhờ hạ áp nhanh, các thuốc này giúp rút ngắn thời gian đạt đến mục tiêu kiểm soát huyết áp. Một nghiên cứu đời thực ghi nhận giảm 34% tỷ lệ tử vong và các biến cố tim mạch nhờ đạt kiểm soát huyết áp nhanh. Tác dụng này đặc biệt quan trọng trên những bệnh nhân nguy cơ cao, vì các biến cố có thể xảy ra trong thời gian ngắn. Đó là cơ sở khởi trị với phối hợp thuốc ở bệnh nhân tăng huyết áp nguy cơ tim mạch cao, dù trị số huyết áp có thể không quá cao.
Các nghiên cứu đã chứng minh kiểm soát huyết áp giúp cải thiện các kết cục tim mạch: giảm 10 mmHg huyết áp tâm thu làm giảm 20% các biến cố tim mạch chính, 17% bệnh mạch vành, 27% đột quỵ, và 28% suy tim. Với phối hợp thuốc, ghi nhận giảm thêm 40% biến cố mạch vành và 54% biến cố mạch máu não. Tỷ lệ này khi tăng liều một thuốc chỉ là 29% và 40%. Một phần ưu thế này có thể do hiệu quả hạ áp tốt hơn. Tuy nhiên, có ghi nhận các cơ chế bảo vệ tim mạch khác khi phối hợp thuốc, độc lập với hiệu quả hạ áp: chuyển hoá, huyết động, bảo vệ thận, bảo vệ thành mạch và kháng viêm.
Về mặt chuyển hoá, một số thuốc hạ áp có liên quan tăng tình trạng đề kháng insulin (lợi tiểu, chẹn Beta), tăng triglyceride (chẹn Beta, lợi tiểu Thiazide). Ngược lại, số khác lại làm cải thiện độ nhạy cảm với insulin (ức chế hệ Renin), tăng HDL-c (chẹn kênh Canxi). Do đó, một số phối hợp giúp hạn chế tác dụng trên chuyển hoá, cải thiện tiên lượng tim mạch. Các nghiên cứu ASCOT BPLA, STAR, OLAS chứng minh với cùng hiệu quả hạ áp, sự phối hợp thuốc ức chế hệ Renin+ chẹn kênh Canxi làm cải thiện tình trạng đề kháng insulin, đái tháo đường mới mắc, giảm triglyceride và đường huyết, tăng HDL-C (ở nhóm sử dụng Amlodipine) tốt hơn so với nhóm sử dụng lợi tiểu+ ức chế hệ Renin/chẹn Beta.
Về tác động bảo vệ thận, nhiều nghiên cứu đã cho thấy thuốc ức chế hệ Renin làm giảm diễn tiến đạm niệu ở bệnh nhân đái tháo đường type 2. So với thuốc ức chế hệ Renin đơn độc, sự phối hợp Trandolapril +Verapamil làm cải thiện thêm tình trạng protein niệu và chức năng thận ở bệnh nhân đái tháo đường type 2 có huyết áp chưa kiểm soát bằng đơn trị liệu. Trong nghiên cứu ADVANCE trên 11 140 bệnh nhân đái tháo đường type 2, sự phối hợp của Perindopril+Indapamide cũng làm giảm diễn tiến của microalbumin niệu so với nhóm chứng, tác động này độc lập với hiệu quả hạ áp của thuốc.
Về tình trạng huyết động, một số nghiên cứu như CAFE, J-CORE,… ghi nhận sự cải thiện huyết áp trung tâm và độ cứng thành mạch ở nhóm ức chế hệ Renin phối hợp với chẹn kênh Canxi so vớiphối hợp vớiHCTZ, dù huyết áp cánh tay ghi nhận là tương tự nhau.
Phân tích dưới nhóm của nghiên cứu COLM trên bệnh nhân lớn tuổi cũng chứng minh sự phối hợp Olmesartan+ Amlodipine làm giảm thêm các biến cố mạch máu não và hạn chế tác dụng phụ có ý nghĩa thống kê so với Olmesartan+ lợi tiểu. Trong 2 nhóm này, hiệu quả hạ áp ở thời điểm kết thúc nghiên cứu là tương đương.
Ngoài các cơ chế kinh điển trên, y học chứng cứ còn gợi ý vai trò của phối hợp thuốc trên chức năng thành mạch và hiện tượng viêm. Trên bệnh nhân phối hợp Perindopril+Indapamide, Trandolapril+Verapamil, có sự cải thiện thêm chức năng dãn mạch phụ thuộc nội mạc so với đơn trị liệu. Tương tự, ở nhóm sử dụng Benalapril+ Amlodipine, cũng quan sát thấy sự cải thiện độ cứng động mạch và khối cơ thất trái so với đơn trị liệu. Ngoài ra, sự phối hợp của thuốc ức chế men chuyển và chẹnkênhCanxi làm giảm các hoá chất trung gian viêm (IL-1b, IL-6, IL-8, TNFa, các phân tử kết dính,…). Tác dụng này không quan sát thấy trên bệnh nhân sử dụng HCTZ.
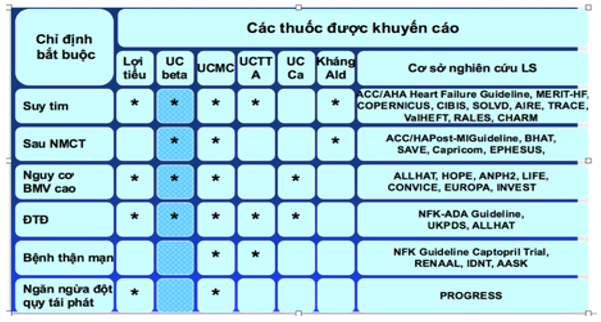
Hiện nay trên thị trường có nhiều thuốc hạ áp, mỗi thuốc được thử nghiệm trên các dân số nghiên cứu khác nhau. Sự lựa chọn thành phần thuốc phối hợp đa phần dựa trên y học chứng cứ, yếu tố nguy cơ, tổn thương cơ quan đích, và bệnh đi kèm (Bảng 1)
Phối hợp thuốc bằng cách nào thì phụ thuộc vào từng bệnh nhân cụ thể. Một cách tổng quát, có thể chia thành 5 nhóm, với các ưu điểm và hạn chế tóm tắt trong Bảng 2.
Bảng 1- Phối hợp thuốc theo y học chứng cứ
Bảng 2- Cách tiếp cận điều trị tăng huyết áp
|
Cách tiếp cận |
Ưu điểm |
Hạn chế |
|
Tăng liều dần một thuốc |
|
Hiệu quả hạ áp tăng ít Tác dụng phụ tăng nhiều |
|
Đơn trị liệu, đổi nhóm thuốc khi không đáp ứng |
Trên cùng một cá thể, mức độ tác động của các nhóm thuốc hạ áp có thể khác nhau
|
Mất thời gian Giảm sự tin tưởng của bệnh nhân với bác sĩ 2/3 bệnh nhân không kiểm soát được huyết áp với một thuốc |
|
Bắt đầu từ đơn trị liệu, sau đó chuyển sang phối hợp thuốc |
Cơ chế tác động đa dạng, giúp: 1. Bổ sung các hiệu quả bảo vệ 2. Hạn chế tác dụng phụ |
Trong đời thực: 1. Tỷ lệ tuân trị kém 2. Bác sĩ do dự khi tăng liều thuốc ngoại trú |
|
Phối hợp thuốc từ đầu dạng viên rời |
Kiểm soát nhanh huyết áp Rút ngắn thời gian bảo vệ bệnh nhân nguy cơ tim mạch cao
|
Khó trên một số trường hợp đặc biệt: quá già, quá yếu, huyết áp độ 1 nguy cơ thấp- không tổn thương cơ quan đích |
|
Phối hợp thuốc từ đầu ở dạngmột viên thuốc |
Kiểm soát nhanh huyết áp Rút ngắn thời gian bảo vệ bệnh nhân nguy cơ tim mạch cao Sự tuân trị tốt hơn Giá thành giảm so với dạng viên rời Cải thiện tâm lý bệnh nhân |
Khó trên một số trường hợp đặc biệt: quá già, quá yếu, huyết áp độ 1 nguy cơ thấp- không tổn thương cơ quan đích
|
Cách tiếp cận đầu tiên gần như không còn khuyến cáo sử dụng, vì tác dụng phụ là một trong những nguyên nhân quan trọng nhất dẫn đến giảm tuân thủ, từ đó làm gia tăng nguy cơ tim mạch.
Tương tự, cách thứ hai cũng ít sử dụng trên lâm sàng, vì gây mất thời gian chuyển đổi giữa các nhóm thuốc, làm giảm lòng tin và sự tuân thủ của bệnh nhân với bác sĩ. Hơn nữa, do đa số bệnh nhân vẫn cần ít nhất 2 thuốc để kiểm soát huyết áp, cách tiếp cận này chỉ dành cho vài đối tượng đặc biệt: tăng huyết áp nhẹ có nguy cơ tim mạch thấp.
Khởi đầu với một thuốc và phối hợp khi không đáp ứng là sự lựa chọn thường gặp trên lâm sàng. Tuy nhiên, trong thực tế, điều này khó thực hiện. Trong nghiên cứu tại Ý, trên các bệnh nhân tăng huyết áp, 62,8% có ít nhất một lần ngưng điều trị kéo dài trên 3 tháng trong 1 năm kể từ khi bắt đầu điều trị. Tỷ lệ bệnh nhân tăng huyết áp tuân trị tốt cũng chỉ ở mức 24%. Các nghiên cứu cũng cho thấy bác sĩ thường do dự khi tăng liều hoặc phối hợp thuốc ở phòng khám ngoại trú dù bệnh nhân chưa đạt mức huyết áp mục tiêu với đơn trị liệu. Do đó, cách tiếp cận này tuy phổ biến nhưng thực tế ít hiệu quả.
Từ đó, quan điểm phối hợp thuốc từ đầu được đặt ra. Cách tiếp cận này không nhìn tăng huyết áp như một trị số mà trong mối quan hệ với yếu tố nguy cơ và tổn thương cơ quan đích. Theo các khuyến cáo hiện tại, tất cả bệnh nhân tăng huyết áp đều phải được phân tầng nguy cơ. Nhóm nguy cơ cao và rất cao là nhóm được hưởng lợi nhiều nhất với cách tiếp cận này, do sự phối hợp thuốc giúp kiểm soát huyết áp nhanh và tốt hơn, từ đó cung cấp sự bảo vệ tim mạch sớm, và kéo dài.
Trong nghiên cứu củaMancia G., phối hợp thuốc từ đầu giúp rút ngắn 20% thời gian đạt được kiểm soát huyết áp.
Trong một nghiên cứu kháctại Ý, khi bệnh nhân khởi đầu với phối hợp thuốc, các biến cố tim mạch bất kì sau 1 năm thấp hơn so với nhóm khởi đầu với đơn trị liệu (IRR= 0,85 KTC 0,74-0,92). Đặc biệt, khi tách riêng 2212 bệnh nhân có biến cố tim mạch, trên cùng một bệnh nhân, các biến cố xảy ra ít hơn có ý nghĩa thống kê khi đang phối hợp thuốc (Hình 1).
Ngoài ra, nhiều cơ chế khác, độc lập với hiệu quả hạ áp cũng góp phần cải thiện tiên lượng tim mạch.
Tuy mang lại nhiều lợi ích nhanh và lâu dài, cách tiếp cận này có một hạn chế là giá thành còn cao và tâm lý lo lắng của bệnh nhân khi phải sử dụng nhiều thuốc. Cho đến nay, trong dân gian vẫn còn tồn tại quan điểm tăng huyết áp là bệnh có thể trị hết sau vài thang thuốc.
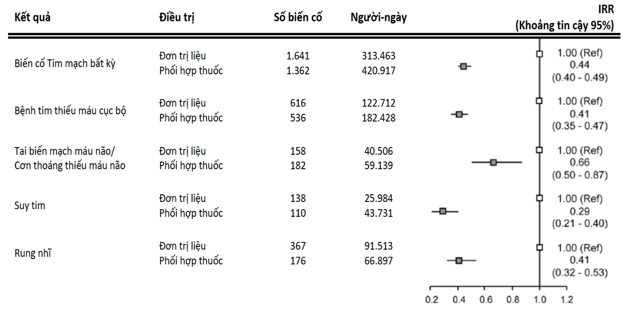
Hình 1- Tỉ số nguy cơ mới mắc nhập viện vì biến cố tim mạch trên các bệnh nhân có biến cốtim mạch trong một năm theo dõi
Do đó, phối hợp thuốc trong một viên được đặt ra (single pill combination). Đây cũng là cách tiếp cận được khuyến cáo hiện nay. Trong cách tiếp cận này, bên cạnh các ưu điểm của cách tiếp cận trước, giá thành và tâm lý bệnh nhân được cải thiện. Nhờ đó cải thiện sự tuân trị của bệnh nhân. Các phân tích gộp cũng cho thấy, với viên phối hợp, tỷ lệ tuân trị cao hơn ở cả những bệnh nhân mới bắt đầu và đã điều trị lâu năm.
Trong một phân tích trên >200.000 bệnh nhân tăng huyết áp, nhóm tuân trị cao có giảm 37% biến cố tim mạch. Một nghiên cứu khác trên >10.000 bệnh nhân nguy cơ tim mạch caocho thấy nhóm bệnh nhân tuân trị tốt có ít biến cố tim mạch hơn so với nhóm tuân trị kém. Sự khác biệt này ngày càng tăng dần theo thời gian, với giảm >40% các biến cố tim mạch.
Với các phân tích đã trình bày, phối hợp thuốc từ đầu trong 1 viên thuốc hiện được khuyến cáo sử dụng đầu tay cho đa số bệnh nhân tăng huyết áp. Tuy nhiên, trên thực tế, việc điều trị phụ thuộc vào đặc điểm cụ thể của bệnh nhân.
Phần trình bày tiếp theo(kỳ sau)sẽ tập trung nhiều hơn về các dân số đặc biệt với cách tiếp cận riêng.
Tài liệu tham khảo:
1. Benjamin E.J., et al. Heart disease and Stroke Statistics- 2019: Update. Chapter 8: Hypertension. Circulatio. 2019;139:e174–e192
2. Burnier M. Antihypertensive Combination Treatment: State of the Art. Current Hypertens Rep. 2015; 17 (7): 51.
3. Chowdhury R., et al. Adherence to cardiovascular therapy: a meta-analysis of prevalence and clinical consequences. Eur Heart J. 2013;34:2940–2948.
4. Foreman,K.J. et al. Forecasting life expectancy, years of life lost, and all-cause and cause-specific mortality for 250 causes of death: reference and alternative scenarios for 2016–40 for 195 countries and territories.Lancet. 2018;392: 2052-2090.
5. Gradman A.H., et al. Initial combination therapy reduces the risk of cardiovascular events in hypertensivepatients: a matched cohort study. Hypertension. 2013;61:309–318.
6. Guerrero-García, C., & Rubio-Guerra, A. F. Combination therapy in the treatment of hypertension.Drugs in context. 2018; 7: 212531.
7. Mancia G., et al. Two-Drug Combinations as First-Step Antihypertensive Treatment. Circulation Res. 2019;124:1113-1123
8. Mancia G., et al. Better compliance to antihypertensive medications reduces cardiovascular risk. J Hypertens. 2011;29:610–618.
9. Mancia G., et al. Cardiovascular protection by initial and subsequentcombination of antihypertensive drugs in daily life practice. Hypertension. 2011;58:566–572.
10. Mancia G., et al. Protective effects of antihypertensive treatment in patients aged 85years or older. J Hypertens. 2017;35:1432–1441.
11. Mancia G., et al. Initial antihypertensive treatment strategies and therapeutic inertia. Evidence from a large population-based cohort. Hypertension. 2018;72:846–853.
12. Mancia G., et al. Early cardiovascular protection by initial two-drug fixed-dose combination treatment vs. monotherapy in hypertension. Eur Heart J. 2018;39:3654–3661.
13. Martinez-Martin F.J., et al. Olmesartan/amlodipine vs olmesartan/hydrochlorothiazide in hypertensive patients with metabolic syndrome: the OLAS study.J Hum Hypertens 2011; 25(6):346-53.
14. Mills K.T., et al. Global Disparities of Hypertension Prevalence and Control. A Systematic Analysis of Population-Based Studies From 90 Countries. Circulation. 2016;134:441–450
15. Ogihara T., et al. Combination therapy of hypertension in the elderly: a subgroup analysis of the Combination of OLMesartan and a calcium channel blocker or diuretic in Japanese elderly hypertensive patients trial. Hypertens Res 2015; 38(1):89-96.







