I. Mở đầu:
ADHF là một trong những nguyên nhân phổ biến nhất khiến bệnh nhân (BN) nhập viện, đặc biệt ở người trên 65 tuổi. Số lượng BN nhập viện vì tỉ lệ ADHF ngày càng tăng do tuổi thọ càng cao, tỉ lệ suy tim tăng theo tuổi, và có tiến bộ rất lớn trong các biện pháp điều trị bệnh tim mạch dẫn tới nhiều BN hơn sống sót với tình trạng suy tim mạn…
Bs Nguyễn Thanh Hiền
Bs Ngô Nguyễn Kim Hường
BN ADHF nhập viện có thể chia thành suy tim với chức năng tâm thu giảm hoặc bảo tồn với tỉ lệ gần tương đương nhau (hình 1) và hầu hết là do đợt cấp của suy tim mạn. Chính vì vậy việc nhận định từng thể suy tim, các yếu tố thúc đẩy, nguyên nhân gây ADHF là rất cần thiết và đòi hỏi phải nhanh chóng và chính xác.
Đã có nhiều tiến bộ trong điều trị suy tim hiện nay, đặc biệt các biện pháp hỗ trợ, chiến lược dùng thuốc và phối hợp thuốc điều trị. Trước BN ADHF, 4 câu hỏi cần trả lời là:
1. Có đúng là ADHF không (hay bệnh phổi mạn, thiếu máu, suy thận…)?.
2. Nguyên nhân và yếu tố thúc đẩy là gi?
3. BN có bị đe dọa tính mạng cần điều trị khẩn cấp không (thiếu oxy, tụt HA, suy đa cơ quan…)?
4. Lựa chọn biện pháp chẩn đoán nào?, tiên lượng BN?, điều trị cấp thời và tiếp theo như thế nào?
Bài viết này nhằm cập nhật chiến lược xử trí ADHF hiện nay.
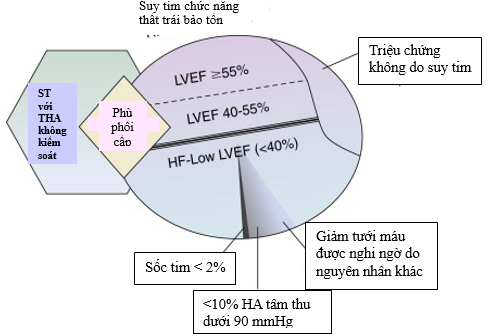
Hình 1.Ước tính tỷ lệ bệnh nhân (BN) nhập viện do suy tim trong cộng đồng. Gần một nửa BN nhập viện với suy tim phân suất tống máu> 40%. Những BN phù phổi cấp thường có huyết áp cao không kiểm soát được. Chỉ có một tỷ lệ nhỏ BN có sốc tim. Triệu chứng lâm sàng giảm tưới máu khi nhập viện chỉ thấy ở 25% các trường hợp suy tim với phân suất tống máu giảm ở các trung tâm lớn nhưng tỷ lệ này thấp hơn nhiều ở những bệnh viện khác.
I.1. Thuật ngữ và Định nghĩa
ADHF là tình trạng suy tim (ST) mà triệu chứng và dấu hiệu ST mất bù mới khởi phát hay xấu dần đi đòi hỏi điều trị khẩn trương hay cấp cứu và nhập viện. Nó có thể là mới khởi phát lần đầu, tái phát thoáng qua, hay suy tim mạn mất bù cấp.
Thuật ngữ tương đương: Hội chứng suy tim cấp- ACUTE HEART FAILURE SYDROME (AHFS).
Thuật ngữ ST mạn mất bù cấp: acute decompensation of chronic heart failure (ADCHF) là để chỉ tình trạng đợt ST mất bù này xảy ra trên nền ST mạn ổn định, thường có yếu tố thúc đẩy và nguyên nhân rõ rệt.
Thuật ngữ suy tim cấp là để chỉ tình trạng suy tim mới khởi phát (new-onset heart failure) thường do các nguyên nhân cấp tính (hội chứng mạch vành cấp, tăng huyết áp không kiểm soát, suy van cấp tính, viêm cơ tim, …)
Phù phổi cấp là một thuật ngữ lâm sàng để chỉ BN với triệu chứng và hình ảnh XQ sung huyết phổi diễn tiến nhanh do tăng áp lực mao mạch phổi bít.
I.2. Nguyên nhân (Bảng 1);
Bảng1. Các nguyên nhân chủ yếu của ADHF
|
– Quá tải áp lực ♦ Tăng huyết áp – Hẹp eo ĐMC ♦ Bệnh cơ tim phì đại tắc nghẽn ♦ Suy chức năng van ĐMC ♦ Embolise phổi §Ngưng thuốc giảm hậu tải đột ngột – Quá tải thể tích ♦ Hở van ĐMC (chấn thương, bóc tách ĐMC, viêm nội tâm mạc cấp) ♦ Suy tim cung lượng cao (nhiễm độc giáp, Beriberi) ♦ Ngưng thuốc lợi tiểu đột ngột
|
– Suy đổ đầy thất trái ♦ Hẹp van 2 lá (hậu thấp, vôi hóa van, myxoma) ♦ Tamponade ♦ Bệnh cơ tim hạn chế – Bệnh cơ tim ♦ Viêm cơ tim ♦ Bệnh cơ tim dãn ♦ Bệnh mạch vành (NMCT, biến chứng NMCT …) ♦ Bệnh chuyển hóa ♦ Nhiễm độc (cocain, thuốc chống ung thư…) – Loạn nhịp ♦ Chậm ♦ Nhanh |
I.3. Phân loại
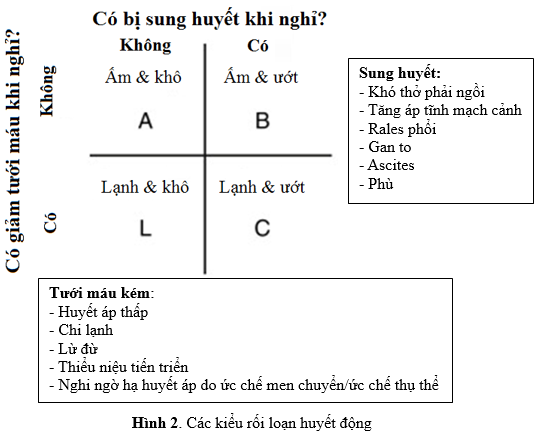
– Theo kiểu rối loạn huyết động (hình 1): Có 4 kiểu huyết động trong ADHF:
– A (ấm và khô- không có tăng áp lực đổ đầy và không có giảm tưới máu),
– B ( ấm và ướt –tăng áp lực đổ đầy nhưng không có giảm tưới máu),
– L ( lạnh và khô- giảm tưới máu nhưng không có tăng áp lực đổ đầy )
– C (lạnh và ướt- tương ứng với shock tim, vừa giảm tưới máu vừa tăng áp lực đổ đầy ).
– Theo tiến triển
– Suy tim cấp không có suy tim mạn từ trước. Thường có nguyên nhân khởi phát.
– Suy tim mạn mất bù cấp. Trong thể lâm sàng này cần tìm yếu tố khởi phát làm suy tim nặng lên (Bảng 2):
Bảng2.Yếu tố khởi phát làm suy tim nặng lên
|
¨ Loạn nhịp nhanh hoặc nhịp chậm nghiêm trọng ¨ Hội chứng vành cấp ¨ Thuyên tắc phổi ¨ Cơn tăng huyết áp ¨ Nhiễm trùng ¨ Thiếu máu ¨ Không tuân thủ điều trị hay tiết chế ăn uống ¨ Rối loạn chức năng thận |
¨ Do thuốc ¨ Rối loạn chức năng tuyến giáp ¨ Biến cố van cấp tính ¨ VNTMNT ¨ Bệnh Ao cấp tính ¨ Bệnh cơ tim chu sinh ¨ Viêm cơ tim cấp ¨ Chèn ép tim cấp |
I. ĐÁNH GIÁ BỆNH NHÂN VÀ THEO DÕI HUYẾT ĐỘNG TRONG ADHF
II.1. Các dấu hiệu lâm sàng
Đánh giá ban đầu bao gồm hỏi và khám bệnh nhanh, tập trung đánh giá dấu hiệu và triệu chứng suy tim cũng như các yếu tố thúc đẩy và bệnh kết hợp:
– Bệnh nhân thường có thở nhanh và co kéo cơ hô hấp phụ.
– Khám phổi thường có rale chứng tỏ phù phổi mô kẽ và có thể có tiếng wheezing. Tuy nhiên không có rale ở phổi không loại trừ suy tim cấp.
– Thường có nhịp tim nhanh và THA.
– Có thể phát hiện tiếng T3, T4 và âm thổi mới.
– Đánh giá tưới máu hệ thống. Thường chia làm 3 nhóm, HA tăng, HA bình thường, HA thấp để có chiến lược xử trí phù hợp (xem dưới). Nếu giảm HA có thể chứng tỏ suy chức năng tim nặng và đe dọa shock tim. Tuy nhiên, HA bình thường vẫn có thể làm tưới máu hệ thống không thích hợp do sức cảnh mạch hệ thống tăng cao. Lạnh chi và rịn mồ hôi chứng tỏ cung lượng tim thấp và tưới máu không thích hợp.
– Đánh giá tình trạng thể tích. Tĩnh mạch cổ nổi có thể phản ánh tăng áp lực đổ đầy bên phải do suy chức năng tim phải hay trái. Phù chi thường gặp ở bệnh nhân có tiền sử suy tim.
Đánh giá các yếu tố thúc đẩy (xem phần trên-box 2).
II.2. Đánh giá cận lâm sàng
ECG
– Giúp xác định nguyên nhân hay yếu tố thúc đẩy suy tim như phì đại thất trái, bất thường nhĩ trái, thiếu máu cơ tim hay NMCT, loạn nhịp nặng.
– Các bất thường ECG bổ sung khác có thể có trong các đợt suy tim cấp như sóng T âm, QT dài, T đảo toàn bộ. Các bất thường này thường hết trong 1 tuần và có thể không có kết hợp với tăng tỷ lệ tử vong trong bệnh viện. Nguyên nhân của những thay đổi này gồm thiếu máu dưới nội mạc do tăng sức căng thành, áp lực cuối tâm trương thất trái tăng, hay giảm lưu lượng vành; tăng cấp tính trương lực giao cảm; tăng bất đồng bộ điện học do tổn thương cơ tim hay phì đại vào các đợt thiếu máu cục bộ, rối loạn chuyển hóa.
X quang
– Hình ảnh X quang có thể thay đổi từ tái phân bố mạch máu phổi tới đặc hiệu phù mô kẽ lan tỏa 2 bên. Điển hình suy tim có hình ảnh phù phổi cánh bướm.
– Phù phổi một bên là rất hiếm (< 2%) và do hở 2 lá không đối xứng.
– Tràn dịch màng phổi có thể có hoặc không.
– X quang phổi bình thường không loại trừ suy tim cấp.
XN máu
– Ngoài các XN cơ bản, cần làm các XN sau để giúp chẩn đoán, chẩn đoán phân biệt, theo dõi và tiên lượng:
. Khí máu động mạch, đo độ bão hòa O2
♦ Troponin nếu nghi ngờ bệnh nhân bị ACS. Tuy nhiên cần nhớ là tăng Troponin trong suy tim cấp có thể do hậu quả của thiếu máu cơ tim dưới nội mạc, chết tế bào theo chương trình, tăng nhu cầu O2 cơ tim. Do vậy, nên thận trọng khi kết luận bị ACS ở bệnh nhân suy tim cấp.
. BNP và NT-proBNP: là rất cần thiết, đặc biệt ở những trường hợp nguyên nhân khó thở không rõ ràng (xem sơ đồ chẩn đoán).
Siêu âm tim và các test hình ảnh khác
– Giúp chẩn đoán và phân loại suy tim, tìm nguyên nhân suy tim, đánh giá buồng thất, tình trạng van tim, vận động vùng, màng tim, áp lực ĐMP.
– Ở bệnh nhân ADHF và NMCT, siêu âm tim phải thực hiện sớm để xác định chức năng thất trái và phải, cũng như loại trừ biến chứng cơ học của NMCT.
Xét nghiệm đặc biệt khác khi cần (chức năng tuyến giáp, cortisol…)
Chỉ định theo dõi catheter động mạch phổi (Swan-Ganz)
– OAP đáp ứng kém với điều trị ban đầu
– Shock tim không đáp ứng với điều trị ban đầu
– Điều trị theo cá thể ở bệnh nhân suy tim mạn mất bù cấp kháng trị
– Cần trả lời câu hỏi về tình trạng thể tích
– Cần loại bỏ phù phổi không do tim
Áp lực động mạch xâm lấn
– Nếu do shock tim (class I)
– Phù phổi, suy tim mạn mất bù cấp kháng trị (class II)
Thông tim/chụp mạch vành : nếu nghi ngờ NMCT.
II. CHẨN ĐOÁN
Xác định (sơ đồ 1):
Hội đủ 3 tiêu chuẩn sau với điều kiện mới khởi phát hay xấu dần
– Triệu chứng điển hình của suy tim: khó thở lúc nghỉ hay gắng sức, mệt, phù mắt cá chân… VÀ
– Dấu hiệu điển hình của suy tim: nhịp tim nhanh, thở nhanh, TM cổ nổi, gan to, phù ngọai biên, rales ở phổi… VÀ
– Bằng chứng khách quan bất thường cấu trúc và chức năng tim lúc nghỉ: tim to, gallop, âm thổi, bất thường trên SAT, tăng peptide lợi niệ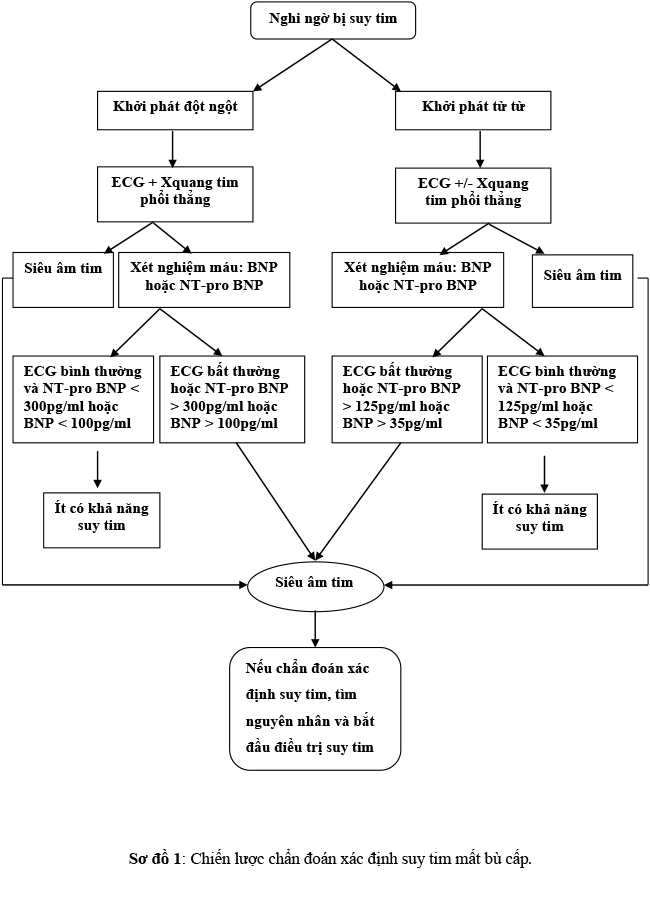
Phân biệt:
– Phù phổi không do tim (bảng 3)
Bảng 3: Phân biệt phù phổi do tim và không do tim
|
Phù phổi cấp |
Do tim |
Không do tim |
|
|
Tiền sử bệnh tim mạch |
Có |
Không |
|
|
Khám |
Mạch |
Yếu |
Mạnh, rộng |
|
Chi |
lạnh |
Ấm |
|
|
TM cổ |
Nổi |
Không nổi |
|
|
Tim |
To, có âm thổi gallot T3 |
Không có gallot T3 |
|
|
Cận lâm sàng |
ECG |
Bất thường ST- T,QRS. Rối loạn nhịp. |
Bình thường |
|
XQ |
Tái phân bố quanh rốn phổi |
Tái phân bố ngoại vi |
|
|
PCWP |
>18mmHg |
< 18mmHg |
|
|
Men tim |
± tăng |
Không tăng |
|
– Viêm phổi
– Hen phế quản
Nguyên nhân: (xem phần trên-bảng 1).
Yếu tố thúc đẩy: (xem phần trên- bảng 2).
Tiên lượng:
Dựa vào 3 yếu tố BUN, HA tâm thu, và creatinine chúng ta có thể tiên lượng nhanh tỉ lệ tử vong trong bệnh viện (bảng 4).
Bảng 4:Các yếu tố tiên lượng
|
BUN > 43mg/dl |
HUYẾT ÁP TÂM THU < 115 mmHg |
CREATININE > 2,75 mg/dl |
TỶ LỆ TỬ VONG (%) |
|
– |
– |
– |
2.3 |
|
+ |
– |
– |
5,7 |
|
– |
+ |
– |
5,7 |
|
+ |
+ |
– |
13,2 |
|
+ |
+ |
+ |
19,8 |
I. ĐIỀU TRỊ
IV.1. Mục đích điều trị
Ngắn hạn(khoa cấp cứu/ICU/CCU):
– Cải thiện triệu chứng
– Khôi phục cung cấp Oxy
– Cải thiện tưới máu cơ quan và huyết động
– Giới hạn tổn thương tim/thận
– Giảm thiểu số ngày điều trị tại ICU
Trung hạn(khoa phòng):
– Ổn định BN, tối ưu hóa chiến lược điều trị
– Khởi đầu phương pháp điều trị thích hợp (cứu mạng)
– Xem xét các phương pháp điều trị bằng dụng cụ nâng cao nếu cần.
– Giảm thiểu số ngày nằm viện
Dài hạnvà trước khi xuất viện:
– Lập kế hoạch cho chiến lược điều trị tiếp theo
– Giáo dục và khởi đầu thay đổi lối sống phù hợp
– Cung cấp điều trị dự phòng thứ phát đầy đủ
– Dự phòng tái nhập viện sớm
– Cải thiện chất lượng cuộc sống và sống còn
IV.2. Điều trị ban đầu
– Đánh giá đường thở, thở oxy hoặc thông khí nếu có chỉ định
– Đánh giá dấu hiệu sinh tồn để xác định HA tăng hay giảm
– Theo dõi tim mạch liên tục
– Đặt đường truyền tĩnh mạch
– Đặt tư thế BN phù hợp
– Điều trị thuốc theo tình trang huyết động và nguyên nhân
– Theo dõi nước tiểu: Class I trong shock tim
IV.3. Điều trị thuốc trong suy tim cấp
IV.3.1.Thuốc dùng trong ST mất bù cấp (bảng 5):
Thuốc thường sử dụng đường tĩnh mạch, hiệu quả nhanh, half-life ngắn, dễ chỉnh liều. Các thuốc điều trị trong suy tim cấp bao gồm: thuốc dãn mạch, tăng sức co bóp, co mạch, lợi tiểu. Ngòai ra trong một số trường hợp còn sử dụng digoxin và morphin …
Bảng 5. Thuốc dùng trong ST mất bù cấp
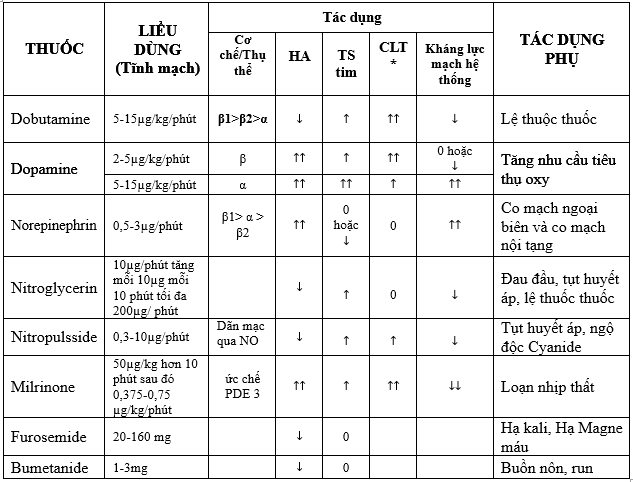
*CLT: cung lượng tim
IV.3.2.Duy trì thuốc đang điều trị khi nhập viện
Ở BN suy tim EF giảm phải nhập viện do cơn suy tim kịch phát đang trong quá trình điều trị duy trì dài hạn với thuốc điều trị theo guideline (GDMT:guideline-directed medical therapy), cần khuyến cáo dùng tiếp GDMT nếu không có rối loạn huyết động hoặc chống chỉ định (mức chứng cứ B).
Các thuốc điều trị duy trì ở BN suy tim nên được xem lại cẩn thận khi nhập viện, và nên quyết định xem nên điều chỉnh như thế nào. Đa số BN suy tim có EF giảm khi nhập viện nên tiếp tục thuốc điều trị suy tim đường uống, hoặc tăng liều trong suốt thời gian nằm viện. Người ta chứng minh đa số BN có thể dung nạp tốt và có kết cục lâm sàng tốt hơn khi tiếp tục ức chế men chuyển hoặc ức chế thụ thể và chẹn beta.
BN nhập viện với chức năng thận suy giảm nặng nên được xem xét giảm liều hoặc tạm ngưng ức chế men chuyển hoặc ức chế thụ thể và/hoặc kháng aldosterone cho đến khi chức năng thận cải thiện và đánh giá lại thuốc điều trị để chỉnh liều trong suốt quá trình nằm viện cũng như trước khi xuất viện để không làm nặng hơn tình trạng suy tim.
IV.3.2.1 Điều trị bằng lợi tiểu
BN suy tim nhập viện có bằng chứng quá tải dịch nghiêm trọng nên được điều trị đầu tiên với truyền TM lợi tiểu quai để giảm triệu chứng (mức chứng cứ B).
Nếu BN đã dùng lợi tiểu quai trước NV, khởi đầu liều loi tiểu TTM nên bằng hoặc nhiều hơn liều uống hàng ngày (thường gấp 2 lần) và nên được tiêm cách khoảng hoặc truyền liên tục. Thể tích nước tiểu và các dấu hiệu, triệu chứng sung huyết nên được đánh giá thường xuyên, và liều lợi tiểu nên được điều chỉnh để giảm triệu chứng,, giảm quá tải dịch, và tránh tụt HA (mức chứng cứ B)
Hiệu quả điều trị suy tim nên được theo dõi bằng việc đo lường thể tích nước nhập và nước xuất, dấu hiệu sinh tồn, cân nặng vào một giờ cố định mỗi ngày, cũng như triệu chứng cơ năng và lâm sàng của tưới máu cơ quan và tình trạng sung huyết. Ion đồ, BUN, Creatinine nên làm mỗi ngày trong suốt thời gian dùng lợi tiểu truyền hoặc thay đổi điều trị.
Khi lợi tiểu không đủ để giảm triệu chứng, cần tăng cường chế độ điều trị lợi tiểu bằng một trong hai cách sau:
· Lợi tiểu quai liều cao tiêm mạch (IIaB)
· Thêm một lợi tiểu thứ hai (ví dụ như Thiazide) (IIaB)
Dopamine liều thấp truyền TM có thể xem xét thêm vào chế độ điều trị lợi tiểu quai để cải thiện tình trạng lợi tiểu và bảo tồn chức năng thận và tưới máu thận tốt hơn (IIb B)
Bảng 6. Liều thuốc lợi tiểu và mục tiêu điều trị
|
Lâm sàng |
Thuốc |
Liều lượng |
Mục tiêu |
|
Quá tải dịch mức độ trung bình |
Furosemide Bumetanide |
20-40 mg (TM mỗi 12 h) 0.5-1 mg (TM mỗi 12h) |
Thể tích nước tiểu > 200 ml trong 2 h đầu sau liều bolus |
|
Quá tải dịch mức độ nặng |
Furosemide
Bumetanide |
40-80 mg (TM mỗi 12 h) hoặc Bolus 80 mg (TM) + tiếp tục truyền TM 10-20 mg/h 1-2 mg (TM mỗi 12h) |
Thể tích nước tiểu > 200 ml trong 2 h đầu sau liều bolus và sau đó 150 ml/h |
|
Quá tải dịch mức độ nặng và có rối lọan chức năng thận (GFR < 30 ml/p) |
Furosemide |
80-200 mg (TM mỗi 12 h) hoặc Bolus + tiếp tục truyền TM 20-40 mg/h |
Thể tích nước tiểu > 200 ml trong 2 h đầu sau liều bolus và sau đó 100 ml/h |
|
Kháng lợi tiểu |
Thêm chlorothiazide vào furosemide Acetazolamide |
250-500 mg (TM) 30 phút trước khi cho lợi tiểu quai 0.5 mg (TM mỗi 12h) |
Thể tích nước tiểu > 200 ml trong 2 h đầu sau liều bolus và sau đó 100 ml/h |
IV.3.2.2 Chẹn beta trong suy tim cấp
Khởi đầu điều trị ức chế Beta được khuyến cáo sau khi đã tối ưu hóa tình trạng thể tích và đã ngừng được lợi tiểu tiêm mạch, dãn mạch hay tác nhân ảnh hưởng nhịp tim. Điều trị ức chế Beta nên được khởi đầu liều thấp và chỉ ở BN ổn định. Thận trọng sử dụng ở BN cần dùng thuốc tăng co bóp cơ tim trong những lần nhập viện (mức chứng cứ B)
Một vấn đề riêng là điều trị đợt cấp suy tim ở BN đã ổn định với ức chế Beta trong hơn 3 tháng gần đây. Với lợi ích của ức chế Beta, guidelines ACC/AHA và nhiều nhà tim mạch học khuyến cáo nên tiếp tục ức chế Beta và lợi tiểu tích cực cùng với các điều trị khác nếu đợt cấp suy tim chỉ là do quá tải thể tích nhẹ mà không kèm rối loạn huyết động. Nói cách khác chỉ nên ngưng tạm thời ức chế Beta ở BN đã dùng ổn định trên 3 tháng nếu BN có tụt HA, nhịp chậm hoặc cần dùng thuốc tăng co bóp. Thuốc tăng co bóp hoạt động độc lập với thụ thể beta giao cảm như Milrinone ức chế phosphodiesterase nên ưu tiên dùng trong trường hợp này.
Nếu thuốc mới dùng hay tăng liều gần đây, nên ngưng cho đến khi tình trạng ứ dịch và suy tim giải quyết hiệu quả. Có thể dùng lại ức chế Beta khi BN đã ổn định.
IV.3.3 Phối hợp điều trị thuốc
Sử dụng phối hợp thuốc trong điều trị suy tim cấp thường có kết quả hơn là điều trị đơn độc một thuốc vì những bệnh này thường kết hợp với nhiều bất thường huyết động học mà không thể điều trị bằng một thuốc. Ví dụ sử dụng thuốc tăng sức co bóp sẽ cải thiện được chức năng tâm thu nhưng làm tăng áp lực đổ đầy và kháng lực mạch hệ thống.
Các phối hợp thường dùng
– Dobutamin + Nitroglycerin : suy tim – phù phổi
– Dobutamin + Nitroprusside : suy tim – hở van hai lá cấp (biến chứng NMCT) hoặc suy tim – tăng huyết áp nặng.
– Dobutamin + Dopamin liều thấp : là 1 trong những phối hợp hay dùng nhất. Tác dụng tăng sức co bóp kết hợp với hiệu quả dãn mạch thận. Thường chỉ định cho bệnh nhân suy tim với lượng nước tiểu ít và đáp ứng kém với chế độ lợi tiểu TTM mặc dù huyết động trung tâm thích hợp.
– Noradrenalin + Dopamin liều thấp : khi tụt huyết áp nặng.
– Nitroprusside + Nitroglycerine : khi vừa có THA nặng, kèm phù phổi hay thiếu máu cục bộ cơ tim
– Lợi tiểu (truyền TM 5mg/h)+ Dopamin ngưỡng thận: hay dùng trong xử trí ban đầu ở BN suy tim kèm suy thận chức năng, hoặc xơ gan. Ngưng nếu sau 8h điều trị không hiệu quả
– Lợi tiểu + Nitroprusside hay Nitroglycerine : khi vừa có THA nặng, kèm phù phổi và cần lợi tiểu
IV.4. Điều trị cụ thể
IV.4.1 Chỉ dẫn chung điều trị suy tim mất bù cấp (sơ đồ 2)
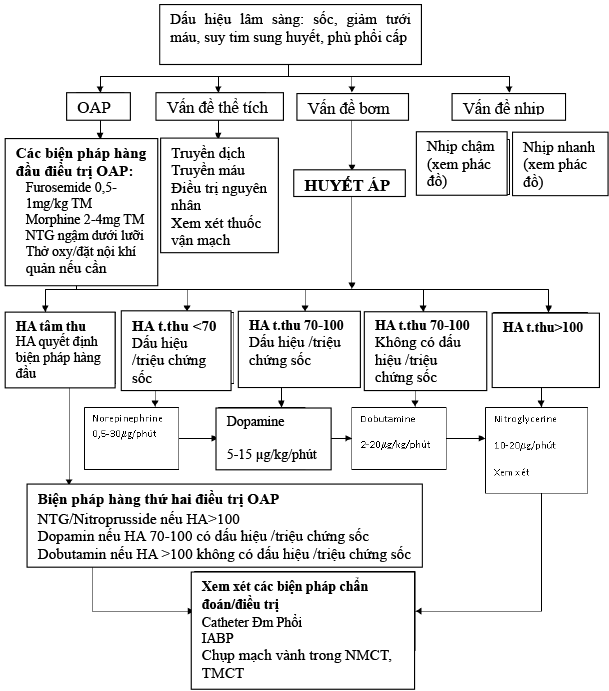
IV.4.2 Điều trị theo từng thể rối loạn huyết động
v Rối loạn huyết động kiểu A và B
– Là hay gặp trong lâm sàng
– BN có biểu hiện từ khó thở, sung huyết phổi đến phù phổi nặng nhưng không có giảm tưới máu (HA bình thường, giảm nhẹ hoặc tăng)
– Điều trị theo phác đồ
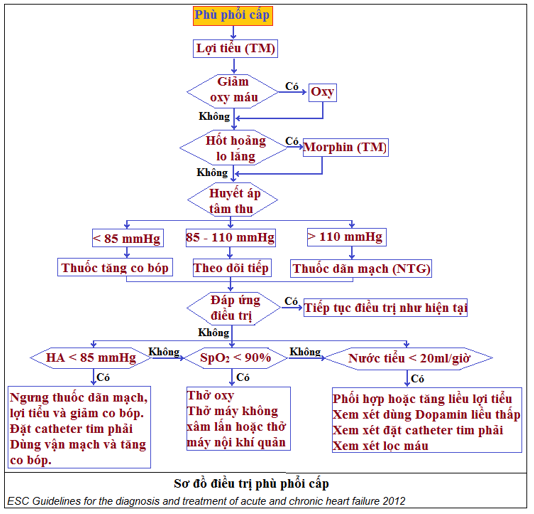
Sơ đồ 3: Chỉ dẫn điều trị phù phổi cấp
– Lưu ý: khi BN không đáp ứng với điều trị, có thể gặp các tình huống sau đây (hình 3):
♦ Tăng áp lực thất trái do hậu quả của co mạch hơn là quá tải thể tích, và dãn mạch là lựa chọn ưu tiên hơn lợi tiểu (phần chữ nhật màu xanh, có kẻ ô nhỏ)..
♦ Áp lực TM cổ cao có thể do ST phải chứ không phải do ST trái: cần điều chỉnh lại chiến lược điều trị cho phù hợp (ô màu vàng).
♦ Không đánh giá đúng tình trạng giảm tưới máu nên chỉ nghĩ BN bị sung huyết chứ không có giảm tưới máu (lukewarm): cần điều chỉnh nước cho phù hợp và có thể nên dùng thuốc tăng sức co bóp cơ tim sớm (dobutamin).
♦ Hội chứng tim thận với các dạng khác nhau là (màu đỏ):
Ø Suy chức năng thận ngay từ khi nhập viện
Ø Suy thận do dùng lợi tiểu liều cao
Ø CN thận xấu dần khi dùng lợi tiểu bất chấp còn quá tải thể tích
Ø Tăng ure máu tiến triển dù đã đạt thể tích tối ưu.
ÄNhững BN này đòi hỏi phải điều trị lợi tiểu hợp lý, đôi khi cần lọc máu liên tục
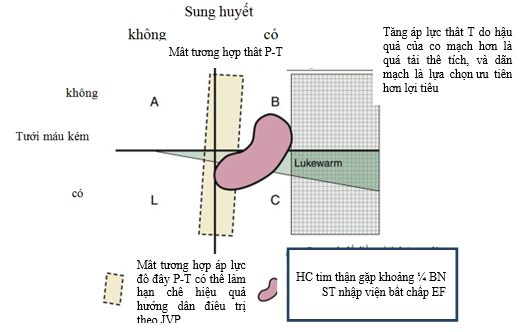
Hình 3. Các nguyên nhân không đáp ứng với điều trị
► Kiểu L
– Hiếm gặp
– Cần xem xét 2 vấn đề: có giảm thể tích hay suy bơm hoặc cả 2 hay không
– Thiếu dịch là vấn đề hay gặp và tối ưu hóa thể tích là cần thiết và nên xem xét đầu tiên. Thường dùng muối đẳng trương, hay cao phân tử hoặc máu tùy theo từng trường hợp (không nằm trong phạm vi bài viết này).
– Dùng thuốc tăng sức co bóp liều thấp nếu do suy bơm và BN có dấu hiệu giảm tưới máu ngoại biên, tuy nhiên cần theo dõi lâm sàng sát vì thuốc có thể chỉ cải thiện tạm thời và sau đó lâm sàng có thể sẽ xấu đi
– Có thể dùng sớm chẹn beta (nếu không có chống chỉ định) sau 48h nếu BN tình trạng huyết động được cải thiện và nhịp tim lúc nghỉ nhanh.
► Kiểu C: shock tim
Điều trị ban đầu:
– Nguyên tắc:
♦ Ổn định ngay huyết động để cắt đứt vòng xoắn bệnh lý giảm tưới máu mô và tổn thương cơ quan đích
♦ Xác định sớm nguyên nhân sốc tim để có hướng điều trị thích hợp
– Oxygen, xem xét thông khí cơ học (xem chỉ định thông khí cơ học bên dưới)
– Đặt đường truyền tĩnh mạch trung tâm, đo CVP
– Đặt cathter để đo và theo dõi huyết áp động mạch xâm nhập liên tục
– Đo và theo dõi ECG liên tục
– Hỗ trợ huyết động: test dịch để nâng huyết áp nếu không có các dấu hiệu phù phổi. Nếu không nâng được huyết áp sau test dịch, xem xét sử dụng thuốc vận mạch
– Thuốc vận mạch: Noradrenalin, dopamine
– Thuốc tăng sức co bóp: Dobutamin được chỉ định khi huyết áp > 90mmHg nhưng cung lượng tim thấp và có bằng chứng giảm tưới máu
– Xem xét các thuốc: kháng kết tập tiểu cầu, giảm đau, an thần, chống loạn nhịp …
– Điều chỉnh các rối loạn chuyển hóa
– Theo dõi sát các dấu hiệu sinh tồn, tri giác, độ bão hòa oxy máu
– Chỉ định thông khí cơ học:
♦ Suy hô hấp (giảm oxy và/ hoặc tăng CO2)
♦ Bảo vệ đường thở (nếu bệnh nhân rối loạn ý thức)
♦ Cung lượng tim thấp kèm toan chuyển hóa acide lactic nặng
– Các thông số cài đặt và theo dõi:
♦ Cài đặt ban đầu: PEEP ≥ 5, Vt = 6ml/kg, FiO2: 100%, f: 12 – 15 lần/ phút. Giữ P peak < 30 cm H2O và PCO2 thích hợp
♦ Theo dõi khí máu động mạch để điều chỉnh các thông số
♦ Tránh PEEP cao trừ khi suy hô hấp giảm oxy máu nặng tiến triển
♦ Cai thở máy: Chuyển sang chế độ thở tự nhiên (Spont) sớm khi các chỉ số huyết động và hô hấp ổn định
♦ Ngưng thở máy và rút ống nội khí quản: Cho bệnh nhân thở tự nhiên trong 30 phút. Nếu bệnh nhân ổn, tiến hành rút nội khí quản. Nếu thất bại, tiếp tục thông khí cơ học và đánh giá lại sau đó vài ngày
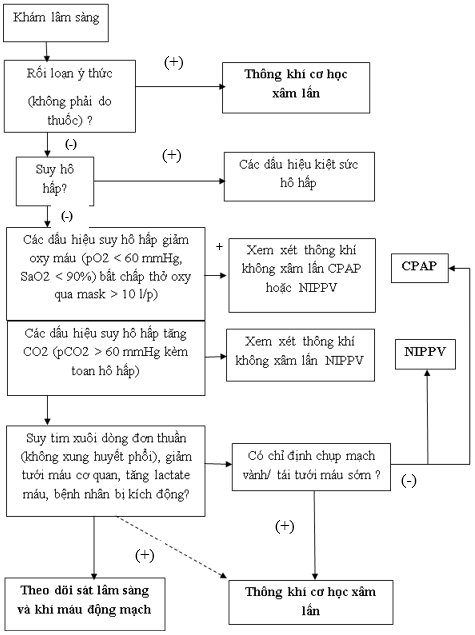
Sơ đồ 4: Thông khí cơ học trên bệnh nhân sốc tim
Tóm tắt điều trị theo sơ đồ dưới đây
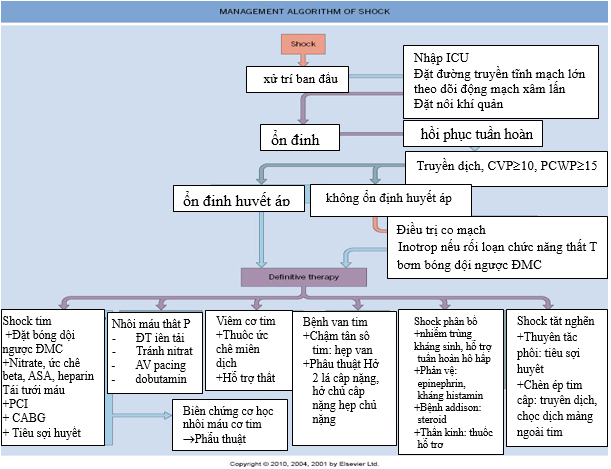
Sơ đồ 5. Tóm tắt chiến lược điều trị shock.
V. ĐIỀU TRỊ HỔ TRỢ TUẦN HOÀN VÀ CÁC BIỆN PHÁP KHÁC
V.1 Hổ trợ tuần hoàn
IABP
Máy hỗ trợ thất
V.2 Biện pháp khác
Chọc dịch màng phổi, màng tim, màng bụng, chọc khí màng phổi khi có tổn thương kèm theo và làm nặng tình trạng suy tim.
Lọc thận : nếu điều trị không cải thiện và tình trạng quá tải thể tích nặng.
– Chỉ định: Class IIb:
– Lọc thận có thể xem xét ở BN có quá tải thể thích rõ ràng để làm giảm triệu chứng sung huyết và quá tải dịch (mức chứng cứ B)
– Lọc thận có thể xem xét ở BN suy tim sung huyết kháng trị (múc chứng cứ C)
VI. TÓM TẮT:
– ADHF còn là thách thức trong tim mạch học vì tỉ lệ mắc bệnh cao, tiên lượng xấu, kéo dài thời gian nằm viện, và tái nhập viện cao.
– ADHF biểu hiện khởi phát hoặc thay đổi triệu chứng nhanh, có thể đe dọa tính mạng đòi hỏi điều trị khẩn trương
– Cần chẩn đoán chính xác
– Đánh giá và ĐT phải tiến hành đồng thời
– Xác định tình trạng đe dọa tính mạng : tụt HA và thiếu oxy nặng, rối loạn chức năng sống còn.
– Mục tiêu và chiến lược ĐT gồm :
|
Ngay lập tức (ED/ICU/CCU) – ĐT triện chứng – Phục hồi oxy – Cải thiện huyết động và tưới máu cơ quan – Hạn chế thổn thương tim thận Ngăn ngừa thuyên tắc huyết khối. |
Tiếp theo (trong bệnh viện) – Ổn định BN và tối ưu hóa chiến lược điều trị – Bắt đầu và tăng dần thuốc điều trị theo bệnh – Quan tâm ĐT dụng cụ cho BN thích hợp – Phát hiện và ĐT nguyên nhân cũng như yếu tố khởi phát – Lưu ý tình trạng bệnh kết hợp – Không quên kế hoạch ĐT dài hạn sau xuất viện |
– Hướng ĐT cho các dạng của ADHF
|
Hội chứng suy tim cấp
|
HA tâm thu |
ĐT bước đầu |
ĐT bước hai |
ĐT bước ba |
||
|
Tăng huyết áp
|
|
– Oxygen – CPAP nếu cần – Lợi tiểu quai – Nitroglycerin truyền TM |
Tăng liều nitroglycerin hoặc lợi tiểu hoặc cả ha |
Nitroglycerin truyền TM
|
||
|
Huyết áp trong giới hạn bình thường
|
100-140 mmH
|
– Oxygen – CPAP nếu cần – Lợi tiểu quai – Thuốc dãn mạch
|
Tăng liều nitroglycerin hoặc lợi tiểu hoặc cả hai Thêm |
Milrinone khi có bằng chứng tăng azotemia trước thận
|
||
|
Tiền sốc |
85 -100 mmHg
|
– Oxygen – CPAP – Thuốc lợi tiểu và dãn mạch
|
Dobutamine hoặc milrinone
|
Thêm dopamin
|
||
|
Sốc |
< 85 mmHg
|
– Oxygen – CPAP – Truyền dịch – Dopamin > 5µg/kg/p
|
Norepinephrine
|
Thở máy IABP Xem xét VAD
|
Tài liệu tham khảo:
1. ACCF/AHA (2014)”Guideline for the diagnose and management of HF in adult”. Circulation 2013 ;
2. Greenberk.B & Kahn. AM:”Clinical assessment of heart failure. In Boow.RO et al”: Braunwalds heart disease. 9th 2012: 505-516.
3. Meyer.TE et al: Acute Heart Failure and Pulmonary Edema. In Jeremias A & Brown.DL: Cardiac intensicare . 2th. 2010: 275-292.
4. Pinto.DS & Kociol.RD (2013):” Evaluation of acute decompensated heart failure”. Uptodate.
5. Colucci.W (2013): “Treatment of acute decompensated heart failure: General considerations”. Uptodate.
6. Colucci.W (2013): “Treatment of acute decompensated heart failure: Components of therapy”. Uptodate.
7. Stevenson.LW (2011): Management of acute decompensated heart failure. In Mann.DL: Heart failure. 2th: 634-647.
8. ESC (2012), “Guideline for the dianosis and treatment of acute and chronic heart failure”
9. Anmant.EM: cardiovascular therapeutics. 4th 2013: 285
10. Nicolou. JN et al: pharmacologic therapy fo acute cardiac shock. Curr Opin Cardiology 2014; 29: 250-257.







