1. ĐẠI CƯƠNG
Rung nhĩ là rối loạn nhịp tim kéo dài thường gặp nhất với nguy cơ đáng kể của tử vong và bệnh tật do đột quỵ và thuyên tắc hệ thống.
ThS.BS TRẦN CÔNG DUY
Bộ môn Nội Tổng Quát
Đại học Y Dược TP. Hồ Chí Minh
Điều trị chống huyết khối là trung tâm của điều trị rung nhĩ với thuốc kháng đông đường uống. Khoảng 70-80% bệnh nhân rung nhĩ có chỉ định kháng đông đường uống, và bệnh mạch vành cùng tồn tại ở 20-30% bệnh nhân [1]. Với tỉ lệ hiện mắc ước đoán của rung nhĩ 1-2% dân số [2], 1-2 triệu bệnh nhân rung nhĩ ở châu Âu là các ứng cử viên của tái thông mạch vành, thường ở dạng can thiệp mạch vành qua da và đặt stent. Hầu hết các bệnh nhân này sẽ có chỉ định kháng đông đường uống lâu dài.
Kết quả dài hạn của đặt stent bị ảnh hưởng của hai vấn đề: tái hẹp trong stent và huyết khối stent. Sử dụng stent phủ thuốc để giảm thiểu tái hẹp trong stent cần dùng kháng tiểu cầu kép dài hạn gồm aspirin và một thuốc ức chế thụ thể P2Y12 để giảm thiểu nguy cơ huyết khối stent sớm và muộn. Tuy nhiên, điều trị phối hợp aspirin-clopidogrel ít hiệu quả hơn trong phòng ngừa đột quỵ so với đơn trị kháng đông đường uống, và đơn trị kháng đông đường uống không đủ phòng ngừa huyết khối trong stent.
Điều trị rung nhĩ với hội chứng mạch vành cấp cũng có những phức tạp tương tự. Hội chứng mạch vành cấp, bao gồm đau thắt ngực không ổn định/nhồi máu cơ tim không ST chênh lên và nhồi máu cơ tim ST chênh lên, là nhóm bệnh tim mạch liên quan với nguy cơ tử vong và bệnh tật do nhồi máu cơ tim, suy tim và loạn nhịp thất. Điều trị chống huyết khối, với thuốc kháng tiểu cầu kép, bao gồm aspirin liều thấp và ức chế P2Y12 với ticagrelor hoặc prasugrel được khuyến cáo hàng đầu là nền tảng giảm nguy cơ biến cố thiếu máu cục bộ tái phát trong năm đầu sau biến cố cấp tính. Ngoài ra, chiến lược can thiệp sớm trong trường hợp hội chứng mạch vành cấp không ST chênh lên và can thiệp mạch vành qua da trong nhồi máu cơ tim cấp ST chênh lên với tái thông mạch vành sang thương thủ phạm là tiêu chuẩn chăm sóc hiện tại trong điều trị bệnh nhân hội chứng mạch vành cấp.
Một trong những thử thách lớn khi điều trị chống huyết khối là bệnh nhân mắc đồng thời rung nhĩ và hội chứng mạch vành cấp vì các bệnh nhân đó có nguy cơ tử vong và bệnh tật do tim mạch cao. Bài báo này đề cập đến dữ liệu chứng cứ và khuyến cáo mới nhất về điều trị chống huyết khối ở bệnh nhân rung nhĩ với hội chứng mạch vành cấp và/hoặc can thiệp mạch vành qua da/đặt stent.
2. DỮ LIỆU CHỨNG CỨ
2.1 Phối hợp thuốc kháng vitamin K và kháng tiểu cầu
Nhiều nghiên cứu sổ bộ đã chứng minh sự khác biệt đáng kể giữa các chế độ phối hợp và thời gian sử dụng các thuốc chống huyết khối khác nhau ở bệnh nhân rung nhĩ. Điều đáng lưu ý là các bệnh nhân này có nguy cơ cao biến chứng huyết khối và xuất huyết. Phần lớn dữ liệu sẵn có vẫn dựa vào các nghiên cứu đoàn hệ hồi cứu và đơn trung tâm hoặc từ phân tích dưới nhóm của các thử nghiệm có nhóm chứng của kháng đông đường uống.
Mặc dù các hạn chế này, một số hướng dẫn có thể rút ra từ các dữ liệu sẵn có. Nhìn chung, kháng đông đường uống tiếp tục có lợi trong phòng ngừa biến cố huyết khối và thậm chí giảm tử vong trong một số nghiên cứu. Hơn nữa, có chứng cứ rằng kháng đông đường uống nên được tiếp tục lâu dài hơn là chuyển đổi hoặc bắc cầu sang các thuốc kháng đông khác có nguy cơ xuất huyết nặng thấp hơn. Chứng cứ cho thấy không nên ngưng kháng đông đường uống ở bệnh nhân rung nhĩ có hội chứng mạch vành cấp. Lợi ích này được duy trì mặc dù có chứng cứ tỉ lệ xuất huyết tăng ở bệnh nhân sử dụng kháng đông đường uống và kháng tiểu cầu so với đơn trị kháng đông đường uống. Nhiều nghiên cứu hồi cứu đã so sánh điều trị bộ ba (kháng đông đường uống cộng với kháng tiểu cầu kép) và điều trị kép (kháng đông đường uống cộng với một thuốc kháng tiểu cầu) và kết quả cho thấy điều trị bộ ba tăng 50% nguy cơ xuất huyết so với điều trị kép bao gồm cả xuất huyết sớm và muộn [3].
Trong phân tích hồi cứu của nghiên cứu sổ bộ toàn quốc ở Đan Mạch [4], nguy cơ xuất huyết sớm tăng khi điều trị bộ ba so với điều trị kép vào 90 ngày [tỉ số nguy cơ (TSNC) 1,47; khoảng tin cậy (KTC) 95% 1,04 – 2,08; với xu hướng có ý nghĩa vào 360 ngày (TSNC: 1,36; KTC 95%: 0,95-1,95), không có sự khác biệt về biến cố thuyên tắc huyết khối (TSNC: 1,15, KTC 95%: 0,95 – 1,40). Một phân tích khác dựa vào cùng nghiên cứu sổ bộ ở Đan Mạch cho thấy warfarin cộng với clopidogrel dẫn đến giảm không ý nghĩa xuất huyết nặng (TSNC: 0,78; KTC 95%: 0,55-1,12) so với điều trị bộ ba [5]. Warfarin cộng clopidogrel cũng làm giảm không ý nghĩa nhồi máu cơ tim và tử vong do bệnh mạch vành so với điều trị bộ ba (TSNC: 0,69; KTC 95%: 0,48 – 1,00). Khi so với điều trị bộ ba, nguy cơ xuất huyết thấp hơn không ý nghĩa đối với kháng đông đường uống cộng clopidogrel và thấp hơn có ý nghĩa đối với kháng đông đường uống cộng aspirin và aspin cộng clopidogrel. Các dữ liệu này cho thấy tăng nguy cơ xuất huyết sớm (trong vòng 90 ngày) và muộn (90 – 360 ngày) của điều trị bộ ba. Do đó, thậm chí khi nguy cơ xuất huyết cao của điều trị bộ ba giảm theo thời gian, nguy cơ này vẫn còn cao so với các phác đồ chống huyết khối ít mạnh hơn.
Tuy nhiên, nhiều câu hỏi vẫn còn chưa được trả lời do các hạn chế của loại nghiên cứu sổ bộ như thay đổi phác đồ chống huyết khối theo thời gian, không rõ thời gian sử dụng của mỗi loại thuốc chống huyết khối và không rõ kiểm soát INR (đối với bệnh nhân sử dụng kháng vitamin K), yếu tố gây nhiễu từ đặc điểm lâm sàng, ngưng điều trị chống huyết khối trong trường hợp xuất huyết và các chỉ định điều trị chống huyết khối khác nhau.
Thử nghiệm WOEST (What is the Optimal antiplatelet and anticoagulant therapy in patients with oral anticoagulation and coronary StenTing) so sánh điều trị kép (kháng vitamin K cộng clopidogrel) với điều trị bộ ba (kháng vitamin K cộng aspirin và clopidogrel) [6]. Nghiên cứu có 573 bệnh nhân đang dùng kháng đông trải qua can thiệp mạch vành qua da (70% rung nhĩ) được phân nhóm ngẫu nhiên điều trị kép với kháng đông đường uống và clopidogrel (75 mg 1 lần/ngày) hoặc điều trị bộ ba với kháng đông đường uống, clopidogrel và aspirin. Tỉ lệ xuất huyết thấp hơn ở nhánh điều trị kép so với bộ ba vì có ít hơn biến cố xuất huyết nhẹ. Tỉ lệ nhồi máu cơ tim, đột quỵ, tái thông mạch máu đích, và huyết khối stent không khác nhau, nhưng tử vong do mọi nguyên nhân thấp hơn ở nhóm điều trị kép vào thời điểm 1 năm (2,5% so với điều trị bộ ba 6,4%).
Một số vấn đề quan trọng có thể làm hạn chế kết luận của thử nghiệm WOEST: chỉ 69% bệnh nhân sử dụng kháng đông đường uống do rung nhĩ. Hầu hết bệnh nhân được can thiệp mạch vành qua da chương trình (70-75%), đường vào động mạch đùi được sử dụng trong 74% trường hợp làm tăng nguy cơ xuất huyết tại đường vào. Hơn nữa, sự khác biệt giữa điều trị kép và bộ ba về biến cố kết cục chính là do các biến cố xuất huyết nhẹ, ức chế bơm proton không được sử dụng thường quy và tiếp tục điều trị bộ ba đến 12 tháng. Cuối cùng, cỡ mẫu dân số nghiên cứu quá nhỏ không thể đánh giá có ý nghĩa kết cục hiệu quả chính cũng như huyết khối stent hoặc tử vong.
Mặc dù còn quá sớm để bỏ aspirin sau đặt stent ở bệnh nhân rung nhĩ cần sử dụng kháng đông nếu chỉ dựa vào kết quả thử nghiệm WOEST nhưng điều trị kép với kháng đông đường uống và clopidogrel có thể được xem xét thay thế cho điều trị bộ ba ở bệnh nhân rung nhĩ có nguy cơ thấp huyết khối stent/biến cố tim mạch tái phát.
Một số thử nghiệm lâm sàng ngẫu nhiên và nghiên cứu sổ bộ đang kiểm định các chế độ chống huyết khối khác nhau ở bệnh nhân dùng kháng đông đường uống cần đặt stent [3]. Thử nghiệm ISAR-TRIPLE (Triple Therapy in Patients on Oral Anticoagulation After Drug Eluting Stent Implantation) đề cập giả thuyết giảm thời gian điều trị clopidogrel (75 mg/ngày) từ 6 tháng xuống 6 tuần (thêm vào aspirin và kháng đông đường uống) sau đặt stent phủ thuốc có liên quan với giảm tổ hợp kết cục tử vong, nhồi máu cơ tim, huyết khối stent, đột quỵ, hoặc xuất huyết nặng vào 9 tháng.
Thử nghiệm MUSICA-2 đang nghiên cứu tính an toàn và hiệu quả của điều trị bộ ba gồm acenocoumarol, aspirin liều thấp (100 mg/ngày) và clopidogrel so với aspirin liều cao (300 mg/ngày) và clopidogrel ở bệnh nhân rung nhĩ với nguy cơ đột quỵ thấp-trung bình (CHADS2 ≤ 2) được can thiệp mạch vành qua da [7].
Nghiên cứu sổ bộ, đa trung tâm, tiến cứu LASER (Real Life Antithrombotic Stent Evaluation Registry) gồm 1.000 bệnh nhân đã đặt stent, một nửa sử dụng kháng đông đường uống đầy đủ với kháng vitamin K và một nửa không có chỉ định kháng đông đường uống. Do tỉ lệ tương đối thấp của các biến cố xuất huyết có ý nghĩa lâm sàng trong các nghiên cứu sổ bộ gần đây như ở bệnh nhân rung nhĩ được can thiệp mạch vành qua da và sự tăng sử dụng đường động mạch quay để can thiệp mạch vành qua da, các thử nghiệm có quy mô lớn mới có thể phát hiện sự khác biệt nhỏ giữa các chế độ chống huyết khối.
2.2 Phối hợp thuốc kháng đông đường uống không phải kháng vitamin K (NOAC) và kháng kết tập tiểu cầu
Vai trò tiềm năng của NOAC ở bệnh nhân hội chứng mạch vành cấp và rung nhĩ chưa được nhiều nghiên cứu đánh giá trực tiếp vì bệnh nhân rung nhĩ cần dùng kháng đông đường uống bị loại khỏi các thử nghiệm hội chứng mạch vành cấp và ngược lại, các bệnh nhân với hội chứng mạch vành cấp bị loại khỏi các thử nghiệm phòng ngừa đột quỵ pha III ở bệnh nhân rung nhĩ. Dữ liệu sẵn có trong y văn về điều trị thích hợp ở bệnh nhân rung nhĩ và hội chứng mạch vành cấp và/hoặc can thiệp mạch vành qua da đến từ các nguồn khác nhau. Dữ liệu về ảnh hưởng của kê đơn đồng thời NOAC và kháng tiểu cầu đến từ phân tích hậu kiểm của các thử nghiệm ngẫu nhiên có nhóm chứng của NOAC ở bệnh nhân rung nhĩ không do van tim cũng như dữ liệu về kết cục bệnh nhân từ các thử nghiệm lâm sàng của NOAC và kháng tiểu cầu ở bệnh nhân hội chứng mạch vành cấp/can thiệp mạch vành qua da. Chứng cứ khác đến từ dữ liệu về nguy cơ nhồi máu cơ tim liên quan NOAC trong các thử nghiệm lâm sàng của NOAC so với warfarin hoặc aspirin ở bệnh nhân rung nhĩ không do van tim và dữ liệu bệnh nhân rung nhĩ trong thế giới thực.
Phân tích y văn hiện tại đưa ra một số nhận định sau về vai trò tiềm năng và tỉ số lợi ích-nguy cơ của NOAC ở bệnh nhân hội chứng mạch vành cấp và/hoặc can thiệp mạch vành qua da/đặt stent cần điều trị kháng tiểu cầu:
– Dabigatran làm tăng nguy cơ xuất huyết, đặc biệt xuất huyết tiêu hóa dưới trong bệnh cảnh hội chứng mạch vành cấp, và điều này xảy ra thậm chí với liều thấp hơn liều được chứng minh có lợi giảm nguy cơ đột quỵ ở bệnh nhân rung nhĩ (dưới 110 mg 2 lần/ngày). Tuy nhiên, lợi ích chung của dabigatran ở bệnh nhân can thiệp mạch mành qua da hoặc bệnh nhân rung nhĩ sử dụng đồng thời aspirin được duy trì trong dân số thử nghiệm RELY [8].
– Apixaban với liều có lợi trong phòng ngừa đột quỵ ở bệnh nhân rung nhĩ (5 mg 2 lần/ngày) làm tăng nguy cơ xuất huyết khi thêm vào điều trị kháng tiểu cầu kép và không mang lại thêm lợi ích chống biến cố mạch vành tái phát. Tuy nhiên, lợi ích chung của apixaban so với warfarin được duy trì trong thử nghiệm ARISTOTLE bất kể có sử dụng đồng thời aspirin [9].
– Trong thử nghiệm ROCKET AF, bệnh nhân rung nhĩ với tiền sử nhồi máu cơ tim sử dụng rivaroxaban có giảm không ý nghĩa các biến cố thiếu máu cục bộ cơ tim [10]. Rivaroxan liều thấp (2,5 hoặc 5,0 mg 2 lần/ngày thấp hơn 3-4 lần so với liều được chứng minh hiệu quả trong phòng ngừa đột quỵ 15-20 mg/ngày) giảm nguy cơ biến cố thiếu máu cục bộ tái phát, nhưng tăng nguy cơ xuất huyết bao gồm xuất huyết nội sọ so với giả dược.
– Tỉ lệ xuất huyết nội sọ của NOAC thấp hơn warfarin có ý nghĩa trong các thử nghiệm pha III ở bệnh nhân rung nhĩ có hoặc không có điều trị kháng tiểu cầu.
– Các thử nghiệm hội chứng mạch vành cấp không đủ mạnh để chứng minh giảm nguy cơ đột quỵ bằng cách sử dụng NOAC phối hợp với kháng tiểu cầu (kép) ở bệnh nhân không rung nhĩ.
– Do thiếu dữ liệu mới từ các thử nghiệm lâm sàng và kết cục từ nghiên cứu sổ bộ trong thế giới thực, liệu có thể xem xét nguy cơ nhồi máu cơ tim như là một tiêu chuẩn chọn lựa NOAC thích hợp nhất ở bệnh nhân rung nhĩ không do van tim.
Một phân tích gộp gồm các thử nghiệm lâm sàng pha II và pha III về NOAC ở bệnh nhân hội chứng mạch vành cấp gần đây cho thấy thêm dabigatran vào điều trị kháng tiểu cầu giảm 30% biến cố tim mạch nặng chính (TSNC: 0,70; KTC 95%: 0,59-0,84) nhưng tăng đáng kể xuất huyết (TSNC: 1,79; KTC 95%: 1,54 – 2,09) [11]. Khi sử dụng phối hợp NOAC và kháng tiểu cầu kép, mức độ giảm biến cố tim mạch chính bị yếu đi (TSNC: 0,87; KTC 95%: 0,80 – 0,95) và nguy cơ xuất huyết nặng đáng kể hơn (TSNC: 2,34; KTC 95%: 2,06 – 2,66).
Nhìn chung, trong trường hợp hội chứng mạch vành cấp, điều trị bộ ba với thuốc kháng tiểu cầu kép và NOAC liên quan với tăng ít nhất gấp đôi nguy cơ xuất huyết nặng, tương tự kháng vitamin K trong thử nghiệm WOEST và phù hợp với dữ liệu nghiên cứu sổ bộ toàn quốc ở Đan Mạch. Vì vậy, không có chứng cứ mạnh cho thấy NOAC ảnh hưởng khác thuốc kháng vitamin K trong hội chứng mạch vành cấp hoặc đặt stent. Dữ liệu còn hạn chế, nhưng nguyên tắc tiếp tục kháng đông đường uống có vẻ hợp lý. Ở bệnh nhân hội chứng mạch vành cấp mới xuất hiện rung nhĩ khi đang điều trị kháng tiểu cầu kép, kháng đông đường uống nên được khởi đầu với kháng vitamin K hoặc NOAC.
Vừa qua, kết quả thử nghiệm PIONEER-AF PCI đã được công bố về tính an toàn và hiệu quả của Rivaroxaban so với warfarin trong phối hợp với kháng tiểu cầu (kép) ở bệnh nhân rung nhĩ có hội chứng mạch vành cấp và/hoặc can thiệp mạch vành qua da [12]. PIONEER AF-PCI là một thử nghiệm quốc tế, đa trung tâm, ngẫu nhiên, nhãn mỡ. Nam và nữ ít nhất 18 tuổi có rung nhĩ kịch phát, dai dẳng hoặc vĩnh viễn không do van tim và được can thiệp mạch vành qua da với đặt stent. Tiêu chuẩn nhận vào chính là rung nhĩ xảy ra trong vòng 1 năm trước khi tầm soát; các bệnh nhân rung nhĩ xảy ra hơn 1 năm trước khi tầm soát có thể thích hợp nếu người tham gia dùng thuốc kháng đông đường uống trong 3 tháng ngay trước can thiệp mạch vành qua da. Tiêu chuẩn loại trừ chính là tiền sử đột quỵ hoặc cơn thoáng thiếu máu não, xuất huyết tiêu hóa có ý nghĩa lâm sàng trong 12 tháng trước phân nhóm ngẫu nhiên, độ thanh lọc creatinine dưới 30 ml/phút, thiếu máu không rõ nguyên nhân với nồng độ hemoglobin dưới 10 g/dL, hoặc bất kỳ tình trạng khác làm tăng nguy cơ xuất huyết. Phân nhóm ngẫu nhiên thực hiện trong vòng 72 giờ sau rút sheath khi INR ≤ 2,5. Trước khi phân nhóm, người nghiên cứu đã xác định thời gian dự định sử dụng kháng tiểu cầu kép (1, 6 hoặc 12 tháng) và loại thuốc ức chế P2Y12 dự định (clopidogrel, prasugrel hoặc ticagrelor); người tham gia được phân nhóm theo loại thuốc ức chế P2Y12 và thời gian dự định sử dụng kháng tiểu cầu kép và được phân nhóm ngẫu nhiên theo tỉ số 1:1:1 vào nhóm 1, 2, 3.
Người tham gia ở nhóm 1 uống rivaroxaban 15 mg 1 lần/ngày (hoặc 10 mg 1 lần/ngày nếu suy thận mức độ trung bình với độ thanh lọc creatinine 30 – 50 ml/phút) cộng với một thuốc kháng tiểu cầu clopidogrel 75 mg 1 lần/ngày (hoặc ticagrelor 90 mg 2 lần/ngày hoặc prasugrel 10 mg 1 lần/ngày ở ≤ 15% người tham gia) trong 12 tháng. Mặc dù aspirin có thể được sử dụng đến 24 giờ trước liều đầu tiên của thuốc thử nghiệm, cần ngưng aspirin ở tất cả các liều sau khi phân nhóm ngẫu nhiên. Người tham gia ở nhóm 2 uống rivaroxaban 2,5 mg 2 lần/ngày cộng với kháng tiểu cầu kép gồm aspirin liều thấp (75 đến 100 mg/ngày) và clopidogrel 75 mg 1 lần/ngày (hoặc ticagrelor 90 mg 2 lần/ngày hoặc prasugrel 10 mg 1 lần/ngày ở ≤ 15% người tham gia) trong thời gian xác định trước 1, 6 hoặc 12 tháng. Người tham gia nhận điều trị trong 1 đến 6 tháng, sau đó uống rivaroxaban 15 mg 1 lần/ngày (hoặc 10 mg 1 lần/ngày nếu suy thận mức độ trung bình) cộng aspirin liều thấp (75 đến 100 mg/ngày) trong thời gian còn lại của 12 tháng. Người tham gia ở nhóm 3 uống thuốc kháng vitamin K warfarin 1 lần/ngày (điều chỉnh liều để đạt INR mục tiêu 2,0 đến 3,0) cộng kháng tiểu cầu kép gồm aspirin liều thấp (75 đến 100 mg/ngày) và clopidogrel 75 mg 1 lần/ngày (hoặc ticagrelor 90 mg 2 lần/ngày hoặc prasugrel 10 mg 1 lần/ngày ở ≤ 15% người tham gia) trong thời gian xác định trước 1, 6 hoặc 12 tháng. Người tham gia nhận điều trị trong 1 đến 6 tháng, sau đó uống warfarin 1 lần/ngày (điều chỉnh liều để đạt INR mục tiêu 2,0 đến 3,0) cộng aspirin liều thấp (75 đến 100 mg/ngày) trong thời gian còn lại của 12 tháng.
Từ tháng 5/2013 đến tháng 7/2015, 2.124 người tham gia được phân nhóm theo thời gian dự định sử dụng kháng tiểu cầu kép và sau đó được phân nhóm ngẫu nhiên vào một trong ba nhóm. Kết cục chính về tính an toàn là xuất huyết có ý nghĩa lâm sàng (tổ hợp xuất huyết nặng hoặc nhẹ theo tiêu chuẩn TIMI (Thrombolysis in Myocardial Infarction) hoặc xuất huyết cần chăm sóc y khoa trong thời gian điều trị (từ thời điểm đầu tiên sử dụng thuốc thử nghiệm đến 2 ngày sau khi ngưng thuốc thử nghiệm trong 12 tháng điều trị). Kết cục phụ bao gồm tỉ lệ mới mắc của mỗi thành tố trong kết cục chính về tính an toàn cũng như các kết cục về hiệu quả: biến cố tim mạch nặng (tổ hợp của tử vong do nguyên nhân tim mạch, nhồi máu cơ tim hoặc đột quỵ), mỗi thành tố của biến cố tim mạch nặng, và huyết khối trong stent.
Tại thời điểm 12 tháng, kết cục chính về tính an toàn của xuất huyết có ý nghĩa lâm sàng xảy ra ở 16,8% người tham gia ở nhóm 1; 18,0% ở nhóm 2; và 26,7% ở nhóm 3 (TSNC của nhóm 1 so với nhóm 3 0,59; KTC 95% 0,47 – 0,76; P < 0,001; TSNC của nhóm 2 so với nhóm 3 0,63; KTC 95% 0,50 – 0,80; P < 0,001). Tỉ lệ xuất huyết thấp hơn ở hai nhóm uống rivaroxaban so với nhóm uống thuốc kháng vitamin K phù hợp ở nhiều phân nhóm. Biến cố tim mạch nặng (tổ hợp của tử vong do nguyên nhân tim mạch, nhồi máu cơ tim hoặc đột quỵ) xảy ra ở 6,5% người tham gia nhóm 1; 5,6% ở nhóm 2, và 6,0% ở nhóm 3 (P > 0,05). Tỉ lệ mỗi thành tố của kết cục không khác nhau ý nghĩa giữa ba nhóm điều trị. Tử vong do nguyên nhân tim mạch là 2,4% ở nhóm 1; 2,2% ở nhóm 2 và 1,9% ở nhóm 3. Nhồi máu cơ tim xảy ra ở 3,0% người tham gia nhóm 1; 2,7% ở nhóm 2 và 3,5% ở nhóm 3. 1,3% người tham gia ở nhóm 1 bị đột quỵ, tỉ lệ bị biến cố này ở nhóm 2 và 3 lần lượt là 1,5% và 1,2%. Tỉ lệ huyết khối trong stent thấp và tương đương giữa ba nhóm (0,8 % ở nhóm 1; 0,9% ở nhóm 2 và 0,7% ở nhóm 3).
Tuy nhiên, thử nghiệm PIONEER AF-PCI có hạn chế là số kết cục phụ về hiệu quả trong nghiên cứu này ít, và thử nghiệm không đủ mạnh để xác định tính ưu thế hoặc không thua kém của chế độ điều trị có rivaroxaban so với kháng vitamin K trong phối hợp với thuốc kháng tiểu cầu.
3. KHUYẾN CÁO CỦA HỘI TIM CHÂU ÂU NĂM 2016 [13]
Đơn trị kháng đông đường uống và không phối hợp với thuốc kháng tiểu cầu được khuyến cáo ở bệnh nhân rung nhĩ với bệnh mạch vành ổn định nhưng không có hội chứng mạch vành cấp và/hoặc can thiệp mạch vành trong 12 tháng trước. Ở những bệnh nhân hội chứng mạch vành cấp, và ở những bệnh nhân đặt stent mạch vành, điều trị ngắn hạn phối hợp bộ ba gồm kháng đông đường uống, clopidogrel và aspirin được khuyến cáo (Hình 1, 2).
Phối hợp thuốc chống huyết khối tối ưu hoặc thời gian điều trị phối hợp ở những bệnh nhân rung nhĩ trải qua can thiệp mạch vành qua da chưa được biết rõ, nhưng nguy cơ xuất huyết cho thấy cần phối hợp trong thời gian ngắn hạn. Hướng dẫn của Hội Tim Châu Âu khuyến cáo bệnh nhân rung nhĩ có nguy cơ đột quỵ, van cơ học, huyết khối tĩnh mạch sâu hoặc thuyên tắc phổi tái phát hoặc gần đây nên tiếp tục kháng đông đường uống trong và sau đặt stent [3]. Nhìn chung, thời gian điều trị ngắn hạn bộ ba (kháng đông đường uống, aspirin, clopidogrel) được khuyến cáo, tiếp theo là thời gian điều trị kép (kháng đông đường uống và một thuốc kháng tiểu cầu). Khi sử dụng NOAC, khuyến cáo đồng thuận là nên xem xét liều thấp nhất có hiệu quả để phòng ngừa đột quỵ trong rung nhĩ. Giảm liều ngoài liều được chấp thuận thử nghiệm trong các thử nghiệm pha III không được khuyến cáo, và chờ đợi việc đánh giá trong các thử nghiệm lâm sàng đang thực hiện. Phối hợp aspirin, clopidogrel, và rivaroxaban liều thấp (2,5 mg 2 lần/ngày) chưa được khuyến cáo để phòng ngừa đột quỵ trong rung nhĩ.
Prasugrel hoặc ticagrelor nên tránh sử dụng như một phần của điều trị bộ ba trừ khi có nhu cầu rõ ràng của các thuốc này (như huyết khối stent khi đang sử dụng aspirin và clopidogrel) vì thiếu chứng cứ và nguy cơ xuất huyết nặng nhiều hơn clopidogrel.
Bảng 1. Khuyến cáo điều trị phối hợp kháng đông đường uống và kháng tiểu cầu
|
Khuyến cáo |
MĐKC |
MĐCC |
|
Sau đặt stent mạch vành chương trình cho bệnh nhân bệnh mạch vành ổn định và rung nhĩ có nguy cơ đột quỵ, điều trị bộ ba phối hợp aspirin, clopidogrel và kháng đông đường uống nên được xem xét trong 1 tháng để phòng ngừa biến cố thiếu máu não cục bộ và mạch vành tái phát. |
IIa |
B |
|
Sau hội chứng mạch vành cấp và đặt stent ở bệnh nhân rung nhĩ có nguy cơ đột quỵ, điều trị bộ ba phối hợp aspirin, clopidogrel và kháng đông đường uống nên được xem xét trong 1 – 6 tháng để phòng ngừa biến cố thiếu máu não cục bộ và mạch vành tái phát. |
IIa |
C |
|
Sau hội chứng mạch vành cấp không đặt stent ở bệnh nhân rung nhĩ có nguy cơ đột quỵ, điều trị kép gồm kháng đông đường uống và aspirin hoặc clopidogrel nên được xem xét đến 12 tháng để phòng ngừa biến cố thiếu máu não cục bộ và mạch vành tái phát. |
IIa |
C |
|
Thời gian phối hợp điều trị chống huyết khối, đặc biệt là điều trị bộ ba, nên được duy trì trong một khoảng thời gian giới hạn, cân bằng nguy cơ ước đoán của biến cố mạch vành tái phát và xuất huyết. |
IIa |
B |
|
Điều trị kép với bất kỳ thuốc kháng đông đường uống và clopidogrel 75 mg/ngày có thể được xem xét là điều trị thay thế cho điều trị bộ ba ở các bệnh nhân chọn lọc. |
IIb |
C |
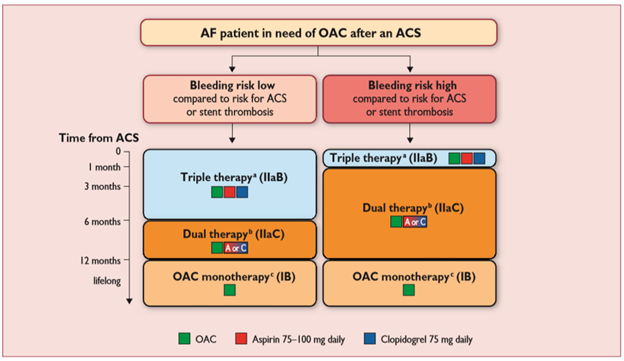
Hình 1.Điều trị chống huyết khối sau hội chứng mạch vành cấp ở bệnh nhân rung nhĩ cần dùng kháng đông (Chụp từ tài liệu gốc)
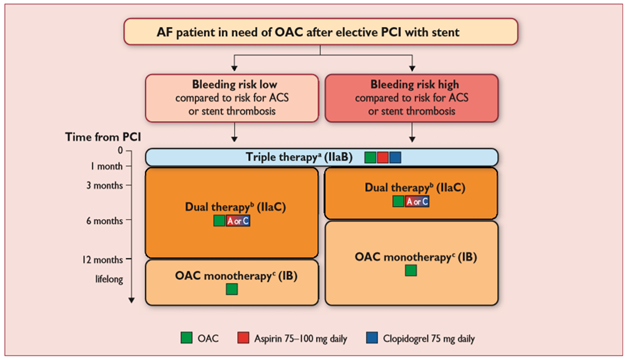
Hình 2. Điều trị chống huyết khối sau can thiệp mạch vành qua da chương trình ở bệnh nhân rung nhĩ cần dùng kháng đông (Chụp từ tài liệu gốc)
4. KẾT LUẬN
Tóm lại, y văn chưa có nhiều thử nghiệm lâm sàng về các phác đồ phối hợp các thuốc chống huyết khối ở bệnh nhân rung nhĩ kèm hội chứng mạch vành cấp và/hoặc can thiệp mạch vành qua da/đặt stent. Phối hợp thuốc chống huyết khối tối ưu hoặc thời gian điều trị phối hợp ở những đối tượng đó chưa được biết rõ, nhưng nguy cơ xuất huyết cho thấy cần phối hợp trong thời gian ngắn hạn. Hội Tim Châu Âu khuyến cáo điều trị ngắn hạn bộ ba (kháng đông đường uống, aspirin và clopidogrel), tiếp theo là thời gian điều trị kép (kháng đông đường uống và một thuốc kháng tiểu cầu) và cuối cùng là điều trị lâu dài với kháng đông đường uống.
TÀI LIỆU THAM KHẢO
1. Nieuwlaat R, et al. Atrial fibrillation management: a prospective survey in ESC member countries: the Euro Heart Survey on Atrial Fibrillation. Eur Heart J 2005; 26: 2422-2434.
2. Stewart S, et al. Population prevalence, incidence, and predictors of atrial fibrillation in the Renfrew/Paisley study. Heart 2001; 86: 516-521.
3. Lip G.Y.H, et al. Management of antithrombotic therapy in atrial fibrillation patients presenting with acute coronary syndrome and/or percutaneous coronary or valve intervention: a joint consensus document of the European Society of Cardiology Working Group on Thrombosis, European Heart Rhythm Association (EHRA), European Association of Percutaneous Cardiovascular Interventions (EAPCI) and European Association of Acute Cardiac Care (ACCA) endorsed by the Heart Rhythm Society (HRS) and Asia-Pacific Heart Rhythm Society (APHRS). Eur Heart J 2014; 35: 3155-3179.
4. Lamberts M, et al. Bleeding after initiation of multiple antithrombotic drugs, including triple therapy, in atrial fibrillation patients following myocardial infarction and coronary intervention: a nationwide cohort study. Circulation 2012; 126: 1185-1193.
5. Lamberts M, et al. Oral anticoagulation and antiplatelets in atrial fibrillation patients after myocardial infarction and coronary intervention. J Am Coll Cardiol 2013; 62: 981-989.
6. Dewilde WJ, et al. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention: an open-label, randomized, controlled trial. Lancet 2013; 381: 1107-1115.
7. Sambola A, et al. Dual antiplatelet therapy versus oral anticoagulantion plus dual antiplatelet therapy in patients with atrial fibrillation and low-to-moderate thromboembolic risk undergoing coronary stenting: design of the MUSICA-2 randomized trial. Am Heart J 2013; 166: 669-675.
8. Connolly SJ, et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl Med 2009; 361: 1139-1151.
9. Alexander JH, et al. Apixaban vs. warfarin with concomitant aspirin in patients with atrial fibrillation: insights from the ARISTOTLE trial. Eur Heart J 2014; 35: 224-232.
10. Mahaffey KW, et al. Ischaemic cardiac outcomes in patients with atrial fibrillation treated with vitamin K antagonism or factor Xa inhibition: results from the ROCKET AF trial. Eur Heart J 2014; 35: 233-241.
11. Oldgren J, et al. New oral anticoagulants in addition to single or dual antiplatelet therapy after an acute coronary syndrome: a systematic review and meta-analysis. Eur Heart J 2013; 34: 1670-1680.
12. Gibson CM, et al. Prevention of Bleeding in Patients with Atrial Fibrillation Undergoing PCI. N Engl J Med 2016; doi: 10.1056/NEJMoa1611594.
13. Kirchhof P, et al. 2016 ESC Guideline for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J 2016; doi:10.1093/eurheartj/ehw210.







