I. Đặt vấn đề:
Rung nhĩ (atrial fibrillation–AF) là một trong những dạng loạn nhịp tim thường gặp. Tỉ lệ mắc rung nhĩ (RN)tăng theo tuổi. Trong khi tỉ lệ hiện mắc xấp xỉ 1% tổng dân số Mỹ, riêng nhóm người trên 75 tuổi tỉ lệ này tăng lên đáng kể 9%.
BS Nguyễn Thanh Hiền
BS Nguyễn Thị Lệ Trang
BS Trần Thúy Anh Trang
RN gây nhiều hậu quả nghiêm trọng là đột quỵ, suy tim, và tử vong. Mục tiêu điều trị RN gồm giảm triệu chứng, cải thiện chất lượng cuộc sống, phòng ngừa biến cố tử vong và tàn phế tim mạch, cũng như ngăn ngừa hậu quả của những điều trị không cần thiết. Tiếp cận bệnh nhân (BN) RN có ba vấn đề chính chúng ta cần quan tâm đó là: kiểm soát đáp ứng thất, có điều trị chuyển nhịp hay không? và sử dụng kháng đông để phòng ngừa đột quỵ-thuyên tắc hệ thống.
Mục đích của việc kiểm soát tần số là để thiết lập lại tần số thất sao cho phù hợp với từng BN, giảm hay loại bỏ triệu chứng, cải thiện huyết động, phòng ngừa suy tim và giảm các biến cố tim mạch. Kiểm soát tần số là điều trị trọng tâm trong RN ngay cả khi BN có chỉ định chuyển nhịp. Tuy nhiên kiểm soát tần số thất như thế nào và có điều gì cần chú ý, nhất là ở những BN nhập viện vì tình trạng cấp cứu?. Bài viết này nhằm cung cấp những vấn đề cập nhật và quan trọng cần lưu ý trong kiểm soát đáp ứng thất/ RN hiện nay.
II. Tầm quan trọng của kiểm soát tần số và nhịp tim tối ưu trong RN:
Nếu không có các đường dẫn truyền phụ, nút nhĩ thất (AV) làm nhiệm vụ dẫn truyền nhĩ thất trong tình trạng rung nhĩ như trong nhịp xoang, và khi đó, tần số thất thường nhanh và rất nhanh. Nhiều yếu tố ảnh hưởng đến đáp ứng thất trong RN như: trơ nút dẫn truyền, tần số nhĩ/RN và tự động tính của AV. Ở BN RN cơn đầu, tần số thất dưới 80 lần/phút cần nghi ngờ có bệnh lý tại nút AV, và tần số thất >150 lần /phút hướng đến tình trạng tăng catecholamine. Trong giai đoạn sớm của gắng sức, nhịp tim tăng là do sự giảm đi của hệ phó giao cảm. Khi gắng sức kéo dài, nhịp tim tăng là biểu hiện của tăng catecholamine.
Hậu quả của việc không kiểm soát tần số dẫn tới bệnh cơ tim do nhịp nhanh, suy tim hoặc làm suy tim nặng lên, khởi phát các tình trạng thiếu máu cục bộ cấp tính, giảm chất lượng cuộc sống.
Hiệu quả KS tần số tim phụ thuộc vào tình trạng bệnh lý tim mạch hiện tại. BN RN có tình trạng chức năng tâm thất bảo tồn, khi có triệu chứng giới hạn vận động và khó thở, thì việc kiểm soát tần số có thể cải thiện chất lượng cuộc sống và tăng khả năng vận động gắng sức, đồng thời ngăn chặn khả năng bệnh lý cơ tim tiến triển do tình trạng nhịp tim nhanh.
Trong nhóm BN vừa có RN và suy tim, tình trạng mất đồng bộ nút AV thể hiện ở việc giảm khả năng đổ đầy thì tâm trương, giảm thể tích thất trái, tăng áp lực trung bình tâm trương, và giảm 20% cung lượng tim. Tần số thất nhanh làm giảm thêm chức năng thất trái, làm tăng thêm tình trạng suy tim và dẫn đến làm nặng tình trạng bệnh lý cơ tim. Tình trạng bệnh lý cơ tim có thể hồi phục nếu kiểm soát tần số được thực hiện trong giai đoạn sớm. Theo đó, việc kiểm soát tần số cũng làm tăng khả năng vận động và tăng khả năng bơm máu thất trái. Điều này được chứng minh thông qua những nghiên cứu nhỏ về những BN có nghi ngờ bệnh lý cơ tim tự phát có tần số thất khoảng 120 – 180 lần/ phút, và chức năng bơm máu trung bình 26%. Ở những nghiên cứu đó, những BN được kiểm soát tần số ở mức phù hợp, chức năng bơm máu thất trái tăng lên trung bình 53%.
Ở những BN kiểm soát tần số không đúng và có tình trạng bệnh mạch vành, phối hợp tình trạng giảm thời gian tâm trương cùng với tăng nhu cầu oxy cơ tim có thể đột ngột gây nên tình trạng thiếu máu cục bộ cơ tim. Tỉ lệ RN ở BN bệnh mạch vành mạn khi chụp động mạch vành vào khoảng 1%, tuy nhiên tỉ lệ này lên đến 7% đối với BN nhồi máu cơ tim cấp và tiên lượng thường xấu.
III. Lựa chọn kiểm soát tần số hay chuyển nhịp:
Trước đây, điều trị chuyển nhịp thường được ưa chuộng hơn dựa trên cơ sở cho rằng chuyển nhịp có thể ổn định huyết động và giảm tần suất hình thành huyết khối. Tuy nhiên chuyển nhịp cần có thời gian sử dụng thuốc chống loạn nhịp lâu dài, và thường không phải lúc nào cũng đem lại hiệu quả (hơn 50% tiến triển rung nhĩ cho dù đã sử dụng chuyển nhịp) và nó còn liên quan tới nhiều tác dụng phụ, bao gồm cả tử vong. Với lí do đó nhiều trường hợp sẽ không phù hợp nếu sử dụng thuốc chống loạn nhịp để duy trì nhịp xoang. Vì thế nhiều nỗ lực nghiên cứu về phương pháp mới, liệu pháp không sử dụng thuốc để chuyển nhịp. Hơn thế hiệu quả của việc chống đông trong phòng ngừa huyết khối đã được chứng minh. Không hiệu quả và tác dụng phụ của thuốc chống loạn nhịp, đi chung với hiệu quả của chống đông warfarin, khiến chúng ta đặt ra nhiều câu hỏi nên hay không khuyến cáo cùng lúc chuyển nhịp và kháng đông có chọn lọc làm tiếp cận đầu tiên thay cho việc kiểm soát tần số và kháng đông.
Các nghiên cứu công bố gần đây cho thấy không có sự khác biệt về biến cố tử vong tim mạch ở cả hai nhóm. Thậm chí nhóm kiểm soát tần số có xu hướng giảm tỉ lệ biến cố gộp hơn (tử vong tim mạch, nhập viện tình trạng suy tim, huyết khối-thuyên tắc , xuất huyết nghiêm trọng, cấy máy tạo nhịp, hay tác dụng phụ nghiêm trọng của thuốc chống loạn nhịp) (hình 1, bảng 1). Ưu nhược điểm của KS tần số nêu ở bảng 2
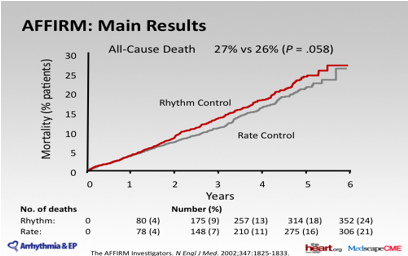
Hình1: So sánh các biến cố tử vong gộp giữa nhóm kiểm soát tần số và nhóm chuyển nhịp trong nghiên cứu AFFIRM
Bảng 1: Kiểm soát tần sốthất và chuyển nhịp qua các nghiên cứu phân tích dữ liệu
|
Phân tích dữ liệu |
Các nghiên cứu |
Đặc điểm bệnh nhân |
Kết quả ghi nhận
|
|
Calderia và cộng sự, 2012 |
8 RCTs (PIAF, RACE, AFFIRM, STAF, HOT CAFE, AF-CHF, J-RHYTHM, CAFE-II) |
N = 7499 bệnh nhân rung nhĩ, tuổi trung bình 68, hầu hết là nam (63,4 – 82%); THA (42,3-64,3%), bệnh lý van tim(4,9 – 17%), bệnh mạch vành (7,4 – 43,5%), suy tim (3,6 – 70%); thời gian theo dõi trung bình 2,9 năm (từ 1-3,5 năm)
|
Không có sự khác biệt có ý nghĩa giữa kiểm soát tần số và chuyển nhịp trong tất cả những trường hợp tử vong; tử vong tim mạch, rối loạn nhịp hoặc đột tử, biến cố nhồi máu, đột quị thiếu máu hoặc thuyên tắc hay xuất huyết nghiêm trọng; nhưng có sự giảm đáng kể biến cố thuyên tắc hệ thống trên những bệnh nhân kiểm soát tần số trong nghiên cứu có hơn 50% bệnh nhân suy tim (RR=0,43, 95 % CI 0,21 – 0,89).
|
|
Cordina và Mead, 2005 |
2RCTs (PIAF, AFFIRM) |
N = 4312 bệnh nhân trên 18 tuổi với rung nhĩ cấp, kịch phát, dai dẵng hoặc cuồng nhĩ bất kể thời gian và nguyên nhân( hầu hết bệnh nhân > 60 tuổi với yếu tố nguy cơ tim mạch)
|
Không có sự khác biệt trong tử vong hay chất lượng cuộc sống giữa 2 nhóm kiểm soát tần số và chuyển nhịp; tình trạng nhập viện (P<.001) và tác dụng phụ điều trị (P<.05) tăng rõ rệt ở nhóm chuyển nhịp
|
|
De Denus và cộng sự, 2005 |
5 RCTs(PIAF, RACE, AFFIRM, STAF, HOT CAFE) |
N = 5239 bệnh nhân với rung nhĩ lần đầu hoặc tái phát, tuổi trung bình 65,1, hầu hết là nam (65,3%), bệnh mạch vành (29,9%), THA (52,7%); thời gian theo dõi trung bình 1,9 năm
|
Kiểm soát tần số rõ ràng tốt hơn trên biến cố gộp tất cả các trường hợp tử vong và đột quị thuyên tắc (NNT = 50); tuy nhiên, với từng biến cố tử vong và đột quị riêng biệt, sự khác biệt là không có ý nghĩa giữa hai nhóm, tương tự sự khác biệt trong biến cố chảy máu nghiêm trọng (trong sọ và ngoài sọ) và thuyên tắc hệ thống cũng không có ý nghĩa.
|
|
Kumana và cộng sự, 2005 |
5 RCTs(PIAF, RACE, AFFIRM, STAF, HOT CAFE) |
N = 5239 bệnh nhân rung nhĩ dai dẵng hoặc tái phát
|
Kiểm soát tần số thì có hiệu quả tốt hơn (p<0.1) so với chuyển nhịp trong ngăn ngừa nhập viện (NNH=35 nhóm chuyển nhịp), sự khác biệt giữa tỷ lệ tử vong, xuất huyết không liên quan đến thần kinh trung ương, đột quị không có ý nghĩa |
Bảng 2: Ưu nhược điểm của kiểm soát tần số
|
HIỆU QUẢ |
Lợi điểm |
Bất lợi |
|
§Hiệu quả trên chất lượng cuộc sống §Trên suy tim và chức năng thất trái §Tử vong và nhập viện |
§Đơn giản §Ít nhiễm độc hơn §Ít xâm lấn hơn
|
§ Vẫn có tác dụng phụ § Có thể gây block AV, phải đốt nút AV và đòi hỏi phải đặt PPM § Hiệu quả huyết động |
IV. Chỉ định kiểm soát tần số thất trong rung nhĩ:
Là vấn đề quyết định quan trọng nhất trong lựa chọn chiến lược điều trị RN. Nhìn chung, chỉ định khi:
o BN RN mới khởi phát (RN cấp) và BN RN tái phát cấp tính kể cả BN thực hiện chiến lược KS nhịp.
o Rung nhĩ không triệu chứng và không có bắt buộc phải chuyển nhịp xoang
o Rung nhĩ dai dẳng mà khả năng duy trì nhịp xoang bằng thuốc chống loạn nhịp là khó thực hiện.
o BN nguy cơ tai biến của thuốc chống loạn nhịp lớn hơn nguy cơ rung nhĩ.
o Rung nhĩ vĩnh viễn.
Lựa chọn KS tần số hay nhịp dựa trên đặc điểm BN, bệnh nền và bệnh phối hợp, tuổi, triệu chứng do RN gây ra, loại RN (hình 2).
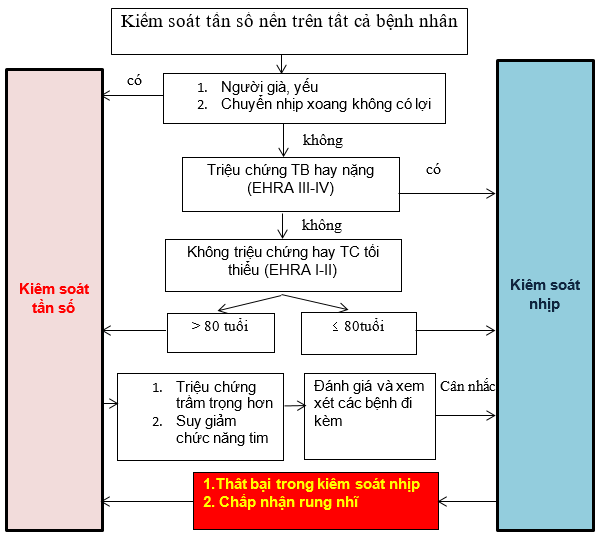
Hình 2.
V. Các bước kiểm soát tần số:
V.1 . Đánh giá đáp ứng thất trong rung nhĩ
Trước khi quyết định kiểm soát đáp ứng thất trong RN, việc phân loại các kiểu đáp ứng thất là vô cùng cần thiết và quan trọng. Bình thường: đáp ứng thất ở BN không ĐT là 90 (130) -170 lần /phút. Nếu tần số đáp ứng thất >200 lần/phút có thể xảy ra trong các tình huống như sau:
· Tăng tiết catecholamine quá mức
· Cường giáp
· Có dẫn truyền qua đường phụ (hội chứng WPW)
Ngược lại nếu BN rung nhĩ cơn đầu tiên mà tần số đáp ứng thất < 80l/p thì khả năng BN này có thể có :
· Tăng trương lực đối giao cảm
· Bệnh lý tại nút AV
Bên cạnh tình trạng bệnh lý nền và tình trạng lâm sàng lúc nhập viện, việc phân loại các kiểu đáp ứng thất còn giúp quyết định đến việc kiểm soát đáp ứng thất bằng thuốc đường tĩnh mạch hay chỉ dùng đường uống và thời điểm cần chỉnh liều thuốc. Dưới đây là tổng hợp các cách phân loại đáp ứng thất để hướng dẫn điều trị:
1. RN đáp ứng thất rất nhanh >140 lần/ph: nên KS bằng đường TM
2. RN đáp ứng thất nhanh >100 lần/ph:KS bằng đường uống or TM
3. RN đáp ứng thất TB và chậm: 60-100 lần/ph:Đạt mục tiêu ĐT, Suy nút xoang ở BN k dùng thuốc chậm nhịp.
4. RN với block AV cao độ: 40-60 lần/ph: Cảnh giác quá liều thuốc
5. RN với block AV hoàn toàn: < 40 lần/ph, QRS đều. Cần ngưng thuốc và có biện pháp theo dõi điều trị thích hợp.
V.2 . Các thuốc dùng trong kiểm soát đáp ứng thất:
Các thuốc thường dùng là chẹn beta hay chẹn kênh calcium non-dihydropyridine nếu không kèm suy tim hay tụt huyết áp. Digoxin là thuốc hàng thứ hai. Trong trường hợp trương lực giao cảm tăng, digoxin thường không có hiệu quả. Tuy nhiên khi BN bị tụt huyết áp hay suy tim thì Digoxin sẽ là thuốc lựa chọn hàng đầu.
Sử dụng amiodaron ( đặc biệt sử dụng đường tiêm tĩnh mạch ) trong tình huống lâm sàng không muốn tác dụng ức chế co bóp cơ tim và các thuốc khác là chống chỉ định. Kiểm soát đáp ứng thất bằng amiodaron thường rất hiệu quả.
Theo kết quả của NC AFFIRM ( so sánh chiến lược kiểm soát đáp ứng thất và chuyển nhịp ) đã cho ra tổng kết hiệu quả của kiểm soát đáp ứng thất (cả khi nghỉ và gắng sức) khi dùng thuốc như sau:
§ Chẹn beta – 59 %
§ Chẹn kênh Canxi- 38 %
§ Digoxin – 58 %
§ Chẹn beta cộng với digoxin – 68 %
§ Chẹn kênh Canxi cộng với digoxin – 60 %
§ Beta blocker cộng chẹn kênh calci – 59 %
§ Beta blocker cộng với canxi chẹn kênh cộng với digoxin – 76 %
– Bảng 3 tóm tắt các thuốc, liều và cách dùng để KS đáp ứng thất cũng như lưu ý một số tác dụng phụ. Lựa chọn thuốc theo bệnh lý nêu ở hình 3-4. Đường tĩnh mạch dùng trong tình huống cấp tính.
Bảng 3. Các thuốc kiểm soát đáp ứng thất.
|
Thuốc |
Mức chứng cứ |
Liều tải |
Bắt đầu TD |
Liều duy trì |
Tác dụng phụ |
|
CẤP TÍNH |
|
||||
|
Kiểm soát tần số ở BN không có dẫn truyền phụ |
|||||
|
Esmolol |
IC |
500mcg/kg TM trong 1p |
5 phút |
60-200mcg/kg/phút TM |
Giảm HA, chậm nhịp, giảm TS tim, suyễn, suy tim |
|
Metoprolol |
IC |
2.5-5mg bolus TM trong 2p, tối đa 3 lần |
5 phút |
NA |
Như trên |
|
Propranolol |
IC |
0.15mg/kg TM |
5 phút |
NA |
Như trên |
|
Diltiazem |
IB |
0.25mg/kg TM trong 2p |
2-7 phút |
5-15mg/h TM |
Giảm HA, chậm nhịp, giảm TS tim, |
|
Verapamil |
IB |
0.075 đến 0.15mg/kg TM trong 2p |
3-5 phút |
NA |
Giảm HA, chậm nhịp, giảm TS tim, |
|
Kiểm soát tần số ở BN có dẫn truyền phụ |
|||||
|
Amiodarone |
IIaB |
150mg mỗi 10p |
Nhiều ngày |
0.5 đến 1mg/p TM |
|
|
Kiểm soát tần số ở BN suy tim không có dẫn truyền phụ |
|||||
|
Digoxin |
IB |
0.25 mg TM mỗi 2g, tăng tới 1.5mg |
60 phút hoặc hơn |
0.125 đến 0.375 mg/ngày TM hoặc uống |
Ngộ độc Digitalis, nhịp chậm, giảm TS tim |
|
Amiodarone |
IIaB |
150mg mỗi 10p |
Nhiều ngày |
0.5 đến 1mg/p TM |
Giảm HA,chậm nhịp, nhiễm độc phổi, bệnh thần kinh,rối loạn sắc tố da,cường giáp,suy giáp,tương tác thuốc kháng vitamin K |
|
KHÔNG CẤP TÍNH VÀ ĐT DUY TRÌ MẠN TÍNH |
|||||
|
Metoprolol |
IC |
Giống liều duy trì |
4-6g |
25 đến 100mg uống 2 lần/ngày |
Giảm HA, chậm nhịp, giảm TS tim, suyễn, suy tim |
|
Propranolol |
IC |
Giống liều duy trì |
60-90 phút |
80-240 mg/ngày chia 2 lần |
Như trên |
|
Diltiazem |
IB |
Giống liều duy trì |
2-4 h |
120-360mg/ngày chia 2 lần, phóng thích chậm |
Giảm HA, chậm nhịp, giảm TS tim, |
|
Verapamil |
IB |
Giống liều duy trì |
1-2h |
120-360mg/ngày chia 2 lần, phóng thích chậm |
Giảm HA, chậm nhịp, giảm TS tim,tương tác digoxin |
|
Kiểm soát tần số ở BN suy tim và không có dẫn truyền phụ |
|||||
|
Digoxin |
IC |
0.5mg uống /ngày |
2 ngày |
0.125 đến 0.375mg/ngày |
Ngộ độc Digitalis, nhịp chậm, giảm TS tim |
|
Amiodarone |
IIb C |
800mg/ngày trong1 tuần 400mg/ngày trong 4-6 tuần |
1-3 tuần |
200mg/day |
NT |
V.3 . Kiểm soáttrong tình huống cấp tính(hình 3):
Trong tình huống cấp tính, BN cần KS tần số thất. Chúng ta cần đánh giá nguyên nhân làm nhịp tim nhanh như nhiễm trùng, thiếu máu, thuyên tắc phổi, nội tiết (cường giáp)…và thường dùng chẹn beta và ức chế calcium hơn digoxin ở BN không có dấu hiệu suy tim vì có tình trạng cường giao cảm. Lựa chọn thuốc và đích tần số phụ thuộc vào đặc điểm BN, bệnh nền và kết hợp, triệu chứng, EF, tình trạng huyết động cũng như điều kiện từng nơi. Ban đầu thường chọn chiến lược không chặt chẽ. Phối hợp thuốc có thể là cần thiết. Amiodazone nên dùng cho BN rất yếu và suy tim nặng. Nên shock điện cho BN có huyết động không ổn định.
Tại Việt nam, tình trạng BN vào cấp cứu vì RN nhanh kèm các dấu hiệu suy tim nhiều (thường kèm phù phổi cấp), nên cần lưu ý hạn chế dùng các thuốc ức chế co bóp cơ tim để kiểm soát đáp ứng thất (chẹn beta và ức chế calcium). Trong trường hợp như vậy, digoxin là một lựa chọn. Cần nhớ thời điểm bắt đầu tác dụng của thuốc digoxin chậm nhất là 30 phút (TM), 2 giờ (uống) và đỉnh tác dụng 2-3 giờ (TM), 4-6 giờ (uống), vì vậy nên đánh giá hiệu quả thuốc qua lâm sàng và ECG 2-3 giờ sau chích Digoxin khi kiểm soát đáp ứng thất. Theo hướng dẫn hiện nay, chiến lược dùng là G0 (0.25mg) àG2 (0.25mg) àG6 (0,25mg) àG12 (0.25 mg) àG đạt 0.75-1mg, đo ECG trước các giờ định tiêm để xem xét có cần dùng thêm digoxin hay không
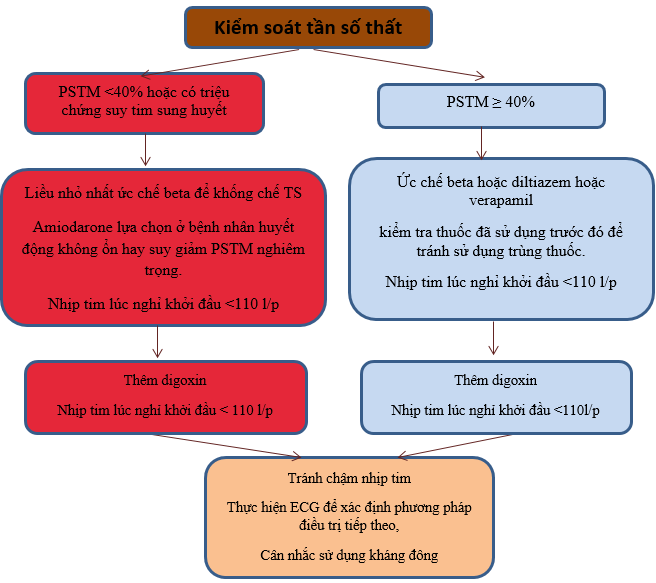
Hình 3 : kiểm soát TS thất trong các tình huống cấp tính
V.4 Kiểm soáttrong tình huống không cấp tính và dài hạn:
Lựa chọn thuốc duy trì tùy theo từng người bệnh và tình trạng bệnh lý đi kèm (hình 4)
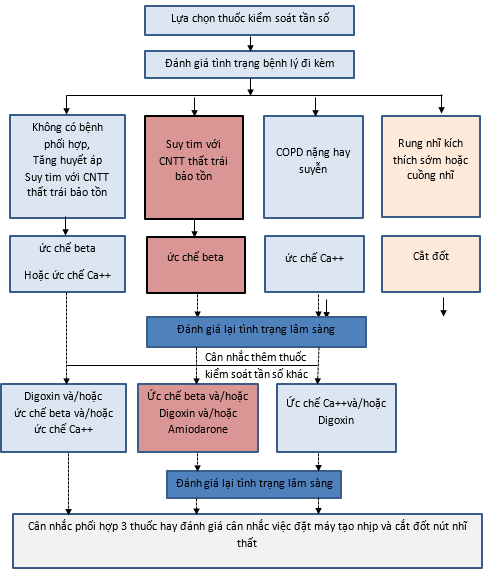
Hình 4: Lựa chọn thuốc kiểm soát tần sốtrong tình huống không cấp tính và dài hạn
Phối hợp thuốc: trên thực tế lâm sàng, khi dùng một thuốc không đạt mục tiêu, đôi khi đòi hỏi phải phối hợp thuốc. Lựa chọn thuốc phối hợp tùy theo tình trạng bệnh lý đi kèm. Các phối hợp thường dùng là (hình 4):
§ Digoxin + ức chế b
§ Digoxin + ức chế Ca++ (Verapamil hay Diltiazem)
§ Digoxin + amiodaron
§ Ức chế b+ amiodaron
Mặc dù về lý thuyết chúng ta có thể dùng 3 thuốc tác động lên nút AV, nhưng chúng ta cần rất thận trọng vì khả năng sẽ gây nhịp chậm nghiêm trọng mà chúng ta không tiên đoán được (hình 5)
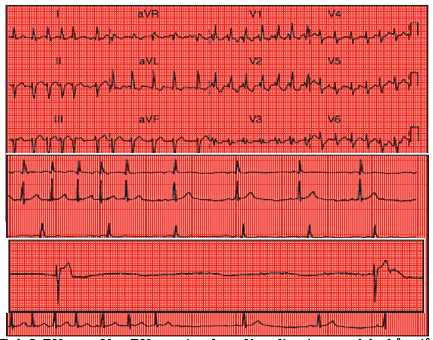
Hình 5: BN nam, 82 y, RN, suy tim, đang dùng digoxin, atenolol, nhập viện vì RN nhanh (hình trên cùng). Bs cho thêm amiodarone (hình giữa). Sau đó BN được gắn Holter 24h (hình dưới cùng)
V.5 .Kiểm soát đáp ứng thất không dùng thuốc:
Loại bỏ hệ dẫn truyền AV và tạo nhịp vĩnh viễn biện pháp là tối ưu cho BN vẫn còn tần số thất nhanh mặc dù trị liệu thuốc tối đa hay dừng thuốc kiểm soát đáp ứng thất vì tác dụng phụ. Như vậy, biện pháp này chỉ được xem xét khi đã nỗ lực tối đa thực hiện thuốc để KS tần số mà không hiệu quả. Catheter ablation được chứng minh có hiệu quả và được xem xét hiện nay là bước thứ hai ở BN RN tiếp tục có nhiều triệu chứng mặc dù thử một hay nhiều loại thuốc chống loạn nhịp. Tỷ lệ thành công thủ thuật thay đổi từ 40-90%. Thủ thuật lập lại có thể hiệu quả ở BN tái phát . Các BN có RN kịch phát và bệnh tim tối thiểu có kết quả tốt hơn so với BN RN dai dẳng kéo dài và nhĩ trái lớn.
V.6 . Đích kiểm soát tần số và các khuyến cáo hiện nay:
Kiểm soát tần số thất trên BN RN là đạt được tần số thất thích hợp qua đó giảm triệu chứng và cải thiện chất lượng cuộc sống. Kiểm soát tần số giúp ngăn chặn nhịp tim nhanh, giảm nguy cơ bệnh lý cơ tim do tình trạng nhịp tim nhanh, và giảm tiến triển suy tim. Thế nào là kiểm soát tần số “thích hợp”? Kiểm soát tần số thích hợp có thể được định nghĩa là đạt được tần số tim tương đối đủ để duy trì cung lượng tim cần thiết cho hoạt động sinh lý và ngăn chặn hậu quả không tốt. Nhịp tim quá nhanh hay quá chậm cũng đều cần được kiểm soát.
Guildline trước đây khuyến cáo nhịp tim trên BN RN cũng tương đương như người có nhịp xoang (nhịp tim lúc nghỉ: 60-80 lần/phút, vận động trung bình: 90-115 lần/ phút). Tuy nhiên, những khuyến cáo trên không dựa trên những nghiên cứu ngẫu nhiên có thực hiện việc kiểm soát tần số. Chỉ duy nhất 1 nghiên cứu đánh giá nhịp tim tối ưu trong RN. RACE II ngẫu nhiên chia nhóm 614 bệnh nhân với rung nhĩ vĩnh viễn và tần số thất lúc nghỉ ≥ 80 lần/phút khi thực hiện kiểm soát tần số không chặt chẽ (lenient rate control) (tần số tim lúc nghỉ <110 lần/phút) hay kiểm soát tần số chặt chẽ (nhịp tim lúc nghỉ <80 lần/phút và lúc vận động trung bình <110 lần/phút). Việc kiểm soát tần số không chặt chẽ không kém hơn so với việc kiểm soát tần số nghiêm ngặt liên quan đến tình trạng tiến triển bệnh tim mạch, tử vong tim mạch, triệu chứng, chất lượng cuộc sống, và tái cấu trúc tâm thất và tâm nhĩ.
Từ sau nghiên cứu RACE II, hiệp hội tim mạch Châu Âu khuyến cáo kiểm soát tần số không chặt chẽ được xem là lựa chọn đầu tiên cho những BN RN không triệu chứng, có triệu chứng nhẹ và chức năng thất trái bảo tồn. Kiểm soát nghiêm ngặt tần số là lựa chọn mức IIA (nhịp tim lúc nghỉ < 80 lần/phút) ở những bệnh nhân có triệu chứng, nặng, những bệnh cần tần số thấp hơn như hẹp van 2 lá, bệnh mạch vành, suy tim, áp dụng liệu pháp tái đồng bộ cơ tim bằng đặt máy tạo nhịp hai buồng thất …. (hình 6). Ở những BN kiểm soát chặt, sau khi đạt được tần số tim mục tiêu, cần theo dõi Holter 24 giờ để đánh giá độ an toàn.
Mặc dù có nhiều khuyến cáo, đánh giá lâm sàng trên từng cá nhân là điều quan trọng nhất (hình 7). Kiểm soát tần số đối với bất kì BN nào cũng cần cân nhắc trên mức độ và triệu chứng, dạng rung nhĩ (kịch phát, dai dẳng, hay vĩnh viễn), tuổi, tình trạng bệnh đi kèm, tình trạng suy tim hiện tại, những phương pháp điều trị trước đó, và đánh giá những yếu tố liên quan. Cần lưu ý rằng, tần số thất trong RN có thể cần phải nhanh hơn trong nhịp xoang, và tần số tim có thể phù hợp với BN này nhưng không phù hợp với BN khác
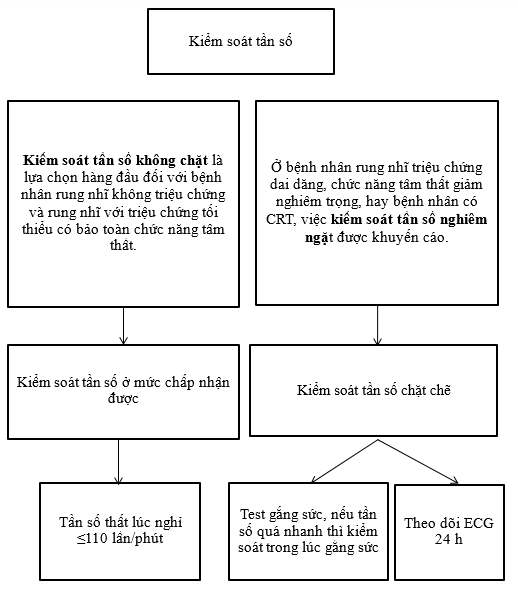
Hình 6. Lựa chọn chiến lược kiểm soáttần số chặt chẽ và không chặt chẽ.
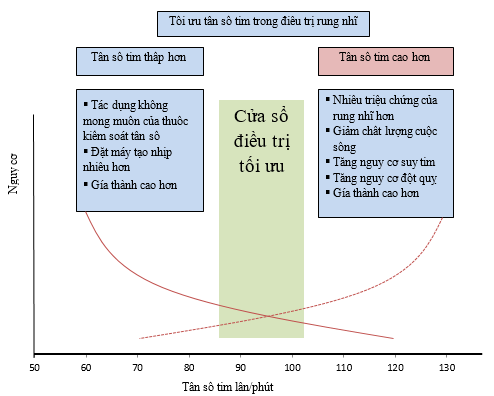
Hình 7. Tối ưu hóa tần số trên từng bệnh nhân rung nhĩ
V.7 . Lưu ý và theo dõi:
Nếu chỉ ghi nhận nhịp tim lúc nghỉ và khi vận động là chưa đầy đủ. Kết quả của việc kiểm soát tần số thành công được đánh giá qua triệu chứng và điện tâm đồ, và đôi khi đòi hỏi bắt buộc theo dõi nhịp tim 24h (holter nhịp). Nhịp tim lúc nghỉ được chấp nhận là từ 60 – 80 lần/phút, nhịp tim lúc vận động trung bình từ 90 – 115 lần/phút. Nhịp tim trung bình trong 24giờ khoảng 80 lần/ phút. Nhịp tim tăng lên quá giới hạn trên khi gắng sức có thể gây nên giảm cung lượng tim.
Cần lưu ý đánh giá giảm tần số tim ở những trường hợp kiểm soát cấp tính, dùng thuốc phối hợp. Đáp ứng-liều khá nhạy với thuốc (giảm rất nhanh tần số thất so với ban đầu chỉ mới 1-2 liều đầu tiên, thường > 30% so với ban đầu), có khoảng RR trên ECG qua theo dõi kéo dài (RR ≥ 1 giây, tương ứng tần số ước lượng cho khoảng RR dài đó £60 l/p) mặc dù tần số tim chung cuộc có thể bình thường (hình 8), do đó cần giảm liều hoặc tạm ngưng thuốc, theo dõi sát nhịp tim và điều chỉnh các yếu tố thúc đẩy (điện giải, thuốc phối hợp..).
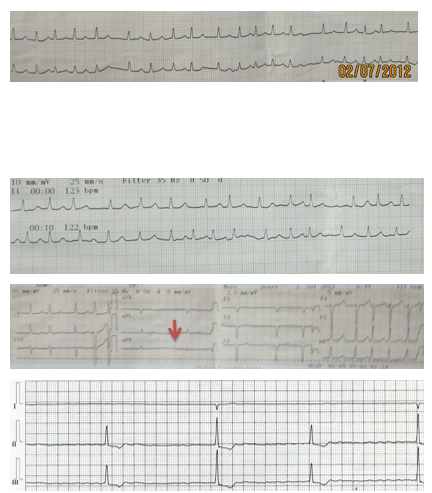
Hình 8:Điện tâm đồ của BN hẹp hở van lá hậu thấp, RN nhanh khi vào viện (hình trên cùng),. BN được chíc digoxin 0,25 mg TM (hình trên cùng). Sau 2 h, ECG hầu như vẫn k thay đổi và được chính digoxin 0,25mg lần 2 (hình thù 2). Sau 6h, (ECG là hình thứ 3), đã có khoảng RR kéo dài > 1.6 giây nhưng không để ý (mũi tên), cho tiếp 0,25 mg digoxin. BN vô block AV cao độ (hình dưới cùng). Sau ngưng thuốc thì hết.
VI. Kiểm soát đáp ứng thất trong các trường hợp đặc biệt:
VI.1.Cuồng nhĩ:
Tất cả tiêu chuẩn kiểm soát thất trong RN cũng được áp dụng ở BN cuồng nhĩ. Tuy nhiên khả năng kiểm soát thành công thì khó đạt được ở BN cuồng nhĩ nhất là trong giai đoạn gắng sức khi nhịp tim tăng cao đột ngột. Triệt phá bằng catether trong cuồng nhĩ là lựa chọn đầu tiên trong khuyến cáo vì tỉ lệ thành công cao ít biến chứng và hiếm khi tái phát.
VI.2.Rung nhĩ sau phẫu thuật:
Tỷ lệ RN sau phẫu thuật ngày càng tăng vì tuổi phẫu thuật ngày càng cao và nhiều bệnh phối hợp. Tỷ lệ này lên đến khoảng 30% ở BN sau phẫu thuật và xuất hiện vào ngày thứ 2 và 4 sau hậu phẫu. Nếu huyết động ổn định kiểm soát đáp ứng thất bằng ức chế beta là lựa chọn hàng đầu. Ức chế canxi nondihydropyridine có thể dùng thay thế. Digoxin ít hiệu quả nếu trương lực giao cảm tăng cao. Có thể sử dụng Amiodarone tĩnh mạch nếu có rối loạn huyết động nhẹ. Chỉ sử dụng shock điện nếu BN có rối loạn huyết động nặng hay thất bại kiểm soát đáp ứng thất bằng thuốc, hoặc RN xuất hiện ngay lập tức sau PT.
VI.3.Rung nhĩở BN hội chứng vành cấp:
Tỷ lệ RN ở BN NMCT là khoảng 10-25%, thường gặp ở BN suy thất trái, viêm màng ngoài tim, thiếu máu tâm nhĩ, tuổi cao. Nếu BN không có dấu hiệu suy tim và suy thất trái nặng dùng chẹn beta để kiểm soát đáp ứng thất. Ngược lại dùng Digoxin hoặc Amiodarone tiêm tĩnh mạch để kiểm soát đáp ứng thất cho BN.
VI.4.Rung nhĩ ở bệnh nhân có hội chứngW-P-W:
RN có thể gây rung thất và đột tử ở BN hội chứng W-P-W khi các xung động dẫn truyền xuôi qua đường phụ. Thường dùng Procainamide hoặc ibutilide để hồi phục nhịp xoang hoặc làm chậm đáp ứng thất cho BN này khi có đáp ứng thất nhanh không RLHĐ. Triệt phá đường dẫn truyền phụ qua catheter được đề nghị cho BN RN kích thích sớm có triệu chứng, đặc biệt là đường phụ có thời kỳ trơ ngắn cho phép dẫn truyền xuôi nhanh. Chống chỉ định dùng amiodarone (TM), adenosine (TM ), digoxin (TM hoặc uống ), chẹn beta hoặc thuốc ức chế calcium nondihydropyridine (TM hoặc uống) ở BN hội chứng W.P.W kèm rung nhĩ kích thích sớm do các thuốc này có thể làm tăng TS thất gây nguy hiêm tính mạng (mức chứng cứ B).
VI.5.Rung nhĩ ở BN có hội chứng tim nhanh tim chậm:
Ở BN HC tim nhanh tim chậm ( suy nút xoang, RN kịch phát đáp ứng thất nhanh), nên đặt máy tạo nhịp 2 buồng mode điều hòa TS kết hợp với thuốc kiểm soát tần số có thể phòng ngừa triệu chứng.
VII. Kết luận:
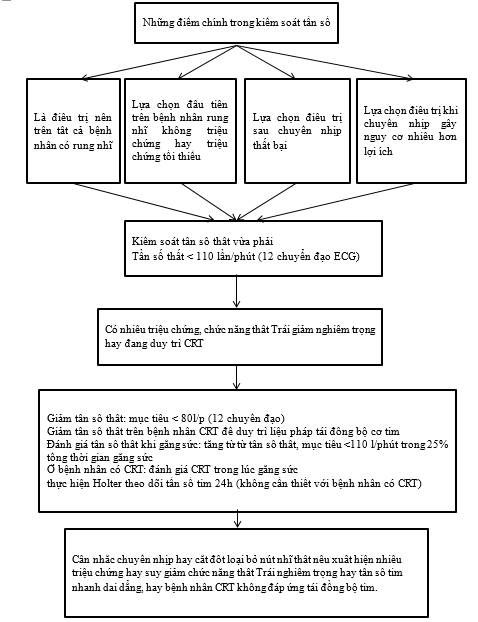
Kiểm soát tần số là một phần quan trọng trong điều trị RN.Nó là điều trị căn bản cho tất cả những bệnh nhânRN, bao gồm cả những BN đang được điều trị chuyển nhịp. Kiểm soát tần số không chặt thì đơn giản, an toàn, và hiệu quả đối với nhiều BN, và nên được thực hiện như là bước tiếp cận ban đầu với bệnh nhân có ít triệu chứng và yếu tố nguy cơ thấp. Kiểm soát tần số nghiêm ngặt thích hợp với những BN có triệu chứng kéo dài chức năng thất trái giảm. BN RN nhĩ kịch phát, hội chứng nhịp nhanh-chậm, được đặt máy tạo nhịp tái thiết lập tần số tim, hay cấy thiết bị tạo nhịp đều cần có cách tiếp cận riêng biệt cho từng trường hợp. Triệt phá nút AV là cách lựa chọn cuối cùng trong việc điều trị để đạt được tần số tim tối ưu lúc nghỉ và duy trì tần số lâu dài. Triệt phá RN thông qua catheter luôn được cân nhắc trên BN RN. Mặc dù kiểm soát tần số là lựa chọn đầu tiên trongRN, nhưng luôn luôn đi kèm các biện pháp đánh giá và điều trị toàn diện khác. Hình dưới đây tóm tắt cácđiểm chính trong kiểm soát tần số.
Tài liệu tham khảo
1.Anderson. JH et al: Management of Patients With Atrial Fibrillation (Compilation of 2006 ACCF/AHA/ESC and 2011 ACCF/AHA/HRS Recommendations). Circulation. 2013.
2.January. CT: 2014 AHA/ACC/HRS Guideline for the Management of Patients With Atrial Fibrillation. JACC 2014.
3.Kirchhof. P: 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration withEACTS. EHJ. 8.2016.
4. Beck. H & See. VY: Acute Management of Atrial Fibrillation From Emergency Department to Cardiac Care Unit. Cardiol Clin 30 (2012): 567–589.
5. Heist. EH et al: Rate Control in Atrial Fibrillation:
Targets, Methods, Resynchronization Considerations. Circulation. 2011;124: 2746-2755.
6. Roy. D et al: Rhythm Control versus Rate Control for Atrial Fibrillation and Heart Failure. N Engl J Med 2008;358:2667-77.
7. Olshansky. B et al: The Atrial Fibrillation Follow-up Investigation of Rhythm Management (AFFIRM) study: Approaches to control rate in atrial fibrillation. J. Am. Coll. Cardiol. 2004;43;1201-1208.
8. Kumar.K & Manning. WJ: Rhythm control versus rate control in atrial fibrillation. Uptodate 2016.
9. Kumar.K & Manning. WJ: Control of ventricular rate in atrial fibrillation: Pharmacologic therapy. Uptodate 2016.
10. Xu. J et al: Atrial fibrillation: review of current treatment strategies. J Thorac Dis 2016;8(9):E886-E900.
11. Gelder. IC et al: Rate control in atrial fi brillation. Lancet 2016; 388: 818–28.
12. Halsey. C & Chugh. A: Rate Versus Rhythm Control for Atrial Fibrillation. Heart Failure Clin 12 (2016) 193–203
13. Zipes.DP et al: Clinical arrhythmology and Eletrophysiology. A companion to Braunwatd Heart Disease. 2009: 208-286.
14. De Luna. AB: Clinical arrhythmology. Wiley-Blackwell. 2011: 128-155.
15. Schamroth.L : The Disorders of Cardiac Rhythm. Vol I. Nxb Blackwell. 1971: 58-64.
16. Vlay.SC: Manual of cardiac arrhythmias. 1988: 73-120.
17. Nguyễn Thanh Hiền & Thượng Thanh Phương: Digoxin: cập nhật chiến lược sử dụng trong thực hành. Chuyên đê tim mạch học. 2012.
18.Miller. JM & Zipes. DP: Therapy for Cardiac Arrhythmias. In HEART DISEASE A TEXTBOOK OF CARDIOVASCULAR MEDICINE. 10th 2015: 685-720.







