(Update of Stratergy for Diagnosic and Treatment of the Ischaemia
with Non-Obstructive Coronary Arteries – INOCA)
BS. NGUYỄN THANH HIỀN
BS. TRẦN DŨ ĐẠI
- ĐIỀU TRỊ INOCA
Điều trị phải đặt bệnh nhân ở vị trí trung tâm với nhiều chuyên khoa cùng tham gia mới có hy vọng giúp ích cho bệnh nhân. Hiện nay các nghiên cứu điều trị cải thiện rối loạn vi mạch vành còn ít và không đồng nhất trong thiết kế và phương pháp nên điều trị hiện tại chưa có nhiều bằng chứng, chủ yếu là các hướng dẫn của chuyên gia. Tóm tắt các biện pháp điều trị nêu ở hình 6 (4, 32).
- Thay đổi lối sống
Bệnh nhân bị INOCA thường do xơ vữa mạch vành và rối loạn chức năng nội mô, cần cả thể hóa các yếu tố nguy cơ của người bệnh để can thiệp. Bệnh nhân cần hỗ trợ của các điều dưỡng, chuyên gia dinh dưỡng, tâm lý, vật lý trị liệu, y học thể thao… Khả năng của chế độ ăn đặc biệt như chống viêm, ăn chay, chế độ ăn Địa Trung Hải để caỉ thiệp suy chức năng mạch vành còn chưa rõ. Tuy nhiên bệnh nhân mập phì cần phải giảm cân (33).
- Điều trị các yếu tố nguy cơ
Tất cả các yếu tố nguy cơ truyền thống như tăng huyết áp, rối loạn mỡ máu, hút thuốc lá, đái tháo đường đều có tác động đến bệnh sinh rối loạn chức năng vi mạch và co mạch vành, cũng như tái cấu trúc tuần hoàn nên cần phải được kiểm soát tốt. Chúng ta cần kiểm soát tốt huyết áp và lựa chọn thuốc hạ áp tốt nhất phụ thuộc vào cơ chế chủ yếu của đau ngực là do co mạch và/hoặc MVA. Thường sử dụng thuốc ức chế RAA và dễ dàng phối hợp với thuốc ức chế Beta hay thuốc ức chế kênh canxi. Tất cả bệnh nhân đều phải dùng statin (34-36).
Bảng 4. Tiêu chuẩn chẩn đoán phân type của INOCA (4).
| Phân type | Sinh lý bệnh | Tiêu chuẩn chẩn đoán | |
| 1 | Đau thắt ngực vi mạch | CMD | Hướng dẫn chẩn đoán và test Adenosine |
| FFR >0.8 | |||
| CFR <2.0 | |||
| IMR ≥25b | |||
| HMR ≥1.9b | |||
| Phản ứng mạch khi test Acetylcholine | |||
| Đường kính giảm <90% hoặc không | |||
| Đau thắt ngực | |||
| Có biến đổi thiếu máu cơ tim/ECG | |||
| 2 | Đau thắt ngực co mạch | Hướng dẫn chẩn đoán và test Adenosine | |
| FFR >0.8 | |||
| CFR ≥2.0 | |||
| IMR <25 | |||
| HMR <1.9 | |||
| Phản ứng mạch khi test Acetylcholine | |||
| Đường kính giảm ≥90% | |||
| Đau thắt ngực | |||
| Có biến đổi thiếu máu cơ tim/ECG | |||
| 3 | Đau thắt ngực vi mạch và co mạch | Hướng dẫn chẩn đoán và test Adenosine | |
| FFR >0.8 | |||
| CFR <2.0 | |||
| IMR ≥25 | |||
| HMR ≥1.9 | |||
| Phản ứng mạch khi test Acetylcholine | |||
| Đường kính giảm <90% hoặc không | |||
| Đau thắt ngực | |||
| Có biến đổi thiếu máu cơ tim/ECG | |||
| 4 | Đau ngực không do tim | Hướng dẫn chẩn đoán và test Adenosine | |
| FFR >0.8 | |||
| CFR ≥2.0 | |||
| IMR <25 | |||
| HMR <1.9 | |||
| Phản ứng mạch khi test Acetylcholine | |||
| Đường kính giảm <90% hoặc không | |||
| Không đau thắt ngực | |||
| Không biến đổi thiếu máu cơ tim/ECG | |||
| 5 | CAD không giới hạn dòng chảy | Hướng dẫn chẩn đoán và test Adenosine | |
| FFR >0.8 | |||
| CFR ≥2.0 | |||
| IMR <25 | |||
| HMR <1.9 | |||
| Phản ứng mạch khi test Acetylcholine | |||
| Đường kính giảm <90% hoặc không | |||
| Không đau thắt ngực | |||
| Không biến đổi thiếu máu cơ tim/ECG |
a: MVA không phụ thuộc tế bào nội mô có thể được chẩn đoán không xâm nhập bằng phương pháp trên. b: Giá trị IMR và HMR trong bảng có thể thay thế kháng trở vi mạch ( dựa trên kĩ thuật hóa loãng nhiệt hay Doppler: tương đối). c: hẹp CAD < 50%.
- Thuốc chống đau ngực
Điều trị triệu chứng đau ngực ở bệnh nhân INOCA là một thách thức vì bệnh nhân rất đa dạng và các thực nghiệm lâm sàng ngẫu nhiên còn thiếu. Các thuốc chống đau thắt ngực thông thường không đạt hiệu quả như mong đợi. Các thuốc nitrate tác dụng ngắn hiệu quả thay đổi và cần dùng lại nhiều lần. Thuốc nitrate tác dụng dài thường không hiệu quả, dung nạp kém và có thể khởi phát triệu chứng ở bệnh nhân với MVA do hậu quả cướp máu. Ở bệnh nhân có bằng chứng co mạch thượng tâm mạc hay vi mạch sau test acetylcholine, thuốc hàng đầu là ức chế kênh canxi. Bệnh nhân đau ngực do co mạch nặng, có thể phải dùng liều cao diltiazem (200g x 2 lần/ngày) hoặc phối hợp diltiazem với ức chế canxi dihydropyridine (Amlodipine). Bệnh nhân với MVA và giảm CFR và/hoặc tăng IMR (thể hiện tái cấu trúc tiểu động mạch), nên sử dụng thuốc chẹn Beta, thuốc ức chế kênh canxi, và thuốc ức chế men chuyển. Thuốc ức chế men chuyển đã được chứng minh cải thiện tiên lượng máu cơ tim ở bệnh nhân đau ngực vi mạch do tăng huyết áp, và ở phụ nữ rối loạn chức năng vi mạch. Trong thí nghiệm CorMicAm bệnh nhân sử dụng thuốc dựa theo kết quả test mạch vành, cho thấy cải thiện đau ngực và chất lượng cuộc sống sau 6 tháng – 1 năm theo dõi (37-39).
Ở phụ nữ quanh thời kỳ mãn kinh phối hợp liều thấp chẹn Beta chọn lọc cao hay thuốc chẹn α – Beta (Bisoprolol, Nebiprolol) với chẹn kênh canxi (diltiazem) có hiệu quả làm giảm triệu chứng đau ngực.
Chúng ta có thể sử dụng nicorandil phối hợp với thuốc dãn mạch nitrate tác dụng kéo dài có thể có hiệu quả dù có chút tác dụng phụ. Thuốc chống đau thắt ngực hàng một có thể phối hợp với ranolazine, thuốc chống đau thắt ngực qua cơ chế cải thiện thư giãn cơ tim và độ đàn hồi tim (compliance). Sử dụng Ivapradine cho bệnh nhân đau thắt ngực dai dẳng khi nghỉ, nhịp xoang còn >70/phút, tuy nhiên hiệu quả còn kém và còn nhiều tranh cãi.
Sử dụng thuốc chống trầm cảm liều thấp như Imipramine cũng có thể giảm triệu chứng, tuy nhiên cần nhớ nó cũng còn thiếu bằng chứng. Các hướng dẫn cũng đề nghị dùng Trimetazidine như là thuốc hàng hai ở bệnh nhân còn triệu chứng (40-43).
Các bệnh nhân kháng trị với các thuốc, có thể xem xét các biện pháp hỗ trợ khác (23):
- Liệu pháp xung nhịp tăng cường ngoài cơ thể (EECP): là một phương pháp không xâm lấn, được FDA công nhận, điều trị nhiều lần trong tuần để đạt hiệu quả tốt nhất. Trên những bệnh nhân CAD, EECP cải thiện thời gian đổ đầy, giảm đau ngực, và thời gian thay đổi ST.
- Liệu pháp tế bào gốc: Đang được sử dụng trên bệnh nhân CAD và rối loạn chức năng thất trái sau nhồi máu. Biện pháp này đang được nghiên cứu và cho thấy có hồi phục việc giảm chức năng mạch vành. Trên động vật đã cho thấy tiêm tế bào gốc giúp làm tăng trở lại số lượng các vi mạch vành.
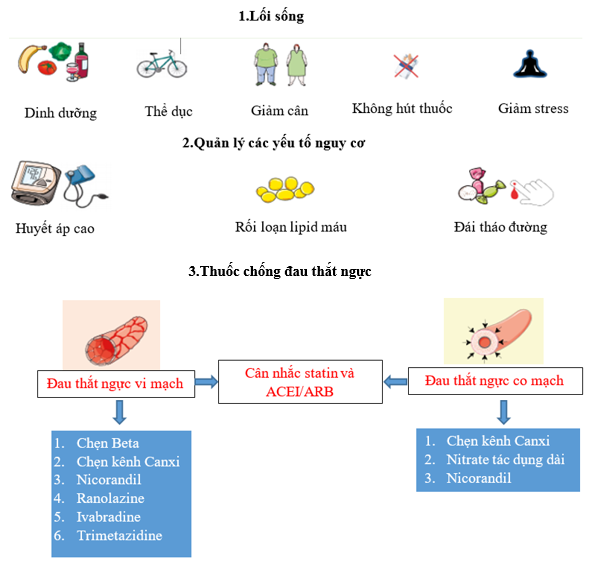
Hình 6. Điều trị INOCA (4)
II. KẾT LUẬN VÀ ĐỀ NGHỊ
- INOCA thường không được chẩn đoán đúng, và vì thế không có điều trị cá thể hóa trên nhóm bệnh nhân này. Những bệnh nhân này sẽ tiếp tục đau ngực tái phát, tái nhập viện và chụp mạch vành không cần thiết, cũng như có tiên lượng lâm sàng kém.
- Hiện nay chúng ta còn thiếu các nghiên cứu lớn về tỉ lệ, đánh giá sinh lý bệnh INOCA, công cụ chẩn đoán rối loạn chức năng vi mạch. Còn ít nghiên cứu sử dụng kĩ thuật không xâm nhập và xâm nhập để chẩn đoán INOCA cũng như hiệu quả các giải pháp điều trị của chúng. Vì vậy các tác giả đề nghị
- Nên ghi nhận INOCA như là một thể bệnh lâm sàng trong thực hành hằng ngày.
- Chỉ dẫn một cách toàn diện để chẩn đoán và điều trị nên được thực hiện bởi bác sĩ lâm sàng và tim mạch can thiệp chuyên về vấn đề này.
- Cần có cảnh báo về vấn đề này qua các phương tiện truyền thông và các chương trình đào tạo y khoa liên tục (CME).
- Các điểm chính về INOCA:
- Phần lớn bệnh nhân trải qua chụp mạch vành vì đau ngực và có bằng chứng TMCBCT mà không có bệnh động mạch vànhtắc nghẽn. Tình trạng này gọi là INOCA.
- Thường ở nữ > nam
- CMD, đơn độc hay phối hợp với bệnh mạch vành, là cơ chế của TMCBCT và triệu chứng đau ngực ở bệnh nhân INOCA.
- INOCA không phải là tình trạng lành tính mà kết hợp với tỉ lệ biến cố tim mạch, giảm chất lượng cuộc sống giống như bệnh mạch vành tắc nghẽn.
- INOCA thường không được chẩn đoán, nên cũng không được điều trị chuyên biệt dựa trên nhóm bệnh nhân này.
- Nhiều kĩ thuật không xâm nhập như siêu âm tim qua thành ngực PET, MRI đang có sẵn để xác định TMCB trong INOCA.
- Chiến lược xâm nhập, sử dụng chụp mạch vành và thủ thuật chẩn đoán can thiệp bao gồm dây dẫn chẩn đoán, đo áp lực và lưu lượng, test phản ứng mạch vành bằng thuốc trong phòng thông tim phải được áp dụng để chẩn đoán phân biệt giữa đau ngực co mạch, đau ngực vi mạch và đau không do tim.
- Chỉ dẫn điều trị hiện nay tập trung vào cải thiện tiên lượng ngắn và dài hạn bao gồm điều trị theo cá thể thay đổi lối sống, điều trị các yếu tố nguy cơ như trong dự phòng bệnh tim mạch và điều trị thuốc để cải thiện tình trạng TMCBCT và triệu chứng.
- Với bệnh nhân đau ngực co mạch, thuốc chẹn kênh canxi, tiếp theo là nitrate, nếu còn triệu chứng dùng thêm nicorandil.
- Bệnh nhân đau ngực vi mạch dựa trên bất thường CFR và/hoặc tăng IMR (chứng tỏ tái cấu trúc vi mạch), điều trị ban đầu với chẹn Beta, tiếp theo chẹn kênh canxi. Nếu còn triệu chứng sử dụng thêm nicorandil, ranolazine và EECP.
- Bệnh nhân đau ngực vi mạch dựa trên co thắt vi mạch, điều trị ban đầu chẹn kênh canxi, tiếp theo là ranozaline và EECP.
- Sử dụng liều thấp chống trầm cảm (Imipramine) và dẫn xuất Xanthine (bệnh nhân không có nhịp nhanh), có thể có ích lợi để giảm mức độ triệu chứng.
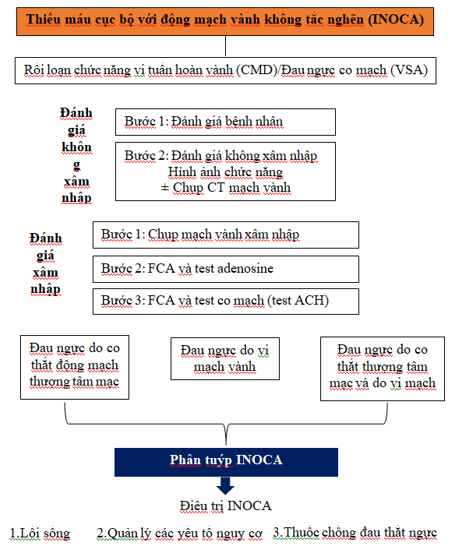
@ Tóm tắt chiến lược đánh giá, chẩn đoán và điều trị nêu ở hình trung tâm (Visual summary) dưới đây. (FCA: Functional coronary angiography).
TÀI LIỆU THAM KHẢO
- GBD 2015 Mortality and Causes of Death Collaborators. Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980-2015: a systematic analysis for the Global Burden of Disease Study 2015. Lancet. 2016; 388:1459-1544.
- Knuuti J, Wijns W, Saraste A et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020:41:407-477.
- Reeh J, Therming CB, Heitmann M. Prediction of obstructive coronary artery disease and prognosis in patients with suspected stable angina. Eur Heart J. 2019;40:1426-1435.
- C et al: An EAPCI Expert Consensus Document on Ischaemia with Non-Obstructive Coronary Arteries in Collaboration with European Society of Cardiology Working Group on Coronary Pathophysiology & Microcirculation Endorsed by Coronary Vasomotor Disorders International Study Group. EuroIntervention 2021;16:1049-1069.
- Camici PG, Crea F. Coronary microvascular dysfunction. N Engl J Med. 2007;356:830-840.
- Khuddus MA, Pepine CJ, Handberg EM et al. An intravascular ultrasound analysis in women experiencing chest pain in the absence of obstructive coronary artery disease: a substudy from the National Heart, Lung and Blood Institute-Sponsored Women’s Ischemia Syndrome Evaluation (WISE). J Interv Cardiol. 2010; 23:511-519.
- Camici PG, d’Amati G, Rimoldi O. Coronary microvascular dysfunction: mechanisms and functional assessment. Nat Rev Cardiol. 2015; 12:48-62.
- Crea F, Camici PG, Bairey Merz CN. Coronary microvascular dysfunction: an update. Eur Heart J. 2014;35:1101-1111.
- Ong P, Camici PG, Beltrame JF et al. International standardization of diagnostic criteria for micro-vascular angina. Int J Cardiol. 2018; 250:16-20.
- Mejia-Renteria H, van der Hoeven N, van de Hoef TP et al . Targeting the dominant mechanism of coronary microvascular dysfunction with intracoronary physiology tests. Int J Cardiovasc Imaging. 2017; 33:1041-1059.
- Hiroaki Shimokawa: Coronary Vasomotion Abnormalities. Springer Nature Singapore Pte Ltd. 2021: 3-21.
- Beltrame JF, Crea F, Kaski JC et al. International standardization of diagnostic criteria for vasospastic angina. Eur Heart J. 2015; 38:2565-2568.
- Montalescot G, Sechtem U, Achenbach S et al. 2013 ESC guidelines on the management of stable coronary artery disease: the Task Force on the management of stable coronary artery disease of the European Society of Cardiology. Eur Heart J. 2013; 34:2949-3003.
- Bairey Merz CN, Shaw LJ, Reis SE et al. WISE Investigators. Insights from the NHLBI-Sponsored Women’s Ischemia Syndrome Evaluation (WISE) study: part II: gender differences in presentation, diagnosis, and outcome with regard to gender-based pathophysiology of atherosclerosis and macrovascular and microvascular coronary disease. J Am Coll Cardiol. 2006; 47:S21-S29.
- Reeh J, Therming CB, Heitmann M. Prediction of obstructive coronary artery disease and prognosis in patients with suspected stable angina. Eur Heart J. 2019; 40:1426-1435.
- Mosca L, Linfante AH, Benjamin EJ et al. National study of physician awareness and adherence to cardiovascular disease prevention guidelines. Circulation. 2005; 111:499-510.
- Biddle C, Fallavollita JA, Homish GG, Giovino GA, Orom H. Gender differences in symptom misattribution for coronary heart disease symptoms and intentions to seek health care. Women Health. 2020; 60:367-381.
- Brainin P, Frestad D, Prescott E. The prognostic value of coronary endothelial and microvascular dysfunction in subjects with normal or non-obstructive coronary artery disease: a systematic review and meta-analysis. Int J Cardiol. 2018; 254:1-9.
- Jespersen L, Abildstrom SZ, Hvelplund A. Burden of hospital admission and repeat angiography in angina pectoris patients with and without coronary artery disease: a registry-based cohort study. PLoS One. 2014; 9:e93170.
- Radico F, Zimarino M, Fulgenzi F et al. Determinants of longterm clinical outcomes in patients with angina but without obstructive coronary artery disease: a systematic review and meta-analysis. Eur Heart J. 2018; 39:2135-2146.
- Lanza GA, Sestito A, Sgueglia GA et al. Current clinical features, diagnostic assessment and prognostic determinants of patients with variant angina. Int J Cardiol. 2007; 118:41-47.
- Panting JR, Gatehouse PD, Yang GZ et al. Abnormal subendocardial perfusion in cardiac syndrome X detected by cardiovascular magnetic resonance imaging. N Engl J Med. 2002;346: 1948-1953.
- Nguyễn Thanh Hiền, Nguyễn Thị Lệ Trang, Vũ Hoàng Vũ: Đau ngực vi mạch do bệnh mạch vành không tắc nghẽn: sinh lý bệnh, chẩn đoán và điều trị. Chuyên đề tim mạch học. 2019;Tháng 8(chan doan. Them 2).
- Xaplanteris P, Fournier S, Keulards DCJ et al. Catheter-based measurements of absolute coronary blood flow and microvascular resistance. Circ Cardiovasc Interv. 2018; 11:e006194 (xam lan 2,9).
- Ford TJ, Stanley B, Good R. Stratified medical therapy using invasive coronary function testing in angina: the CorMicA trial. J Am Coll Cardiol. 2018; 72:2841-2855.
- Radico F, Cicchitti V, Zimarino M, De Caterina R. Angina pectoris and myocardial ischemia in the absence of obstructive coronary artery disease: practical considerations for diagnostic tests. JACC Cardiovasc 2014; 7: 453-463.
- Widmer RJ, Samuels B, Samady H. The functional assessment of patients with non-obstructive coronary artery disease: expert review from an international microcirculation working group. EuroIntervention. 2019; 14:1694-1702.
- Rahman H, Corcoran D, Aetesam-Ur-Rahman M et al. Diagnosis of patients with angina and non-obstructive coronary disease in the catheter laboratory. Heart. 2019; 105:1536-1542.
- Lee JM, Jung JH, Hwang D et al. Coronary flow reserve and microcirculatory resistance in patients with intermediate coronary stenosis. J Am Coll Cardiol. 2016; 67: 1158-1169.
- Williams RP, de Waard GA, De Silva K et al. Doppler versus thermodilution-derived coronary microvascular resistance to predict coronary microvascular dysfunction in patients with acute myocardial infarction or stable angina pectoris. Am J Cardiol. 2018; 121:1-8.
- Ong P, Athanasiadis A, Sechtem U. Intracoronary acetylcholine provocation testing for assessment of coronary vasomotor disorders. J Vis Exp. 2016; 114:54295. doi: 3791/54295
- Suhrs HE, Michelsen MM, Prescott E. Treatment strategies in coronary microvascular dysfunction: a systematic review of interventional studies. Microcirculation. 2019; 26:e12430. doi: 10.1111/micc.12430
- Piepoli MF, Hoes AW, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice. Eur Heart J. 2016; 37:2315-2381.
- Williams B, Mancia G, Spiering W et al. 2018 ESC/ESH Guidelines for the management of arterial hypertension. Eur Heart J. 2018; 39: 3021-3104.
- Scott M. Grundy et al: 2018 AHA/ACC/AACVPR/AAPA/ABC/ACPM/ADA/AGS/APhA/ASPC/NLA/PCNA Guideline on the Management of Blood Cholestero. Journal of the American College of Cardiology (2018), doi: https://doi.org/10.1016/j.jacc.2018.11.003.
- F, Baigent. C et al: 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. European Heart Journal (2019) 00, 1-78. ESC/EAS GUIDELINES. doi:10.1093/eurheartj/ehz455
- Crea F, Lanza GA. Treatment of microvascular angina: the need for precision medicine. Eur Heart J. 2016; 37:1514-151.
- . Kaski JC, Crea F, Gersh BJ, Camici PG. Reappraisal of ischemic heart disease. Circulation. 2018; 138:1463-1480.
- Ford TJ, Stanley B, Sidik N. 1-Year outcomes of angina management guided by invasive coronary function testing (CorMicA). JACC Cardiovasc Interv. 2020; 13:33-45.
- Guarini G, Huqi A, Morrone D, Capozza P, Todiere G, Marzilli M. Pharmacological approaches to coronary microvascular dysfunction. Pharmacol Ther. 2014; 144:283-302
- . Cattaneo M, Porretta AP, Gallino A. Ranolazine: drug overview and possible role in primary microvascular angina management. Int J Cardiol. 2015; 181:376-381.
- Mehta PK, Sharma S, Minissian M et al. Ranolazine reduces angina in women with ischemic heart disease: results of an open-label, multicenter trial. J Womens Health (Larchmt). 2019; 28:573-582.
- Villano A, Di Franco A, Nerla RF. Effects of ivabradine and ranolazine in patients with microvascular angina pectoris. Am J Cardiol. 2013; 112:8-13.







