MỞ ĐẦU
Can thiệp mạch vành qua da (CTMVQD) làm giảm đau thắt ngực và phạm vi thiếu máu cơ tim cục bộ nhưng các thử nghiệm trước đây không phát hiện lợi ích sống còn của phương pháp điều trị này.
ThS.BS TRẦN CÔNG DUY
Bộ Môn Nội Tổng Quát
Đại Học Y Dược TP. Hồ Chí Minh
Ngược lại, ở các bệnh nhân nhồi máu cơ tim cấp ST chênh lên, CTMVQD tăng tỉ lệ sống còn [1],[2] và ở các bệnh nhân nhồi máu cơ tim không ST chênh lên, CTMVQD cải thiện sống còn dài hạn và giảm các biến cố tim mạch sớm và muộn [3],[4]. Tuy nhiên, sự không chắc chắn về ảnh hưởng của CTMVQD đối với sống còn dài hạn ở bệnh tim thiếu máu cục bộ mạn vẫn còn tồn tại. Thử nghiệm COURAGE (the Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation) so sánh chiến lược điều trị nội khoa tối ưu đơn thuần với điều trị nội khoa tối ưu cộng CTMVQD ở các bệnh nhân bệnh tim thiếu máu cục bộ mạn. Nghiên cứu đó không phát hiện sự khác biệt có ý nghĩa giữa hai nhóm điều trị về tổ hợp kết cục chính của tử vong do mọi nguyên nhân hoặc nhồi máu cơ tim không tử vong hoặc bất kỳ biến cố tim khác (bao gồm tử vong do mọi nguyên nhân hoặc nhập viện vì hội chứng mạch vành cấp) trong thời gian theo dõi trung vị 4,6 năm [5]. Các bệnh nhân bệnh tim thiếu máu cục bộ mạn trong nghiên cứu COURAGE gốc đã được theo dõi mở rộng đến 15 năm để đánh giá ảnh hưởng của CTMVQD đối với sống còn dài hạn. Bài báo này sẽ cập nhật kết quả mới nhất của nghiên cứu COURAGE theo dõi mở rộng.
PHƯƠNG PHÁP
Giám sát nghiên cứu
Thử nghiệm COURAGE và nghiên cứu theo dõi mở rộng được tài trợ và giám sát bởi chương trình nghiên cứu hợp tác của Bộ Cựu Chiến Binh Hoa Kỳ. Ban Chấp Hành thử nghiệm COURAGE thiết kế nghiên cứu, đánh giá kết quả, chịu trách nhiệm về phân tích và quyết định xác nhận bản thảo xuất bản và đảm bảo tính chính xác của phân tích dữ liệu và nội dung bài báo nghiên cứu. Nghiên cứu theo dõi mở rộng được thiết kế bởi các thành viên của Ủy Ban Xuất Bản Thử Nghiệm COURAGE.
Đối tượng nghiên cứu
Thiết kế và các kết quả nghiên cứu của thử nghiệm COURAGE đã được công bố trước đây [5-7]. 2.287 bệnh nhân (1.355 ở Hoa Kỳ và 932 ở Canada) đã được nhận vào nghiên cứu; tất cả bệnh nhân có đau thắt ngực ổn định mạn tính hoặc thiếu máu cơ tim cục bộ yên lặng. Phát hiện khách quan của thiếu máu cơ tim cục bộ được đánh giá bằng nghiệm pháp gắng sức hoặc thay đổi ST-T mới trên điện tâm đồ lúc nghỉ, và chụp mạch vành phát hiện hẹp ít nhất 70% động mạch vành thượng tâm mạc. Các bệnh nhân bị đau thắt ngực trong trung vị 26 tháng (trung bình sáu cơn mỗi tuần) trước khi nhận vào; 58% bị đau thắt ngực CCS II hoặc III. Dân số nghiên cứu có các yếu tố nguy cơ tim mạch có ý nghĩa lâm sàng lúc đầu (67% bệnh nhân có tăng huyết áp, 71% có rối loạn lipid máu, 34% có đái tháo đường, 29% hút thuốc lá chủ động, 39% có tiền sử nhồi máu cơ tim và 26% có tiền sử CTMVQD hoặc phẫu thuật bắc cầu động mạch vành). Chụp mạch vành phát hiện bệnh nhiều nhánh mạch vành ở 69% bệnh nhân; 68% bệnh nhân có tổn thương động mạch liên thất trước; 24% bệnh nhân hẹp hơn 50% đoạn gần động mạch liên thất trước. Tỉ lệ tử vong hoặc nhồi máu cơ tim mỗi năm là 4,3% trong nghiên cứu gốc.
Điều trị và theo dõi
Sau khi ký giấy cam kết, những người tham gia nghiên cứu COURAGE gốc được phân ngẫu nhiên chiến lược điều trị ban đầu gồm điều trị nội khoa tối ưu đơn thuần (nhóm điều trị nội khoa) hoặc điều trị nội khoa tối ưu cộng CTMVQD (nhóm CTMVQD). Can thiệp bằng thuốc và thay đổi lối sống theo các hướng dẫn thực hành lâm sàng được áp dụng giống nhau ở hai nhóm điều trị [8]. Mục tiêu yếu tố nguy cơ tim mạch trong thử nghiệm COURAGE bao gồm mục tiêu LDL-C 60 – 85 mg/dL (1,6 – 2,2 mmol/L), sau đó được sửa thành dưới 70 mg/dL (1,8 mmol/L) và mục tiêu huyết áp dưới 130/85 mmHg. Tham vấn thay đổi lối sống bao gồm các chiến lược ngừng hút thuốc lá và tư vấn về tập thể dục, dinh dưỡng và kiểm soát cân nặng. CTMVQD được thực hiện theo đánh giá của thủ thuật viên và thực hành tốt nhất đang thịnh hành. Thủ thuật viên tự do lựa chọn bất kỳ kỹ thuật can thiệp chính hoặc phụ được chấp thuận bởi FDA để hoàn thành tái thông mạch vành an toàn và hiệu quả. Tái thông mạch vành hoàn toàn được khuyến khích nhưng không bắt buộc nếu mang lại nguy cơ quá mức cho bệnh nhân theo đánh giá của thủ thuật viên. Stent phủ thuốc không có sẵn cho đến 6 tháng cuối chọn lựa bệnh nhân và chỉ được sử dụng ở 3% bệnh nhân phân nhóm ngẫu nhiên.
Trong thử nghiệm COURAGE gốc, các bệnh nhân được theo dõi mỗi tháng trong 3 tháng đầu, lúc 6 tháng và mỗi 6 tháng sau đó trong 2,5 đến 7 năm (theo dõi trung vị 4,6 năm). Kết cục lâm sàng đến cuối nghiên cứu được phân tích bởi một ủy ban độc lập không biết phân nhóm điều trị ngẫu nhiên.
Sống còn dài hạn
Các bệnh nhân ở Hoa Kỳ được yêu cầu cung cấp mã số An Ninh Xã
Hội (Social Security number) để theo dõi sống còn. Điều này không được cho phép bởi các Ủy Ban đánh giá ở Canada và một số nơi ở Hoa Kỳ. Hầu như tất cả bệnh nhân (99,4%) cho phép thu thập mã số An Ninh Xã Hội để theo dõi sống còn và các bệnh nhân này được bao gồm trong đoàn hệ theo dõi mở rộng. Đối với các bệnh nhân trong nghiên cứu đoàn hệ theo dõi mở rộng, mã số An Ninh Xã Hội được xét theo Chỉ Số Tử Vong Quốc Gia và cơ sở dữ liệu được tìm kiếm về tử vong do mọi nguyên nhân từ 1999 đến 2012. Các bệnh nhân với mã số An Ninh Xã Hội không phù hợp với Chỉ Số Tử Vong Quốc Gia và không phải là cựu chiến binh được xem là còn sống vào ngày 31 tháng 12, năm 2012.
Phân tích thống kê
Nhóm nghiên cứu sử dụng phép kiểm chi bình phương hoặc Wilcoxon rank-sum để so sánh các biến định tính ban đầu giữa nhóm điều trị nội khoa và nhóm CTMVQD và phép kiểm Student t-test để so sánh các biến số định lượng ban đầu của các nhóm. Phương pháp Kaplan-Meier được dùng để ước đoán tỉ lệ tử vong tích lũy và thống kê log-rank phân tầng dùng để đánh giá hiệu quả của CTMVQD so với điều trị nội khoa về tổ hợp kết cục chính. Mô hình hồi quy tỉ lệ nguy cơ Cox bao gồm tất cả biến số ban đầu với trị số p ≤ 0,05 khi so sánh giữa hai nhóm được sử dụng để thực hiện phân tích sống còn hiệu chỉnh, và đánh giá tương tác việc phân nhóm điều trị và biến số thiết kế (mã số An Ninh Xã Hội sẵn có). Phân tích được thực hiện theo nguyên tắc dự định điều trị. Trị số p ≤ 0,01 được xem có ý nghĩa thống kê đối với tất cả phân tích dưới nhóm và tương tác.
KẾT QUẢ
Đặc điểm bệnh nhân ban đầu
Dữ liệu theo dõi mở rộng (như thông tin sống còn sau thử nghiệm) có sẵn với 1.211 bệnh nhân (53% dân số nghiên cứu gốc). Đặc điểm ban đầu của các bệnh nhân có và không có theo dõi mở rộng phân chia theo nhóm điều trị được trình bày ở Bảng 1. Có nhiều sự khác nhau có ý nghĩa về đặc điểm ban đầu giữa các bệnh nhân có và không có theo dõi mở rộng. Tuy nhiên, không có đặc điểm ban đầu nào ngoại trừ tỉ lệ mới mắc bệnh phổi ở nhóm không theo dõi mở rộng khác nhau có ý nghĩa giữa nhóm điều trị nội khoa và nhóm CTMVQD.
Có nhiều bệnh nhân nam trong dân số cựu chiến binh hơn ở Canada và dân số không phải cựu chiến binh ở Hoa Kỳ (98% so với 78% và 71%). Có ít sự khác biệt lớn giữa các bệnh nhân có và không có theo dõi mở rộng nhưng có một khác biệt lớn là các bệnh nhân ở các đơn vị cựu chiến binh với theo dõi mở rộng có nhiều bệnh lâm sàng đồng mắc ban đầu hơn các bệnh nhân ở các đơn vị không có cựu chiến binh không được theo dõi mở rộng.
|
Bảng 1. Đặc điểm bệnh nhân ban đầu theo nhóm điều trị và theo dõi mở rộng |
|||||||||
|
Đặc điểm |
Không theo dõi mở rộng Điều trị nội khoa CTMVQD và |
Theo dõi mở rộng Điều trị nội khoa CTMVQD và tối ưu đơn thuần điều trị nội khoa (N=598) tối ưu(N=613) |
|||||||
|
Tuổi —năm |
61±10 |
61±10 |
63±10 |
63±10 |
|||||
|
Giới nam —% |
80 |
77 |
90 |
93 |
|||||
|
Da trắng —% |
93 |
93 |
80 |
81 |
|||||
|
Chỉ số khối cơ thể |
29±5 |
29±5 |
30±5 |
30±5 |
|||||
|
Chưa từng hút thuốc lá—% |
25 |
23 |
17 |
15 |
|||||
|
Tăng huyết áp —% |
55 |
55 |
79 |
77 |
|||||
|
Đái tháo đường —% |
29 |
26 |
42 |
39 |
|||||
|
Tiền sử gia đình bệnh mạch vành —% |
53 |
55 |
51 |
55 |
|||||
|
Tiền sử bệnh tim—% |
|||||||||
|
Suy tim |
4 |
5 |
5 |
5 |
|||||
|
Tiền sử NMCT |
41 |
43 |
37 |
35 |
|||||
|
Tiền sử CTMVQD |
10 |
10 |
22 |
20 |
|||||
|
Tiền sử bắc cầu động mạch vành |
6 |
6 |
15 |
15 |
|||||
|
Bệnh đi kèm —% |
|||||||||
|
Bệnh thận |
2 |
2 |
4 |
3 |
|||||
|
Bệnh gan |
2 |
2 |
2 |
2 |
|||||
|
Ung thư |
3 |
3 |
6 |
7 |
|||||
|
Bệnh phổi |
|||||||||
|
Không |
89 |
94 |
87 |
88 |
|||||
|
Nhẹ |
9 |
4 |
9 |
8 |
|||||
|
Trung bình |
2 |
1 |
4 |
4 |
|||||
|
Nặng |
<1 |
<1 |
1 |
<1 |
|||||
|
Triệu chứng —% |
|||||||||
|
Đau thắt ngực |
87 |
87 |
87 |
89 |
|||||
|
Phân độ CCS |
|||||||||
|
0 |
13 |
13 |
13 |
11 |
|||||
|
I |
30 |
31 |
30 |
28 |
|||||
|
II |
42 |
38 |
34 |
34 |
|||||
|
III |
16 |
18 |
23 |
27 |
|||||
|
Chụp mạch vành —% |
|||||||||
|
Số nhánh bị tổn thương |
|||||||||
|
1 |
32 |
35 |
29 |
29 |
|||||
|
2 |
37 |
38 |
40 |
40 |
|||||
|
3 |
31 |
28 |
31 |
32 |
|||||
|
LVEF |
63±10 |
62±11 |
59±11 |
60±12 |
|||||
|
Huyết áp — mmHg |
|||||||||
|
Tâm thu |
129±18 |
130±19 |
135±19 |
135±21 |
|||||
|
Tâm trương |
74±10 |
75±11 |
74±11 |
74±12 |
|||||
|
Trị số xét nghiệm — mg/dl |
|||||||||
|
LDL cholesterol 107±34 103 ± 34 104 ± 33 105 ± 35 |
|||||||||
|
HDLcholesterol |
43±12 |
43±12 |
39±11 |
39±11 |
|
||||
|
Triglycerides |
173±103 |
166±99 |
175±103 |
173±107 |
|
||||
Theo dõi
Thời gian theo dõi trung vị ở thử nghiệm gốc là 4,6 năm (trung bình 4,4 năm; giới hạn 0 đến 7). Thời gian theo dõi trung vị đối với tất cả bệnh nhân nghiên cứu bao gồm có và không có theo dõi mở rộng là 6,2 năm (trung bình 7,6 năm; giới hạn 0 đến 15,3). Thời gian theo dõi trung vị đối với các bệnh nhân được theo dõi mở rộng là 11,9 năm (trung bình 10,5 năm; giới hạn 0 đến 15,3).
Trong thử nghiệm gốc, 46 trong 1.149 bệnh nhân ở nhóm CTMVQD không trải qua CTMVQD. Trong thời gian theo dõi gốc, 228 bệnh nhân ở nhóm CTMVQD và 348 ở nhóm điều trị nội khoa trải qua tái thông mạch vành. Không có dữ liệu về tái thông mạch vành tiếp theo trong theo dõi mở rộng.
Phân tích sống còn
Tổng số 561 bệnh nhân (25% dân số nghiên cứu) tử vong trong quá trình theo dõi; 189 bệnh nhân tử vong trong thời gian theo dõi của nghiên cứu gốc và 381 tử vong trong thời gian theo dõi mở rộng. Tổng số 284 bệnh nhân (25%) tử vong xảy ra ở nhóm CTMVQD và 277 (24%) ở nhóm điều trị nội khoa (tỉ số nguy cơ không hiệu chỉnh của nhóm CTMVQD so với nhóm điều trị nội khoa 0,98; khoảng tin cậy (KTC) 95% 0,83 – 1,15; p=0,77). Hình 1A cho thấy đường cong sống còn đến 12 năm theo dõi ở các bệnh nhân ở nhóm CTMVQD và nhóm điều trị nội khoa so với đường cong sống còn của dân số Hoa Kỳ bắt cặp theo tuổi và giới [9]. Trong đoàn hệ bệnh nhân được theo dõi mở rộng, có 253 bệnh nhân tử vong (41%) ở nhóm CTMVQD và 253 (42%) ở nhóm điều trị nội khoa (tỉ số nguy cơ không hiệu chỉnh 0,95; KTC 95% 0,79 – 1,13; p = 0,53) (Hình 1B).
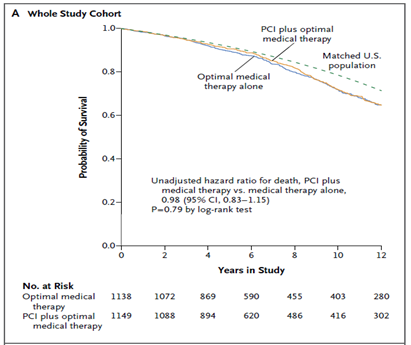
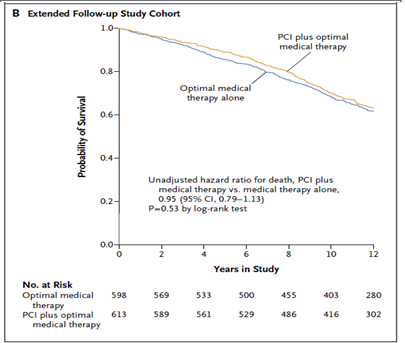
Hình 1. Kaplan-Meier ước đoán sống còn ở hai nhóm điều trị. Hình 1A trình bày số bệnh nhân nguy cơ trong toàn thể dân số nghiên cứu. Hình 1B trình bày số bệnh nhân nguy cơ được theo dõi mở rộng.
Phân tích đa biến và phân tích dưới nhóm
Ở các bệnh nhân không phải cựu chiến binh được theo dõi mở rộng, có 45 bệnh nhân tử vong (34%) ở nhóm CTMVQD và 41 bệnh nhân tử vong ở nhóm điều trị nội khoa (34%) trong khi ở các bệnh nhân cựu chiến binh được theo dõi mở rộng, có 208 bệnh nhân CTMVQD tử vong (43%) và 212 bệnh nhân (44%) điều trị nội khoa đơn thuần tử vong.
Khi tất cả biến số ban đầu cũng như biến số thiết kế (mã số An Ninh Xã Hội sẵn có) được đưa vào mô hinh hồi quy Cox, tỉ số nguy cơ tử vong do mọi nguyên nhân ở nhóm CTMVQD so với nhóm điều trị nội khoa là 1,03 (KTC 95% 0,83 – 1,21; p = 0,76). Hình 2 cho thấy ảnh hưởng của điều trị ở các phân nhóm biến số; không có sự tương tác có ý nghĩa giữa ảnh hưởng điều trị và bất kỳ biến số dưới nhóm.
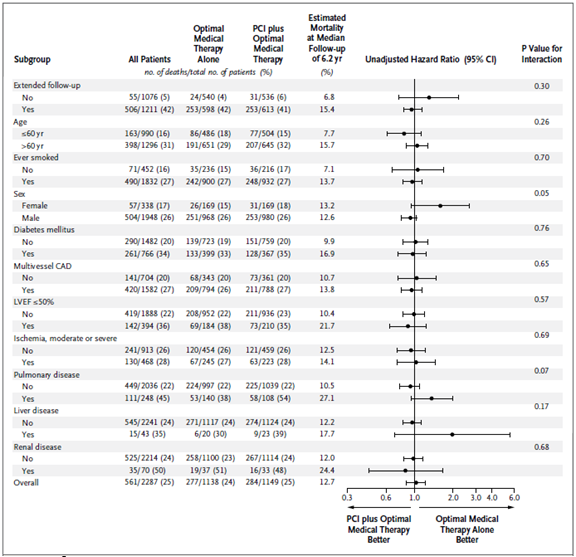
Hình 2. Ảnh hưởng của điều trị đối với tử vong do mọi nguyên nhân ở các phân nhóm (Age: tuổi; Eversmoked: đã từng hút thuốc lá; Sex: giới tính; Diabetes mellitus: đái tháo đường; Multivessel CAD: bệnh nhiều nhánh mạch vành; LVEF: phân suất tống máu thất trái; Ischemia, moderate or severe: thiếu máu cơ tim, trung bình hoặc nặng; Pulmonary disease: bệnh phổi; Liver disease: bệnh gan; Renal disease: bệnh thận)
BÀN LUẬN
Trong phân tích theo dõi mở rộng của nghiên cứu COURAGE, chiến lược CTMVQD ban đầu không liên quan với tử vong thấp hơn so với chiến lược điều trị nội khoa đơn thuần. Các phát hiện của nghiên cứu dựa vào dữ liệu thu thập trong thời gian theo dõi trung vị 6,2 năm và phù hợp với kết quả của nghiên cứu BARI 2D [10], bao gồm 2.368 bệnh nhân đái tháo đường và bệnh tim thiếu máu cục bộ mạn. Nghiên cứu BARI 2D không phát hiện lợi ích sống còn của CTMVQD về kết cục chính tử vong do mọi nguyên nhân trong thời gian theo dõi trung vị 5,3 năm.
Phân tích dữ liệu trước đây và hậu kiểm của thử nghiệm COURAGE đã cố gắng xác định phân nhóm bệnh nhân đặc hiệu có lợi từ chiến lược CTMVQD ban đầu nhưng không có phân nhóm nào có lợi ích sống còn kể cả phân nhóm bệnh nhân nguy cơ cao [11-15]. Tương tự, phân tích sống còn mở rộng bao gồm đoàn hệ các bệnh nhân nguy cơ cao hơn nguy cơ của dân số nghiên cứu chung, không có lợi ích sống còn được xác định trong theo dõi mở rộng; ngoài ra cũng không phát hiện tương tác phân nhóm theo điều trị.
Trong thử nghiệm gốc, đường cong sống còn có vẻ tách ra lúc 5 năm thiên về CTMVQD (tỉ số nguy cơ tử vong 0,87; KTC 95% 0,65 – 1,13) gợi ý lợi ích sống còn muộn của chiến lược CTMVQD ban đầu có thể nổi bật vào cuối thời gian theo dõi. Tuy nhiên, sau 15 năm theo dõi mở rộng, gần ½ bệnh nhân cựu chiến binh và ¼ bệnh nhân không phải cựu chiến binh trong nghiên cứu đã tử vong, và không có xu hướng muộn nào nổi bật gợi ý lợi ích sống còn của CTMVQD ban đầu. Tử vong cao hơn ở các bệnh nhân cựu chiến binh phản ánh đặc điểm nguy cơ cao hơn bao gồm lớn tuổi, giới nam, và tần suất cao hơn của các biến cố tiên đoán tử vong trong mô hình hồi quy Cox [16].
Dữ liệu quan sát từ các nghiên cứu sổ bộ gợi ý CTMVQD có lợi ích sống còn ở các bệnh nhân bệnh mạch vành [17-19], nhưng phân tích gộp sử dụng các phương pháp khác nhau và bao gồm cả nghiên cứu quan sát và ngẫu nhiên có các kết quả mâu thuẫn, chủ yếu do nhận vào các bệnh nhân hội chứng mạch vành cấp hoặc nhồi máu cơ tim cấp và trong một số trường hợp, hỗn hợp bệnh nhân CTMVQD và phẫu thuật bắc cầu động mạch vành [20],[21]. Các nghiên cứu quan sát và phân tích gộp bao gồm dữ liệu quan sát bị nhiễu bởi sai lệch chọn lựa, sự khác biệt có ý nghĩa về các biến số không đo được, và thường nhận vào các bệnh nhân hội chứng mạch vành cấp có lợi từ CTMVQD và không phân biệt rõ ràng với các bệnh nhân bệnh tim thiếu máu cục bộ mạn.
Gần 1/3 bệnh nhân (32,6%) trong thử nghiệm COURAGE đổi sang tái thông mạch vành trong thời gian theo dõi 2,5 đến 7 năm. Thời gian trung vị đổi chéo là 11 tháng [5],[22] và tỉ lệ đổi chéo sau 1 năm là chỉ 2,7% mỗi năm. Tuy nhiên, không có dữ liệu bao nhiêu bệnh nhân tái thông tiếp theo trong thời gian theo dõi mở rộng. Sự thiếu dữ liệu này là một hạn chế quan trọng của phân tích bởi vì không thể xác định khả năng sau khi điều trị nội khoa đơn thuần ban đầu, một bệnh nhân sẽ được xem xét CTMVQD hoặc phẫu thuật bắc cầu động mạch vành trong thời gian lâu hơn. Tỉ lệ tái thông cao trong thời gian theo dõi mở rộng sẽ làm giảm khả năng khác biệt về tử vong giữa hai nhóm nghiên cứu; do đó, dữ liệu theo dõi muộn có thể ít phản ánh phân nhóm điều trị ban đầu.
Một số hạn chế khác của nghiên cứu này nên được xem xét. Thứ nhất, nghiên cứu chỉ xác định sống còn trong thời gian theo dõi mở rộng ở hơn một nửa dân số nghiên cứu gốc. Đoàn hệ theo dõi mở rộng bao gồm chủ yếu cựu chiến binh và chỉ số lượng nhỏ người tham gia không phải là cựu chiến binh ở Hoa Kỳ, không có người Canada. Do đó, không thể có giấy cam kết theo dõi mở rộng của những người tham gia không phải cựu chiến binh trong thử nghiệm COURAGE là thiếu sót. Thứ hai, tử vong do mọi nguyên nhân được sử dụng làm kết cục là một hạn chế vì không cho phép phân biệt giữa tử vong do tim và không do tim. Thứ ba, các phương pháp điều trị cũ hơn như loại stent, kỹ thuật dụng cụ và điều trị thuốc là hạn chế thường gặp đối với nghiên cứu kết cục dài hạn. Stent phủ thuốc ít được sử dụng trong thời gian nhận vào, và phẫu thuật bắc cầu động mạch vành không là chọn lựa tái thông theo đề cương nghiên cứu. Thứ tư, vì sự sử dụng phân suất dự trữ lưu lượng vành vẫn còn trong thời kỳ phôi thai trong thời gian tiến hành nghiên cứu COURAGE nên ít sử dụng đo lường xâm lấn; hẹp động mạch vành chỉ được đánh giá bằng quan sát [23],[24]. Tương tự, ít sử dụng siêu âm nội mạch vành hoặc các phương pháp hình ảnh mới khác có ý nghĩa tiên lượng [25],[26]. Cuối cùng, phải thừa nhận rằng các đặc điểm lâm sàng và dân số ban đầu như tỉ lệ bệnh nhân nữ thấp (15%) có thể đóng vai trò trong các phát hiện của nghiên cứu.
Tất cả các hạn chế này cũng như tử vong muộn tương đối cao liên quan bệnh tim thiếu máu cục bộ mạn mặc dù điều trị nội khoa tích cực nhấn mạnh tầm quan trọng của nghiên cứu ISCHEMIA đang thực hiện. Nghiên cứu này đang đánh giá ở các bệnh nhân bệnh tim thiếu máu cục bộ mạn và ít nhất thiếu máu cục bộ trung bình, chiến lược điều trị nội khoa tối ưu ban đầu phối hợp với thông tim và các kỹ thuật tái tưới máu đương thời (stent phủ thuốc thế hệ thứ hai, phẫu thuật bắc cầu động mạch vành, và sử dụng thích hợp đo phân suất dự trữ lưu lượng vành) có làm giảm tỉ lệ tử vong do nguyên nhân tim mạch hoặc nhồi máu cơ tim so với chiến lược điều trị nội khoa đơn thuần với thông tim và tái thông dành cho các bệnh nhân điều trị nội khoa tối ưu thất bại.
KẾT LUẬN
1.211 bệnh nhân (53%) tham gia nghiên cứu COURAGE gốc đã được theo dõi sống còn đến 15 năm trong nghiên cứu theo dõi mở rộng. Các đối tượng nghiên cứu có bệnh tim thiếu máu cục bộ mạn, chứng cứ khách quan về thiếu máu cơ tim cục bộ , bệnh mạch vành có ý nghĩa và nguy cơ tử vong đáng kể (tử vong khoảng 4% mỗi năm). Nghiên cứu theo dõi mở rộng cho thấy không có sự khác biệt về tỉ lệ sống còn dài hạn giữa chiến lược điều trị nội khoa tối ưu cộng CTMVQD so với điều trị nội khoa đơn tối ưu đơn thuần.
TÀI LIỆU THAM KHẢO
1. Fihn SD, Blankenship JC, Alexander KP, et al. 2014 ACC/AHA/AATS/PCNA/SCAI/STS focused update of the guideline for the diagnosis and management of patients with stable ischemic heart disease. Circulation 2014;130:1749-67.
2. Patel MR, Dehmer GJ, Hirshfeld JW, Smith PK, Spertus JA. ACCF/SCAI/STS/AATS/AHA/ASNC 2009 Appropriateness criteria for coronary revascularization: a report of the American College of Cardi- ology Foundation Appropriateness Criteria Task Force, Society for Cardiovascular Angiography and Interventions, Society of Thoracic Surgeons, American Association for Thoracic Surgery, American Heart Association, and the American Society of Nuclear Cardiology: endorsed by the American Society of Echocardiography, the Heart Failure Society of America, and the Society of Cardiovascular Computed Tomography. Circulation 2009;119:1330-52.
3. Bavry AA, Kumbhani DJ, Rassi AN, Bhatt DL, Askari AT. Benefit of early invasive therapy in acute coronary syndromes: a meta-analysis of contemporary randomized clinical trials. J Am Coll Cardiol 2006;48:1319-25.
4. Mehta SR, Cannon CP, Fox KA, et al. Routine vs selective invasive strategies in patients with acute coronary syndromes: a collaborative meta-analysis of randomized trials. JAMA 2005;293:2908-17.
5. Boden WE, ORourke RA, Teo KK, et al. Optimal medical therapy with or without PCI for stable coronary disease. N Engl J Med 2007;356:1503-16.
6. Boden WE, ORourke RA, Teo KT, et al. Impact of optimal medical therapy with or without percutaneous coronary intervention on long-term cardiovascular end points in patients with stable coronary artery disease (from the COURAGE Trial). Am J Cardiol 2009;104:1-4.
7. Mancini GB, Bates ER, Maron DJ, et al. Quantitative results of baseline angiography and percutaneous coronary intervention in the COURAGE trial. Circ Cardiovasc Qual Outcomes 2009;2:320-7.
8. Maron DJ, Boden WE, ORourke RA, et al. Intensive multifactorial intervention for stable coronary artery disease: optimal medical therapy in the COURAGE (Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation) trial. J Am Coll Cardiol 2010;55:1348-58.
9. Arias E. United States life tables, 2009. Natl Vital Stat Rep 2014;62:1-63.
10. Frye RL, August P, Brooks MM, et al. A randomized trial of therapies for type 2 diabetes and coronary artery disease. N Engl J Med 2009;360:2503-15.
11. Maron DJ, Spertus JA, Mancini GB, et al. Impact of an initial strategy of medical therapy without percutaneous coronary intervention in high-risk patients from the Clinical Outcomes Utilizing Revascularization and Aggressive DruG Evaluation (COURAGE) trial. Am J Cardiol 2009; 104:1055-62.
12. Teo KK, Sedlis SP, Boden WE, et al. Optimal medical therapy with or without percutaneous coronary intervention in older patients with stable coronary disease: a pre-specified subset analysis of the COURAGE (Clinical Outcomes Utilizing Revascularization and Aggressive druG Evaluation) trial. J Am Coll Cardiol 2009; 54:1303-8.
13. Sedlis SP, Jurkovitz CT, Hartigan PM, et al. Optimal medical therapy with or without percutaneous coronary intervention for patients with stable coronary artery disease and chronic kidney disease. Am J Cardiol 2009;104:1647-53.
14. Mancini GB, Hartigan PM, Bates ER, et al. Prognostic importance of coronary anatomy and left ventricular ejection fraction despite optimal therapy: assessment of residual risk in the Clinical Outcomes Utilizing Revascularization and Aggressive DruG Evaluation Trial. Am Heart J 2013; 166:481-7.
15. Mancini GB, Hartigan PM, Shaw LJ, et al. Predicting outcome in the COURAGE trial (Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation): coronary anatomy versus ischemia. JACC Cardiovasc Interv 2014;7:195-201.
16. Chaitman BR, Hartigan PM, Booth DC, et al. Do major cardiovascular outcomes in patients with stable ischemic heart disease in the clinical outcomes utilizing revascularization and aggressive drug evaluation trial differ by healthcare system? Circ Cardiovasc Qual Outcomes 2010;3:476-83.
17. Jones RH, Kesler K, Phillips HR III, et al. Long-term survival benefits of coronary artery bypass grafting and percutaneous transluminal angioplasty in patients with coronary artery disease. J Thorac Cardiovasc Surg 1996;111:1013- 25.
18. Smith PK, Califf RM, Tuttle RH, et al. Selection of surgical or percutaneous coronary intervention provides differential longevity benefit. Ann Thorac Surg 2006;82:1420-8.
19. Wu C, Camacho FT, Zhao S, et al. Long-term mortality of coronary artery bypass graft surgery and stenting with drug-eluting stents. Ann Thorac Surg 2013;95:1297-305.
20. Windecker S, Stortecky S, Stefanini GG, et al. Revascularisation versus medical treatment in patients with stable coronary artery disease: network meta-analysis. BMJ 2014;348:g3859.
21. Stergiopoulos K, Boden WE, Hartigan P, et al. Percutaneous coronary intervention outcomes in patients with stable obstructive coronary artery disease and myocardial ischemia: a collaborative meta-analysis of contemporary randomized clinical trials. JAMA Intern Med 2014;174: 232-40.
22. Spertus JA, Maron DJ, Cohen DJ, et al. Frequency, predictors, and consequences of crossing over to revascularization within 12 months of randomization to optimal medical therapy in the Clinical Outcomes Utilizing Revascularization and Aggressive Drug Evaluation (COURAGE) trial. Circ Cardiovasc Qual Outcomes 2013;6:409-18.
23. Tonino PAL, De Bruyne B, Pijls NHJ, et al. Fractional flow reserve versus angiography for guiding percutaneous coronary intervention. N Engl J Med 2009;360: 213-24.
24. De Bruyne B, Pijls NHJ, Kalesan B, et al. Fractional flow reserve-guided PCI versus medical therapy in stable coronary disease. N Engl J Med 2012;367:991-1001.
25. Fröhlich GM, Redwood S, Rakhit R, et al. Long-term survival in patients undergoing percutaneous interventions with or without intracoronary pressure wire guidance or intracoronary ultrasonographic imaging: a large cohort study. JAMA In- tern Med 2014;174:1360-6.
26. Oemrawsingh RM, Cheng JM, García- García HM, et al. Near-infrared spectroscopy predicts cardiovascular outcome in patients with coronary artery disease. J Am Coll Cardiol 2014;64:2510-8. Copyright © 2015 Massachusetts Medical Society







