THEO DÕI THUỐC KHÁNG ĐÔNG ĐƯỜNG UỐNG TRỰC TIẾP BẰNG CÁCH DỰA TRÊN 6 CHỮ CÁI TIẾNG ANH
Sáu chữ cái đầu tiên của bảng chữ cái tiếng Anh (ABCDEF) là nền tảng hình thành một bảng kiểm mới giúp theo dõi người bệnh điều trị bằng thuốc kháng đông đường uống trực tiếp để phòng ngừa đột quỵ do rung nhĩ.
Theo Tiến sĩ David J. Gladstone – Trung tâm Chăm sóc Sức khỏe Sunny Brook, Đại học Toronto, Canada: Bảng kiểm được thiết kế như một công cụ chuyển tải kiến thức y khoa thành dụng cụ hỗ trợ cho các thầy thuốc lâm sàng chăm sóc tốt nhất cho người bệnh đang dùng thuốc kháng đông đường uống trực tiếp.
Bảng kiểm cô đọng hàng trăm trang giấy của các khuyến cáo đã được công bố, các tài liệu chuyên khảo, kết quả của nhiều thử nghiệm lâm sàng và ý kiến của các chuyên gia thành dụng cụ dùng trong thực hành lâm sàng, trình bày trong một trang giấy, để có thể được sử dụng bởi các thầy thuốc chăm sóc sức khỏe ban đầu, các chuyên gia, các điều dưỡng và các dược sĩ đang chăm sóc cho người bệnh đang dùng thuốc kháng đông đường uống trực tiếp.
Bảng kiểm theo dõi người bệnh dùng thuốc kháng đông đường uống trực tiếp được xây dựng bởi một nhóm bác sĩ gồm nhiều chuyên khoa liên quan đến người bệnh rung nhĩ và sử dụng thuốc kháng đông. Bảng kiểm được xem xét và khuyến cáo sử dụng bởi Hiệp hội Nhịp tim châu Âu vào năm 2013, và đã được đăng trực tuyến trên Annals of Internal Medicine vào ngày 30 tháng 6, gồm những nội dung sau:
1. A (Adherence assessment and counseling): đánh giá và tư vấn sự tuân thủ
2. B (Bleeding risk assessment): đánh giá nguy cơ chảy máu
3. C (Creatinine clearance): đánh giá độ thanh thải creatinin (đối với các quyết định dùng thuốc)
4. D (Drug interaction assessment and counseling): đánh giá và tư vấn về sự tương tác thuốc
5. E (Examination): thăm khám (tập trung trên huyết áp và nguy cơ té ngã)
6. F (Final assessment and follow-up): đánh giá và theo dõi tiếp theo
Quản lý thuốc kháng đông nên được xem như là một quá trình đảm bảo chất lượng liên tục mà phụ thuộc vào sự cân bằng động học của nhiều yếu tố ảnh hưởng đến lợi ích so với nguy cơ, Tiến sĩ Gladstone nói. Các thuốc kháng đông đường uống trực tiếp có lợi thế là an toàn hơn so với warfarin, nhưng vẫn còn có những rủi ro. Vì vậy, người thầy thuốc cần theo dõi thường xuyên theo lịch trình, chuẩn hóa việc đánh giá theo dõi lâm sàng và tư vấn để tối ưu hóa lợi ích-nguy cơ trong điều trị thuốc kháng đông đường uống trực tiếp dài hạn.
Chỉ vì chúng ta không phải theo dõi bằng INR (international normalized ratio) cho các loại thuốc này, nhưng không có nghĩa là chúng ta không cần phải theo dõi người bệnh.
Chúng tôi khuyến khích các nghiên cứu để đánh giá loại công cụ thực hành lâm sàng này – Tiến sĩ Gladstone nói. Trong khi chờ đợi, chúng tôi hy vọng bảng kiểm sẽ là một công cụ hữu ích để sắp xếp, đánh giá người bệnh và hỗ trợ các thầy thuốc trong việc cung cấp thực hành tốt nhất cho người bệnh được nhận các loại thuốc này.
Bảng kiểm như thế này, nếu được sử dụng thường xuyên, có khả năng cải thiện kết cục người bệnh, đặc biệt là trong bối cảnh của những nghiên cứu gần đây chứng minh rằng, tuân thủ điều trị bằng thuốc kháng đông đường uống trực tiếp thường xuyên ở dưới mức tối ưu, tuân thủ kém tương quan với tăng nguy cơ đột quỵ và việc tuân thủ với thuốc kháng đông đường uống trực tiếp có thể được cải thiện đáng kể bởi một công cụ theo dõi người bệnh, được hướng dẫn thêm bởi dược sĩ.
(Dịch từ The ABCDEFs of Direct Oral Anticoagulant Monitoring. http://www.medscape.com/viewarticle/847198)
BỆNH NHÂN ĐỘT QUỴ LỚN TUỔI HƠN CÓ THỂ KHÔNG ĐƯỢC NHẬN ĐIỀU TRỊ KHÁNG ĐÔNG ĐỦ
Một nghiên cứu của Thụy Điển cho thấy: Sau một cơn đột quỵ thiếu máu cục bộ đầu tiên ở người bệnh rung nhĩ, lớn tuổi, những người bệnh nghèo và ít học hơn có thể có tỷ lệ thấp hơn nhận được một thuốc kháng đông đường uống.
Phát hiện của chúng tôi xác nhận sự bất bình đẳng về kinh tế xã hội trong việc kê đơn thuốc của thuốc kháng đông, tác giả nghiên cứu chính – Maria Sjolander, một nhà nghiên cứu về thống kê và dược học tại Đại học Umea, cho biết qua email.
Các nhà nghiên cứu đã nghiên cứu khoảng 12.000 người bệnh đột quỵ lần đầu, những người cũng đã có rung nhĩ và thấy chỉ có 36% trong số họ đã được kê thuốc kháng đông trước khi họ xuất viện.
Nhưng chỉ có 11% người bệnh ở tuổi 90 trở lên và 29% người bệnh ở tuổi 80 đã nhận được thuốc điều trị, so với 61% của người lớn dưới 70 tuổi, nghiên cứu cho thấy.
Khoảng 30% người bệnh nghèo và những người không có một trình độ văn hóa cao, so với 48% người bệnh có trình độ giáo dục đại học và 46% của những người giàu nhất, còn sống sót sau đột quỵ.
Nỗi sợ hãi của việc chảy máu do thuốc kháng đông là nguyên nhân thường gặp nhất, đặc biệt là đối với người cao tuổi, mặc dù dữ liệu chỉ rõ ràng rằng ở những người bệnh lớn tuổi, lợi ích lâm sàng thực sự của thuốc kháng đông là đặc biệt cao do nguy cơ đột quỵ cao của họ, tiến sĩ Daniela Poli, một nhà nghiên cứu tại Trung tâm huyết khối, Azienda Ospedaliero Universitaria Careggi, ở Florence, Italy cho biết.
Thuốc kháng đông có thể làm giảm nguy cơ đột quỵ khoảng 70%, trong khi nguy cơ xuất huyết do các thuốc kháng đông là khoảng 1-2% mỗi năm và cao hơn một chút ở người cao tuổi, Poli, người không tham gia vào cuộc nghiên cứu, cho biết qua email.
Một hạn chế của nghiên cứu này mà các nhà nghiên cứu đã thừa nhận vào ngày 16 tháng 6, trong tạp chí Stroke, là vì họ thiếu dữ liệu về mức độ nghiêm trọng của đột quỵ ở người bệnh và các điều kiện y tế khác mà có thể làm cho thuốc kháng đông ít có khả năng được kê toa hoặc không an toàn để sử dụng.
Tiến sĩ Mark Metersky, một giáo sư khoa phổi và khoa chăm sóc tích cực của Đại học y khoa Connecticut, Farmington, người không tham gia vào cuộc nghiên cứu cho biết: Mặc dù vậy, không có gì là ngạc nhiên khi các người bệnh cao tuổi ít có khả năng để được điều trị kháng đông hơn so với người trẻ tuổi, do người bệnh cao tuổi có nhiều nguy cơ bị chảy máu từ thuốc kháng đông, ví dụ như nguy cơ té ngã, có thể ngăn các thầy thuốc kê đơn có thuốc kháng đông.
Thầy thuốc cũng có thể thấy rằng quá nguy hiểm để kê những loại thuốc này cho những người ít học hơn vì lo rằng những người bệnh này có thể không dùng thuốc theo toa. Hoặc những người bệnh này có thể được điều trị tại các cơ sở chất lượng thấp hơn so với các người bệnh tương tự nhưng giàu có hơn.
Tuy nhiên, các người bệnh rung nhĩ mà không được điều trị kháng đông nên thảo luận với bác sĩ điều trị của họ để đánh giá nguy cơ đột quỵ và nguy cơ do dùng thuốc kháng đông.
(Dịch từ Older Stroke Patients May Not Get Needed Anticoagulant Therapy. http://www.medscape.com/viewarticle/847125)
CẦU KHÁNG ĐÔNG QUANH PHẪU THUẬT Ở BỆNH NHÂN RUNG NHĨ
(THỬ NGHIỆM LÂM SÀNG BRIDGE)
Bối cảnh
Cầu kháng đông quanh phẫu thuật chưa rõ cần thiết hay không ở những bệnh nhân rung nhĩ cần phải ngưng điều trị wafarin để phẫu thuật chương trình hoặc thực hiện những thủ thuật xâm lấn chọn lọc khác. Giả thiết của nghiên cứu là chế độ không cầu kháng đông sẽ không kém hơn chế độ cầu kháng đông với heparin trọng lượng phân tử thấp trong dự phòng huyết khối động mạch quanh phẫu thuật và sẽ cao hơn cầu kháng đông về nguy cơ chảy máu nặng.
Phương pháp
Đây là thử nghiệm lâm sàng ngẫu nhiên, mù đôi có đối chứng với giả dược, sau ngưng điều trị wafarin quanh phẫu thuật, bệnh nhân được phân nhóm ngẫu nhiên vào 2 nhóm: nhóm nhận được cầu kháng đông với heparin trọng lượng phân tử thấp (100 UI Dalteparin/Kg cân nặng), từ 3 ngày trước thủ thuật cho đến 24 giờ trước thủ thuật và tiếp tục sau đó cho 5-10 ngày sau thủ thuật, hoặc sẽ được vào nhóm giả dược với tiêm thuốc giả dưới da 2 lần/ngày. Điều trị warfarin được ngưng 5 ngày trước thủ thuật và cho lại trong vòng 24 giờ sau thủ thuật. Bệnh nhân được theo dõi liên tục 30 ngày sau thủ thuật. Kết cục tiên phát là huyết khối thuyên tắc động mạch (đột quỵ, thuyên tắc hệ thống, hoặc cơn thoáng thiếu máu não) và chảy máu nặng.
Kết quả
Trong tổng số 1884 bệnh nhân tham gia nghiên cứu, có 950 bệnh nhân không nhận cầu kháng đông và 934 bệnh nhân nhận được cầu kháng đông.Tỷ suất mới mắc huyết khối thuyên tắc động mạch là 0.4% trong nhóm không cầu và 0.3% trong nhóm có cầu kháng đông (khác biệt nguy cơ, 0.1%; 95% CI -0.6 đến 0.8, P = 0.01 cho so sánh không kém hơn). Tỷ suất mới mắc chảy máu nặng là 1.3% trong nhóm không cầu kháng đông và 3.2% trong nhóm có cầu kháng đông (nguy cơ tương đối RR, 0.41%; 95% CI 0.20 đến 0.78, P = 0.005 cho so sánh hơn).
Kết luận
Trong bệnh nhân rung nhĩ, việc ngưng điều trị warfarin trong các trường hợp mổ chương trình hoặc thực hiện những thủ thuật có xâm lấn theo chương trình khác, chế độ không cầu kháng đông cho thấy không kém hơn chế độ có cầu kháng đông quanh phẫu thuật với heparin trọng lượng phân tử thấp nhằm phòng ngừa huyết khối thuyên tắc động mạch mặt khác nó lại còn làm giảm nguy cơ chảy máu nặng.
|
Kết cục |
Không cầu kháng đông (N = 918) |
Cầu kháng đông |
Giá trị P |
|
Số bệnh nhân (%) |
|||
|
Tiên phát |
|||
|
Huyết tắc ĐM |
4 (0.4) |
3 (0.3) |
0.73 (0.01 ss không kém hơn) |
|
Đột quỵ |
2 (0.2) |
3 (0.3) |
|
|
TIA |
2 (0.2) |
0 |
|
|
Thuyên tắc hệ thống |
0 |
0 |
|
|
Chảy máu nặng |
12 (1.3) |
29 (3.2) |
0.005 |
|
Thứ phát |
|||
|
Tử vong |
5 (0.5) |
4 (0.4) |
0.88 |
|
Nhồi máu cơ tim |
7 (0.8) |
14 (1.6) |
0.10 |
|
Huyết khối TM sâu |
0 |
1 (0.1) |
0.25 |
|
Thuyên tắc phổi |
0 |
1 (0.1) |
0.25 |
|
Chảy máu nhẹ |
110 (12.0) |
187 (20.9) |
< 0.001 |
Nguồn:June 22, 2015-NEJM.org
IDARUCIZUMAB ĐẢO NGƯỢC TÁC DỤNG CỦA DABIGATRAN
(NGHIÊN CỨU RE-VERSE AD)
Bối cảnh
Hiện tại vẫn chưa có những tác nhân chuyên biệt nhằm đảo ngược tác dụng của các thuốc kháng đông đường uống không phải vitamin K. Idarucizumab, là 1 đoạn kháng thể, được phát triển để đảo ngược hiệu quả chống đông của Dabigatran.
Phương pháp
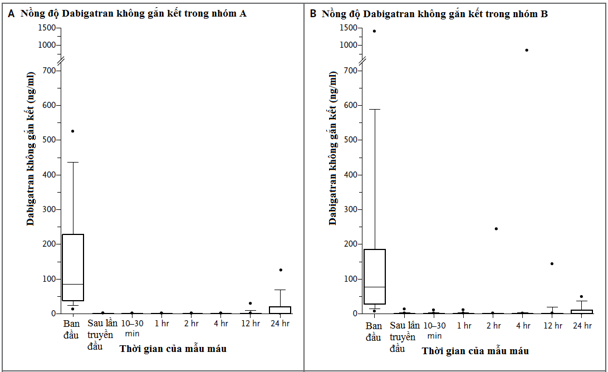
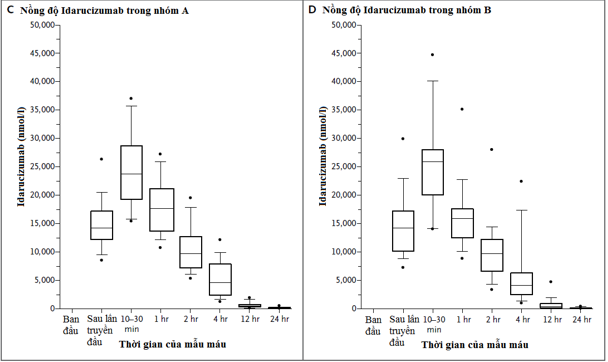
Nghiên cứu đoàn hệ tiến cứu này nhằm xác định tính an toàn của 5 g Idarucimab và khả năng đảo ngược hiệu quả kháng đông của dabigatran ở những bệnh nhân chảy máu nặng (nhóm A) hoặc cần những thủ thuật khẩn cấp (nhóm B). Kết cục tiên phát là phần trăm tối đa cho hiệu quả đảo ngược tình trạng kháng đông của dabigatran trong vòng 4 giờ sau khi cho idarucimab, dựa trên việc xác định thời gian thrombin pha loãng (dilute thrombin time) hoặc thời gian đông máu ecarin (ECT) tại 1 phòng xét nghiệm trung tâm. Kết cục thứ phát chính là tình trạng hồi phục cầm máu
Kết quả
Một phân tích tạm thời (interim analysis) được tiến hành bao gồm 90 bệnh nhân đang được điều trị idarucizumab (51bệnh nhân trong nhóm A và 39 bệnh nhân trong nhóm B). Trong 68 bệnh nhân có tăng thời gian thrombin pha loãng và 81 bệnh nhân có tăng ECT ban đầu, phần trăm đảo ngược tối đa trung vị là 100% (95% CI, 100 đến 100). Idarucizumab bình thường hóa kết quả test trong 88 đến 98% bệnh nhân, và hiệu quả này có bằng chứng tác dụng trong vài phút. Nồng độ dabigatran không gắn kết thấp hơn 20 ng/ml tại thời điểm 24 giờ ở 79% bệnh nhân. Trong 35 bệnh nhân ở nhóm A được đánh giá , tình trạng cầm máu (được xác định bởi các khảo sát viên địa phương) được hồi phục với thời gian trung vị là 11.4 giờ. Trong 36 bệnh nhân ở nhóm B được tiến hành thủ thuật, bình thường hóa tình trạng cầm máu đạt được 33 bệnh nhân, bất thường cầm máu nhẹ ở 2 bệnh nhân và bất thường cầm máu trung bình ở 1 bệnh nhân. Biến cố huyết khối xảy ra trong vòng 72 giờ sau điều trị Idarucimab được quan sát thấy ở 1 bệnh nhân dotình trạng kháng đông chưa được tái khởi động.
Kết luận
Idarucimab hồi phục hoàn toàn hiệu quả kháng đông của dabigatran trong vòng vài phút.
Nguồn:June 22, 2015-NEJM.org







