Dù các thuốc kháng Vit K đã được sử dụng lâu đời và rộng rãi như là một thuốc phòng ngừa thuyên tắc huyết khối trên những bệnh nhân thay van tim, bệnh nhân rung nhĩ có nguy cơ bị huyết khối cao nhưng việc kiểm soát hiệu quả cũng như tính an toàn của thuốc không phải là chuyện dễ dàng.
TS Tôn Thất Minh
Chúng ta đều biết các thuốc kháng Vit K tương tác với hơn 60 loại thuốc khác nhau và có nhiều thuốc trong số này là những thuốc được sử dụng thuờng xuyên trên lâm sàng như kháng viêm non-steroid (NSAIDs), Amiodarone, một số thuốc nhóm Fibrat, Cimetidine, thuốc chống trầm cảm ba vòng, một số loại kháng sinh hoặc ngay cả paracetamol cũng làm thay đổi nồng độ của warfarin trong máu. Ngoài ra, đây cũng là một trong những loại thuốc tương tác nhiều với thức ăn như tỏi, cải xanh, xà lách, gừng, bạch quả, một số loại thảo mộc.v.v. làm cho việc kiểm soát hiệu quả của kháng đông gặp nhiều khó khăn.
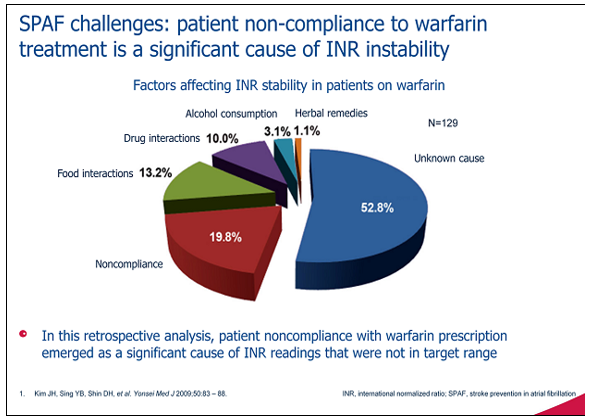
Dù bệnh nhân được theo dõi INR thường xuyên để chỉnh liều, và ngay cả khi đã tìm được liều phù hợp nhưng cũng không làm cho thầy thuốc yên tâm. Nếu làm một nghiên cứu sơ bộ trên những trường hợp đang dùng kháng Vit K, sẽ dễ nhận thấy rằng mức liều để đạt INR yêu cầu dao động giữa các bệnh nhân và ngay cả của cùng một bệnh nhân qua thời gian là rất khác biệt. Vì vậy, sự ra đời của các thuốc kháng đông thế hệ mới đem lại nhiều hi vọng cho cả thầy thuốc lẫn bệnh nhân vì có những đặc tính như khởi phát tác dụng nhanh, thời gian chấm dứt ngắn; đặc tính dược động học rõ ràng (ức chế trực tiếp Xa hay thrombin); ít tương tác thuốc- thuốc hay thuốc- thức ăn; không cần theo dõi INR định kì, liều cố định không cần dò liều. Tuy nhiên, có phải vì thế mà thuốc kháng Vit K lại mất đi vai trò của mình?
I. Kháng đông cũ và kháng đông mới, chọn lựa như thế nào là phù hợp?
Đầu tiên, cùng nhìn lại về sự khác biệt giữa kháng Vit K và các thuốc kháng đông thế hệ mới. Từ việc hiểu rõ những khác biệt về dược động học, thời gian đạt đỉnh, thời gian bán hủy của thuốc, cũng như chuyển hoá của thuốc trong cơ thể giúp ta chọn lựa thuốc một cách tối ưu nhất cho từng nhóm bệnh nhân. Ngoài ra, tổng hợp dữ liệu từ các nghiên cứu giúp ta định hình rõ hơn về ưu khuyết điểm của từng loại thuốc kháng đông thế hệ mới.
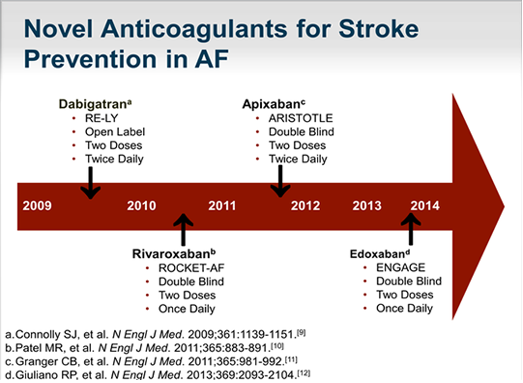
Các nghiên cứu chứng minh vai trò của các thuốc kháng đông thế hệ mới trong việc phòng ngừa huyết khối trên bệnh nhân rung nhĩ
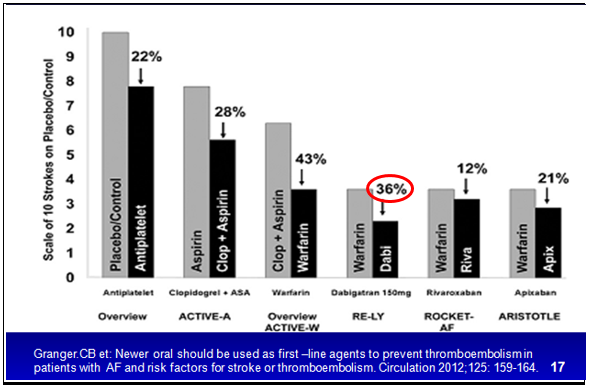
Tỉ lệ giảm đột quỵ của các thuốc kháng đông
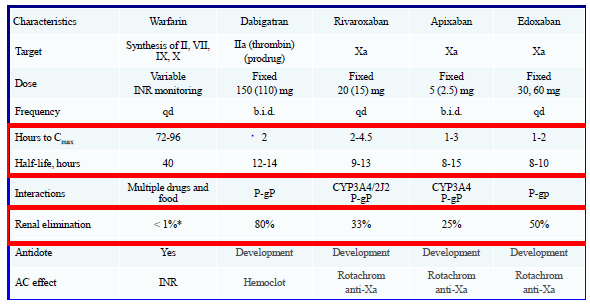
Những đặc tính quan trọng cần nhớ của các thuốc kháng đông thế hệ mới

Tương tác thuốc của các thuốc kháng đông thế hệ mới
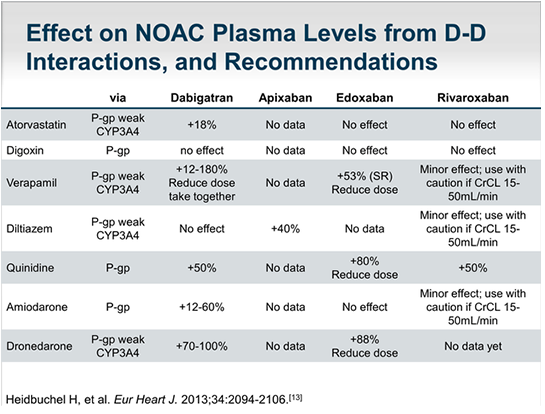
Dabigatran không chuyển hóa qua hệ CYP450 và không ảnh hưởng chuyển hóa của các thuốc phụ thuộc men này, không tương tác với thức ăn
So sánh tỉ lệ đột quỵ giữa Warfarin và Dabigatran ở bệnh nhân Châu Á
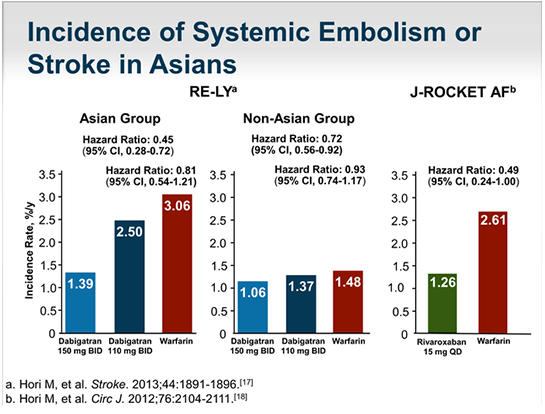
Khi phân tích những bệnh nhân Châu Á trong nghiên cứu RELY, nhận thấy hiệu quả phòng ngừa đột quỵ/ thuyên tắc hệ thống của Dabigatran nhất quán giữa bệnh nhân Châu Á và ngoài Châu Á. Nghiên cứu còn cho thấy Dabigatran giảm xuất huyết nặng ở bệnh nhân Châu Á nhiều hơn khi so sánh với Warfarin. Mặc dù bệnh nhân Châu Á có tỉ lệ dưới TTR cao và trẻ hơn, chảy máu khi dùng warfarin có xu hướng tăng ở bệnh nhân Châu Á so với ngoài Châu Á.
Những khuyến cáo mới về việc sử dụng thuốc kháng Vit K và kháng đông thế hệ mới:
Điều trị phòng ngừa huyết khối thuyên tắc ở BN rung nhĩ không bệnh van tim – Hướng dẫn tổng quát
|
Hướng dẫn |
Xếp loại |
Mức chứng cứ |
|
Kháng đông phòng ngừa huyết khối thuyên tắc được đề nghị cho tất cả bệnh nhân rung nhĩ, ngoại trừ: BN (cả nam và nữ) có nguy cơ thấp (tuổi < 65 và rung nhĩ đơn độc) hoặc có chống chỉ định. |
I |
A |
|
Việc chọn thuốc kháng đông nên dựa vào nguy cơ tuyệt đối của đột quỵ/ thuyên tắc huyết khối và nguy cơ chảy máu, lợi ích lâm sàng của mỗi bệnh nhân. |
I |
A |
|
Thang điểm CHA2DS2-VAScđược đề nghị áp dụng đánh giá nguy cơ đột quỵ ở BN rung nhĩ không bệnh van tim. |
I |
A |
|
BN có điểm CHA2DS2-VASc là 0 (tuổi < 65 và rung nhĩ đơn độc) thuộc nguy cơ thấp thì không điều trị kháng đông. |
I |
B |
|
BN có điểm CHA2DS2-VASc> 2,thuốc kháng đông uống được đề nghị trừ khi có chống chỉ định: -Kháng vitamin k (INR : 2-3 ), hoặc -Ức chế thrombin trực tiếp (dabigatran), hoặc -Ức chế yếu tố Xa (rivaroxaban, apixaban) |
I |
A |
|
BN có điểm CHA2DS2-VASc là 1, thuốc kháng đông uống nên được xem xét dựa trên đánh giá nguy cơ biến chứng xuất huyết và ý kiến của BN: -Kháng vitamin k (INR : 2-3 ), hoặc -Ức chế thrombin trực tiếp (dabigatran), hoặc -Ức chế yếu tố Xa (rivaroxaban, apixaban ) |
IIa |
A |
|
BN nữ, tuổi < 65 và rung nhĩ đơn độc (dù BN có điểm CHA2DS2-VASc là 1) có yếu tố nguy cơ thấp và không đề nghị dùng kháng đông. |
IIa |
B |
|
Khi BN từ chối dùng kháng đông (kháng vitamin K hoặc kháng đông mới), nên xem xét điều trị chống kết tập tiểu cầu: kết hợp aspirin 75-100 mg và clopidogrel 75mg/ngày (khi BN có nguy cơ xuất huyết thấp) hoặc aspirin 75-325 mg/ ngày (kém hiệu quả hơn). |
IIa |
B |
Điều trị phòng ngừa huyết khối thuyên tắc ở BN rung nhĩ không bệnh van tim – Hướng dẫn cho NOAC
|
Hướng dẫn |
Xếp loại |
Mức chứng cứ |
|
Khi không thể sử dụng kháng vitamin K chỉnh liều trên bệnh nhân rung nhĩ theo khuyến cáo do khó duy trì trị liệu, gặp tác dụng ngoại ý, hoặc không thể theo dõi INR, có thể thay bằng kháng đông thế hệ mới (NOAC): – Ức chế trực tiếp thrombin (dabigatran); hoặc – Ức chế yếu tố Xa (như rivaroxaban, apixaban) |
I |
B |
|
Trên bệnh nhân rung nhĩ có khuyến cáo dùng liệu pháp kháng đông, NOAC như: – Ức chế trực tiếp thrombin (dabigatran); hoặc – Ức chế yếu tố Xa (như rivaroxaban, apixaban) nên được xem xét hơn so với kháng vitamin K chỉnh liều (INR 2-3) cho hầu hết bệnh nhân do lợi ích lâm sàng thực sự mà NOAC mang lại. |
IIa |
A |
|
Nếu kê toa dabigatran, liều 150 mg x 2 lần/ngày nên được xem xét sử dụng cho hầu hết bệnh nhân. Liều 110 mg x 2 lần/ngày được khuyến cáo cho các trường hợp: – Bệnh nhân ≥ 80 tuổi – Sử dụng đồng thời thuốc gây tương tác (như verapamil) – Nguy cơ xuất huyết cao (HAS-BLED ≥ 3 điểm) – Suy thận mức độ trung bình (CrCl 30 – 49 mL/phút) |
IIa |
B |
|
Nếu kê toa rivaroxaban, liều20 mg, 1 lần/ngày nên được xem xét sử dụng cho hầu hết bệnh nhân. Liều 15 mg, 1 lần/ngày được khuyến cáo cho các trường hợp: – Nguy cơ xuất huyết cao (HAS-BLED ≥ 3 điểm) – Suy thận mức độ trung bình (CrCl 30 – 49 mL/phút) |
IIa |
C |
|
Khuyến cáo đánh giá chức năng thận (bằng CrCL) ban đầu và mỗi năm sau đó khi khởi trị với bất kỳ liệu pháp kháng đông thế hệ mới nào. Bệnh nhân suy thận mức độ trung bình thì đánh giá 2 – 3 lần/năm. |
IIa |
B |
|
Không sử dụng NOACs (dabigatran, rivaroxaban, and apixaban) ở bệnh nhân suy thận nặng (CrCl <30 mL/phút). |
III |
A |
Điều trị phòng ngừa huyết khối thuyên tắc ở BN rung nhĩ không bệnh van tim – Hướng dẫn tổng quát về xuất huyết
|
Hướng dẫn |
Xếp loại |
Mức chứng cứ |
|
|
Cần đánh giá nguy cơ xuất huyết khi kê toa thuốc chống huyết khối (bất kể là kháng vitamin K, NOAC, aspirin/clopidogrel, hay aspirin). |
I |
A |
|
|
Nên dùng thang điểm HAS-BLED để đánh giá nguy cơ xuất huyết, nếu điểm số ≥3 là nguy cơ xuất huyết cao và cần thận trọng, theo dõi và đánh giá BN thường xuyên sau khi bắt đầu dùng thuốc chống huyết khối, bất kể là thuốc kháng đông uống hay kháng tiểu cầu (Mức chứng cứ = A). Nên điều chỉnh những yếu tố nguy cơ xuất huyết có thể điều chỉnh được như HA không được kiểm soát, INR dao động nếu BN đang sử dụng VKA, thuốc uống kèm (aspirin, NSAIDs…), rượu… (Mức chứng cứ = B). Việc sử dụng thang điểm HAS-BLED nhằm mục đích để xác định các nguy cơ xuất huyết có thể điều chỉnh được, chứ không nhằm mục đích loại trừ BN khỏi việc sử dụng thuốc kháng đông uống (Mức chứng cứ = B). |
IIa |
A |
B |
|
Nguy cơ xuất huyết nặng do thuốc kháng kết tập tiểu cầu (liệu pháp phối hợp aspirin–clopidogrel và đặc biệt ở người cao tuổi, cũng như với liệu pháp aspirin đơn trị) nên được xem như là tương đương với kháng đông uống. |
IIa |
B |
|
Điều trị phòng ngừa huyết khối thuyên tắc ở BN rung nhĩ không bệnh van tim – Hướng dẫn cho Chuyển nhịp
|
Hướng dẫn |
Xếp loại |
Mức chứng cứ |
|
Đối với bệnh nhân bị rung nhĩ ≥48 giờ hoặc không rõ thời gian rung nhĩ, khuyên dùng kháng đông uống (Kháng vitamin K chỉnh INR từ 2-3 hoặc dabigatran) trong vòng 3 tuần trước khi và 4 tuần sau khi chuyển nhip, bất kể phương pháp chuyển nhịp (điện hoặc thuốc uống/tiêm TM) |
I |
B |
|
Đối với bệnh nhân có nguy cơ đột quỵ hoặc nguy cơ tái phát rung nhĩ, kháng đông uống là kháng vitamin K chỉnh liều (INR 2-3) hoặc một thuốc kháng đông uống thế hệ mới (NOAC) nên được tiếp tục uống suốt đời bất kể nhịp xoang được duy trì rõ rệt sau chuyển nhịp |
I |
B |
Xu hướng dùng thuốc kháng đông thế hệ mới và kháng Vit K ở Châu Âu
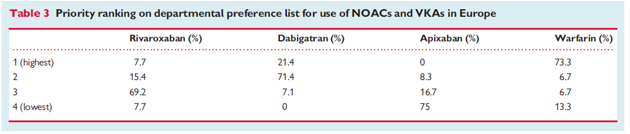
Một nghiên cứu được đăng trên tạp chí Stroke của Hội tim mạch Hoa Kì 4/2013 so sánh hiệu quả-chi phí điều trị của các thuốc kháng đông trong ngăn ngừa đột quỵ ở bệnh nhân rung nhĩ không do bệnh van tim
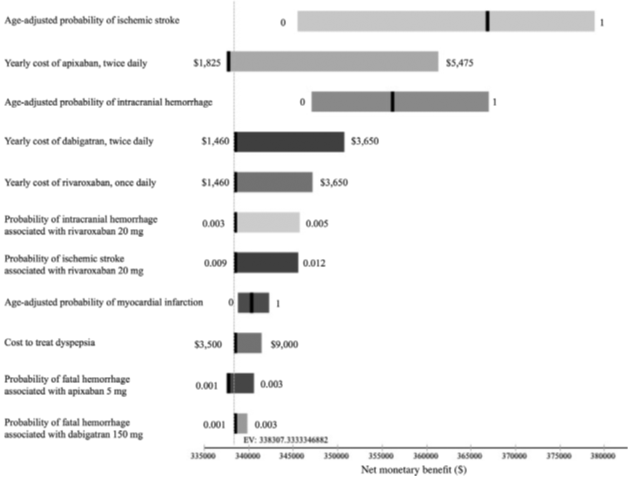
Mỗi thanh ngang trong sơ đồ đại diện cho các giá trị lợi ích tiền tệ dự kiến từ một loạt các giá trị đánh giá cho mỗi biến. Đường thẳng đứng màu đen đại diện cho một sự thay đổi trong điều trị ưu tiên cho một biến được được phân tích
Những bệnh nhân nên dùng kháng Vit K:
– Đang duy trì INR đạt chuẩn và ổn định với Warfarin
– Độ lọc cầu thận < 30 ml/phút.
– Suy gan nặng
– Có van cơ học
– Có bệnh van tim đáng kể đi kèm
– Không tuân thủ điều trị
– Bệnh nhân cần dùng kháng kết tập tiểu cầu kép
Chọn lựa thuốc kháng Vit K trong thực hành lâm sàng:
– Dùng thuốc 1 lần/ ngày: Rivaroxaban, Edoxaban
– Bệnh nhân có nguy cơ đột quỵ cao: Dabigatran
– Bệnh nhân có nguy cơ xuất huyết cao: Apixaban
II. Sử dụng Dabigatran trên lâm sàng:
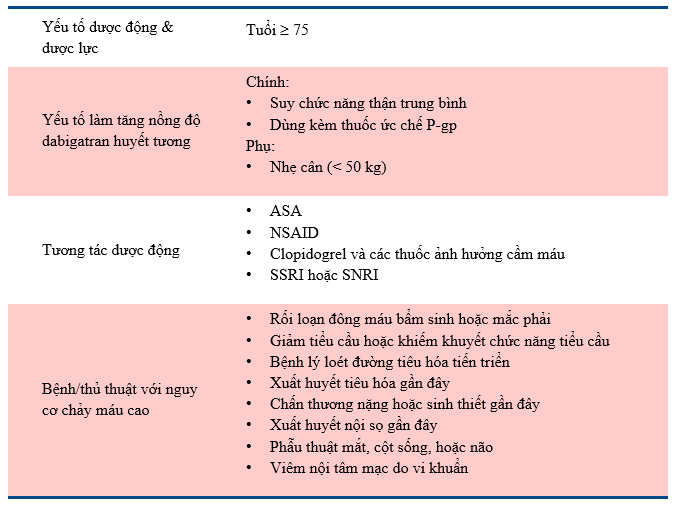
Khi dùng Dabigatran nên nuốt trọn viên cùng bữa ăn, không nên mở viên nang hoặc nhai. Nên uống nhiều nước nếu được, không nằm trong 30 phút sau khi uống thuốc để giảm tác dụng phụ trên đường tiêu hóa.
· Khi chuyển đổi từ Warfarin sang Dabigatran: nên ngưng Warfarin và đợi INR về dưới 2. Khi chuyển từ thuốc kháng đông tiêm sang Dabigatran thì nên dùng Dabigatran 2 giờ trước liều thuốc tiêm tiếp theo . Khi chuyển từ thuốc kháng đông truyền tĩnh mạch sang Dabigatran thì nên dùng Dabigatran tại thời điểm ngưng truyền TM liên tục.
· Khi chuyển từ Dabigatran sang các thuốc kháng đông khác: cần dựa trên chức năng thận của bệnh nhân (xem bảng dưới). Khi chuyển từ Dabigatran sang thuốc tiêm nên bắt đầu 12 giờ sau liều cuối Dabigatran.
|
CrCl (mL/ph) |
Khuyến cáo |
|
≥50 |
Bắt đầu VKA 3 ngày trước khi ngưng dabigatran |
|
≥30 to <50 |
Bắt đầu VKA 2 ngày trước khi ngưng dabigatran |
|
15–30 |
Bắt đầu VKA 1 ngày trước khi ngưng dabigatran |
Dù ít có tương tác thuốc hơn so với các thuốc kháng đông khác nhưng cần lưu ý một số thuốc ảnh hưởng lên nồng độ Dabigatran để chỉnh liều và theo dõi.
|
Thuốc |
Ảnh hưởng lên nồng độ dabigatran |
Khuyến cáo |
|
Verapamil |
↑ 20–150% |
Sử dụng liều thấp hơn (110 mg BID) |
|
Quinidine |
↑ 50% |
Sử dụng thận trọng và đánh giá nguy cơ xuất huyết |
|
Amiodarone |
↑ 60% |
Sử dụng thận trọng và đánh giá nguy cơ xuất huyết |
|
Clarithromycin |
↑ 19% |
Sử dụng thận trọng và đánh giá nguy cơ xuất huyết |
|
Dronedarone |
↑ 100% |
Không khuyến cáo |
|
Rifampicin |
↓ 67% |
Không khuyến cáo |
|
Carbamazepine |
↓ (% không báo cáo) |
Không khuyến cáo |
|
Thuốc ức chế Protease |
Không báo cáo thay đổi nồng độ |
Không khuyến cáo |
Chống chỉ định sử dụng dabigatran ở BN đang dùng toàn thân các thuốc ketoconazole, itraconazole, tacrolimus, và cyclosporin .
Nếu bệnh nhân cần mổ chương trình
|
Chức năng thận (CrCl mL/ph) |
Nguy cơ xuất huyết chuẩn |
Nguy cơ xuất huyết cao* |
|
≥80 |
24 giờ trước mổ |
2 ngày trước mổ |
|
≥50 đến <80 |
1–2 ngày trước mổ |
2–3 ngày trước mổ |
|
≥30 đến <50 |
2–3 ngày trước mổ (>48 giờ) |
4 ngày trước mổ |
– Do Dabigatran có khởi đầu và kết thúc tác dụng nhanh nên không cần điều trị bắc cầu cho hầu hết các can thiệp.
– Sau mổ,nên bắt đầu sử dụng lại Dabigatran càng sớm càng tốt ngay sau khi đã cầm máu.
– Đặc biệt, khi phân tích nhóm bệnh nhân cần phẫu thuật (trong nghiên cứu RELY) cho thấy không có khác biệt đáng kể về nguyên nhân chảy máu ở cả hai liều của Dabigatran so với Warfarin. Khi phân tích sâu hơn về tỉ lệ chảy máu theo từng loại thủ thuật cũng cho kết quả tương tự. Hơn nữa, tỉ lệ chảy máu thấp hơn đáng kể ở cả 2 nhóm Dabigatran khi BN đượcphẫu thuật trong vòng 48 giờ từ khi ngưng kháng đông, và có khuynh hướng tiến hành phẫu thuật sau 72 giờ ngưng dabigatran đối với những BN có nguy cơ chảy máu cao.
Xét nghiệm đông máu khi dùng dabigatran:
– Điều trị với dabigatran không đòi hỏi theo dõi thường qui.
– Cần đánh giá tình trạng kháng đông ở BN đang uống dabigatran mà nghi ngờ bị quá liều, bị chảy máu, hoặc trước khi phẫu thuật cấp cứu.
– Có tương quan chặt giữa nồng độ dabigatran huyết tương và hiệu quả kháng đông. Một số XN có thể giúp đánh giá nguy cơ chảy máu
· INR: không hữu ích do kém nhạy
· aPTT (TCK): Nhạy nhưng ước lượng kém mức kháng đông ở nồng độ thuốc cao. aPTT >80 giây ở nồng độ đáy (khi đến liều tiếp theo) liên quan nguy cơ chảy máu tăng.
· Thrombin Time (TT): nhạy nhất, nhưng cần dùng xét nghiệm chuẩn hóa như Hemoclot
· Ecarin Clotting Time (ECT): Chưa xác lập được khoảng điều trị, không có ở nhiều phòng XN
– Hướng xử trí khi bị chảy máu liên quan đến Dabigatran:
· Chảy máu nhẹ: trì hoãn liều kế tiếp hoặc ngưng nếu cần
· Chảy máu trung bình đến nặng: điều trị triệu chứng, ép cơ học, can thiệp ngoại khoa, bồi hoàn dịch và hỗ trợ huyết động, truyền các sản phẩm máu nếu cần, than hoạt uống (nếu liều cuối Dabigatran trước đó 2 giờ), lọc máu, hội chẩn chuyên khoa huyết học.
· Chảy máu đe dọa tính mạng: xử trí như trên, cân nhắc yếu tố VIIa hoặc PCC, lọc bằng than hoạt tính.
– Kết luận:
Điều trị chống huyết khối để phòng ngừa đột quị trong rung nhĩ cần dựa trên nguy cơ đột quị và chảy máu của từng bệnh nhân. Tính hiệu quả và an toàn của Dabigatran trong phòng ngừa đột quị trong rung nhĩ đã được ghi nhận một cách nhất quán qua nghiên cứu RE-LY® và nhiều phân tích nhóm, và đã được FDA cũng như ESC công nhận qua các khuyến cáo mới đây. Cần tuân thủ các hướng dẫn thực hành sử dụng Dabigatran để đem lại hiệu quả cao phòng ngừa đột quị và giảm thiểu nguy cơ chảy máu cho bệnh nhân.







