Cơ sở lý luận và mục tiêu của nghiên cứu: Đã có 68 thử nghiệm ngẫu nhiên có đối chứng (TNNNĐC) trong đó việc hạ huyết áp (HA) được thực hiện với nhiều nhóm thuốc khác nhau.
Costas Thomopoulos, Gianfranco Parati, và Alberto Zanchetti
Người dịch: BS. Võ Quý Vinh – Bệnh viện Tim TP.HCM
Chúng tôi khảo sát xem hạ HA bằng bất cứ nhóm thuốc hạ áp chính nào liệu có hiệu quả làm giảm kết cục tim mạch không.
Phương pháp: Tổng cộng 55 TNNNĐC (195 267 bệnh nhân) thỏa tiêu chí để tiến hành các phân tích gộp về nhóm thuốc. Tỷ số nguy cơ cùng với khoảng tin cậy 95% của 7 kết cục có tử vong và không có tử vong được ước tính theo mô hình tác động ngẫu nhiên.
Kết quả: Có 12 TNNNĐC (48 898 bệnh nhân) so sánh thuốc lợi tiểu với không điều trị thuốc. Mức giảm HA tâm thu/ tâm trương khoảng -12/-5 mmHg đã đem lại sự giảm có ý nghĩa tất cả các kết cục, bao gồm cả biến cố tử vong. Kết quả tương tự cũng được tìm thấy qua phân tích 8 TNNNĐC có dùng lợi tiểu liều thấp. Tiến hành phân tích riêng biệt từng phân nhóm thuốc lợi tiểu thiazide, chlorthalidone và indapamide (tất cả đều dùng liều thấp) cho thấy mỗi phân nhóm đều đem lại sự giảm có ý nghĩa tần suất vài kết cục chính. Có 5 TNNNĐC (18 724 bệnh nhân; mức giảm HA tâm thu/ tâm trương -10.5/-7 mmHg) cho thấy chẹn beta làm giảm có ý nghĩa đột quỵ, suy tim và các biến cố tim mạch chính. Trong các TNNNĐC so sánh giữa chẹn kênh calci, ức chế men chuyển angotensin (ƯCMC) và ức chế thụ thể angiotensin (ƯCTT) với giả dược, mức giảm HA tâm thu/ HA tâm trương đạt được ít hơn, chủ yếu do trong đa số các TNNNĐC này người ta đã thêm các thuốc hạ áp trên hoặc giả dược vào điều trị nền sẵn trước đó với các nhóm thuốc hạ áp khác. Tuy nhiên, qua phân tích các TNNNĐC này chúng tôi nhận thấy có mức giảm có ý nghĩa tần suất các kết cục đột quỵ, biến cố tim mạch chính, tử vong do tim mạch và tử vong chung khi dùng chẹn kênh calci (10 TNNNĐC, 30 359 bệnh nhân); giảm có ý nghĩa đột quỵ, bệnh mạch vành, suy tim và các biến cố tim mạch chính khi dùng ƯCMC (12 TNNNĐC, 35 707 bệnh nhân); và giảm có ý nghĩa đột quỵ, suy tim và các biến cố tim mạch chính khi dùng ƯCTT (13 TNNNĐC, 65 256 bệnh nhân).
Kết luận: Giảm HA bằng tất cả các nhóm thuốc hạ áp đều kéo theo giảm có ý nghĩa đột quỵ và các biến cố tim mạch chính. Điều này ủng hộ cho quan điểm cho rằng các biến cố trên giảm là do bản thân việc hạ áp hơn là do tính chất của một thuốc đặc hiệu nào đó. Tuy nhiên cho đến nay người ta đã có bằng chứng cho thấy việc giảm tần suất các biến cố khác và đặc biệt là tử suất chỉ đạt được với vài nhóm thuốc mà thôi. Do có sự khác biệt lớn về thiết kế nghiên cứu, về mức nguy cơ tim mạch toàn bộ, về mức giảm HA tâm thu/ tâm trương và về độ mạnh thống kê, không có cơ sở để so sánh các phân tích gộp lấy dữ liệu từ các TNNNĐC so sánh từng thuốc cụ thể với giả dược.
Từ khóa: ức chế men chuyển, ức chế thụ thể angotensin, chẹn beta, điều trị hạ áp, chẹn kênh calci, thuốc lợi tiểu, nhóm thuốc, tăng huyết áp, phân tích gộp, thử nghiệm ngẫu nhiên có đối chứng.
Từ viết tắt: ƯCMC (ức chế men chuyển angiotensin), ƯCTT (ức chế thụ thể angiotensin), HA (huyết áp), BPLTTC (Blood Pressure Lowering Treatment Trialist’s Collaboration – Hợp tác của các nhà thử nghiệm điều trị hạ áp), BMV (bệnh mạch vành), KTC (khoảng tin cậy), n (số lượng), NNT (number needed to treat – số bệnh nhân cần điều trị để tránh 1 biến cố xảy ra), TNNNĐC (thử nghiệm ngẫu nhiên có đối chứng), RR ( risk ratio – tỷ số nguy cơ)
DẪN NHẬP:
Trước đây chúng tôi đã có bài viết tổng quan về các TNNNĐC về hạ HA bằng thuốc và đã nhận dạng được 68 TNNNĐC thỏa các tiêu chí sau: thuốc hạ áp so sánh với giả dược hay không điều trị gì cả, hay điều trị tích cực so với ít tích cực với mục tiêu là khảo sát tác động của mức hạ áp trên kết cục tim mạch (đây gọi là các thử nghiệm điều trị hạ áp có chủ định), thuốc hạ áp so sánh với giả dược (thường là trên nền tảng của một điều trị cao HA nền sẵn có), dù thử nghiệm được thiết kế không phải để khảo sát tác động của độ giảm HA trên kết cục tim mạch (đây gọi là các thử nghiệm điều trị hạ áp không chủ định) (sự khác biệt về HA giữa các nhóm điều trị được định nghĩa là chênh lệch ít nhất 2 mmHg của trị số HA tâm thu hay tâm trương); bao gồm ít nhất 40% bệnh nhân tăng HA (được định nghĩa là HA tâm thu> 140 mmHg hay HA tâm trương > 90 mmHg hay đang dùng thuốc trị tăng HA); loại trừ các thử nghiệm về nhồi máu cơ tim cấp, suy tim, đột quỵ cấp và bệnh nhân đang được lọc thận; quy trình bao gồm việc đánh giá ít nhất một loại biến cố tim mạch trong số các tiêu chí đánh giá chính hay phụ; HA được đo lúc khởi đầu vào thử nghiệm và trong thời gian theo dõi; theo dõi ít nhất 6 tháng; tối thiểu có 5 biến cố trong thời gian theo dõi; phân ngẫu nhiên vào nhóm điều trị; và được công bố trước 31/12/2013 [1].
Phân tích gộp các TNNNĐC trên cho thấy điều trị hạ áp đã làm giảm tất cả các kết cục tim mạch chính, và trong đa số các trường hợp điều này xảy ra trong một chừng mực tỷ lệ với mức độ giảm HA [1].
Trong các thử nghiệm trên, việc hạ HA được thực hiện nhờ các nhóm thuốc hạ áp khác nhau. Như vậy hiển nhiên là sẽ lý thú khi khảo sát liệu hạ áp bằng bất ký thuốc nào thuộc các nhóm thuốc hạ áp chính khác nhau có hiệu quả trong việc làm giảm toàn bộ hay một phần các biến cố tim mạch hay không. Một số phân tích gộp đã tiếp cận vấn đề này trong quá khứ [2-13], nhưng chưa có phân tích gộp nào bao gộp đủ tất cả các TNNNĐC về hạ HA được tiến hành từ 1966 đến cuối năm 2013, và đồng thời loại bỏ các TNNNĐC so sánh đối đầu các nhóm thuốc với nhau (các kiểu TNNNĐC này có mục đích là tránh gây ra – thay vì gây ra – khác biệt về HA giữa các nhóm điều trị, hay còn gọi là các thử nghiệm chứng minh tính tương đồng) cũng như loại bỏ các TNNNĐC khảo sát thuốc hạ áp trong các bệnh lý không phải tăng HA (như nhồi máu cơ tim và suy tim).
PHƯƠNG PHÁP:
Các tiêu chí để đưa các thử nghiệm vào phân tích gộp:
Trong số 68 thử nghiệm điều trị hạ áp [1], chúng tôi chọn đưa vào phân tích gộp lần này về tác động của thuốc nếu thỏa thêm 1 trong các tiêu chí sau: thử nghiệm có phân bệnh nhân ngẫu nhiên vào nhóm đơn trị liệu dùng một thuốc thuộc một nhóm thuốc định trước (đối chứng với giả dược hay với không điều trị hay với điều trị thông thường) hay thử nghiệm so sánh giữa một nhóm được chọn ngẫu nhiên cho dùng phối hợp 2 thuốc thuộc các nhóm thuốc khác nhau với nhóm được chọn ngẫu nhiên dùng 1 trong 2 thuốc trên (tức TNNNĐC so sánh tác động của một nhóm thuốc khi hiện diện trong phối hợp thuốc với khi vắng mặt nhóm thuốc đó trong nhóm bệnh nhân dùng đơn trị liệu). Các thử nghiệm được đưa vào phân tích gộp sơ cấp cho dù việc phân nhóm ngẫu nhiên cho dùng thuốc được thực hiện trên nền tảng một điều trị nền sẵn có hay cho dù các thuốc thuộc các nhóm thuốc hạ áp khác nhau được lần lượt thêm vào theo quy trình định sẵn.
Phân tích gộp thứ cấp có thể bao gồm thêm các TNNNĐC trong đó bệnh nhân được phân nhóm ngẫu nhiên vào nhóm điều trị dùng một thuốc khởi trị ban đầu nằm trong số 2 nhóm thuốc khác nhau (ví dụ lợi tiểu hay chẹn beta) và các TNNNĐC trong đó nhóm điều trị gồm những bệnh nhân được chọn ngẫu nhiên cho dùng phối hợp thuốc (đối chứng với giả dược). Các TNNNĐC này được chọn đưa vào phân tích gộp thứ cấp về tác động của 2 nhóm thuốc riêng biệt.
Các TNNNĐC về điều trị hạ áp trong đó nhóm điều trị bình thường hay nhóm điều trị tích cực có thể dùng các thuốc hạ áp khác nhau tùy ý thích của người nghiên cứu đều không được đưa vào phân tích gộp này.
Kết cục:
Chúng tôi trích xuất các dữ liệu về 7 kết cục được quan tâm sau: 1/ đột quỵ (gây tử vong và không tử vong 2/ bệnh mạch vành (BMV) (chết do BMV và nhồi máu cơ tim không tử vong); 3/ suy tim phải nhập viện; 4/ các biến cố tim mạch chính là biến cố gộp đột quỵ + BMV; 5/ các biến cố tim mạch chính là biến cố gộp đột quỵ + BMV + suy tim; 6/ tử vong do tim mạch và 7/ tử vong chung. Định nghĩa về kết cục trong các thử nghiệm nguồn được giữ lại, tuy nhiên nếu có thể thì cơn thiếu máu não thoáng qua, đau thắt ngực, thủ thuật tái tưới máu và suy tim không gây chết và không phải nhập viện được loại trừ khỏi định nghĩa kết cục.
Phân tích thống kê:
Các TNNNĐC được phân thành các nhóm thử nghiệm các nhóm thuốc cụ thể khác nhau chiếu theo các tiêu chuẩn ghi trong phần Các tiêu chí để đưa các thử nghiệm vào phân tích gộp. Phân tích thống kê được sử dụng là các phương pháp đã được mô tả trong các nghiên cứu phân tích gộp trước đây [1,14,15]. Tỷ số nguy cơ cùng KTC 95% của nó trong mỗi thử nghiệm được tính theo các phương pháp Mantel-Haenszel đã được làm mạnh thêm nhờ số bệnh nhân nghiên cứu và thời gian theo dõi, và được phối hợp với nhau bằng cách dùng mô hình tác động ngẫu nhiên. Mô hình này được chọn cho tất cả các phân tích gộp vì nó giúp tránh phải giả định rằng các bệnh nhân tham gia vào từng thử nghiệm riêng rẻ được lấy mẫu từ những dân số mà sự can thiệp điều trị trên đó sẽ cho cùng tác động định lượng [8]. Tuy nhiên, tần suất những sự kiện không thuần nhất xảy ra trong suốt quá trình nghiên cứu mà không phải do tình cờ sẽ được kiểm định bằng phép kiểm I2 và X2 Q (p>0.1). Ngoài ra, ảnh hưởng của từng thử nghiệm riêng lẻ lên tần suất biến cố của toàn bộ phân tích gộp được kiểm bằng cách loại trừ thử nghiệm đó ra khỏi phân tích gộp: nếu điểm ước lượng của tần suất biến cố trong phân tích gộp (sau khi đã loại trừ thử nghiệm đó) nằm ngoài KTC 95% của tần suất biến cố đó tính chung cho toàn bộ phân tích gộp chưa loại trừ thử nghiệm đó thì thử nghiệm đó được xem là có ảnh hưởng thái quá lên kết quả phân tích gộp.
Chúng tôi tính tần suất mới mắc sau 5 năm của từng kết cục trong nhóm giả dược hay nhóm chứng, cũng như mức giảm nguy cơ tuyệt đối có được nhờ liệu pháp điều trị hạ áp, và số bệnh nhân cần điều trị trong 5 năm để dự phòng 1 kết cục (viết tắt là NNT). Quy chuẩn hóa tỷ số nguy cơ về mức giảm HA tâm thu/ HA tâm trương là 10/5 mmHg cũng được thực hiện như đã mô tả trước đó [1].
Phần mềm Comprehensive Meta Analysis phiên bản 2 (Công ty Biostat, Eaglewood, New Jersey, Mỹ) được dùng cho tất cả các phân tích. Trong mỗi phân tích gộp, trị số p<0.05 được xem là có ý nghĩa thống kê; tuy nhiên, cần phải hiểu một cách thận trọng ngưỡng thống kê này do có nhiều phép so sánh được thực hiện.
KẾT QUẢ:
Thử nghiệm và bệnh nhân:
Trong số 68 TNNNĐC về điều trị hạ áp mà chúng tôi rút ra được từ khảo sát ban đầu, 55 TNNNĐC (195 267 bệnh nhân, 773 137 bệnh nhân-năm) thỏa các tiêu chí để đưa vào phân tích gộp về tác động của một nhóm thuốc nào đó (xem phần Các tiêu chí để đưa các thử nghiệm vào phân tích gộp) [16-73]. 13 TNNNĐC còn lại (đa số thuộc loại thử nghiệm so sánh điều trị hạ áp mạnh tay với ít mạnh tay) không thể được đưa vào phân tích gộp về bất kỳ nhóm thuốc nào vì việc điều trị mạnh tay có thể được thực hiện bằng các thuốc khác nhau tùy ý thích của nhà nghiên cứu.
Các phân tích gộp được thực hiện với 6 nhóm thuốc khác nhau: lợi tiểu, chẹn beta, chẹn kênh calci, ƯCMC, ƯCTT và thuốc có tác động trung ương. Một phân tích gộp bổ sung được thực hiện bằng cách khảo sát việc kết hợp ƯCMC và ƯCTT(gọi là các thuốc ức chế hệ renin-angotensin).
Lợi tiểu:
Bảng 1 liệt kê 12 TNNNĐC (48 898 bệnh nhân) được đưa vào phân tích gộp sơ cấp với số liệu được lấy từ các thử nghiệm có đối chứng với giả dược trong đó nhánh điều trị được cho khởi trị bằng lợi tiểu và có thêm 9 thử nghiệm nữa được đưa vào phân tích gộp thứ cấp (66 788 bệnh nhân). Trong phân tích gộp sơ cấp, việc giảm HA tâm thu/ tâm trương khoảng -13/ -5.5 mmHg bằng lợi tiểu so với giả dược kéo theo giảm có ý nghĩa các kết cục khảo sát (hình 1). Đa số các nguy cơ tương đối của các kết cục lâm sàng đều giảm đáng kể chứ không riêng gì đột quỵ và suy tim [-37% (KTC 95% -28%,-45%) đối với đột quỵ, -49% (-34%, -61%) đối với suy tim]: BMV [-18% (-6%, -27%)], tử vong do nguyên nhân tim mạch [-18% (-10%,-25%) và tử vong chung [-11% (-5%, -17%)]. Tiến hành phân tích gộp lấy thêm các thử nghiệm có dùng lợi tiểu phối hợp với thuốc hạ áp khác (gọi là phân tích gộp thứ cấp) cũng không làm thay đổi đáng kể mức giảm nguy cơ tương đối. Trong phân tích gộp sơ cấp, tính không thuần nhất ở mức độ thấp, nhưng tăng đáng kể trong phân tích gộp thứ cấp.
Hình 1 cũng chỉ ra tần suất tuyệt đối của các kết cục tim mạch trong nhóm chứng: trị số trung bình của tần suất tử vong tim mạch là 4.4% sau 5 năm. Thuốc lợi tiểu giúp phòng ngừa 15 ca đột quỵ, 24 biến cố tim mạch chính và 8 ca tử vong cho mỗi 1000 bệnh nhân được điều trị trong 5 năm (NNT lần lượt là 67, 41 và 118).
Tỷ số nguy cơ sau khi quy chuẩn hóa về mức giảm HA tâm thu/ tâm trương 10/5 mmHg (hơi thấp hơn trị số tìm thấy trong thực tế) đối với đột quỵ là 0.65 (0.57-0.74); BMV 0.86 (0.77-0.96); suy tim 0.55 (0.44-0.69); biến cố gộp đột quỵ + BMV
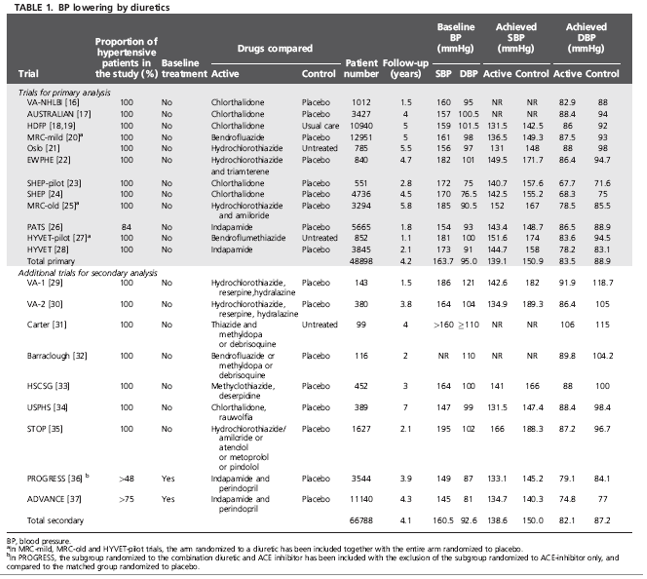
0.76 (0.73-0,83); biến cố gộp đột quỵ + BMV + suy tim 0.76 (0.71-0.82); tử vong do nguyên nhân tim mạch 0.84 (0.77-0.91) và tử vong chung 0.90 (0.84-0.96).
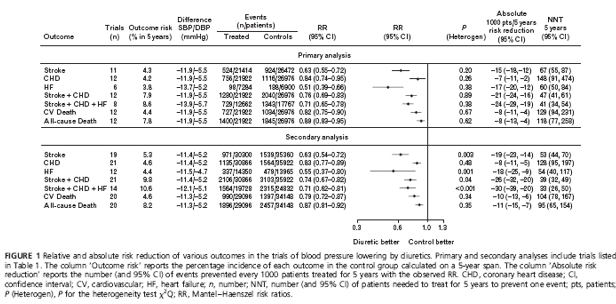
Vì quan điểm về liều của thuốc lợi tiểu trong điều trị tăng huyết áp đã thay đổi theo thời gian (hiện nay lợi tiểu liều thấp được khuyến cáo sử dụng), các phân tích gộp riêng rẻ về lợi tiểu liều thấp và liều cao được tiến hành. Thử nghiệm về lợi tiểu liều thấp là thử nghiệm mà trong đó liều điều trị tối đa cho phép của lợi tiểu (thường là thêm vào ở bước 2) bằng hay nhỏ hơn 50mg đối với hydrochlorothiazide hay chlorthalidone và bằng hay nhỏ hơn 5mg đối với bendrofluazide hay indapamide. Có 8 thử nghiệm được xếp vào nhóm thử nghiệm lợi tiểu liều thấp [21-28] và 4 thử nghiệm được xếp vào nhóm liều cao [16-20]. Tất cả các kết cục quan tâm đều giảm đáng kể với lợi tiểu liều thấp, với tỷ số nguy cơ rất giống với tỷ số nguy cơ được tìm thấy trong toàn thể phân tích gộp về lợi tiểu (h.2a). Chỉ có đột quỵ và 2 nhóm biến cố gộp là giảm có ý nghĩa với lợi tiểu liều cao, còn mức giảm về BMV và tử vong tim mạch hay tử vong chung không đạt ý nghĩa thống kê (h.2b). Tuy nhiên, cần phải lưu ý rằng trong các thử nghiệm về lợi tiểu liều cao mức nguy cơ tim mạch toàn bộ thấp hơn nhiều so với các thử nghiệm về lợi tiểu liều thấp (ở nhóm thử nghiệm liều cao nguy cơ tử vong tim mạch là 4.8% trong 10 năm so với 17.6% ở nhóm liều thấp) và do vậy phân tích gộp về lợi tiểu liều cao có độ mạnh thống kê thấp hơn so với phân tích gộp về lợi tiểu liều thấp.
Các phân tích gộp riêng rẻ về từng loại lợi tiểu cũng được thực hiện, nhưng chỉ giới hạn ở các thử nghiệm sử dụng lợi tiểu liều thấp (h.3). Có sự giảm có ý nghĩa biến cố đột quỵ,
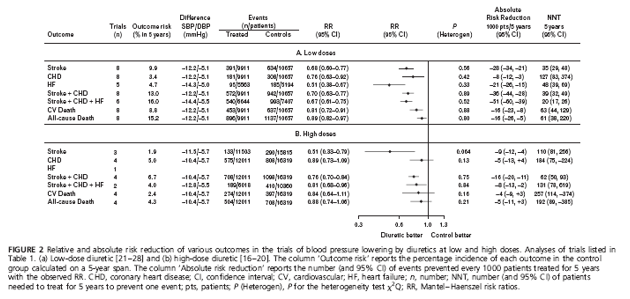
biến cố gộp đột quỵ + BMV, biến cố gộp đột quỵ + BMV + suy tim, và biến cố tử vong tim mạch khi dùng thiazide liều thấp [21,22,25,27]; giảm có ý nghĩa biến cố đột quỵ, BMV, suy tim và biến cố gộp của chúng (nhưng không giảm tử vong tim mạch và tử vong chung) với chlorthalidone liều thấp [23,24]; và giảm có ý nghĩa đột quỵ, biến cố gộp đột quỵ + BMV, và tử vong chung với indapamide liều thấp [26.28].
Chẹn beta:
Bảng 2 liệt kê 5 TNNNĐC (18 724 bệnh nhân) được đưa vào phân tích gộp sơ cấp với số liệu được lấy từ các thử nghiệm có đối chứng với giả dược trong đó nhánh điều trị được bắt đầu cho dùng chẹn beta và có thêm 1 thử nghiệm nữa được đưa vào phân tích gộp thứ cấp (thử nghiệm Swedish Trial in Old Patients with Hypertension, viết tắt là thử nghiệm STOP-Hypertension), trong đó 2/3 số bệnh nhân được cho dùng chẹn beta còn 1/3
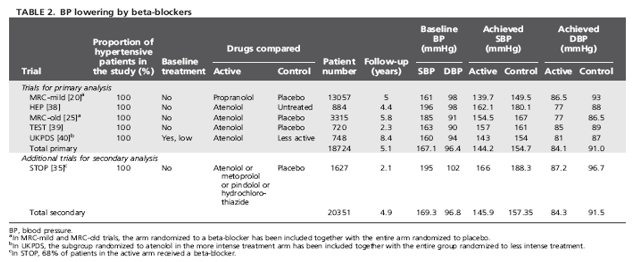
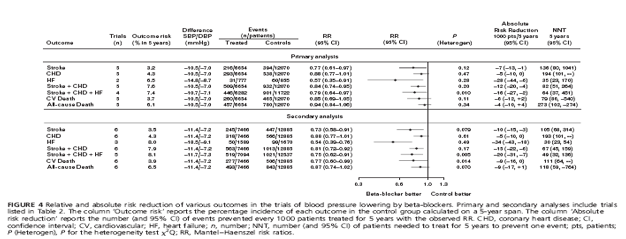
chỉ dùng lợi tiểu. Trong phân tích gộp sơ cấp, mức giảm HA tâm thu/ tâm trương -10.5/-7.0 mmHg bằng chẹn beta so với giả dược (hay không điều trị gì cả) (hình 4) kéo theo giảm có ý nghĩa biến cố đột quỵ [-23% (KTC -3%, -39%)] và các biến cố tim mạch chính [như giảm biến cố gộp đột quỵ + BMV -16% (-5%,-26%), giảm biến cố gộp đột quỵ + BMV+suy tim -21% (-3%,-36%)]. Chỉ có 2 thử nghiệm cho kết quả khác nhau về tần suất mới mắc của suy tim, nhưng cũng đều giảm có ý nghĩa và đáng kể [-43% (-9%,-69%). Tỷ số nguy cơ cũng nhỏ hơn 1.0 đối với BMV, tử vong tim mạch và tử vong chung, nhưng không đạt ý nghĩa thống kê. Gộp thêm thử nghiệm STOP [35] vào phân tích gộp thứ cấp sẽ làm mức giảm nguy cơ tương đối của biến cố tử vong tim mạch đạt ý nghĩa thống kê [-23% (-1%,-40%)]. Tính không thuần nhất chỉ đạt ý nghĩa thống kê (p<0.1) đối với biến cố gộp đột quỵ + BMV + suy tim trong phân tích gộp sơ cấp, nhưng tăng nhẹ trong phân tích gộp thứ cấp (h.4).
Tần suất mới mắc tuyệt đối của các kết cục tim mạch trong nhóm chứng được biểu thị ở h.4: trị số trung bình của tần suất tử vong tim mạch là 3.7% sau 5 năm. Mức giảm nguy cơ tuyệt đối do dùng chẹn beta (phân tích gộp sơ cấp) lên tới 7 ca đột quỵ và 16 biến cố tim mạch chính cho mỗi 1000 bệnh nhân được điều trị trong 5 năm (NNT lần lượt là 136 và 64).
Việc quy chuẩn hóa tỷ số nguy cơ về mức giảm HA tâm thu/ tâm trương 10/5 mmHg (đây là trị số gần với trị số xảy ra trong thực tế) chỉ làm giảm nhẹ các trị số gốc: đối với đột quỵ là 0.80 (0.66-0.97); suy tim 0.73 (0.55-0.95); biến cố gộp đột quỵ + BMV + suy tim 0.82 (0.69-0.98); và tử vong tim mạch 0.87 (0.73-1.04).
Chẹn kênh calci:
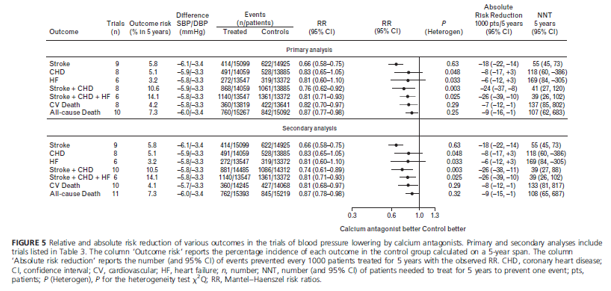
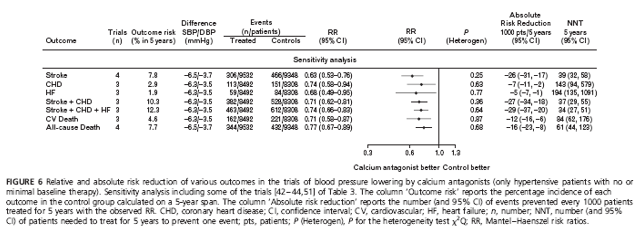
Bảng 3 liệt kê 10 TNNNĐC (30 359 đối tượng) được đưa vào phân tích gộp sơ cấp với số liệu được lấy từ các thử nghiệm có đối chứng với giả dược trong đó nhánh điều trị được dựa vào chẹn kênh calci (luôn là một dihydropyridine) và có thêm 2 thử nghiệm nữa được đưa vào phân tích gộp thứ cấp. Trong phân tích gộp sơ cấp, mức giảm HA tâm thu/ tâm trương -6/-3.4 mmHg bằng chẹn kênh calci so với giả dược kéo theo giảm có ý nghĩa nguy cơ tương đối của tất cả các kết cục trừ BMV và suy tim: giảm -34% biến cố đột quỵ (-25%,-42%); các biến cố tim mạch chính (biến cố gộp đột quỵ + BMV) -24% (-8%,-38%), tử vong tim mạch -18% (-3%,-30%) và tử vong chung
-13% (-2%,-23%). BMV giảm 17% và suy tim giảm 19% nhưng không đạt ý nghĩa thống kê do KTC quá rộng. Gộp thêm 2 thử nghiệm nhỏ vào phân tích gộp thứ cấp cũng không làm thay đổi tỷ số nguy cơ và tăng thêm ý nghĩa thống kê của chúng (h.5).
Trị số trung bình của tần suất tử vong tim mạch trong nhóm giả dược là 4.2% sau 5 năm. Mức giảm nguy cơ tuyệt đối do dùng chẹn calci (phân tích gộp sơ cấp) lên tới 18 ca đột quỵ, 24 biến cố tim mạch chính (biến cố gộp đột quỵ + BMV) và 9 biến cố tử vong chung cho mỗi 1000 bệnh nhân được điều trị trong 5 năm (NNT lần lượt là 55, 41, và 107).
Quy chuẩn hóa tỷ số nguy cơ về mức giảm HA tâm thu/ tâm trương -10/-5 mmHg cũng được thực hiện, nhưng chỉ tính được trị số gần đúng vì mức giảm HA trong thực tế chỉ bằng khoảng một nửa so với mức giảm dùng để quy chuẩn hóa: tỷ số nguy cơ sau khi quy chuẩn hóa đối với đột quỵ là 0.48 (0.38-0.60), biến cố gộp đột quỵ + BMV 0.63 (0.45-0.87), tử vong tim mạch 0.72 (0.55-0.95) và tử vong chung 0.80 (0.66-0.97).
Khác với các thử nghiệm có dùng lợi tiểu hay chẹn beta, một số thử nghiệm có dùng chẹn calci cũng thâu nạp cả một số bệnh nhân có HA bình thường và những bệnh nhân có thuốc hạ áp nền ban đầu được duy trì trong thời gian theo dõi (nhưng chẹn calci lại không phải là thuốc khởi trị). Một phân tích về độ nhạy lấy số liệu từ 4 thử nghiệm chỉ thâu nạp những bệnh nhân tăng HA nhưng không được hay chỉ được điều trị nền ban đầu rất ít [42-44,51] cho thấy có sự giảm có ý nghĩa và đáng kể tất cả các kết cục, bao gồm cả biến cố BMV và suy tim mà trước đó phân tích gộp sơ cấp cho thấy mức giảm
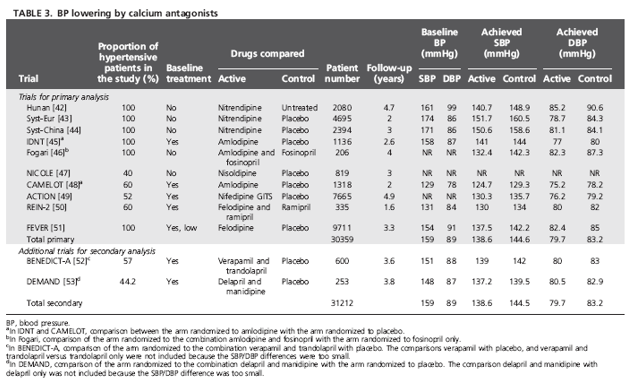
các biến cố này không có ý nghĩa thống kê (h.6). Phân tích về độ nhạy cho phép giảm đáng kể tính không thuần nhất giữa các thử nghiệm trong phân tích gộp sơ cấp (so sánh h.5 với h.6).
Ức chế men chuyển angiotensin:
Bảng 4 liệt kê 12 TNNNĐC và 13 phép so sánh ngẫu nhiên (35 707 bệnh nhân) được đưa vào phân tích gộp sơ cấp trong đó nhánh điều trị được dựa trên ƯCMC. Để làm phân tích gộp thứ cấp người ta gộp thêm 2 thử nghiệm và 1 phép so sánh bổ sung (được thực hiện từ 2 trong số các thử nghiệm nằm trong phân tích gộp sơ cấp). Trong tất cả các thử nghiệm bổ sung thêm vào phân tích gộp thứ cấp, người ta so sánh giữa một bên là liệu pháp được khởi đầu bằng phối hợp thuốc ƯCMC + thuốc khác và một bên là giả dược.
Trong phân tích gộp sơ cấp, mức giảm HA tâm thu/ tâm trương khoảng -4/ -2 mmHg bằng ƯCMC so với giả dược kéo theo giảm có ý nghĩa nguy cơ tương đối của tất cả các kết cục lâm sàng, trừ biến cố tử vong tim mạch và tử vong chung. Đột quỵ giảm -20%(-7%,-13%), suy tim -21% (-7%,-34%), BMV -13% (-3%,-21%) và các biến cố tim mạch chính (biến cố gộp đột quỵ + BMV + suy tim) -17% (-8%,-25%). Tử vong tim mạch giảm 11% và tử vong chung giảm 8% nhưng không có ý nghĩa thống kê (h.7). Việc nhập thêm 15 237 bệnh nhân vào phân tích gộp thứ cấp (đa số bệnh nhân được phối hợp ƯCMC với lợi tiểu)
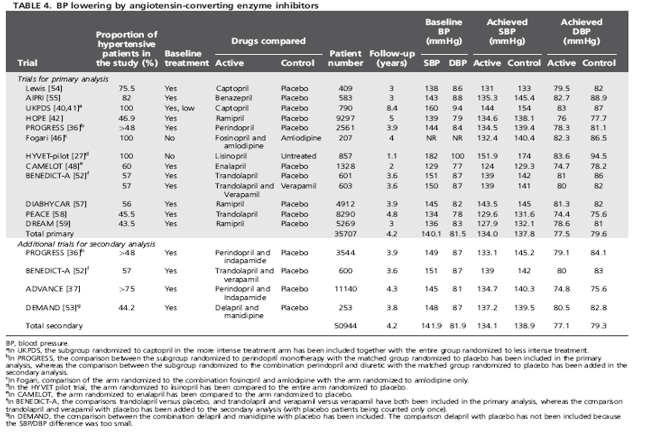
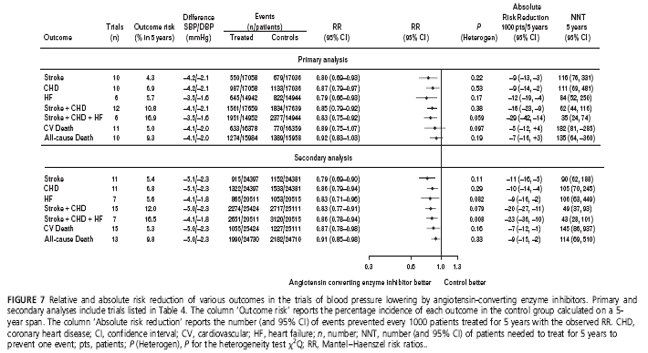
chỉ làm tăng nhẹ độ giảm nguy cơ của hầu hết các kết cục, nhưng làm tử vong tim mạch giảm 13% và tử vong chung giảm 9% (đều đạt ý nghĩa thống kê) (h.7). Tính không thuần nhất giữa các thử nghiệm trong phân tích gộp sơ cấp hiện diện rõ nét ở 2 kết cục lâm sàng và 3 kết cục lâm sàng đối với phân tích gộp thứ cấp.
Hình 7 cũng chỉ ra tần suất mới mắc của mỗi kết cục trong các nhóm chứng, trong đó trị số trung bình của nguy cơ tử vong tim mạch là 5.0% sau 5 năm. Mức giảm nguy cơ tuyệt đối nhờ điều trị bằng ƯCMC (phân tích gộp sơ cấp) lên tới 9 đột quỵ, 12 biến cố suy tim, 9 BMV và 28 biến cố tim mạch chính (biến cố gộp đột quỵ + BMV + suy tim) cho mỗi 1000 bệnh nhân được điều trị trong 5 năm (NNT lần lượt là 116, 111 và 35).
Mức giảm HA tâm thu/ tâm trương bằng ƯCMC so với nhóm chứng trong các thử nghiệm lấy ƯCMC làm thuốc điều trị nền nhỏ hơn nhiều so với các thử nghiệm lấy lợi tiểu hay chẹn beta làm thuốc khởi trị, có lẽ vì đa số các thử nghiệm đó thuộc loại thử nghiệm hạ áp không chủ định [1]. Quy chuẩn hóa tỷ số nguy cơ về mức giảm HA tâm thu/ tâm trương -10/ -5 mmHg được thực hiện nhưng trị số tính được chỉ nên được xem là trị số ước lượng không chắc chắn: đột quỵ 0.52 (0.34-0.81); BMV 0.65 (0.48-0.91); suy tim 0.47 (0.26-0.79); và biến cố gộp đột quỵ + BMV + suy tim 0.54 (0.39-0.76).
Ức chế thụ thể angiotensin:
Bảng 5 liệt kê 13 TNNNĐC (65 256 đối tượng) được đưa vào phân tích gộp với số liệu được lấy từ các thử nghiệm có đối chứng với giả dược, trong đó nhánh điều trị được cho dùng ƯCTT (chỉ khảo sát phân tích gộp sơ cấp)
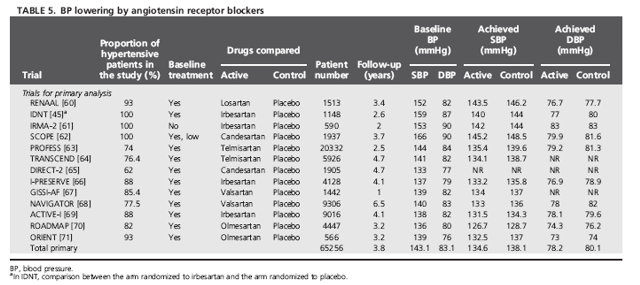
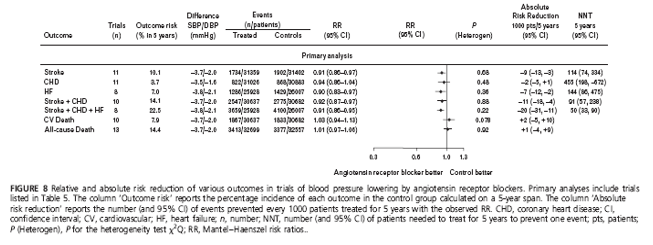
Mức giảm HA tâm thu/ tâm trương bằng ƯCTT so với giả dược là khá nhỏ (khoảng -3.7/-2.0 mmHg) nhưng kéo theo mức giảm có ý nghĩa nguy cơ tương đối của đột quỵ
[-9% (-3%,-14%)], suy tim [-10% (-3%, -17%)] và các biến cố tim mạch chính (biến cố gộp đột quỵ + BMV + suy tim) [-9% (-5%,-14%)]; tuy nhiên mức giảm là không đáng kể đối với BMV [-6% (+4%, -14%)], tử vong tim mạch [+3% (+13%,-6%)] và tử vong chung [+1% (+6%, -3%)]. Tính không thuần nhất giữa các thử nghiệm trong phân tích gộp chỉ đạt ý nghĩa thống kê đối với tiêu chí tử vong tim mạch (h.8).
Trong các nhóm chứng của các thử nghiệm về ƯCTT, tần suất mới mắc của tất cả các kết cục, trừ BMV, cao hơn đang kể so với các thử nghiệm dựa vào các nhóm thuốc hạ áp khác, trong đó trị số trung bình của tần suất tử vong tim mạch là 7.9% sau 5 năm. Mức giảm nguy cơ tuyệt đối lên tới 9 ca đột quỵ, 7 ca suy tim và 20 biến cố tim mạch chính (biến cố gộp đột quỵ + BMV + suy tim) cho mỗi 1000 bệnh nhân được điều trị trong 5 năm (NNT lần lượt là 114, 144 và 50) (h.8).
Quy chuẩn hóa tỷ số nguy cơ về mức giảm HA tâm thu/ tâm trương -10/-5 mmHg cũng được thực hiện nhưng phải thận trọng vì trị số tính được chỉ là ước lượng: tỷ số nguy cơ đối với đột quỵ là 0.80 (0.70-0.93); suy tim 0.75 (0.60-0.92); và biến cố gộp đột quỵ + BMV + suy tim 0.79 (0.69-0.88).
Ức chế hệ renin-angiotensin:
Các thử nghiệm trong phân tích gộp sơ cấp về ƯCMC và ƯCTT được gộp chung lại với nhau (25 thử nghiệm, 100 963 bệnh nhân). Mức giảm HA tâm thu/ tâm trương khoảng –3.8/-2.0 mmHg giữa nhóm điều trị và nhóm chứng kéo theo mức giảm có ý nghĩa nguy cơ tương đối của đột quỵ [-13% (-7%,-18%)], suy tim [-14%(-6%,-21%)], BMV [-10% (-13%, -15%)] và biến cố gộp đột quỵ + BMV + suy tim [-13% (-8%,-18%)], ngoại trừ biến cố tử vong tim mạch [-2% (+8%,-10%)] và tử vong chung [-2% (+2%,-6%)]. Mức giảm nguy cơ tuyệt đối lên tới 9 ca đột quỵ, 10 ca suy tim, 6 BMV và 27 biến cố tim mạch chính cho mỗi 1000 bệnh nhân được điều trị trong 5 năm (NNT lần lượt là 109, 99, 180 và 37).
Thuốc có tác động trung ương:
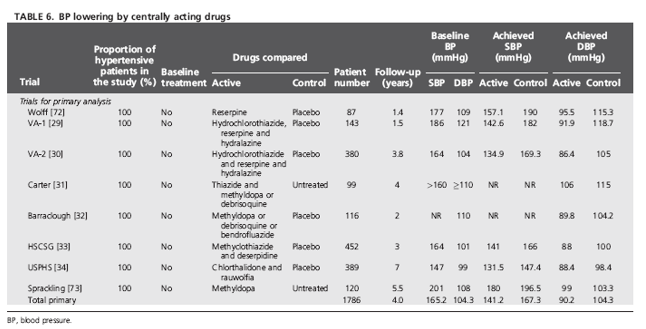
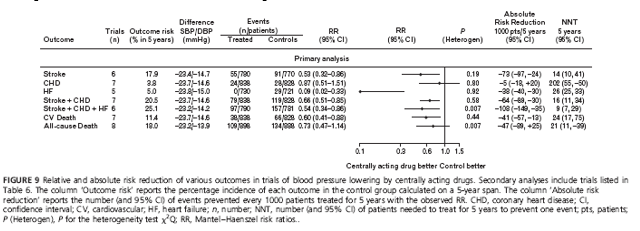
Chỉ có thể thực hiện phân tích gộp thứ cấp của các TNNNĐC có dùng thuốc có tác động trung ương, vì 6 trong số 8 thử nghiệm (chỉ có 1786 bệnh nhân) được liệt kê trong bảng 6 có dùng thuốc có tác động trung ương phối hợp với các thuốc khác [29,30,33,34] hay dùng thuốc có tác động trung ương như là một lựa chọn trong số nhiều thuốc khác [31,32]. Chỉ có 2 thử nghiệm trong đó nhóm điều trị được khởi trị chỉ bằng thuốc có tác động trung ương [72,73]. Hầu hết các thử nghiệm trong phân tích gộp này được thực hiện vào thời kỳ đầu của thuốc hạ áp, trong đó bệnh nhân có mức HA nền rất cao và có tần suất các kết cục tim mạch rất cao trong nhóm chứng (trị số trung bình của tử suất tim mạch là 11.4% sau 5 năm). Mức giảm HA tâm thu/ tâm trương giữa nhóm điều trị và nhóm giả dược rất lớn (-23/ -14 mmHg) và điều này kéo theo mức giảm có ý nghĩa và đáng kể tất cả các kết cục tim mạch, trừ BMV và tử vong chung. Đột quỵ giảm -47% (-14%,-68%), suy tim -91% (-67%,-98%), các biến cố tim mạch chính (biến cố gộp đột quỵ + BMV + suy tim) -46% (-14%,-66%) và tử vong tim mạch -40% (-12%,-59%). Mức giảm nguy cơ tương đối 13% đối với BMV và 17% đối với tử vong chung không đạt ý nghĩa thống kê (h.9). Có tính không thuần nhất đáng kể giữa các thử nghiệm đối với biến cố gộp đột quỵ + BMV + suy tim và biến cố tử vong chung.
Do bệnh nhân thuộc các thử nghiệm trên có nguy cơ tim mạch cao và do mức giảm HA đáng kể trong nhóm điều trị, mức giảm nguy cơ tuyệt đối đạt được rất lớn: 73 ca đột quỵ, 35 ca suy tim, 108 biến cố tim mạch chính và 41 biến cố tử vong tim mạch cho mỗi 100 bệnh nhân được điều trị trong 5 năm (NNT lần lượt là 14, 26, 9 và 24).
Ảnh hưởng của từng thử nghiệm riêng lẻ lên toàn bộ phân tích gộp:
Không có phân tích gộp sơ cấp nào, sau khi đã loại trừ từng thử nghiệm riêng lẻ, có điểm ước lượng của tần suất bất kỳ kết cục nào nằm ngoài KTC của tần suất kết cục nếu không loại trừ thử nghiệm đó. Điều này chứng tỏ không thử nghiệm nào có ảnh hưởng thái quá lên kết quả bất kỳ phân tích gộp nào.
BÀN LUẬN:
Độ mạnh và hạn chế của chứng cứ liên quan đến lợi ích của từng nhóm thuốc hạ áp:
Chúng tôi đã gom vào phân tích gộp sơ cấp một số lượng lớn thử nghiệm so sánh giữa việc hạ áp bằng thuốc lợi tiểu so với giả dược/ không điều trị gì cả (12 thử nghiệm, gần 50 000 bệnh nhân). Hầu hết các thử nghiệm này (9 trong số 12 thử nghiệm) được hoàn thành trong thời kỳ đầu của thuốc hạ áp
(giữa 1978 và 1992), nên hầu như chỉ gồm các bệnh nhân tăng huyết áp không được dùng điều trị nền lúc khởi đầu phân nhóm ngẫu nhiên và lúc theo dõi. Trị số trung bình của HA tâm thu và tâm trương lúc bắt đầu điều trị khá cao (164/95 mmHg), và mức sai biệt HA tâm thu/ tâm trương giữa nhóm điều trị và nhóm giả dược tương đối cao (khoảng 12/ 5.5 mmHg). Mức nguy cơ tim mạch trong nhóm chứng cao chiếu theo thang điểm phân loại lúc bấy giờ [15,74,75] (tần suất tử vong tim mạch 8,8% trong 10 năm), và tính không thuấn nhất của các thử nghiệm là thấp. Tất cả các đặc tính này khiến phân tích gộp có độ mạnh thống kê cao và góp phần chứng minh rằng điều trị hạ áp dựa trên thuốc lợi tiểu có thể làm giảm có ý nghĩa tất cả các kiểu kết cục tim mạch, bao gồm cả tử vong tim mạch và tử vong chung. Mức giảm nguy cơ tuyệt đối cũng đáng kể, với trị số NNT để phòng ngừa 1 biến cố tim mạch chính trong 5 năm chỉ là 41 (34-54).
Việc phân tích gộp của các TNNNĐC về điều trị hạ áp có dùng thuốc lợi tiểu đạt được độ mạnh thống kê cao cũng cho phép làm các phân tích gộp riêng lẻ nhỏ hơn, và các phân tích riêng lẻ này cho thấy một số kết cục có thể giảm đáng kể bằng cách dùng lợi tiểu liều thấp (tức là với liều hiện tại được khuyến cáo) và bằng cách dùng thuốc thuộc 3 nhóm thuốc lợi tiểu chính khác nhau (thiazide, chlorthalidone và indapamide).
Tương tự, hầu hết các thử nghiệm so sánh giữa nhóm thuốc có tác động trung ương với giả dược cũng được tiến hành trong thời kỳ đầu của thuốc điều trị hạ áp (1996-1981) và được thực hiện ở những bệnh nhân trước đó chưa được điều trị hạ áp, có mức HA tâm thu/ tâm trương nền cao (trung bình 165/ 104 mmHg), có mức nguy cơ tim mạch rất cao (tần suất tử vong tim mạch trong nhóm chứng trung bình là 22.8% sau 10 năm), và có mức chênh lệch HA tâm thu/ tâm trương rất cao giữa nhóm điều trị và nhóm chứng (trên 24/ 14 mmHg). Tuy nhiên các thử nghiệm này rất nhỏ và chỉ có tổng cộng 1786 bệnh nhân được đưa vào phân tích gộp này. Mặc dù
cỡ mẫu khảo sát nhỏ, chúng tôi vẫn chứng minh được sự giảm có ý nghĩa và đáng kể của tất cả các biến cố tim mạch chính (ngoại trừ biến cố BMV), bao gồm cả tử vong tim mạch (tử vong chung giảm không có ý nghĩa thống kê). Vì dân số khảo sát có mức nguy cơ tim mạch cao nên mức giảm nguy cơ tuyệt đối đạt được cao, và NNT để phòng một biến cố tim mạch chính sau 5 năm chỉ là 9. Tuy nhiên, cần diễn giải một cách thận trọng kết quả phân tích gộp của các thử nghiệm về các thuốc hạ áp có tác động trung ương vì trong đa số các thử nghiệm đó thuốc có tác động trung ương chỉ là một trong số những lựa chọn của nhà nghiên cứu hay được dùng phối hợp với thuốc hạ áp khác khi khởi đầu phân nhóm ngẫu nhiên.
Ngoài ra, các thử nghiệm về chẹn beta so với giả dược được tiến hành vào thời kỳ đầu của liệu pháp hạ áp bằng thuốc (giữa 1980 và 1998), và chỉ có 5 thử nghiệm với ít hơn 19 000 bệnh nhân là thỏa tiêu chí đưa vào phân tích gộp sơ cấp. Mặc dù tất cả các đối tượng nghiên cứu là những bệnh nhân bị tăng HA nhưng không được tiếp tục điều trị nền trong quá trình theo dõi, có mức chênh lệch HA tâm thu/ trương giữa nhóm điều trị và nhóm chứng khá xa (khoảng 10/7 mmHg) và đối với hầu hết các kết cục, tính không thuần nhất của các thử nghiệm là thấp, chúng tôi vẫn thấy độ mạnh thống kê của phân tích gộp về chẹn beta thấp hơn so với phân tích gộp về thuốc lợi tiểu. Tuy có những hạn chế trên, tần suất bị đột quỵ, suy tim và các biến cố tim mạch chính (ngoại trừ BMV) giảm có ý nghĩa khi dùng chẹn beta, và khi gộp thêm nghiên cứu STOP [35] (trong đó 2/3 số bệnh nhân điều trị được cho dùng chẹn beta) vào phân tích về độ nhạy, tử vong tim mạch cũng giảm có ý nghĩa. Nguy cơ tim mạch tuyệt đối trong nhóm chứng nằm ở mức cao (7.4% sau 10 năm) và độ giảm nguy cơ tuyệt đối về các biến cố khi dùng chẹn beta là đáng kể (NNT để phòng một biến cố tim mạch chính sau 5 năm là 64).
Các thử nghiệm có sử dụng các nhóm thuốc hạ áp mới hơn có nhiều đặc điểm bệnh nhân khác với các thử nghiệm có dùng lợi tiểu, thuốc có tác động trung ương và chẹn beta. Vì những lý do y đức (xuất phát từ nhận định rằng việc hạ HA rõ ràng là có lợi, điều đã được chứng minh qua các thử nghiệm trước đó với các nhóm thuốc cũ hơn), các thử nghiệm về các nhóm thuốc mới hơn thường thu nhận những bệnh nhân tăng HA đã được điều trị bằng các nhóm thuốc hạ áp cũ hơn; sau khi tiến hành phân nhóm ngẫu nhiên các thuốc này được tiếp tục dùng như điều trị nền cho cả 2 nhánh điều trị đồng thời với việc cho dùng thêm thuốc đang thử nghiệm đối chứng với giả dược. Ngoài ra, vài thử nghiệm gần đây (chúng tôi gọi đó là những thử nghiệm hạ áp không chủ định [1]) được thiết kế với mục đích chứng minh lợi ích (độc lập với tác dụng hạ áp) của các thuốc hạ áp mới hơn, và do đó cũng thu nhận cả những đối tượng không tăng HA. Tuy đã đưa cả những thử nghiệm này vào phân tích gộp nhưng chúng tôi đã cố gắng tối thiểu hóa những hạn chế trên bằng cách chỉ đưa vào phân tích gộp của chúng tôi những thử nghiệm có ít nhất 40% đối tượng bị tăng HA và loại trừ những thử nghiệm về nhồi máu cơ tim cấp và suy tim mạn. Hệ quả chính của những khác biệt đã nêu (có cả những đối tượng không bị tăng HA ở nhóm điều trị) trong thiết kế của những nghiên cứu này là mức chênh lệch HA giữa nhánh điều trị và nhánh dùng giả dược thấp hơn rất nhiều so với những nghiên cứu trước đó.
Các điểm hạn chế này chỉ ảnh hưởng ở mức độ thấp đến các thử nghiệm hạ áp bằng chẹn kênh calci (chúng tôi chỉ có dữ liệu nghiên cứu về dihydropyridine). Trong số 10 thử nghiệm (30 359 đối tượng) nằm trong phân tích gộp sơ cấp, 6 thử nghiệm (20 222 đối tượng) chỉ thu nhận những bệnh nhân tăng HA, 3 thử nghiệm không sử dụng trị liệu hạ áp nền ( do đó, nhóm điều trị được khởi trị bằng chẹn kênh calci) và thử nghiệm cuối cùng phân ngẫu nhiên bệnh nhân vào nhánh dùng chẹn kênh calci hay giả dược trên nền tảng trị liệu từ trước với liều rất thấp lợi tiểu. Tuy nhiên, mức hạ HA tâm thu/ tâm trương giữa nhóm điều trị và nhóm giả dược (khoảng 6/ 3 mmHg) chỉ khoảng một nửa so với các thử nghiệm có dùng lợi tiểu hay chẹn beta. Mặc dù có những hạn chế đó, hạ áp bằng chẹn kênh calci giúp giảm có ý nghĩa đột quỵ, BMV và suy tim, cũng như tử vong tim mạch và tử vong chung. Tuy nhiên, mức giảm 17% đối với biến cố BMV và 19% đối với biến cố suy tim không đạt ý nghĩa thống kê. Phân tích về độ nhạy (gộp 4 thử nghệm chỉ thu nhận các bệnh nhân tăng HA trong đó đa số các thử nghiệm đó có khởi trị bằng thuốc chẹn kênh calci, tức các thử nghiệm có thiết kế tương tự các thử nghiệm điều trị bằng lợi tiểu, thuốc có tác động trung ương và chẹn beta) cho thấy tính không thuần nhất đã được giảm đi, và tất cả các kết cục (bao gồm cả BMV và suy tim) có thể giảm có ý nghĩa khi hạ áp bằng chẹn kênh calci.
Mức nguy cơ tim mạch toàn bộ tương đồng nhau giữa các thử nghiệm điều trị có dùng chẹn kênh calci, lợi tiểu hay chẹn beta (tần suất tử vong tim mạch trung bình sau 10 năm trong nhóm chứng lần lượt là 8.4, 8.8 và 7.4%), và mức giảm nguy cơ tuyệt đối khi dùng chẹn kênh calci (tuy so với giả dược mức hạ HA trong nhóm dùng chẹn kênh calci chỉ ở cấp độ khiêm tốn) là đáng kể, với NNT sau 5 năm là 39 đối với biến cố tim mạch chính và 107 đối với biến cố tử vong.
Các điểm hạn chế nêu trên của các thử nghiệm điều trị với các nhóm thuốc hạ áp mới hơn được bộc lộ đặc biệt rõ qua các thử nghiệm có dùng ƯCMC. Trong số 12 thử nghiệm được đưa vào phân tích gộp sơ cấp, 9 thử nghiệm có thu nạp cả những bệnh nhân không tăng HA và chỉ 2 thử nghiệm nhỏ là có khởi trị bằng ƯCMC. Trong đa số trường hợp, ƯCMC và giả dược được thêm vào điều trị hạ áp nền có sẵn chung cho cả 2 nhánh điều trị. Do vậy, trị số trung bình của mức chênh lệch HA tâm thu/ tâm trương giữa nhóm dùng ƯCMC và nhóm giả dược rất thấp (-4/-2 mmHg), chỉ vào khoảng 1/3 so với mức chênh lệch tìm thấy đối với các thử nghiệm về lợi tiểu và chẹn beta. Tuy nhiên, mức giảm ít này lại kéo theo mức giảm có ý nghĩa tất cả các kiểu biến cố tim mạch quan tâm, tuy rằng mức giảm 11% và 8% lần lượt đối với tử vong tim mạch và tử vong chung không đạt ý nghĩa thống kê. Chúng tôi không biết liệu điều này có phải do mức hạ HA tâm thu/ tâm trương đạt được thấp hay không (do trong đa số các thử nghiệm, ƯCMC là thuốc hạ áp cuối cùng được thêm vào các trị liệu khác). Cả tần suất tử vong tim mạch và tử vong chung đều giảm có ý nghã thống kê (lần lượt là -13% và -9%) trong phân tích gộp thứ cấp do chúng tôi đã gộp thêm 2 nghiên cứu ADVANCE (Action in Diabetes and Vascular Disease trial) và PROGRESS (Perindopril Protection against Recurrent Stroke Study). Trong nghiên cứu ADVANCE người ta thử nghiệm điều trị với một thuốc ƯCMC (nằm trong phối hợp cố định sẵn với thuốc lợi tiểu). Còn trong thử nghiên cứu PROGRESS người ta cũng phân ngẫu nhiên bệnh nhân vào nhóm điều trị dùng phồi hợp ƯCMC và lợi tiểu. Như vậy, việc cả 2 loại biến cố tử vong đều giảm có ý nghĩa thống kê có thể do dùng đồng thời thuốc lợi tiểu. Mức nguy cơ tim mạch toàn bộ trong các thử nghiệm về ƯCMC cao hơn so với các thử nghiệm về lợi tiểu, chẹn beta hay chẹn kênh calci (tần suất tử vong tim mạch sau 10 năm trong nhóm chứng là 10% chứ không phải 8.8%, 7.4% và 8.4%), và mức giảm nguy cơ tuyệt đối của hầu hết các biến cố tim mạch là đáng kể (ngoại trừ biến cố tử vong), với NNT sau 5 năm để phòng ngừa một biến cố tim mạch chính là 35.
Các thử nghiệm về ƯCTT được đưa vào phân tích gộp cũng có chung những hạn chế như những thử nghiệm về ƯCMC: 10 trong số 13 thử nghiệm có thu nhận cả những bệnh nhân không tăng HA, trị liệu hạ áp nền được tiếp tục sau khi phân nhóm ngẫu nhiên ở 12 trong số 13 thử nghiệm, và chỉ đạt được mức giảm HA tâm thu/ tâm trương rất nhỏ (-3.7/ -2 mmHg) so với giả dược. Do vậy, mặc dù số đối tượng được gom vào phân tích gộp là rất lớn (65 256 đối tượng), mức hạ áp thấp có được nhờ thêm ƯCTT vào điều trị nền sẵn trước đó chỉ kéo theo mức giảm có ý nghĩa đột quỵ, suy tim và biến cố gộp đột quỵ + BMV, và biến cố gộp đột quỵ + BMV + suy tim, chứ không làm giảm biến cố BMV, tử vong tim mạch và tử vong chung.
Các bệnh nhân trong phân tích gộp về ƯCTT có mức nguy cơ tim mạch toàn bộ rất cao (tử vong tim mạch trong nhóm chứng sau 10 năm trung bình là 15.8%), và có mức giảm đáng kể nguy cơ tuyệt đối bị đột quỵ, suy tim và các biến cố tim mạch chính, với NNT sau 5 năm lần lượt là 114, 144, và 50.
Cần phải ghi nhận rằng ngay khi gộp chung các thử nghiệm về ƯCMC và ƯCTT (ức chế hệ renin-angiotensin) với hơn 100 000 bệnh nhân được thu nạp, cả tần suất tử vong tim mạch và tử vong chung đều giảm không có ý nghĩa thống kê.
Cũng cần ghi nhận điểm khác biệt cuối cùng giữa các thử nghiệm với các nhóm thuốc hạ áp khác nhau. Do thử nghiệm được thiết kế theo kiểu thêm thuốc muốn thử nghiệm vào điều trị nền sẵn có với các nhóm thuốc hạ áp khác (kiểu thiết kế này thường được sử dụng với các thử nghiệm có dùng ƯCMC và ƯCTT, ít gặp hơn với các thử nghiệm dùng chẹn kênh calci, và hầu như không rõ đối với các thuốc hạ áp cũ), mức HA tâm thu/ tâm trương nền và mức HA tâm thu/ tâm trương đạt được trong các phân tích gộp nêu ra ở đây đạt trị số lớn nhất với các thuốc hạ áp có tác động trung ương, tiếp sau đó là chẹn beta, lợi tiểu, chẹn kênh calci và thấp nhất là ƯCMC và ƯCTT. Mặc dù một phân tích gộp trước đây đã chỉ ra rằng trị số HA nền có vẻ không ảnh hưởng đến mức giảm nguy cơ tương đối [76], một phân tích gộp lớn hơn của chúng tôi mới đây [14] đã chỉ ra rằng chí ít lợi ích tuyệt đối của việc hạ áp có khuynh hướng giảm ở trị số HA nền thấp tuy rằng cùng đạt được mức giảm HA như nhau, và ở trị số HA tâm thu thấp nhất (xung quanh trị số ngưỡng là 130 mmHg) chỉ biến cố đột quỵ là giảm có ý nghĩa khi điều trị hạ áp. Có thể đây là lý do thêm nữa để giải thích vì sao đến nay vẫn chưa có bằng chứng về hiệu quả của ƯCMC và ƯCTT trong việc giảm có ý nghĩa tần suất tử vong.
So sánh với các phân tích gộp trước đây:
Nghiên cứu của chúng tôi là phân tích gộp lớn nhất, chuyên biệt nhất và nghiêm ngặt nhất về các thử nghiệm hạ áp được gộp thành từng nhóm tùy theo nhóm thuốc hạ áp được dùng để so sánh với giả dược, với không điều trị gì cả hay không điều trị theo cách thông thường. Đây là phân tích gộp lớn nhất vì nó gộp tất cả các thử nghiệm hạ áp có chủ định và không chủ định từ năm 1966 đến 2013, trong đó giảm HA được quy kết do tác dụng của một nhóm thuốc hạ áp nào đó. Đây là phân tích gộp chuyên biệt nhất vì nó gom các thử nghiệm chỉ thu nhận những bệnh nhân tăng HA hoặc có ít nhất 40% bệnh nhân bị tăng HA, và vì tất cả các thử nghiệm được tiến hành sau nhồi máu cơ tim cấp, rối loạn chức năng thất trái, suy tim và đột quỵ cấp đều bị loại. Đây là phân tích gộp nghiêm ngặt nhất do chúng tôi đã không tiến hành so sánh các phân tích gộp về các nhóm thuốc khác nhau (nhằm đánh giá các hiệu quả của chúng đối với nhiều kết cục khác nhau); sỡ dĩ như vậy là do, như đã nói ở trên, các bệnh nhân trong các thử nghiệm có dùng các nhóm thuốc khác nhau có các đặc điểm khác nhau, thiết kế của các thử nghiệm cũng khác nhau (đối với các thử nghiệm về lợi tiểu hoặc chẹn beta và đối với đa số các thử nghiệm về chẹn kênh calci, thuốc được khởi trị là thuốc được chọn để so sánh với giả dược, nhưng đối với đa số các thử nghiệm về thuốc ức chế hệ renin-angiotensin thuốc được chọn để so sánh với giả dược là thuốc được thêm vào điều trị nền sẵn trước đó với các nhóm thuốc hạ áp khác), mức giảm HA đạt được giữa nhóm điều trị và nhóm chứng dao động giữa -23 và – 3.5 mmHg đối với HA tâm thu, -12.6 và -1.6 mmHg đối với HA tâm trương tùy theo nhóm thuốc được dùng. Còn một lý do cuối cùng để chúng tôi không tiến hành so sánh các phân tích gộp về các nhóm thuốc khác nhau là: để làm điều này, thiết kế duy nhất đúng để đánh giá hiệu quả của các liệu pháp điều trị khác nhau là thử nghiệm so sánh đối đầu có phân nhóm ngẫu nhiên giữa các liệu pháp điều trị khác nhau.
Do những đặc tính kể trên, phân tích gộp của chúng tôi khác với 4 phân tích gộp lớn đã được công bố tính đến nay. Khác biệt chủ yếu với phân tích gộp của Psaty và cs [2] không phải là chúng tôi đã gom được quá nhiều thử nghiệm trong phân tích gộp này (đã có 18 trong số các thử nghiệm nằm trong phân tích gộp của chúng tôi được công bố sau khi nghiên cứu của Psaty và cs khép lại vào cuối năm 2002), mà ở chỗ Psaty và cs đã xây dựng nên cái gọi là phân tích gộp kiểu mạng lưới bằng cách gộp chung nhiều thử nghiệm dùng để kiểm định các liệu pháp điều trị khác nhau nếu chúng có chung một điều trị. Mặc dù chúng tôi biết rằng phân tích gộp kiểu mạng lưới được dựa trên các giả định thống kê phức tạp, theo quan điểm của chúng tôi, số lượng lớn giả định và các hiệu chỉnh tương ứng khiến cho kiểu so sánh gián tiếp có giá trị rất ít về mặt lâm sàng so với kiểu so sánh trực tiếp mà chúng tôi đã chọn. Nhóm tác giả Blood Pressure Lowering Treatment Trialists Collaboration (BPLTTC), sau khi quyết định làm phân tích gộp tiền cứu, đã loại trừ tất cả các thử nghiệm được công bố trước thời điểm thiết lập quy trình nghiên cứu vào năm 1997 [77], và do vậy không công bố bất kỳ phân tích gộp nào của các thử nghiệm có dùng lợi tiểu hay chẹn beta so với giả dược [3,4]. Phân tích gộp cuối cùng của BPLTTC về các thử nghiệm so sánh chẹn kênh calci và ƯCMC với giả dược là phân tích gộp gần đây về ảnh hưởng của bệnh thận mạn: nó chỉ gộp 3 thử nghiệm so sánh chẹn kênh calci với giả dược (một thử nghiệm không nằm trong phân tích gộp của chúng tôi vì nó được thực hiện chủ yếu ở bệnh nhân không tăng HA), và 10 thử nghiệm so sánh ƯCMC với giả dược (5 trong số đó không nằm trong phân tích gộp sơ cấp của chúng tôi do đa số đối tượng trong thử nghiệm là bệnh nhân bị BMV hay xơ cứng động mạch nhưng không bị tăng HA hoặc do trong thử nghiệm thuốc được kiểm là ƯCMC trong viên phối hợp cố định với lợi tiểu [78]). Phân tích gộp của Law và cs [8], ngoài việc không thu nạp các thử nghiệm công bố sau 2007, thì đây là phân tích gộp không chuyên biệt ở chỗ nó thu nạp rất nhiều thử nghiệm có dùng thuốc hạ áp trong những tình huống không phải tăng HA: trong phân tích gộp so sánh chẹn kênh calci và giả dược, 7 thử nghiệm về tăng HA bị “pha loãng” bởi dữ liệu của 15 thử nghiệm khác đa phần là về nhồi máu cơ tim cấp, suy tim và các tình huống khác không có tăng HA; trong các thử nghiệm so sánh ƯCMC với giả dược, dữ liệu của 7 thử nghiệm (nằm trong phân tích gộp của chúng tôi) bị “pha loãng” bởi dữ liệu của 15 thử nghiệm khác về nhồi máu cơ tim cấp, suy tim, v.v…; phân tích gộp về ƯCTT so sánh với giả dược chỉ thu nạp được 4 thử nghiệm trong đó bệnh nhân bị BMV và suy tim chứ không phải tăng HA. Thiết kế của phân tích gộp của tổ chức Cochrane Collaboration năm 2009 [10] khá giống với phân tích gộp của chúng tôi (tức cũng quan tâm đến thuốc lợi tiểu), nhưng đã loại trừ một thử nghiệm lớn quan trọng như thử nghiệm HDPF (Hypertension Detection Follow-up Program) và lại thu nạp các thử nghiệm mà chúng tôi chỉ nhận vào phân tích gộp thứ cấp vì trong các thử nghiệm này lợi tiểu được cho dùng đồng thời hay thay thế thuốc có tác động trung ương. Đối với các nhóm thuốc hạ áp gần đây hơn, phân tích gộp của tổ chức Cochrane Collaboration năm 2009 [10] chỉ thu nạp được một thử nghiệm so sánh thuốc chẹn kênh calci với giả dược, 3 thử nghiệm so sánh ƯCMC với giả dược và không có thử nghiệm nào so sánh ƯCTT với giả dược.
Một số tác giả đã tập trung vào các phân tích gộp lấy dữ liệu từ các thử nghiệm có đối chứng với giả dược trong đó có dùng một nhóm thuốc đã định. Trong phân tích gộp có tính đột phá của mình về chẹn beta, Lindholm và cs [5] đã thu nạp 5 thử nghiệm lớn giống chúng tôi nhưng loại nghiên cứu UKPDS (UK Prospective Diabetes Study) [40,41] và thu nhận luôn thử nghiệm STOP [20,25,35,38,39]; nhưng tác giả cũng thu nạp luôn thử nghiệm Dutch TIA (Dutch Transient Ischemic Attack) [79] (chúng tôi lại làm ngược lại vì không rõ tỷ lệ bệnh nhân tăng HA) và cả thử nghiệm IPPPSH [80] (đây là thử nghiệm chúng tôi loại khỏi phân tích gộp của mình vì chúng tôi xem đó là thử nghiệm so sánh đối đầu các liệu pháp điều trị với nhau). Phân tích gộp của tổ chức Cochrane Collaboration năm 2012 được thực hiện bởi Wiysong và cs [13] chỉ thu nạp 4 thử nghiệm trong đó chẹn beta được chọn làm thuốc khởi trị (3 trong số đó [20,25,38] nằm trong số 6 thử nghiệm mà chúng đã thu nạp), và thử nghiệm IPPPSH (International Prospective Primary Prevention Study in Hypertension) [80]. Trong phân tích gộp năm 2009 của mình về các thử nghiệm có dùng chẹn kênh calci, Costanzo và cs [9] đã phân tích gộp chung cả các thử nghiệm có đối chứng với giả dược với các thử nghiệm có đối chứng với thuốc khác; khi tách riêng chúng ra, chỉ có 4 thử nghiệm là có đối chứng với giả dược [43,48,49,51] (thay vì 10 thử nghiệm như trong phân tích gộp của chúng tôi). Van Vark và cs [12] tâp trung vào các thử nghiệm có dùng ƯCMC hay ƯCTT, nhưng họ cũng trộn các thử nghiệm có đối chứng với giả dược với các thử nghiệm có đối chứng với thuốc khác, đây vốn không phải là kiểu thiết kế nghiên cứu dùng để đánh giá lợi ích của việc hạ áp với một nhóm thuốc cụ thể nào đó. Hơn nữa, việc thu nạp vào phân tích gộp (về ƯCMC) thử nghiệm HYVET [28] (Hypertension in the Very Elderly Trial) (trong thử nghiệm này, người ta khởi trị bằng thuốc lợi tiểu, sau đó thêm tùy thích một thuốc ƯCMC ) và thử nghiệm ADVANCE [37] (trong đó bệnh nhân thuộc nhánh điều trị được cho dùng phối hợp cố định của ƯCMC và lợi tiểu) cũng gây ra nhiều tranh cãi. Điều cuối cùng, trong phân tích gộp của mình về tác động của việc điều trị bằng ƯCTT, dù đã làm đúng khi phân tích riêng rẻ các thử nghiệm có đối chứng với giả dược và các thử nghiệm có đối chứng với thuốc khác, Bangalore và cs [11] lại trộn chung các dữ liệu từ 10 (trên tổng số 13) thử nghiệm có đối chứng với giả dược (trong đó đối tượng nghiên cứu chủ yếu là bệnh nhân tăng HA) với các dữ liệu từ 7 thử nghiệm về bệnh nhân không tăng HA (chủ yếu là suy tim).
Vì những lý do đã bàn luận ở trên, các ước tính có tính định lượng của chúng tôi về tác động của các nhóm thuốc trên nhiều kết cục khác nhau chỉ có thể được so sánh với số ít các phân tích gộp có các tiêu chuẩn lựa chọn tương đồng hay không quá khác biệt so với nghiên cứu của chúng tôi. Về vấn đề thuốc lợi tiểu, các bằng chứng mà chúng tôi có được về tác động có lợi của việc hạ áp bằng thuốc lợi tiểu trên tất cả các kiểu kết cục có tử vong và không tử vong và các ước lượng có tính định lượng về các tác động có lợi này đều rất giống với những gì được báo cáo bởi phân tích gộp của tổ chức Cochrane Collaboration năm 2009 [10] (cả 2 phân tích gộp đều cho thấy tất cả các kiểu kết cục đều giảm có ý nghĩa khi dùng lợi tiểu với tỷ lệ nguy cơ rất tương đống nhau). Mặc dù chúng tôi đã định nghĩa liều thấp lợi tiểu dựa trên liều tối đa mà quy trình cho phép dùng chứ không phải là liều lợi tiểu khởi đầu, phân tích gộp của chúng tôi cũng cho thấy liều thấp lợi tiểu, như được khuyến cáo hiện nay, giúp giảm có ý nghĩa tất cả các kết cục, bao gồm cả tử vong tim mạch và tử vong chung. Giống như nghiên cứu của tổ chức Cochrane Collaboration [10], chúng tôi chứng minh được việc dùng lợi tiểu liều cao giúp giảm có ý nghĩa biến cố đột quỵ và biến cố gộp của các biến cố tim mạch chính chứ không giúp giảm tử vong; điều này có thể là do trong các thử nghiệm có dùng liều cao lợi tiểu, bệnh nhân có mức nguy cơ tim mạch toàn bộ thấp hơn nhiều so với các thử nghiệm có dùng lợi tiểu liều thấp. Ngoài ra, chúng tôi cũng thực hiện các phân tích gộp riêng rẻ tùy theo phân nhóm lợi tiểu được sử dụng trong thử nghiệm (thiazide, chlorthalidone, hay indapamide) và chứng minh được rằng một số các kết cục quan trọng trên lâm sàng đều giảm khi dùng bất cứ thuốc nào thuộc các phân nhóm trên (ngay cả liều thấp); điều này ủng hộ cho khuyến cáo gần đây của Hội Tim mạch Châu Âu rằng bất kỳ phân nhóm thuốc lợi tiểu nào cũng có thể được kê toa cho bệnh nhân bị tăng HA [75]. Đối với chẹn beta, ước tính của chúng tôi phù hợp với phân tích gộp của Lindholm và cs [5] và 2 nghiên cứu của tổ chức Cochrane Collaboration [10,13] rằng đột quỵ và các biến cố tim mạch chính (trừ BMV và tử vong chung) giảm có ý nghĩa khi dùng chẹn beta so với giả dược. Ước tính của chúng tôi về tác động của chẹn beta trên tử vong tim mạch (vốn không được đề cập trong 3 phân tích gộp trước đó [5,10,13]) cho thấy tử vong tim mạch giảm có ý nghĩa khi dùng chẹn beta với điều kiện gộp thêm thử nghiệm STOP [35]. Chúng tôi không thể so sánh với bất cứ phân tích gộp nào trước đó có dùng chẹn kênh calci, ƯCMC hay ƯCTT để hạ áp vì các phân tích gộp đó thu nạp số lượng thử nghiệm quá ít hoặc theo những tiêu chí khác.
KẾT LUẬN:
Phân tích gộp của chúng tôi cho thấy việc hạ áp bằng tất cả các nhóm thuốc hạ áp đều kéo theo giảm có ý nghĩa nguy cơ tương đối và tuyệt đối bị đột quỵ và các biến cố tim mạch chính, và hỗ trợ cho quan điểm cho rằng các biến cố trên giảm do bản thân việc hạ áp chứ không phải do đặc tính chuyên biệt nào của các nhóm thuốc hạ áp khác nhau [75]. Tuy nhiên, có sự khác biệt về bằng chứng của việc giảm nguy cơ bị các biến cố tim mạch khác (đặc biệt là tử vong) giữa các nhóm thuốc khác nhau. Chỉ với lợi tiểu mới có bằng chứng về việc giảm có ý nghĩa của tất cả các kết cục có tử vong và không có tử vong. Đối với chẹn beta, mức giảm nguy cơ BMV và tử vong chung không đạt ý nghĩa thống kê, tuy rằng tử vong tim mạch có vẻ giảm có ý nghĩa khi gộp gộp thêm thử nghiệm STOP vào. Đối với chẹn kênh calci, biến cố BMV và suy tim giảm không có ý nghĩa thống kê, nhưng đột quỵ và cả tử vong tim mạch và tử vong chung đều giảm có ý nghĩa. Tuy nhiên, khi phân tích gộp các thử nghiệm tương đồng với nhau hơn (chỉ gồm bệnh nhân tăng HA và không có hay chỉ có trị liệu hạ áp nền sẵn có trước đó ở mức tối thiểu), chúng tôi cũng thấy BMV và suy tim giảm có ý nghĩa khi dùng chẹn kênh calci. Điều cuối cùng, không có bằng chứng giảm có ý nghĩa tử vong (cả tử vong tim mạch và tử vong chung) khi dùng ƯCMC và ƯCTT để hạ áp. Tương tự, không có bằng chứng giảm có ý nghĩa nguy cơ BMV và tử vong chung (ngoại trừ tử vong tim mạch) khi dùng thuốc có tác động trung ương.
Các khác biệt đã nêu trên về mức độ chứng cứ đạt được đối với từng nhóm thuốc không thể được dùng làm cơ sở để cho rằng hiệu quả trong việc giảm các kết cục tim mạch có đôi chút khác biệt khi hạ áp bằng các nhóm thuốc khác nhau. Thật vậy, có nhiều lý do có thể được gợi ý để lý giải các khác biệt đó. Tất cả các thử nghiệm có dùng thuốc có tác động trung ương đều có số lượng bệnh nhân rất ít và độ mạnh thống kê của phân tích gộp thấp. Điều tương tự cũng xảy ra với các thử nghiệm của chẹn beta với chỉ có 6 thử nghiệm (28 000 bệnh nhân) được gộp vào phân tích gộp (so với 12 thử nghiệm trên gần 50 000 bệnh nhân đối với lợi tiểu); và việc giới hạn trên của KTC 95% chỉ vượt nhẹ số 1 gợi ý cho chúng ta rằng nếu có được số lượng bệnh nhân lớn hơn, mức giảm các kết cục BMV và tử vong chung có thể cũng đã đạt được ý nghĩa thống kê. Trong các thử nghiệm có dùng chẹn calci và đặc biệt là ƯCMC và ƯCTT, độ giảm HA giữa nhánh điều trị và nhánh giả dược khá thấp. Do đó, không phải là không có lý (dù chưa được chứng minh) khi cho rằng mức giảm kết cục tử vong cũng có thể đã đạt ý nghĩa thống kê nếu đạt được mức giảm HA lớn hơn so với giả dược.
Các khác biệt có thể có về hiệu quả của các nhóm thuốc hạ áp khác nhau ít ra là đối với vài kết cục chỉ có thể được ước tính qua các thử nghiệm đối đầu so sánh giữa các nhóm thuốc hạ áp với nhau. Tuy nhiên, các phân tích gộp của các thử nghiệm có dùng một nhóm thuốc cụ thể có đối chứng với giả dược mà chúng tôi trình bày ở đây phải được xem như là cơ sở cần thiết cho việc diễn giải kết quả của các thử nghiệm so sánh đối đầu giữa các nhóm thuốc với nhau cũng như phân tích gộp của chúng (các nghiên cứu mà Thomopoulos, Parati, Zanchetti đang chuẩn bị). Thông thường, nếu các thử nghiệm so sánh đối đầu giữa hai trị liệu khác nhau cho kết quả tần suất của một kết cục nào đó tương đồng giữa 2 nhánh điều trị thì điều này có thể được lý giải là 2 trị liệu đó cho “lợi ích” tương đồng. Tuy nhiên, các dữ liệu mà chúng tôi công bố ở đây là lời nhắc nhở rằng tần suất tương đồng của kết cục chỉ có thể được xem là tương đồng về “lợi ích” khi ít nhất có một trong số các nhóm thuốc được đem ra kiểm định được chứng minh là làm giảm có ý nghĩa kết cục đó trong các thử nghiệm có đối chứng thuốc đó với giả dược. Điều mà chúng tôi công bố ở đây không nghiệm đúng cho tất cả các nhóm thuốc và tất cả các kết cục, ít nhất là vào thời điểm này.







